Фурункул наружного слухового прохода доклад
Обновлено: 07.07.2024
Среди воспалительных заболеваний наружного уха выделяют иммунологические и инфекционные. Частыми симптомами и в том, и в другом случае являются эритема, отек, зуд кожи наружного слухового прохода. Использование для лечения мазей может быть ограничено из-за трудностей их нанесения. Целесообразным является применение капель, содержащих неомицина сульфат и полимиксина В сульфат в сочетании с дексаметазоном (полидекса). Два входящих в состав препарата антибиотика обладают синергирующим действием, воздействуют на разные патогенные микроорганизмы, в то время как дексаметазон оказывает универсальное противовоспалительное действие.
Ключевые слова: наружный отит, местная терапия, неомицин, полимиксин В, дексаметазон.
Inflammatory diseases of the external auditory passage may be of immune or infectious origin. In both cases, the main manifestations are erythema, swelling, and pruritus of the skin of the external auditory passage. The treatment with ointments is restricted by the difficulty of their application. The use of ear drops containing neomycyn sulfate, polymyxin B sulfate, and dexamethasone (polydexa) appears more reasonable. The two antibiotics have a synergistic effect when acting on various pathogenic microorganisms whereas dexamethasone acts as a universal anti-inflammatory agent.
Key words: external otitis, neomycin, polymyxin B, dexamethasone.
Воспалительные заболевания наружного уха можно разделить на иммунологические и инфекционные.
Среди иммунологических заболеваний наружного уха различают: атопический дерматит, аллергический контактный дерматит, рецидивирующий полихондрит, а также себорейный дерматит.
Атопический дерматит (экзема) наиболее часто встречается в семьях, страдающих аллергическим ринитом, бронхиальной астмой и другими атопическими заболеваниями. Причиной является нарушение иммунологического баланса, при котором доминируют Тh2 клетки, синтезирующие IL 4,5,10. При псориазе и аллергическом контактном дерматите доминируют Тh1 клетки, ответственные за секрецию интерферона-гамма и фактора некроза опухоли.
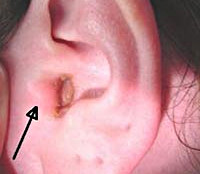
Фурункул уха – это воспаление сальной железы либо волосяного фолликула кожи перепончато-хрящевой части наружного уха или ушной раковины. Характерные симптомы: зуд, резкая боль, отечность и покраснение кожи, увеличение регионарных лимфатических узлов, ухудшение слуха на стороне поражения, общий интоксикационный синдром. Диагностика основывается на жалобах и анамнезе больного, результатах общего осмотра, отоскопии, лабораторных и инструментальных исследований. Лечение может включать медикаментозную терапию, хирургическое дренирование гнойной полости и физиотерапевтические процедуры.
Общие сведения
Фурункул уха, или ограниченный наружный отит – относительно распространенная патология. Она составляет 15-18% от общего количества отоларингологических заболеваний. Согласно статистическим данным, наружный ограниченный отит встречается с частотой 3-6 случаев на 1000 населения. В этиологии наиболее значимыми факторами являются повреждения кожи и иммунодефицит, которые становятся причиной 50-60% всех случаев развития болезни. Патология одинаково распространена по всему земному шару. У представителей мужского пола она наблюдается несколько чаще, чем у женщин. Болеют преимущественно лица молодого и среднего возраста – от 18 до 45 лет. Осложнения наблюдаются у 2-5% пациентов.

Причины фурункула уха
Воспаление волосяного фолликула либо сальной железы ушной раковины или наружного уха развивается при инфицировании патогенной микрофлорой, которая в большинстве случаев представлена стафилококками и стрептококками. Формированию гнойно-некротических изменений способствует:
- Механическое воздействие. Включает травматические повреждения структур наружного уха, постоянный контакт с водой или предметами (посещение бассейна, длительное использование строительных и вакуумных наушников, внешних слуховых аппаратов), расчесывание на фоне зудящих дерматологических поражений или вследствие вредных привычек.
- Сопутствующие заболевания уха. Заболевание может провоцироваться раздражением и инфицированием кожных покровов гнойными выделениями, наблюдающимися при гнойном среднем отите, лабиринтите, мирингите и других патологиях.
- Снижение защитных сил организма. Включает эндокринные нарушения (сахарный диабет), иммунодефицитные состояния (ВИЧ-инфекция, некоторые врожденные болезни), онкогематологические заболевания (лейкозы), авитаминозы, хроническую усталость, постоянные стрессы.
- Несоблюдение правил личной гигиены. Засаленность, повышенная потливость, редкое проведение гигиенических процедур или их полное отсутствие и связанная с этим загрязненность кожи способствуют контаминации кожных покровов патогенной микрофлорой.
Патогенез
Начальная, инфильтративная стадия развития фурункула сопровождается проникновением в устье сальной железы/волосяного фолликула болезнетворной микрофлоры, что приводит к образованию пустулы. В состав последней входит большое количество нейтрофильных лейцитов, бактерий-возбудителей и фибринозных нитей. Далее инфекционные агенты распространяются вглубь фолликула, провоцируя воспалительные изменения с дальнейшим образованием инфильтративных масс и зон некроза – так осуществляется переход в стадию абсцедирования. Прилегающие к пораженному участку ткани подвергаются гнойному расплавлению и формируют гнойный экссудат, который накапливается под эпидермисом, окружая фолликулярное устье. Через некоторое время скопление большого объема гноя приводит к разрыву эпидермиса и выделению содержимого, включая гнойный стержень и отмерший волос. Образовавшийся дефект заполняет грануляционная ткань, со временем на месте поражения формируется келоидный рубец.
Симптомы фурункула уха
Первыми признаками становятся зуд и дискомфорт в области пораженного уха, которые относительно быстро сменяются выраженным чувством распирания и тяжести, а затем – сильным болевым синдромом. Боль имеет постоянный, пульсирующий характер, иррадиирует в височную и затылочную область, реже – в нижнюю челюсть, шею или диффузно распространяется по всей голове. Любое касание уха и акт жевания сопровождаются усилением болевых ощущений. В устье слухового канала и в зоне ушной раковины отмечается гиперемия и умеренная отечность кожи. В редких случаях возможно смещение хряща наружного уха вследствие сильного отека заушных тканей, что встречается при задневерхней локализации фурункула в просвете слухового прохода и требует дифференциации с мастоидитом.
В стадии абсцедирования температура тела повышается до субфебрильных, редко – фебрильных цифр. Возникают другие слабовыраженные проявления интоксикационного синдрома – повышенная утомляемость, недомогание, слабость. Характерна региональная лимфаденопатия. Один из специфических признаков – увеличение интенсивности болевого синдрома в ночное время, влекущее за собой нарушения сна. Сужение просвета слухового канала фурункулом становится причиной одностороннего снижения слуха по типу кондуктивной тугоухости. Усиление симптоматики наблюдается до момента прорыва гнойника, что в среднем наступает на 5-7 день от возникновения первых проявлений. После этого появляется умеренное гноетечение из уха, сопровождающееся внезапным улучшением общего состояния больного: уменьшением болевых ощущений или их полным исчезновением, относительным улучшением слуха, нормализацией температуры тела.
Осложнения
Осложнения фурункула уха обусловлены распространением патогенной микрофлоры или гнойных масс в регионарные анатомические структуры. Чаще всего возникает мастоидит, диффузный наружный отит, хондрит ушной раковины и артрит височно-нижнечелюстного сустава. В некоторых случаях формируется стеноз слухового прохода, приводящий к стойкой кондуктивной тугоухости. Значительно реже наблюдается мирингит, средний отит. При выраженном иммунодефиците существует риск быстрого распространения инфекции в полость головного мозга с дальнейшим развитием менингитов, энцефалитов, тромбоза венозного синуса. В подобных случаях также возможна системная генерализация инфекционного процесса – сепсис.
Диагностика
Постановка диагноза проводится на основе физикального осмотра и анамнестических сведений. При опросе пациента отоларинголог уточняет имеющиеся клинические симптомы, динамику их развития. Также специалист акцентирует внимание на потенциальных причинах и факторах, способствующих развитию патологии. Дальнейшая диагностическая программа включает:
Лечение фурункула уха
В стадии инфильтрации проводится консервативное лечение, целью которого является купирование воспалительного процесса и предотвращение накопления гнойных масс. На этапе абсцедирования или при наличии признаков развития осложнений показано хирургическое вмешательство. В целом лечение наружного ограниченного отита включает следующие терапевтические мероприятия:
- Фармакотерапия. Состоит из антибиотиков широкого спектра действия или средств, подобранных по результатам теста на антибиотикочувствительность; противовоспалительных, антигистаминных и обезболивающих препаратов, антипиретиков, витаминных комплексов. В качестве местного лечения осуществляется промывание наружного уха антисептиками или гипертоническим раствором, в слуховой проход устанавливается турунда, пропитанная этими же средствами.
- Хирургическое лечение. Его суть заключается во вскрытии фурункула под местной анестезией, эвакуации гнойного содержимого, промывании сформировавшейся полости растворами антисептиков и антибиотиков, постановке дренажной системы.
- Физиотерапия. Широко применяются УВЧ, УФО, соллюкс, ЛУЧ-2, лазерная, ультразвуковая и магнитотерапия, селективная хромотерапия, сухие согревающие компрессы. Выбор конкретной методики зависит от терапевтической цели – купирования воспалительного синдрома, подготовки к оперативному вмешательству, ускорения процессов регенерации.
Прогноз и профилактика
Прогноз для жизни и здоровья благоприятный. Современно поставленный диагноз и рано начатое лечение обеспечивают относительно быстрое выздоровление. Осложнения и рецидивы возникают редко, исключение – иммунодефицитные состояния, не поддающиеся коррекции. Неспецифическая профилактика заключается в предотвращении травм области уха, коррекции нарушений иммунитета, регулярном проведении гигиенических процедур, соблюдении техники безопасности в условиях производства, своевременном лечении заболеваний уха. Специфических превентивных мер в отношении фурункула уха не разработано.
Под ограниченным воспалением наружного слухового прохода подразумевают фурункулы, локализованные в хрящевой части, где кожа богата волосами и сальными железами. Фурункулы слухового прохода встречаются при общем фурункулезе, а также как вследствие раздражения кожи при манипуляциях в ухе шпильками, спичками и другими предметами, которые особенно вредны при гноетечении из уха.
Болезнь начинается сильной болью в ухе, распространяющейся иногда на глаз, зубы, голову, шею и особенно усиливающуюся при жевании вследствие передачи давления суставной головки нижней челюсти на стенки наружного слухового прохода. Постепенно кожа в этом месте краснеет и припухает до такой степени, что слуховой проход сильно суживается (если несколько фурункулов появляются одновременно). Иногда припухают мягкие ткани и на сосцевидном отростке, так что приходится дифференцировать болезнь от мастоидита и субпериостального абсцесса. При этом припухают околоушные и шейные лимфатические узлы.
Очень болезненно бывает надавливание па козелок, нижнюю стенку наружного слухового прохода и на раковину. Если фурункул находится на передней стенке, в особенности в области санториниевых щелей, инфекционное начало может проникнуть через них в околоушную железу и вызвать ее воспаление — паротит. Температура при фурункуле повышена в зависимости от реакции тканей. Отличить ограниченное воспаление наружного уха от мастоидита можно по характерной боли при надавливании на козелок, по безболезненности самого сосцевидного отростка при надавливании и по сохранности слуха. Если слух несколько понижен (когда фурункул полностью закрывает наружный слуховой проход), то это может зависеть иногда не только от сужения наружного слухового прохода, но и от одновременной коллатеральной гиперемии в барабанной полости.
Установить наличие фурункула нетрудно. При отоскопии замечается ограниченная припухлость, обычно у входа в наружный слуховой проход, вызывающая его сужение.
Иногда невозможно даже ввести ушную воронку из-за сужения и болезненности слухового прохода.
Часто после опорожнения фурункула боль самостоятельно прекращается и процесс ликвидируется, если не наступает рецидива, что наблюдается нередко, в особенности при общем фурункулезе. В таких случаях болезнь может длиться неделями, тогда как при отсутствии рецидивов она обычно заканчивается в 3—5 дней. Описаны редкие случаи с сопутствующими явлениями мастоидита и лабиринтита (Е. Г. Банковский, 1932; М. Д. Емельянов, 1951).
Лечение. До настоящего времени широко применяются смоченные в жидкости Бурова тампоны или ватные валики, вводимые в остающийся просвет наружного слухового прохода. Снаружи кладется согревающий компресс из той же жидкости или же из спирта (буровская жидкость мацерирует кожу, что способствует ее истончению и быстрому прорыву фурункула). Одновременно назначают внутрь болеутоляющие средства: аспирин, пирамидон, пантопон, морфин. Иногда приходится делать разрез и вкладывать в райку тампончик.
Наряду с этим широко применяются тепловые процедуры, грелки, лампа соллюкс (В. А. Александровская, 1939), синий свет, УВЧ, ультрафиолетовые лучи и др. Особый успех приписывается действию токов УВЧ, механизм действия которых заключается в равномерном и глубоком прогревании, избирательном действии на отдельные ткани и клетки, в усилении обмена веществ, что способствует улучшению течения иммунологических реакций, з длительной активной гиперемии, что вызывает угнетение симпатической нервной системы (В. Ф. Криворотова, 1941).
Основными средствами, применяющимися в настоящее время при лечении фурункулеза, являются пенициллин и стрептомицин. При упорной инфекции нужно вводить внутримышечно сразу 400 000 ЕД пенициллина через каждые 12 часов вместе со стрептомицином (0,5 г), так как причиной могут быть как грамположительные, так и грамотрицательные возбудители.
На абортирующее действие аутогемотерапии указывал еще И. П. Кутенов, который отмечал, что после 2—3 инъекций крови в количестве 7—10 мл с промежутком в 48 часов наружный отит проходит. А. И. Резников также отмечает успех аутогемотерапии, но поскольку, по его мнению, она не предупреждает рецидивов фурункулов, нужно одновременно применять ртутные мази и мазь Креде (Crede). Некоторые рекомендуют лечение одной лишь мазью Crede (А. А. Сладкова, 1931; А. Богомольный, 1935).
Большая литература посвящена вакцинотерапии. Вакцинотерапия проводится в виде инъекций или местио при помощи тампонов, пропитанных фильтратом вакцины. Вакцина бывает гомогенная, гетерогенная либо аутовакцина, приготовленная ex tempore по Безредка (И. А. Дайхес, 1925; В. П. Черняк, 1926; Р. Д. Богомильский, 1945).
По полученным данным, этот метод лечения имеет преимущество перед другими способами в отношении быстроты эффекта. На основе учения о нервной трофике в патогенезе заболеваний проводилась новокаиновая инфильтрация окружающей ткани (блокада).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Наружный отит - это воспаление наружного уха, к которому относятся ушная раковина и наружный слуховой проход (НСП).

3.80 (Проголосовало: 10)
- Особенности строения наружного уха
- Острый диффузный отит
- Симптомы
- Диагностика
- Лечение
- Причины появления фурункула наружного слухового прохода
- Диагностика
- Лечение
- Причины развития буллезного отита
- Лечение
- Лечение
Наружный отит - это воспаление наружного уха, к которому относятся ушная раковина и наружный слуховой проход (НСП). Как и большинство воспалительных заболеваний лор-органов, наружный отит может быть острым или хроническим.
Особенности строения наружного уха
Ушная раковина и слуховой проход покрыты кожей, переходящей на барабанную перепонку. В НСП два отдела: хрящевой и костный, на границе этих отделов определяется физиологическое сужение — перешеек, из-за чего трёхмерная модель наружного слухового прохода напоминает песочные часы. Под кожей ушной раковины и хрящевого отдела наружного слухового прохода расположен эластичный хрящ, за счет которого эта часть слухового прохода подвижна при жевании и артикуляции. В костном отделе под кожей - надкостница и кость. Кожа наружного слухового прохода отличается от любой другой тем, что в её толще находятся церуменозные железы, продуцирующие ушную серу (церумен). Функция церумена состоит в защите кожи от постоянной влажности и микроорганизмов, а наличие плёнки церумена является важным фактором нормального функционирования наружного уха. Размеры наружного слухового прохода могут заметно отличаться в зависимости от индивидуальных особенностей. Часто в области перешейка присутствуют остеофиты — костные выступы, уменьшающие просвет НСП, а иногда полностью его перекрывающие. Кпереди, кзади и книзу от ушной раковины в подкожной клетчатке расположены лимфатические узлы, которые могут воспаляться при наружном отите.
Острый наружный отит - это воспаление наружного уха, возникшее в срок до 1 мес.
Формы наружного отита:
- диффузный наружный отит;
- локальный наружный отит или фурункул НСП;
- острый буллезный (геморрагический) наружный отит;
- мирингит;
- дерматит ушной раковины;
- рожистое воспаление ушной раковины;
- злокачественный (некротический) наружный отит;
- хондроперихондрит ушной раковины.
Наиболее часто встречается острый диффузный наружный отит, при котором возникает бактериальное воспаление кожи всего слухового прохода, нередко с переходом на барабанную перепонку или кожу ушной раковины.
Острый диффузный отит
Провоцирующие факторы: избыточный туалет ушей, попадание воды в ухо, микротравмы кожи НСП, факторы снижения иммунитета (переохлаждение, избыточный загар, ОРВИ, хронические заболевания). Возбудители заболевания: золотистый стафилококк, синегнойная палочка.
Симптомы
Это сильная боль в ухе, заложенность уха, жидкие выделения из слухового прохода в небольшом количестве, также отмечается увеличение заушных или околоушных лимфоузлов, воспаление кожи ушной раковины, может быть повышение температуры, симптомы интоксикации. При осмотре отмечается гиперемия и отёк кожи НСП, кожа неровная, с наложениями прозрачного жёлтого или гноевидного отделяемого, виден слущенный эпидермис. Просвет НСП часто резко сужен и может не определяться барабанная перепонка. Если она видна, то обычно тоже неровная и умеренно гиперемирована. Нередко определяется увеличение и болезненность регионарных лимфоузлов, утолщение, болезненность и гиперемия ушной раковины. Слух при сохранении просвета НСП снижен незначительно или нормальный.
Диагностика
Для постановки диагноза, кроме осмотра, нужно исключить заболевание среднего уха, для чего проводят камертональные пробы (исследование слуха набором камертонов), тимпано- и импедансометрия (измерение подвижности барабанной перепонки), исследование порогов слуха (аудиомерия). Эти исследования проводятся для исключения заболеваний среднего уха. Лабораторная диагностика включает в себя общий анализ крови, сахар крови, посев из больного уха на микрофлору для назначения антибактериальной терапии.
Лечение
Основное направление лечения - это антимикробная и противовоспалительная терапия. Назначаются местно или системно антибиотики, противовоспалительные препараты (нестероидные противовоспалительные препараты, кортикостероиды). При сильной боли хороший эффект от заушных блокад с кортикостероидами и местными анестетиками. Проводится щадящий туалет уха, промывание, для освобождения от отделяемого и эпидермальных масс. Дополнительно можно использовать методы физиолечения: тубус-кварц или лазеротерапию.
Ограниченный (локальный) наружный отит или фурункул наружного слухового прохода
Фурункул - это воспаление волосяного фолликула, переходящее на подкожную клетчатку. Во входе в НСП и вокруг него растут щетинистые волоски и воспаление развивается в их фолликулах.
Причины появления фурункула наружного слухового прохода
Чаще всего возбудителями являются стрептококки. Провоцирующие факторы и симптомы схожи с таковыми при диффузном отите.
Диагностика
При осмотре видно сужение НСП из-за инфильтрата в области одной из его стенок. Фурункул в своём развитии проходит три стадии:
- Стадия инфильтрации: при этой стадии образуется болезненный инфильтрат кожи НСП, появляется локальная гиперемия, утолщение кожи размером около 0.5-1.5 см.
- Стадия абсцедирования - появление гнойной полости и некротического стержня в области инфильтрата. При этой стадии также определяется наличие инфильтрата, в центре которого виден желто-зелёный гнойный стержень, обычно с волосом в центре, при надавливании на инфильтрат может определяться флюктуация (присутствие жидкости в нём).
- Стадия разрешения — это выделение гноя из полости с постепенным выздоровлением.
Лечение
Лечение отличается и зависит от стадии. В стадию инфильтрации назначается системная и местная антибактериальная и противовоспалительная терапия. В стадии абсцедирования стоит выполнять хирургическую обработку фурункула — вскрытие и дренирование, очищение полости от гноя, в течении нескольких дней выполняются перевязки. Также назначаются антибактериальные и противовоспалительные препараты. В стадию разрешения достаточно применения только местных антибактериальных препаратов и туалета уха.
Острый буллёзный или геморрагический наружный отит
Это форма воспаления, при которой на коже и на внешней поверхности барабанной перепонки появляются пузыри (буллы), содержащие кровянистую жидкость. Если такой пузырь вскрывается, то из уха вытекает кровянистое отделяемое.
Причины развития буллезного отита
Чаще всего буллезный отит возникает на фоне ОРВИ или гриппа, но также причиной может быть и бактериальная инфекция.
Лечение
Необходим туалет слухового прохода. Назначаются местно антибактериальные и противовоспалительные препараты, также системно стоит назначать препараты, укрепляющие сосудистую стенку и уменьшающие проницаемость сосудов. Вскрытие булл не рекомендуется.
Мирингит
Воспаление барабанной перепонки. Как самостоятельное заболевание не встречается, он возникает вместе с другими формами наружного отита.
Дерматит ушной раковины
Можно выделить в отдельную форму, так как нередко происходит воспаление кожи ушной раковины, без вовлечения НСП. Причины заболевания - бактериальная инфекция плюс фактор сенсибилизации организма к бактериальным токсинам. При данном виде воспаления возникает покраснение и утолщение кожного покрова, с образованием маленьких серозных пузырьков, похожих на таковые при экземе. Когда пузырьки вскрываются, то образуются желтые корочки на их месте. Диагноз ставится на основании осмотра, может потребоваться консультация дерматолога. Лечение также антибактериальное и противовоспалительное, могут назначаться антигистаминные препараты.
Рожистое воспаление ушной раковины
Острое рожистое воспаление относится к инфекционным заболеваниям и вызывается пиогенным стрептококком, позднее может присоединяться и другая флора. При таком воспалении есть симптомы поражения кожного покрова и общевоспалительный синдром – слабость, повышение температуры, озноб. Провоцирующие болезнь факторы: снижение иммунитета, ссадины и ожоги кожи, купание в загрязнённых водоёмах, контакт с носителем пиогенного стрептококка или заболевшим. В зависимости от глубины поражения кожного покрова выделяют три формы:
Рожистое воспаление
Серьезное заболевание, часто вызывающее осложнения, и лечение его должно происходить в условиях инфекционного стационара. При подозрении на рожу требуется консультация инфекциониста. Изолированное рожистое воспаление ушной раковины встречается редко и обычно сочетается с поражением кожи лица или шеи.
Лечение
Назначается массивная антибактериальная и противовоспалительная терапия, дезинтоксикационная терапия, антистрептококковый гамма-глобулин.
Злокачественный наружный отит (некротический наружный отит)
Эту форму наружного отита выделяют в отдельную, но фактически он является негативным течением обычного диффузного наружного отита. В процессе заболевания происходит распространение воспаления на структуры височной кости, может возникать поражение черепно-мозговых нервов и развитие внутричерепных осложнений. Название заболевания не связано с развитием злокачественной опухоли, просто таким образом отражается течение заболевания. К счастью, это заболевание встречается редко, болеют пациенты с тяжелыми нарушениями иммунитета, такими как СПИД, состояние после лучевой и химиотерапии, декомпенсированный сахарный диабет, пациенты, получающие иммуносупрессивную и цитостатическую терапию. Ведущим возбудителем признана синегнойная палочка, но любая инфекция полимикробна. В процессе воспаления происходит некроз кожи слухового прохода и переход воспаления на надкостницу и кость, с последующим её разрушением. Жалобы при данном заболевании на сильную боль, выделения из уха гнойно-воспалительного характера, с гнилостным запахом, быстро наступает снижение слуха. Позднее присоединяются симптомы поражения черепно-мозговых нервов: затруднение глотания, попёрхивание при приёме пищи, онемение лица, паралич лицевых мышц. При распространении процесса в среднее и внутреннее ухо может развиваться системное головокружение. При распространении воспаления в полость черепа развивается общемозговая и менингеальная симптоматика. При осмотре обращает на себя выраженное воспаление кожи НСП, кожа с очагами некроза, большое количество гнойно-некротического отделяемого, барабанная перепонка и структуры среднего уха часто неопределимы. Определяются симптомы поражения черепно-мозговых нервов-асимметрия лица, птоз нижнего века на стороне поражения, асимметрия мягкого нёба, нарушение подвижности надгортанника. В диагностике важен посев на бактериологическое исследование, компьютерная томография височных костей. Лечение проводится всегда в условиях стационара. Проводится массивная антибактериальная и дезинтоксикационная терапия. Назначаются инфузии человеческого гамма-глобулина, антисинегнойной сыворотки или гипериммунной человеческой плазмы. Также проводится хирургическое лечение — некротомия (удаление некротизированных участков кожи и кости), в последующем при выздоровлении проводится пластика дефекта собственными тканями.
Хондроперихондрит ушной раковины
Данное заболевание представляет собой воспаление надхрящницы и хряща ушной раковины, вызванное бактериальной флорой. К хондроперихондриту может приводить травма ушной раковины с повреждением кожного покрова, нагноение гематомы ушной раковины, глубокие ожоги ушной раковины, фурункул или нагноившаяся атерома уха, рожистое воспаление. Выделяют инфильтративную и гнойные формы. Через несколько дней после описанного травмирующего фактора развивается инфильтрация и гиперемия кожи ушной раковины, сопровождающиеся болевым синдромом, с повышением температуры или без такового. Важным диагностическим критерием является то, что мочка уха остается непораженной, так как в толще её нет хряща. Лечение: антибактериальная и противовоспалительная терапия. При наличие гнойных полостей — вскрытие с удалением гноя и щадящая некротомия разрушенного хряща. Заболевание плохо поддаётся лечению и может протекать неделями или месяцами. Часто следствием хондроперихондрита является рубцовая деформация ушной раковины, иногда может быть полное разрушение хряща.
Заключение
Острый наружный отит является частой проблемой и у взрослых, и у детей. Иногда он является косвенным следствием других заболеваний (сахарного диабета, иммунодефицита, атопии) и требует комплексного подхода к диагностике и лечению.
Читайте также:

