Нейрогенный мочевой пузырь лечение препараты у мужчин краткое содержание
Обновлено: 02.07.2024
Нейрогенный мочевой пузырь – это расстройство контроля над мочеиспусканием. Вызывается такое расстройство некоторыми заболеваниями головного мозга, позвоночника, нервной системы. Удержание мочи в мочевом пузыре и контроль над его опорожнением осуществляется мозгом, который координирует работу нервов и мышц. При повреждении любого звена этой цепи возникнет нейрогенная дисфункция мочевого пузыря.
Формы нейрогенного мочевого пузыря
Синдром нейрогенного мочевого пузыря может принимать следующие формы:
- гипоактивная, при которой вялый мочевой пузырь теряет способность сокращаться, наполнение не контролируется, отмечается подтекание мочи;
- гиперактивная, при которой происходят непроизвольные сокращения мочевого пузыря, позывы отмечаются при недостаточном количестве мочи и даже при ее отсутствии;
- смешанная.
Причины появления и симптомы нейрогенного мочевого пузыря
Причинами нейрогенного мочевого пузыря являются:
- травмы или врожденные патологии позвоночника и спинного мозга;
- опухоли головного мозга, позвоночника, паховой области;
- заболевания центральной нервной системы – болезни Альцгеймера и Паркинсона, церебральный паралич, синдром дефицита внимания, рассеянный склероз, инсульт и др.;
- операции в паховой области;
- некоторые виды лечения – химиотерапия, радиотерапия паховой области.
Причины нейрогенного мочевого пузыря различны, но все они нарушают координированное функционирование мозга, нервов, мышц и мочевого пузыря.
Симптомов нейрогенного мочевого пузыря несколько, но основным считается недержание мочи. Обычно оно проявляется в виде подтеканий, когда практически постоянно выделяется некоторое количество мочи.
Кроме того, отмечаются следующие симптомы нейрогенного мочевого пузыря:
- частое мочеиспускание минимальными порциями;
- неполное опорожнение мочевого пузыря;
- резкие позывы к мочеиспусканию или, напротив, отсутствие позывов при наполнении мочевого пузыря.
Таким образом, пациенты с синдромом нейрогенного мочевого пузыря, не контролирующие удержание мочи, вынуждены очень часто в любое время суток опорожнять мочевой пузырь. При этом, они могут испытывать трудности при опорожнении мочевого пузыря и практически не достигать полного опорожнения. У мужчин признаки нейрогенного мочевого пузыря могут включать эректильную дисфункцию.
Больные, у которых диагностирован нейрогенный мочевой пузырь, входят в группу риска по развитию камней в мочевыводящих путях. Также, у них высок риск инфицирования мочевыводящих органов.
Последствием нейрогенного мочевого пузыря может стать и гидронефроз – эффект возвращения мочи из пузыря в почки.
К сожалению, синдром нейрогенного мочевого пузыря достаточно широко распространен среди детей (около 10-15%), а среди маленьких пациентов, страдающих заболеваниями почек и мочевыводящей системы, этот синдром наблюдается в 60-75%. Но у детей этот синдром часто является не результатом заболеваний, а вызван нарушением развития нервной системы. Поэтому, устранить это неприятное явление у детей проще.
Диагноз "нейрогенный мочевой пузырь" не только медицинская, но и социальная проблема. Лечение нейрогенного мочевого пузыря позволяет не только предотвратить осложнения, но и добиться улучшения качества жизни пациента.
Диагностика синдрома
Диагностика нейрогенного мочевого пузыря включает:
- опрос больного (для уточнения диагноза больной должен несколько дней вести дневник мочеиспусканий, где фиксируется количество выпитой жидкости и количество мочеиспусканий);
- лабораторные анализы (проводится анализ крови и мочи, а также биохимический анализ крови с целью исключения воспалительных заболеваний и наличия инфекции);
- обследования на наличие анатомических аномалий и воспалительного процесса, для чего назначается УЗИ почек, цистоскопия, цистоуретрография, уродинамическое исследование с электромиографией мышц тазового дна, компьютерная томография, магнитно-резонансная томография с введением контрастного вещества и др.;
- определение количества мочи, которое остается в пузыре после опорожнения, с помощью УЗИ.
Лечение дисфункции мочевого пузыря
При лечении нейрогенного мочевого пузыря добиваются устранения симптомов и восстановления контроля мочеиспускания. Больному рекомендуют контролировать потребление жидкости. Проводят периодическую катетеризацию в течение длительного времени. Для этого каждые 3-4 часа отводят мочу через силиконовый катетер.
Медикаментозное лечение включает прием препаратов, расслабляющих мочевой пузырь или активизирующих нервы. Используют сеансы физиотерапии для укрепления мышц.
Иногда, приходится прибегать к хирургическому лечению в условиях урологического стационара. Обычно, это – имплантация искусственного сфинктера мочевого пузыря или электронного устройства в область крестца, который используется для стимулирования нервов мочевого пузыря и мышц. Хирург может выполнить обходной путь для стока мочи в специальный резервуар.
Больным рекомендуют использование специальных приемов, облегчающих опорожнение:
- двойное опорожнение (опорожнение проводят в два приема, разделенные небольшим промежутком времени);
- метод Креде (во время опорожнения кулаком, на который накладывается вторая рука, надавливают на живот в области мочевого пузыря).
Профилактика
Специальных мер предупреждения этого заболевания не существует. Профилактика нейрогенного мочевого пузыря в основном заключается в лечении заболеваний, приводящих к такому состоянию. Необходимо вовремя лечить не только неврологические заболевания, но и воспалительные, и инфекционные заболевания мочевыводящей системы.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.

Врач-уролог, андролог, сексопатолог высшей категории

Заведующий отделения урологии стационара, врач-уролог высшей категории
Какой врач лечит нейрогенный мочевой пузырь?
Если у вас появились симптомы, которые указывают на данное заболевание, следует обратиться к урологу. Также, может понадобиться консультация невролога, нейрохирурга и вертебролога.
Сдать анализы, записаться к опытному врачу и пройти лечение нейрогенного мочевого пузыря в Киеве можно в клиниках МЕДИКОМ премиум-класса, находящихся на Оболони и Печерске. Чтобы получить ответы на интересующие вас вопросы, позвоните нам по контактному номеру колл-центра.

Врач уролог-андролог, онколог. Высшая квалификационная категория. Действительный член Профессиональной ассоциации андрологов России (ПААР). Стаж 28 лет. Принимает в Университетской клинике. Стоимость приема 1700 руб.
- Запись опубликована: 08.04.2021
- Время чтения: 1 mins read
Существует множество различных классов препаратов, которые используются для лечения нейрогенной дисфункции мочевого пузыря в рамках комплексной программы терапии.
Трициклические антидепрессанты
Хотя такие препараты изначально были разработаны для лечения депрессии, профили значительных побочных эффектов сделали их средствами второй линии по этому показанию. Побочные эффекты включают седативный эффект, ортостаз и блокаду сердечной проводимости, поэтому эти препараты следует особенно осторожно назначать пожилым людям с нейрогенной дисфункцией мочевого пузыря и не следует применять при беременности.
Для снижения тонуса детрузора мочевого пузыря при нейрогенной дисфункции используются антихолинергические побочные эффекты этих лекарств, но показания не одобрены FDA.
- Имипрамин. Снижает тонус мочевого пузыря благодаря своим сильным антихолинергическим и спазмолитическим свойствам, также повышает тонус внутреннего сфинктера мочевого пузыря за счет эффекта адренергического агониста. Это еще больше способствует способности хранения мочи. Кроме того, имипрамин оказывает местное анестезирующее действие на слизистую мочевого пузыря, что дополнительно снижает сократимость мочевого пузыря за счет механизмов спинномозгового рефлекса. Таким образом, при дисфункции мочевого пузыря, имипрамин полезен для уменьшения позывов к мочеиспусканию и уменьшения частоты мочеиспускания.
- Амитриптилин. Обладает (относительно) меньшим антихолинергическим действием, чем имипрамин, но он эффективен для снижения тонуса детрузора. Амитриптилин показывает сильные седативные свойства, поэтому также может быть полезен при лечении невропатической боли и бессонницы.
Антихолинергические (антимускариновые) препараты
Этот класс лекарств снижает рефлекторную (непроизвольную) активность детрузора за счет блокирования холинергической передачи мускариновых рецепторов и является вариантом первой линии для лечения нейрогенной гиперактивности мочевого пузыря.
Доступные антихолинергические агенты имеют схожую эффективность, однако эти лекарства различаются по побочным эффектам и переносимости в зависимости от их селективности к мускариновым рецепторам и скорости распределения.
Антихолинергические препараты, связывающие мускариновые рецепторы M1, M2 и M3 (неселективно), имеют больше побочных эффектов, чем более новые средства, которые более селективны в отношении рецепторов M2 и M3. Лекарственные препараты с замедленным высвобождением имеют лучшую переносимость за счет снижения пиковых концентраций лекарственного средства в сыворотке.
- Неселективные антихолинергические препараты, связывающие рецепторы M1, могут вызывать нарушения памяти и когнитивных функций.
- Связывающие рецепторы M2, могут вызывать удлинение интервала QT, вызывая тахикардию и аритмию.
- Антихолинергические препараты, связывающие рецепторы M3, могут вызывать нечеткость зрения, ксеростомию и запор.
К препаратам этой группы относятся оксибутинин, толтеродин и троспия хлорид.
- Оксибутинин. Был первым лекарством, одобренным для лечения гиперактивности детрузора мочевого пузыря. Препарат доступен в виде таблеток с быстрым и замедленным высвобождением, а также в виде гелей для трансдермального и местного применения.
- Толтеродин. Выпускается в виде таблеток. Он вызывает меньше когнитивных побочных эффектов, ксеростомии, чем оксибутинин.
- Т роспия хлорид . Также доступен в виде пероральных препаратов с немедленным и замедленным высвобождением. Поскольку троспия хлорид не проникает через гематоэнцефалический барьер, когнитивные побочные эффекты уменьшаются, и он имеет меньше взаимодействий с разными лекарствами по сравнению с другими представителями этой группы лекарств.
В одном из исследований было установлено, что применение толтеродина (4 мг 2 раза в день) и троспия хлорида (30 мг 3 раза в день) в дозах, превышающих рекомендуемые, является эффективной терапевтической стратегией, улучшающей уродинамические параметры мочевого пузыря. При этом значительного увеличения побочных эффектов по сравнению со стандартными дозировками обнаружено не было.
Антихолинергические препараты, селективные в отношении рецепторов M2 и M3, имеют меньше когнитивных побочных действий.
- Солифенацин и дарифенацин. Более селективны в отношении рецепторов M3, поэтому они более безопасны для больных с сердечными заболеваниями, но вызывают больше запоров, чем неселективные. Дозировку дарифенацина не нужно корректировать с учетом почечной недостаточности.
- Фезотеродин . Конкурентный мускариновый антагонист, который не вызывает удлинения интервала QT или когнитивных нарушений.
- Пропиверин . Это препарат с антимускариновыми свойствами и антагонистическими свойствами кальция, доступен в Европе и Японии. Торговое наименование Миктонорм. Имеет несколько побочных реакций (в основном сухость во рту и помутнение зрения). В основном он используется для лечения гиперактивного мочевого пузыря. Применяется также у пациентов с травмой спинного мозга, у которых он увеличивает емкость мочевого пузыря более чем на 100 см3 и улучшает эластичность. Однако растет объем остаточной мочи. В РФ не применяется.
- Имидафенацин . Это селективный антихолинергический препарат, уже доступный в Японии.
Троспия хлорид, фезотеродин – лучшие варианты для пациентов с печеночной недостаточностью, поскольку они не обрабатываются системой CYP3a4. Дарифенацин для пациентов с тяжелой печеночной недостаточностью не рекомендуется.
Если симптомы гиперактивности мочевого пузыря сохраняются, несмотря на максимальную дозу антихолинергического средства в течение месяца без значительных побочных эффектов, то добавляют трициклический антидепрессант. Это обеспечит синергетический эффект в снижении тонуса детрузора.
Холиномиметики
Бетанехол – синтетический мускариновый агонист, не обладающий значительным никотиновым действием. Его можно использовать для стимулирования сокращения детрузора при смешанных поражениях двигательных нейронов типа А.
Бетанехол принимается примерно за час до еды и перед сном. Назначается в комбинации с методами Вальсальва или Креде, периодической катетеризацией.
Как холинергический агонист, этот препарат может вызывать побочные эффекты, включая:
- гипотензию;
- брадикардию;
- бронхоспазм;
- тошноту/рвоту;
- спазмы в животе;
- диарею.
Его следует с осторожностью применять людям с астмой, хронической обструктивной болезнью легких, гипертиреозом, язвенной болезнью, кишечной непроходимостью, обструкцией мочевыводящих путей, ишемической болезнью сердца (особенно при блокаде проводимости), паркинсонизмом.
Альфа-2 адреномиметики
Этот класс лекарств используется при нейрогенной дисфункции мочевого пузыря, когда внутренний мочевой сфинктер спастичен, что происходит при диссинергии сфинктера детрузора из-за дисфункции верхних мотонейронов.
Агонисты альфа-2-адренорецепторов вызывают пресинаптическое снижение высвобождения норэпинефрина в центральных и периферических адренергических окончаниях. Поскольку внутренний мочевой сфинктер имеет альфа-адренергическую иннервацию, эти агенты усиливают опорожнение мочевого пузыря за счет снижения тонуса его шейки.
Альфа-2-адреномиметики редко применяются в качестве монотерапии при НДМП поскольку гиперрефлексию детрузора нужно устранить для предотвращения повреждения верхних мочевых путей. Даже в условиях полного или почти полного опорожнения мочевого пузыря стойкое повышение давления может вызвать прогрессирующее повреждение почек из-за гидронефроза.
Клонидин и тизанидин являются агонистами альфа-2, используясь для снижения сопротивления оттоку мочевого пузыря. Они также применяются для уменьшения боли и тонуса скелетных мышц, что потенциально может вызывать полезные побочные эффекты при лечении нейрогенной дисфункции мочевого пузыря у пациентов с травмой спинного мозга.
Тизанидин применяют внутрь. Клонидин доступен в пероральной и трансдермальной формах. Общие побочные эффекты этих препаратов включают усталость, головокружение, сухость во рту и запоры. Сердечные аритмии и депрессия – редкие, но серьезные побочные эффекты.
Альфа-1 адреноблокаторы
Антагонисты адренорецепторов альфа-1, такие, как теразозин, тамсулозин, альфузозин и доксазозин, вызывают периферическую постсинаптическую блокаду альфа-адренорецепторов в шейке мочевого пузыря и проксимальном отделе уретры, снижая сопротивление оттоку мочи. Их сосудорасширяющее действие на гладкие мышцы артерий приводит к снижению артериального давления.
Профили побочных эффектов лекарственных средств-антагонистов альфа-1 аналогичны таковым у агонистов альфа-2-адренорецепторов.

Бета-адреноблокаторы – показания, виды и возможные побочные эффекты
Бензодиазепины
Считается, что бензодиазепины, например, диазепам, проявляют клинические эффекты, связываясь в определенном месте на рецепторе ГАМК-А, чтобы усилить эффекты ингибирующего нейромедиатора ГАМК (гамма-аминомасляная кислота). Бензодиазепины связываются в спинномозговом и надспинальном отделах, снижая тонус скелетных мышц, включая внешний мочевой сфинктер.
Таким образом, диазепам использовался в клинической практике для лечения спастичности внешнего сфинктера из-за поражения верхнего двигательного нейрона или нейрогенной дисфункции мочевого пузыря смешанного типа А. В результате снижение сопротивления выходу мочи из мочевого пузыря способствует более полному опорожнению мочевого пузыря.
Побочные эффекты бензодиазепинов включают:
- седативный эффект;
- делирий (бред);
- угнетение дыхания;
- мышечную слабость;
- запор;
- помутнение зрения.
Бензодиазепины также могут вызывать физическую и психологическую зависимость.
Агонисты GABA-B рецепторов
Баклофен – наиболее часто применяемый в клинической практике препарат этого класса. Он оказывает клиническое действие за счет модуляции рецепторов ГАМК-В на спинном и супраспинальном уровнях для снижения тонуса скелетных мышц. Таким образом, как и бензодиазепины, баклофен можно использовать для лечения спастичности наружного мочевого сфинктера при нейрогенных состояниях мочевого пузыря.
Баклофен имеет клиническое преимущество перед бензодиазепинами в этом отношении, поскольку он не вызывает какой-либо тенденции к психологической зависимости.
Баклофен также можно вводить интратекально при условиях рефрактерной спастичности, особенно когда пероральные препараты вызывают чрезмерный седативный эффект или другие непереносимые побочные явления.
Ингибиторы фосфодиэстеразы (ФДЭ-5 или PDE5Is)
Ученые в пилотных исследованиях выявили, что ФДЭ-5 оказывают значительное влияние на гиперактивность детрузора и могут стать альтернативой или дополнением к антимускариновой терапии в будущем.
Также было обнаружено, что в нейронных путях, контролирующих нижние мочевыводящие пути, участвует оксид азота (NO). После травмы спинного мозга повышается экспрессия нейронной NO-синтазы, ее активность изменяется и могут возникнуть симптомы патологий МП. Манипуляция продукцией NO может помочь восстановить функцию МВП или уменьшить нежелательные функциональные симптомы.
Один из препаратов ФДЭ-5 показал при экспериментальном использовании эффективность в снижении сопротивления выходного отверстия мочевого пузыря. Но данные о применении при НМП пока ограничены.
Поскольку пациенты с нейрогенной дисфункцией мочевого пузыря могут иметь как проблемы с хранением, так и с накоплением мочи, в лечении можно использовать комбинированные препараты. Для лечения недержания мочи необходима комбинированная терапия холинолитиками и агонистами адренорецепторов. Однако необходим тщательный мониторинг ИМП.
Для облегчения мочеиспускания можно использовать комбинацию холинергического агента, альфа-блокатора и миорелаксанта скелетных мышц. Однако в этом случае может обостриться недержание мочи и увеличиться риск ухудшения состояния верхних мочевых путей.
Нейрогенную гиперактивность детрузора обычно лечат антимускариновыми препаратами, дисфункцию – альфа-блокаторами, а спастичность поперечно-полосатого сфинктера – миорелаксантами скелетных мышц.
Тонус можно повысить холинергическими средствами, например, бетанехолом. Эти препараты обычно назначают для достижения лучшего контроля над мочевым пузырем или эффективного опорожнения. Тем не менее НДНМП нельзя контролировать без применения комбинированных лекарств от дисфункции детрузора и снижения сопротивления выходного отверстия мочевого пузыря.
Ожидается, что комбинация альфа-адреноблокаторов и антимускариновых средств будет более полезной, чем любой из них отдельно. Может повысить эффективность лечения добавление десмопрессина. Однако при использовании нескольких лекарств усиливаются и побочные эффекты.
Ботулинический токсин
Ботулинический токсин блокирует пресинаптическое слияние везикул нервно-мышечного соединения, что предотвращает высвобождение ацетилхолина и, таким образом, блокирует передачу сигнала через нервно-мышечное соединение. Он также действует на сенсорные афферентные нейроны и предотвращает возбуждающее действие фактора роста нервов (NGF) на функцию мочевого пузыря, что способствует его положительным клиническим эффектам при лечении нейрогенных нарушений работы мочевого пузыря.

Страх перед уколами
Инъекция ботулинического токсина А в детрузор мочевого пузыря или наружный мочевой сфинктер вызывает дозозависимое ослабление мышц, имеющих высокую концентрацию холинергических нервных окончаний. Инъекции ботулотоксина А способны обеспечить длительное улучшение нейрогенной гиперактивности детрузора, состояния недержания мочи и качества жизни у лиц с травмой спинного мозга. Поскольку лечение достаточно дорогостоящее, этот способ вмешательства следует использовать для лиц, у которых пероральные и трансдермальные схемы терапии не увенчались успехом. Препарат выпускается под торговыми наименованиями Ботокс, Диспорт.
Первыми сообщили об успешном использовании ботулотоксина для лечения симптомов мочеиспускания путем инъекции в наружный мочевой сфинктер пациентам с диссинергией детрузорного сфинктера группа уч. Dykstra. Десятилетием позже была описана инъекция ботулинического токсина А в мышцу детрузора мочевого пузыря для лечения нейрогенного недержания мочи. Оказалось, что укол ботулотоксина А в детрузорную и субуротелиальную области тела мочевого пузыря оказывает положительное воздействие на срок до девяти месяцев.
Инъекция ботулотоксина увеличивает емкость мочевого пузыря и снижает внутрипузырное давление. Кроме того, препарат способен снизить сократимость детрузора, улучшить эластичность мочевого пузыря и восстановить удержание мочи. Обнаружено, что при нейрогенной гиперактивности мочевого пузыря дозы 200 Ед и 300 Ед имеют одинаковый терапевтический эффект. Применение дозы 200 Ед одобрено Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США.
Эта тактика также эффективна при лечении детей с миеломенингоцеле с гиперрефлексией детрузора и недержанием мочи. Повторные инъекции эффективны, как и первая. Однако многим пациентам (до 70%) с нейрогенной гиперактивностью детрузора из-за задержки мочи может потребоваться катетеризация после инъекций. Кроме того, повышен риск развития инфекций мочевых путей.
Побочные эффекты процедуры незначительны, с риском развития антител к токсину
Инстилляции мочевого пузыря для лечения нейрогенной дисфункции
В случаях, когда нейрогенная дисфункция мочевого пузыря не поддается лечению пероральными препаратами, возможно применение несколько новых фармакологических вариантов, включая внутривенные, внутрипузырные и интратекальные средства (вводятся в область спинного мозга).
Например, рассматривается внутрипузырное введение растворов ваниллоидов – капсаицина или резинифератоксина (RTX), снижающих гиперактивность детрузора. Это достигается путем избирательной десенсибилизации немиелинизированных С-волокон сенсорных нервов, которые передают уротелиальную боль и температурные ощущения.
В высоких концентрациях эти препараты надолго подавляют ответы С-волокон на стимуляцию. После повреждения спинного мозга происходит повышенная экспрессия переходного (транзиторного) рецепторного потенциала катионных каналов подсемейства V члена 1 (TRPV1) ваниллоидных рецепторов в уротелиальных клетках и С-волокнах.
Экспериментальные данные свидетельствуют о том, что активация этих рецепторов вовлечена в гиперактивность детрузора. Внутрипузырное введение капсаицина или RTX после таких поражений могло бы уменьшить гиперрефлексию мочевого пузыря. Исследования подтвердили, что инстилляции (капельная подача) ваниллоидов в мочевой пузырь действительно улучшают нейрогенную гиперактивность детрузора, связанную с повреждением спинного мозга или рассеянным склерозом.
Выяснено, что капсаицин значительно ингибирует гиперактивность мышц. Однако он может вызвать временное обострение симптомов мочевого пузыря. При инстилляции резинифератоксина RTX этого нет. Исследование введения RTX при нейрогенной гиперактивности детрузора обнаружило улучшение состояния или полное излечение недержания мочи у 75% пациентов, причем у 58% эффекты сохранялись не менее года. Для лечения гиперактивности мочевого пузыря RTX также можно вводить интратекально.
Клиническое использование ваниллоидов затруднено из-за их остроты и нестабильности растворов. Чтобы избежать этих проблем, разрабатываются пероральные антагонисты TRPV1, например, уже существует GRC 6211. В исследованиях повреждений спинного мозга на животных эти препараты снижали высокое внутрипузырное давление и благотворно влияли на рефлекторные сокращения мочевого пузыря.

Нейрогенный мочевой пузырь — это дисфункция мочевого пузыря, появляющаяся по причине приобретенных или врожденных пороков нервной системы. Различают два типа этого заболевания: гипорефлекторный и гиперрефлекторный, каждый из них определяется по состоянию детрузора. Нейрогенный мочевой пузырь, симптомы которого доставляют больным много неудобств, диагностируется путем целого перечня медицинских исследований. Прежде всего, назначается полный спектр неврологических и урологических обследований. Лечение нейрогенного мочевого пузыря проходит путем медикаментозной и немедикаментозной терапии, иногда прибегают к катетеризации мочевого пузыря, в некоторых случаях требуется хирургическое вмешательство.
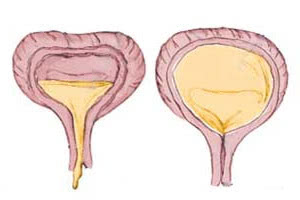
Такая дисфункция встречается довольно часто, она проявляется в отсутствии возможности осуществления произвольно-рефлекторного накопления, а также выделения мочи, спровоцированных функциональными, а также органическими поражениями нервных путей, центров, отвечающих за контроль этих процессов.
Нейрогенный мочевой пузырь, причины возникновения заболевания которого не всегда ясны, характеризуется расстройствами, заставляющими человека отказываться от многих проявлений социальной активности и радостей жизни, нарушающими его взаимоотношения с социумом.
Часто на фоне этого синдрома наблюдаются также синдром венозного застоя в тазовой части, миофасциальный синдром. Нередко вместе с ним появляются различные изменения мочевыделительной системы дистрофического или воспалительного характера. К примеру, пиелонефрит, уретерогидронефроз, пузырно-мочеточниковый рефлюкс, провоцирующие тяжелые заболевания, такие как хроническая почечная недостаточность, артериальная гипертензия, нефросклероз.

Причины возникновения синдрома нейрогенного мочевого пузыря
Причиной нейрогенного мочевого пузыря нередко является сбой, случившийся на одном из множества уровней регуляции мочеиспускательного процесса. Среди взрослого населения оба варианта этого синдрома нередко возникают в результате травм спинного, головного мозга, вызванных инсультом, оперативным вмешательством, сдавливанием, переломом позвоночника. Также его причиной могут стать заболевания нервной системы, в основном, воспалительно-дегенеративного характера, опухоли, к примеру, туберкулома, полинейропатия поствакцинального, диабетического или токсического происхождения, холестеатома, рассеянный энцефаломиелит и энцефалит, полирадикулоневрит.
Нейрогенный мочевой пузырь распространен среди детей. Синдром может быть последствием родовой травмы или врожденных нарушений в мочевыделительных органах, врожденных проблемах с ЦНС. После перенесенных заболеваний неврологического характера, а также цистита может снизиться эластичность мочевого пузыря, уменьшиться его вместительность, что провоцирует недержание мочи при синдроме нейрогенного мочевого пузыря.
Симптоматика нейрогенного мочевого пузыря
Распространенным симптомом гиперрефлексии детрузора, появляющейся при повреждениях, локализующихся выше центра мочеиспускания, считается более частое мочеиспускание, чем обычно. Также возникает странгурия (учащенное, затрудненное мочеиспускание, при котором возникают болевые ощущения), императивное недержание мочи. В проявлении признаков нейрогенного мочевого пузыря нет налаженной системы. Этот факт особенно сказывается на социальной активности пациентов, которые испытывают неловкость при их возникновении и страх, что симптомы проявятся в самый неподходящий момент.
Такие симптомы являются проявлением потери или уменьшения произвольного контроля над мочеиспусканием, а также угасания адаптационной функции детрузора. В результате в мочевом пузыре не может накопиться необходимый объем мочи, при этом самостоятельный мочеиспускательный акт сохраняется.
Если поражение приходится на область над крестцом, возникает гиперрефлексия детрузора, а иногда и императивное недержание мочи (например, при церебральных нарушениях). Особенность спинальных повреждений заключается еще и в том, что страдают ретикулоспинальные пути, которые играют роль в синергетической интеграции активности детрузора, а также уретрального сфинктера. Поэтому появляется непроизвольное сокращение детрузора и сокращение сфинктера уретры. При этом мочеиспускание задерживается, повышается давление внутри пузыря.
При таких поражениях спинного мозга возникает частое мочеиспускание, также бывает императивное мочеиспускание, а иногда и императивное недержание мочи, при этом зачастую наблюдается странгурия. Также популярным симптомом становится прерывистое мочеиспускание, проходящее с промежутками. При прерывании струи возникает боль в промежности и нижней части живота. В такой ситуации мочевой пузырь опорожняется не полностью, а остаточная моча может привести к различным воспалениям в мочевом пузыре и мочевых путях. В случае с такими поражениями поперечнополосатый сфинктер расслабляется не на 100%, может возникнуть его паралич, что приведет к сфинктерному недержанию мочи.
Если поражение возникает непосредственно в районе крестца, развивается угасание рефлекторного сокращения, детрузора, также способность к сокращению теряет поперечнополосатый уретральный сфинктер. В таких ситуациях у человека могут исчезнуть позывы к мочеиспусканию. Если при отсутствии позыва пациент не проводит регулярное принудительное опорожнение пузыря, он переполняется, возникает недержание мочи. Также как вариант может наблюдаться затруднение процесса мочеиспускания, оно может проходить в виде тонкой струи, при этом пузырь полностью не опустошается. В случаях крестцовых поражений нейрогенный мочевой пузырь, лечение которого не провели вовремя, может стать причиной различных заболеваний и нарушений, таких как пузырно-мочеточниковый рефлюкс, хроническая почечная недостаточность, пиелонефрит и др.
Серьезные нарушения возникают при любой денервации мочевого пузыря. Заболевание часто сочетается с циститом, который становится причиной склерозирования мочевого пузыря и его микроциста (сморщивания). В случае возникновения такого осложнения зачастую приходится прибегать к увеличению размера мочевого пузыря оперативным путем.
Диагностика нейрогенного мочевого пузыря
Нейрогенный мочевой пузырь, симптомы которого очень разнообразные и сложные, плохо поддается диагностике. В этом случае для проведения правильного лечения нужно не только поставить диагноз, но и уточнить патогенез заболевания, уточнить, какие именно изменения в каких органах и системах произошли.
В первую очередь, специалист внимательно анализирует анамнез пациента. Это помогает узнать о характере расстройств мочеиспускания, определить, есть ли еще какие-либо симптомы: общее недомогание, чувство жажды, нарушения зрения, а также расстройство кишечника. Также необходимо прояснить информацию о том, какова динамика мочеиспускательных расстройств. Постановку диагноза упростят данные о заболеваниях нервной системы, в частности тех, которые сопровождаются параличом нижней части туловища, наличии травм головы, позвоночника, спинномозговых грыж.
Среди лабораторных исследований обязательным считается общий анализ мочи, анализ по Нечипоренко, проба по Зимницкому. Также назначают общий анализ крови (он помогает выявить анемию), различные биохимические исследования крови, дающие возможность выявить сбои в электролитном обмене, встречающиеся при хронической почечной недостаточности, проводят клиренсовые пробы.
Важным аспектом в диагностике синдрома являются рентгенологические исследования:
- Обзорная рентгенография (позволяет оценить величину контуров почек и мочевого пузыря, выявить расщепление спинномозгового канала в пояснично-крестцовом отделе, недоразвитие копчика, крестца, подтвердить наличие или отсутствие спинномозговых грыж и различных деформаций).
- Микционная и обычная уретроцистография (позволяет определить смещение мочевого пузыря, сужение или расширение уретры, ложные дивертикулы, пузырно-мочеточниково-лоханочные рефлюксы и др. нарушения).
- Экскреторная урография (дает возможность заметить изменение размера чашечно-лоханочной системы, оценить деятельность почек).
- Восходящая пиелография (к ней прибегают редко).
- Радиоизотопная ренография (оценка состояния и функционирования почек).
Также проводят ультразвуковое сканирование, различные уродинамические исследования (цистометрия, урофлоуметрия, сфинктерометрия, профилометрия).
Нейрогенный мочевой пузырь, причины которого, несмотря на проведенные исследования, остались неизвестными, называют идиопатическим.
Лечение нейрогенного мочевого пузыря
Заболевание предусматривает медикаментозную, немедикаментозную терапию, хирургическое вмешательство. Начинается лечение с самых щадящих методов.
К немедикаментозным способам лечения относят ЛФК для тренировки тазовых мышц, стабилизацию питьевого режима и распорядка дня, физиотерапию, психотерапевтические методы.
Гипоактивный тип дисфункции сопряжен с риском возникновения различных инфекций. При его лечении требуется регулярно принудительно опорожнять мочевой пузырь, иногда прибегают к катетеризации. Среди лекарственных препаратов эффективны различные холиномиметики, улучшающие моторику мочевого пузыря, уменьшая объем остаточной мочи. Бывают необходимы альфа-симпатомиметики, альфа-адреноблокаторы. Обязательным является прием антибактериальных препаратов.
При гипотонии нейрогенного мочевого пузыря нередко приходится применять хирургическое вмешательство. К примеру, проводят трансуретральную воронкообразную резекцию шейки мочевого пузыря, которая даст возможность избавляться от содержимого мочевого пузыря, нажимая на него. В случае гиперактивного нейрогенного мочевого пузыря осуществляют надрез наружного сфинктера, благодаря этому уменьшается напор, а со временем корректируется функция детрузора.
При этом синдроме также хирургическим методом увеличивают мочевой пузырь, применяя пластику тканей, устраняют пузырно-мочеточниковый рефлюкс, устанавливают цистостомический дренаж, обеспечивающий опорожнение мочевого пузыря.
Для профилактики возникновения синдрома специалисты рекомендуют следить за частотой мочеиспусканий, частотой позывов, интенсивностью струи при мочеиспускании. При малейших нарушениях, а также появлении ощущения, что мочевой пузырь опустошается не полностью, необходимо записаться на прием к урологу и невропатологу. Такие мероприятия помогут выявить развитие синдрома на ранней стадии, избежать оперативного вмешательства.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.

В соответствии с рекомендациями Европейской ассоциации урологов на сегодняшний день нет препаратов с доказанной эффективностью при гипотонии детрузора . Результаты проведенных исследований не позволяют говорить о целесообразности использования парасимпатомиметиков, особенно принимая во внимание частоту и/или выраженность возможных побочных эффектов.
При наличии в мочевом пузыре более 100-200 мл остаточной мочи должна выполняться периодическая катетеризация мочевого пузыря . Данный метод считается "золотым стандартом" ведения пациентов с нарушение опорожнения мочевого пузыря на фоне неврологических заболеваний.
Лечение детрузорно-сфинктерной диссинергии
Альфа-адреноблокаторы (как селективные, так и неселективные) продемонстрировали частичную эффективность в отношении уменьшения внутриуретрального сопротивления и остаточного объема мочи (уровень доказательности 2а).
К альфа-адреноблокаторам относят вещества, конкурентно ингибирующие альфа-адренорецепторы (альфа-АР). Имеется два основных подтипа альфа-АР. Это альфа1 и альфа2-АР. Альфа1-подтип расположен является мишенью консервативной терапии заболеваний мочевых путей. Идентифицированы три группы альфа1-АР: альфа1А, альфа1В и альфа1D. Альфа1А-АР доминируют в области шейки мочевого пузыря и проксимальной уретры, а альфа1D-АР в основном расположены в стенке мочевого пузыря и его куполе. Блокада альфа1А-подтипа вызывает снижение тонуса шейки мочевого пузыря и предстательной железы и улучшает отток мочи. Блокада альфа1D-АР-рецепторов приводит к уменьшению ирритативных симптомов.
С целью уменьшения явлений обструкции мочевого пузыря пациентам с нейрогенным мочевым пузырем могут быть назначены следующие альфа адреноблокаторы:
Тамсулозин - единственный селективный блокатор альфа1А-АР. Назначается один раз в сутки. Практически не влияет на артериальное давление, поэтому может приниматься с утра.
Альфузозин блокирует альфа1-АР преимущественно в мочеполовых органах, однако может значительно снижать артериальное давление. Рекомендуется использовать пролонгированные формы препарата.
Теразозин и доксазозин - селективные альфа1-адреноблокаторы пролонгированного действия. Назначаются 1 раз в сутки на ночь, так как вызывают артериальную гипотензию.
Миорелаксанты центрального действия
Миорелаксанты центрального действия благодаря релаксации поперечно-полосатой мускулатуры позволяют снизить тонус сфинктера уретры у пациентов с детрузорно-сфинктерной диссинергией.
Может быть назначен баклофен или тизанидин 3-4 раза в сутки.
В связи с выраженными побочными эффектами использование данной группы препаратов для коррекции расстройств мочеиспускания ограничено.
При неэффективности лекарственной терапии инъекции ботулинического токсина типа А в наружный сфинктер мочевого пузыря позволяют добиться его расслабления, облегчают мочеиспускания, уменьшают объем остаточной мочи.

Рецепторы симпатической, парасимпатической и вегетативной нервной системы в стенке мочевого пузыря

Действие м-холиноблокаторов и бета3-адреномиметиков на детрузор
За то, чтобы мочевой пузырь оставался расслабленным в фазу накопления мочи, отвечает симпатическая нервная система, которая действует через бета3-адренорецепторы. Мирабегрон (бетмига) стимулирует эти рецепторы, вызывая расслабление мочевого пузыря и улучшая его резервуарную функцию.
В исследованиях продемонстрирована эффективность мирабегрона как у пациентов, ранее получавших м-холиноблокаторы для лечения гиперактивного мочевого пузыря (ГМП), так и у пациентов без предыдущей терапии м-холиноблокаторами. Мирабегрон также эффективен у пациентов с ГМП, которые прекратили лечение м-холиноблокаторами из-за отсутствия эффекта.
Три циклические антидепрессанты (амитриптиллин и имипрамин)
Обладают центральным и периферическим антихолинергическим действием, блокируют обратный захват нейротрансмиттеров норэпинефрина и серотонина на уровне пресинаптической мембраны нервных окончаний, оказывают седативный эффект. Препараты эффективно купируют симптомы гиперактивности детрузора как в монотерапии так и в сочетании с м-холиноблокаторами. Применение трицикличсеких антидепрессантов в лечении нейрогенных расстройств мочеиспускания ограничено в связи с их побочными эффектами (сухость во рту, запоры, сонливость, слабость, тремор, аритмия).
М-холиноблокаторы имеют различные профили толерантности, поэтому существует возможность замены препаратов в случае их непереносимости или недостаточной терапевтической эффективности.
Лечение нейрогенной детрузорной гиперактивности с помощью антагонистов мускариновых рецепторов является эффективным и безопасным (при оценке учитывались отдаленные результаты). Максимальной эффективности можно добиться при назначении комбинации препаратов.
Для того, чтобы оценить эффективность терапии м-холиноблокаторами, длительность приема должна составлять не менее двух месяцев. Важным моментом является правильный подбор дозы препарата, которая обеспечивает купирование симптомов. При неэффективности консервативной терапии показана химическая денервация детрузора ботулотоксином типа А .
В ряде исследований показано, что расстройства мочеиспускания у больных некоторыми неврологическими заболеваниями имеют в своей основе комбинацию нейрогенных, эмоциональных и эндокринных нарушений. Например, при рассеянном в условиях центральной демиелинизации происходит снижение секреции антидиуретического гормона (аргинин-вазопрессина) и мелатонина, что приводит к ночной полиурии. Это усугубляет симптомы гиперактивности мочевого пузыря в ночное время, нарушает сон, часто сопровождается энурезом. Дефицит вазопрессина может быть компенсирован приемом его синтетического аналога - десмопрессина в дозе 0,2 мг/сут per os или 10 мкг/сут интраназально. Десмопрессин — синтетический аналог вазопрессина, действующий на V2-рецепторы и оказывающий антидиуретический эффект. Препарат фактически не имеет вазопрессорной активности, реализующейся через V1-рецепторы. Десмопрессин у пациентов с нейрогенным мочевым пузырем возможно использовать в комбинации с антихолинергическими средствами.
Ингибиторы фосфодиэстеразы 5 типа (ФДЭ-5) - изначально препараты для лечения эректильной дисфункции у мужчин (силденафил, тадалафил, варденафил). Новое направление в терапии нейрогенных расстрйоств мочеиспускания. В ряде исследований продемонстрировано, что препараты данной группы уменьшают выраженность симптомов нижних мочевых путей у мужчин.
М-холиноблокаторы - антагонисты мускариновых рецепторов
Сокращение детрузора мочевого пузыря запускается парасимпатической нервной системой через воздействие нейромедиатора ацетилхолина на М-холинорецепторы гладкомышечных волокон мочевого пузыря. Соответственно, чтобы прекратить непроизвольные сокращения детрузора при его гиперактивности, нужно заблокировать м-холинорецепторы мочевого пузыря.
На сегодняшний день препаратами с доказанной терапевтической эффективностью являются: оксибутинина хлорид, троспиума хлорид, толтеродина тартрат, а также солифенацин. Указанные препараты характеризуются хорошей переносимостью и безопасностью даже при продолжительном применении. Все м-холиноблокаторы, используемые в урологии с целью коррекции гиперактивности детрузора, имеют одинаковую степень рекомендаций – А и одинаковый уровень доказательности.
Медикаментозное лечение при нейрогенных расстройствах мочеиспускания носит симптоматический характер, то есть не вылечивает нейрогенный мочевой пузырь, но убирает симптомы, повышает качество жизни и позволяет предотвратить развитие осложнений. Все препараты требуют длительного систематического приема.
Лече н ие симптомов гиперактивности детрузора ( симптомов накопления )
Лекарственные средства применяемые для лечения нейрогенного мочевого пузыря
Читайте также:

