Тромбоцитопения и тромбоцитопатия реферат
Обновлено: 04.07.2024
Несмотря на отсутствие ядра, тромбоциты обладают множеством интересных особенностей. К примеру, они способны к активному направленному амебоподобному движению и фагоцитозу (поглощению чужеродных элементов). Таким образом, тромбоциты участвуют в местных воспалительных реакциях.
Однако самая главная функция тромбоцитов состоит в том, что они играют ведущую роль в остановке кровотечения:
•формируют первичную тромбоцитарную пробку;
•выделяют факторы, способствующие сужению сосуда;
•участвуют в активации сложной системы свертывающих факторов крови, что в конечном итоге приводит к формированию фибринового сгустка.
Содержание
Прикрепленные файлы: 1 файл
тромбоцитопения.docx
- Введение
- Причины и патогенез тромбоцитопении…………………………………3
- Классификация…………………………………………… ………………..6
- Симптомы………………………………………………………… ………..7
- Диагностика………………………………………………… ……………. 9
- Лечение…………………………………………………………… ……….10
- Прогноз…………………………………………………………… ……….15
- Список использованной литературы…………………………………….16
Тромбоцитопения – патологическое состояние, характеризующееся снижением количества тромбоцитов (красных кровяных пластинок) в кровяном русле до 140 000/мкл и ниже (в норме 150 000 – 400 000/мкл).
Морфологически тромбоциты представляют собой лишенные ядра небольшие фрагменты мегакариоцитарной цитоплазмы. Это самые маленькие кровяные элементы, которые происходят от мегакариоцита – самого крупного клеточного предшественника.
Несмотря на отсутствие ядра, тромбоциты обладают множеством интересных особенностей. К примеру, они способны к активному направленному амебоподобному движению и фагоцитозу (поглощению чужеродных элементов). Таким образом, тромбоциты участвуют в местных воспалительных реакциях.
Однако самая главная функция тромбоцитов состоит в том, что они играют ведущую роль в остановке кровотечения:
•формируют первичную тромбоцитарную пробку;
•выделяют факторы, способствующие сужению сосуда;
•участвуют в активации сложной системы свертывающих факторов крови, что в конечном итоге приводит к формированию фибринового сгустка.
Поэтому при значительной тромбоцитопении возникают опасные для жизни кровотечения.
Причины и патогенез тромбоцитопении
В соответствии с физиологическими особенностями жизненного цикла кровяных пластинок, можно выделить следующие причины возникновения тромбоцитопении:
- Снижение образования тромбоцитов в красном костном мозге (тромбоцитопения продукции)
Тромбоцитопении, связанные со сниженным образованием тромбоцитов в красном костном мозге, в свою очередь можно разделить на следующие группы:
- тромбоцитопении, связанные с гипоплазией мегакариоцитарного ростка в костном мозге (недостаточное образование клеток-предшественников тромбоцитов);
- тромбоцитопении, связанные с неэффективным тромбоцитопоэзом (в таких случаях образуется нормальное, или даже повышенное количество клеток-предшественниц, однако по тем или иным причинам нарушается образование тромбоцитов из мегакариоцитов);
- тромбоцитопении, связанные с метаплазией (замещением) мегакариоцитарного ростка в красном костном мозге.
Наиболее частая причина гипоплазии мегакариоцитарного ростка – апластическая анемия. При этом заболевании происходит тотальная гипоплазия всех кроветворных клеток (предшественников эритроцитов, лейкоцитов и тромбоцитов). Гипоплазию костного мозга с развитием тромбоцитопении могут вызвать многие лекарственные препараты, такие как: левомицетин, цитостатики, антитиреоидные средства, препараты золота.
Что касается инфекций, то чаще всего гипоплазию мегакариоцитарного ростка вызывают вирусы. Описаны случаи транзиторной тромбоцитопении после вакцинации живой коревой вакциной. Иногда угнетение мегакариоцитарного ростка вызывает вирус паротита (свинки), вирусы гепатитов А, В и С. Непосредственное цитопатическое действие на мегакариоциты оказывает также вирус иммунодефицита человека. Нередко у ВИЧ-инфицированных развивается выраженная тромбоцитопения продукции. Иногда причиной угнетения мегакариоцитарного ростка становятся генерализованные бактериальные или грибковые инфекции (сепсис). Чаще всего такого рода осложнения развиваются в детском возрасте.
Повышенное потребление (разрушение) тромбоцитов
- Тромбоцитопении разрушения можно разделить на обусловленные иммунологическими и неиммунологическими механизмами.(тромбоцитопения разрушения)
Разрушение тромбоцитов антителами и иммунными комплексами (иммунная тромбоцитопения)
Тромбоцитопения у лиц с нормальной продукцией кровяных телец в преимущественном большинстве случаев обусловлена разрушением тромбоцитов под влиянием различных иммунных механизмов. При этом образуются антитромбоцитарные антитела, которые можно обнаружить при специальном иммунологическом обследовании.
Для всех иммунных тромбоцитопений без исключения характерны следующие признаки:
•отсутствие выраженной анемии и лейкопении;
•размеры селезенки в пределах нормы, или увеличены незначительно;
•увеличение количества мегакариоцитов в красном костном мозге;
•снижение продолжительности жизни тромбоцитов.
При этом по типу развития различают три группы иммунологических тромбоцитопений:
1. Изоиммунные - обусловленные продукцией аллоантител (антител к антигенам тромбоцитов другого организма).
2. Аутоиммунные - обусловленные продукцией аутоантител (антител к антигенам тромбоцитов собственного организма).
3. Иммунные - спровоцированные приемом лекарственных препаратов.
Аутоиммунные тромбоцитопении связаны с преждевременной гибелью тромбоцитов в результате действия антител и иммунных комплексов, выработанных к тромбоцитам собственного организма. При этом различают первичные (идиопатические, неизвестной этиологии) и вторичные (вызванные известными причинами) аутоиммунные тромбоцитопении.
К первичным относят острую и хроническую идиопатическую аутоиммунную тромбоцитопеническую пурпуру. Ко вторичным – множество заболеваний, при которых возникают аутоантитела к кровяным пластинкам:
•злокачественные опухоли лимфоидной ткани (хронический лимфолейкоз, лимфомы, лимфогранулематоз);
•приобретенная аутоиммунная гемолитическая анемия (синдром Эванса-Фишера);
•системные аутоиммунные заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит);
•органоспецифические аутоиммунные заболевания (аутоиммунный гепатит, неспецифический язвенный колит, болезнь Крона, аутоиммунный тиреоидит, анкилозирующий спондилоартрит);
•вирусные инфекции (краснуха, ВИЧ, опоясывающий герпес).
Неиммунные причины разрушения тромбоцитов
Прежде всего, повышенное разрушение тромбоцитов может происходить при патологиях, связанных с нарушением состояния внутренней выстилки сосудов, таких как:
•постоперационные изменения (искусственные клапаны, синтетические шунты сосудов и т.п.);
•поражение сосудов метастазами.
Кроме того, тромбоцитопения потребления развивается при синдроме внутрисосудистого свертывания, при ожоговой болезни, при длительном пребывании в условиях повышенного атмосферного давления или гипотермии.
Снижение количества тромбоцитов также может наблюдаться при сильной кровопотере и массивных трансфузиях (при внутривенном вливании большого количества растворов – так называемая тромбоцитопения разведения).
- Нарушение распределения тромбоцитов(тром боцитопения перераспределения)
В норме от 30 до 45% активных тромбоцитов кровяного русла находятся в селезенке, которая является своеобразным депо кровяных пластинок. При повышении потребности в тромбоцитах кровяные пластинки выходят из депо в кровь.
Чаще всего такого рода тромбоцитопения происходит при следующих заболеваниях:
•цирроз печени с развитием портальной гипертензии;
•онкологические заболевания системы крови (лейкозы, лимфомы);
•инфекционные заболевания (инфекционный эндокардит, малярия, туберкулез и др.).
Классификация тромбоцитопении по механизму развития неудобна по той причине, что при многих заболеваниях задействовано несколько механизмов развития тромбоцитопении. Недостатки патогенетической классификации учтены при разработке более простых вариантов.
Таким образом, все тромбоцитопении разделяются на первичные и вторичные (симптоматические). К первичным относят самостоятельные патологии (идиопатическая тромбоцитопеническая пурпура), а ко вторичным – те случаи, когда тромбоцитопения является осложнением основного заболевания (тромбоцитопения при лейкозе, циррозе печени, ВИЧ-инфекции и т.п.).
Кроме того, различают врожденные (неонатальная аллоиммунная тромбоцитопеническая пурпура) и приобретенные (острая или хроническая идиопатическая тромбоцитопеническая пурпура) тромбоцитопении.
Заболевание может начинаться остро или исподволь, иметь постепенное развитие.
Идиопатическая форма болезни развивается без явной связи с каким-либо предшествующим заболеванием, а симптоматические формы наблюдаются при хроническом лимфолейкозе, миеломной болезни, хроническом активном гепатите, системной красной волчанке, ревматоидном артрите. Идиопатическая и симптоматическая тромбоцитопении часто протекают одинаково, но их формы все-таки оказывают определенное влияние на клиническую картину.
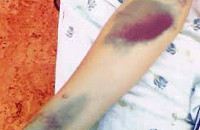
Тромбоцитопенический геморрагический синдром характеризуется кожными кровоизлияниями и кровотечениями из слизистых оболочек. Кожные кровоизлияния чаще наблюдаются на конечностях и туловище, главным образом по передней поверхности. Часто бывают кровоизлияния в местах инъекций. Мелкие кровоизлияния чаще возникают на ногах. Кровоизлияния бывают иногда на лице, в конъюнктиве, на губах. Они мелкие безболезненные, без признаков воспаления мелкоточечные геморрагические высыпаний диаметром 1-2 сантиметра, которое легко провоцируется минимальным травмированием микрососудов – трением одежды, легкими ушибами, инъекциями. Появление таких кровоизлияний считается серьезным симптомом, свидетельствующим о возможности кровоизлияний в головной мозг.
Кровотечения в случае удаления зубов возникают не всегда, начинаются сразу после вмешательства и продолжаются несколько часов или дней. Однако после остановки они, как правило, не возобновляются, чем и отличаются от обостряющихся кровотечений при гемофилиях.
Пробы на ломкость капилляров часто оказываются положительными.
Наиболее тяжелым последствием гемморагического диатеза петехиально-пятнистого типа являются кровоизлияния в сетчатку глаз с потерей зрения и кровоизлияния в головной мозг и его оболочки. Степень выраженности геморрагического диатеза зависит от уровня тромбоцитов в крови.
Следует отметить, что перечисленные симптомы неспецифичны, и могут проявляться также при других патологиях. Например, при тромбоцитопатиях (продукции дегенеративных тромбоцитов), при заболеваниях сосудов микроциркуляторного русла, в том числе связанных с авитаминозом С (цинга).
Поэтому о тромбоцитопении можно говорить лишь в тех случаях, когда геморрагический синдром сопровождается снижением количества тромбоцитов в крови. Нижней границей нормы тромбоцитов считается 150*10٩/л. Спонтанное кровотечение обычно развивается, когда количество тромбоцитов опускается ниже 50*10٩/л.
Увеличение селезенки не характерно для идиопатической тромбоцитопенической пурпуры и бывает при некоторых симптоматических формах аутоиммунной тромбоцитопении, связанных с гемобластозами, лимфолейкозом, хроническим гепатитом и другими заболеваниями. Нередко селезенка увеличена и у больных, у которых тромбоцитопения сочетается с аутоиммунной гемолитической анемией. Увеличение печени не свойственно тромбоцитопении. У некоторых больных в период обострения болезни слегка увеличиваются лимфатические узлы, особенно в области шеи, температура становится субфебрильной (до 38°С). Лимфаденопатия (поражение лимфатических узлов), артралгический синдром (боли в суставах) и ускорение СОЭ требуют исключения системной красной волчанки, которая может начинаться с аутоиммунной тромбоцитопении.
Часто обнаруживаются морфологические изменения в тромбоцитах, такие как увеличение их размеров, появление клеток голубого цвета. Иногда бывают и малые формы пластинок, отмечается их пойкилоцитоз. Уменьшается количество тромбоцитов отростчатой формы, которые можно визуализировать при фазовоконтрастной микроскопии.
Лейкопения (снижение количества лейкоцитов) наблюдается при сочетанном поражении 2 или 3 ростков кроветворения. В некоторых случаях возможна эозинофилия (увеличение количества эозинофилов).
При гистологическом исследовании костного мозга в большинстве случаев обнаруживается нормальное соотношение между жиром и кроветворной тканью. Количество мегакариоцитов обычно увеличивается. Иногда оно остается в пределах нормы. Лишь при обострении болезни временно снижается количество мегакариоцитов вплоть до полного их исчезновения. Часто обнаруживаются увеличенные мегакариоциты. Иногда в костном мозге обнаруживается раздражение красного ростка, связанное с кровотечением или повышенным разрушением эритроцитов.
Тромбоцитопатии - группа наследственных и приобретенных нарушений гемостаза, возникающих вследствие качественной неполноценности тромбоцитов при их нормальном количестве. Тромбоцитопатии у детей проявляются склонностью к образованию петехий и гематом при незначительных травмах, кровотечениям (носовым, желудочно-кишечным, маточным) различной степени выраженности, анемией. Выявление тромбоцитопатии у детей требует тщательного лабораторного исследования системы гемостаза, проведения функциональных проб, пункции и исследования костного мозга и др. Лечение тромбоцитопатии у детей проводится детским гематологом и включает общую и местную гемостатическую терапию.
Общие сведения
Тромбоцитопатии – геморрагические диатезы, развивающиеся в результате нарушения первичного тромбоцитарного звена гемостаза. Популяционная частота тромбоцитопатий достигает 5-10%. Наследственные тромбоцитопатии являются наиболее частой причиной кровотечений неясного генеза у детей; на их долю приходится от 36 до 65%. Тромбоцитопатии представляют собой актуальную проблему для педиатрии и детской гематологии, поскольку их распространенность зачастую недооценивается, и многие дети с геморрагическим синдромом длительно и безуспешно лечатся у специалистов узкого профиля – детских отоларингологов, детских гинекологов, детских стоматологов, детских гастроэнтерологов, детских урологов.

Классификация тромбоцитопатий
Тромбоцитопатии объединяют в себе гетерогенную группу заболеваний, которые могут быть поделены на наследственные (врожденные) и приобретенные (симптоматические).
1. Наследственные тромбоцитопатии:
2. Приобретенные тромбоцитопатии, развивающиеся в течение жизни на фоне других заболеваний.
В детском возрасте наследственные тромбоцитопатии встречаются в 3 раза чаще, чем приобретенные.
Причины тромбоцитопатий
Первичный тромбоцитарно-сосудистый гемостаз включает в себя ряд последовательных реакций: адгезии, агрегации, ретракции кровяного сгустка и активации плазменного гемостаза.
При повреждении кровеносного сосуда под воздействием главного стимулятора адгезии – коллагена эндотелия, тромбоциты набухают и приклеиваются к стенке сосуда. В реализации этапа первичного гемостаза участвуют ионы Ca, белок эндотелия - фактор Виллебранда и контактирующий с ним мембранный гликопротеин Ib тромбоцитов. Вслед за адгезией начинается фаза агрегации, в процессе которой происходит быстрое увеличение тромба. В эту фазу выделяются биологически активные вещества (тромбин, аденозинфосфат (АДФ), катехоламины, серотонин и мн. др.), вызывающие вазоконстрикцию и усиливающие адгезию и агрегацию тромбоцитов. Под влиянием происходящих процессов рыхлая тромбоцитарная пробка уплотняется и подвергается ретракции – сокращению с самопроизвольным отделением сыворотки от сгустка.
Причиной наследственных тромбоцитопатий выступают дефекты генов, кодирующих те или иные факторы, принимающие участие в обеспечении тромбоцитарно-сосудистого гемостаза. Врожденные тромбоцитопатии могут наследоваться по аутосомно-доминантному или аутосомно-рецессивному типу.
Функциональная неполноценность тромбоцитов при приобретенных тромбоцитопатиях может быть связана с приемом тромбоцитоактивных лекарственных препаратов (НПВС, аспирина, пенициллинов, антикоагулянтов и др.), В12-дефицитной анемией, ДВС-синдромом, лейкозом, циррозом печени, геморрагическим васкулитом, системной красной волчанкой, диффузным гломерулонефритом, почечной недостаточностью, гигантскими ангиомами, тромбозами, массивными гемотрансфузиями, лучевой болезнью и пр.
Симптомы тромбоцитопатий
Диапазон проявлений тромбоцитопатии у детей очень широк. Клиническая манифестация врожденной тромбоцитопатии может быть связана с перинатальной патологией (ацидозом, гипоксией), родовыми травмами, вирусными или бактериальными инфекциями, сепсисом, гиповитаминозом, инсоляцией, проведением физиотерапевтических процедур (УФО, УВЧ), массажа, прививки и др.
Ведущим в клинике различных форм тромбоцитопатии является рецидивирующий геморрагический синдром, тяжесть которого может варьировать от легкой кровоточивости до обильных кровотечений. У новорожденных тромбоцитопатия может проявляться кефалогематомами, внутричерепными кровоизлияниями, кровоточивостью и медленным заживлением пупочной ранки. Кровотечения микроциркулярного типа характеризуются петехиями, экхимозами, возникающими при незначительных травмах, трении тела одеждой. В отличие от гемофилии, для тромбоцитопатии не характерны гемартрозы и межмышечные гематомы.
Вследствие повышенной кровопотери у детей с тромбоцитопатиями развивается анемический синдром, характеризующийся общей слабостью, бледностью кожных покровов, головокружениями, одышкой, тахикардией, артериальной гипотонией, склонностью к обморокам.
При сочетании тромбоцитопатии с дисплазией соединительной ткани у детей выявляются нарушения осанки, плоскостопие, нефроптоз, пролапс митрального клапана и др. аномалии развития.
Диагностика тромбоцитопатий
Как показывает практика, диагноз тромбоцитопатии у детей редко устанавливается своевременно. Участковые педиатры, как правило, не придают должного значения геморрагическим проявлениям и направляют детей к узким специалистам: детскому ЛОРу – при носовых кровотечениях; детскому гинекологу – при обильных менструациях; детскому стоматологу – при кровоточивости десен и т. д. Между тем, дети с тромбоцитопатиями нуждаются в как можно более ранней специализированной консультации гематолога для уточнения диагноза и формы тробоцитопатии.
Диагностика тромбоцитопатии включает несколько этапов, главными из которых являются анализ клинических проявлений и семейного анамнеза, углубленное исследование системы гемостаза. Функциональные эндотелиальные пробы (баночная, манжеточная, щипковая, проба жгута) при тромбоцитопатиях, как правило, положительные: на коже, в месте воздействия остаются многочисленные петехии или кровоподтек.
Лабораторный этап диагностики тромбоцитопатии начинается с клинического анализа крови, определения времени кровотечения, показателей коагулограммы. В процессе диагностического поиска тромбоцитопатии проводится определение количества тромбоцитов и тромбоцитарной формулы, изучение их морфометрических характеристик и функции (адгезивности; агрегационной активности тромбоцитов с АДФ, ристомицином, адреналином, тромбином, коллагеном; определение тромбоцитарных факторов свертывания и др.). Лабораторное обследование ребенка с тромбоцитопатией должно выполняться не менее 3-х раз в разные периоды заболевания (во время клинической ремиссии и в момент геморрагических проявлений).
Для оценки функции кроветворения в некоторых случаях назначается проведение стернальной пункции или трепанобиопсии и исследование миелограммы.
Лечение тромбоцитопатий
При наследственных тромбоцитопатиях проведение этиотропного лечения невозможно. Поэтому весь комплекс терапевтических мероприятий делится на неотложную терапию по купированию геморрагического синдрома и профилактическое лечение. В течение всей жизни пациентам с тромбоцитопатией запрещается употребление уксуса с пищей (в т. ч. в консервах), алкоголя. Рекомендуется обогащение рациона продуктами, богатыми витаминами А, С и Р; арахисом.
Медикаментозная терапия тромбоцитопатии проводится гемостатическими средствами (этамзилат натрия, адроксон, кальция глюконат, аминокапроновая кислота и др.), препаратами метаболического действия (инозин, АТФ, оротат калия, фолиевая кислота). Полезно употребление кровоостанавливающих фитосборов. Плановые профилактические курсы лечения тромбоцитопатии рекомендуется проводить 2-4 раза в год в зависимости от тяжести геморрагического синдрома.
Для локальной остановки кровотечений из поверхностных ран используется орошение кровоточащей поверхности охлажденным раствором аминокапроновой кислоты, нанесение адроксона, аппликации фибринной пленки с тромбином. При носовом кровотечении необходимо ведение в носовые ходы гемостатической губки, проведение анемизации слизистой носа. При маточных кровотечениях применяются препараты, усиливающие сокращение матки (этистерон), внутривенное введение аминокапроновой кислоты; РДВ полости матки при тромбоцитопатии должно проводится под прикрытием гемостатической терапии. При массивной кровопотере может потребоваться переливание эритроцитарной массы, тромбоцитов и плазмы.
При симптоматической тромбоцитопатии необходимо проведение лечения основного заболевания, исключение приема тромбоцитоактивных препаратов и других провоцирующих моментов.
Прогноз и профилактика тромбоцитопатии
Своевременное выявление тромбоцитопатии у ребенка и проведение адекватной профилактической терапии позволяет предупредить выраженную кровопотерю и повысить качество жизни. При массивных внутричерепных геморрагиях, сопровождающих течение некоторых форм тромоцитопатии, прогноз для жизни неблагоприятный.
Мерами профилактики тромбоцитопатий служат медико-генетическое консультирование семей с наследуемым геморрагическим синдромом, отказ от бесконтрольного приема медикаментов. Дети с установленным диагнозом тромбоцитопатии должны находиться на диспансерном учете у педиатра, детского гематолога, детского офтальмолога, ЛОРа, стоматолога; регулярно проходить полное лабораторное обследование, получать превентивное лечение, исключить занятия травмоопасными видами спорта. Вопрос о проведении профилактической вакцинации детей решается в индивидуальном порядке.
Геморрагические заболевания (геморрагические диатезы) — различные по этиологии, патогенезу, клинико-лабораторной картине и методам лечения нозологические формы, объединяемые в одну группу в связи с наличием кровоточивости или повышенным риском их развития. Общепринятая классификация геморрагических диатезов отсутствует, однако в зависимости от ведущего механизма патогенеза целесообразно выделять следующие формы:
1) нарушения тромбоцитарного и сосудистого гемостаза;
2) нарушения коагуляционного звена гемостаза.
Основой первичного гемостаза является тесное взаимодействие сосудов (прежде всего — эндотелия) и тромбоцитов. Наследственные или приобретенные нарушения этих механизмов являются наиболее частой причиной геморрагических заболеваний и синдромов.
Нарушения тромбоцитарного гемостаза клинически проявляются петехиально-пятнистым (синячковым) типом кровоточивости (по классификации З. С. Баркагана), который характеризуется безболезненными кровоизлияниями в коже, чаще всего локализующимися на передней поверхности туловища, конечностей и в местах, подверженных давлению. Кроме того, у больных могут развиваться носовые, десневые, почечные кровотечения, меноррагии; в тяжелых случаях — опасные для жизни кровотечения и кровоизлияния в головной мозг.
Впервые заболевание с подобным характером геморрагического синдрома описано Werlhof (1735).
Основными группами геморрагических заболеваний, при которых развивается петехиально-пятнистый тип кровоточивости, являются тромбоцитопении, тромбоцитопатии и болезнь Виллебранда (при тяжелом течении болезни Виллебранда имеются также проявления гематомного типа кровоточивости).

Тромбоцитопении — группа геморрагических заболеваний и синдромов, характеризующихся снижением количества тромбоцитов ниже 150 • 10 9 /л. Выделяют легкую (более 100 • 10 9 /л), среднюю (50-100 • 10 9 /л) и тяжелую (менее 50 • 10 9 /л) степень тромбоцитопении.
При уровне тромбоцитов в пределах 100 • 10 9 /л кровотечения нехарактерны, но возможно развитие подкожных кровоизлияний при незначительных травмах; отмечается увеличение длительности кровотечения. Риск спонтанных геморрагии резко возрастает при уровне тромбоцитов менее 50 • 10 9 /л, а при тромбоцитопении с числом тромбоцитов менее 20 • 10 9 /л возможно развитие опасных для жизни геморрагических осложнений.
Основные причины тромбоцитопении приведены ниже в классификации.

Патогенетическая классификация тромбоцитопений
1. Нарушение продукции тромбоцитов:
а) изолированная депрессия мегакариоцитарного ростка (воздействие лекарственных препаратов, химических веществ, вирусная инфекция);
б) частичная или полная аплазия костного мозга (апластическая анемия, воздействие цитостатиков, лучевой терапии);
в) заболевания системы крови (острые и хронические лейкозы, миелодиспластические синдромы, множественная миелома, неходжкинские лимфомы в стадии лейкемизации, мегалобластные анемии, пароксизмальная ночная гемоглобинурия);
г) ВИЧ-инфекция.
2. Повышенное разрушение или потребление тромбоцитов:
а) иммунные тромбоцитопении:
— аутоиммунные;
— гетероиммунные;
— аллоиммунные;
— неонатальная изоиммунная пурпура;
б) неиммунные тромбоцитопении:
— при терапевтических (системная красная волчанка, хронический лимфолейкоз, злокачественные лимфомы) и инфекционных заболеваниях (ВИЧ-инфекция, инфекционный мононуклеоз, малярия);
— посттрансфузионная пурпура;
— ДВС-синдром.
3. Потеря тромбоцитов из системной циркуляции:
а) спленомегалия (портальная гипертензия, синдром Фелти, талассемия, злокачественные лимфомы);
б) массивные или обменные трансфузии.
Аллоиммунные тромбоцитопении - этот вид иммунной тромбоцитопении может развиваться: 1) при трансфузии тромбоцитов пациенту, имеющему антитромбоцитарные антитела; 2) при несовместимости между матерью и ребенком по тромбоци-тарным антигенам.
Геморрагический синдром в обоих случаях обычно выражен умеренно и не требует специфического лечения. При необходимости могут использоваться обменные трансфузии тромбоцитов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Этот термин используется для общего обозначения всех нарушений гемостаза, обусловленных качественной неполноценностью или дисфункцией кровяных пластинок.
Очень часто тромбоцитопатия сочетается с тромбоцитопенией и трудно решить, что в этих случаях является ведущим. При решении этого вопроса принято руководствоваться следующими положениями:
1) к патиям относят те формы, при которых выявляются стабильные функциональные, морфологические и биохимические нарушения Тр., не исчезающие при нормализации количественных показателей.
2) для патии характерно несоответствие между выраженностью геморрагического синдрома и степенью тромбоцитопении.
3) генетически обусловленные формы патологии в подавляющем большинстве случаев относятся к патиям, особенно если они сочетаются с другими наследственными дефектами.
4) если качественный Тр. непостоянен и ослабевает или исчезает после ликвидации тромбоцитопении, такую патию следует считать вторичной.
5) все дисфункции Тр., выявляющиеся при иммунных тромбоцитопениях, рассматриваются как вторичные нарушения.
Виды и патогенез ТПа
-
С преимущественным нарушением "контактной" активности: агрегации и/или адгезии тромбоцитов ("дизагрегационные").
-
Нарушение синтеза и накопления в тромбоцитах и их гранулах биологически активных веществ: проагрегантов, факторов свертывающей и фибринолитической систем.
Наследственные дизагрегационные ТПа
Основополагающая роль в происхождении ТГ играет отсутствие в мембране тромбоцитов комплекса гликопротеинов 11б и 111а, необходимых для взаимодействия этих клеток со стимуляторами агрегации и фибриногеном. Нарушение ретракции связано с недостаточной активностью альфа-актина, являющегося, по-видимому, аналогом гликопротеина IIIа.
Постоянные признаки этого заболевания: отсутствие агрегации тромбоцитов при воздействии коллагеном, адреналином, АДФ, тромбином при сохранении нормальной ристоцетин-агрегации и других нормальных параметров, что проявляется удлинением времени кровотечения и резким ослаблением ретракции кровяного сгустка..
Клиника. Геморрагический синдром более выражен в детском и юношеском возрасте. Характерны маточные кровотечения, весьма обильные и упорные.
Лечение. Гормоны, аминокапроновая кислота.
Редкая аутосомно-доминантная аномалия тромбоцитов. Дисфункция тромбоцитов может проявляться снижением коллаген-агрегации, при значительной тромбоцитопении - нарушением ретракции кровяного сгустка и ретенции кровяных пластинок на стеклянных фильтрах.
Диагноз ставят на основании гигантских размеров тромбоцитов (более 6-7 мкм в диаметре), тромбоцитопении (связана с недостаточной продукцией кровяных пластинок в костном мозге и с нарушением фрагментации мегакариоцитов), аномалии гранулоцитов (в цитоплазме лейкоцитов базофильные глыбчатые включения - тельца Деле), нарушении коллаген-агрегации пластинок.
Клиника. Гемор. синдром часто слабо выражен.
Болезни недостаточного пула накопления или хранения
Болезни, обусловленные недостатком в тромбоцитах гранул 1 типа.
Признаки - резкое уменьшение в тромбоцитах содержания АДФ, серотонина, адреналина, а также резкое уменьшение количества гранул. Проявляется это в отсутствии коллаген-агрегации, отсутствии или резком снижении АДФ- и адреналин-агрегации (нет второй волны, возможна быстрая ранняя дезагрегация).
Выделяет 2 основные группы болезней нарушенного накопления.
без альбинизма. Для большинства из этих форм характерно аутосомно-доминантное наследование, причем связанное с группой крови 0.
с альбинизмом. Наиболее изучен синдром Хержманского-Пудлака - сочетание геморрагического диатеза со сложным генетически обусловленным нарушением пигментного обмена (альбинизм) и накоплением в кроветворных клетках костного мозга цероидоподобного пигмента. Наследуется аутосомно-доминантно. Но иногда заболевание выявляется и у не альбиносов. Лечение. Проагреганты (АДФ).
Характерны сложные нарушения в различных звеньях гемостаза, дисфункция тромбоцитов вторичная и обусловлена плазменным дефектом - дефицитом белкового комплекса фактор Виллебранда-фактор YIII, без которого нарушаются адгезивные свойства тромбоцитов, их ретенция на стекле, ристоцетин-агрегация.
Геморрагическая тромбоцитодистрофия, или макроцитарная тромбоцитодистрофия Бернара-Сулье
Причина - первичная аномалия мегакариоцитов и тромбоцитов, проявляющаяся следующими признаками: гигантским размером тромбоцитов ( до 6-8 мкм в диаметре), умеренной тромбоцитопенией, отсутствием в цитоплазматической мембране мегакариоцитов и тромбоцитов гликопротеина I, взаимодействующего с комплексом фактор Виллебранда-фактор YIII, некоторыми другими плазменными факторами свертывания. Кроме того, снижены электрический заряд и содержание сиаловых кислот в оболочках тромбоцитов, нарушена адгезия этих клеток к коллагену и стеклу.
Лечение. Переливание тромбоцитов (на 10 дней).
Приобретенные (симптоматические) тромбоцитопатии
Большинство приобретенных форм патологии Тр. отличается сложностью генеза и вследствие этого большой недостаточностью функциональных нарушений. Потому при одних и тех же заболеваниях и даже у одних и тех же больных в разные периоды болезни часто наблюдается мозаичность лабораторных признаков неоднотипные сдвиги адгезивно-агрегационных, коагуляционных и ретикулярных свойств кровяных пластинок. Исключение составляют лишь некоторые примитивные лекарственные и токсические формы, которые, подобно наследственным аномалиям Тр., имеют четкую и стабильную функциональную маркировку.
Так при В12-дефицитной анемии отмечается не только гипорегенеративная тромбоцитопения, но и качественные изменения Тр., а именно, нарушение второй фазы агрегации (при воздействии коллагеном, АДФ и адреналином).
Читайте также:

