Хирургическое лечение ибс реферат
Обновлено: 08.07.2024
Атеросклеротическое поражение коронарных артерий ведет к развитию коронарной недостаточности. Характерной чертой коронаросклероза является наличие стенотического сужения в проксимальном отделе магистральных коронарных артерий н их крупных ветвей. Вследствие препятствия уменьшается приток крови к миокарду в зоне распространения пораженной артерии и наступает ишемия миокарда. В результате возникает несоответствие между потребностью сердечной мышцы в кислороде и возможностью его доставки к сердцу.
Клинически это несоответствие проявляется стенокардитическим симптомокомплексом, характерным признаком которого служит болевой синдром. Боли возникают при физической нагрузке (стенокардия напряжения) или в покое (стенокардия покоя) и локализуются за грудиной или в области сердца. Клинические проявления коронарной недостаточности весьма разнообразны и в основном зависят от тяжести и характера распространения коронаросклероза и степени сужения коронарных артерий. В настоящее время наряду с консервативной терапией ишемической болезни сердца, подробно описанной в курсе внутренних болезней, широко применяются и хирургические методы лечения этого заболевания.
Для реваскуляризации миокарда предложены непрямые и прямые операции.
Среди непрямых вмешательств долгое время была распространена операция Вайнберга: имплантация внутренней грудной артерии в миокард в области распространения пораженной коронарной артерии. Вследствие особенностей строения миокарда между имплантированной и коронарной артериями развивается сеть коллатералей, по которым осуществляется приток крови в бассейн стенозированной коронарной артерии, и таким образом уменьшается ишемия миокарда. В последние голы эта операция была оставлена из-за травм этичности и сравнительно малой эффективности.
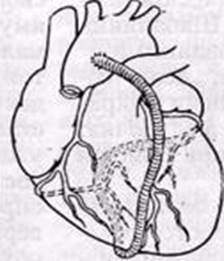
В настоящее время наибольшее распространение получила операция аортокоронарного шунтирования: соединение пораженной коронарной артерии ниже места сужения с восходящей аортой с помощью сосудистого трансплантата. При этом происходит немедленное восстановление коронарного кровообращения в зоне ишемии миокарда, в значительной мере исчезают симптомы стенокардии, предупреждается развитие инфаркта миокарда, во многих случаях восстанавливается и трудоспособность больных. Показанием к операции аортокоронарного шунтирования является тяжелый стенокардический синдром, обусловленный изолированным стенозирующим атеросклеротическим поражением одной или нескольких магистральных коронарных артерий при сужении просвета сосуда па 70% и более.
Наибольший эффект эта операция дает у больных с сохраненным и жизнеспособным миокардом. Особое место в отборе больных для операции занимают селективная коронарография и вентрикулография. С помощью этих методов изучают анатомию коронарного кровообращения, степень распространения коронаросклероза, характер поражения коронарных артерий, зону поражения сердечной мышцы, определяют пути и механизмы компенсации нарушения коронарного кровообращения.
Операцию аортокоронарного шунтирования выполняют из срединной продольной стернотомии в условиях экстракорпорального кровообращения и кардиоплегии с активным дренированием полости левого желудочка. Шунтированию могут подлежать правая коронарная, передняя межжелудочковая, левая огибающая артерии, а также их наиболее крупные ветви. Одновременно шунтируют до четырех коронарных артерий. При сочетании коронарной недостаточности с аневризмой сердца, дефектом межжелудочковой перегородки или поражением клапанного аппарата сердца выполняют одномоментную операцию шунтирования коронарной артерии и коррекцию внутрисердечной патологии.
В качестве сосудистого трансплантата в большинстве случаев используют сегменты большой подкожной вены бедра. Наряду с ними для шунтирования могут быть использованы внутренние грудные артерии. Первые успешные операции создания маммаровенечного анастомоза в нашей стране были выполнены в 1964 г. В. И. Колесовым. Кроме того, сосудистым трансплантатом могут служить сегменты глубокой артерии бедра или лучевая артерия.
Адекватность восстановления кровообращения в пораженной коронарной артерии зависит от величины кровотока по шунту. Средний объем кровотока по шунуту составляет 65 мл/мин. Восстановление кровообращения в ишемизированном миокарде значительно улучшает сократительную его способность: снижается конечное диастолическое давление в левом желудочке, уменьшается диастолический объем левого желудочка, увеличивается фракция выброса. После операции у больных полностью исчезают или значительно уменьшаются симптомы стенокардии, возрастает толерантность к физической нагрузке, больные возвращаются к труду.
Хирургическое лечение острой коронарной недостаточности (инфаркта миокарда) направлено прежде всего на скорейшее восстановление кровотока в закупоренной коронарной артерии с помощью операции аортокоронарного шунтирования. Наиболее эффективна операция, выполненная в первые 4—6 ч после начала развития инфаркта. В случаях, когда острый инфаркт миокарда сопровождается кардиогенным шоком, может быть осуществлено вспомогательное кровообращение с помощью контрпульсатора. Применение вспомогательного кровообращения позволяет выполнить диагностическую селективную коронарографию и определить возможность хирургического вмешательства, а также провести подготовку к операции и саму операцию с меньшей степенью риска.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Ишемическая болезнь сердца (ИБС) — патологическое состояние, характеризующееся относительным или абсолютным нарушением кровоснабжения миокарда вследствие поражения коронарных артерий. Хирургическое лечение ишемической болезни сердца является одним из главных феноменов медицины XX века. В группе больных с ишемической дисфункцией миокарда операция реваскуляризации приводит к улучшению гемодинамических показателей: снижению конечного диастолического давления в левом желудочке, увеличению сердечного и ударного выбросов, а также фракции изгнания левого желудочка. Результаты большинства исследований показали, что значительное улучшение состояния или полное исчезновение стенокардии наблюдаются у 75-95% оперированных больных.

2. Лекции по сердечно-сосудистой хирургии. Под ред. Л. А. Бокерия. В 2-х т. Т. 2. -М.: Издательство НЦССХим. А. Н. Бакулева РАМН, 1999. - 194с.
3. Мыш Г.Д., Непомнящих Л.М. Ишемия миокарда и реваскуляризация сердца. - Новосибирск: Наука, 1980. - 296с.
4. Руководство по кардиологии : Учебное пособие в 3 т. / Под ред. Г.И. Сторожакова, А.А. Горбаченкова. - 2008. - 672 с.
5. Сердечно-сосудистая хирургия: руководство/ В. И. Бураковский, Л. А. Бокерия и др.; Под ред. акад. АМН СССР В. И. Бураковского, проф. Л. А. Бокерия.— М.: Медицина, 1989.—752 с
6. Топографическая анатомия и оперативная хирургия: учебник: в 2т. / под ред. И.И. Кагана, И.Д. Кирпатовского. - М. : ГЭОТАР-Медиа, 2012. - Т.2 - 576с.
7. Техника операции аорто-коронарного шунтирования 3-5 венечных артерий сердца. // Грудная хирургия. / Под ред. В. С. Работникова, Г. П. Власова, Э. Н. Казакова, Э. Н. Керцмана. - 1985.
8. Хирургическое лечение недостаточности коронарного кровообращения. // Труды Всесоюзной сессии АМН совместно с Томским медицинским институтом; / Под ред. Д. П. Демихова. - 1953.
Поэтому в последние годы на первый план выходят анатомические показания к операции, а именно - локализация, степень сужения коронарных артерий и количество пораженных сосудов. [2, с.58]
Основными анатомическими показаниями являются:
- Значимый стеноз левой коронарной артерии;
- Значимый (более 70%) проксимальный стеноз передней межжелудочковой ветви (ПМЖВ) и проксимальный стеноз огибающей ветви;
- Трехсосудистое поражение;
- Двухсосудистое поражение при наличии значимого проксимального стеноза ПМЖВ в сочетании с фракцией выброса левого желудочка менее 50% или с ишемией, подтвержденной неинвазивным тестированием;
- Одно- или двухсосудистое поражение со стенозом проксимального отдела ПМЖВ, выраженной картиной ИБС;
Виды операций при ИБС [1,9]
A. Непрямые методы реваскуляризации
- симпатэктомия
- кардиопексии
- оментокардиопексия
- пневмокардиопексия
- перикардиопексия
B. Прямые методы реваскуляризации
- аортокоронарное шунтирование
- маммарно-коронарное шунтирование
- анастомоз с желудочно-сальниковой артерией
- аутопластика коронарных артерий
- стентирование коронарных артерий
- баллонная дилатация венечных артерий
- эндартерэктомия
Непрямые методы реваскуляризации
Возникли на заре коронарной хирургии и были связаны с отсутствием искусственного кровообращения, способного защитить организм и миокард от ишемии. Вместе с тем, ряд методик применяются и в настоящее время при невозможности, по каким-либо причинам, осуществить прямую реваскуляризацию. [ 2, с.55]
Первые операции были направлены на ликвидацию болевого синдрома, снижения основного обмена или на фиксацию к миокарду органов и тканей, богатых кровеносными сосудами и коллатералями.
Симпатэктомия. Это хирургическая операция, задачей которой является прекращение передачи нервного импульса по симпатическим нервным волокнам, расположенным в адвентиции сосудистой стенки. Эта идея была высказана 100 лет назад французским физиологом Франсуа-Франком, предположившим, что резекция шейно-грудных симпатических ганглиев может привести к устранению стенокардии. На практике эта идея была реализована в 1916 г. Т. Jonnesco. [2, с.55]
В дальнейшем были предложены и другие методики, направленные на устранение стенокардии путем прерывания афферентных болевых импульсов, - задняя ризотомия (пересечение задних корешков спинного мозга), различные виды симпатических блокад. Эти операции были подвергнуты резкой критике, поскольку они устраняли болевые приступы, предупреждающие больного об опасности. С другой стороны, по мнению ряда исследователей, подобные нейрохирургические вмешательства приводили к снижению потребления миокардом кислорода, что благотворно сказывалось на течении заболевания. [2, с.55]
Кардиопексии. Наибольшее распространение получили операции непрямой реваскуляризации миокарда, направленные на создание дополнительного источника кровоснабжения сердца. Впервые Л. Moritz и С. Hudson в 1932 г. предложили в этих целях использовать перикард. Beck С. в 1935 г. выполнил скарификацию эпикарда, полагая, что в результате образования сращений между перикардом и эпикардом произойдет прорастание перикардиальных сосудов в миокард. Наибольшее распространение получил метод S. Thompson, который заключается в распылении талька в полости перикарда с целью образования сращений. Эти вмешательства были названы кардиоперикардиопексией. Однако этот вид хирургического метода лечения ИБС не получил широкого распространения.
В 1937 г. L. O’Shaughnessy впервые использовал тканевой трансплантат для реваскуляризации миокарда. Он подшил к эпикарду лоскут большого сальника на ножке. Эта операция, названная оментокардиопексией, привела к разработке целого ряда подобных методов. С целью создания дополнительного источника кровоснабжения сердца хирурги использовали ткань легкого, грудные мышцы, медиастинальный жир, кожный лоскут и даже участок тонкой кишки. [2, с.55]
Операция Фиески. Это операция двусторонней перевязки внутренних грудных артерий (ВГА), предложенная итальянским хирургом D. Fieschi в 1939 г. По мнению автора, перевязка ВГА тотчас ниже отхождения перикардодиафрагмальной ветви усиливает кровоток по этой артерии, имеющей анастомозы с ветвями коронарных артерий. [2, с.56]
Автор с успехом провёл операцию на больной стенокардией. Затем это вмешательство было забыто и только после 50-х гг. возрождено М. Баттезати. [3, с.71]
Операция Вайнберга. Занимает промежуточную позицию между непрямыми и прямыми методами реваскуляризации миокарда и заключается в имплантации кровоточащего дистального конца внутренней грудной артерии в толщу миокарда, что приводит вначале к формированию внутримиокардиальной гематомы, а в последующем к развитию анастомозов между ВГА и ветвями коронарных артерий. Основным недостатком метода Вайнберга являлось отсутствие немедленного эффекта реваскуляризации. [4, с.537]
Прямые методы реваскуляризации
С середины 50-х годов при ишемической болезни сердца хирурги начали использовать способы прямой реваскуляризации. Под операциями прямой реваскуляризации миокарда принято понимать прямые вмешательства на коронарных артериях. Первым таким вмешательством была коронарная эндартерэктомия (ЭАЭ). [2, с.56]
Коронарная эндартерэктомия. Пионером ее стал американский хирург С. Bailey. Он разработал три методики ЭАЭ: прямую, антеградную и ретроградную – через устья коронарных артерий в условиях искусственного кровобращения. С. Bailey разработал также специальный инструментарий для осуществления этой процедуры, в том числе микрокюретки для коронарных артерий. [2, с.56]
Эндартерэктомия заключается в удалении внутреннего слоя стенки артериального сосуда, включающей атеросклеротически измененную интиму и часть медии, и была разработана на периферических артериях в 1948 году Дос Сантосом. Эндартерэктомия нередко осложнялась тромбозом коронарной артерии с развитием ИМ, и летальность при этих вмешательствах была очень высока. Эта процедура сохранила известное значение до настоящего времени. При диффузном поражении коронарных артерий иногда приходится выполнять ЭАЭ в сочетании с АКШ. [4, с.537]
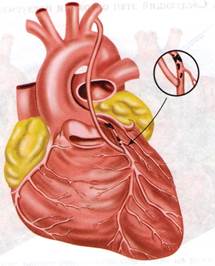
Маммарно-коронарное шунтирование. В 1964 г., русский хирург В. И. Колесов выполнил первую в мире успешную операцию маммарно-коронарного анастомоза (МКА). В настоящее время приоритет В.И. Колесова признан во всем мире, и знаменитый американский хирург D. Eggeer назвал его пионером коронарной хирургии. Колесов В.И. накладывал МКА без использования искусственного кровообращения, на работающем сердце. [2, с.57] ( Рис. 1)
![]()
Рис. 1. Грудовенечный анастомоз по Колёсову
Основные этапы операции:
1) доступ к сердцу, осуществляемый обычно путем срединной стернотомии;
2) выделение ВГА; забор аутовенозных трансплантатов, выполняемый другой бригадой хирургов одновременно с производством стернотомии;
3) канюляция восходящей части аорты и полых вен и подключение ИК;
4) пережатие восходящей части аорты с кардиоплегической остановкой сердца;
5) наложение дистальных анастомозов с коронарными артериями;
6) снятие зажима с восходящей части аорты;
7) профилактика воздушной эмболии;
8) восстановление сердечной деятельности;
9) наложение проксимальных анастомозов;
10) отключение ИК;
12) ушивание стернотомического разреза с дренированием полости перикарда.
- большее соответствие диаметров внутренней грудной и коронарной артерии;
- анастомоз накладывают между однородными тканями;
- вследствие небольшого диаметра внутренней грудной артерии объемный кровоток по ней меньше, чем по аутовенозному шунту, но линейная скорость больше, что теоретически должно снизить частоту возникновения тромбозов;
- нужно накладывать только один анастомоз, что сокращает время операции;
- внутренняя грудная артерия редко поражается атеросклерозом.
Ограничения применения метода:
- имеются только две внутренние грудные артерии, что ограничивает возможность реваскуляризации нескольких артерий;
- выделение внутренней грудной артерии является более сложной процедурой.
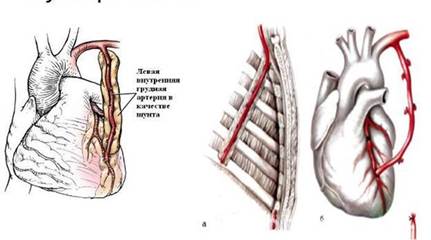
![]()
Рис. 2. маммарно-коронарное шунтирование
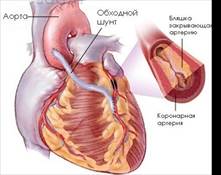
Аортокоронарное шунтирование ( Рис. 3) относится к разряду эффективных операций при хирургическом лечении ишемической болезни сердца. Операцию аортокоронарного шунтирования сегментом большой подкожной вены бедра выполняют в условиях искусственного кровообращения. Оперативный доступ: чаще срединная продольная стернотомия, которая позволяет подойти к нисходящим ветвям правой и левой коронарных артерий. Операцию начинают с выделения коронарной артерии, перевязки её выше места окклюзии. Накладывают дистальный артериовенозный анастомоз. Следующий этап операции предусматривает наложение проксимального аортовенозного анастомоза путём бокового отжатия восходящей аорты, в которой иссекают овальное отверстие диаметром 1*0,3см, и накладывают анастомоз "конец в бок". Кроме большой подкожной вены бедра, применяют внутреннюю грудную, лучевую, нижнюю надчревную аутоартерии. При множественном поражении коронарных артерий выполняют несколько шунтов (от 2 до 6). [ 6, с.179]
![]()
Рис. 3. Аортокоронарное шунтирование
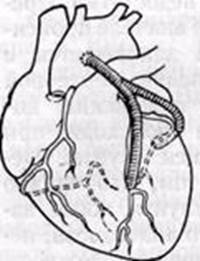
Существует несколько технических вариантов коронарного шунтирования (Рис. 4, 5) :
Так называют шунт с последовательными анастомозами, то есть посредством одного трансплантата шунтируют несколько коронарных артерий или коронарную артерию на двух уровнях. При этом накладывают последовательные анастомозы "бок в бок" между трансплантатом и реваскуляризируемым сосудом и один дистальный анастомоз "конец в бок". Описаны случаи шунтирования одним аутовенозным трансплантатом до 5 коронарных артерий. Оптимальным вариантом является шунтирование двух, максимум трех ветвей с помощью одного трансплантата.
2. У-образный шунт
Его создают путем вшивания проксимального анастомоза одного из шунтов в бок другому. Используется при значительном истончении стенки восходящей части аорты или при небольшой площади аорты и большом количестве реваскуляризированных сосудов. [2, с.59]
![]()
Рис. 4 У-образный шунт
![варианты множественного аорто-коронарного шунтирования: а — У-образный шунт, 6 — подковообразный, в—змеевидный]()
Коронарное стентирование. Это операция, позволяющая восстановить кровоток в коронарных артериях путём имплантации стентов в месте сужения коронарной артерии. Стент – внутрисосудистый протез для поддержания стенки пораженного сосуда и сохранения диаметра его просвета. Конструкция стента представляет собой тонкий сетчатый каркас из инертного металлического сплава высочайшего качества, раскрываемый баллоном внутри сосуда до нужного диаметра. [2, с.79]
· Металлический стент (Bare Metal Stent) – внутрисосудистый протез из нержавеющей стали или кобальт-хромового сплава. Использование металлических стентов связано с риском тромбоза в первые 30 дней и требует двойной антитромбоцитарной терапии в течении 1 месяца, а также 20-30% риском рестеноза (повторного сужения сосуда) в течение 6-9 месяцев после имплантации.
· Стент с лекарственным антипролиферативным покрытием — внутрисосудистый протез из кобальт-хромового сплава с покрытием, высвобождающее лекарственное вещество, препятствующее повторному сужению сосуда. Лекарственный слой в последствии растворяется.
Техника стентирования коронарных артерий. ( Рис. 6)
На стадии коронарографии определяется характер, месторасположение и степень сужения коронарных артерий, после чего переходят к операции.
Под рентгеноскопическим контролем стент подводится к стенозу, после чего хирург раздувает баллон, на который одет стент, шприцом с манометром (индефлятором) до определенного давления. Баллон раздувается, стент расширяется и вдавливается во внутреннюю стенку, тем самым образуя жесткий каркас. Для полной уверенности в том, что стент полностью расправлен, баллон раздувается несколько раз. Затем баллон сдувается и удаляется из артерии вместе с проводником и катетером. Стент остается и сохраняет просвет сосуда. В зависимости от протяженности поражения артерии могут использоваться один или несколько стентов. [2, с.79]
![]()
Рис. 6. Этапы стентирования артерии
Несмотря на низкую частоту осложнений, проведение коронарного стентирования сопряжено с определенным риском.
Основные осложнения, встречающиеся при проведении стентирования, — это цереброваскулярные (0,22%), сосудистые (от 2%), летальный исход (1,27%). Основным фактором, лимитирующим эффективность коронарного стентирования, является процесс рестенозирования. Рестеноз – повторное сужение просвета сосуда, приводящее к снижению кровотока. In-stent рестеноз – повторное сужение просвета коронарного сосуда внунтри стента.
Факторами риска рестеноза являются:
— генетическая предрасположенность к повышенной пролиферации неоинтимы;
— параметры пораженного сегмента: диаметр сосуда, длина повреждение, тип стеноза;
— особенности течения процедуры: протяженность повреждения сосуда, остаточная диссекция, количество имплантируемых стентов, диаметр стента и соотношение его площади с поверхностью сосуда. [2, с.79]
Баллонная ангиопластика коронарных артерий. В последние 10—15 лет в лечении ИБС используют реваскуляризацию миокарда путем транслюминальной балонной дилатации (ангиопластики) стенозированных венечных артерий. В кардиологическую практику метод был внедрен в 1977 г. A. Gruntzig. Показанием к ангиопластике венечных артерий у больных ИБС служит гемодинамически значимое поражение коронарной артерии в ее проксимальных отделах при условии отсутствия выраженного кальциноза и поражения дистального русла этой артерии. [5, с. 532]
Для выполнения ангиопластики венечных артерий используют систему двух катетеров: катетер-проводник и дилатационный катетер. После выполнения коронарографии обычным методом ангиографический катетер заменяют катетером-проводником, через который проводят дилатационный катетер в стенозированную венечную артерию. Максимальный диаметр баллончика 3—3,7 мм при его наполнении, в спавшемся состоянии его диаметр составляет 1,2— 1,3 мм. Катетер проводят в стенозированную артерию. Дистальнее области стеноза антеградное давление в артерии падает и тем самым фиксируется перфузионное давление дистальнее стеноза (за счет коллатерального кровотока). При достижении баллончиком стенозированного сегмента последний под давлением 5 атм. заполняют 30% раствором контрастного вещества. В таком состоянии баллончик находится в течение 5—60 с, после чего его опорожняют и вновь измеряют перфузионное давление ниже стеноза. При необходимости баллончик можно наполнить несколько раз. Уменьшение градиента давления служит основным ориентиром для прекращения процедуры. Повторный ангиографический контроль позволяет определить степень остаточного стеноза.
Основным критерием успеха считается уменьшение степени стеноза после ангиопластики более чем на 20%. По сводным данным национального института сердца, легких и крови (США), суммарный положительный результат баллонной дилатации коронарных артерий достигается примерно у 65% больных. Вероятность успеха при этой процедуре возрастает у больных молодого возраста с непродолжительным анамнезом стенокардии и при проксимальных поражениях артерий.
Основными осложнениями ангиопластики венечных артерий являются
· острый инфаркт миокарда (5,3%)
· окклюзия коронарной артерии (4,6%)
· спазм коронарной артерии (4,5%)
· фибрилляция желудочков (1,8%)
Клинический эффект ангиопластики венечных артерий заключается в исчезновении или значительном урежении приступов стенокардии примерно у 80% больных с успешным результатом процедуры, в повышении толерантности к физическим нагрузкам более чем у 90%, улучшении сократительной способности миокарда и его перфузии. [5, с. 532]
![Боли за грудиной - основной симптом ИБС]()
Ишемическая болезнь - это наиболее распространённое заболевание сердца, которое приводит к преждевременной смерти более 10 миллионов людей каждый год и проявляется загрудинными болями при физической нагрузке. ИБС развивается при снижении притока крови к сердечной мышце из-за разрастания атеросклеротических бляшек в артериях сердца, участвующих в кровоснабжении миокарда. Общий симптом ишемии сердца в большинстве случаев это боль в груди или дискомфорт, который может отдавать в плечо, руку, спину, шею или челюсть. Иногда стенокардия может ощущаться как изжога. Обычно симптомы возникают при физической нагрузке или эмоциональном стрессе, длятся менее нескольких минут и улучшаются с отдыхом. Одышка может быть единственным симптомом ИБС без боли. Нередко первым признаком ИБС является сердечный приступ.
Определение ИБС
Чтобы разобраться, как проявляется ишемическая болезнь сердца воспользуемся определением ВОЗ:
- Внезапная коронарная смерть (первичная остановка сердца)
- Внезапная коронарная смерть с успешной реанимацией
- Внезапная коронарная смерть (летальный исход)
- Стенокардия
- Стенокардия напряжения
- Впервые возникшая стенокардия напряжения
- Стабильная стенокардия напряжения с указанием функционального класса
- Нестабильная стенокардия
- Вазоспастическая стенокардия
- Инфаркт миокарда
- Постинфарктный кардиосклероз
- Нарушения сердечного ритма
- Сердечная недостаточность
Факторы риска
Ишемическая болезнь сердца имеет ряд чётко определённых факторов риска:
- Высокое кровяное давление.
- Курение - связано с 36% случаев поражений коронарных артерий, нужно знать, что курение даже одной сигареты в день удваивает риск инфаркта.
- Диабет - до 40% пациентов являются диабетиками.
- Ожирение - отмечено у 20% случаев ИБС
- Высокий уровень холестерина в крови — предиктор заболевания у 60% пациентов
- Семейный анамнез - около половины случаев связаны с генетикой.
- Чрезмерное употребление алкоголя - фактор риска острого коронарного синдрома.
Что такое ишемическая болезнь сердца (ИБС)?
Сердце - мышечный орган, который должен постоянно работать, чтобы обеспечивать организм кровью, без которой он погибает. Сердце не останавливается ни на минуту, на протяжении всей жизни. По этой причине сердце должно постоянно получать кислород и питательные вещества с кровью. Кровоснабжение сердца происходит через мощную сеть коронарных артерий. Если в этих артериях развиваются сужения или закупорки, то сердце не может справляться со своей работой. В острых случаях часть мышечной ткани сердца гибнет и развивается инфаркт миокарда.
С возрастом у многих людей начинают развиваться атеросклеротические бляшки в артериях. Бляшка постепенно суживает просвет артерии, вследствие чего уменьшается доставка кислорода к сердечной мышце и развивается боль в области сердца (стенокардия). Сужение просвета и воспаление вокруг бляшки может привести к тромбозу артерии и полному прекращению кровотока в определённой зоне миокарда. Мышечная ткань сердца может погибнуть. Это сопровождается болью и снижением сократительной функции сердца. Развивается инфаркт миокарда, который почти в 50% случаев сопровождается летальным исходом.
По мере развития бляшек в венечных сосудах повышается и степень сужения их просвета венечных артерий, во многом определяющая тяжесть клинических проявлений и прогноз. Сужение просвета артерии до 50 % часто протекает бессимптомно. Клинические проявления заболевания обычно возникают при сужении просвета до 70 % и более. Чем ближе к устью коронарной артерии расположен стеноз, тем большая масса миокарда подвергается ишемии в соответствии с зоной кровоснабжения. Наиболее тяжёлые проявления ишемии миокарда наблюдаются при сужении основного ствола или устья левой коронарной артерии.
В происхождении ишемии миокарда большую роль играет резкое повышение его потребности в кислороде, ангиоспазм или тромбоз артерий сердца. Предпосылки для тромбоза могут возникнуть уже на ранних стадиях развития атеросклеротической бляшки, из-за повышенной активности системы тромбообразования, поэтому важно своевременно назначить антитромбоцитарную терапию. Тромбоцитарные микротромбы и микроэмболии могут усугубить нарушения кровотока в поражённом сосуде.
Формы ишемической болезни сердца
Стабильная стенокардия - это классический симптом ИБС означающий боли в области сердца и за грудиной, развивающиеся после физической нагрузки. В зависимости от этой нагрузки определяют функциональный класс стенокардии.
Стабильная стенокардия развивается при:
- Физических упражнениях или других нагрузках
- Приёме пищи
- Волнении или стрессе
- Замерзании
Нестабильная стенокардияИшемическая болезнь сердца может развиться до такой степени, что боль в сердце возникает даже в полном покое. Это показание (нестабильная стенокардия) к неотложной медицинской помощи и может привести к инфаркту.
Инфаркт миокарда
Форма ишемической болезни сердца, при которой наступает внезапное прекращение кровотока по какой-либо венечной артерии с развитием ограниченного участка гибели сердечной мышцы. Инфаркт без срочной операции приводит к летальности у половины пациентов. Инфаркт и внезапная коронарная смерть являются главными аргументами в понимании чем опасна ишемическая болезнь сердца. Каждый пациент должен знать, что затянувшийся приступ стенокардии может быть признаком начала инфаркта.
Прогноз при ишемической болезни сердца
Без своевременной реваскуляризации миокарда ИБС имеет плохой прогноз. Внезапная коронарная смерть развивается у 10% пациентов, инфаркт миокарда почти у 50% больных. Ожидаемая продолжительность жизни у пациентов, которые не лечатся с диагностированной ИБС составляет не более 5 лет. Своевременная реваскуляризация (стентирование коронарных артерий или аортокоронарное шунтирование) значительно улучшает качество и продолжительность жизни у этих больных, снижая риск инфаркта и внезапной коронарной смерти в десятки раз.
Лечение ИБС в Инновационном сосудистом центре
В нашей клинике создана мощная кардиологическая служба, где используются современные методы диагностики и лечения. Наши специалисты каждый год оперируют не менее 1000 пациентов с ишемической болезнью сердца с помощью эндоваскулярной хирургии. Используются современные стенты и баллоны с лекарственным покрытием. Мы имеем лучшие результаты у пациентов с осложненной формой ИБС и минимальную летальность.
Преимущества лечения в клинике
Диагностика
![Калибабчук Игорь Антонович - заведующий отделением кардиологии]()
Осмотр у грамотного кардиолога - самый важный метод диагностики поражения коронарных артерий. Доктор тщательно соберет анамнез, выслушает жалобы и определит план обследования.
Своевременная диагностика ишемической болезни сердца и правильная интерпретация симптомов позволяют назначить адекватное лечение.Симптомы ишемической болезни сердца
Наиболее частым симптомом является стенокардия или боль в груди. По этому признаку определяются функциональные классы заболевания. Обычно больные описывают следующие симптомы:
- Тяжесть в груди
- Ощущение давления в сердце
- Ломота в груди
- Жжение
- Сжимание
- Болезненные ощущения
- Одышка
- Сердцебиение (нерегулярное сердцебиение, пропущенные удары)
- Быстрое сердцебиение
- Слабость или головокружение
- Тошнота
- Потливость
Стенокардия обычно ощущается как боль за грудиной, но может отдавать в левую руку, шею, под лопатку, в нижнюю челюсть.
Врач-кардиолог может определить диагноз после:
- Тщательного расспроса
- Физикального осмотра.
- Электрокардиографии
- Эхокардиография (УЗИ сердца)
- Суточного мониторирования ЭКГ (холтеровское исследование)
- Контрастной коронарографии (рентгеновского исследования сосудов сердца)
Каким пациентам проводится диагностика с нагрузочными тестами?- С несколькими факторами риска атеросклероза и сердечно-сосудистых заболеваний
- С сахарным диабетом
- С полной блокадой правой ножки пучка Гиса неясного происхождения
- Со снижением сегмента ST менее 1 мм на ЭКГ покоя
- С подозрением на наличие вазоспастической стенокардии
Когда следует проводить нагрузочный тест в сочетании с визуализирующими методиками?
- при наличии изменений на ЭКГ покоя (блокада левой ножки пучка Гиса, феномен WPW, постоянный искусственный водитель ритма, нарушения внутрижелудочковой проводимости),
- при наличии на ЭКГ покоя снижения сегмента на 1 мм и более, вызванной любыми причинами,
- определить жизнеспособность поражённого участка сердечной мышцы с целью решения вопроса о целесообразности проведения оперативного вмешательства на коронарных сосудах (стентирование, аортокоронарное шунтирование).
![Холтеровское мониторирование ЭКГ]()
Кому следует проводить холтеровское мониторирование ЭКГ?С развитием компактных записывающих устройств в 1970-е и 1980-е годы появилась возможность регистрации данных ЭКГ в течение длительного периода времени в условиях повседневной активности. Так появилось холтеровское мониторирование ЭКГ, названное так в честь его изобретателя доктора Норманна Д. Холтера.
![Велоэргометрия]()
В каких случаях следует проводить ЭхоКГ у больных с ИБС?- У больных с перенесённым инфарктом миокарда
- С симптомами ухудшения работы сердца - периферические отёки, одышка
- Пациентам с подозрением на хроническую сердечную недостаточность
- Определить наличие патологии клапанного аппарата сердца
Показания к проведению коронароангиографии:тяжёлая стабильная стенокардия (класс III или больше), несмотря на оптимальное лечение
больные, пережившие остановку сердца
опасные для жизни нарушениями желудочкового ритма
больные, ранее подвергшиеся хирургическому лечению ИБС (стентирование коронарных артерий, либо аортокоронарное шунтирование), у которых рано развивается рецидив средней или тяжёлой стенокардииЛечение
![Коронарография до и после стентирования]()
Общие принципыИзменение образа жизни: если вы курите, откажитесь от этого, чаще прогуливайтесь на свежем воздухе, снижайте избыточную массу тела. Избегайте опасности употребления жирных продуктов и придерживайтесь диеты с низким содержанием соли и сахара. Тщательно контролируйте уровень сахара, если страдаете диабетом. ИБС не лечится только приёмом нитроглицерина. Чтобы продолжать активную жизнь необходимо наладить контакт с кардиологом и следовать его указаниям.
Лекарства при ИБС
Кардиолог может посоветовать лекарственную терапию, если изменения образа жизни ему покажется недостаточным. Препараты назначает только лечащий врач. Чаще всего назначаются препараты, снижающие риск тромбозов (аспирин, плавикс). Для снижения уровня холестерина могут длительно назначаться статины. Сердечную недостаточность следует лечить препаратами, улучшающих функцию сердечной мышцы (сердечные гликозиды).
У тех, у кого в анамнезе не было сердечных заболеваний, аспирин снижает вероятность инфаркта миокарда, но не изменяет общий риск смерти. Он рекомендуется только для взрослых, которые подвергаются опасности образования тромбов, где повышенный риск определяется как "мужчины старше 60 лет, женщины в постменопаузе и молодые люди с фоном для развития ИБС (гипертония, диабет или курение).
Клопидогрель плюс аспирин (двойная антитромбоцитарная терапия, DAAT) больше уменьшает вероятность сердечно-сосудистых событий, чем только приём аспирина. Данный препараты противопоказаны пациентам имеющим желудочно-кишечные язвы или желудочное кровотечение в анамнезе. Антитромбоцитарная терапия должна проводится пожизненно.
Адреноблокаторы снижают частоту сердечных сокращений и потребление миокардом кислорода. Исследования подтверждают увеличение продолжительности жизни при приёме β-адреноблокаторов и снижение частоты сердечно-сосудистых событий, в том числе и повторных. β-адреноблокаторы противопоказаны при сопутствующей лёгочной патологии, бронхиальной астме, ХОБЛ.
- β-адреноблокаторы с доказанными свойствами улучшения прогноза при ИБС:
- Карведилол (Дилатренд, Акридилол, Таллитон, Кориол).
- Метопролол (Беталок Зок, Беталок, Эгилок, Метокард, Вазокардин);
- бисопролол (Конкор, Нипертен, Коронал, Бисогамма, Бипрол, Кординорм);
Препараты этой группы, снижают уровень холестерина в крови за счёт уменьшения его синтеза в печени, либо угнетают усвоение холестерина, поступающего с пищей, влияя на причины возникновения атеросклероза. Медикаменты применяются с целью снижения скорости развития существующих атеросклеротических бляшек в стенке сосудов и профилактики возникновения новых. Отмечается положительное влияние на степень прогрессирования и развития симптомов ИБС, на продолжительность жизни, также эти препараты уменьшают частоту и тяжесть сердечно-сосудистых событий, возможно способствуя восстановлению просвета сосуда. Целевой уровень холестерина у больных с ИБС должен быть ниже, чем у лиц без ИБС, и равняется 4,5 ммоль/л. В анализах крови целевой уровень ЛПНП у больных ИБС должен составлять не более 2,5 ммоль/л. Определение уровня липидов необходимо проводить каждый месяц. Основные препараты: ловастатин, симвастатин, аторвастатин, розувастатин.
Относятся к классу препаратов, повышающих антиатерогенную фракцию липопротеидов — ЛПВП, при снижении которой возрастает смертность от ИБС. Применяются для лечения дислипидемии IIa, IIb, III, IV, V. Отличаются от статинов тем, что снижают триглицериды и могут повышать фракцию ЛПВП. Статины преимущественно снижают ЛПНП и не оказывают значимого влияния на ЛПОНП и ЛПВП. Поэтому максимальный эффект проявляется при комбинации статинов и фибратов.
Нитроглицерин является основным препаратом, купирующим загрудинные боли в области сердца. Нитраты преимущественно действуют на венозную стенку, уменьшая преднагрузку на миокард (путём расширения сосудов венозного русла и депонирования крови). Неприятным эффектом нитратов является снижение артериального давления и головные боли. Нитраты не рекомендуется использовать при артериальном давлении ниже 100/60 мм рт. ст. Современными исследованиями доказано, что приём нитратов не улучшает прогноз пациентов с ИБС, то есть не ведёт к увеличению выживаемости, и поэтому используются как препарат для купирования симптомов ИБС. Внутривенное капельное введение нитроглицерина, позволяет эффективно бороться с явлениями стенокардии, преимущественно на фоне высоких цифр артериального давления. Каждый пациент с ИБС должен знать, что если приём нитроглицерина в домашних условиях не снял боль за грудиной, то необходимо вызывать скорую помощь, так как возможно развился инфаркт.
Коронарная ангиопластика и стентирование
Это современная технология восстановления проходимости коронарных артерий при ИБС. Смысл заключается в раздувании атеросклеротической бляшки специальным баллоном и укреплении сосудистой стенки металлическим каркасом - стентом. Коронарная ангиопластика проводится без разрезов у пациентов с тяжёлой стенокардией или инфарктом миокарда.
Аортокоронарное шунтирование
Открытая операция при сужениях коронарных артерий. Смысл заключается в создании обходного пути для крови. В качестве обхода применяются собственные вены или артерии пациента. Операция может проводиться с искусственным кровообращением или без него. Из-за развития технологии коронарной ангиопластики аортокоронарное шунтирование отступает на второй план, так как является более травматичным и используется только при обширных поражениях коронарного русла.
Профилактика
До 90% сердечно-сосудистых заболеваний можно предотвратить, если избежать установленных факторов риска. Профилактика включает в себя адекватные физические упражнения, снижение ожирения, лечение высокого кровяного давления, здоровое питание, снижение уровня холестерина и прекращение курения. Лекарства и физические упражнения примерно одинаково эффективны. Высокий уровень физической активности снижает вероятность ишемической болезни сердца примерно на 25%.
При сахарном диабете жёсткий контроль сахара в крови уменьшает сердечный риск и другие проблемы, такие как почечная недостаточность и слепота.
Всемирная организация здравоохранения (ВОЗ) рекомендует "низкое или умеренное употребление алкоголя" для снижения вероятности развития ишемической болезни сердца, в то время как злоупотребление является для сердца очень опасным.Диета
Диета с высоким содержанием фруктов и овощей снижает опасность развития сердечно-сосудистых заболеваний и смерти. Вегетарианцы имеют более низкий риск сердечных заболеваний из-за их большего употребления фруктов и овощей. Было показано, что потребление трансжиров (обычно содержащихся в гидрогенизированных продуктах, таких как маргарин) вызывает атеросклероз и увеличивает риск развития ишемической болезни сердца.
Вторичная профилактика
Вторичная профилактика-это предотвращение дальнейших осложнений уже существующих болезней. Эффективные изменения образа жизни включают:
- Контроль веса в домашних условиях
- Отказ от вредных привычек - прекращение курения
- Избегать потребления трансжиров (в частично гидрогенизированных маслах)
- Уменьшение психосоциального стресса
- Регулярное определение уровня холестерина в крови
Физическая активностьАэробные упражнения, такие как ходьба, бег трусцой или плавание, могут снизить риск смертности от ишемической болезни сердца. Они уменьшают кровяное давление и количество холестерина в крови (ЛПНП), а также увеличивают холестерин ЛПВП, который является "хорошим холестерином". Лучше лечиться физкультурой, чем подвергать себя опасности хирургических вмешательств на сердце.
История хирургии ИБС насчитывает около 100 лет. Она начиналась с операций на симпатической нервной системе и различных видов непрямой реваскуляризации миокарда. Во второй половине XX столетия начался период разработки операций прямой реваскуляризации миокарда. Приоритет в создании таких методов принадлежит В.Демихову, который в 1952 году предложил анастомозировать внутреннюю грудную артерию с коронарными артериями сердца. А в 1964 году В.Колесов впервые в мировой практике успешно выполнил маммарокоронарный анастомоз на работающем сердце, положив тем самым начало миниинвазивной хирургии коронарных артерий. В 1969 году Р.Фаволоро предложил новое направление - операцию аутовенозного аортокоронарного шунтирования (АКШ).
После широкого внедрения в клиническую практику коронарографии, позволяющей провести точную диагностику поражений коронарных артерий, методы прямой реваскуляризации миокарда стали развиваться необычайно широко. В некоторых странах число операций прямой реваскуляризации миокарда достигает более 600 на 1 млн населения. Всемирная организация здравоохранения установила, что потребность в таких операциях с учетом частоты смертности от ИБС должна составлять не менее 400 на 1 млн населения в год.
Важнейшим разделом хирургии ИБС является метод эндоваскулярного (рентгенохирургического) лечения больных со стенозирующим процессом коронарных артерий.
В 1977 году Грюнтциг предложил баллонный катетер, который путем прокола общей бедренной артерии вводится в коронарное русло и при раздувании расширяет просвет суженных участков коронарных артерий. Этот метод, названный транслюминальной баллонной ангиопластикой (ТЛБА), быстро получил широкое распространение при лечении хронической ИБС, нестабильной стенокардии, острого нарушения коронарного кровообращения. Кроме того, он широко применяется при заболеваниях магистральных артерий, аорты и ее ветвей. За последние годы процедура ТЛБА дополняется введением в область расширенной артерии стента - каркаса, удерживающего просвет артерии в расширенном состоянии.
Методы эндоваскулярного лечения и хирургия ИБС не конкурируют, а дополняют друг друга. Число ангиопластик с использованием стента в экономически развитых странах неуклонно растет. Каждый из этих методов имеет свои показания и противопоказания. Прогресс в разработке новых методов хирургического лечения ИБС постоянно приводит к развитию новых направлений и технологий.
Мультифокальный атеросклероз
В этом направлении применяются одно- и многоэтапные операции. Например, перед операцией прямой реваскуляризации миокарда можно сделать баллонную дилатацию пораженной магистральной артерии, а затем выполнить АКШ.
Число больных с мультифокальным атеросклерозом огромно. В каждом конкретном случае современные средства диагностики позволяют выявить артериальный бассейн, сужение в котором наиболее опасно для жизни больного. Кардиологи и хирурги должны определить последовательность выполнения оперативного вмешательства на каждом из бассейнов.
Несомненно, наиболее важным разделом проблемы мультифокального атеросклероза является сочетание ИБС с сужением артерий, питающих головной мозг.
Ишемический инсульт (ИИ) занимает второе место как причина смертности во многих странах мира. Вместе ИМ и ИИ обусловливают около 50 проц. всех смертей в мире. Таким образом, больные, имеющие поражение как коронарных, так и брахиоцефальных артерий (БЦА), имеют двойной повышенный риск смерти - от ИМ и от ИИ.
По нашим данным частота гемодинамически значимых поражений БЦА среди больных ИБС составляет около 16 проц. Мы провели исследование более 3000 больных ИБС с помощью неинвазивного скрининга. Наряду с неврологическим исследованием и аускультацией БЦА программа включает в себя ультразвуковую допплерографию как основной неинвазивный метод исследования поражений БЦА. Важно отметить, что скрининг позволил выявить большую частоту поражения БЦА у бессимптомных групп больных.
При выявлении гемодинамически значимых стенозов БЦА у этих больных, включая и бессимптомную группу, основную роль в диагностике наряду с коронарографией играет ангиографическое исследование БЦА. В итоге проведенного исследования мы установили, что на первом месте стоит поражение внутренней сонной артерии (ВСА) - 73,4 проц. Довольно значительную группу составляют больные ИБС с интраторакальным поражением БЦА (9,9 проц.).
Поражение ствола левой коронарной артерии (СЛКА) или множественное поражение коронарных артерий при тяжелом и нестабильном течении ИБС в сочетании с поражением БЦА обусловливает необходимость проведения одномоментной операции. Для этого имеются следующие критерии: единый доступ (стернотомия), из которого можно выполнить как реконструкцию БЦА, так и шунтирование коронарных артерий. Мы впервые применили такой подход, поскольку он дает возможность избежать грозных осложнений - ИМ и ИИ.
При поражении ВСА у больных ИБС с тяжелой стенокардией и множественным поражением коронарного русла и/или поражением СЛКА сначала мы выполняем реконструкцию ВСА, чтобы избежать развития инсульта, а затем реваскуляризацию миокарда. Для защиты головного мозга мы разработали методику гипотермической перфузии в комплексе с другими медикаментозными методами. Гипотермическая перфузия с охлаждением больного до 30 С является защитой не только для головного мозга, но и миокарда. Во время проведения одномоментной операции необходим тщательный контроль за кровообращением головного мозга и миокарда. Применение этой тактики дало хорошие результаты для предупреждения развития инсульта.
Другой подход заключатся в разделении реконструктивных операций на коронарных артериях и БЦА на два этапа. Выбор первого этапа зависит от тяжести поражения коронарного и каротидного бассейнов. При грубом сужении каротидной артерии и умеренном поражении коронарного русла первым этапом выполняют реконструкцию каротидных артерий, а затем через некоторое время - реваскуляризацию миокарда. Такой подход к выбору показаний открывает большие перспективы в лечении этой тяжелой группы больных.
Миниинвазивная хирургия ибс
Это новый раздел коронарной хирургии. В его основе - выполнение операций на работающем сердце без применения искусственного кровообращения (ИК) и использование минимального доступа.
Ограниченная, длиной до 5 см, торакотомия или частичная стернотомия выполняется для того, чтобы сохранить стабильность грудины. Как во многих клиниках мира, так и в нашем центре этот метод используется на протяжении трех последних лет. Внедрил этот метод в практику работы НЦССХ академик РАМН Л.Бокерия. Операция имеет несомненные преимущества в связи с небольшой травматичностью и использованием минимальных доступов. На 2-3-й день пациенты уходят из клиники, пробыв в отделении реанимации менее суток. Больного экстубируют в первые часы после операции. Показания для этого вида хирургического лечения пока довольно ограничены: в ведущих клиниках мира метод используют в 10-20 проц. всех операций по поводу ИБС. Как правило, в качестве артериального трансплантата используется внутренняя грудная артерия (ВГА), главным образом для шунтирования передней нисходящей артерии. Для проведения операций и более четкого выполнения анастомоза на работающем сердце необходима стабилизация миокарда.
Эти операции показаны у пожилых, ослабленных пациентов, которым нельзя применять ИК, в силу наличия заболевания почек или других паренхиматозных органов. Миниинвазивная операция может быть выполнена на правой коронарной артерии или двух ветвях левой коронарной артерии из левого или правого доступа. После более чем 50 операций выполненных в нашем центре по миниинвазивной методике, не было осложнений и летальных исходов. Немаловажным является и экономический фактор, поскольку отсутствует необходимость применения оксигенатора.
К числу других методов миниинвазивной хирургии относятся операции с применением робототехники. Недавно в нашем центре с помощью специалистов из США было проведено 4 операции реваскуляризации миокарда. Робот, управляемый хирургом, осуществляет формирование анастомоза между коронарной артерией и внутренней грудной артерией. Но пока данная методика находится в стадии освоения.
Трансмиокардиальная лазерная реваскуляризация миокарда
Метод основан на идее улучшения кровоснабжения миокарда за счет потока крови непосредственно из полости левого желудочка. Были использованы разные попытки провести такое вмешательство. Но только с применением лазерной техники стало возможно осуществить эту идею.
Дело в том, что миокард имеет губчатую структуру и если образовать в нем множественные отверстия, сообщающиеся с полостью левого желудочка, то кровь поступит в миокард и улучшит его кровоснабжение. В нашем центре Л.Бокерия после экспериментальных разработок и создания отечественного лазера совместно с институтами РАН провел серию операций трансмиокардиальной лазерной реваскуляризации (ТМЛР) миокарда.
Более 10-15 проц. больных ИБС имеют такие тяжелые поражения коронарных артерий и особенно их дистальных отделов, что выполнить реваскуляризацию путем шунтирования не представляется возможным. В этой большой группе больных единственным методом, позволяющим улучшить кровоснабжение миокарда, является трансмиокардиальная лазерная реваскуляризация. Не будем останавливаться на технических подробностях, но укажем, что трансмиокардиальная лазерная реваскуляризация осуществляется из боковой торакотомии без подключения искусственного кровообращения. В области миокарда с низким уровнем кровоснабжения наносится множество точечных каналов, через которые затем кровь поступает в ишемизированную область миокарда. Эти операции могут выполняться как самостоятельно, так и в сочетании с шунтированием других коронарных артерий. В большой группе оперированных больных были получены хорошие результаты, позволяющие считать метод близким по своей роли к прямой реваскуляризации миокарда.
Помимо изолированной ТМЛР существует и привлекает все большее внимание комбинация ТМЛР с АКШ. У значительной части больных ИБС не удается провести полную реваскуляризацию в связи с наличием диффузного поражения одной из коронарных артерий. В этих случаях как раз и может быть использован комбинированный подход - шунтирование сосудов с проходимым дистальным руслом и лазерное воздействие в зоне миокарда, кровоснабжаемой диффузно измененным сосудом. Такой подход становится все более и более популярным, поскольку позволяет осуществить максимально полную реваскуляризацию миокарда.
Отдаленные результаты ТМЛР пока еще нуждаются в изучении.
Аутоартериальная реваскуляризация миокарда
Аутоартериальные трансплантаты широко стали использоваться в коронарной хирургии с начала 80-х годов, когда было показано, что отдаленная проходимость маммарокоронарного анастомоза значительно выше, чем проходимость аутовенозных шунтов. В настоящее время маммарокоронарный анастомоз используется как в мировой практике, так и нашем центре почти при всех операциях реваскуляризации миокарда. В последнее время все больший интерес хирурги проявляют к другим артериальным трансплантатам, таким как правая внутренняя грудная артерия, правая желудочково-сальниковая артерия, лучевая артерия. Разработан целый ряд вариантов полной аутоартериальной реваскуляризации, многие из которых используются в нашей клинике.
Следует подчеркнуть, что оптимальной схемы полной аутоартериальной реваскуляризации на сегодняшний день нет. Каждая из процедур имеет свои показания и противопоказания, и в мире проводится сравнительная оценка результатов реваскуляризации с использованием различных аутоартерий. Общая тенденция сегодня заключается в увеличении доли полной артериальной реваскуляризации.
Ишемическая дисфункция миокарда
Среди больных ИБС существует довольно большая группа пациентов с резко сниженной сократительной способностью миокарда. Снижение фракции выброса левого желудочка (ФВЛЖ) традиционно считается основным фактором риска операции АКШ. В то же время адекватная реваскуляризация может приводить к реверсии миокардиальной дисфункции в тех случаях, когда она обусловлена ишемией. Именно на этом основано все более широкое использование операций прямой реваскуляризации миокарда у больных с депрессией его сократительной функции. Важнейшим моментом при отборе пациентов на операцию является дифференциация рубцовой и ишемической дисфункции. С этой целью используется целый ряд методик, в том числе радиоизотопные методы, но сегодня наиболее информативным считается метод стресс-эхокардиографии. Как показывает накопленный опыт хирургического лечения больных с резко сниженной сократительной способностью миокарда (а таких операций в нашем центре проведено уже более 300), при правильно установленных показаниях риск АКШ в этой группе не намного превышает риск операции в группе обычных больных ИБС. Важно отметить, что при успешном хирургическом лечении этих пациентов отдаленная выживаемость значительно превосходит выживаемость при консервативном лечении.
Транслюминальная баллонная ангиопластика и стентирование
Эндоваскулярные методы лечения - это отдельный огромный раздел проблемы лечения ИБС. Результаты эндоваскулярных методов менее стабильны, чем результаты АКШ, однако их преимуществом является то, что они не требуют торакотомии и искусственного кровообращения. Эндоваскулярные методы постоянно совершенствуются, появляются все новые и новые виды стентов, разработана методика так называемой атерэктомии, позволяющая перед имплантацией стента расширить просвет сосуда за счет резекции части атеросклеротической бляшки. Все эти методы несомненно будут развиваться.
Одним из новых направлений является сочетание хирургической и эндоваскулярной реваскуляризации миокарда. Этот подход стал особенно актуален в связи с развитием миниинвазивной хирургии. При вмешательствах без искусственного кровообращения не всегда удается шунтировать сосуды, расположенные на задней поверхности сердца. В таких случаях дополнительно к АКШ выполняют в последующем транслюминальную ангиопластику и стентирование других пораженных коронарных артерий. Метод безусловно имеет хорошие перспективы.
Необходимо привлечь внимание широкого круга врачей к новым возможностям коронарной хирургии, которая стала мощным социальным фактором в жизни любого общества. Она располагает огромными возможностями, ведет к предупреждению инфаркта миокарда и его осложнений. В будущем ее перспективы очевидны, а роль нашего центра как передового учреждения в России будет неизменно расти при условии четкой организации, финансирования и своевременного направления больных на хирургическое лечение.
Читайте также: