Аномалии сосудов головного мозга реферат
Обновлено: 07.07.2024
Головная боль, шум и головокружение, ухудшение памяти, повышенная утомляемость, снижение работоспособности — подобные симптомы встречаются не только у пожилых, но и у людей среднего и даже молодого возраста. Зачастую пациенты да и некоторые медицинские работники не очень серьезно относятся к таким жалобам. Между тем они могут свидетельствовать о хронической недостаточности мозгового кровообращения.
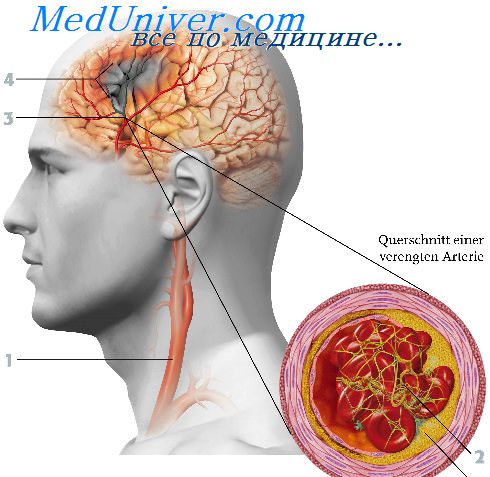
Кровоснабжение мозга
Главные причины возникновения и развития дисциркуляторной энцефалопатии — артериальная гипертония и атеросклероз.
Гипертонической болезнью страдают более 40% взрослого населения России. Болеют мужчины и женщины, старики и молодежь. Только в 5% случаев причина возникновения гипертонии понятна. Это могут быть почечная недостаточность, эндокринные нарушения, атеросклероз и некоторые другие заболевания. В 95% случаев причина гипертонии остается невыясненной, именно поэтому ее называют эссенциальной (дословно — собственно гипертония). При гипертонической болезни стенки сосудов уплотняются, формируются локальные сужения (стенозы) и извитости. Всё это приводит к нарушениям кровообращения и в том числе — кровоснабжения мозга. Иногда дело доходит до окклюзии — полного закрытия просвета сосуда.
В отличие от гипертонии причина атеросклероза известна — это нарушение липидного обмена. У больных атеросклерозом в крови повышается уровень жироподобных веществ — холестерина, липопротеинов низкой плотности, триглицеридов, которые осаждаются на стенках сосудов, формируя липидные пятна. Затем пятна разрастаются в так называемые бляшки. Из-за отложения солей кальция бляшки уплотняются и в конечном итоге сужают или даже закрывают просвет сосудов. Затем они начинают распадаться, их частички — эмболы попадают в кровяное русло и иногда закупоривают другие мелкие и крупные сосуды.
Порой развитию дисциркуляторной энцефалопатии способствует остеохондроз, так как при этом заболевании из-за деформации межпозвоночных дисков могут зажиматься позвоночные артерии, снабжающие мозг кровью.
Нарушения кровоснабжения приводят к постепенному отмиранию нейронов в различных участках мозга, и у больного возникают неврологические симптомы. Для дисциркуляторной энцефалопатии наиболее характерны эмоционально-личностные нарушения. В начале заболевания отмечаются астенические состояния: общая слабость, раздражительность, плохой сон. Нередко астения сопровождается депрессией. Постепенно начинают проявляться такие болезненные свойства личности, как эгоцентризм, периодически возникающее беспричинное возбуждение, которое может быть резко выраженным и проявляться в неадекватном поведении. При дальнейшем развитии недуга эмоциональная реактивность снижается и постепенно переходит в тупость и апатию.
Раз начавшись, заболевание неуклонно прогрессирует, хотя в его течении могут наблюдаться как резкие периодические ухудшения (пароксизмальное течение), так и периоды медленного нарастания симптомов заболевания.
Виды хронической недостаточности кровоснабжения мозга
Различают три основных вида нарушений мозгового кровообращения.
При болезни Бинсвангера из-за утолщения стенок и сужения просвета мелких артерий возникает диффузное поражение внутренних структур мозга — так называемого белого вещества. Множественные мелкие очаги поражения представляют собой участки отмерших нейронов. У больных происходит нарушение циркадных (суточных) колебаний давления: в ночное время оно или падает слишком резко, или, наоборот, повышается, хотя давление ночью должно незначительно снижаться. Один из основных симптомов болезни — нарушение сна. Больной плохо засыпает или спит с частыми пробуждениями. Другие типичные признаки — медленное прогрессирование нарушений памяти и интеллекта вплоть до деменции (слабоумия); нарастающие нарушения походки, расстройства мочеиспускания и дефекации. Известно, что болезнь Бинсвангера может настичь даже в относительно молодом возрасте — до 35 лет.
Для другого вида дисциркуляторной энцефалопатии — так называемых мультиинфарктных состояний — характерны множественные небольшие инфаркты в мозге (микроинсульты). Это означает, что на определенном участке мозга из-за закупоривания сосуда происходит омертвление нервной ткани. При этом поражаются как поверхностные (серое вещество), так и глубокие (белое вещество) структуры мозга.
Главная причина развития мультиинфарктных состояний — сужение и уплотнение внутримозговых артерий при артериальной гипертонии. Другая распространенная причина — заболевания сердца, сопровождающиеся мерцательной аритмией. У таких больных в полостях сердца образуются сгустки крови — тромбы, которые могут закупорить сосуды, снабжающие мозг кровью. Образованию тромбов способствует и повышенная свертываемость крови. Еще одна причина возникновения мультиинфарктных состояний — атеросклеротическое поражение внутримозговых артерий.
Дисциркуляторная эцефалопатия развивается также при поражении магистральных (сонных и позвоночных) артерий, находящихся не внутри мозга, а обеспечивающих приток крови к мозгу. Поражения могут иметь различную природу и причины — тромбозы, стенозы, изгибы и перегибы различной этиологии.
Различают три стадии дисциркуляторной энцефалопатии. Длительность каждой из них может быть разной. Многое зависит от степени гипертонической болезни или атеросклероза, образа жизни, привычек, наследственности, сопутствующих заболеваний и т. д. На начальной стадии болезни люди часто жалуются на головные боли, головокружения, шум в голове, снижение памяти (непрофессиональной) и работоспособности. Больные бывают рассеянны, раздражительны, слезливы, настроение у них часто подавленное. Им обычно трудно переключиться с одного вида деятельности на другой.
На следующей стадии заболевания прогрессируют нарушения памяти, в том числе и профессиональной. Сужается круг интересов, появляются вязкость мышления (зацикливание на какой-то проблеме), неуживчивость, страдает интеллект, происходит изменение личности. Для таких больных характерны дневная сонливость и плохой ночной сон. Усиливается неврологическая симптоматика, движения замедляются, нарушается их координация, появляются легкие нарушения речи, пошатывание при ходьбе, существенно снижается работоспособность.
На последней стадии болезни грубые изменения мозговой ткани делают неврологические симптомы еще более выраженными, усиливаются психические расстройства вплоть до деменции (слабоумия). Больные полностью теряют трудоспособность, перестают узнавать близких, совершают неадекватные действия, могут потеряться, выйдя на прогулку.
Диагностика энцефалопатии
- артериальная гипертония (артериальное давление от 140/90 мм рт. ст. и выше);
- заболевания сердца (ишемическая болезнь, ревматические поражения, нарушение сердечного ритма и др.);
- сахарный диабет;
- избыточная масса тела;
- малоподвижный образ жизни;
- гиперхолестеринемия (общий холестерин выше 6,2 ммоль/л);
- длительные и частые нервно-психические перенапряжения (стрессы);
- отягощенная наследственность по сердечно-сосудистым заболеваниям (инсульт, инфаркт миокарда или артериальная гипертония у ближайших родственников);
- курение;
- злоупотребление алкоголем.
У мужчин с быстро прогрессирующей дисциркуляторной энцефалопатией обычно в анамнезе психо-эмоциональное перенапряжение, малоподвижный образ жизни, злоупотребление алкоголем, отсутствие регулярного лечения и наличие двух или более сопутствующих заболеваний. У женщин, помимо перечисленных факторов, неблагоприятному течению болезни часто способствует избыточная масса тела.
Если у больных артериальной гипертонией и атеросклерозом (или у представителей других групп риска) появляются жалобы на головную боль, головокружение, снижение работоспособности, ухудшение памяти, то можно заподозрить начальную стадию дисциркуляторной энцефалопатии. Пациенты с такими симптомами должны, прежде всего, постоянно контролировать артериальное давление, пройти электрокардиографическое исследование, сдать общие анализы крови и мочи, анализы крови на сахар и липиды. Не помешает и психологическое исследование, с помощью которого оценивается состояние памяти, интеллекта, внимания и речи.
Предвестниками сердечно-сосудистых заболеваний, проявляющихся в нарушении кровообращения мозга, могут быть даже небольшие неспецифические изменения электрокардиограммы. Кстати, нормальные электрокардиограммы или эхокардиограммы не исключают наличия болезни, так как изменения могут быть заметны только в момент ишемии (малокровия) миокарда или приступа стенокардии. Важную информацию дает электрокардиограмма, снятая при физической нагрузке. Суточный мониторинг работы сердца также позволяет выявить нарушения.
Важное значение для постановки диагноза имеет информация о состоянии глазного дна (задней стенки глаза), клетки которого напрямую связаны с нейронами мозга. Изменения сосудов и нервных клеток глазного дна позволяют судить о нарушениях структуры мозговой ткани. У больных дисциркуляторной энцефалопатией нередко снижается слух, нарушается глотательный рефлекс, обоняние. Поэтому для постановки диагноза нужно провести отоневрологическое исследование, выявляющее нарушения вестибулярного аппарата, слухового, обонятельного и вкусового восприятий.
Полезную информацию дает исследование реологических свойств крови — ее текучести. Главным фактором, влияющим на жидкостные свойства крови и на степень насыщения ее кислородом, считается гематокрит — отношение объема эритроцитов к объему плазмы. Его повышение способствует увеличению вязкости крови и ухудшению кровообращения. Между высоким гематокритом и инфарктами мозга существует прямая связь.
Электроэнцефалография — старый и очень распространенный метод исследования мозга, основанный на регистрации его электрических потенциалов. Изменения на энцефалограмме свидетельствуют об органических изменениях в мозговой ткани, поэтому на начальной стадии заболевания дисциркуляторной энцефалопатией энцефалография никаких нарушений может не выявить.
Настоящую революцию в исследованиях мозга произвело появление метода компьютерной томографии, сочетающего достижения рентгенографии и компьютерных методов обработки данных. С его помощью можно получить не косвенные, а прямые данные о структурах мозга и их изменениях. Метод позволяет определить расположение и размеры очагов поражения мозга и их характер.
В настоящее время созданы и успешно применяются высокоинформативные методы получения трехмерного изображения структур мозга: однофотонная эмиссионная компьютерная томография и позитронная эмиссионная томография.
Лечение дисциркуляторной энцефалопатии
Между тем известно, что артериальная гипертония и обусловленная ею дисциркуляторная энцефалопатия достаточно хорошо поддаются лечению. Проводившиеся как в нашей стране, так и за рубежом исследовательские программы борьбы с артериальной гипертонией показали, что с их помощью можно за пять лет снизить заболеваемость инсультом на 45–50%. Если бы программа борьбы с гипертонией работала в масштабах всего здравоохранения России, то за пять лет удалось бы сохранить жизнь более двух миллионов погибающих от инсульта человек. И это не считая потери больных с иными поражениями мозга, сердца, почек, глаз и других органов, вызванными гипертонией.
- Для уменьшения возможности побочного действия гипотензивный препарат назначают в минимальных дозах, а при недостаточном снижении артериального давления дозу увеличивают.
- Для достижения максимального эффекта используют комбинации препаратов (к маленькой дозе одного добавляют низкую дозу другого).
Больным дисциркуляторной энцефалопатией на фоне выраженной гипертонии не следует стремиться снизить артериальное давление до нормы (ниже 140/90 мм рт. ст.), так как это может привести к ухудшению кровоснабжения мозга; достаточно снизить его на 10–15% от исходного уровня.
Помимо медикаментозного лечения больным гипертонией необходимо соблюдать простые правила: ограничить употребление поваренной соли (до 5 граммов в день — 0,5 чайной ложки); длительно, практически пожизненно, принимать антиагреганты (лекарства, препятствующие образованию тромбов); принимать витамины и витаминные комплексы, содержащие аскорбиновую кислоту (витамин С), пиридоксин (витамин В6) и никотиновую кислоту (витамин РР).
При дисциркуляторной энцефалопатии, обусловленной атеросклерозом, лечение имеет свои особенности и подразумевает низкокалорийную диету (до 2600–2700 ккал в день) с ограничением животных жиров. При стойких показателях общего холестерина крови (выше 6,2 ммоль/л), сохраняющихся не менее шести месяцев на фоне строгой диеты, назначают препараты, снижающие уровень холестерина (статины).
Для профилактики прогрессирования мультиинфарктных состояний головного мозга применяют комбинированную антиагрегантную и антикоагулянтную терапию. Антикоагулянты (препараты, снижающие свертываемость крови) подбирают в соответствии с показателями свертываемости и протромбина крови и рекомендуют принимать практически пожизненно. При этом необходимо контролировать уровень протромбина крови один раз в две недели. Больные, принимающие антикоагулянты, должны сообщать врачу о любых признаках кровотечения.
Помимо лечения, направленного на устранение причин дисциркуляторной энцефалопатии, больным назначают симптоматическую терапию, направленную на снижение выраженности симптомов. Для профилактики ухудшения памяти и снижения интеллекта применяют средства, улучшающие обмен веществ в мозге. При двигательных нарушениях рекомендуют лечебную гимнастику, массаж и другие методы восстановительной терапии. При головокружениях назначают сосудистые препараты и средства, воздействующие на вегетативную нервную систему.
У больных с грубыми сужениями магистральных сосудов головы (свыше 70%) решается вопрос о хирургическом вмешательстве. Под ним подразумеваются три вида операций: стентирование (расширение просвета сосуда с помощью специального каркаса — стента), реконструкция сосудистой системы (соединение различных сосудов между собой, формирование ответвлений) или удаление части сосуда и замена ее на протез.
Для профилактики дисциркуляторной энцефалопатии немаловажное значение имеет здоровый образ жизни: соблюдение режима труда, диета с ограничением поваренной соли, жидкости (до 1–1,2 л в сутки), продуктов, содержащих животные жиры (жирные сорта мяса, печень, сметана, сливочное масло, яйца и др.), и высококалорийной пищи. К высококалорийным продуктам помимо жиров относятся алкоголь и кондитерские изделия. Хорошо, чтобы в рационе преобладали овощи и фрукты. Питаться следует не реже четырех раз в день, распределяя пищу по калорийности следующим образом: завтрак до работы — 30%, второй завтрак — 20%, обед — 40%, ужин — 10%. Ужинать рекомендуется не позднее, чем за два часа до сна. Интервал между ужином и завтраком не должен превышать десяти часов.
Больным необходимо следить за весом, но снижать его следует постепенно. У человека, ведущего малоподвижный образ жизни, энергозатраты составляют в среднем 2000–2500 ккал в сутки. Если женщина снизит калорийность пищи до 1200–1500 ккал, а мужчина до 1500–1800 ккал, то за неделю они похудеют на 0,5–1 кг. Такой темп потери веса считается оптимальным. Хороший профилактический эффект дает увеличение физической активности. Тренировки повышают устойчивость сердечно-сосудистой системы к физическим нагрузкам, что выражается в снижении частоты сердечных сокращений и артериального давления. В результате улучшается настроение, появляется уверенность в своих силах, уменьшаются или вовсе проходят депрессия, страхи, головные боли, головокружение, нарушения сна. Больные становятся физически крепче, выносливее. Значительное улучшение состояния отмечается при проведении занятий 3–4 раза в неделю по 30–45 мин. Однако даже после коротких тренировок (по 15–20 мин) больному становится лучше.
Лечебную физкультуру следует проводить регулярно, с постепенным повышением нагрузки. Интенсивность упражнений рассчитывают, используя показатель максимальной частоты сердечных сокращений (от 220 вычитают возраст больного в годах). Для больных, ведущих малоподвижный образ жизни и не страдающих ишемической болезнью сердца, выбирают такую интенсивность физических упражнений, при которой частота сердечных сокращений составляет 60-75% от максимальной. Разумеется, прежде чем начать заниматься лечебной физкультурой, нужно обязательно проконсультироваться с врачом.
Больным на I-й и II-й стадиях дисциркуляторной энцефалопатии показано санаторно-курортное лечение. Лучше, если это санаторий сердечно-сосудистого типа в привычном климате.
Вовремя диагностированная дисциркуляторная энцефалопатия и правильно подобранное комплексное лечение продлевают активную, полноценную жизнь.
Авторы выражают благодарность сотрудникам ГУ НИИ неврологии РАМН Р.Н. Коновалову, М.А. Кравченко, А.В. Кадыкову за помощь в иллюстрировании статьи.
Врожденные пороки сосудов формируются вследствие нарушения развития сосудистой системы и могут быть в виде аневризм или аномалий строения капилляров между артериальной и венозной системой.
Артериальные и артерио-венозные аневризмы — это дефект стенки сосуда в месте бифуркации артерий или вен. Нарушение строения сосудистой стенки сопровождается ее мешотчатым расширением (аневризма).
У детей раннего возраста наиболее частой аномалией является дефект развития вены Галена. Порок представляет собой прямой анастомоз между задней мозговой или верхней мозжечковой артерией и веной Галена. Аневризматическое расширение сдавливает сильвиев водопровод, III желудочек, пластинку четверохолмия. В результате артерио-венозного шунтирования и переполнения венозной системы у ребенка с рождения развивается сердечная недостаточность. Сдавление III желудочка и сильвиева водопровода приводит к формированию гидроцефалии. На первом году жизни она проявляется быстрым нарастанием окружности черепа без клинических признаков повышения внутричерепного давления. Заподозрить возможность аневризмы помогает наличие других сосудистых аномалий на лице, черепе, туловище, конечностях, а также изменения со стороны сердца. На 2—3-м году жизни ребенка основным в клинике заболевания является синдром повышения внутричерепного давления.
Наличие артерио-венозного шунта подтверждается повышением парциального давления кислорода в яремной вене. Это простой и демонстративный тест для диагноза аномалии вены Галена. Диагноз уточняется с помощью пневмоэнцефалографии, которая позволяет выявить наличие масс, проецирующихся кпереди от III желудочка. Ангиография устанавливает характер и размер аневризмы.
Артериальные аневризмы у детей раннего возраста обычно клинически не проявляются. В редких случаях отмечаются головная боль, нарушения сна. Головная боль усиливается после физического или эмоционального напряжения. В неврологическом статусе возможно изолированное преходящее одностороннее поражение черепномозговых нервов, чаще глазодвигательных. Диагноз артериальной или артерио-венозной аневризмы уточняется с помощью ангиографии.
Разрыв аневризмы наступает внезапно или может быть спровоцирован физическим напряжением, травмой. О возможности разрыва аневризмы всегда следует подумать, когда тяжелое состояние — потеря сознания, судороги — развивается у ребенка после легкой травмы головы. Разрыв артериальной и артерио-венозной аневризмы характеризуется клиникой внутричерепного кровоизлияния. Наиболее часто наблюдаются субарахноидальные кровоизлияния.
У детей раннего возраста наблюдаются и другие типы пороков развития сосудов головного мозга: телеангиэктазии, кавернозные гемангиомы. Они могут быть изолированными, но чаще являются одним из проявлений генетически детерминированпых заболеваний, таких, как энцефалотригеминальный ангиоматоз (болезнь Штурге — Вебера), цереброретинальный ангиоматоз Гиппеля-Линдау, сосудисто-костная дизэмбриоплазия и др.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
На основания изучения данных современной литературы уточнены основные этапы развития сосудов головного мозга в антенатальном периоде развития. Систематизированы имеющиеся сведения об аномалиях развития сосудов мозга (аномалия Киммерле, персистирующая тригеминальная артерия, фенестрация, аплазия и гипоплазия мозговых артерий, артериовенозные мальформации), совмещены с собственными данными СКТ ангиографии сосудов мозга. Мультиспиральная компьютерно-томографическая ангиография является необходимой для исследования сосудов большого мозга. Сравнение результатов исследования с нормальной анатомией сосудов головного мозга увеличит диагностическую и лечебную эффективность, позволит отличить варианты, мимикрирующие патологию, и те аномалии, которые нуждаются в оперативном хирургическом вмешательстве. А знание развития сосудов головного мозга способствует пониманию многих анатомических фактов и решению тяжелых клинических случаев.

1. Горбунов А.В. Классификация вариантов артерий и вариантов артериального круга большого мозга человека / А.В.Горбунов // Вестник Тамбовского университета. Серия: Естественные и технические науки.- 2013.- Т. 18, В. 1.- С.277-279.
2. Каплунова О.А., Фишман А.Ю., Пивоварова В.В. Морфогенез синусов твердой оболочки головного мозга. Журнал фундаментальной медицины и биологии, 2016, №2.-С.16-22.
4. Николенко В.Н. Морфобиомеханические закономерности строения средней мозговой артерии взрослых людей / В.Н. Николенко, О.А. Фомкина, Ю.А. Неклюдов, Ю.Д. Алексеев // Саратовский научно-медицинский журнал. - 2012.- Т 8, № 1. - С.9-14.
5. Фомкина О.А. Морфобиомеханические особенности задней соединительной артерии взрослых людей / О.А. Фомкина, В.Н. Николенко, Ю.А.Гладилин // Морфология.- 2010. -Т. 136, № 4. - С.202.
7. Чаплыгина Е.В. Развитие, аномалии развития и варианты артерий головного мозга / Е.В.Чаплыгина, О.А.Каплунова, В.И. Домбровский, О.П. Суханова, И.М.Блинов, Л.И.Чистолинова // Журнал анатомии и гистопатологии, 2015.-Т.4, №2 (14).-С 52-59.
8. Чаплыгина Е.В., Каплунова О.А., Домбровский В.И., Суханова О.П., Блинов И.М. Персистирующая тригеминальная артерия. Фундаментальные исследования № 1 (часть 8) 2015, стр. 1730-1734.
9. Чаплыгина Е.В., Каплунова О.А., Домбровский В.И., Суханова О.П., Блинов И.М., Фишман А.Ю., Муканян С.С. Морфофункциональная характеристика аномалии Киммерле. Морфология, 2015, Т.147, №3, С.27-31.
10. Conway E.M. Molecular mechanisms of blood vessel growth / E.M. Conway, D. Collen, P.Carmeliet // Cardiovascular Res.- 2001.- V. 49. -P. 507-521.
11. Eichmann A. Vascular development: from precursor cells to branched arterial and venous networks / A. Eichmann, L. Yuan, D. Moyon F. Lenoble, L. Pardanaud, C. Breant // Int. J. Dev. Biol. 2005. V. 49. P. 259-267.
14. Niederberger E. Anatomic variants of the anterior part of the cerebral arterial circle at multidetector computed tomography angiography / E.Niederberger, J.-Y.Gauvrit, X.Morandi, B.Carsin-Nicol, T.Gauthier, J.-C. Ferre // J. of Neuroradiology. -2010. -V.37. -P. 139-147.
15. Padget D.N. The development of the cranial arteries in the human embryo / D.N. Padget // Contrib. Embryol. -1948. -V. 32. -P. 205-261.
16. Raybaud C. Normal and abnormal embryology and development of the intracranial vascular system / C. Raybaud // Neusurg. Clin. N. Am. -2010. -V. 21, N. 3. P. -399-426.
Врожденные сосудистые аномалии мозга: аплазия или гипоплазия нормальных сосудов, сосуды с ненормальной морфологией – результат раннего нарушения развития сосудов мозга. Некоторые из них компенсированы и клинически бессимптомны. Другие являются причиной заболеваний и смерти в результате кровоизлияний или ишемии [13]. Несмотря на большое количество работ, посвященных возрастной, половой, билатеральной изменчивости мозговых артерий [1, 4, 5], работы, касающиеся развития [10, 11, 15, 16] и аномалий развития сосудов головного мозга, - единичные [2, 3, 7, 8, 14].
Аномалия Киммерле - наиболее часто встречающаяся аномалия развития краниовертебральной зоны - костная перемычка над бороздой позвоночной артерии атланта, встречается у 12-16% людей [9, 12], является одним из факторов риска нарушения мозгового кровообращения, особенно при сочетании с другими аномалиями черепа, головного мозга или мозговых сосудов.
Результаты исследования и их обсуждение. При анализе СКТ-ангиограмм у 91 обследованного была выявлена аномалия Киммерле (14% случаев) с одной или с двух сторон, при этом костный канал для позвоночной артерии может быть частично или полностью замкнутым (рис.1).

Рис. 1. Спиральная компьютерная томограмма шейного отдела позвоночного столба, а - вид слева, б - вид справа (SSD изображение оттененных поверхностей). Аномалия Киммерле. Костный канал для позвоночной артерии полностью замкнутый - (а) и частично замкнутый (б).
При проведении спиральной компьютерной ангиографии нами была обнаружена персистирующая тригеминальная артерия (рис.2) у 4 пациентов (0,6 % случаев).


Рис. 2. СКТ ангиограмма сосудов основания мозга, вид сверху (ISSD – изображение оттененных поверхностей). Примитивная тригеминальная артерия слева (показана стрелкой). Задняя трифуркация левой внутренней сонной артерии. Гипоплазия левой позвоночной артерии.
Ангиогенез артерий мозга начинается из поверхностной лептоменингеальной сети. Многие артерии мозга образуются в результате слияния элементов сосудистой сети. Нарушение этого процесса может быть причиной фенестрации, которая характеризуется частичными просветами между 2 отчетливыми, параллельными артериями, покрытыми эндотелием. Аномалия бессимптомна, но подобно артериальным бифуркациям, склонна к образованию аневризм [13].
При выполнении СКТ ангиографии фенестрация мозговых артерий нами была выявлена в 0,03% случаев.
В процессе развития артерий головного мозга из переднего сосудистого сплетения появляются три передние мозговые артерии. Третья артерия следует курсом двух передних мозговых артерий и известна как срединная артерия мозолистого тела. Срединная артерия мозолистого тела и переднее сосудистое сплетение далее регрессируют [15]. Такая аномалия развития как добавочная передняя мозговая артерия является персистирующей срединной артерией мозолистого тела.
На 29-й день эмбриогенеза каудальная часть внутренней сонной артерии соединяется с билатеральной продольной мозговой артерией, образуя заднюю соединительную артерию. Продольные мозговые артерии начинают в краниокаудальном направлении сливаться, формируя примитивную базилярную артерию, а на 32 день позвоночные артерии начинают формировать продольный анастомоз между шейными межсегментарными артериями [15].
По данным Горбунова А.В. [1], большинство часто встречающихся аномалий базилярной артерии следующие: девиация (4,5% случаев), изгиб (0,6% случаев), извитость (1,9% случаев), удвоение при неслиянии (1,9% случаев), возможны и их сочетании. Нарушение соединения базилярных артерий может проявляться фенестрациями [7].
Наиболее часто встречающиеся аномалии внутричерепного отдела позвоночной артерии по данным Горбунова А.В. [1]: гипоплазия (10,9% случаев), избыточная извитость (0,6% случаев), S-образная позвоночная артерия (0,6% случаев), возможны и их сочетания.
Ангиогенез вен мозга, также как и артерий, начинается из поверхностной лептоменингеальной сети. Развитие сосуда в артерию, вену или в капилляр зависит от направления кровотока. Экспериментально доказана большая роль сигнальных молекул в артериовенозной дифференцировке и развитии архитектоники внутримозговых сосудов [11].
Артериовенозные мальформации головного мозга – наиболее часто встречающиеся сосудистые аномалии. Образование АВМ объясняют недостаточностью развития капиллярного участка кровеносной системы [6].
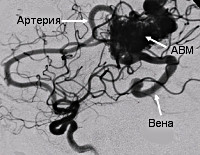
Типичные артериовенозные мальформации представлены тремя основными компонентами: приносящими артериями, клубком измененных сосудов мальформации и дренирующими венами [3, 6]. Артериовенозные мальформации представляют собой неправильное соединение артериальных и венозных сосудов, формирующих клубок, минуя капиллярную сеть (рис.3).
Рис. 3. СКТ ангиограмма сосудов мозга, вид сверху (SSD – изображение оттененных поверхностей). Артериовенозная мальформация в правой височной доле мозга. Питание АВМ осуществляется из бассейна правой средней мозговой мозговой артерии, оболочечных артерий и правой задней мозговой артерии; сброс крови – через множественные расширенные оболочечные вены.
На основания анализа данных литературы и собственных данных спиральной компьютерной ангиографии сосудов мозга установлено, что чаще встречаются артериовенозные мальформации глубинно расположенные в полушариях большого мозга, преимущественно в лобных, теменных, реже – в височных долях. Артериовенозные мальформации имеют форму пирамид, с основанием, расположенным параллельно поверхности коры, и вершиной, направленной к желудочку.
Мультиспиральная компьютерно-томографическая ангиография является необходимой для исследования сосудов большого мозга. Сравнение результатов исследования с нормальной анатомией сосудов головного мозга увеличит диагностическую эффективность, позволит отличить варианты, мимикрирующие патологию, и те аномалии, которые нуждаются в хирургическом вмешательстве. А знание развития сосудов мозга способствует пониманию многих анатомических фактов.
Артериовенозные мальформации головного мозга — врожденные аномалии церебральных сосудов, характеризующиеся образованием локального сосудистого конгломерата, в котором отсутствуют капиллярные сосуды, а артерии напрямую переходят в вены. Артериовенозные мальформации головного мозга проявляются упорными головными болями, эпилептическим синдромом, интракраниальным кровотечением при разрыве сосудов мальформации. Диагностика осуществляется при помощи КТ и МРТ сосудов головного мозга. Лечение хирургическое: транскраниальное иссечение, радиохирургическое вмешательство, эндоваскулярная эмболизация или комбинация этих методик.
МКБ-10

Общие сведения
Артериовенозные мальформации головного мозга (церебральные АВМ) — измененные участки церебральной сосудистой сети, на которых вместо капилляров имеются многочисленные разветвления извитых артерий и вен, формирующих единый сосудистый конгломерат, или клубок. АВМ относятся к сосудистым аномалиям развития головного мозга. Встречаются у 2 человек из 100 тыс. населения. В большинстве случаев клинически дебютируют в период от 20 до 40 лет, в отдельных случаях — у лиц старше 50 лет. Артерии, формирующие АВМ, имеют истонченные стенки с недоразвитым мышечным слоем. Это обуславливает главную опасность сосудистых мальформаций — возможность их разрыва.
При наличии АВМ головного мозга риск ее разрыва оценивается примерно 2-4% в год. Если кровоизлияние уже имело место, то вероятность его повтора составляет 6-18%. Смертность при внутричерепном кровоизлиянии из АВМ наблюдается в 10% случаев, а стойкая инвалидизация отмечается у половины пациентов. Из-за истончения артериальной стенки на участке АВМ может сформироваться выпячивание сосуда — аневризма. Летальность при разрыве аневризмы сосудов головного мозга намного выше, чем при АВМ, и составляет около 50%. Поскольку АВМ опасны внутричерепным кровоизлиянием в молодом возрасте с последующей летальностью или инвалидизацией, их своевременная диагностика и лечение являются актуальными проблемами современной нейрохирургии и неврологии.

Причины АВМ головного мозга
Артериовенозные мальформации головного мозга возникают в результате внутриутробных локальных нарушений формирования церебральной сосудистой сети. Причинами таких нарушений являются различные вредоносные факторы, влияющие на плод в течение антенатального периода: повышенный радиоактивный фон, внутриутробные инфекции, заболевания беременной (сахарный диабет, хронический гломерулонефрит, бронхиальная астма и др.), интоксикации, вредные привычки беременной (наркомания, курение, алкоголизм), прием во время беременности фармпрепаратов, имеющих тератогенный эффект.
Церебральные артериовенозные мальформации могут располагаться в любом месте головного мозга: как на его поверхности, так и в глубине. В месте локализации АВМ отсутствует капиллярная сеть, циркулирование крови происходит из артерий в вены напрямую, что обуславливает повышенное давление и расширение вен. При этом сброс крови в обход капиллярной сети может повлечь за собой ухудшение кровоснабжения церебральных тканей в месте расположения АВМ, приводя к хронической локальной ишемии мозга.
Классификация АВМ головного мозга
По своему типу мальформации церебральных сосудов классифицируются на артериовенозные, артериальные и венозные. Артериовенозные мальформации состоят из приводящей артерии, дренирующей вены и расположенного между ними конгломерата измененных сосудов. Выделяют фистулезную АВМ, рацинозную АВМ и микромальформацию. Около 75% случаев занимают рацинозные АВМ. Изолированные артериальные или венозные мальформации, при которых наблюдается извитость соответственно только артерии или только вены, встречаются достаточно редко.
По размеру церебральные АВМ подразделяются на малые (диаметром менее 3 см), средние (от 3 до 6 см) и большие (свыше 6 см). По характеру дренирования АВМ классифицируют на имеющие и не имеющие глубокие дренирующие вены, т. е. вены, впадающие в прямой синус или систему большой церебральной вены. Различают также АВМ, локализующиеся в или за пределами функционально значимых областей. К последним относят сенсомоторную кору, мозговой ствол, таламус, глубинные зоны височной доли, сенсорную речевую область (зону Ве́рнике), центр Брока, затылочные доли.
В нейрохирургической практике для определения риска оперативного вмешательства по поводу церебральных сосудистых мальформаций используется градация АВМ в зависимости от совокупности баллов. Каждому из признаков (размер, тип дренирования и локализация по отношению к функциональным зонам) присуждается определенное количество баллов от 0 до 3. В зависимости от набранных балов АВМ классифицируется от имеющей незначительный операционный риск (1 балл) до связанной с высоким операционным риском из-за технической сложности ее ликвидации, большого риска смертельного исхода и инвалидности (5 баллов).
Симптомы АВМ головного мозга
В клинике церебральных АВМ выделяют геморрагический и торпидный варианты течения. По различным сведениям, геморрагический вариант составляет от 50% до 70% случаев АВМ. Он типичен для АВМ небольшого размера, имеющих дренирующие вены, а также для АВМ, располагающихся в задней черепной ямки. Как правило, в таких случаях у пациентов наблюдается артериальная гипертензия. В зависимости от локализации АВМ возможно субарахноидальное кровоизлияние, которое занимает около 52% от всех случаев разрыва АВМ. Остальные 48% приходится на осложненные кровоизлияния: паренхиматозные с формированием внутримозговой гематомы, оболочечные с образованием субдуральной гематомы и смешанные. В ряде случаев осложненные кровоизлияния сопровождаются кровоизлиянием в желудочки головного мозга.
Клиника разрыва АВМ зависит от ее локализации и скорости истечения крови. В большинстве случаев наблюдается резкое ухудшение состояния, нарастающая головная боль, расстройство сознания (от спутанности до комы). Паренхиматозные и смешанные кровоизлияния наряду с этим проявляются очаговой неврологической симптоматикой: нарушениями слуха, зрительными расстройствами, парезами и параличами, выпадением чувствительности, моторной афазией или дизартрией.
Торпидный вариант течения более типичен для церебральных АВМ среднего и большого размера, располагающихся в мозговой коре. Для него характерны кластерные цефалгии — следующие друг за другом пароксизмы головной боли, длящиеся не дольше 3 часов. Цефалгия не носит такого интенсивного характера как при разрыве АВМ, но является регулярной. На фоне цефалгий у ряда пациентов возникают судорожные приступы, которые зачастую имеют генерализованный характер. В других случаях торпидная церебральная АВМ может имитировать симптомы внутримозговой опухоли или другого объемного образования. В таком случае наблюдается появление и постепенное нарастание очагового неврологического дефицита.
В детском возрасте встречается отдельный вид церебральной сосудистой мальформации — АВМ вены Галена. Патология является врожденной и заключается в наличии АВМ в области большой вены мозга. АВМ вены Галена занимают около трети всех случаев сосудистых церебральных мальформаций, встречающихся в педиатрии. Характеризуются высокой летальностью (до 90%). Наиболее эффективным считается хирургическое лечение, проведенное на первом году жизни.
Диагностика АВМ головного мозга
Поводом для обращения к неврологу до разрыва АВМ могут быть упорные головные боли, впервые возникший эпиприступ, появление очаговой симптоматики. Пациенту проводится плановое обследование, включающее ЭЭГ, Эхо-ЭГ и РЭГ. При разрыве АВМ диагностика осуществляется в экстренном порядке. Наиболее информативны в диагностике сосудистых мальформаций томографические методы. Компьютерная томография и магнитно-резонансная томография могут быть использованы как для визуализации тканей мозга, так и для исследования сосудов. В случае разрыва АВМ МРТ головного мозга более информативно, чем КТ. Она дает возможность выявить локализацию и размер кровоизлияния, отдифференцировать его от других объемных интракраниальных образований (хронической гематомы, опухоли, абсцесса головного мозга, церебральной кисты).

При торпидном течении АВМ МРТ и КТ головного мозга могут оставаться в норме. Обнаружить сосудистую мальформацию в таких случаях позволяет лишь церебральная ангиография и ее современные аналоги — КТ сосудов и МР-ангиография. Исследования церебральных сосудов проводятся с использованием контрастных веществ. Диагностика осуществляется нейрохирургом, который также оценивает операционный риск и целесообразность хирургического лечения АВМ. При этом следует учитывать, что при разрыве, в связи с компрессией сосудов в условиях гематомы и отека мозга, томографический размер АВМ может быть существенно меньше реального.
Лечение АВМ головного мозга
Артериовенозные мальформации головного мозга при их разрыве или при опасности такого осложнения подлежат удалению. Предпочтительно плановое оперативное лечение АВМ. В случае разрыва оно проводится после ликвидации острого периода кровоизлияния и рассасывания гематомы. В остром периоде по показаниям возможно хирургическое удаление образовавшейся гематомы. Одновременная ликвидация и гематомы, и АВМ проводится лишь при лобарной локализации сосудистой мальформации и ее небольшом диаметре. При кровоизлиянии в желудочки в первую очередь показано наружное вентрикулярное дренирование.
Классическое хирургическое удаление АВМ осуществляется путем трепанации черепа. Производится коагуляция приводящих сосудов, выделение АВМ, перевязка отходящих от мальформации сосудов и иссечение АВМ. Такое радикальное транскраниальное удаление АВМ осуществимо при ее объеме не более 100 мл и расположении вне функционально значимых зон. При большом размере АВМ зачастую прибегают к комбинированному лечению.
Когда транскраниальное удаление АВМ затруднительно из-за ее расположения в функционально значимых областях мозга и глубинных структурах, проводится радиохирургическое удаление АВМ. Однако этот метод эффективен лишь для мальформаций размером не более 3 см. Если размер АВМ не превышает 1 см, то ее полная облитерация происходит в 90% случаев, а при размерах свыше 3 см — в 30%. К недостатком метода относится длительный период (от 1 до 3 лет), необходимый для полной облитерации АВМ. В ряде случаев требуется поэтапное облучение мальформации в течение ряда лет.
К способам ликвидации церебральных АВМ относится также рентгеноэндоваскулярная эмболизация приводящих к АВМ артерий. Ее проведение возможно, когда имеются доступные для катетеризации приводящие сосуды. Эмболизация проводится поэтапно, и ее объем зависит от сосудистого строения АВМ. Полной эмболизации удается достигнуть только у 30% пациентов. Субтотальная эмболизация получается еще у 30%. В остальных случаях эмболизация удается лишь частично.
Комбинированное этапное лечение АВМ заключается в стадийном использовании нескольких перечисленных выше методов. Например, при неполной эмболизации АВМ следующим этапом проводится транскраниальное иссечение ее оставшейся части. В случаях, когда не удается полное удаление АВМ, дополнительно применяется радиохирургическое лечение. Такой мультимодальный подход к лечению церебральных сосудистых мальформаций показал себя как наиболее эффективный и оправданный в отношении АВМ большого размера.
Местное расширение просвета артерии вследствие изменения или повреждения ее стенки. Основные причины нетравматического субарахноидального кровоизлияния. Первая церебральная ангиографию. Удачное хирургическое вмешательство по поводу разрыва аневризмы.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 14.02.2015 |
| Размер файла | 25,9 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Аневризмы сосудов головного мозга
аневризма хирургический субарахноидальный кровоизлияние
Аневризма - местное расширение просвета артерии вследствие изменения или повреждения ее стенки. Аневризмы сосудов головного мозга являются основной причиной нетравматического субарахноидального кровоизлияния, обуславливая до 85% всех случаев внутричерепных кровоизлияний.
Разрыв аневризмы чаще всего происходит в возрасте от 30 до 50 лет.
Е. Moniz в 1927 году выполнил первую церебральную ангиографию при субарахноидальном кровоизлиянии, а спустя 10 лет W.E. Dendy впервые произвел удачное хирургическое вмешательство по поводу разрыва аневризмы.
3. Откуда они "берутся"?
В настоящее время единой теории происхождения аневризм нет. Большинство авторов считают, что происхождение аневризм зависит от двух причин: наличия дегенеративных изменений сосудистой стенки и факторов, их вызывающих.
Дефекты артериальной стенки, лежащие в основе формирования аневризмы:
- дефект мышечного слоя,
- повреждения внутренней эластической мембраны,
- гиперплазия интимы и атеромы артериального ствола,
- повреждение коллагеновых волокон артерии,
- сочетание возрастающей ригидности стенки артерии с уменьшением ее толщины.
Гемодинамическе факторы - аневризмы чаще располагаются в области отхождения ветвей от артерии или в месте изгибов артерии, т.к. эти участки испытывают наибольшее гемодинамическое воздействие.
Аневризмы часто сочетаются с пороками развития или заболеваниями, которые приводят к:
- артериальной гипертензии (наследственная артериальная гипертензия, коарктация аорты, поликистоз почек)
- повреждению соединительной ткани (фибромускулярная дисплазия, синдром поражения соединительной ткани)
- изменению церебральной гемодинамики (опухоль мозга, АВМ, аномалии развития артериального круга большого мозга)
4. Классификация аневризм
Существует множество классификаций аневризм головного мозга, наиболее распространенные из них - классификация по форме, величине и артерии, на которой они расположены.
Классификация аневризмы по форме.
1. Мешотчатые (одно- или многокамерные).
2. Веретенообразные (фузиформные).
Классификация аневризм по артерии, на которой они расположены.
1. На передней мозговой - передней соединительной артериях (45 %).
2. На внутренней сонной артерии (32 %).
3. На средней мозговой артерии (19 %).
4. На артериях вертебро-базилярной системы (4 %)
5. Множественные аневризмы - на двух и более артериях (13 %).
Классификация аневризм по величине.
1. До 3 мм - милиарные.
2. 4-15 мм - обычные.
3. 16-25 мм - большие.
4. Более 25 мм - гигантские.
5. Строение аневризм
Аневризма состоит из шейки, тела и купола. Шейка - имеет трехслойное строение церебральной артерии, это наиболее прочная часть аневризмы. Тело аневризмы характеризуется отсутствием трехслойной сосудистой стенки (прежде всего мышечного слоя) и недоразвитием эластической мембраны. Купол аневризмы представлен одним слоем интимы, он наиболее тонок, и кровотечение возникает именно отсюда. В области аневризмы практически всегда имеются атероматозные изменения, и разрыв ее часто возникает на месте этих изменений.
Риск кровоизлияния из неразорвавшейся аневризмы составляет около 1 % в течение года, однако риск повторного кровоизлияния из аневризмы значительно повышается и в первые 2 недели после него составляет 15-25 %, в течение полугода - 50 %.
При аневризмах большого размера возрастает и риск кровоизлияния. При аневризме менее 5 мм риск кровоизлияния составляет 2,5 % в течение жизни, аневризма размерами 6-10 мм разрывается в 41% случаев, а при размерах её 11-15 мм кровоизлияние происходит в 87%. Если аневризма имеет размеры более 15 мм в диаметре, то риск кровоизлияния снижается, в вязи с формированием сгустков в ее полости. Риск летального исхода при повторном разрыве аневризмы в течение первой недели после кровоизлияния составляет 32%, на второй неделе - 43%, а в течение первого года после кровоизлияния достигает 63% (из-за повторных кровоизлияний, которые, как правило, протекают значительно тяжелее, чем первое).
Осложнения, развивающиеся в остром периоде разрыва аневризмы, следующие:
1. Повторное кровотечения из аневризмы
2. Сосудистый спазм, который развивается в 100 % случаев (пик развития спазма на 3-14 сутки), ишемия мозга вследствие ангиоспазма развивается в 64 % случаев
3. Внутримозговая гематома - 22 %
4. Внутри желудочковое кровоизлияние - 14 %.В настоящее время ведущие нейрохирурги всего мира склоняются к ранним операциям при разрывах аневризм сосудов головного мозга. Таким образом, проводится профилактика повторного кровоизлияния, сосудистого спазма и гидроцефалии.
Обследование больных с аневризмой сосудов головного мозга - см. субарахноидальное кровоизлияние. Частота развития нетравматических субарахноидальных кровоизлияний составляет 6-16 на 100 000 населения в год. Наиболее часто кровоизлияние происходит в возрасте 30-60 лет (средний возраст 45 лет).
Причинами нетравматического субарахноидального кровоизлияния являются:
- в 50 % случаев - аневризмы сосудов головного мозга.
- в 10 % - артериовенозные мальформации.
- в 30 % - гипертоническая болезнь.
- в 10 % случаев субарахноидальное кровоизлияние обусловлено другими причинами (болезнь Моя-Моя, коагулопатии, опухоли головного мозга и др.)
Факторами риска субарахноидального кровоизлияния являются:
- Хронический алкоголизм и однократное употребление алкоголя в больших количествах
- Избыточная масса тела
- Прием наркотических средств.
При субарахноидальном кровоизлиянии кровь поступает под паутинную оболочку и распространяется по базальным цистернам, бороздам и щелям мозга. Кровоизлияние может быть локальным или заполнять все субарахноидальное пространство с образованием сгустков.
Клинические проявления нетравматического субарахноидального кровоизлияния следующие:
- Утрата сознания (от нескольких секунд до нескольких дней и более)
- Менингеальный синдром, который проявляется ригидностью мышц затылка, симптом Кернига, светобоязнью, гиперакузией и др. симптомами
Тяжесть состояния пациента при нетравматических субарахноидальных кровоизлияниях принято оценивать по шкале W. Hunt и R. Hess, 1968.
I степень - бессимптомное течение.
II степень - головная боль, менингеальный синдром, очаговая симптоматика отсутствует.
III степень - оглушение, менингеальный синдром, очаговая симптоматика умеренно выражена.
IV степень - сопор, выраженная очаговая симптоматика, имеются признаки нарушений витальных функций.
V степень - кома.
Обследование пациентов при нетравматическом субарахноидальном кровоизлиянии:
1. Компьютерная томография (КТ) головного мозга является ведущим методом в диагностике субарахноидального кровоизлияния, особенно в первые часы кровоизлияния.
2. Ангиография всех сосудистых бассейнов головного мозга обязательна для определения причин кровоизлияния.
3. В настоящее время появились и широко используются альтернативные методы исследования сосудов головного мозга (3D КТ-ангиография, МР-ангиография).
Почему ухудшается состояние больных через несколько дней после перенесенного нетравматического субарахноидального кровоизлияния?
1. Одна из основных причин - это сосудистый “спазм” и, как следствие, ишемия головного мозга.
2. Повторное кровотечение из аневризмы.
Сосудистый “спазм” - сложные и последовательные изменения всех слоев артериальной стенки, приводящие к сужению просвета сосуда. Причиной этих изменений являются кровь и продукты ее распада, находящиеся в субарахноидальном пространстве. Чем интенсивнее кровоизлияние, тем чаще возникает “спазм” и тем выраженное ишемия мозга. Данные изменения в сосудах развиваются исключительно при разрывах аневризм.
“Спазм” обычно развивается с 3-4-х суток и достигает своего пика на 7-14 сутки.
Для диагностики спазма используют церебральную ангиографию и ТКДГ (транскраниальную допплеронрафию).
6. Транскраниальная допплерография
Линейная скорость кровотока (ЛСК) по артериям головного мозга в норме составляет:
по средним мозговым артериям - 75 +- 15 см/сек,
по передним мозговым артериям - 49 +- 11 см/сек,
по задним мозговым артериям - 38 +- 11 см/сек.
Повышение ЛСК более 200 см/сек является критическими в отношении развития ишемии и инфаркта мозга
Ишемия мозга вследствие спазма развивается более чем у 60 % больных.
В 15-17 % причиной смерти после САК является инфаркт мозга.
Повторное кровоизлияние развивается у 17-26 % пациентов с аневризмами, у 5 % с артериовенозными мальформациями (АВМ) и исключительно редко при субарахноидальных кровоизлияниях другой этиологии. Летальность после повторных кровоизлияний достигает 68 %.
7. Методы лечения аневризм сосудов головного мозга
- клипирование аневризмы (открытые вмешательства),
Клипирование аневризмы. Целью внутричерепного (открытого) вмешательства на аневризме является выключение ее из кровотока при сохранении проходимости несущего и окружающих сосудов, удаление крови из субарахноидального пространства. Эти операции относятся к ряду наиболее сложных операций в нейрохирургии.
Операция должна быть минимально травматична, что обеспечивается выполнением оптимальных хирургических доступов, микрохирургической техники и одномоментным клипированием шейки аневризмы. Для выполнения операции используется операционный микроскоп, специальный микрохирургический инструмент.
Аневризма мозговых сосудов представляет собой локализованное расширение черепной артерии, которое появляется в результате ослабления стенки артерии. В большинстве случаев образуется мешковидное выпячивание стенки артерии. Аневризма чаще всего локализуется в пределах виллизиева круга, области у основания мозга, где проходят близко друг к другу основные черепные артерии. Аневризмы сосудов головного мозга часто разрываются и вызывают кровоизлияния.
Прогноз тяжелый; 50 % больных после таких кровоизлияний погибают сразу же; из выживших без лечения 40 % умирают от последствий кровотечения, остальные умирают через какое-то время от возобновления кровотечения. При использовании новых лучших методов лечения прогноз улучшается.
8. Каковы причины развития аневризмы?
Аневризма сосудов головного мозга может развиться вследствие врожденных дефектов, дегенеративных процессов или того и другого вместе. Так, высокое кровяное давление и атеросклероз затрудняют кровоток, в результате чего повышается давление на слабые вследствие врожденного дефекта стенки артерии, которые чрезмерно растягиваются и могут разорваться. В этом случае кровь изливается в пространство, в котором находится цереброспинальная жидкость, омывающая головной и спинной мозг. Иногда кровь изливается в ткани мозга, где впоследствии образуются сгустки. В результате этого внутричерепное давление может повыситься до опасного для жизни уровня и привести к повреждению мозга.
Аневризмы сосудов головного мозга чаще встречаются у 50-летних женщин, однако это заболевание наблюдается в любом возрасте, как у женщин, так и у мужчин.
9. Каковы симптомы аневризмы?
Иногда за несколько дней перед разрывом аневризмы сосудов головного мозга появляются тревожные симптомы, например, головная боль, ригидность шеи, спины и нижних конечностей, перемежающиеся приступы тошноты. Однако обычно разрыв происходит мгновенно. Внезапно появляется сильная головная боль, тошнота, рвота, в зависимости от локализации кровотечения и его тяжести может наступить потеря сознания (включая глубокую кому).
Тяжесть симптомов может быть различной, в зависимости от места кровотечения и количества излившейся крови. Аневризма сосудов головного мозга угрожает:
- смертью в результате повышения внутричерепного давления;
- спазмами кровеносных сосудов вблизи аневризмы, которые могут распространиться на основные кровеносные сосуды мозга, в результате чего кровоток уменьшается и нарушается работа мозга.
10. Как диагностируется аневризма?
Диагноз устанавливается на основании анамнеза и нейрологического исследования; для обнаружения крови в разных участках мозга используется компьютерная томография. Для уточнения диагноза назначают инструментальные методы диагностирования, например, визуализацию с помощью магнитного резонанса или магнитно-резонансную ангиографию, которая может выявить аневризму мозга, обнаружив пустоты в кровеносных сосудах.
Для диагностирования аневризмы мозга используется также церебральная ангиография. В случае получения отрицательных результатов и отсутствия признаков повышенного внутричерепного давления делают пункцию спинномозгового канала с целью исследования цереброспинальной жидкости на наличие в ней крови.
Кроме того, делают анализы крови, мочи для определения содержания электролитов и сахара.
11. Как лечат аневризму сосудов головного мозга?
Лечение направлено на уменьшение опасности развития вазоспазма и церебрального инфаркта путем оперирования аневризмы. Обычно операцию выполняют через 7--10 дней после первого кровотечения: целостность сосуда восстанавливают или с помощью скобок, или оборачивая вокруг шейки аневризмы мышцу; в некоторых случаях операцию выполняют в течение 2 дней после кровотечения.
Если хирургическое вмешательство связано с большим риском, когда аневризма локализуется в месте, проникновение в которое чревато тяжелыми последствиями, или если операцию приходится отложить из-за вазоспазма, назначают:
- постельный режим (в спокойной обстановке, комнату затеняют);
- кодеина сульфат или другое болеутоляющее средство;
- исключить кофе и другие стимуляторы, нельзя также принимать аспирин;
- апрессин или другое гипотензивное средство -- при высоком кровяном давлении;
- блокаторы кальциевых каналов для снятия спазма;
- кортикостероиды для уменьшения отечности;
- при необходимости успокоительное;
- аминокапроновую кислоту, которая оказывает кровоостанавливающее действие уменьшая опасность кровотечения.
Подобные документы
Причины атеросклеротической, сифилитической, расслаивающейся, травматической и артериальной ложной аневризмы. Расширение участка сосуда вследствие врожденного или приобретенного дефекта в строении сосудистой стенки. Морфология аневризмы грудной аорты.
презентация [1,9 M], добавлен 19.11.2014
Расслаивающая, атеросклеротическая и сифилитическая аневризмы аорты. Артериовенозный врожденный порок. Заболевания соединительной ткани. Последствия разрыва аневризм сосудов головного мозга, сердца. Симптомы заболевания, диагностика и методы лечения.
презентация [1,9 M], добавлен 13.09.2015
Знакомство с причинами возникновения геморрагического инсульта: атеросклероз сосудов головного мозга, врожденные аномалии сосудов, интоксикация. Церебральная ангиография как информативный метод диагностики, позволяющий определить наличие аневризмы.
презентация [3,5 M], добавлен 06.09.2016
Причины возникновения дефекта (разрыва) внутренней оболочки стенки аорты с последующим поступлением крови в дегенеративно измененный средний слой. Патогенез расслоений аорты, ее симптоматика. Консервативное лечение аневризмы аорты брюшной полости.
презентация [4,8 M], добавлен 09.11.2016
Примеры острой хирургической патологии: разрыв аневризмы брюшной аорты, тромбоз селезеночной артерии, тромбоз и эмболия мезентериальных сосудов. Основные причины и первая помощь при болях в животе пи гинекологических заболеваниях и беременности
реферат [16,9 K], добавлен 17.07.2009
Поражения сосудов, развивающиеся при нарушениях питания. Изменения аорты при гипервитаминозе D. Некрозы и аневризмы аорты у крыс. Некротический артериит; аортиты, получаемые поражением сосудистой стенки. Дистрофически-склеротические изменения сосудов.
реферат [425,0 K], добавлен 20.08.2010
Строение головного мозга. Кровоснабжение и причины нарушения. Велизиев круг, артериальный круг головного мозга. Сужение просвета приводящих артерий и снижение артериального давления. Причины ишемии мозга. Окклюзирующие поражения экстракраниальных сосудов.
Читайте также:

