Особенности дыхания на различных этапах онтогенеза кратко
Обновлено: 08.07.2024
Как и любой орган, бронхолегочная система детей значительно отличается от взрослой, имеет свои характерологические и функциональные особенности.
Ткани, слизистые оболочки органов дыхания детей очень нежные и чувствительные. Отдельные составляющие бронхолегочной детской системы полностью формируются и развиваются только к подростковому возрасту (15 - 16 годам). Эти факторы очень важно учитывать при лечении и некоторых медицинских манипуляциях.
Носовая полость образована костями лицевой части черепа, внутренняя ее часть состоит из слизистой оболочки, покрытой волосками, которые задерживают загрязнения и некоторые микробы. Через нос проходит воздух, который увлажняется и нагревается там. Также данный орган помогает ощущать запахи.
У детей носовая полость маленькая, носовые проходы узкие, на слизистой оболочке располагается большое количество кровеносных сосудов, а слизь достаточно густая и часто перекрывает носовые проходы, вследствие чего возникает насморк . Поэтому любое воспаление в сочетании с такими особенностями может вызвать отёк , затрудненное дыхание и дыхание через рот, которое в свою очередь опасно проникновением дополнительной инфекции или переохлаждением.
У грудничков и новорожденных детей нарушение дыхания через нос может привести к отказу от груди, потере в весе, общему ухудшению состояния, отставанию в развитии из-за недостаточного снабжения кислородом. Дети с затрудненным дыханием носом часто страдают головными болями, повышением внутричерепного давления, нарушениями сна.
Глотка - это часть полости рта, которая соединяет носовую и ротовую полости с гортанью и пищеводом.
У новорожденных детей глотка достаточно узкая и развивается по мере роста малыша. Лимфоидные образования ( миндалины ) формируются к году. Их основная функция - защита организма от вирусов, инфекций и бактерий. Поэтому дети раннего возраста чаще болеют простудными заболеваниями в связи с недостаточной защищенностью глотки, и очень редко – в связи с ангиной.
Одним из распространенных заболеваний у детей являются аденоиды – изменения в глоточной миндалине и разрастания аденоидной ткани. Одной из причин их возникновения могут стать перенесенные инфекции - грипп , корь , скарлатина и другие, чаще всего бывающие у детей 4 - 10 лет. Самостоятельно увидеть аденоиды сложно, их может обнаружить детский ЛОР врач на осмотре при помощи специального прибора.
Евстахиева труба - это канал, который соединяет носоглотку со средним ухом. Основной функцией этого канала является удаление различных выделений из среднего уха, воздухообмен, защита от бактерий.
У маленьких детей устье евстахиевой трубы достаточно короткое, что дает возможность быстрого проникновения инфекции из глотки в среднее ухо. В результате малыши страдают отитом гораздо чаще, чем взрослые. При возникновении симптомов воспаления необходимо обратиться к детскому отоларингологу или педиатру, т.к. может потребоваться лечение антибиотиками.
Гортань – это сложное воронкообразное строение, состоящее из хрящей, связок, суставов и слизистой оболочки, образующей голосовые связки. Детские голосовые связки очень тонкие и короткие, а голосовая щель (отверстие в гортани, по которому проходит воздух) узкая, поэтому любая инфекция может вызвать воспаление голосовых связок – ларингит . Им чаще всего болеют дети младшего возраста.
У детей младшего возраста достаточно узкий просвет дыхательных путей, а слизистая оболочка рыхлая и располагает к отеку, поэтому в раннем возрасте может возникнуть такое опасное состояние гортани как стеноз - нарушение дыхания и острая дыхательная недостаточность в результате сужения просвета гортани.
Трахея - это трубчатый орган, который соединяет бронхи и гортань и служит для прохождения воздуха из легких и обратно.
Просвет трахеи и бронхов у новорожденных и малышей узкий, слизистая оболочка нежная и чувствительная, с большим количеством кровеносных сосудов и неэластичной тканью. Любое попадание бактерий и микроорганизмов вызывает у ребенка воспалительные процессы и заболевания. Дети часто страдают трахеитом (воспаление слизистой оболочки трахеи), сопровождающимся грубым (низким) кашлем, хриплостью голоса, повышением температуры. Трахеит может возникнуть как сопровождающий другое заболевание симптом или как самостоятельная болезнь. В любом случае точный диагноз сможет поставить только детский специалист, который назначит и дальнейшее лечение.
Бронхи – это два ответвления трахеи, образующие отдельную систему, насчитывающую большое количество разных по размерам и функциям бронхов. Одни из них состоят из хрящей, связанных соединительной тканью, другие из гладкомышечных волокон.
У детей бронхи мягкие, эластичные и достаточно узкие. Их слизистая оболочка сухая, состоит из большого количества кровеносных сосудов. Любое раздражение или воспалительный процесс может вызвать сужение просвета бронхов и отек.
Если ребенка мучает сухой кашель, который по мере протекания болезни становится мягче, а дыхание свистящее, температура повышается, присутствует насморк, то, скорее всего, это бронхит - заболевание бронхов. Очень важно своевременно обратиться к врачу и получить правильное лечение, т.к. повторяющиеся бронхиты у детей могут перерасти в астму.
Бронхиальная астма - это хроническое заболевание, развивающееся на основе аллергического воспаления дыхательных путей и сопровождающееся затруднением дыхания и приступами удушья. Астма может возникнуть в любом возрасте. Ее появление связано со сбоями в иммунной системе , с аллергическими реакциями , с дисбалансом нервной системы , с наследственным фактором, с повторяющимися обструктивными бронхитами . Ребенок с диагнозом бронхиальная астма должен наблюдаться у детского пульмонолога, кардиолога, аллерголога и невролога.
Лёгкие – важнейший орган человеческого организма, основной функцией которого является дыхание и газообмен.
У новорожденных детей лёгкие развиты очень слабо, а альвеолы в несколько раз меньше по сравнению со взрослыми. Поэтому для достаточного насыщения лёгких кислородом дети дышат чаще. Новорожденным детям характерно неритмичное дыхание, но если паузы между вдохами слишком длительны, это повод обратиться к детскому специалисту.
Лёгкие развиваются по мере роста ребенка, количество легочных альвеол увеличивается. Особенно активное развитие легочной системы происходит в возрасте 3 - 4 месяцев, а затем в подростковый период – с 12 - 16 лет.
Одним из серьезных заболеваний у детей может быть пневмония (воспаление легких). Болезнь возникает в любом возрасте и связана с различными факторами: осложнения после гриппа , кори и т.д., переохлаждение, неблагоприятные бытовые условия, рахит и д.р.
Воспаление легких у маленьких детей проходит, как правило, в тяжелой форме. Это связано с анатомическими особенностями органов дыхания у малышей, их малым размером, нежной и рыхлой слизистой оболочкой и как следствие быстрым развитием воспалительных процессов.
15. Безруких М.М., Сонькин В.Д., Фарбер Д.А. Возрастная физиология: физиология развития ребенка. – М.: Академия, 2003. – 416 с.
16. Обреимова Н.И., Петрухин А.С. Основы анатомии, физиологии и гигиены детей и подростков. – М.: Академия, 2000. – 376 с.
17. Сапин М.Р., Брыксина З.Г. Анатомия, физиология детей и подростков. – М.: Академия, 2002. – 456 с.
1. Развитие органов дыхания в онтогенезе. 1
2. Возрастные особенности органов пищеварения. 4
3. Особенности обмена веществ у детей и подростков. 5
4. Энергетический обмен у детей и подростков. 9
Легкие и воздухоносные пути начинают развиваться у эмбриона на 3-й неделе из мезодермальной мезенхимы. В дальнейшем в процессе роста формируется долевое строение легких, после 6 месяцев образуются альвеолы. В 6 месяцев поверхность альвеол начинает покрываться белково-липидной выстилкой – сурфактантом. Его наличие является необходимым условием нормальной аэрации легких после рождения. При недостатке сурфактанта после попадания в легкие воздуха альвеолы спадаются, что приводит к тяжелым расстройствам дыхания и без лечения.
Легкие плода как орган внешнего дыхания не функционируют. Но они не находятся в спавшем состоянии, альвеолы и бронхи плода заполнены жидкостью. У плода, начиная с 11-й недели, появляются периодические сокращения инспираторных мышц – диафрагмы и межреберных мышц.
В конце беременности дыхательные движения плода занимают 30-70% всего времени. Частота дыхательных движений обычно увеличивается ночью и по утрам, а также при увеличении двигательной активности матери. Дыхательные движения необходимы для нормального развития легких. После их выключения развитие альвеол и увеличение массы легких замедляется. Помимо этого дыхательные движения плода представляют собой своего рода подготовку дыхательной системы к дыханию после рождения.
Рождение вызывает резкие изменения состояния дыхательного центра, расположенного в продолговатом мозгу, приводящие к началу вентиляции. Первый вдох наступает, как правило, через 15-70 сек. после рождения. Основными условиями возникновения первого вдоха являются:
1. повышения в крови гуморальных раздражителей дыхательного центра, СО2, Н + и недостатка О2;
2. резкое усиление потока чувствительных импульсов от рецепторов кожи (холодовых, тактильных), проприорецепторов, вестибулорецепторов. Эти импульсы активируют ретикулярную формацию ствола мозга, которая повышает возбудимость нейронов дыхательного центра;
3. устранение источников торможения дыхательного центра. Раздражение жидкостью рецепторов, расположенных в области ноздрей, сильно тормозит дыхание (рефлекс ныряльщика). Поэтому сразу после появления головы плода акушеры удаляют с лица слизь и околоплодные воды.
Таким образом, возникновение первого вдоха является результатом одновременного действия ряда факторов.
Начало вентиляции легких сопряжено с началом функционирования малого круга кровообращения. Кровоток через легочные капилляры резко усиливается. Легочная жидкость всасывается из легких в кровеносное русло, часть жидкости всасывается в лимфу.
У детей младшего возраста спокойное дыхание – диафрагмальное. Это связано с особенностями строения грудной клетки. Ребра расположены под большим углом к позвоночнику, поэтому сокращение межреберных мышц менее эффективно изменяет объем грудной полости. Энергетическая стоимость дыхания ребенка гораздо выше, чем у взрослого. Причина – узкие воздухоносные пути и их высокая аэродинамическая сопротивляемость, а также низкая растяжимость легочной ткани.

С возрастом увеличиваются жизненная емкость легких, проницаемость легочных альвеол для О2 и СО2. Это связано с увеличением массы тела и работающих мышц, с ростом потребности в энергетических ресурсах. Кроме того, дыхание становится более экономичным, об этом свидетельствуют снижение частоты дыхания и дыхательного объема.
Наибольшие морфофункциональные изменения в легких охватывают возрастной период до 7-8 лет. В этом возрасте отмечается интенсивная дифференцировка бронхиального дерева и увеличение количества альвеол. Рост легочных объемов связан также с изменением диаметра альвеол. В период с 7 до 12 лет диаметр альвеол увеличивается вдвое, к взрослому состоянию – втрое. Общая поверхность альвеол увеличивается в 20 раз.
Этапы созревания регуляторных функций легких делятся на три периода: 13-14 лет (хеморецепторный), 15-16 лет (механорецепторный), 17 лет и старше (центральный). Отмечена тесная связь формирования дыхательной системы с физическим развитием и созреванием других систем организма.
Интенсивное развитие скелетной мускулатуры в возрасте 12-16 лет сказывается на характере возрастных преобразований дыхательной системы подростка. В частности, у подростков с высокими темпами роста часто отмечается отставание развития органов дыхания. Внешне это проявляется в форме отдышки даже при выполнении небольших физических нагрузок. Такие дети жалуются на быструю утомляемость, имеют низкую мышечную работоспособность, избегают занятий с интенсивными физическими упражнениями. Для них рекомендуется постепенное увеличение занятий физической культурой под контролем врача.
План
Возрастные особенности дыхательной и пищеварительной систем
Лекция 7
Литература
15. Безруких М.М., Сонькин В.Д., Фарбер Д.А. Возрастная физиология: физиология развития ребенка. – М.: Академия, 2003. – 416 с.
16. Обреимова Н.И., Петрухин А.С. Основы анатомии, физиологии и гигиены детей и подростков. – М.: Академия, 2000. – 376 с.
17. Сапин М.Р., Брыксина З.Г. Анатомия, физиология детей и подростков. – М.: Академия, 2002. – 456 с.
1. Развитие органов дыхания в онтогенезе. 1
2. Возрастные особенности органов пищеварения. 4
3. Особенности обмена веществ у детей и подростков. 5
4. Энергетический обмен у детей и подростков. 9
Легкие и воздухоносные пути начинают развиваться у эмбриона на 3-й неделе из мезодермальной мезенхимы. В дальнейшем в процессе роста формируется долевое строение легких, после 6 месяцев образуются альвеолы. В 6 месяцев поверхность альвеол начинает покрываться белково-липидной выстилкой – сурфактантом. Его наличие является необходимым условием нормальной аэрации легких после рождения. При недостатке сурфактанта после попадания в легкие воздуха альвеолы спадаются, что приводит к тяжелым расстройствам дыхания и без лечения.
Легкие плода как орган внешнего дыхания не функционируют. Но они не находятся в спавшем состоянии, альвеолы и бронхи плода заполнены жидкостью. У плода, начиная с 11-й недели, появляются периодические сокращения инспираторных мышц – диафрагмы и межреберных мышц.
В конце беременности дыхательные движения плода занимают 30-70% всего времени. Частота дыхательных движений обычно увеличивается ночью и по утрам, а также при увеличении двигательной активности матери. Дыхательные движения необходимы для нормального развития легких. После их выключения развитие альвеол и увеличение массы легких замедляется. Помимо этого дыхательные движения плода представляют собой своего рода подготовку дыхательной системы к дыханию после рождения.
Рождение вызывает резкие изменения состояния дыхательного центра, расположенного в продолговатом мозгу, приводящие к началу вентиляции. Первый вдох наступает, как правило, через 15-70 сек. после рождения. Основными условиями возникновения первого вдоха являются:
1. повышения в крови гуморальных раздражителей дыхательного центра, СО2, Н + и недостатка О2;
2. резкое усиление потока чувствительных импульсов от рецепторов кожи (холодовых, тактильных), проприорецепторов, вестибулорецепторов. Эти импульсы активируют ретикулярную формацию ствола мозга, которая повышает возбудимость нейронов дыхательного центра;
3. устранение источников торможения дыхательного центра. Раздражение жидкостью рецепторов, расположенных в области ноздрей, сильно тормозит дыхание (рефлекс ныряльщика). Поэтому сразу после появления головы плода акушеры удаляют с лица слизь и околоплодные воды.
Таким образом, возникновение первого вдоха является результатом одновременного действия ряда факторов.
Начало вентиляции легких сопряжено с началом функционирования малого круга кровообращения. Кровоток через легочные капилляры резко усиливается. Легочная жидкость всасывается из легких в кровеносное русло, часть жидкости всасывается в лимфу.
У детей младшего возраста спокойное дыхание – диафрагмальное. Это связано с особенностями строения грудной клетки. Ребра расположены под большим углом к позвоночнику, поэтому сокращение межреберных мышц менее эффективно изменяет объем грудной полости. Энергетическая стоимость дыхания ребенка гораздо выше, чем у взрослого. Причина – узкие воздухоносные пути и их высокая аэродинамическая сопротивляемость, а также низкая растяжимость легочной ткани.
С возрастом увеличиваются жизненная емкость легких, проницаемость легочных альвеол для О2 и СО2. Это связано с увеличением массы тела и работающих мышц, с ростом потребности в энергетических ресурсах. Кроме того, дыхание становится более экономичным, об этом свидетельствуют снижение частоты дыхания и дыхательного объема.
Наибольшие морфофункциональные изменения в легких охватывают возрастной период до 7-8 лет. В этом возрасте отмечается интенсивная дифференцировка бронхиального дерева и увеличение количества альвеол. Рост легочных объемов связан также с изменением диаметра альвеол. В период с 7 до 12 лет диаметр альвеол увеличивается вдвое, к взрослому состоянию – втрое. Общая поверхность альвеол увеличивается в 20 раз.
Этапы созревания регуляторных функций легких делятся на три периода: 13-14 лет (хеморецепторный), 15-16 лет (механорецепторный), 17 лет и старше (центральный). Отмечена тесная связь формирования дыхательной системы с физическим развитием и созреванием других систем организма.
Интенсивное развитие скелетной мускулатуры в возрасте 12-16 лет сказывается на характере возрастных преобразований дыхательной системы подростка. В частности, у подростков с высокими темпами роста часто отмечается отставание развития органов дыхания. Внешне это проявляется в форме отдышки даже при выполнении небольших физических нагрузок. Такие дети жалуются на быструю утомляемость, имеют низкую мышечную работоспособность, избегают занятий с интенсивными физическими упражнениями. Для них рекомендуется постепенное увеличение занятий физической культурой под контролем врача.
Дыхательные движения у плода возникают задолго до рождения. Стимулом для их возникновения является уменьшение содержания кислорода в крови. При этом небольшое расширение грудной клетки сменяется более длительным ее спадением, а затем еще более длительной паузой. При вдохе легкие не расправляются, а только возникает небольшое отрицательное давление в плевральной щели, которое отсутствует в момент спадения грудной клетки. Дыхательные движения плода способствуют увеличению скорости движения крови по сосудам и ее притоку к сердцу. Это улучшает кровоснабжение тканей кислородом. Кроме того, дыхательные движения плода рассматриваются как форма тренировки функции легких. Таким образом, акт дыхания начинает формироваться еще до рождения, и хотя легкие не функционируют, дыхательные движения грудной клетки участвуют в поддержании газового состава крови и обеспечивают улучшение кровоснабжения.
Дыхание новорожденного. Первый вдох новорожденного обусловлен рядом причин. Во- первых, после перевязки пуповины прекращается плацентарный обмен газов между кровью плода и матери. Это приводит к увеличению содержания в крови углекислого газа, раздражающего клетки дыхательного центра и вызывающего возникновение ритмического дыхания. Во- вторых, действие различных факторов внешней среды на все рецепторы поверхности тела становится тем раздражителем, который рефлекторно способствует возникновению вдоха. Особенно мощным фактором является раздражение кожных рецепторов.
Первый вдох новорожденного особенно труден. При его осуществлении преодолевается упругость легочной ткани, которая достаточно велика за счет сил поверхностного натяжения стенок спавшихся альвеол и бронхов.
После возникновения первых 1-3 дыхательных движений легкие полностью расправляются и равномерно наполняются воздухом. Во время первого вдоха давление воздуха в легких становится равным атмосферному и легкие растягиваются до такой степени, что листки висцеральной и париетальной плевры соприкасаются между собой.
Грудная клетка растет быстрее, чем легкие, поэтому в плевральной полости возникает отрицательное давление, и создаются условия для постоянного растяжения легких.
Механизм акта дыхания у новорожденного. Механизм акта дыхания у ребенка связан со строением и развитием его грудной клетки.
У новорожденного и младенца грудная клетка имеет форму пирамиды, к трем годам она становится конусообразной, а к 12 годам - почти такой же, как и у взрослого. Верхние ребра, рукоятка грудины, ключицы и весь плечевой пояс у новорожденного расположены высоко. Все ребра лежат почти горизонтально, дыхательная мускулатура слабая. В связи с таким строением грудная клетка принимает незначительное участие в акте дыхания. Оно осуществляется в основном за счет опускания диафрагмы.
Работа, затрачиваемая на дыхание, у новорожденных детей значительно больше по сравнению с взрослыми.

Морфологические особенности дыхания ребенка первых дней жизни связаны с узкими носовыми проходами, что затрудняет дыхание через нос. Кроме того, ребра у новорожденных расположены под прямым углом к позвоночнику, а межреберные мышцы еще недостаточно развиты, поэтому дыхание поверхностное и частое.
Относительно большая печень затрудняет движения диафрагмы, поэтому мал объем дыхания. В дальнейшем тип дыхания устанавливается индивидуально и в зависимости от пола становится преимущественно диафрагмальным, грудным или смешанным.
В ходе созревания органов дыхательной системы происходит смена типов дыхания: у грудных детей дыхание грудобрюшное, в 3–7 лет – грудное. В 7–8 лет появляются половые различия в типах дыхания. К 14–17 годам у юношей имеет место наиболее эффективное брюшное дыхание, у девушек – грудное. Однако тип дыхания может измениться, если ребенок или подросток занимается спортом.
Вентиляция легких у детей грудного и более старшего возраста
Дыхательная система ребенка характеризуется рядом морфофункциональных особенностей, обусловленных незавершенностью формирования бронхолегочного аппарата. Развитие легких ребенка заключается в увеличении их размеров, в преобладании альвеол и альвеолярных ходов, увеличении емкости альвеол и эластических элементов в соединительнотканных прослойках. Увеличение размеров легких происходит до 16 лет. Наиболее интенсивный рост отмечается в первые 3 месяца и в период с 13 по 16 лет. Дыхательная поверхность легких у детей по сравнению со взрослыми относительно больше.
Грудная клетка маленьких детей всегда находится в состоянии максимального вдоха: ребра расположены под прямым углом по отношению к позвоночнику, поэтому компенсация кислородной недостаточности за счет углубления дыхания практически невозможна. Собственно дыхательная мускулатура у новорожденных развита слабо, поэтому в дыхательном акте с первых часов после рождения участвуют мышцы живота.
Частота дыхательных движений у детей с возрастом меняется в сторону уменьшения. Меняется и емкость легких. О последней можно судить по ряду показателей. Чаще всего используется изменение жизненной емкости легких (ЖЕЛ). В первые годы жизни ребенка измерение ЖЕЛ невозможно, т. к. при этом требуется произвольное углубление дыхания, чего не может сделать ребенок примерно до 4–6 лет.
Минутный объем дыхания с возрастом увеличивается. Для обеспечения потребности растущего детского организма на каждый килограмм массы требуется больше кислорода, чем у взрослого, однако артериовенозная разница по кислороду во всех возрастных периодах достигается тем, что минутный объем дыхания у детей больше, чем у взрослых.
Усиление газообмена обусловлено усилением вентиляции в основном за счет учащения дыхания, а не углубления его, как это имеет место у взрослых.
В связи с тем, что у детей до 1 года дыхательные движения очень часты, эффективность дыхания у них соответственно меньше, о чем свидетельствует газовый состав выдыхаемого и альвеолярного воздуха. Лишь к 14 годам эти показатели приближаются к значениям, характерным для взрослого человека. В течение всего первого года жизни ребенок находится как бы в состоянии физиологической одышки. При этом отношение числа дыханий к числу сердечных сокращений составляет у новорожденного 1:2, в 1 год – 1:3, у взрослого – 1:4.
Т. к. интенсивность окислительных процессов с возрастом падает, то уменьшается и величина газообмена, перечитанная на 1 кв. м поверхности или на 1 кг массы.
При гипоксии вначале происходит гипервентиляция, но небольшая и нестойкая, а через 3–5 минут она сменяется депрессией и даже остановкой дыхания. Следовательно, защита новорожденных от гипоксии развита слабо. Однако устойчивость нервных клеток к гипоксии у них выше, чем у взрослых. Новорожденные дети могут вынести такие степени гипоксии, при которых взрослые погибают.
Наибольшее количество воздуха, которое человек может выдохнуть после глубокого вдоха, – жизненная емкость легких, достигает уровня взрослых к 16–17 годам. У мужчин она обычно больше, чем у женщин.
Легочная вентиляция. В покое у взрослого человека эта величина составляет 5–6 л/мин. У новорожденного ребенка минутный объем дыхания составляет 650–700 мл/мин, к концу 1 года жизни достигает 2,6–2,7 л/мин, к 6 годам – 3,5 л/мин, в 10 лет – 4,3 л/мин, а у подростков – 4,9 л/мин. При физической нагрузке минутный объем дыхания может очень существенно увеличиваться, достигая у юношей и у взрослых 100 л/мин и более.
Частота и глубина дыхания. Дыхательный акт, состоящий из вдоха и выдоха, имеет две основные характеристики – частоту и глубину. Частота – это количество дыхательных актов в минуту. У взрослого человека эта величина обычно составляет 12–15, хотя она может изменяться в широких пределах. У новорожденных частота дыхания во время сна достигает 50–60 в минуту, к годовалому возрасту снижается до 40–50, затем по мере роста происходит постепенное снижение этого показателя. Так, у детей младшего школьного возраста частота дыхания составляет обычно около 25 циклов в минуту, а у подростков – 18–20. Прямо противоположную тенденцию возрастных изменений демонстрирует дыхательный объем, т. е. мера глубины дыхания. Он представляет собой среднее количество воздуха, которое поступает в легкие за каждый дыхательный цикл. У новорожденных он очень мал – всего 30 мл или даже меньше, к годовалому возрасту увеличивается до 70 мл, в 6 лет становится свыше 150 мл, к 10 годам достигает 240 мл, в 14 лет – 300 мл. У взрослого дыхательный объем в покое превышает 500 мл.
Особенности регуляции дыхания у детей различного возраста в период полового созревания, при мышечной работе
В период полового созревания происходит некоторое нарушение регуляции дыхания и снижается устойчивость к недостатку кислорода. Дети и подростки меньше, чем взрослые, способны задерживать дыхание и работать в условиях недостатка кислорода. Поэтому чистота воздуха и его физико-химические свойства, которые зависят от температуры воздуха в помещении, имеют большое значение для здоровья и поддержания высокой работоспособности детей и подростков.
Особенности регуляции дыхания детей связаны с постепенным формированием дыхательного центра. Дыхательные движения плода обусловлены активностью дыхательного центра продолговатого мозга и после отделения его от спинного прекращаются При гиперкапнии и ацидозе частота дыхательных движений плода увеличивается путем раздражения центральных хеморецепторов, т. к. периферические еще не развиты. Гипоксия первоначально учащает дыхательные движения, действуя непосредственно на мозг, но при углублении гипоксии дыхание плода ослабляется.
У новорожденного ребенка ритмическая смена вдохов и выдохов обусловлена деятельностью дыхательных нейронов продолговатого мозга, а также возбуждением рецепторов растяжения и ирритантных легочных рецепторов, но дыхательная периодика нерегулярна: частое дыхание чередуется с редким, примерно 1 раз в минуту возникают глубокие вздохи, иногда наступает задержка дыхания на 3 и более секунд. Это особенно часто наблюдается в период быстрого сна. Повышение легочной вентиляции на увеличение СО2 во вдыхаемом воздухе выражена значительно слабее, чем у взрослых, и осуществляется через центральные хеморецепторы.
У детей с пониженной реакцией на СО2 во время сна происходят длительные задержки дыхания. Это бывает причиной внезапной смерти детей. С возрастом повышение вентиляции легких в ответ на гиперкапнию и гипоксию увеличивается, но даже к 8–9 годам реакция в ответ на гиперкапнию и гипоксию у детей слабее, чем у взрослых, почти два раза.
У детей младшего школьного возраста сохраняется пониженная чувствительность к избытку СО2 и недостатку О2. В период полового созревания наблюдается обратное явление. В процессе роста ребенка регуляция дыхания совершенствуется благодаря развитию периферических рецепторов и центра пневмотаксиса в варолиевом мосту. Появляется способность к произвольному управлению дыханием, условно-рефлекторное повышение легочной вентиляции перед физическими нагрузками. Однако у детей в 7–8 лет и даже 12–14 лет физические нагрузки должны сочетаться с отдыхом и только к 17–18 годам подростки способны к длительной мышечной работе.
Произвольная регуляция дыхания развивается вместе с развитием речи. Совершенствование этой регуляции отмечается в первые годы жизни. Пневмограмма детей, особенно новорожденных и грудного возраста, отличается большой вариабельностью амплитуды и соотношений отдельных элементов кривой. На фазе вдоха часто видны дополнительные волны добавочных вдохов. Ритм дыхания относительно правильный наблюдается только в состоянии сна и при сосредоточении внимания ребенка, при полном торможении его двигательной активности. Во время обычного бодрствования на кривой отмечается периодическое дыхание.
Глава 7
Физиология пищеварения
Соотношение типов питания и особенности системы пищеварения в онтогенезе
Система пищеварения ребенка обладает рядом существенных особенностей, отличающих ее от системы пищеварения взрослого. Это обусловлено как недоразвитием важнейших структурных элементов в морфологическом и функциональном отношениях, так и тем, что система пищеварения ребенка, особенно первых месяцев жизни, характеризуется четкой возрастной специализацией к определенному виду и форме питания. Кроме того, в связи с ростом организма ребенка потребность в пластических и энергетических материалах столь велика, что его система пищеварения должна работать гораздо более интенсивно, чем у взрослого человека.
Наибольшие морфофункциональные особенности органов и системы пищеварения свойственны новорожденным и детям грудного возраста. Как известно, внутриутробно плод получает все необходимое из материнской крови и околоплодных вод практически непрерывно. После перевязки пуповины поступление питательных веществ в организм ребенка прекращается, что вызывает немедленное обеднение крови новорожденного питательными веществами и обусловливает резко выраженное повышение возбудимости пищевого центра, внешним проявлением которого служит крик, поисковые рефлексы и особенно способность осуществлять активные сосательные движения в первые же 10–15 минут после перевязки пуповины.
Эндогенное возбуждение пищевого центра длится в среднем 1–1,5 часа, а начиная со второго часа после рождения вплоть до 12-го часа оно угасает. Проявлением этого служит утрата способности ребенка самостоятельно пробуждаться в течение 12–16 часов и отсутствие искательных пищевых реакций. Чтобы вызвать сосательные движения в этом периоде, требуется искусственное рефлекторное возбуждение (раздражение губ, щек, полости рта путем вкладывания соска в рот, вкусовыми и температурными свойствами молока).
Сразу же после рождения ребенок имеет все необходимое для перехода на новый тип принятия пищи – питание экзогенной пищей.
Знание особенностей функционирования системы пищеварения детского возраста является непременным условием не только для организации полноценного питания, но и предпосылкой профилактики расстройств пищеварения у детей.
Недоучет ферментных возможностей пищеварительного тракта и назначение прикорма в то время и в том виде, когда для его усвоения еще нет физиологических условий, легко вызывает резкие нарушения деятельности желудочно-кишечного тракта. Педиатру и родителям необходимо не только учитывать возрастные особенности системы пищеварения, но и иметь представление об основных видах и формах пищевых продуктов, включение которых наиболее целесообразно в каждом возрасте.
В частности, нужно помнить, что молозиво и грудное молоко являются единственным естественным видом пищи ребенка в течение первых 5 месяцев жизни, поскольку отвечают всем физиологическим особенностям системы пищеварения детей этого возраста. Существующее среди некоторых педиатров мнение о нецелесообразности кормления новорожденных молозивом с физиологической точки зрения неверно. Действительно, во-первых, молозиво уже есть в достаточном количестве к моменту рождения ребенка. Во-вторых, оно очень богато белком (9–12 %), в нем содержится 4–5 % жира, общая калорийность молозива в два раза выше зрелого молока. В-третьих, в молозиве содержатся необходимые для новорожденного ферменты (каталаза, пероксидаза), а также антитела и антитоксины, имеющие чрезвычайно важное значение для формирования резистентности организма. В-четвертых, молозиво хорошо утилизируется организмом новорожденного.
Вместе с тем не следует забывать, что после 5 месяцев грудное молоко уже не может полностью удовлетворять потребностям организма в питательных веществах. Затянувшееся свыше 6–7 месяцев кормление грудным молоком без добавок других видов пищи ведет к развитию у детей анемии, запоров и снижению тургора тканей. Причиной анемии является недостаточное содержание в грудном молоке железа.
Ранее пятого месяца переводить ребенка на смешанное питание нецелесообразно, а иногда и опасно, т. к. желудочно-кишечный тракт еще недостаточно сформирован и к тому же чувствительность его к необычным пищевым раздражителям высокая. С пятого—шестого месяца прикармливание становится и возможным, и необходимым, поскольку ЖКТ претерпевает существенные преобразования. В частности, емкость желудка с 30–40 мл при рождении увеличивается до 100 мл к третьему месяцу и до 300 мл к одному году. Более интенсивно происходит слюноотделение, нарастает секреторная активность желез желудка, сокоотделение в желудке начинает протекать в обе фазы – сложнорефлекторную и нервно-химическую, т. е. создаются предпосылки для эффективного усвоения новых видов и форм питательных веществ, которые необходимы для дальнейшего роста и развития организма.
Переходить на смешанный тип питания следует осторожно и постепенно. Само питание по мере того, как ребенок растет, должно становиться все более разнообразным по набору питательных веществ и форме их приема.
Следует также помнить, что у новорожденных хорошо развита вкусовая рецепция, в особенности по отношению к горькому и соленому. Это важно иметь в виду при кормлении ребенка грудью, т. к. иногда пахучие вещества (чеснок, лук), а также спиртные напитки и лекарства (хинин и др.), употребляемые матерью, поступают в молоко и могут вызвать снижение аппетита ребенка и даже спровоцировать отказ от грудного кормления.
Пищеварение в полости рта грудных детей: роль слюны, взаимоотношения процессов глотания, сосания и дыхания
Секреция слюны у ребенка начинается сразу после рождения, хотя при питании молоком нет необходимости смачивать пищу и гидролизировать отсутствующие в молоке полисахариды. Слюна в этот период играет роль герметизатора ротовой полости при сосании, иначе ребенок заглатывал бы большие количества воздуха, которые раздували бы его желудок и кишечник. С переходом на питание твердой пищей количество образующейся слюны увеличивается. Масса трех пар слюнных желез новорожденного составляет 6 г. В течение первых 6 месяцев жизни она увеличивается в 3 раза и почти в 5 раз в течение первых двух лет.
Нежная, обильно снабженная кровеносными сосудами слизистая ротовой полости в первые 1,5–2 месяца очень ранима, т. к. в это время отмечается относительная сухость во рту из-за недостаточности слюной секреции. С 4–6 месяцев слюноотделение у грудных детей значительно усиливается. У детей доказана непрерывность секреции слюны, причем наибольшее ее количество выделяется во время приема пищи. В промежутки между приемами пищи слабая секреция слюны продолжается, но ребенок еще не умеет глотать слюну, что обусловливает постоянное (физиологическое) слюнотечение, которое прекращается к 1–1,5 годам. Слюноотделение усиливается в период прорезывания зубов. С переходом на более твердую пищу количество слюны увеличивается. У семилетних детей количество слюны такое же, как у взрослых. Отличает ее только слабощелочная реакция. После периода полового созревания слюна становится слабокислой.
В слюне новорожденных содержится амилаза, способная расщеплять крахмал и гликоген. Позднее появляется фермент мальтаза, расщепляющая мальтозу до глюкозы.
Активность амилазы слюны резко возрастает в течение первого года достигая практически тех же значений у годовалого ребенка, что и у взрослого. Наибольшее содержание амилазы в слюне наблюдается в возрасте от 2 до 7 лет, после 13 лет оно заметно снижается. Такая динамика не случайна. Дети раннего возраста должны усваивать большое количество углеводов, которые необходимы для питания их интенсивно развивающегося мозга.
Помимо ферментов в слюне новорожденных содержится лизоцим, обладающий выраженным бактерицидным действием. Муцин слюны предохраняет слизистую оболочку рта от повреждений, а азотистые соединения и минеральные соли слюны, смешиваясь с частицами молока, способствуют образованию в желудке более нежных рыхлых комочков казеина, что облегчает их переваривание в желудке и кишечнике.
Доношенный ребенок рождается с достаточно выраженной сосательной функцией, которая в течение первых дней претерпевает ряд определенных изменений. Дело в том, что акт сосания – сложный процесс, требующий строгой координации между дыханием, сосанием и глотанием. У взрослого человека глотание не может осуществляться одновременно с дыханием. У новорожденного все три процесса протекают одновременно. Этому способствует то, что вход в гортань новорожденного расположен выше, чем у взрослого. Акт сосания в течение нескольких дней становится все более совершенным и автоматизированным.
Дыхательный комплекс органов. Развитие дыхательной системы.
Большинство метаболических процессов в клетках и тканях организма осуществляется с участием кислорода. Поступление кислорода из атмосферного воздуха в кровь называется внешним дыханием и происходит в дыхательном комплексе органов. Общая площадь дыхательной поверхности приблизительно равна 160 м2, что в 80 раз больше поверхности всей кожи, а общее число газообменных пузырьков (альвеол) в легких составляет 300 млн.
Различают также внутреннее дыхание — газообмен (кислородом и углекислотой) между кровью и клетками, в котором дыхательный комплекс непосредственного участия не принимает, однако внутреннее дыхание невозможно без внешнего.
Кроме ведущей функции газообмена, дыхательный комплекс выполняет ряд нереспираторных функций, связанных с кровообращением и обменом веществ: легкие участвуют в липидном обмене, активации ряда биологически активных веществ, выработке факторов свертывания крови, в регуляции теплового баланса; выполняют защитную функцию, участвуя в иммунных реакциях и очищая воздух от пыли и микробов. Важную роль в физиологии дыхательного комплекса органов и физиологии всего организма играет эндокринный аппарат эпителия воздухоносных путей.
Дыхательный комплекс органов включает воздухоносные пути и респираторный отдел.
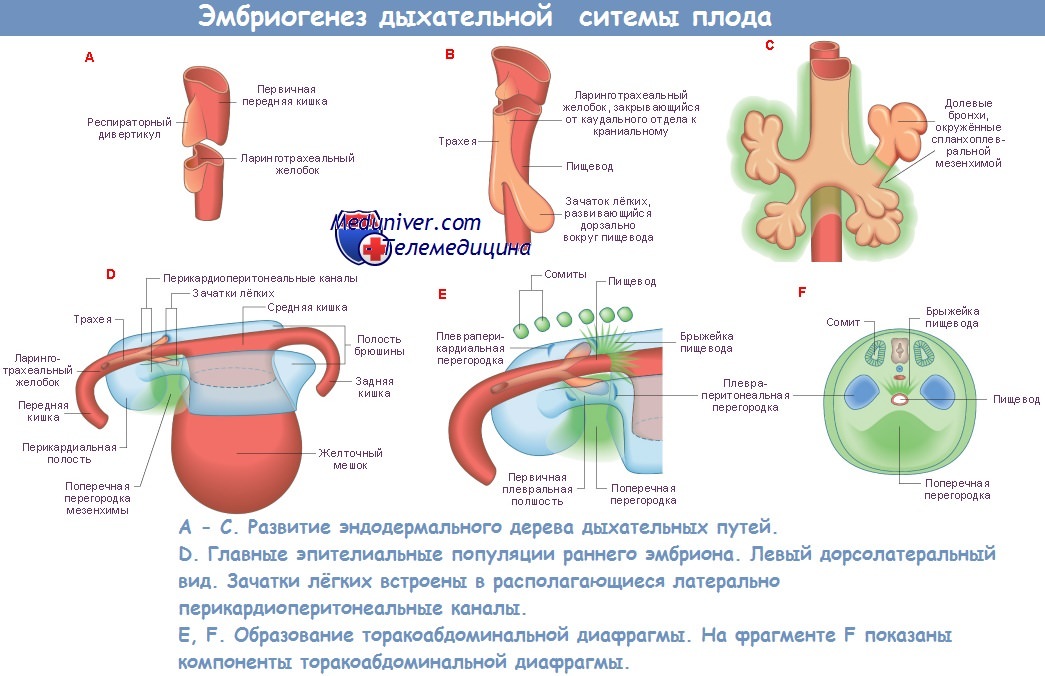
Развитие дыхательной системы
Источником развития трахеи, бронхов и респираторного отдела легких служит материал вентральной стенки передней кишки, который является производным прехордальной пластинки. На 3-й неделе эмбриогенеза в ней появляется мешковидное выпячивание, которое в нижней части делится на два зачатка — правого и левого легких.
В развитии легкого различают три стадии. Первая стадия (железистая) охватывает период эмбриогенеза с 5-й недели до 4-го месяца. В это время зачаток легких напоминает трубчатую железу. На этой стадии формируются воздухоносные пути. Вторая — каналикулярная — стадия (4-6-й месяцы) характеризуется развитием респираторных бронхиол. Происходит это при явлениях интенсивной пролиферации капилляров. Третья стадия (альвеолярная) протекает с 6-го месяца и до рождения. На протяжении этой стадии образуются альвеолярные ходы и альвеолы. При этом имеют место тесные взаимодействия между легочными капиллярами и альвеолярным эпителием.
Развитие эпителия (прехордального по происхождению) в воздухоносных путях и в респираторном отделе сопровождается образованием нескольких клеточных дифферонов (реснитчатые эпителиоциты, бокаловидные экзокриноциты, эндокриноциты, респираторные эпителиоциты и др.), взаимодействующих между собой в процессе выполнения функций. Из мезенхимы, окружающей бронхиальное дерево, дифференцируются волокнистая соединительная ткань, гладкая мышечная ткань, гиалиновая и эластическая хрящевые ткани бронхов, а также капиллярная сеть, оплетающая альвеолы. Нервные элементы являются производными нервной трубки.
В течение всего эмбриогенеза альвеолы находятся в спавшемся состоянии. После рождения ребенка при первом вдохе происходит их наполнение воздухом, расширение и расправление.
Воздухоносные пути
Воздухопроводящую функцию выполняют следующие органы: носовая полость, носоглотка, гортань, трахея, бронхи (внелегочные и внутрилегочные). В воздухоносных путях вдыхаемый воздух очищается от пыли, увлажняется, температура его приближается к температуре тела.
Полость носа
В ней различают преддверие, дыхательную и обонятельную области. Преддверие выстлано многослойным плоским ороговевающим эпителием с короткими щетинистыми волосками, очищающими воздух от пыли, который глубже становится неороговевающим, а волосы и железы исчезают. Дыхательная область выстлана слизистой оболочкой состоящей из многорядного столбчатого реснитчатого эпителия и соединительнотканной собственной пластинки. В эпителии доминируют реснитчатые эпителиоциты и бокаловидные экзокриноциты.
Реснитчатые эпителиоциты имеют на апикальной поверхности по 15-20 ресничек длиной до 7 мкм. Бокаловидные экзокриноциты вырабатывают слизь. Слизистыи секрет выделяют также железы, которые открываются на поверхности эпителия. На увлажненной слизью поверхности эпителия оседают и прилипают частицы пыли и микроорганизмы. Благодаря биениям ресничек мерцательного эпителия, они удаляются из воздухоносных путей (мукоцилиарный механизм очищения воздуха). Собственная пластинка слизистой оболочки носовой полости богата спле-тениями кровеносных сосудов, участвующими в согревании вдыхаемого воздуха.
В придаточных пазухах (гайморовых, лобных) эпителий имеет строение, сходное с эпителием дыхательной части носовой полости. Многорядный реснитчатый эпителий в пазухах менее высокий и содержит меньшее количество бокаловидных клеток.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:
- Приказ о назначении ответственного за го и чс в школе
- Семинар для педагогов доу песочная терапия
- Значение обучения грамоте в общей системе учебно воспитательной работы школы
- Раскройте основные направления внутренней политики николая 1 каковы были намерения императора кратко
- Попробуйте сформулировать собственное определение жизни кратко

