План ухода за больным после люмбальной пункции кратко
Обновлено: 05.07.2024
Люмбальная пункция. Техника спинномозговой пункции и состав ликвора
Люмбальная пункция (поясничный прокол) — введение иглы в подпаутинное пространство спинного мозга на уровне поясничного отдела позвоночника — чаще всего производится с диагностической целью для исследования состава СМЖ. В норме СМЖ совершенно прозрачна. Форменные элементы содержатся в крайне незначительном количестве — лимфоциты (0. 3)х10 /л СМЖ; по данным некоторых авторов, цитоз до (5. 6)х10 /л также должен считаться нормой. Концентрация белка равна 0,2—0,3 г/л. Известное диагностическое значение имеют и биохимические исследования СМЖ. Так, содержание сахара не превышает обычно 2,75 ммоль/л, т. е. в 2 раза меньше, чем в крови; концентрация хлоридов колеблется в пределах 169,2—225,6 ммоль/л и т. п. Большую ценность могут представить результаты бактериологического исследования СМЖ.
Для бактериоскопического и бактериологического исследования СМЖ берут в стерильную пробирку с соблюдением правил асептики. При обнаружении менингококка, стрепто- или стафилококка или же при выявлении микобактерии туберкулеза микроскопия и посев СМЖ помогают выбрать рациональную терапию. Большое значение могут иметь и ряд положительных иммунных реакций, поставленных со СМЖ при сифилисе, брюшном и сыпном тифе, бруцеллезе или других инфекционных заболеваниях.
Для люмбальной пункции необходимо иметь под рукой 5% спиртовой раствор йода, спирт, коллодий, 0,5% раствор новокаина, шприцы на 5 мл и 10 мл, тонкие иглы к шприцам, иглы для люмбальной пункции Тюфье или Бира. Лучше пользоваться гибкими, неломающимися и нержавеющими иридиево-платиновыми иглами. Необходимы также водяной манометр для определения давления СМЖ, стерильные пробирки в штативе, вата и салфетки. Шприц и иглы должны быть хорошо подогнаны и простерилизованы. Предварительно надо проверить, чтобы из иглы для люмбальной пункции свободно вынимался мандрен и его срез точно совпадал со срезом иглы.
Больного укладывают на ровную (жесткую) кровать или, лучше,— на высокую кушетку. Во избежание бокового выгибания позвоночника под поясницу подкладывают подушку.
Больной лежит на боку, голова его наклонена к груди, ноги согнуты в коленях, бедра приведены к животу, живот втянут, спина выгнута.
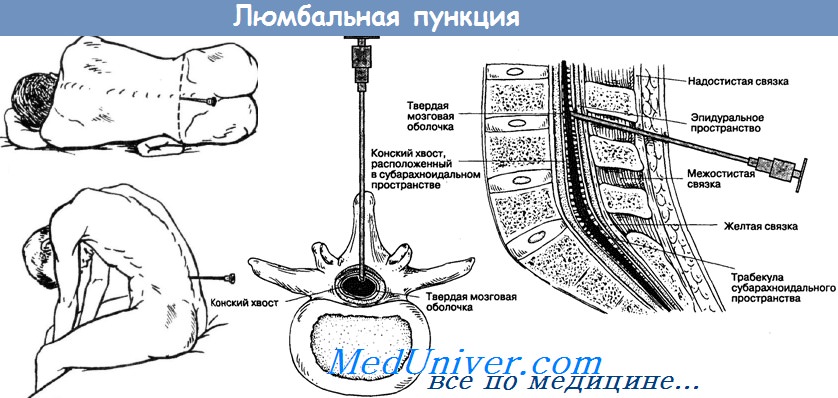
Один из помощников удерживает больного в таком положении в момент пункции. Важно, чтобы спина пациента находилась строго во фронтальной плоскости, а остистые отростки позвонков — в сагиттальной плоскости. Если пункция производится в положении сидя, то больного усаживают на табуретку или поперек узкого стола спиной к его краю и свесив ноги. Мышцы пациента должны быть расслаблены, спина выгнута кзади, а голова наклонена вперед. Для сохранения равновесия больной опирается локтями о бедра или кладет руки на спинку стоящего впереди стула. В этом положении пациента удерживает помощник.
Приступая к проколу, предупреждают больного и помощника, чтобы во время пункции пациент не двигался. Врач берет иглу правой рукой, как писчее перо, между II и III пальцами, упираясь I пальцем в головку мандрена, ставит палец левой руки так, чтобы он приходился у самого места намечаемого прокола, чуть ниже остистого отростка. Направление иглы должно быть по средней линии строго сагиттально; у детей — перпендикулярное к линии позвоночника, а у взрослых — слегка под углом, открытым в каудальном направлении.
Когда отверстие иглы, по расчету, находится в просвете дурального мешка, врач, придерживая левой рукой павильон иглы, правой извлекает мандрен (обычно неполностью), и тогда в просвете иглы показывается капля СМЖ.
Давление СМЖ измеряют при помощи манометра в виде стеклянной трубки диаметром 1—1,5 мм, которую соединяют посредством резиновой трубки и канюли с иглой. СМЖ заполняет трубку манометра. По нанесенным на нее делениям отсчитывают давление СМЖ в миллиметрах водяного столба. По нашим наблюдениям, в норме давление СМЖ при люм-бальной пункции колеблется в пределах 100—200 мм вод. ст., если его измеряют в положении лежа, и 200—300 мм вод. ст.— в положении сидя. Ориентировочно определяют давление СМЖ по скорости ее вытекания из иглы (в норме 60—70 кап/мин). Однако такой метод не является точным.
Проходимость подпаутинного пространства проверяют с помощью специальных приемов.
Люмбальная пункция – это помещение иглы в субарахноидальное пространство спинного мозга на поясничном уровне с лечебной, диагностической или анестезиологической целью. Люмбальная пункция впервые описана Квинке уже более 100 лет назад.
Этот способ дает незаменимую информацию для определения вида заболеваний как центральной нервной системы, так и позвоночника.
Показания для диагностической люмбальной пункции
Существуют как абсолютные показания к люмбальной пункции, так и относительные.
1. Абсолютные – подозрение на нейроинфекцию (энцефалиты, менингиты) различной этиологии, например:
Также люмбальную пункцию с диагностической целью применяют при подозрении на асептический менингит, при подозрении на спинномозговое кровоизлияние, в тех случаях, когда отсутствует магнитно‑резонансная или компьютерная томографии. Также люмбальную пункцию используют, чтобы подтвердить или опровергнуть онкопатологию оболочек спинного и головного мозга (лептоменингеальные метастазы, нейролейкоз, канцероматоз).
Люмбальная пункция применяется при первичной диагностике гемобластозов (лейкозы, лимфомы). При этом важна оценка клеточного состава ликвора (появление бластных клеток крови и повышение уровня белка).
Люмбальная пункция используется в диагностике различных форм нарушения ликвородинамики, в том числе состояния с внутричерепной гипо– и гипертензией, в том числе используя радиофармпрепараты, но исключая окклюзионные формы гидроцефалии; в диагностике нормотензивной гидроцефалии; для определения ликвореи, выявления ликворных фистул, с помощью введения в субарахноидальное пространство различных контрастных веществ (рентгеноконтрастных, флюоресцирующих, веществ красителей).
Относительные показания :
1) демиелинизирующие процессы;
2) септическая эмболия сосудов;
3) печеночная (биллирубиновая) энцефалопатия;
4) системная красная волчанка;
5) воспалительные полинейропатии;
6) паранеопластические синдромы.
У детей в возрасте младше двух лет менингит может протекать бессимптомно, учитывая это, люмбальная пункция показана при лихорадке неясного происхождения. В связи с появлением магнитно‑резонансной и компьютерной томографий проведение люмбальной пункции в качестве диагностической процедуры не показано при опухолях спинного и головного мозга.
Показания для лечебной люмбальной пункции :
1) отсутствие положительной динамики спустя 72 часа от начала лечения при бактериальных менингитах, при введении антибиотиков в люмбальное пространство;
2) грибковые менингиты (кокцидиоидомикозный, кандидозный, гистоплазмоидный, криптококковый,) требующие введения в субарахноидальное пространство амфоторецина В;
3) химиотерапия лептоменингеальной лимфомы, нейролейкоза;
4) химиотерапия менингеального карциноматоза, злокачественных опухолей центральной нервной системы, включая метастазы рака.
На сегодняшний день остаются спорными и требуют дальнейшего изучения показания для люмбальной пункции в следующих ситуациях.
1. При радикулопатиях, арахноидитах, ликвореях с введением воздуха, кислорода или озона.
2. При субарахноидальном кровоизлиянии для санации ликвора.
3. При воспалительных заболеваниях: радикулит, рассеянный склероз, арахноидит с введением различных фармакологических препаратов.
4. При спастических состояниях в мышцах рук и ног с введением баклофена. С введением морфина при болевом послеоперационном синдроме.
5. При внутричерепной гипертензии ее можно снизить путем выведения некоторого объема ликвора и с помощью этого добиться временного облегчения состояния (это допустимо, если исключены объемные процессы позвоночного канала, внутричерепные объемные процессы, обуславливающие нарушения ликвороциркуляции, а также окклюзионная гидроцефалия).
Противопоказания
Люмбальная пункция противопоказана, если есть угроза или признаки осевого смещения мозга при наличии внутричерепного объемного процесса различной этиологии. Отсутствие застойных процессов на глазном дне не является признаком, позволяющим производить люмбальную пункцию. В таких случаях следует ориентироваться на данные магнитно‑резонансных и компьютерных томограмм.
Еще одним противопоказанием является окклюзионная форма гидроцефалии; патология позвоночного канала и спинного мозга с нарушениями ликвороциркуляции; наличие инфекции в поясничной области, включая кости, подкожные ткани и эпидуральное пространство, а также кожу; длительное употребление антикоагулянтов, наличие геморрагического диатеза с выраженной патологией свертывающей системы крови.
Следует знать, что цитостатики также оказывают влияние на свертывающую систему крови. В случае нейроинфекции противопоказания теряют свою силу, так как определение возбудителя и чувствительности к антибиотикам дают прогноз для жизни больного.
Особенности лечебной люмбальной пункции у детей
Ее применяют при неопластических заболеваниях у детей. Внутричерепную гипертензию у детей младше двух лет после менингита или геморрагии можно лечить повторными пункциями.
ОСЛОЖНЕНИЯ ПОСЛЕ ЛЮМБАЛЬНОЙ ПУНКЦИИ
Постпункционный синдром
Симптоматика при данном синдроме не обусловлена извлечением ликвора во время самой пункции, а является результатом повреждения твердой мозговой оболочки, которая образуется после введения иглы. Попадание ликвора в эпидуральное пространство спинного мозга способствует смещению и расширению дуральных синусов и внутричерепных сосудов. Формируется он через несколько часов после люмбальной пункции и имеет три степени выраженности:
Проявляется это головной болью в затылочной или лобной области, а в более тяжелых случаях тошнотой и рвотой. Постпункционный синдром длится около четырех дней, реже до двух недель, еще реже свыше двух недель. Использование игл меньшего диаметра или острых одноразовых игл, поворот иглы во время люмбальной пункции на 90° (срез иглы идет параллельно ходу волокон твердой мозговой оболочки), избежание излишнего ускоренного сгибания позволяют снизить частоту возникновения постпункционного синдрома.
Хронический постпункционный синдром лечится путем введения 10 мл аутокрови в эпидуральное пространство, что способствует форсированному закрытию ликвореи. При неэффективном консервативном лечении показано прямое хирургическое вмешательство, при котором дефект закрывается двумя специальными клипсами Кушинга.
Геморрагические осложнения
Среди геморрагических осложнений люмбальной пункции наиболее значимы: хроническая и острая внутричерепная субдуральная гематома, спинальная субарахноидальная гематома, внутримозговая гематома. Травматизация кровеносных сосудов может вызывать кровотечение, особенно у больных, принимающих антикоагулянты, имеющих патологию свертывающей системы крови или тромбоцитопению (менее 60 000).
Непосредственная травма
При люмбальной пункции, а именно при введении иглы в субарахнаидальное пространство возможно повреждение образований, располагающихся в непосредственной близости от укола. Например, повреждение нервных корешков, травмирование межпозвонкового диска и образование грыжи диска, инфекционные осложнения. Инфекционный менингит может возникать в результате нарушения правил асептики (стерильности).
Тератогенный фактор
Опухоли позвоночного канала могут образовываться из‑за перемещения элементов кожи в спинномозговой канал. Такие опухоли характеризуются прогрессирующими болями в ногах и спине, нарушением походки и искривлением осанки спустя годы после пункции. Причиной такого осложнения считается плохо вставленный стилет или отсутствие стилета в игле.
Ликвородинамические и дислокационные осложнения
При наличии опухоли спинномозгового канала, изменение ликворного давления при люмбальной пункции может привести к тяжелым повреждениям, таким как болевой синдром и нарастание неврологического дефицита.
Изменения состава ликвора
Введение в субарахноидальное пространство спинномозгового канала инородных веществ, таких как контрастные вещества, химиопрепараты, воздух, анестетики, антибактериальные вещества может вызвать менингеальную реакцию (средней или выраженной степени). Она проявляется увеличением в первые сутки плеоцитоза до 1000 клеток, увеличением белка при нормальном уровне глюкозы и стерильном посеве. Проявляется быстрым снижением, но иногда может привести к радикулиту, арахноидиту или миелиту.
Другие осложнения
Для беременных женщин люмбальная пункция опасна тем, что в первый триместр беременности могут быть выкидыши. В 0,1–0,2 % случаях могут возникать вазовагальные реакции, которые опасны остановкой дыхания, нарушением сердечной деятельности и, как следствие, гипоксией мозга.
Режим после люмбальной пункции
Некоторые медики полагают, что постельный режим не спасает от развития постпункционного синдрома, и поэтому сразу после люмбальной пункции разрешают ходить. Однако большая часть авторов делает вывод о положительном эффекте постельного режима, а обсуждается положение больного при этом и длительность постельного режима (большинство остановились на времени 3–4 ч). Больной должен находиться в горизонтальном положении, лежа на животе. После люмбальной пункции может возникать общемозговая симптоматика (тошнота, рвота, головная боль, головокружение), в сочетании с вегетативной реакцией организма имеет характерную черту – ухудшение при попытке подняться. Больному необходимо создать покой, опустить голову, предложить обильное теплое питье и (или) внутривенное введение плазмозаменителей. При введении контрастных веществ, либо кислорода (воздуха), постельный режим может достигать и трех суток.
МЕТОДИКА ПРОВЕДЕНИЯ ЛЮМБАЛЬНОЙ ПУНКЦИИ
Положение больного
1. Лежа на боку. Такое положение наиболее удобно и чаще всего используется в практике. Ноги пациента при этом приведены к животу и согнуты в коленных суставах, подбородок к груди, живот втянут, спина выгнута. Люмбальная пункция проводится только в присутствии медицинской сестры. После проникновения иглы в субарахноидальное пространство положение пациента может быть изменено.
2. Положение сидя. Пациент сидит на вертикальной поверхности, держась за нее руками. Медицинская сестра придерживает больного и смотрит за его состоянием. Этот способ проведения люмбальной пункции используется при таких манипуляциях, как пневмоэнцефалография и пневмоэнцефалона. Обработка поля для пункции проводиться по общим правилам хирургии.
Обезболивание
ПРИЧИНЫ ОТСУТСТВИЯ ЛИКВОРА
Главной причиной отсутствия ликвора является неверно выбранное направление пункции. При этом необходимо еще раз пропальпировать остистые отростки позвонков и проверить насколько правильно лежит больной, затем пунктировать еще раз, при этом можно выбрать другой уровень. Следующей причиной отсутствия ликвора в игле является то, что она может упереться в тело позвонка. При этом необходимо потянуть иглу на 0,5–1,0 см назад. Если просвет иглы прикрыт корешком спинного мозга, нужно чуть‑чуть повернуть иглу вокруг своей оси и потянуть ее на 2–3 мм назад. Если врач полностью уверен, что попал в спинномозговой канал, но у больного сильно выражена ликворная гипотензия, врач просит его покашлять или помощник (медицинская сестра) слегка надавливает на живот. Если это не помогает, то нужно приподнять головной конец каталки или просто посадить больного. Все эти действия повышают ликворное давление в субарахноидальном пространстве.
У больных, которых многократно пунктируют, особенно при введении химиопрепаратов, в месте проколов может возникать спаечный процесс. В таких случаях необходимо изменять направление хода иглы и уровень прокола. Чтобы уменьшить образование спаечного процесса, после эндолюмбального введения химиопрепаратов необходимо вводить 25–35 мг преднизолона. Еще одной очень редкой причиной отсутствия ликвора является опухоль различного генеза позвоночного канала на этом уровне. Получить ликвор при этом не удается. Это ошибка врача, который неадекватно оценил симптоматику заболевания. Также отсутствие ликвора может быть при далеко зашедших гнойных процессах. При этом ликвор не способен перемещаться в нижние отделы спинномозгового канала, а гной такой консистенции, что не способен проходить через тонкую пункционную иглу. В таких случаях нужно взять иглу потолще, а у младенцев необходимо производить пункцию боковых желудочков через большой родничок.
Причины присутствия крови в игле
1. При попытке пункции игла не дошла до спинномозгового канала, повредила сосуд и в иглу попала только кровь. При этом необходимо изменить направление хода пункции или выбрать другой уровень прокола.
2. При пункции игла вошла в спинномозговой канал, но при этом повредила небольшой сосуд. В таком случае вместе с ликвором врач отмечает примесь путевой крови. Она представляет собой алые прожилки в струе ликвора, при содержании путевой крови быстро снижается, иногда даже до полного исчезновения. После того как вытечет 5–6 мл ликвора, нужно сменить пробирку и заново набрать ликвор уже без примеси крови.
3. У пациента субарахноидальное кровоизлияние. Субарохноидальное кровоизлияние отличается от повреждения небольшого сосуда тем, что при повторных пункциях изменения в ликворе будут оставаться такими же, как и при первых. Критерием оценки санации ликвора является смена розового и красного цвета на желтый (ксантохромия). Незначительное субарахноидальное кровоизлияние иногда трудно визуально отличить от воспалительных изменений. При этом следует дождаться результатов лабораторного исследования. Также необходимо помнить о том, что гнойное содержимое может иметь сходство с кровяными сгустками. Если есть подозрение на нейроинфекцию, необходимо всегда отправлять содержимое на посев. После получения ликвора, нужно измерить ликворное давление. Ориентировочно давление можно оценить по скорости выхода ликвора из спинномозгового канала (60 капель в минуту условно соответствует нормальному давлению). Для более точного определения ликворного давления пользуются инструментальными методами. Для этого игла прикрепляется к стеклянному столбику диаметром 1–2 мм. Необходимо помнить, что в сидячем положении давление в 2–2,5 раза выше, чем у пациента в положении лежа. Затем необходимо взять 2 мл ликвора на лабораторное исследование и, если надо, – на посев. После этого игла удаляется из спинномозгового канала. Затем на одну минуту прижимают шарик со спиртом к месту прокола, а потом сухой стерильный шарик закрепляют пластырем на 1–2 суток.
ЛЮМБАЛЬНЫЙ ДРЕНАЖ
Люмбальный дренаж – это методика, обеспечивающая временный и контролируемый отток ликвора. Впервые такой способ дренажа описал Vourc’h еще в 1960 г.
1. Люмбальный дренаж показан в тех случаях, когда требуется контролируемое временное снижение внутричерепного давления за счет выведения некоторого объема ликвора через субарахноидальное пространство спинного мозга.
2. Лечение ликвореи различного происхождения, в том числе посттравматической, продолжающейся больше 48 часов после травмы.
3. При профилактике ликвореи после некоторых нейрохирургических манипуляций с большим риском ликвореи (например, при опухолях спинного мозга, основания черепа).
4. После нейрохирургических операций, осложненных менингитом и ликвореей одновременно.
5. Для определения нормотензивной гидроцефалии.
6. Используется также при субарахноидальных кровоизлияниях.
7. Для эндолюмбального введения лекарственных веществ.
Противопоказания
При патологии позвоночного канала и спинного мозга, если это препятствует установки дренажа или нормальному движению ликвора. Остальные противопоказания точно такие же, как для люмбальной пункции.
Осложнения люмбального дренажа такие же, как и при люмбальной пункции. Плюс к этому может присоединяться нейроинфекция (чаще бактериальный вентрикулит и/или менингит). Еще одним осложнением может быть ликворная гипотензия, коллапс желудочков, и, как крайний случай, формирование субдуральной гематомы, как следствие чрезмерного дренирования. Также вытекание ликвора в месте прокола помимо дренажа или после его удаления.
Техника установки люмбального дренажа
Комплектации одноразовых наборов люмбального дренажа могут быть разными. К основным компонентам относят следующие: отдельно упакованный люмбальный катетер и пункционная игла. Длина иглы около 9 см. Длина катетера от 50 до 80 см. Катетер имеет рентгеноконтрастную метку. На конце катетера есть три боковых отверстия. На начальном участке катетера нанесены три метки с интервалом 5 см. В наборе также есть переходные насадки. Существуют такие наборы, где катетер снабжен стержнем из проволоки. Набор для наружного дренажа может быть укомплектован разнообразно. Для установки люмбального дренажа примеряется одноразовый стерильный набор. Все компоненты системы люмбального дренажа скрепляются между собой. Собранную систему необходимо заблаговременно заполнить физиологическим раствором и проверить на присутствие в ней воздуха. После чего все краны системы перекрываются, и она закрепляется на нужном уровне.
Положение больного во время пункции – лежа на боку. Обезболивание, обработка поля и техника прокола точно такие же, как и при обычной люмбальной пункции. Необходимо, чтобы срез на конце иглы был направлен параллельно оси хода волокон твердой мозговой оболочки, а в процессе введения люмбального дренажа обращен в сторону грудного отдела позвоночного канала (поворот на 90°), т. е. в сторону головы. В среднем за сутки по дренажу выделяется от 300 до 380 мл ликвора. За больными, у которых установлен люмбальный дренаж, нужен ежедневный контроль, включающий исследование ликвора, ежедневный неврологический осмотр, а также забор посевов ликвора в первый день и при подозрении на нейроинфекцию.
При ухудшении состояния необходимо немедленно прекратить дренирование. Для этого необходимо перекрыть систему, положить больного горизонтально, или в положение с опущенным головным концом, дать кислород, также необходимо выполнить компьютерную томографию, магнитнорезонансную томографию или обзорную рентгенографию костей черепа для выявления напряженной гидроцефалии.
Дренажный флакон или пакет меняют один раз в сутки. Дренаж следует удалять через пять дней в случае определения нормотензивной гидроцефалии, в остальных случаях продолжительность дренирования может составлять от 10 до 14 дней. Перед удалением дренажа, в течение нескольких часов, постепенно увеличивают уровень дренажной сумки, что снижает риск резкого повышения внутричерепного давления.
Из‑за высокого риска инфицирования осуществляется профилактика антибиотиками с учетом чувствительности самых известных и чаще других встречающихся возбудителей при подобной патологии. На сегодняшний день используются новые поколения антибиотиков широкого спектра действия.
Люмбальный дренаж все чаще используется в нейрохирургической практике и является очень эффективным при определении и лечении различных состояний. Люмбальный дренаж является простой процедурой, требует соблюдения ряда требований. Оптимальным для больного является использование стандартной системы люмбального дренажа с биологическим антимикробным фильтром и антирефлюксным устройством.
Пункция спинного мозга представляет собой метод нейрохирургической диагностики, основанный на введении специальной медицинской иглы в центральный позвоночный канал с целью получения циркулирующей в подпаутинном пространстве жидкости. В ряде случаев процедура применяется с лечебной и профилактической целью для локального введения лекарственных препаратов (например, после нейрохирургических операций на позвоночнике). Благодаря большому опыту в проведении подобных манипуляций на сегодняшний день удается значительно снизить риски тяжелых последствий, но небольшая вероятность осложнений после пунктирования субарахноидального пространства спинного мозга все же присутствует. Для профилактики возможных патологий необходимо выполнять все указания врача и его ассистентов во время самой процедуры, а также придерживаться рекомендаций относительно режима не менее трех дней после поясничного прокола.

Цели исследования и показания для назначения процедуры
Основная цель пунктирования субарахноидального пространства – получение ликвора (цереброспинальной жидкости) для дальнейшей оценки микробиологических и биохимических показателей. Ликвором называется прозрачная бесцветная жидкость, заполняющая СМЖ-проводящие пути, защищающая мозг от механического воздействия и поддерживающая нормальное внутричерепное давление. Пациентам, страдающим повышенным ВЧД, прокол подпаутинного пространства показан для удаления избытков жидкости и проводится в качестве экстренной медицинской помощи для профилактики инсультов и гидроцефалии, которую также называют водянкой мозга.
Показания для применения
Абсолютными показаниями для проведения пунктирования субарахноидального пространства является наличие клинических симптомов инфекционно-воспалительных заболеваний спинномозговых оболочек, а также различные аутоиммунные и метаболические нарушения центральной нервной системы. Оценка химического состава и реологических свойств вырабатывающейся в эпендимальных клетках жидкости необходима больным с лейкодистрофией – тяжелым наследственным заболеванием, при котором поражается белое вещество мозга (скопление длинных цилиндрических отростков нервных клеток, покрытых миелиновой оболочкой). При некоторых видах нейропатий врач также может предложить проведение поясничной пункции для уточнения этиологической и патогенетической картины поражения ЦНС.

Процедура также может быть показана при наличии следующих состояний и патологий:
- наличие признаков, которые могут указывать на кровоизлияние в подпаутинное пространство (острая головная боль, пульсация в затылочной и височной части головы, судороги, нарушение сознания, многократная рвота и т.д.);
- необходимость введения контрастов для проведения других методов диагностики;
- необходимость экстренного снижения ВЧД;
- злокачественные опухоли позвоночника, спинного, костного мозга и других органов и тканей, исследование ликвора при которых позволит получить более точную картину заболевания и определиться с тактикой дальнейшего ведения онкобольного;
- септическая закупорка сосудов;
- некоторые системные патологии фиброзно-соединительной ткани (болезнь Либмана-Сакса).
Пункция спинного мозга может применяться для эндолюмбального введения лекарств, например, антибиотиков и антисептиков при инфекционных поражениях ЦНС или цитостатиков (противоопухолевых препаратов) для лечения различных новообразований. Таким же способом вводятся анестетики (лидокаин и новокаин) для выполнения местной анестезии.

У детей до 2 лет экстренная пункция подпаутинного пространства может применяться при лихорадочном синдроме неуточненного генеза при условии отсутствия эффекта на терапию антибиотиками, глюкокортикоидами и другими препаратами первой линии, применяющимися для лечения различных воспалительных заболеваний.
Важно! Большинство нейровизуализационных диагностических методов полностью заменяют собой люмбальный прокол, но при некоторых заболеваниях, например, нейролейкемии, добиться полной клинической и патогенетической картины можно, изучив состав и свойства цереброспинальной жидкости.
Противопоказания
Абсолютным и категоричным противопоказанием для выполнения субарахноидальной пункции является смещение одних сегментов мозга относительно других его структур, так как введение инструментария в подпаутинное пространство в этом случае приводит к возникновению разницы между показателями цереброспинального давления на различных участках и может стать причиной внезапной смерти больного прямо на операционном столе.

Тщательно взвешиваются и оцениваются все возможные риски и их соотношение с предполагаемой пользой при наличии следующих противопоказаний, которые считаются относительными:
- инфекционные и гнойничковые заболевания кожи в области поясницы (фурункулез, карбункулез, грибковые заболевания и т.д.);
- врожденные аномалии, пороки развития и дефекты позвоночной трубки, центрального позвоночного канала и спинного мозга;
- нарушение свертывающей способности крови;
- ранее проведенная блокада подпаутинного пространства.
При наличии данных противопоказаний, которые большинство нейрохирургов и неврологов считают условными, процедура переносится до момента устранения имеющихся ограничений и заболеваний. Если это невозможно, и диагностика должна быть проведена в срочном порядке, важно учитывать все возможные риски. Например, в случае инфекционных заболеваний кожи в месте прокола после пунктирования больному назначаются антибиотики и противомикробные средства широкого спектра для профилактики инфицирования внутренних тканей организма и развития воспалительных реакций.

Риски осевого вклинения во время процедуры
Осевым (мозжечково-тенториальным) вклинением называется опущение головного мозга в большое затылочное отверстие, которое является естественным отверстием костей черепа. Клинически патология проявляется наступлением комы, ригидностью шейных мышц, внезапной остановкой дыхания. При отсутствии экстренной помощи наступает острая ишемия и гипоксия тканей мозга, и человек умирает. Чтобы не допустить синдрома вклинения во время процедуры, врач использует максимально тонкую иглу и производит забор минимально необходимого количества жидкости, чтобы предупредить резкие перепады цереброспинального давления.
Максимальные риски осевого вклинения наблюдается при наличии следующих патологий:
- гидроцефалия 3-4 степени;
- новообразования большого размера;
- сильно повышенные показатели ВЧД (разница между давлением ликвора и атмосферным давлением);
- нарушение проходимости ликворопроводящих путей.

При наличии этих четырех факторов риск внезапного вклинения головного мозга максимален, поэтому данные патологии в большинстве случаев являются абсолютными противопоказаниями для проведения поясничной пункции.
Как проходит процедура?
Страх, испытываемый пациентами, которым предстоит пройти процедуру люмбального прокола, может возникать на фоне недостаточной информированности больного об особенностях люмбального пунктирования и неправильного представления о порядке его проведения.
Где делают люмбальную пункцию?
Прокол поясницы относится к медицинским процедурам, для выполнения которых необходимо строгое соблюдение правил асептики. По этой причине подобные манипуляции проводятся в операционной, а больной госпитализируется на одни сутки в неврологический стационар в отделение нейрохирургии. Допустимо выполнение прокола в условиях дневного стационара: при отсутствии осложнений пациента отпускают домой через 2-4 часа после пунктирования.

Подготовка
Перед прохождением процедуры пациент должен подписать информированное согласие на проведение медицинских манипуляций, а также пройти необходимое обследование. В перечень обязательного диагностического минимума перед проведением поясничной функции входят:
- обследование глазного дна (для выявления возможных симптомов повышенного внутричерепного давления);
- компьютерная томография головного и спинного мозга для исключения опухолевых образований и гидроцефалии;
- общий анализ крови (при выявлении тромбоцитарной недостаточности требуется медикаментозная коррекция).

Если пациент принимает препараты из группы антикоагулянтов (разжижающие кровь и повышающие ее текучесть), лечение необходимо отменить за 72 часа до назначенной процедуры.
Поза для пунктирования
Классической и наиболее эффективной позой для поясничного прокола считается положение, когда человек лежит на краю операционного стола (на боку), прижав согнутые в тазобедренных и коленных суставах ноги к животу. Голова также должна быть наклонена вперед (подбородок тянется в направлении колен). Такое положение обеспечивает максимальное расширение межостистых промежутков между позвонками и облегчает прохождение иглы в позвоночный канал.
В некоторых случаях, например, при большом количестве жира в области спины, введение иглы в лежачем положении затруднительно. В таких ситуациях манипуляции проводятся в сидячем положении: больной садится на край стола или кушетки, ноги ставит на специальную подставку, руки скрещивает в области грудной клети и опускает на них голову.

Техника введения иглы
До начала пунктирования кожа в радиусе 15-25 см от места прокола обрабатывается спиртовым раствором йода. Субарахноидальная пункция не требует общего обезболивания и проводится под местной анестезией, для чего во время продвижения иглы через равные промежутки времени вводится анестетик местного действия (чаще всего это 0,25% раствор новокаина).

Для исследования обычно производится забор от 1-2 мл до 10 мл ликвора, который сразу помещается в три пробирки, после чего исследуется его химический состав, реологические свойства, микробиологические показатели.
Риски, связанные с поясничным проколом
После забора спинномозговой жидкости место прокола обрабатывается 4% раствором коллоксилина, разведенным в смеси этанола и диэтилового эфира, и заклеивается стерильной ватой. В течение 2 часов пациент должен находиться в лежачем положении (строго лицом вниз) под наблюдением врача, проводившего пункцию. Больному запрещено вставать со стола или кушетки, переворачиваться на спину, приподнимать верхнюю часть туловища, свешивать ноги. В некоторых учреждениях постельный режим назначается на 24 часа, но в клиниках Европы такой подход считается нецелесообразным и неоправданным, и больного отпускают домой уже через 3-4 часа после прокола.

Какие могут быть побочные эффекты?
Нормальными побочными эффектами, не указывающими на нарушение техники пунктирования или какие-либо осложнения, являются:
- головная боль;
- повышенная слабость;
- головокружение;
- тошнота и рвота;
- боли в области прокола и других отделах спины;
- затруднение мочеиспускания и дефекации.
Подобные симптомы входят в комплекс постпункционного синдрома, могут сохраняться в течение 7-15 часов (реже – до 1-3 дней) и являться следствием раздражения оболочек спинного мозга. Максимальную выраженность подобные побочные эффекты имеют у лиц с неустойчивой нервной системой и неврологическими патологиями.

Важно! Если головные боли и другие тревожные признаки, появившиеся непосредственно после поясничной пункции, не проходят в течение 72 часов или усиливается спустя сутки после прокола, необходимо сразу обратиться в больницу и исключить возможные осложнения.
Риск осложнений
Осложнения после пункции спинного мозга, хоть и редко, но все-таки бывают. К ним относятся:
- эпидуральная гематома;
- парез, парестезия и паралич нижних конечностей;
- кровоизлияние в подпаутинное пространство;
- повреждение надкостницы позвонков или мышечно-связочного аппарата позвоночника;
- острый остеомиелит (гнойное воспаление) поясничных позвонков, являющееся результатом нарушения правил асептики;
- кровотечения;
- эпидермоидная киста.

Известны случаи возникновения межпозвоночных грыж в результате повреждения межпозвонковых дисков во время продвижения иглы, поэтому для выполнения процедуры целесообразно использовать только тонкие иглы длиной до 8,7 см и мандреном не более 22 G.
Чтобы снизить риски осложнений, необходимо правильно вести себя во время процедуры: не двигаться, стараться максимально расслабить мышцы спины и выполнять другие рекомендации медперсонала. После пункции важно соблюдать щадящий режим, избегать повышенных физических нагрузок, не наклоняться, не совершать резких движений и не поднимать тяжестей. Алкогольные напитки, особенно при проявлениях постпункционного синдрома, важно полностью исключить до стабилизации самочувствия.
Расшифровка результатов
В норме цереброспинальная жидкость имеет умеренную вязкость, прозрачную и бесцветную структуру. Еще до проведения анализа врач оценивает внешний вид ликвора, наличие в нем примесей (например, крови), консистенцию жидкости и скорость ее вытекания. В норме ликвор должен выделяться со скоростью от 20 до 60 капель в минуту. Отклонение от этих показателей может указывать на воспалительные процессы, опухолевые заболевания или метаболические нарушения (например, лейкодистрофию).

Нормальные показатели цереброспинальной жидкости и возможные отклонения
| Параметр | Норма | Показатель повышен (возможные причины) | Показатель понижен (возможные причины) |
|---|---|---|---|
| Плотность спинномозговой жидкости | 1,005-1,008 | Любые воспалительные (включая инфекционные и гнойные) заболевания спинного мозга | Избыток жидкости (возможный признаки гидроцефалии) |
| Уровень pH (кислотность) | 7,3-7,8 | Нейрогенный сифилис, эпилепсия, органические поражения нервной системы | Воспаление мозга и его оболочек |
| Белок | 0,44 г/л | Нейроинфекции, воспаление мозговых оболочек и различных структур головного и спинного мозга, гидроцефалия, злокачественные опухоли | Нейропатия |
| Глюкоза | 2,3-4,0 ммоль/л | Инсульты | Менингит и менингоэнцефалит |
| Соли молочной кислоты | 1,0-2,5 ммоль/л | Воспаление мозга и его оболочек на фоне инфицирования болезнетворными бактериями и любые воспалительные патологии ЦНС | Вирусный цереброспинальный менингит |
| Соли хлороводородной кислоты | 115-135 ммоль/л | Новообразования и скопление гноя в полости черепа | Воспаление мягких оболочек мозга, нейрогенный сифилис, бруцеллез |
Помутнение спинномозговой жидкости говорит о повышенной инфильтрации лейкоцитарных клеток, а темно-желтая окраска – о возможных метастазах при раке кожи.
Видео – Спинномозговая пункция
Пунктирование спинного мозга – эффективная лечебно-диагностическая нейрохирургическая процедура, обладающая высокой степенью достоверности и информативности при подозрении на различные заболевания ЦНС. На сегодняшний день накоплен достаточный практический опыт в проведении подобных манипуляций, и риск возможных осложнений сведен к минимуму, поэтому бояться поясничного прокола не стоит. Все действия выполняются под местным обезболиванием, и пациент не чувствует болей во время процедуры за исключением первичных неприятных ощущений от самого укола.
Если у пациента есть нарушение сознания и повышенная температура тела, в первую очередь следует исключить менингит. Максимально быстрое установление диагноза, и рано начатое лечение – вот главные факторы, позволяющие улучшить исход болезни.
Особое внимание надо обратить на две группы больных:
- С делирием любой этиологии;
- У которых выявлена долевая пневмококковая (крупозная) пневмония, и выявлены симптомы нарушения сознания.
Симптомы
Практически у всех пациентов имеется минимум 2 из типичных четырѐх симптомов:
- Лихорадка;
- Головная боль;
- Ригидность затылочных мышц;
- Нарушение сознания с оценкой менее 14 баллов по шкале Глазго.
Геморрагическая сыпь типична для менингококковой инфекции (редко – для пневмококковой, стафилококковой), локализуется на туловище, руках, ногах, попе. Сыпь на лице, а особенно мочке уха и конъюнктиве – неблагоприятный прогностический признак.

Диагностика
Лабораторные и инструментальные исследования:
- Общий анализ мочи;
- Общий анализ крови с лейкоцитарной формулой;
- Биохимические исследования: глюкоза плазмы, мочевина и креатинин крови, электролиты крови;
- Рентгенография грудной клетки;
- Тест на ВИЧ;
- ПЦР – диагностика;
- КТ или МРТ головного мозга.
По существующим правилам выполнение компьютерной томографии (или МРТ) головного мозга должно быть проведено перед люмбальной пункцией. Эти методы дают возможность исключить САК, гематомы, абсцессы и другие объемные образования, а также уточнить состояние базальных цистерн мозга. Т.е. выявить противопоказания к люмбальной пункции и уточнить диагноз. Но если КТ или магнитно-резонансную томографию нет возможности сделать в течение 1-2-х часов с момента поступления больного, то проведение люмбальной пункции не стоит откладывать на позже.
Анализ ликвора
Анализ ликвора (цереброспинальной жидкости) позволяет подтвердить диагноз менингита.
Читайте также:

