Бронхит справка в школу
Обновлено: 05.07.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхит: причины появления, классификация, симптомы, диагностика и способы лечения.
Определение
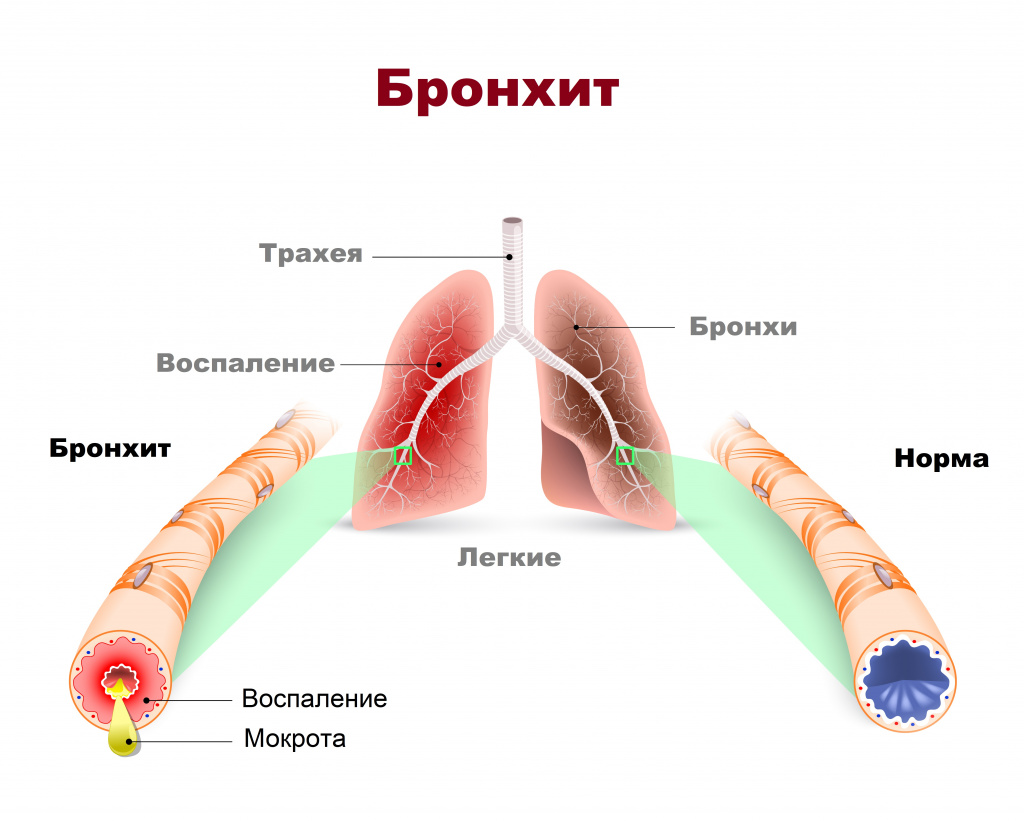
Бронхит – это воспаление слизистой оболочки бронхов. Основная жалоба больных бронхитом – кашель с мокротой, который может быть изнуряющим, доставлять немалый дискомфорт как днем, так и в ночное время.
Острый бронхит часто развивается после перенесенной простуды или других респираторных инфекций.
Хронический бронхит - более серьезное состояние, он представляет собой постоянное раздражение или воспаление слизистой оболочки бронхов и может приводить к серьезному нарушению функции дыхания.
Причины появления бронхита
Чаще всего бронхит имеет вирусную или бактериальную этиологию. Существуют факторы риска, наличие которых увеличивает вероятность заболеть бронхитом:
- Слабая иммунная система. В группу риска входят пожилые и люди с хроническими или острыми заболеваниями, а также младенцы и маленькие дети.
- Курение, в том числе пассивное.
- Работа с веществами, оказывающими раздражающее воздействие на ткань бронхов.
- Проживание или длительное пребывание на экологически неблагоприятной территории.
- Желудочный рефлюкс (то же самое, что и гастроэзофагеальный рефлюкс, или гастроэзофагеальная рефлюксная болезнь). Повторяющиеся приступы сильной изжоги могут раздражать слизистую дыхательных путей.
Бронхит делится на два основных типа:
- острый, когда кашель длится не более 30 дней;
- хронический, когда кашель с выделением мокроты продолжается более 1-3 месяцев в году в течение двух лет и более.
По причине появления:
- острый инфекционный бронхит (вирусный, бактериальный, смешанный);
- острый неинфекционный бронхит, вызываемый химическими и физическими факторами.
- проксимальный – с поражением крупных бронхов;
- дистальный – с поражением мелких бронхов;
- острый бронхиолит - с воспалением самых мелких бронхов диаметром около 2 мм.
- катаральный – мокрота состоит из слизи, без примеси гноя;
- гнойный – мокрота зеленоватая (желто-зеленая, вязкая), с гноем;
- гнойно-некротический – в мокроте могут появляться прожилки крови (алого или бурого цвета) из-за некроза, то есть распада слизистой оболочки бронхов.
- обструктивный бронхит – характеризуется сужением просвета бронхов вследствие воспаления. Чаще возникает у детей, помимо кашля сопровождается одышкой (чувством нехватки воздуха, как правило, с учащением дыхания), затрудненным дыханием;
- необструктивный бронхит – протекает легче, основной симптом – кашель с мокротой.
- обострение;
- ремиссия – ослабление или исчезновение симптомов заболевания.
Основным симптомом бронхита является кашель. В начале болезни он может быть сухим, надсадным, затем появляется мокрота. Важно обращать внимание на ее цвет - появление зеленоватой мокроты свидетельствует о присоединении бактериальной инфекции и осложнении процесса, который может привести к частичному разрушению ткани бронхов.
Громкие хрипы, которые могут быть слышны даже на расстоянии, характерны для обструктивного бронхита.
Температура тела, как правило, субфебрильная (не выше 37,5°С), однако при присоединении бактериальной инфекции может повышаться до 38°С.
К другим симптомам бронхита относят потливость, слабость и ломоту в теле, снижение аппетита, чувство стеснения и боль в грудной клетке, головные боли, заложенность носа.
Особую опасность бронхит представляет для детей дошкольного возраста. У них повышен риск возникновения обструктивного бронхита, когда бронхи сужаются очень сильно (спазмируются) и блокируются мокротой.
Ребенок не может откашляться и нормально дышать, такое состояние возникает внезапно, на фоне очередного приступа кашля. Для снятия спазма гладкой мускулатуры используют ингаляторы с бронхорасширяющими препаратами, которые назначает врач-педиатр.
Диагностика бронхита
Диагноз ставится на основании жалоб больного. Важное значение имеет история заболевания, давность появления симптомов и частота их повторения в течение года.
При осмотре врач проводит аускультацию легких - выслушивает легкие через фонендоскоп. Для постановки диагноза могут понадобиться следующие лабораторные и диагностические обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Общий белок выступает показателем белкового обмена, отражающим содержание всех фракций белков в сыворотке крови. Тест используется в комплексных биохимических обследованиях пациентов при различных заболеваниях.
Электрофорез белков сыворотки крови используют в диагностике состояний, сопровождающихся аномальным синтезом или потерей белка. Скрининговый тест при подозрении на миелому.
Исследование СРБ в сыворотке крови применяют в целях выявления воспаления и контроля лечения воспалительных заболеваний.
Определение уровня АЛТ в сыворотке крови применяют преимущественно в диагностике и контроле течения болезней печени, а также в комплексных биохимических исследованиях.
Определение уровня АСТ в сыворотке крови используют преимущественно в диагностике и контроле течения болезней печени, а также в комплексных биохимических исследованиях.
Лактатдегидрогеназа – гликолитический фермент, участвующий в конечных этапах превращений глюкозы. Тест используют в диагностике различных заболеваний (сердца, печени, мышц, почек, легких, системы крови).
Креатинин – продукт метаболизма мышечных клеток, удаляется из крови почками. Тест используют в качестве маркера функции почек для диагностики и мониторинга острых и хронических болезней почек, а также в скрининговых обследованиях.
Определение уровня калия, натрия и хлора в сыворотке крови используется для скрининга электролитов и исследования кислотно-щелочного дисбаланса.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме.
Бактериологическое исследование биоматериала с целью выделения и идентификации этиологически значимых микроорганизмов – возбудителей бактериальных инфекций нижних дыхательных путей (пневмония, абсцесса лёгких, обострение хронических обструктивных заболеваний лёгких) с определением чувствительности к антимикробным препаратам (антибиотикам).
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
При подозрении на желудочный рефлюкс может потребоваться консультация врача-гастроэнтеролога ; при присоединении кардиологических проблем у пожилых пациентов и пациентов с хроническим бронхитом - врача-кардиолога .
Лечение бронхита
Лечение бронхита начинается с ограничения нагрузок, больному рекомендован полупостельный режим.
Необходимо следить за тем, чтобы воздух в помещении, где находится больной, был достаточно влажным. Дело в том, что сухой воздух высушивает слизистую оболочку дыхательных путей и, как следствие, – провоцирует приступы кашля.
Медикаментозная терапия включает курс антигистаминных препаратов для уменьшения отека слизистой, при влажном кашле назначают препараты, разжижающие мокроту и стимулирующие откашливание, при сухом кашле – препараты, оказывающие местноанестезирующее действие на кашлевые рецепторы. При выявлении обструктивного бронхита применяют ингаляционные бронхорасширяющие препараты. При тяжелой обструкции, особенно у больных хроническим бронхитом, могут понадобиться глюкокортикостероиды в виде ингаляций.
При выявлении бактериального инфекционного процесса врач назначит антибактериальную терапию, подобрав необходимый препарат, дозу и продолжительность лечения.
Необходимо помнить, что вирусные простудные инфекции не лечат антибиотиками. Признаками бактериальной инфекции, которые должен обязательно оценить врач, являются усиление одышки, появление зеленоватой мокроты, лихорадка более 3 дней.
После нормализации температуры тела врач может рекомендовать лечебный массаж, физиотерапию, лечебную физкультуру.
Осложнения дыхательной системы:
- Пневмония – воспаление ткани легких. Характеризуется повышением температуры тела, кашлем, болью в грудной клетке. Заболевание зачастую требует госпитализации.
- Бронхиолит – в основном возникает у маленьких детей на фоне вирусной инфекции. Характеризуется воспалением мелких бронхиол, дальних отделов бронхов. Симптомами являются нарастание одышки, затрудненное частое дыхание, хриплый кашель.
- Бронхоэктатическая болезнь – необратимое расширение просвета бронхов. В основном является осложнением рецидивирующего или хронического бронхита. Характеризуется кашлем с гнойным отделяемым.
- Миокардит, перикардит и эндокардит – инфицирование оболочек сердечной мышцы. Общими симптомами для всех трех состояний будут лихорадка, повышенная слабость, одышка. Могут быть перебои в работе сердца и боль в грудине.
- Гломерулонефрит – инфекционное воспаление почечной ткани. Может проявляться лихорадкой, отеками, кровью в моче.
- Васкулиты – воспаление сосудов - как поверхностных, так глубоких. Кожная форма выражается мелкоточечной красной сыпью по всему телу, температурой, может присоединяться боль в суставах. При поражении сосудов внутренних органов клиническая картина зависит от места поражения.
Данные состояния требуют лечения в условиях стационара. Нелегочные осложнения возникают редко, при тяжелом течении бронхита, у ослабленных пациентов или у детей.
Своевременно начатое лечение бронхита и корректно подобранная терапия помогают снизить риск возникновения подобных осложнений.
Профилактика бронхита
С профилактической целью рекомендовано устранить все факторы, вызывающие раздражение слизистой оболочки бронхов.
В первую очередь речь идет о сигаретном дыме. Он опасен как для самого курильщика, так и для окружающих его людей.
Пыльные, плохо вентилируемые помещения, работа в холодных помещениях, пересушенный воздух – устранение этих факторов снижает риск развития бронхита.
При наличии в доме или на работе кондиционера необходимо следить за своевременной сменой фильтров.
При частых бронхитах, особенно у детей, врачи рекомендуют занятия плаванием.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхит – воспалительный процесс в бронхах в отсутствие инфильтративных изменений в паренхиме легких (инфильтративных или очаговых теней на рентгенограмме).
Бронхит характеризуется диффузным характером процесса; при преобладании изменений трахеи говорят о трахеобронхите.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
J20.9 - Острый бронхит неуточненный
• Острый бронхит; синдром бронхиальной обструкции;
Согласно принятой в России Классификации клинических форм бронхолегочных заболеваний у детей выделяют [3]:
Острый бронхит - острое воспаление слизистой оболочки бронхов, вызываемое различными инфекционными, реже физическими или химическими факторами (J20.0 – J20.9).
Клинические: субфебрильная температура, кашель, диффузные сухие и разнокалиберные влажные хрипы в легких.
Рентгенологические: изменение легочного рисунка (возможно усиление и повышение прозрачности) при отсутствии инфильтративных и очаговых теней в легких.
Рецидивирующий бронхит (J40.0) – повторные эпизоды острых бронхитов 2-3 раза и более в течение года на фоне респираторных вирусных инфекций.
Критерии диагностики острого эпизода соответствуют клиническим и рентгенологическим признакам острого бронхита.
Встречается, как правило, у детей первых 4-5 лет жизни.
Клинические: продуктивный кашель, разнокалиберные влажные хрипы в легких при наличии не менее 2-3-х обострений заболевания в год на протяжении 2-х и более лет подряд.
Хронический бронхит как отдельная нозологическая форма у детей диагностируется крайне редко и только после исключения заболеваний, протекающих с синдромом хронического бронхита (муковисцидоз, первичная цилиарная дискинезия, пороки развития бронхолегочной системы, другие хронические заболевания легких).
Этиология и патогенез
Острый бронхит в большинстве случаев является проявлением респираторно-вирусной инфекции, наиболее часто его вызывают вирус парагриппа, а также рино-, РС-,корона-, метапневмо– и бокавирусы.
Около 10% бронхитов у детей старше 5 лет, особенно в осенний период, связаны с инфекцией Мycoplasma pneumoniae. Chlamydia trachomatis может вызывать бронхит у детей первых месяцев жизни, Chlamydophila pneumoniae – у подростков. Реже бактериальная этиология может быть обусловлена Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis.
Бактериальный трахеобронхит осложняет стенозы гортани и как первичное заболевание у детей наблюдается крайне редко.
Особую группу составляют аспирационные бронхиты, связанные с привычной аспирацией пищи у детей грудного и раннего возраста, этиопатогенез которых обусловлен не только агрессивным физико-химическим действием аспирата, но и смешанной кишечной флорой [2].
Эпидемиология
Заболеваемость острым бронхитом в России составляет в среднем 75-250 на 1000 детей в год, т.е. на 2 порядка выше, чем пневмонией. Наиболее часто у детей бронхит встречается в возрастной категории 1-3 года. Бронхиты на фоне острой респираторной вирусной инфекции (ОРВИ), в т.ч. повторные, наблюдаются особенно часто у детей до 6 лет в зонах промышленного и бытового (пассивное курение, печи, плиты) загрязнения воздуха, что может быть связано с бронхиальной гиперреактивностью (БГР) [1,2].
Диагностика
Диффузный характер хрипов, невысокая температура, отсутствие токсикоза, перкуторных изменений и лейкоцитоза позволяют исключить пневмонию и поставить диагноз бронхита, не прибегая к рентгенографии грудной клетки [1,2].
Острый бронхит (вирусный) – наблюдается преимущественно у детей дошкольного и школьного возраста. Его характеризует острое начало с субфебрильной (реже фебрильной) температурой, катаральными симптомами (кашлем, ринитом). Кашель может появляться со 2-3 дня болезни. Клинические признаки бронхиальной обструкции (экспираторная одышка, свистящие хрипы, свистящее дыхание) отсутствуют. Признаки интоксикации обычно отсутствуют, длится обычно 5-7 дней. У грудных детей при РС-вирусной инфекции и у старших – при аденовирусной – может сохраняться до 2 недель. Кашель длительностью ≥2 недель у школьников может свидетельствовать о коклюшной инфекции.
Хламидийный бронхит, вызванный C. pneumoniae, у подростков диагностируется редко, иногда протекает с бронхообструкцией. Клиническая картина его может сопровождаться фарингитом и лимфаденитом, однако она изучена недостаточно из-за сложностей этиологической диагностики.
Острый бронхит с синдромом бронхиальной обструкции: повторные эпизоды синдрома бронхиальной обструкции наблюдаются достаточно часто – на фоне очередной респираторной инфекции и требуют исключения у пациента бронхиальной астмы. Они, как правило, сопровождаются свистящими хрипами и удлинением выдоха, которые появляются уже в 1-2 день болезни. ЧДД редко превышает 60 в 1 минуту, диспноэ может быть не выражено, но иногда его признаком является беспокойство ребенка, смена позы в поисках наиболее удобной. Не редко оксигенация не снижается. Кашель малопродуктивный, температура умеренная. Общее состояние при этом обычно остается удовлетворительным [1,2,4].
• При остром бронхите рекомендуется оценка общего состояния ребенка, характера кашля, проведение осмотра грудной клетки (обратить внимание на западение межреберных промежутков и яремной ямки на вдохе, участие вспомогательной мускулатуры в акте дыхания); перкуссия и аускультация легких, оценка состояния верхних дыхательных путей, подсчет частоты дыхания и сердечных сокращений. Кроме того, рекомендуется проведение общего стандартного осмотра ребенка [1,2].
При остром бронхите (вирусном) – аускультативно в легких можно обнаружить рассеянные сухие и влажные хрипы. Бронхиальная обструкция отсутствует. Признаков интоксикации обычно нет.
Бронхит, вызванный Mycoplasma pneumoniae. при аускультации легких– обилие крепитирующих и мелкопузырчатых хрипов с двух сторон, но, в отличие от вирусного бронхита, они часто асимметричны, с преобладанием в одном из легких. Нередко определяется бронхиальная обструкция.
Хламидийный бронхит, вызванный C. trachomatis: аускультативно в легких выслушиваются мелко- и среднепузырчатые хрипы.
Хламидийный бронхит, вызванный C. pneumoniae: аускультативно в легких возможно выявление бронхиальной обструкции. Могут быть обнаружены увеличенные лимфоузлы и фарингит.
Острый бронхит с синдромом бронхиальной обструкции: аускультативно в легких– свистящие хрипы на фоне удлиненного выдоха.
• В типичных случаях течения острого бронхита у детей не рекомендовано рутинное проведение лабораторных исследований [1,2].
Комментарий: При остром бронхите изменения в общем анализе крови, как правило, незначительны, число лейкоцитов 30 мг/л и прокальцитонина (ПКТ) >2 нг/мл.
• Не рекомендуется рутинное применение вирусологического и бактериологического исследования при остром бронхите, вызванном M. pneumoniae, т.к. в большинстве случаев результаты не влияют на выбор терапии. Специфические IgM-антитела появляются лишь к концу второй недели болезни, полимеразная цепная реакция (ПЦР) может выявить носительство, а нарастание IgG-антител говорит о ранее перенесенной инфекции [1,2].
Комментарий: диагноз бронхита, вызванного микоплазмой, чаще всего предположительный, клинические признаки оправдывают назначение макролидов, дающих эффект в течение 1-2 дней. Рентгенография грудной клетки показана при обилии и выраженной асимметрии хрипов для диагностики пневмонии, вызванной Mycoplasma pneumoniae.
• При подозрении на хламидийный бронхит, вызванный C. trachomatis, рекомендовано определение титр IgM-антител [1,2].
• Не рекомендуется в типичных случаях острого бронхита у детей проводить рентгенографию органов грудной клетки [1,2,4].
Подозрение на типичную пневмонию: в отличие от бронхита, для пневмонии характерно изменение дыхания (ослабленное, бронхиальное) и укорочение перкуторного звука, наличие мелкопузырчатых хрипов над отдельным участком легкого.
Поскольку локальные симптомы пневмонии выявляются лишь у 50-70% больных, для диагностики используется набор общих симптомов:
- учащение дыхания (>60 в 1 минуту у детей до 2 месяцев, >50 у детей 3-12 месяцев и >40 у детей старше 1 года)
Дифференциальный диагноз
• Кроме того, у детей, особенно до 5 лет причины бронхиальной обструкции и/или свистящих хрипов в легких достаточно разнообразны: врожденные и наследственные аномалии респираторного тракта (трахео- и бронхомаляция и другие пороки развития бронхиальной стенки, муковисцидоз, первичная цилиарная дискинезия, трахеопищеводные свищи), инородные тела, сосудистое кольцо, бронхолегочная дисплазия, гастроэзофагеальный рефлюкс и т.д.
Лечение
• Не рекомендовано применение при остром бронхите у детей антигистаминных препаратов, электропроцедур в связи с отсутствием доказательств их эффективности [1,2].
• Не рекомендовано применение горчичников, жгучих пластырей, банок в связи с тем, что вред от их применения существенно превышает возможную пользу[1,2].
• Не рекомендована антибактериальная терапия при остром бронхите (вирусном, неосложненном) [1,2,4,5,6,7,8,9,10].
(Сила рекомендации 1; уровень доказательности A).
Предлагаемый протокол лечения включает необходимые и достаточные назначения. Дополнительные средства назначают только при наличии показаний [1,2].
- Дренаж грудной клетки, стимуляция кашлевого рефлекса при его снижении, дыхательная гимнастика в периоде реконвалесценции [1,2].
• Рекомендовано рассмотреть назначение противокашлевого средства центрального действия в отдельных случаях коротким курсом при сухом мучительном болезненном кашле при отсутствии хрипов в легких и других признаков бронхообструкции [1,2].
Комментарий: Например, может быть назначен бутамират (Код ATX: R05DB13): капли 4 р./день: детям 2-12 месяцев по 10; 1-3 лет по 15 капель, сироп: 3 р./день: детям 3-6 лет – по 5 мл; 6-12 лет – по 10 мл; депо-таблетки 50 мг детям старше 12 лет по 1-2 таб. в день.
Комментарий: мукорегуляторы: например, амброксол ж,вк (Код ATX: R05CB06) табл. 30 мг, р-р 7,5 мг/мл, сироп 15, 30 мг/5 мл. Детям 0-5 лет по 7,5 мг, 6-12 лет по 15 мг, >12 лет по 30 мг 3 р/день после еды. Ингаляции: детям 0-5 лет по 2 мл, старше 5 лет по 2-3 мл 2 раза в день.
Секретолитики и стимуляторы моторной функции дыхательных путей: ацетилцистеин ж,вк (Код АТХ: R05CB01) внутрь детям старше 6 лет - по 200 мг 2-3 раза/сут; детям в возрасте от 2 до 6 лет - по 200 мг 2 раза/сут или по 100 мг 3 раза/сут, до 2 лет - по 100 мг 2 раза/сут.; карбоцистеин (Код АТХ: R05CB03) детям в возрасте от 2,5 до 5 лет по 5 мл 2%-го сиропа дважды в день, детям старше 5 лет по 5 мл 5%-го сиропа трижды в день или 10 мл 2%-го сиропа трижды в день.
• Рекомендовано при сохранении температуры ≥38° более 3 суток решить вопрос о необходимости дообследования (общий анализ крови, рентгенография органов грудной клетки или иного, по показаниям) и антибактериальной терапии[1,2,4].
• Острый бронхит с синдромом бронхиальной обструкции. В случае первого эпизода, в зависимости от выраженности степени бронхиальной обструкции рекомендовано назначение:
Ингаляционные β2-агонисты или комбинированные препараты через небулайзер, добавляя к препарату 0,9% раствор натрия хлорида ж,вк , или в виде дозированного аэрозольного ингалятора (ДАИ) со спейсером с соответствующей лицевой маской или мундштуком, обычно до 3 раз в день:
- сальбутамол ж,вк (код АТХ: R03AL02) на прием 0,15 мл/кг, максимально 2,5 мл ж,вк в суспензии, в среднем 250-500мкг/сут, применение 2 раза в день, коротким курсом до 5 дней [1,2].
Комментарий: например, джозамицин (Код ATX: J01FA07) 40-50 мг/кг/сут или другие макролиды в течение 10-14 дней. При наличии обструкции – ингаляции β2- агонистов или комбинированных препаратов (см. выше) (1А). Оценка эффекта терапии – нормализация температуры и самочувствия, уменьшение кашля и хрипов в легких.
• При остром бронхите, сопровождающемся признаками бактериальной инфекции, обусловленной типичной бактериальной флорой, в некоторых случаях рекомендовано рассмотреть использование амоксициллина ж,вк в дозировке 70 мг/кг/сут курсом 5-7 дней [1,2].
Комментарий: следует помнить, что применение антибактериальных препаратов даже в случае подозрения на наличие бактериальной этиологии острого бронхита, должно быть обосновано тяжестью состояния и/или лабораторными маркерами бактериального воспаления.
Прогноз
Профилактика
Профилактика респираторных инфекций (активная иммунизация против вакциноуправляемых вирусных инфекций, а также против пневмококковой и гемофильной инфекций), борьба с загрязнением воздуха, с пассивным курением.
Больной с бронхитом, как правило, не требует госпитализации, режим полупостельный до падения температуры.
Бронхит — это воспаление слизистой оболочки стенок бронхов. Бронхи, в свою очередь, представляют собой разветвленную сеть трубок разного диаметра (рис.1), проводящих вдыхаемый воздух из гортани в легкие. При инфекции или воспалении бронхов нарушается циркуляция воздуха к легким и из них, вследствие отека бронхов и гиперпродукции слизи. (рис.2)
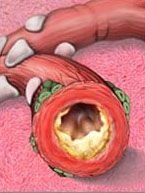
Рис 2.
Рис 1.
В норме бронхами производится около 30 граммов слизистого секрета ежедневно. Производимая слизь выполняет барьерную и защитную функции. Она предохраняет поверхность бронхов от повреждения, увлажняет и согревает вдыхаемый воздух, обеспечивает удаление инородных частиц. Биологически активные вещества, содержащиеся в слизи, повышают местный иммунитет бронхов. Инфекционные возбудители (вирусы, бактерии, грибы) или неинфекционные (пыль, пыльца растений, компоненты аэрозолей) вызывают повреждение клеток слизистой оболочки бронхов. Возникает воспаление, при котором количество производимой слизи увеличивается в несколько раз, а также повышается ее вязкость. Скопление слизи приводит к затруднению дыхания и нарушению работы легких. Кроме того, слизистый секрет служит прекрасной питательной средой для роста микроорганизмов.
Болезни органов дыхания у детей представляют одну из наиболее актуальных проблем современной педиатрии ввиду их значительной распространенности и высокого риска легочных и внелегочных осложнений. Рапространённость острых брохитов у детей заболеваний на 1000 детей в год. На первом году жизни заболеваемость составляет 75, а у детей до 3 лет — 200 на 1000 детей.
Как самостоятельное заболевание, бронхиты у детей встречаются редко и являются большей частью осложнением (проявлением) острых респираторных вирусных инфекций, реже бронхиты вызываются бактериальной флорой, микоплазмами, хламидиями.
Необходимо, отметить, что этиология бронхита различается в зависимости от клинической формы и возраста больного. В последние годы придают значение интраламинарному генезу брохитов т.е. активации эндогенной (собственной) микрофлоры. Причиной острого бронхита в большинстве случаев являются вирусы, причем в разных возрастных группах возбудители неодинаковы (см. таблицу).
от 6 мес. до 3 лет
Во всех возрастных группах: аденовирус, риновирус, вирус гриппа, особенно в холодное время года
Типы бронхитов
В настоящее время принято выделять три клинические формы бронхита:
- острый,
- рецидивирующий
- хронический.
Острый бронхит встречается в любом возрастном периоде жизни человека и представляет собой острое самокупирующееся (т. е. самоизлечивающееся) воспаление слизистой оболочки трахеобронхиального дерева, обычно завершающееся полным излечением и восстановлением функций.
Острый бронхит, если он не сопровождается клинически выраженными признаками обструкции, принято обозначать как острый простой бронхит, или просто острый бронхит.
В отличие от него острый обструктивный бронхит характеризуется тем, что воспаление слизистой оболочки бронхов сопровождается сужением и/или закупоркой дыхательных путей за счет отека и гиперплазии слизистой оболочки, гиперсекреции слизи или развития бронхоспазма. Возможен сочетанный характер бронхообструкции. Обструктивный бронхит несколько чаще регистрируется у детей раннего возраста, т. е. у детей до 3 лет. Причем в этом возрасте обструктивный синдром преимущественно обусловлен гиперсекрецией вязкой и густой слизи и гиперплазией слизистой оболочки. Бронхоспазм более характерен для детей старше 4 лет.
Одной из клинических форм острого воспаления слизистой оболочки бронхов является бронхиолит. Он, по сути, представляет собой клинический вариант острого обструктивного бронхита, но в отличие от последнего характеризуется воспалением слизистых оболочек мелких бронхов и бронхиол. Этим определяются клинические особенности заболевания, его тяжесть и прогноз. Бронхиолит встречается преимущественно у детей раннего возраста, причем чаще в грудном возрасте, т. е. до года.
Под рецидивирующим бронхитом понимают такую форму заболевания, когда в течение года отмечается не менее трех эпизодов острого бронхита. Как правило,
подобная склонность к развитию повторного воспаления слизистой бронхов не случайна, и в основе ее лежит снижение мукоцилиарного клиренса вследствие поражения мерцательного эпителия: повышенной вязкости слизи; изменения диаметра бронхов; увеличения резистентности респираторных путей; нарушения местной или общей противоинфекционной защиты.Рецидивирующий бронхит клинически протекает в виде острого простого или обструктивного бронхитов, реже в виде эпизодов повторного бронхиолита. У детей рецидивирующий бронхит встречается в любом возрастном периоде детства, но наиболее часто регистрируется после 3 лет.
Хронический бронхит — заболевание, связанное с длительным воздействием неспецифических раздражителей на дыхательные пути, сопровождающееся гиперсекрецией слизи и воспалительно-дегенеративными изменениями бронхов и легочной ткани. Ключевой признак заболевания — хронический продуктивный кашель, наблюдаемый на протяжении по меньшей мере 3 мес в течение 2 последовательных лет при исключении других заболеваний/патологических состояний (туберкулез, застойная сердечная недостаточность и др.).
Обострение хронического бронхита сопровождается усилением кашля, одышки, увеличением объема выделяемой мокроты, гнойным ее характером и/или повышением температуры тела. Бактериальные и вирусные инфекции ответственны за обострения хронического бронхита в 1/2-2/3 случаев. Другими причинами обострения заболевания могут быть аллергены, загрязнители атмосферного воздуха и т.д.

Бронхит – одно из самых частых заболеваний, которое диагностируют у детей. Чаще всего воспаляется слизистая бронхов из-за проникновения вирусов и является следствием ОРВИ. Патология проявляется типичным сухим непродуктивным кашлем, который вскоре сменяется на мокрый. Пик бронхитов вирусной этиологии приходится на осенне-зимний период: именно тогда специалисты диагностируют вспышку этого заболевания. Но аллергический бронхит у ребенка не зависит от сезона и может случиться в любое время года. Лечить патологию нужно правильно и в полном объеме, чтобы не спровоцировать тяжелые осложнения.
Особенности течения болезни у детей
Бронхит имеет свои маркеры течения в связи с анатомическими особенностями дыхательной системы у детей и возрастными особенностями органов дыхания, например слабостью мукоцилиарного клиренса, когда собственная система очищения бронхов работает вяло, недостаточно. Мелкие бронхи у детей очень узкие, а ввиду слабости мышечной мускулатуры они очищаются от скопившегося отделяемого гораздо хуже, чем у взрослых. Именно поэтому в детском возрасте лидируют рецидивирующие обструктивные бронхиты. Заболевание протекает не только более мучительно и тяжело, но и долго, поскольку организм не может освободиться от мокроты даже при сильном кашле. Особенно тяжело протекает бронхит у грудничка.
Тяжелое течение бронхита у ребенка обусловлено и тем, что бронхолегочная система ребенка активно развивается, поэтому при воспалении бронхов нарушается вентиляция легких, и наступает кислородная недостаточность. Она ухудшает не только работу легких, но и в целом влияет на организм: притупляется мозговая активность, бледнеют кожные покровы, дети становятся слабыми, вялыми. При отсутствии своевременной помощи активизируется еще один не менее грозный фактор – риск заболеть воспалительными заболеваниями, например пневмонией. При недостаточном очищении от отделяемого присоединяется бактериальная инфекция, провоцирующая острое воспаление легких.
Причины бронхита у детей
Бронхит у ребенка появляется вследствие перенесения инфекционного заболевания. Обычно приводят к заболеванию грипп, аденовирусная инфекция, респираторно-синцитиальная инфекция, парагрипп, риновирусная инфекция. Но спровоцировать патологию может и проникновение в организм болезнетворных агентов:
- бактерий – пневмококк, стрептококк, кишечная и синегнойная палочка;
- грибков – кандида, аспергилла;
- внутриклеточных возбудителей инфекции – цитомегаловируса, микоплазмы, хламидии.
Довольно часто бронхит у ребенка протекает на фоне коклюша, кори или дифтерии, а есть он и аллергической этиологии, то есть причиной развития заболевания является проникновение в организм аллергена. Раздражителями становятся пыль, табачный дым, пыльца растений, бытовая химия.
Далеко не у всех детей развивается бронхит, он чаще поражает тех, у кого есть предрасполагающие к заболеванию факторы:
- перинатальные патологии;
- аномалии строения;
- врожденные пороки бронхолегочной системы;
- хронические заболевания органов дыхания.
Бронхит у ребенка усиливается не только в осенне-зимний период. На его появление влияет пребывание в новом коллективе, неблагоприятные бытовые условия, недостаточное питание (дефицит витаминов, ослабленный иммунитет).
Патогенез бронхита
При проникновении вируса в организм воздушно-капельно он быстро распространяется по дыхательным путям, в первую очередь воспаляется слизистый эпителий. Его клетки воспаляются и гибнут. В ответ на возбудителя организм запускает защитную реакцию, и бронхи выделяют слизистое отделяемое для выведения вируса.
Крупные бронхи выводят слизь легко, а вот при закупорке бронхиол может развиться обструкция, в связи с чем заболевание принимает затяжной характер. Сужение просвета приводит к дыхательной недостаточности, а присоединение бактериальной инфекции может спровоцировать спаечный процесс.
Классификация
Классификация бронхита различна в зависимости от принципов, положенных в основу деления. По клинической картине патологии и степени выраженности признаков выделяют:
- острый – заболевание характеризуется внезапным появлением и тяжелой симптоматикой, но вскоре сменяется влажным кашлем, и наступает выздоровление;
- хронический бронхит – воспалительная патология со стертыми признаками и затяжным течением.
Если говорить о функциональности дыхательной системы, то детский бронхит делят на обструктивный и необструктивный. Необструктивная форма наиболее легкая в плане течения. Признаки заболевания проявляются в период острой фазы, а потом исчезают, когда начинается процесс выздоровления. Обструктивный бронхит проходит тяжелее и дольше. При этом поражаются мельчайшие бронхиолы, а обструкция провоцирует кислородную недостаточность, риск появления спаек, развития астмы и даже сердечной недостаточности.
В зависимости от возбудителя, спровоцировавшего воспалительный процесс, бронхит у ребенка классифицируют:
- на инфекционный – провоцируется патогенными микроорганизмами, грибками;
- аллергический – возникает из-за воздействия аллергена на организм;
- токсический – патология развивается на фоне интоксикации (например, при проживании в промышленной зоне, местах с плохой экологией).
По локализации патологического процесса врачи различают трахеобронхит и бронхиолит. В первом случае, помимо поражения бронхиального дерева, страдает и трахея. Воспалительные изменения существенно затрагивают верхние дыхательные пути. При бронхиолите страдает бронхиальное дерево, а сама инфекция опускается ниже, поражая бронхи и самые мельчайшие бронхиолы.
Симптомы бронхита
Бронхит у ребенка дает различную симптоматику в зависимости от формы заболевания. При инфекционном варианте нарастают типичные симптомы интоксикации, а сам патологический процесс чаще всего начинается с ОРВИ. Истинный бронхит у ребенка проявляется на 3–4 день, когда он ощущает затруднения дыхания, а еще примерно через такое же время у него начинает отходить мокрота, если патология протекает по необструктивному типу.
Обструктивный бронхит обычно длится дольше, кашель сухой, лающий, можно услышать хрипы и свист. Дети жалуются на болезненность за грудиной, ощущение неполного вдоха. Общее состояние в первые дни слабое, температура повышена до 38–39°С, дети много спят, отказываются от еды, но сон перемежается приступами кашля, поэтому о полноценном отдыхе говорить не приходится.
Признаки аллергического бронхита у ребенка имеют свои особенности. Протекает такое заболевание на фоне проникновения аллергена, а не патогенного микроорганизма, поэтому типичные признаки интоксикации отсутствуют. Главный маркер аллергического бронхита у ребенка – ухудшение состояния только при наличии действия раздражителя. Температура тела не повышается, кашель обычно сухой, мокрота не образуется. Зато при аллергическом бронхите могут добавиться и другие признаки, например ринит и конъюнктивит аллергического происхождения.
Токсический бронхит у ребенка больше похож на аллергический, однако здесь течение патологии пролонгированное, ведь токсин в большинстве случаев контактирует с ребенком длительное время. Определить токсический бронхит можно по сухому кашлю, хрипам при вдохе и выдохе, субфебрильной температуре тела, недостатку кислорода в крови, бледности кожи.
Диагностика бронхита

Бронхит у ребенка можно установить уже при аускультации, когда педиатр услышит характерные звуки. Однако для определения возбудителя и оценки тяжести патологии необходимо сделать:
- анализ крови;
- рентгенографию;
- исследование мокроты.
Эти простые и доступные способы диагностики помогут определить не только причину бронхита у ребенка, но и предупредить частые осложнения. Например, рентгеновский снимок покажет распространение воспалительного процесса и вовлечение легочной ткани. Для детей применяются малодозовые аппараты, зато польза от рентгена огромна.
Дифференциальная диагностика
Проявления бронхита бывают настолько разнообразными, что иногда возникает сложность с правильной постановкой диагноза. Для этого проводится тщательная дифференциальная диагностика, благодаря которой можно отличить бронхит у ребенка от других заболеваний:
- синдрома постназального затека, синусита;
- проникновения инородных тел в бронхи;
- плеврита;
- онкологического заболевания;
- сердечно-сосудистой недостаточности;
- аллергической реакции;
- коклюша.
Тщательное сопоставление признаков патологий поможет определить правильный диагноз и начать эффективное лечение.
Лечение бронхита
Лечение бронхита у ребенка требует исключительно врачебных назначений. Не стоит проводить терапию самостоятельно и народными средствами. В большинстве случаев они не способствуют выздоровлению, а только затягивают выздоровление и приводят к бактериальным осложнениям. При появлении кашля и хрипов немедленно обращайтесь к врачу.
Поскольку в большинстве случаев провоцируют заболевание не бактерии, а вирусы, то терапия назначается противовирусная, а антибиотики только в том случае, если появились воспалительные очаги, и присоединилась бактериальная инфекция. Помимо препаратов, которые назначит врач для лечения бронхита у ребенка, необходимо:
- обеспечить достаточное питье;
- давать ребенку жаропонижающие средства при высокой температуре;
- увлажнять в комнате воздух, соблюдать чистоту;
- готовить витаминную легкоусвояемую пищу.
Ни в коем случае нельзя делать горчичники, паровые ингаляции, различные согревающие компрессы, мази и горячие ванны для ног – все это активизирует кровообращение и при бактериальном бронхите только усугубляет течение болезни.
Когда после вирусного бронхита ребенку станет лучше, и острый период пройдет, выходите с ним гулять на свежий воздух, предварительно тепло одев. Приток кислорода обязателен при лечении и крайне важен при гипоксии, когда поражены легкие. Лечение острого бронхита у детей в среднем занимает 10–14 дней до полного выздоровления.
Врачи назначают детям муколитические средства, которые способствуют лучшему выведению мокроты. Курсы муколитиков короткие, но довольно эффективные, эти препараты помогут активизировать отхаркивание, противостоять застою мокроты в бронхах. Ингаляции разрешены только по назначению врача.
Осложнения и последствия
Наиболее опасные осложнения острого бронхита – пневмония, дыхательная недостаточность и бронхиальная астма. Также он может рецидивировать, если его не вылечить полностью, а необструктивная форма заболевания может перейти в хроническую обструктивную рецидивирующую, если начать терапию несвоевременно.
Острый обструктивный бронхит грозит перетечь в хроническое заболевание при неправильно подобранной терапии или не полностью проведенном лечении.
Профилактика
Профилактика бронхита в первую очередь заключается в недопущении вирусных инфекций и своевременном лечении простуды. Для этого закаляйте ребенка с детства, одевайте его по погоде и не перегревайте, обеспечивайте правильное витаминизированное питание. Избегайте аллергических факторов, поддерживайте чистоту в доме и придерживайте гигиенических правил.
В осенне-зимний период избегайте скопления большого количества людей, не контактируйте с потенциальными заболевшими. Вакцинируйтесь от гриппа и прививайте детей по календарю прививками, рекомендованными Министерством.
Лечение детского бронхита в Москве

При необходимости будет организовано стационарное лечение бронхита у ребенка. Не откладывайте консультацию педиатра и не занимайтесь самолечением.
Читайте также:

