Внутрибольничная инфекция реферат по сестринскому делу
Обновлено: 02.07.2024
ВБИ - это любое клинически распознаваемое инфекционное заболевание, которое поражает больного в результате его поступления в больницу или обращения в нее за лечебной помощью, или инфекционное заболевание сотрудника больницы вследствие его работы в данном учреждении вне зависимости от появления симптомов заболевания до или во время пребывания в больнице ( по определению ВОЗ, 1979г.).
Факторы, влияющие на рост ИСМП:
- тесное общение пациентов и персонала крупных больничных комплексов;
- длительность пребывания пациентов в стационаре;
- нарушение правил асептики и антисептики и любые отклонения от санитарно-гигиенических норм;
- широкое использование для диагностики и лечения инвазивных технологий;
- применение лекарственных средств, подавляющих иммунитет пациента;
- появление резистентных (устойчивых) штаммов микроорганизмов.
Инфекционный процесс
Инфекционный процесс – сложный многокомпонентный процесс (цепочка событий) взаимодействия инфекционных патогенных агентов с макроорганизмом, с развитием в последующем комплекса морфологических и иммунологических изменений. Знание элементов (звеньев) инфекционного процесса помогает предотвратить ВБИ.
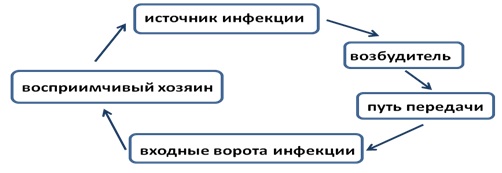
Элементы инфекционного процесса
Возбудитель
- вирусы (СПИД, гепатит, грипп…);
- бактерии (патогенные, условно патогенные);
- простейшие;
- грибки (кандида…);
- многоклеточные паразиты (гельминты, чесоточный зудень, вши).
- Вирулентность – степень, мера патогенности, индивидуально присущая каждому штамму патогенного возбудителя
- Инвазивность – способность к проникновению в ткани и органы макроорганизма и распространению в них
- Токсигенность – способность к выработке и выделению различных токсинов
- Патогенность (болезнетворность) – способность вызывать заболевание. Виды микроорганизмов по типу действия:
- патогенные – вызывающие развитие инфекционного процесса
- условно-патогенные – вызывают развитие инфекционного заболевания только при определенных условиях
- непатогенные – никогда не вызывают заболевание
Источник (резервуар)
- пациенты;
- персонал;
- посетители;
- больные и носители
Основные резервуары микроорганизмов во внешней среде
- дыхательная аппаратура;
- медицинское оборудование и инструментарий;
- поверхности, находящиеся вблизи пациентов;
- предметы ухода;
- дезинфицирующие растворы пониженной концентрации;
- медикаменты;
- емкости для воды;
- системы кондиционирования.
Восприимчивый хозяин
Восприимчивый хозяин - организм, имеющий слабую сопротивляемость. Факторы риска для заражения являются:
Внутрибольничные инфекции (ВБИ) в последние годы приобрели исключительно большое значение для всех стран мира – как промышленно развитых, так и развивающихся. Увеличение числа лечебно-профилактических учреждений, создание новых видов медицинского (терапевтического и диагностического) оборудования, применение новейших препаратов с иммунодепрессивными свойствами, искусственное подавление иммунитета при пересадке органов и тканей, а также многие другие факторы усиливают угрозу распространения инфекций среди больных и персонала ЛПУ.
Содержание
Введение
Распространенность ВБИ
Причины развития ВБИ
Факторы, способствующие возникновению и распространению ВБИ
Структура ВБИ
ЛитератураПрикрепленные файлы: 1 файл
ВОЛГОГРАДСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ.docx
ВОЛГОГРАДСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
КАФЕДРА МИКРОБИОЛОГИИ, ВИРУСОЛОГИИ, ИММУНОЛОГИИ С КУРСОМ КЛИНИЧЕСКОЙ
Выполнила: студентка 12 группы
4 курса Лечебного факультета
- Введение
- Распространенность ВБИ
- Причины развития ВБИ
- Факторы, способствующие возникновению и распространению ВБИ
- Структура ВБИ
- Литература
Внутрибольничные (нозокомиальные) инфекции – инфекционные заболевания, связанные с пребыванием, лечением, обследованием и обращением за медицинской помощью в лечебно-профилактическое учреждение. Присоединяясь к основному заболеванию, внутрибольничные инфекции ухудшают течение и прогноз болезни.
Внутрибольничные инфекции (ВБИ) в последние годы приобрели исключительно большое значение для всех стран мира – как промышленно развитых, так и развивающихся. Увеличение числа лечебно-профилактических учреждений, создание новых видов медицинского (терапевтического и диагностического) оборудования, применение новейших препаратов с иммунодепрессивными свойствами, искусственное подавление иммунитета при пересадке органов и тканей, а также многие другие факторы усиливают угрозу распространения инфекций среди больных и персонала ЛПУ. Совершенствование методов диагностики позволяет узнавать не изученные ранее особенности эпидемиологии, казалось бы, известных инфекций (вирусный гепатит В) и выявлять новые нозологические формы инфекций, относящихся к ВБИ (вирусные гепатиты С, D, F, G, СПИД, болезнь легионеров и др.). В связи с этим становятся вполне очевидными причины информационного взрыва в области ВБИ и борьбы с ними.
Проблема ВБИ приобрела еще большее значение в связи с появлением так называемых госпитальных (как правило, полирезистентных к антибиотикам и химиопрепаратам) штаммов стафилококков, сальмонелл, синегнойной палочки и других возбудителей. Они легко распространяются среди детей и ослабленных, особенно пожилых, больных со сниженной иммунологической реактивностью, которые представляют собой группу риска.
Таким образом, актуальность проблемы госпитальных инфекций для теоретической медицины и практического здравоохранения не вызывает сомнения. Она обусловлена, с одной стороны, высоким уровнем заболеваемости, летальности, социально-экономичесим и моральным ущербом, наносимым здоровью пациентов, а с другой стороны – внутрибольничные инфекции наносят существенный вред здоровью медицинского персонала.
В качестве ВБИ следует рассматривать любые клинически распознаваемые инфекционные заболевания, возникающие у больных после госпитализации либо посещения лечебного учреждения с целью лечения, а также у медицинского персонала в силу осуществляемой им деятельности, независимо от того, проявляются или не проявляются симптомы этого заболевания во время нахождения данных лиц в медицинском учреждении. Заболевания, связанные с оказанием или получением медицинской помощи, также обозначают терминами "ятрогения" или "нозокомиальные инфекции".ВБИ считаются одной из основных причин смертности. Летальность при различных нозологических формах колеблется от 3,5 до 60%, а при генерализованных формах достигает такого же уровня, как в доантибиотическую эру.
Большую опасность для пациентов и медицинского персонала представляют также вспышки гепатитов В и С, которые регистрируется в различных типах стационаров.
Выделяют следующие основные причины развития внутрибольничных инфекций:
- формирование и селекция госпитальных штаммов микроорганизмов, обладающих высокой вирулентностью и множественной лекарственной устойчивостью;
- нерациональное проведение антимикробной химиотерапии и отсутствие контроля за циркуляцией штаммов с лекарственной устойчивостью;
- значительная частота носительства патогенной микрофлоры (например, золотистого стафилококка) среди медицинского персонала (достигает 40%);
- создание крупных больничных комплексов со своей специфической экологией – скученностью в стационарах и поликлиниках, особенностями основного контингента ( преимущественно ослабленные пациенты), относительной замкнутостью помещений ( палаты, процедурные кабинеты и т.д.);
- нарушение правил асептики и антисептики, отклонения от санитарно-гигиенических норм для стационаров и поликлиник.
Спектр возбудителей внутрибольничных инфекции охватывает вирусы, бактерии, грибы и простейших. Он представлен наиболее вирулентными госпитальными штаммами. Ежегодно их число увеличивается, преимущественно за счёт условно-патогенных микроорганизмов. Основные возбудители бактериальных инфекций – стафилококки, пневмококки, грамотрицательные энтеробактерии, псевдомонады и анаэробы. Ведущую роль играют стафилококки (до 60% всех случаев внутрибольничных инфекции), грамотрицательные бактерии, респираторные вирусы и грибы рода Candida.
В литературе широко используется термин "госпитальный штамм" микроорганизма, однако единого определения этого понятия не существует. Некоторые исследователи считают, что госпитальный штамм – это тот, который выделяется от больных, независимо от его свойств. Чаще всего под госпитальными штаммами понимаются культуры, которые выделяются от больных в стационаре и характеризуются ярко выраженной резистентностью к некоторому количеству антибиотиков. Согласно этому пониманию, госпитальный штамм есть результат селективного действия антибиотиков.
Штаммы бактерий, выделенные от пациентов с нозокомиальными инфекциями, как правило, более вирулентны и обладают множественной химиорезистентностью. Широкое использование антибиотиков с лечебной и профилактической целями лишь частично подавляет рост устойчивых бактерий и приводит к селекции устойчивых штаммов. Происходит формирование "порочного круга" – возникающие внутрибольничные инфекции требуют применения высокоактивных антибиотиков, способствующих в свою очередь появлению более устойчивых микроорганизмов. Не менее важным фактором следует считать развитие дисбактериозов, возникающих на фоне антибиотикотерапии и приводящих к колонизации органов и тканей условно-патогенными микроорганизмами.
Степень риска заражения ВБИ в значительной мере зависит от этиологии заболевания. Это позволяет классифицировать ВБИ в зависимости от риска заражения больного от медицинского персонала и медицинского персонала от больного.
Внутрибольничную инфекцию регистрируют повсеместно, в виде вспышек или спорадических случаев. Практически любой пациент стационара предрасположен к развитию инфекционных процессов. Внутрибольничные инфекции характеризуются высокой контагиозностью, широким спектром возбудителей и разнообразными путями их передачи, возможностью вспышек в любое время года, наличием пациентов с повышенным риском заболевания (т. н. "группа риска") и возможностью рецидивов.
Особенности эпидемического процесса зависят от свойств возбудителя, типа учреждения, контингента больных, качества организации медицинской помощи, санитарно-гигиенического и противоэпидемического режимов.
Необходимо отметить значительное обсеменение объектов окружающей среды вследствие активной циркуляции госпитальных штаммов условно-патогенной микрофлоры между больными и персоналом, способствующее формированию нового контингента носителей. Не меньшее значение имеют медицинские манипуляции и их характер. Часто внутрибольничные инфекции возникают после оперативных вмешательств и инвазивных лечебных и диагностических процедур (например, катетеризация вен или мочевого пузыря). Определённый вклад вносит новая медицинская аппаратура, требующая особых методов стерилизации. Как правило, внутрибольничные инфекции возникают на фоне основного заболевания либо, реже, первично развиваются у новорожденных.
Факторами, способствующими возникновению и распространению ВБИ, являются:
Внешние факторы (специфичны для любого стационара):
1. аппаратура и инструментарий
2. пищевые продукты
4. лекарственные средства
- кожные покровы
- ЖКТ
- мочеполовая система
- дыхательные пути
Инвазивные медицинские манипуляции, проводимые в стационаре:
- длительная катетеризация вен и мочевого пузыря
- интубация
- хирургическое нарушение целостности анатомических барьеров
- эндоскопия
- постоянное носительство патогенных микроорганизмов
- временное носительство патогенных микроорганизмов
- больные или инфицированные сотрудники
Для возникновения и распространения какого-либо инфекционного заболевания (и ВБИ не являются исключением) необходимы три основных компонента: источник инфекции, путь передачи и восприимчивый субъект.
Источником ВБИ являются: больные, носители возбудителей ВБИ, медицинский персонал и лица, привлекаемые для ухода за больными (а также студенты), родственники, навещающие больных в стационаре.
Что касается путей передачи, то возбудители внутрибольничных инфекций могут передаваться воздушно-капельным, воздушно-пылевым, алиментарным путями, трансфузионно, трансплацентарно, при прохождении плода по родовым путям, половым и другими путями.
В качестве субъектов, восприимчивых к ВБИ, следует в первую очередь назвать детей и ослабленных, особенно пожилых, больных со сниженной иммунологической реактивностью, которые представляют собой группу риска.
В структуре ВБИ в крупных многопрофильных ЛПУ гнойно- септические инфекции (ГСИ) занимают ведущее место, составляя до 75—80% их общего числа. Наиболее часто ГСИ регистрируются у больных хирургического профиля, особенно в отделениях неотложной и абдоминальной хирургии, травматологии и урологии.
Отдельные нозологические формы, входящие в группу ГСИ, включены в международную классификацию болезней (МКБ-10). Перечень ГСИ насчитывает более 80 самостоятельных нозологических форм. Доля отдельных видов возбудителей в развитии ГСИ различна, но наиболее часто вызывают патологические процессы S. aureus, S. pyogenes, S. faecalis, Р. aeruginosa, Р. aeruginosa, P. vulgaris, S. Pneumoniae, К. рneumoniae,В. fragilis. Отдельные нозологические формы ГСИ, обусловленные определенными видами возбудителей, имеют эпидемиологические особенности, в частности, своеобразие путей и факторов передачи. Однако для большинства нозологических форм ГСИ ведущими путями передачи в ЛПУ остаются контактный и аэрозольный. Основными факторами риска возникновения ГСИ являются увеличение числа носителей штаммов резидентного типа среди сотрудников, формирование госпитальных штаммов, увеличение обсемененности воздуха, окружающих предметов и рук персонала, диагностические и лечебные манипуляции, несоблюдение правил размещения больных и ухода за ними и т. д.
Другая большая группа ВБИ — кишечные инфекции. Они составляют в ряде случаев до 7-12% всех ВБИ. Среди кишечных инфекций преобладает сальмонеллез (до 80%), в основном среди ослабленных больных хирургических и реанимационных отделений, перенесших обширные полостные операции или имеющих тяжелую соматическую патологию. Внутригоспитальные вспышки чаще всего вызывает S. typhimurium, но в ряде случаев приобретают значение и другие сальмонеллы (S. heidelberd, S. heifa, S. virchow). Выделяемые от больных и с объектов внешней среды штаммы сальмонелл отличаются высокой антибиотикорезистентностью и устойчивостью к внешним воздействиям. Ведущими механизмами передачи возбудителя в ЛПУ являются контактно-бытовой и воздушно-пылевой как разновидность алиментарного.
Необходимо особо подчеркнуть, что до 7 - 9% выявленных заболевших сальмонеллезом составляет медицинский персонал ЛПУ с различными клиническими формами инфекции. Серологические исследования показывают, что до 70 - 85% сотрудников наиболее поражаемых сальмонеллезом отделений стационаров имеют диагностические титры в РПГА с сальмонеллезным диагностикумом. Следовательно, медицинский персонал является основным резервуаром инфекции, за счет которого обеспечиваются циркуляция и сохранение возбудителя, вызывающее формирование стойких эпидемических очагов сальмонеллеза в ЛПУ.
Значимую роль во внутрибольничной патологии играют гемоконтактные вирусные гепатиты В, С, D, составляющие 6 - 7% в ее общей структуре. Более всего заболеванию подвержены больные, которым проводятся обширные хирургические вмешательства с последующей кровезаместительной терапией, программным гемодиализом, инфузионной терапией. В крови 7-24% стационарных больных с различной патологией обнаруживаются маркеры этих инфекций. Особую категорию риска представляет медицинский персонал госпиталей, выполняющий хирургические манипуляции или работающий с кровью (хирургические, гематологические, лабораторные, гемодиализные отделения). Носителями маркеров гемоконтактных вирусных гепатитов является, по разным данным, от 15 до 62% персонала, работающего в этих отделениях. Такие сотрудники ЛПУ составляют и поддерживают резервуары хронических вирусных гепатитов.
На долю других ВБИ приходится до 5-6% общей заболеваемости. К таким инфекциям относятся грипп и другие острые респираторные инфекции, дифтерия, туберкулез и др.
В последние десятилетия внутрибольничные инфекции становятся все более значимой проблемой здравоохранения, они возникают у 5-10% пациентов, что значительно отягощает течение основного заболевания, создавая угрозу для жизни больного, а также увеличивает стоимость лечения. Во многом это связано с демографическими сдвигами (увеличение числа лиц преклонного возраста) и накопления в популяции лиц повышенного риска (люди с хроническими заболеваниями, интоксикациями или принимающие иммунодепрессанты). ВБИ на современном этапе характеризуются высокой контагиозностью, широким спектром возбудителей, разнообразными путями их передачи, высокой стойкостью к антибиотикам и химиотерапевтическим препаратам и представляют собой одну из основных причин смертности больных в стационарах различного профиля.
* Данная работа не является научным трудом, не является выпускной квалификационной работой и представляет собой результат обработки, структурирования и форматирования собранной информации, предназначенной для использования в качестве источника материала при самостоятельной подготовки учебных работ.
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ Республики Коми
СЫКТЫВКАРСКИЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ
РЕФЕРАТ
Исполнитель: Кожанова ж.в.
Сыктывкар
2000
Понятие о внутрибольничной инфекции
Понятие о внутрибольничной инфекции
Возбудители, факторы и пути передачи внутрибольничной инфекции в лечебно-профилактических учреждениях
Профилактика и борьба с внутрибольничными инфекциями
Список используемой литературы
Понятие о внутрибольничной инфекции
1.1. Внутрибольничные инфекции – это инфекционные заболевания, полученные больными в лечебном учреждении.
В настоящее время разработаны четкие рекомендации по профилактике воздушной, капельной, контактной и имплантационной экзогенной инфекции. Эти мероприятия носят многоплановый характер и преследуют основную цель -–не допустить попадания инфекции в рану и в организм. Профилактика экзогенной инфекции возможна во всех случаях и эффективность ее зависит только от опыта и знаний медицинского персонала.
Современные внутрибольничные инфекции в хирургических клиниках вызываются различными микроорганизмами и клинически проявляются в основном синдромом нагноений и септических поражений.
1.2. Наиболее часто возбудителями внутрибольничных инфекций являются резистентные к антибиотикам штаммы золотистого стафилококка, синегнойной палочки, протея, кишечной палочки, клевсиелл, серраций, грибов кандида, а также различных ассоциации указанных микробов.
Источниками внутрибольничных инфекций в хирургических стационарах являются больные с острыми и хроническими формами гнойно-септических заболеваний и бессимптомные носители патогенных микроорганизмов среди больных и персонала.
В зависимости от локализации возбудителя выделение его из организма больного или носителя происходит через различные органы и ткани, дыхательные пути, желудочно-кишечный тракт, мочеполовой путь и др.
Распространение возбудителей внутрибольничных инфекций происходит двумя путями: воздушно-капельным и контактным.
Основными факторами передачи являются руки, воздух, многочисленные объекты внешней среды (белье, перевязочный материал, инструментарий, аппаратура и др.)
1.3. Для профилактики и борьбы с послеоперационными гнойными осложнениями организуют и проводят комплекс санитарно-гигиенических мероприятий направленных на выявление и изоляцию источников инфекции, и перерыв путей передачи. Для этого проводят следующие мероприятия:
1.3.1. В настоящее время созданы специализированные гнойные хирургические отделения.
1.3.2. Разделяются операционные и перевязочные в отделениях хирургического профиля для чистых и гнойных операций и перевязок и оснащаются кондиционерами.
1.3.3. Обеспечивается изоляция гнойных отделений в стационарах и кабинетах от других подразделений.
1.3.4. Запрещается проведение операций у больных с гнойной хирургической инфекцией в общехирургических операционных.
1.3.5. Внедряются в практику единые наиболее качественные методики обработки поля, рук, хирургических перчаток, стерилизация хирургических инструментов нового перевязочного материала, хирургического белья.
1.3.6. Внедрение метода экспресс-диагностики чувствительности микробной флоры к антибиотикам.
1.3.7. Организация в лечебно-профилактических учреждениях централизованных стерилизовочнных.
1.3.8. Организация и проведение комплекса санитарно-гигиенических мероприятий в отделениях, кабинетах, больницах, клиниках хирургического профиля, руководствуясь инструкциями, утвержденными приказом Министерства здравоохранения СССР № 720 от 31.07.1978 г. (приложение 1, 2, 3, 4).
1.3.9. Ответственность за проведение комплекса мероприятий по борьбе с послеоперационными осложнениями возлагаются на главного врача и заведующих отделениями хирургического профиля лечебно-профилактических учреждений.
1.3.10. Старшая сестра отделения проводит инструктаж среднего и младшего медицинского персонала по выполнению комплекса противоэпидемиологических мероприятий.
1.3.11. Каждый сотрудник, поступающий на работу в отделение хирургического профиля, проходит:
- полный медицинский осмотр, включающий осмотр оториноларингологом и стоматологом, бактериологическое исследование мазков со слизистой носоглотки и наличие патогенного стафилококка;
краткий инструктаж по проведению основных санитарно-противоэпидемиологических мероприятий на порученном ему участке работы.
1.3.12. Весь работающий персонал должен быть взят под диспансерное наблюдение для выявления и излечения кариозных зубов, хронических воспалительных заболеваний носоглотки, а также для выявления носителей патогенного стафилококка.
1.3.13. При возникновении внутрибольничных инфекций среди больных проводят внеочередной медицинский осмотр всего персонала отделения, а также внеочередное бактериологическое обследование на носительство.
1.3.14. При возникновении в хирургическом стационаре внутрибольничных инфекций проводят детальное эпидемиологическое обследование, в ходе которого выявляют возможные источники инфекции, пути и факторы передачи и осуществляют мероприятия по предупреждению дальнейшего распространения заболевания.
1.4. Проведение профилактических мероприятий по предупреждению возникновения внутрибольничных инфекций, а также борьба с ними – одна из основных задач медицинского персонала в лечебно-профилактических учреждениях. Необходимо снизить вероятность инфицирования больных устойчивых к антибиотикам микроорганизмами. Необходимо максимально обследовать больных и сократить пребывание больных в стационаре до операции.
Все проводимые мероприятия максимально уменьшают возможность возникновения внутрибольничных инфекций, а следовательно создают благоприятный исход для лечения больных.
- Для учеников 1-11 классов и дошкольников
- Бесплатные сертификаты учителям и участникам
Тема лекции: "Основы профилактики внутрибольничной инфекции. Дезинфекция. Виды, методы."
Внутрибольничной инфекцией (ВБИ) называют любое инфекционное заболевание, заражение которым произошло в лечебно-профилактическом учреждении.
Причинами внутрибольничной инфекции становятся бактерии, вирусы и грибки. Лишь незначительная часть из них относится к патогенным микроорганизмам, гораздо большее значение имеют условно-патогенные микроорганизмы. Они обитают на коже и слизистых человека в норме, а болезнетворность приобретают только при снижении иммунной защиты. Иммунитет слабо реагирует на присутствие условно-патогенной флоры в организме, так как ее антигены привычны ему и не вызывают мощной выработки антител. Нередко возбудители формируют различные ассоциации из нескольких видов бактерий, вирусов, грибков.
Эпидемиологический процесс
Источники инфекции – это больные люди и бессимптомные носители возбудителя. Чаще всего они встречаются среди пациентов, несколько реже – среди персонала и крайне редко источником становятся посетители стационара. Роль последних невелика в связи с ограничением посещений стационара, организации мест для встречи в фойе, а не в больничных палатах.
Передача возбудителей происходит различными путями:
а) Естественные пути распространения:
Вертикальный – через плаценту от матери к плоду.
б) Искусственные (артифициальные) пути распространения:
Ассоциированный с парентеральными вмешательствами (инъекциями, переливанием крови, пересадкой органов и тканей).
Ассоциированный с лечебными и диагностическими инвазионными процедурами (искусственная вентиляция легких, эндоскопическое обследование полостей организма, лапароскопическое вмешательство).
По частоте возникновения вспышек внутрибольничной инфекции лидируют:
Отделения реанимации и интенсивной терапии;
Инфекционный процесс развивается при наличии у пациента отягощающих его состояние болезней. Выделяют группы больных, восприимчивых к возбудителям ВБИ:
Больные с хронической патологией (сахарный диабет, сердечная недостаточность, злокачественные опухоли);
Длительно получающие антибиотики и антацидные средства (снижающие кислотность желудочного сока);
Люди, прошедшие курс химио-/лучевой терапии;
Пациенты после инвазивных манипуляций;
Больные с ожогами;
Заболеваемость ВБИ вспышечная или спорадическая, то есть, возникает один или несколько случаев болезни одновременно. Заболевших связывает нахождение в одном помещении, применение общего инструментария, совместное употребление больничной пищи, использование общей санитарной комнаты. Сезонность у вспышек отсутствует, они регистрируются в любое время года.
Профилактика ВБИ
Профилактика ВБИ – это наиболее эффективный способ решения проблемы. Для лечения инфекции необходимы самые современные антибиотики, к которым микроорганизмы не успели выработать резистентность. Таким образом, антибактериальная терапия превращается в бесконечную гонку, в которой возможности человечества весьма ограничены.
К мерам профилактики относятся:
Выявление и санирование больных/носителей внутрибольничной инфекции;
Строгое соблюдение санэпидрежима;
Применение в лечебных учреждениях приточно-вытяжной вентиляции с антибактериальными фильтрами;
Тщательная обработка инструментария, аппаратуры, поверхностей с использованием механических, физических и химических способов обеззараживания;
Рациональное применение антибиотиков.
Проблема внутрибольничной инфекции – это своеобразное напоминание человечеству о могуществе микроорганизмов, их умении приспосабливаться и выживать.
Дезинфекция. Виды, методы .
В ЛПО проводится не только значительная лечебно-диагностическая деятельность, но и весьма обширный комплекс санитарно-гигиенических и противоэпидемических мероприятий, направленный на профилактику ВБИ, являющихся особой спецификой категорий болезней человека, связанных c получением больным того или иного вида медицинской помощи и являющихся результатом пребывания пациента в стационаре .
Во главе всей этой многогранной работы по профилактике ВБИ в ЛПО стоит медицинская сестра - основной организатор, исполнитель и ответственный контролер, правильность деятельности которой зависит от полученных в процессе обучения знаний и практических навыков по решению данной проблемы . Сознательное отношение и тщательное выполнение медицинским персоналом требований противоэпидемического режима предотвратит профессиональную заболеваемость сотрудников, что позволит в значительной степени снизить риск заболевания ВБИ и сохранить здоровье пациентам.
Возбудители инфекционных заболеваний более уязвимы для уничтожения во внешней среде. Одним из мероприятий по их уничтожению является дезинфекция.
Дезинфекция включает такие понятия, как дезинсекция и дератизация.
Задача дезинфекции – предупреждение или ликвидация процесса накопления, размножения и распространения возбудителей заболеваний путем их уничтожения или удаления на объектах и предметах. Таким образом, дезинфекция обеспечивает прерывание цепочки инфекции (источник инфекции – путь передачи – восприимчивый организм).
· Профилактическая – осуществляют независимо от наличия инфекционных больных для предупреждения заболеваний или их распространения в коллективах, ЛПО. Обеззараживанию подвергают питьевые и сточные воды, посуду учреждений общественного питания, мусор, помещения магазинов, вокзалов, бань и других общественных мест. Профилактическая дезинфекция целесообразна лишь при непрерывном проведении (например, хлорирование воды, пастеризация молока, систематическая влажная уборка помещений, мытье рук и т.д.). Ее осуществляют хозяйственные органы или органы Санэпиднадзора.
· Очаговая - делится на:
текущую, проводят в ЛПО и квартирах для предупреждения рассеивания возбудителей болезни от больного к окружающим и па предметы бытовой и производственной обстановки. Она должна быть максимально приближена к моменту выделения возбудителя из организма больного: при кишечных инфекциях - хлорирование туалетов, при грибковых болезнях - смена повязок, белья, чулок или носков и т.д. Текущую дезинфекцию на дому организуют медицинские работники поликлиник, органов Санэпиднадзора, а также сами больные или окружающие их лица.
заключительную, которую проводят однократно после изоляции, госпитализации в инфекционное отделение, выздоровления или смерти больного с целью полного обеззараживания инфекционного очага.При проведении заключительной дезинфекции широко применяют камерное обеззараживание (верхняя одежда, ковры, постельные принадлежности), кипячение (белье, посуда, игрушки и т.п.), влажную обработку вещей, помещений и мебели растворами химических веществ.
Методы и режимы дезинфекции
В условиях ЛПО дезинфекции подвергаются все изделия медицинского назначения и предметы ухода после каждого пациента. Это мероприятие направлено в первую очередь на профилактику профессионального заражения медперсонала и остается практически единственным способом снижения уровня внутрибольничной инфекции в ЛПО. Существуют следующие методы дезинфекции:
Механический:
- влажная уборка помещений и обстановки;
- выколачивания одежды, постельного белья и постельной принадлежностей;
- освобождение помещений от пыли с помощью пылесоса, побелки и окраски помещений;
Физический (термический ) – самый надежный и безвредный для персонала. Если позволяют условия, а именно, оборудование и номенклатура изделий – следует отдать предпочтение этому методу. К этому методу относятся:
· Использование солнечных лучей .
· Облучение ультрафиолетовыми излучателями для обеззараживания воздуха и поверхностей. При ультрафиолетовом облученииантимикробное действие обеспечивается УФ-лучами, исходящими от специальных настенных, потолочных, переносных и передвижных бактерицидных ультрафиолетовых установок. Их используют с целью снижения микробной обсемененности воздуха и поверхностей различных объектов ЛПО.
· Проглаживание горячим утюгом, обжиг, прокаливание.
· Сжигание мусора и предметов, не имеющих ценности.
· Сухой горячий воздух (160°-180°С) применяют в воздушных стерилизаторах, камерах и аппаратах для дезинфекции посуды, инструментов, ИМН из металла, стекла, силиконовой резины, а в камерах при температуре 80-100 0 С - для дезинсекции одежды, постельных принадлежностей и других вещей. При t 120º С, экспозиция 45 мин. используется для изделий, не загрязненных органическими веществами. Он оказывает бактерицидное, вирулицидное, фунгицидное, спороцидное и инсектицидное действие.
· Паровой – в автоклаве - 110º - 0,5 атм. – 20 мин. Используется редко, если изделия не требуют предварительной очистки. Водяной парпроникает вглубь обрабатываемых объектов, оказывает сильное антимикробное действие: вегетативные формы патогенных и условно-патогенных микроорганизмов погибают от воздействия пара при температуре 80 0 С, а споровые формы при температуре 120 0 С в течение 10 мин. Водяной насыщенный пар под давлением используют в дезинфекционных камерах для обеззараживания одежды, постельных принадлежностей, а в паровых стерилизаторах для дезинфекции аптечной и лабораторной посуды, изделий медицинского назначения и предметов ухода из стекла, коррозионностойкого металла, изделий из текстильных материалов, резины, латекса и отдельных полимерных материалов.
· Кипячение в дистиллированной воде - 30 мин, а с добавлением натрия гидрокарбоната (соды питьевой) до 2% концентрации – 15 мин. Перед кипячением изделия очищают от органического загрязнения промыванием в отдельной емкости, промывание воды дезинфицируют и выливают в канализацию.
· Г орячая вода (60-100 0 С) оказывает антимикробное действие в отношении многих микроорганизмов, вегетативные формы которых погибают в течение 30 мин. Горячую воду с добавлением моющих средств используют для механического удаления загрязнений и микроорганизмов при стирке белья, мытье посуды, уборке. Кипячение в воде при температуре 80 0 С в течение 15 - 45 мин применяют для обеззараживания белья, посуды, инструментов, ИМН, предметов ухода за больными, игрушек и других объектов. Кипячение в 2% р-ре соды антимикробное действие усиливается
Дезинфекция кипящей водой белья, постельных принадлежностей, столовых приборов, лабораторной стеклянной посуды и инструментов перед стерилизацией в паровом стерилизаторе возможна в некоторых типах моечных машин.
Химический – наиболее широко используется в ЛПО к нему относятся:
- орошение – для дезинфекции больших поверхностей (стен, дверей, мебели, крупных приборов);
- протирание – проводится для изделий и поверхностей, не соприкасающихся с пациентом, с помощью салфетки из марли, бязи, смоченной в дезинфицирующем р-ре. Проводится двукратно с интервалом 15 минут до полного высыхания;
- засыпание – используется для обеззараживания инфицированных биологических материалов (остатки крови, мокрота, слизь, гной, рвотные массы и т.д.) из расчета 1:5, т.е. 1 часть дезинфицирующего порошка и 5 частей выделений, тщательно перемешивается и выдерживается 60 минут.
Химические средства дезинфекции применяются в основном для дезинфекции термолабильного оборудования многократного применения.
Биологический - применяют для обеззараживания сточных вод на очистных сооружениях и в биологических окислительных прудах. Биологический метод дезинфекции в ЛПО пока не получил распространения.
Комбинированный – использование вышеперечисленных методов в различных сочетаниях.
Внутрибольничные инфекции – различные инфекционные заболевания, заражение которыми произошло в условиях лечебного учреждения. В зависимости от степени распространения различают генерализованные (бактериемию, септицемию, септикопиемию, бактериальный шок) и локализованные формы внутрибольничных инфекций (с поражением кожи и подкожной клетчатки, дыхательной, сердечно-сосудистой, урогенитальной системы, костей и суставов, ЦНС и т. д.). Выявление возбудителей внутрибольничных инфекций проводится с помощью методов лабораторной диагностики (микроскопических, микробиологических, серологических, молекулярно-биологических). При лечении внутрибольничных инфекций используются антибиотики, антисептики, иммуностимуляторы, физиотерапия, экстракорпоральная гемокоррекция и т. д.
![Внутрибольничные инфекции]()
Общие сведения
Внутрибольничные (госпитальные, нозокомиальные) инфекции - инфекционные заболевания различной этиологии, возникшие у пациента или медицинского сотрудника в связи с пребыванием в лечебно-профилактическом учреждении. Инфекция считается внутрибольничной, если она развилась не ранее 48 часов после поступления больного в стационар. Распространенность внутрибольничных инфекций (ВБИ) в медицинских учреждениях различного профиля составляет 5-12%. Наибольший удельный вес внутрибольничных инфекций приходится на акушерские и хирургические стационары (отделения реанимации, абдоминальной хирургии, травматологии, ожоговой травмы, урологии, гинекологии, отоларингологии, стоматологии, онкологии и др.). Внутрибольничные инфекции представляют собой большую медико-социальную проблему, поскольку утяжеляют течение основного заболевания, увеличивают длительность лечения в 1,5 раза, а количество летальных исходов - в 5 раз.
![Внутрибольничные инфекции]()
Этиология и эпидемиология внутрибольничных инфекций
Основными возбудителями внутрибольничных инфекций (85% от общего числа) выступают условно-патогенные микроорганизмы: грамположительные кокки (эпидермальный и золотистый стафилококк, бета-гемолитический стрептококк, пневмококк, энтерококк) и грамотрицательные палочковидные бактерии (клебсиеллы, эшерихии, энтеробактер, протей, псевдомонады и др.). Кроме этого, в этиологии внутрибольничных инфекций велика удельная роль вирусных возбудителей простого герпеса, аденовирусной инфекции, гриппа, парагриппа, цитомегалии, вирусных гепатитов, респираторно-синцитиальной инфекции, а также риновирусов, ротавирусов, энтеровирусов и пр. Также внутрибольничные инфекции могут быть вызваны условно-патогенными и патогенными грибами (дрожжеподобными, плесневыми, лучистыми). Особенностью внутригоспитальных штаммов условно-патогенных микроорганизмов служит их высокая изменчивость, лекарственная резистентность и устойчивость к воздействию факторов среды (ультрафиолета, дезинфектантов и пр.).
Источниками внутрибольничных инфекций в большинстве случаев выступают пациенты или медицинский персонал, являющиеся бактерионосителями или больными стертыми и манифестными формами патологии. Как показывают исследования, роль третьих лиц (в частности, посетителей стационаров) в распространении ВБИ невелика. Передача различных форм госпитальной инфекции реализуется с помощью воздушно-капельного, фекально-орального, контактного, трансмиссивного механизма. Кроме этого, возможен парентеральный путь передачи внутрибольничной инфекции при проведении различных инвазивных медицинских манипуляций: забора крови, инъекций, вакцинации, инструментальных манипуляций, операций, ИВЛ, гемодиализа и пр. Таким образом в медучреждении возможно заразиться гепатитами В, С и D, гнойно-воспалительными заболеваниями, сифилисом, ВИЧ-инфекцией. Известны случаи внутрибольничных вспышек легионеллеза при приеме больными лечебного душа и вихревых ванн.
Факторами, участвующими в распространении внутрибольничной инфекции, могут выступать контаминированные предметы ухода и обстановки, медицинский инструментарий и аппаратура, растворы для инфузионной терапии, спецодежда и руки медперсонала, изделия медицинского назначения многоразового использования (зонды, катетеры, эндоскопы), питьевая вода, постельные принадлежности, шовный и перевязочный материал и мн. др.
Значимость тех или иных видов внутрибольничной инфекции во многом зависит от профиля лечебного учреждения. Так, в ожоговых отделениях преобладает синегнойная инфекция, которая в основном передается через предметы ухода и руки персонала, а главным источником внутрибольничной инфекции являются сами пациенты. В учреждениях родовспоможения основную проблему представляет стафилококковая инфекция, распространяемая медицинским персоналом-носителем золотистого стафилококка. В урологических отделениях доминирует инфекция, вызываемая грамотрицательной флорой: кишечной, синегнойной палочкой и др. В педиатрических стационарах особую значимость имеет проблема распространения детских инфекций – ветряной оспы, эпидемического паротита, краснухи, кори. Возникновению и распространению внутрибольничной инфекции способствуют нарушение санитарно-эпидемиологического режима ЛПУ (несоблюдение личной гигиены, асептики и антисептики, режима дезинфекции и стерилизации, несвоевременное выявление и изоляция лиц-источников инфекции и т. д.).
К группе риска, в наибольшей степени подверженной развитию внутрибольничной инфекции, относятся новорожденные (особенно недоношенные) и дети раннего возраста; пожилые и ослабленные пациенты; лица, страдающие хроническими заболеваниями (сахарным диабетом, болезнями крови, почечной недостаточностью), иммунодефицитом, онкопатологией. Восприимчивость человека к внутрибольничным инфекциям увеличивается при наличии у него открытых ран, полостных дренажей, внутрисосудистых и мочевых катетеров, трахеостомы и других инвазивных устройств. На частоту возникновения и тяжесть течения внутрибольничной инфекции влияет долгое нахождение пациента в стационаре, длительная антибиотикотерапия, иммуносупрессивная терапия.
Классификация внутрибольничных инфекций
По длительности течения внутрибольничные инфекции делятся на острые, подострые и хронические; по тяжести клинических проявлений – на легкие, среднетяжелые и тяжелые формы. В зависимости от степени распространенности инфекционного процесса различают генерализованные и локализованные формы внутрибольничной инфекции. Генерализованные инфекции представлены бактериемией, септицемией, бактериальным шоком. В свою очередь, среди локализованных форм выделяют:
- инфекции кожи, слизистых и подкожной клетчатки, в т. ч. послеоперационных, ожоговых, травматических ран. В частности, к их числу относятся омфалит, абсцессы и флегмоны, пиодермия, рожа, мастит, парапроктит, грибковые инфекции кожи и др.
- инфекции полости рта (стоматит) и ЛОР-органов (ангина, фарингит, ларингит, эпиглоттит, ринит, синусит, отит, мастоидит)
- инфекции бронхолегочной системы (бронхит, пневмония, плеврит, абсцесс легкого, гангрена легкого, эмпиема плевры, медиастинит)
- инфекции пищеварительной системы (гастрит, энтерит, колит, вирусные гепатиты)
- глазные инфекции (блефарит, конъюнктивит, кератит)
- инфекции урогенитального тракта (бактериурия, уретрит, цистит, пиелонефрит, эндометрит, аднексит)
- инфекции костно-суставной системы (бурсит, артрит, остеомиелит)
- инфекции сердца и сосудов (перикардит, миокардит, эндокардит, тромбофлебиты).
- инфекции ЦНС (абсцесс мозга, менингит, миелит и др.).
Диагностика внутрибольничных инфекций
Критериями, позволяющими думать о развитии внутрибольничной инфекции, служат: возникновение клинических признаков заболевания не ранее чем через 48 часов после поступления в стационар; связь с проведением инвазивного вмешательства; установление источника инфекции и фактора передачи. Окончательное суждение о характере инфекционного процесса получают после идентификации штамма возбудителя с помощью лабораторных методов диагностики.
Для исключения или подтверждения бактериемии проводится бактериологический посев крови на стерильность, желательно не менее 2-3-х раз. При локализованных формах внутрибольничной инфекции микробиологическое выделение возбудителя может быть произведено из других биологических сред, в связи с чем выполняется посев мочи, кала, мокроты, отделяемого ран, материала из зева, мазка с конъюнктивы, из половых путей на микрофлору. Дополнительно к культуральному методу выявления возбудителей внутрибольничных инфекций используются микроскопия, серологические реакции (РСК, РА, ИФА, РИА), вирусологический, молекулярно-биологический (ПЦР) методы.
Лечение внутрибольничных инфекций
Сложности лечения внутрибольничной инфекции обусловлены ее развитием в ослабленном организме, на фоне основной патологии, а также резистентностью госпитальных штаммов к традиционной фармакотерапии. Больные с диагностированными инфекционными процессами подлежат изоляции; в отделении проводится тщательная текущая и заключительная дезинфекция. Выбор противомикробного препарата основывается на особенностях антибиотикограммы: при внутрибольничной инфекции, вызванной грамположительной флорой наиболее эффективен ванкомицин; грамотрицательными микроорганизмами – карбапенемы, цефалоспорины IV поколения, аминогликозиды. Возможно дополнительное применение специфических бактериофагов, иммуностимуляторов, интерферона, лейкоцитарной массы, витаминотерапии.
При необходимости проводится чрескожное облучение крови (ВЛОК, УФОК), экстракорпоральная гемокоррекция (гемосорбция, лимфосорбция). Симптоматическая терапия осуществляется с учетом клинической формы внутрибольничной инфекции с участием специалистов соответствующего профиля: хирургов, травматологов, пульмонологов, урологов, гинекологов и др.
Профилактика внутрибольничных инфекций
Основные меры профилактики внутрибольничных инфекций сводятся к соблюдению санитарно-гигиенических и противоэпидемических требований. В первую очередь, это касается режима дезинфекции помещений и предметов ухода, применения современных высокоэффективных антисептиков, проведения качественной предстерилизационной обработки и стерилизации инструментария, безукоснительного следования правилам асептики и антисептики.
Медицинский персонал должен соблюдать меры индивидуальной защиты при проведении инвазивных процедур: работать в резиновых перчатках, защитных очках и маске; осторожно обращаться с медицинским инструментарием. Большое значение в профилактике внутрибольничных инфекций имеет вакцинация медработников от гепатита В, краснухи, гриппа, дифтерии, столбняка и других инфекций. Все сотрудники ЛПУ подлежат регулярному плановому диспансерному обследованию, направленному на выявление носительства патогенов. Предупредить возникновение и распространение внутрибольничных инфекций позволит сокращение сроков госпитализации пациентов, рациональная антибиотикотерапия, обоснованность проведения инвазивных диагностических и лечебных процедур, эпидемиологический контроль в ЛПУ.
Читайте также:


