Тромбоэмболия у животных реферат
Обновлено: 02.07.2024
Список сокращений: ТЭЛА – тромбоэмболия легочной артерии; ИОГА – иммуноопосредованная гемолитическая анемия; ДВС – синдром диссеминированного внутрисосудистого свертывания; ССВО – синдром системного воспалительного ответа; ВСО – внешние слизистые оболочки; ОРДС – острый респираторный дистресс-синдром.
Тромбоэмболия легочной артерии
ТЭЛА является серьезным и зачастую фатальным осложнением различных заболеваний у человека и животных. В сравнении с людьми у собак и кошек ТЭЛА встречается достаточно редко: в 1% и 0,6% случаев соответственно.
Легочная тромбоэмболия у собак чаще всего ассоциируется с иммуноопосредованной гемолитической анемией, дирофиляриозом, гиперадренокортицизмом. Относительно причин и частоты встречаемости ТЭЛА у кошек было проведено крупномасштабное исследование с 1975 по 1998 год на базе Корнелльского университета. В рамках этого исследования было проанализировано более 30 000 историй болезни, среди которых обнаружено лишь 17 пациентов – кошек с легочной тромбоэмболией. В связи с достаточно маленькой выборкой в самом крупном исследовании установить доподлинно возрастную, половую и породную предрасположенность не представляется возможным. В 16 случаях из 17 ТЭЛА была связана с сопутствующими патологиями, среди которых выделяли наличие новообразования, панкреатит, негемолитическую анемию, дилатационную кардиомиопатию, липидоз печени, инфекционный перитонит. У трех кошек с неоплазией была диагностирована лимфосаркома, у одной – метастатическая аденокарцинома, у двух – бронхиолярная карцинома. Другие выявленные патологии, связанные с легочной тромбоэмболией, – гломерулонефрит, бактериальная пневмония и энцефалит. Лишь у одного из 17 пациентов не было обнаружено сопутствующих заболеваний, в том числе по результатам посмертной экспертизы.
Респираторный дистресс-синдром предшествовал смерти у 10 кошек из 17. Клинические признаки включали тахипноэ, тахикардию, повышенное участие брюшной мускулатуры в акте дыхания и дыхание с открытым ртом. Семь пациентов умерли в результате остановки дыхания, остальные 10 были эвтаназированы вследствие ухудшения физического состояния и негативного прогноза.
Вероятно, низкая статистическая частота регистрируемых случаев тромбоэмболии легочной артерии связана с недостаточной диагностикой, в то время как выживание пациентов напрямую зависит от ранней диагностики и немедленного начала специфической терапии.
Диагностика ТЭЛА крайне важна для врачей, которые регулярно работают с животными, находящимися в критическом состоянии, поскольку частота встречаемости легочной эмболии у данной категории пациентов значительна, а диагностика также недостаточна.
Клинические признаки, как правило, неспецифичны, варьируются от слабо выраженных до крайне тяжелых. Их проявление зависит от калибра пораженной артерии, процента перекрытия сосуда и напрямую коррелирует со степенью последующей гипоксии. Наиболее распространенные клинические признаки: цианоз ВСО, тахипноэ, ортопноэ, расширение яремных вен, также могут возникать кашель и кровохарканье.
Массивная ТЭЛА чаще всего приводит к внезапной смерти.
- повреждение стенок сосудов;
- гиперкоагуляция;
- циркуляторный стаз.
Диагностика ТЭЛА
Клиническая симптоматика и рентгенологические признаки чаще всего неспецифичные, характерные для многих других заболеваний, приводящих к острой дыхательной недостаточности. Постановка окончательного диагноза затруднена и часто устанавливается лишь по результатам секционного исследования. Тем не менее легочную тромбоэмболию следует рассматривать в качестве дифференциального диагноза у любого пациента с остро развившимися тахипноэ, гипоксией и затрудненным дыханием при условии наличия основного заболевания из списка, указанного выше. Также легочную тромбоэмболию надлежит подозревать у заметно гипоксичных пациентов с нормальными (или близкими к нормальным) результатами рентгенографии.
Следует помнить, что любое заболевание, вызывающее системное воспаление, может привести к образованию тромбоэмболии легочной артерии.
Лабораторные исследования
Общий клинический и биохимический анализы крови чаще всего неспецифичны и отражают изменения, характерные для основного заболевания. Может присутствовать стрессовая лейкограмма.
Хотя большинство пациентов с ТЭЛА имеют идентифицируемые триггеры, приводящие к образованию тромбов, эти условия редко отображаются в рутинной коагулограмме. Если эмболия немассивная, потребление факторов свертываемости будет незначительным, а протромбиновое время (ПВ) и активированное частичное тромбопластиновое время (АЧТВ), как правило, не продлеваются.
D-димер предложен в качестве общего инструмента скрининга с целью определения фибринолиза (и, следовательно, образования сгустка) у наших пациентов. D-димер образуется в результате распада молекул фибрина и используется в гуманной медицине для исключения ТЭЛА у пациентов с подозрением на наличие данного заболевания по имеющимся клиническим признакам. Недавние исследования, проведенные на собаках, не смогли доказать эффективность определения d-димера в качестве диагностического теста в ветеринарной медицине. Однако очень низкий уровень d-димера позволяет исключить вероятность наличия
ТЭЛА у собак.
Лечение
Основные методы лечения – консервативный и хирургический.
Хирургический метод лечения заключается в сердечно-легочном шунтировании, как правило, недоступном в практике ветеринарной медицины.
- Лечение первичной патологии, приведшей к ТЭЛА.
- Предотвращение дальнейшего увеличения размера тромба, улучшение реологических свойств крови.
- Поддержка нормальной функции самого страдающего органа – легких.
Консервативная терапия
Оксигенотерапия направлена на достижение следующих целевых значений: SpO2 > 90% и PaO2 > 60 мм рт. ст. Если в процессе применения оксигенотерапии (кислородный бокс, елизаветинский воротник, назальная, назотрахеальная, масочная оксигенации) не удается добиться целевых показателей, рекомендуется перевести пациента на аппаратную ИВЛ.
Ни одна схема медикаментозной терапии, за исключением применения аспирина у собак с ИОГА, не доказала свою эффективность в рандомизированных контролируемых исследованиях.
Все рекомендованные схемы лечения основаны на результатах небольших исследований и академических знаниях патофизиологии процесса.
С целью анальгезии и седации рекомендовано применение препаратов с минимальным гемодинамическим эффектом. Препараты выбора – опиоиды (морфин, буторфанол, фентанил). Стоит избегать применения α2-агонистов вследствие выраженного воздействия на гемодинамику, которое может негативно сказаться на легочном кровообращении, а также применения НПВП, поскольку они снижают агрегацию тромбоцитов, что на фоне приема антикоагулянтов и антиагрегантов может повышать риск жизнеугрожающих кровотечений.
Инфузионная терапия рекомендована дегидратированным пациентам с целью предупреждения нарушения кровотока, что, в свою очередь, является самостоятельным компонентом триады Вирхова.
Обязательным условием применения инфузионной терапии является ЭхоКГ с целью контроля своевременного определения объемной перегрузки правых отделов сердца.
Антикоагулянты. Препаратом выбора является низкомолекулярный гепарин (эноксапарин, дельтапарин) в дозе 180 ЕД/кг3–4 раза в сутки либо 80–100 ЕД/кг болюсно внутривенно с последующей ИПС – 18 ЕД/кг/ч.
Варфарин также описан в качестве антикоагулянта, но его применение ограничено затрудненным мониторингом коагуляционного статуса и множественными лекарственными взаимодействиями. Дозы варфарина составляют 0,1–0,22 мг/кг в сутки, перорально.
- Аспирин для собак при ИОГА – 0,5 мг/кг в сутки.
- Аспирин для кошек ~ 1,25 мг/кг перорально 1 раз в трое суток.
- Препаратом выбора для кошек является клопидогрел в дозе 18,75 мг/кошку перорально 1 раз в сутки.
- Клопидогрел также можно комбинировать с аспирином при приеме у собак. Дозы – 1 мг/кг 1 раз в сутки.
Дозы для тканевого активатора плазминогена: собаки – 1 мг/кг внутривенно в течение 15 мин. В случае отсутствия динамики можно повторять через 60–80 мин.; кошки – 0,1–1 мг/кг/ч ИПС до общей дозы 1–10 мг/по эффекту.
Дозы стрептокиназы: собаки – 90 000 МЕ в/в 30–60 мин., затем 45 000 МЕ/ч ИПС до разрешения тромбоза и восстановления кровотока; кошки – 90 000 МЕ в/в 20–30 мин., затем 45 000 МЕ/ч ИПС до разрешения.
В ветеринарной практике одной из причин серьезного нарушения кровообращения, и зачастую смерти животного является тромбоэмболия. Порой хозяева даже не успевают доставить своего питомца в ветеринарную клинику, настолько стремительно развивается эта болезнь.
Тромбоэмболия – острое нарушение естественного кровообращения, которое происходит вследствие закупорки (эмболизации) артерии тромбом, то есть сгустком крови.
От этого сгустка отслаиваются частицы и распространяются по всему организму животного, забивая мелкие сосуды и нарушая циркуляцию крови. При этом начинается воспалительная реакция, которая растворяет сгустки, и может угрожать жизни животного, если поражено слишком много сосудов или большой сосуд (легочная артерия, аорта).
Причиной тромбоэмболии является повышенная склонность к образованию тромбов, которая зависит от многих факторов. Следствием повышения свертываемости крови может быть любое повреждение стенки сосуда, попадание в кровь определенных ферментов, в том числе пищеварительных. Также повышение тромбообразования наблюдается при нарушении антикоагулянтной системы крови, то есть при снижении выделения веществ, замедляющих свертывание крови.
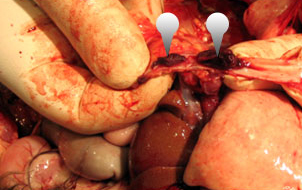
На фото показан тромб в аорте у кота.
Таким образом, причин для данного заболевания может быть много, например шок, хирургические вмешательства, патологии во время беременности, травмы, аллергии, ишемия, кровотечения, неоправданное применение препаратов, повышающих свертываемость крови и прочее.
Так при хронической сердечной недостаточности животным в качестве профилактики пожизненно прописывают препараты-антикоагулянты (варфарин, аспирин, клопидогрель). Целесообразность таких мер объясняется тем, что хроническая сердечная недостаточность - наиболее частая причина тромбоэмболии у кошек (более 85% случаев).
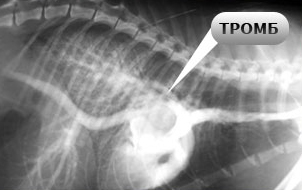
Тромбоэмболия имеет очень высокий процент рецидивирования, причем повторное заболевание протекает тяжелее, чем предыдущие эпизоды. При остром рецидиве наблюдается высокая смертность.
Заболевание может поражать животное независимо от вида, пола и породы. Но в основном тромбоэмболия наблюдается у кошек.
Клиническая картина
Тромбоэмболия характеризуется внезапностью появления, признаки болезни развиваются очень стремительно. Довольно резко возникает выраженное угнетение и комплекс неврологических расстройств у животного. Поведение его свидетельствует о том, что пациент испытывает боль, но где именно непонятно.
На видео кот с тромбоэмболией. Вялый паралич тазовых конечностей.
Основой неврологических симптомов является ишемическое повреждение нервных тканей, ведь они наиболее уязвимы к дефициту кислорода. Уже спустя 3 минуты после нарушения в них кровообращения, развиваются признаки ишемии, особенно подвержено некрозу серое вещество спинного мозга. О сложности заболевания, можно судить исходя из установленной степени неврологических расстройств. В нашей ветеринарной клинике каждый случай сопровождался парезами и параличами с симптомами поражения нижних двигательных нейронов (вялый паралич); ослаблением или полным отсутствием рефлексов, понижением или исчезновением болевой чувствительности. Встречается монопарез, парапарез и тетрапарез.
На этом видео кот с параличом нижних конечностей в результате тромбоэмболии.
Диагностика
Диагностика тромбоэмболии проводится на основании многих методик:
- Неврологическое обследование.
- Лабораторное установление времени свертываемости крови.
- Тромбокоагулометрия.
- Выявление клинических симптомов (изменение температуры, боль, парезы, параличи и пр.).
- Биохимический и клинический анализ крови.
- Ангиография (рентгенологическое исследование кровеносных сосудов, производимое с помощью специальных рентгеноконтрастных веществ). Этот метод является наиболее информативным при данном заболевании.
- Кардиологическое обследование (Rg-КГ, ЭХОКГ).
- УЗИ сосудов с Доплером.
- В случае гибели животного - патологоанатомическое вскрытие.
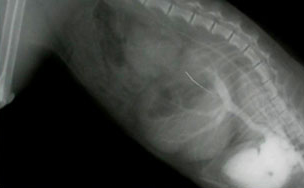
На этом снимке хорошо различим тромб в сердце (в левом желудочке) у кота.
По результатам всех исследований в нашей ветеринарной клинике проводится распределение животных по группам, это необходимо для прогнозирования исхода и выбора лечения:
- 1 группа. К ней относятся пациенты с неврологическими расстройствами 1-3 степени, при этом наблюдается компенсированное нарушение кровообращения и легкая форма ишемии. При своевременном лечении у пациентов этой группы наблюдается 100% выживаемость и полное сохранение функций всех конечностей. Зачастую у таких больных может наступить самовыздоровление, однако важно подчеркнуть, что при отсутствии лечения почти всегда наблюдаются рецидивы!
- 2 группа. К ней относятся животные с неврологическими расстройствами 3-4 степени, Кровообращение – субкомпенсированное, степень ишемии – средняя. Выживаемость в этой группе составляет 80%, полностью восстановить функции конечностей не удается.
- 3 группа. К ней относятся пациенты с 5 степенью неврологических расстройств. Смертность здесь составляет 98 %, но в редких случаях такие пациенты все-таки могут выжить.
Лечение тромбоэмболии
Терапевтическое лечение тромбоэмболии направлено на обеспечение притока крови к сердцу, предотвращение дальнейших ишемических повреждений еще живых клеток организма. Инфузионная терапия - на удержание жидкой части крови в сосудистом русле. Улучшение гематокрита и вязкости крови улучшает ее текучесть, что способствует ее прохождению через измененное сосудистое русло.
Тромболитическая терапия необходима для восстановления кровотока через закупоренные сосуды и уменьшения давления в них. Такая терапия проводится в течение 24-72 часов, после ее окончания проводится гепаринотерапия в течение 7 дней.
Наряду с инфузионной и тромболитической терапией, применяют препараты из группы антиоксидантов и антигипоксантов, а также препараты, улучшающие периферическое кровообращение (пентоксифиллин), проводится противошоковая терапия.
Лечение тромбоэмболии хирургическим путем заключается в удалении тромба. Это возможно, когда тромб локализован в области бифуркации аорты (ее деление на общие подвздошные артерии, находится обычно на уровне IV—V поясничного позвонка). Техника операции заключается во вскрытии аорты, после чего током крови тромб вымывается из сосуда, далее аорта зашивается.
На видео показан этот процесс.
Сложность операции и прогнозы на ее результат зависят от тяжести состояния пациента и своевременности обращения хозяев животного в ветеринарную клинику.
Исходя из практического опыта, многие ветеринарные хирурги считают, что после возникновения эмболии максимальное время, в течение которого еще можно проводить операцию, – это 1 час. Высокая смертность при закупорке артерий связана с синдромом реперфузии - процесс, при котором продукты ишемического некроза попадают в кровь и оказывают патогенное влияние (способное вызвать болезни) на жизненно важные органы и системы.
При осуществлении длительной антикоагулянтной терапии необходимо контролировать свертываемость крови. Лучше это делать в ветеринарной клинике, но если в дальнейшем у владельцев нет времени или возможности на это, то их можно обучить проведению экспресс-оценки данного показателя.
Для такой процедуры понадобится чистое предметное стекло. На него нужно капнуть три капли крови. Далее, чтобы стекло сохраняло температуру, поместить его на ладонь или запястье и раскачивать, контролируя текучесть крови. Кровь должна сворачиваться через 5-9 минут, а на фоне приема антикоагулянтов – через 7–9 минут. Если время свертывания уменьшается, нужно увеличить дозу препарата.
Тромбоэмболия – болезнь, которая развивается внезапно, очень стремительно прогрессирует и часто рецидивирует. Поскольку основной этиологический фактор - сердечная недостаточность - неизлечим, животных с тромбоэмболией необходимо наблюдать и лечить на протяжении всей жизни. Такой пациент нуждается в регулярном посещении ветеринарной клиники для постоянного неврологического обследования. При профессиональном патронаже опытным ветеринарным врачом такой питомец может прожить полноценную жизнь без тяжелых осложнений.

Клинические проявления ТЭЛА зависят от локализации эмболов, степени нарушения лёгочного кровотока и сопутствующих заболеваний. Клинические признаки, хотя и не специфичны, дают основание заподозрить заболевание и ориентировочно судить о локализации поражения. При эмболии дистальных ветвей лёгочных артерий у большинства больных появляются симптомы инфарктной пневмонии: резкие “плевральные” боли в груди, связанные с дыханием, одышка, кашель со скудной мокротой, лихорадка. Кровохарканье наблюдается лишь в 1/3 случаев. При объективном обследовании выявляются влажные хрипы, шум трения плевры. Слудует учитывать, во-первых, что у 60% больных инфарктная пневмония не развивается (и тогда симптомы отсутствуют), а во-вторых, на формирование инфаркта необходимо 2-3 дня после эмболии. При наличии сопутствующей патологии сердечно-сосудистой системы дистальная эмболия может проявляться коллапсом и симптомами правожелудочковой недостаточности. При массивной ТЭЛА эмболы локализуются в лёгочном стволе или главных лёгочных артериях. Она обычно проявляется симптомами острой сердечно-лёгочной недостаточности: коллапсом, выраженной одышкой, тахикардией, болью за грудиной. В случае выключения из кровообращения более 60% артериального русла лёгких, появляются увеличение печени, набухание шейных вен. При подозрении на ТЭЛА обязательны исследования: – электрокардиография – эхокардиография – рентгенография грудной клетки – перфузионная (перфузионно-вентиляцонная) сцинтиграфия лёгких или спиральная компьютерная томография или ангиопульмононография – ультразвуковое исследование магистральных вен ног.
На ЭКГ наиболее типичными признаками являются появление Q в III отведении, глубокого S в I отведении и отрицательного Т в III отведении (синдром МакГинн-Уайт), а также блокада правой ножки пучка Гиса. Возможно появление отрицательных симметричных зубцов Т в отведениях V1-3(4); подъём ST в III, aVF, aVR и V1-3(4); смещение переходной зоны к левым грудным отведениям. Только у трети пациен- тов на ЭКГ отмечаются признаки перегрузки правых отделов сердца. У 20% больных с ТЭЛА изменения на ЭКГ отсутствуют.
На рентгенограмме можно выявить расширение верхней полой вены, увеличение правых отделов сердца, выбухание конуса лёгочной артерии, высокое стояние купола диафрагмы на стороне поражения, дисковидные ателектазы, плевральный выпот, – однако все эти симптомы малоспецифичны. Единственным характерным для ТЭЛА является симптом Вестермарка: расширение корня лёгкого и обеднение лёгочного рисунка в зоне поражения, но он наблюдается лишь в 5% случаев. Тем не менее, данные рентгенографии имеют значение для исключения пневмонии, пневмоторакса, инфаркта миокарда, перикардита.
Эхокардиография может подтвердить диагноз ТЭЛА и дифференцировать её с другими острыми заболеваниями сердца. На эхокардиограмме выявляются гипокинезия и дилатация правого желудочка; парадоксальное движение межжелудочковой перегородки; трику- спидальная регургитация; отсутствие или уменьшение респираторного спадения нижней полой вены; дилатация лёгочной артерии; признаки лёгочной гипертензии.
Сцинтиграфия информативна в 87% случаев. Она демонстрирует дефекты перфузии эмболического генеза – с чёткой очерченностью, треугольной формой и расположением, соответствующим зоне кровоснабжения поражённого сосуда (доля, сегмент). При окклюзии мелких ветвей лёгочной артерии диагностическая ценность снижается.
Мультиспиральная КТ с контрастированием сосудов позволяет визуализировать тромбы в лёгочной артерии, а также изменения лёгких, обусловленные другими заболеваниями, проявляющимися дефектами перфузии или наполнения. Чувствительность этого метода высока при локализации эмболов в крупных лёгочных артериях и существенно снижается при поражении субсегментарных и более мелких артерий.
Ангиопульмонография признаётся “золотым стандартом” в диагностике ТЭЛА. Признаками эмболии при данном исследовании служат: ампутация сосуда или дефект наполнения в его просвете. Лабораторный метод определения Д-димера используется для исключения ТЭЛА. Нормальный его уровень в плазме позволяет с точностью до 90% отвергнуть предположение о наличии ТЭЛА у больных с низкой или средней клинической вероятностью. Диагноз ТЭЛА устанавливают путём анализа результатов клинического, инструментального и лабораторного исследований. Тем не менее, при жизни диагноз правильно устанавливается только у 34% больных. В то же время, в 9% случаев имеет место её гипердиагностика.
Тромбоэмболия легочной артерии – окклюзия легочной артерии или ее ветвей тромботическими массами, приводящая к жизнеугрожающим нарушениям легочной и системной гемодинамики. Классическими признаками ТЭЛА служат боли за грудиной, удушье, цианоз лица и шеи, коллапс, тахикардия. Для подтверждения диагноза тромбоэмболии легочной артерии и дифференциальной диагностики с другими схожими по симптоматике состояниями проводится ЭКГ, рентгенография легких, ЭхоКГ, сцинтиграфия легких, ангиопульмонография. Лечение ТЭЛА предполагает проведение тромболитической и инфузионной терапии, ингаляций кислорода; при неэффективности – тромбоэмболэктомии из легочной артерии.
МКБ-10

Общие сведения
Тромбоэмболия легочной артерии (ТЭЛА) — внезапная закупорка ветвей или ствола легочной артерии тромбом (эмболом), образовавшимся в правом желудочке или предсердии сердца, венозном русле большого круга кровообращения и принесенным с током крови. В результате ТЭЛА прекращается кровоснабжение легочной ткани. Развитие ТЭЛА происходит часто стремительно и может привести к гибели больного.
От ТЭЛА умирает 0,1% населения земного шара ежегодно. Около 90% больным, умершим от ТЭЛА, во время не был установлен правильный диагноз, и не было проведено необходимое лечение. Среди причин смерти населения от сердечно-сосудистой заболеваний ТЭЛА стоит на третьем месте после ИБС и инсульта. ТЭЛА может приводить к летальному исходу при некардиологической патологии, возникая после операций, полученных травм, родов. При своевременном оптимальном лечении ТЭЛА наблюдается высокий показатель снижения уровня смертности до 2 – 8%.

Причины ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска
Факторы риска тромбозов вен и ТЭЛА - это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования - некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
Классификация
В зависимости от локализации тромбоэмболического процесса различают следующие варианты ТЭЛА:
- массивная (тромб локализуется в главном стволе или основных ветвях легочной артерии)
- эмболия сегментарных или долевых ветвей легочной артерии
- эмболия мелких ветвей легочной артерии (чаще двусторонняя)
В зависимости от объема отключенного артериального кровотока при ТЭЛА выделяют формы:
- малую (поражены менее 25% легочных сосудов) - сопровождается одышкой, правый желудочек функционирует нормально
- субмассивную (субмаксимальную - объем пораженных сосудов легких от 30 до 50%), при которой у пациента отмечается одышка, нормальное артериальное давление, правожелудочковая недостаточность мало выражена
- массивную (объем отключенного легочного кровотока более 50%) - наблюдается потеря сознания, гипотония, тахикардия, кардиогенный шок, легочная гипертензия, острая правожелудочковая недостаточность
- смертельную (объем отключенного кровотока в легких более 75%).
ТЭЛА может протекать в тяжелой, среднетяжелой или легкой форме.
Клиническое течение ТЭЛА может быть:
- острейшим (молниеносным), когда наблюдается моментальная и полная закупорка тромбом главного ствола или обеих основных ветвей легочной артерии. Развивается острая дыхательная недостаточность, остановка дыхания, коллапс, фибрилляция желудочков. Летальный исход наступает за несколько минут, инфаркт легких не успевает развиться.
- острым, при котором отмечается быстро нарастающая обтурация основных ветвей легочной артерии и части долевых или сегментарных. Начинается внезапно, бурно прогрессирует, развиваются симптомы дыхательной, сердечной и церебральной недостаточности. Продолжается максимально 3 – 5 дней, осложняется развитием инфаркта легких.
- подострым (затяжным) с тромбозом крупных и средних ветвей легочной артерии и развитием множественных инфарктов легких. Продолжается несколько недель, медленно прогрессирует, сопровождаясь нарастанием дыхательной и правожелудочковой недостаточности. Могут возникать повторные тромбоэмболии с обострением симптомов, при которых нередко наступает смертельный исход.
- хроническим (рецидивирующим), сопровождающимся рецидивирующими тромбозами долевых, сегментарных ветвей легочной артерии. Проявляется повторными инфарктами легких или повторными плевритами (чаще двусторонними), а также постепенно нарастающей гипертензией малого круга кровообращения и развитием правожелудочковой недостаточности. Часто развивается в послеоперационном периоде, на фоне уже имеющихся онкологических заболеваний, сердечно-сосудистых патологий.
Симптомы ТЭЛА
Симптоматика ТЭЛА зависит от количества и размера тромбированных легочных артерий, скорости развития тромбоэмболии, степени возникших нарушений кровоснабжения легочной ткани, исходного состояния пациента. При ТЭЛА наблюдается широкий диапазон клинических состояний: от практически бессимптомного течения до внезапной смерти.
Клинические проявления ТЭЛА неспецифические, они могут наблюдаться при других легочных и сердечно-сосудистых заболеваниях, их главным отличием служит резкое, внезапное начало при отсутствии других видимых причин данного состояния (сердечно-сосудистой недостаточности, инфаркта миокарда, пневмонии и др.). Для ТЭЛА в классическом варианте характерен ряд синдромов:
1. Сердечно – сосудистый:
- острая сосудистая недостаточность. Отмечается падение артериального давления (коллапс, циркуляторный шок), тахикардия. Частота сердечных сокращений может достигать более 100 уд. в минуту.
- острая коронарная недостаточность (у 15-25% больных). Проявляется внезапными сильными болями за грудиной различного характера, продолжительностью от нескольких минут до нескольких часов, мерцательной аритмией, экстрасистолией.
- острое легочное сердце. Обусловлено массивной или субмассивной ТЭЛА; проявляется тахикардией, набуханием (пульсацией) шейных вен, положительным венным пульсом. Отеки при остром легочном сердце не развиваются.
- острая цереброваскулярная недостаточность. Возникают общемозговые или очаговые нарушения, церебральная гипоксия, при тяжелой форме - отек мозга, мозговые кровоизлияния. Проявляется головокружением, шумом в ушах, глубоким обмороком с судорогами, рвотой, брадикардией или коматозным состоянием. Могут наблюдаться психомоторное возбуждение, гемипарезы, полиневриты, менингиальные симптомы.
2. Легочно-плевральный:
- острая дыхательная недостаточность проявляется одышкой (от ощущения нехватки воздуха до очень выраженных проявлений). Число дыханий более 30-40 в минуту, отмечается цианоз, кожные покровы пепельно-серые, бледные.
- умеренный бронхоспастический синдром сопровождается сухими свистящими хрипами.
- инфаркт легкого, инфарктная пневмония развивается на 1 – 3 сутки после ТЭЛА. Появляются жалобы на одышку, кашель, боли в грудной клетке со стороны поражения, усиливающиеся при дыхании; кровохарканье, повышение температуры тела. Становятся слышны мелкопузырчатые влажные хрипы, шум трения плевры. У пациентов с тяжелой сердечной недостаточностью наблюдаются значительные выпоты в плевральную полость.
3. Лихорадочный синдром - субфебрильная, фебрильная температура тела. Связан с воспалительными процессами в легких и плевре. Длительность лихорадки составляет от 2 до 12 дней.
4. Абдоминальный синдром обусловлен острым, болезненным набуханием печени (в сочетании с парезом кишечника, раздражением брюшины, икотой). Проявляется острой болью в правом подреберье, отрыжкой, рвотой.
5. Иммунологический синдром (пульмонит, рецидивирующий плеврит, уртикароподобная сыпь на коже, эозинофилия, появление в крови циркулирующих иммунных комплексов) развивается на 2-3 неделе заболевания.
Осложнения
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При срабатывании компенсаторных механизмов пациент сразу не погибает, но при отсутствии лечения очень быстро прогрессируют вторичные гемодинамические нарушения. Имеющиеся у пациента кардиоваскулярные заболевания значительно снижают компенсаторные возможности сердечно-сосудистой системы и ухудшают прогноз.
Диагностика
В диагностике ТЭЛА главная задача – установить местонахождение тромбов в легочных сосудах, оценить степень поражения и выраженность нарушений гемодинамики, выявить источник тромбоэмболии для предупреждения рецидивов.
Сложность диагностики ТЭЛА диктует необходимость нахождения таких пациентов в специально оборудованных сосудистых отделениях, владеющих максимально широкими возможностями для проведения специальных исследований и лечения. Всем пациентам с подозрением на ТЭЛА проводят следующие обследования:
- тщательный сбор анамнеза, оценку факторов риска ТГВ/ТЭЛА и клинической симптоматики
- общий и биохимический анализы крови, мочи, исследование газового состава крови, коагулограмму и исследование Д-димера в плазме крови (метод диагностики венозных тромбов)
- ЭКГ в динамике (для исключения инфаркта миокарда, перикардита, сердечной недостаточности)
- рентгенографию легких (для исключения пневмоторакса, первичной пневмонии, опухолей, переломов ребер, плеврита)
- эхокардиографию (для выявления повышенного давления в легочной артерии, перегрузок правых отделов сердца, тромбов в полостях сердца)
- сцинтиграфию легких (нарушение перфузии крови через легочную ткань говорит об уменьшении или отсутствии кровотока вследствие ТЭЛА)
- ангиопульмонографию (для точного определения локализации и размеров тромба)
- УЗДГ вен нижних конечностей, контрастную флебографию (для выявления источника тромбоэмболии)

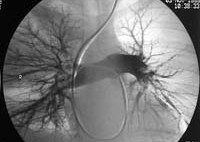
КТ-ангиография легочных артерий. Протяженный пристеночный тромб в просвете основного ствола левой легочной артерии
Лечение ТЭЛА
Пациентов с тромбоэмболией помещают в реанимационное отделение. В неотложном состоянии пациенту проводятся реанимационные мероприятия в полном объеме. Дальнейшее лечение ТЭЛА направлено на нормализацию легочного кровообращения, профилактику хронической легочной гипертензии.
С целью предупреждения рецидивов ТЭЛА необходимо соблюдение строгого постельного режима. Для поддержания оксигенации проводится постоянная ингаляция кислорода. Осуществляется массивная инфузионная терапия для снижения вязкости крови и поддержания АД.
В раннем периоде показано назначение тромболитической терапии с целью максимально быстрого растворения тромба и восстановления кровотока в легочной артерии. В дальнейшем для предупреждения рецидивов ТЭЛА проводится гепаринотерапия. При явлениях инфаркт-пневмонии назначается антибактериальная терапия.
В случаях развития массивной ТЭЛА и неэффективности тромболизиса сосудистыми хирургами проводится хирургическая тромбоэмболэктомия (удаление тромба). Как альтернативу эмболэктомии используют катетерную фрагментацию тромбоэмбола. При рецидивирующих ТЭЛА практикуется постановка специального фильтра в ветви легочной артерии, нижнюю полую вену.
Прогноз и профилактика
При раннем оказании полного объема помощи пациентам прогноз для жизни благоприятный. При выраженных сердечно-сосудистых и дыхательных нарушениях на фоне обширной ТЭЛА летальность превышает 30%. Половина рецидивов ТЭЛА развивается у пациентов, не получавших антикоагулянты. Своевременная, правильно проведенная антикоагулянтная терапия вдвое снижает риск рецидивов ТЭЛА. Для предупреждения тромбоэмболии необходимы ранняя диагностика и лечение тромбофлебита, назначение непрямых антикоагулянтов пациентам из групп риска.
Читайте также:

