Сочетанная черепно челюстно лицевая травма у детей реферат
Обновлено: 02.07.2024
Травмы челюстно-лицевой области и по сей день представляют собой сложную медицинскую проблему, поскольку в этом анатомическом регионе расположены жизненно важные сосуды и нервы, верхние отделы пищеварительного и дыхательного трактов. Но помимо непосредственной угрозы жизни у пациента может развиться целый ряд психологических проблем, связанных с приобретенными косметическими дефектами.
а) Эпидемиология травм челюстно-лицевой области. В США третьей по распространенности причиной смерти среди всех возрастных групп является травма, а у лиц моложе 44 лет она является наиболее частой причиной смерти. В подавляющем большинстве случаев смерть при травмах наступает либо от кровопотери, либо в результате повреждения центральной нервной системы.
Не считая смертельных случаев, в приемных отделениях США около 40 миллионов человек получают лечение по поводу травм ежегодно; стоимость лечения всех этих случаев составляет более 250 миллиардов долларов в год. На текущий момент ежедневно в США умирает около 400 человек, 50% до поступления в медицинское учреждение. Тем не менее, стоит отметить, что обязательное использование ремней безопасности и изобретение подушек безопасности привело к снижению числа травм, полученных в результате ДТП, примерно на 25%.
Чаще всего травмы лица встречаются в возрасте до 10 лет с постепенным снижением на протяжении всей жизни. Встречаемость переломов костей лицевого скелета, в тоже время, максимальна в возрасте 20-30 лет. Несмотря на высокую частоту переломов костей лица в возрасте до 30 лет, действительный относительный риск перелома при травме усиливается с возрастом (4,4% в год) из-за постепенного снижения плотности костной ткани.
Большая часть травм на первом десятке жизни представлена либо повреждениями мягких тканей, либо повреждением зубов (вколачивание зуба, переломы альвеолярного отростка, перелом коронки и другие). У взрослых, напротив, чаще встречаются переломы костей лица.
б) Классификация травм челюстно-лицевой области. Обычно классификация травм челюстно-лицевой области основана на степени повреждения тканей. Ушиб представляет собой последствие тупой травмы мягких тканей, за которой последовало кровоизлияние в подкожные ткани. Выраженность кровоподтеков при этом зависит от силы травмирующего агента, плотности тканей, возраста и индивидуальной предрасположенности.
Ссадины представляют собой поверхностные травмы, не проникающие через всю дерму. Глубокие ссадины, затрагивающие сосочковый и сетчатый слои дермы, часто обильно кровоточат. При ссадинах рана часто оказывается загрязнена инородными объектами, например, щепками или дорожной пылью. Раны представляют собой повреждения, проникающие через дерму, нередко они распространяются до уровня мягких тканей и мышц; чаще всего они возникают вследствие воздействия острых объектов.
Раны, длина которых превышает глубину, называются резаными, в противном случае рана считается колотой. Перелом представляет собой нарушение структурной целостности кости из-за механической перегрузки и невозможности противостоять деформации. Далее переломы подразделяются на закрытые, при которых костные отломки не сообщаются с внешней средой, и открытые, при которых костные отломки контактируют с внешним пространством либо через раневую поверхность, либо вследствие проникновения костных фрагментов через кожу и мягкие ткани. Также переломы классифицируют в зависимости от поврежденных костей и вовлеченных анатомических структур.
Все травмы челюстно-лицевой области можно грубо разделить на тупые и проникающие. Тупые травмы чаще всего получают при дорожно-транспортных происшествиях, на производстве, во время занятий спортом, при падениях. К проникающим травмам относятся огнестрельные ранения, колотые и колото-рваные ранения.
Тип и тяжесть травмы, а также последующее лечение зависят от пораженной анатомической области и от того, какие жизненно важные образования располагаются вблизи раневого канала. При огнестрельных ранениях предположить о том, какие структуры оказались повреждены, можно опираясь на данные о калибре, скорости полета пули, предполагаемой траектории выстрела.
Переломы челюстно-лицевой области можно классифицировать в зависимости от их тяжести (со смещением или без смещения) и по пораженным анатомическим структурам. При переломах без смещения отломков анатомическая форма кости сохранена. Если костные отломки оказались смещены, естественная форма кости оказывается нарушенной; при обследовании пациента кость оказывается подвижной, симметрия нарушена, пальпируются отдельные костные отломки, которые иногда могут повреждать жизненно важные структуры.
При закрытых переломах кость не контактирует с окружающей средой. Открытые переломы имеют больший риск инфицирования и часто сопровождаются обильным кровотечением.
В зависимости от пораженной анатомической области, переломы средней зоны лица подразделяют на следующие группы:
• Переломы лобной пазухи
• Переломы носо-глазнично-решетчатого комплекса
• Переломы скулоорбитального комплекса
• Переломы верхней челюсти
• Переломы нижней челюсти
Переломы лобной пазухи также подразделяются на несколько категорий:
1. Перелом передней стенки
2. Перелом задней стенки
3. Перелом передней и задней стенок
Переломы носо-глазнично-решетчатого комплекса подразделяют на I, II и III типы в зависимости от степени смещения в области медиальной связки век.
Переломы верхней челюсти, за исключением переломов альвеолярных и небных отростков, обычно классифицируются согласно Rene Le Fort, который представил свою классификацию в 1901 году.
Все три типа переломов по Le Fort подразумевают перелом крыловидных отростков клиновидной кости. Переломы верхней челюсти редко соответствуют классической классификации Le Fort, которая подразумевает симметричность поражения. Чаще, они представляют собой сочетание переломов двух типов, например, Le Fort I справа и Le Fort II слева.

Типы перелома по Le Fort.
Отличительными характеристиками каждого типа являются перелом грушевидной апертуры (LeFort I),
нижней глазничной дуги (LeFort II) и скуловой дуги (LeFor III).
Переломы нижней челюсти классифицируются согласно месту перелома: переломы симфиза, тела, ветви, угла, подмыщелковый перелом. Прогностически более благоприятными считаются переломы нижней челюсти, при которых отломки сопоставляются друг с другом при сокращении жевательных мышц.
а) Переломы носо-глазнично-решетчатого комплекса:
• Тип I: минимальное смещение всего костного комплекса.
• Тип II: более выраженное раздробление носо-глазнично-решетчатого комплекса; при этом медиальное сухожилие крепится к костному отломку, который возможно фиксировать.
• Тип III: перелом со значительным смещением костных фрагментов и разрывом медиального сухожилия.
б) Переломы верхней челюсти:
• Le Fort I: перелом вдоль нижнего края медиальной и латеральной опор верхней челюсти, перелом перегородки носа; ключевой перелом (отличающей этот тип от других) — линия перелома проходит через грушевидную апертуру.
• Le Fort II: линия перелома проходит вдоль скуловерхнечелюстного и лобно-верхнечелюстного швов, ключевой перелом — перелом нижней скуловой дуги.
• Le Fort III: также известен под названием челюстно-лицевого расхождения. Перелом проходит через носолобный и лобно-скуловой швы и скуловую дугу. Ключевой перелом — перелом скуловой дуги.
Ортопантомограмма нижней челюсти, определяется двусторонний перелом: тела кости справа и ее ветви слева (стрелки). (а, б) При благоприятном переломе нижней челюсти медиальная крыловидная и жевательная мышцы при сокращении приводят костные отломки друг к другу.
(в, г) При неблагоприятном переломе во время сокращения мышц костные отломки расходятся.
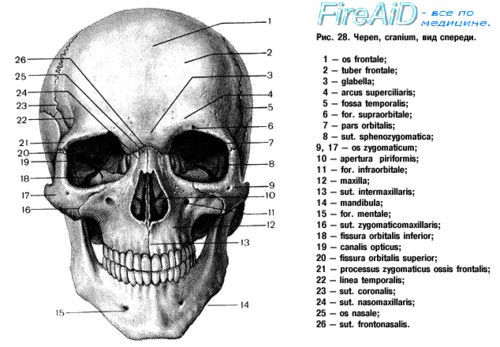
в) Анатомия челюстно-лицевой области. Для успешного лечения травм челюстно-лицевой области необходимо детальное знание нормальной анатомии лица. Более подробно анатомия лица описана в специализированных руководствах, в данном разделе разобраны лишь наиболее важные хирургические и анатомические моменты.
Передняя часть мозгового отдела черепа и верхние отделы лицевого скелета образованы лобной костью. С латеральной стороны она соединяется со скуловой костью посредством скулового отростка, с медиальной посредством лобно-носового шва она сочленяется с носовыми костями. Эти сочленения образуют три так называемых вертикальных опоры лица, к которым относят две лобно-скуловых и одну лобно-носовую. Они обеспечивают сохранение целостности лицевого скелета. В нижних отделах лобная кость соединяется с решетчатой, клиновидной и слезной костями.
При пневматизации лобной кости формируется лобная пазуха, имеющая переднюю и заднюю стенки. Отток из лобной пазухи происходит посредством лобно-носового протока, который открывается в средний носовой ход. Лобная кость является одной из самых прочных костей человеческого скелета, для ее перелома требуется очень сильное воздействие, поэтому переломы лобной кости часто сочетаются с другими серьезными травмами, например, шейного отдела позвоночника или головного мозга.
Парные носовые кости имеют прямоугольную форму. Соединяясь между собой вдоль средней линии, они образуют спинку носа. Они соединяются с лобной костью сверху, лобными отростками верхней челюсти с латеральной стороны, с верхними латеральными хрящами снизу. С внутренней поверхности они соединены с костной и хрящевой частями перегородки носа. Из-за своей относительной хрупкости и уязвимого месторасположения они достаточно часто травмируются.
В кости верхней челюсти выделяют альвеолярный, скуловой, небный и носовой отростки. В центре верхнечелюстной кости расположена пирамидальной формы верхнечелюстная пазуха, из которой слизь выходит в средний носовой ход. Передняя стенка пазухи очень тонкая, ее переломы встречаются достаточно часто. Небные отростки двух сторон соединяются друг с другом по средней линии, образуя большую часть твердого неба. На альвеолярных отростках, которые формируют нижнюю часть кости, расположены зубы.
Сзади верхняя челюсть соединяется с крыловидным отростком клиновидной кости; перелом крыловидного отростка является одной из составляющих всех переломов верхней челюсти по типу перелома Лефора. Скуловой и носовой отростки участвуют в обеспечении опорной функции лицевого скелета и придают лицу характерный вид.
Скуловая кость образует щечное возвышение. Она состоит из тела и трех отростков, височного, лобного и верхнечелюстного, которые соединяют ее с соответствующими костями. Также скуловая кость участвует в образовании латерального отдела дна глазницы.
Нижняя челюсть состоит из центрального симфиза, парных тел, ветвей, углов, венечного и мыщелкового отростков. Верхняя часть нижней челюсти образована альвеолярным отростком, на котором располагаются нижние зубы, иннервация альвеолярного отростка обеспечивается нижним альвеолярным нервом. Мыщелковый отросток сочленяется с суставной ямкой височной кости, образуя височно-нижнечелюстной сустав.
Глазница обеспечивает защиту, опору и оптимальные условия глазного яблока. Она имеет форму четырехгранной пирамиды, основание которой лежит в плоскости глазничной дуги. В формировании глазницы участвуют семь костей. Ее крыша образована глазничным отростком лобной кости и малым крылом клиновидной кости. Дно глазницы сформировано соединением глазничных отростков верхней челюсти, скуловой кости и небной кости. Медиальная стенка глазницы образована лобным отростком верхней челюсти, слезной костью, клиновидной костью и тонкой глазничной пластинкой решетчатой кости.
Латеральная стенка сформирована большим и малым крыльями клиновидной кости и скуловой костью.
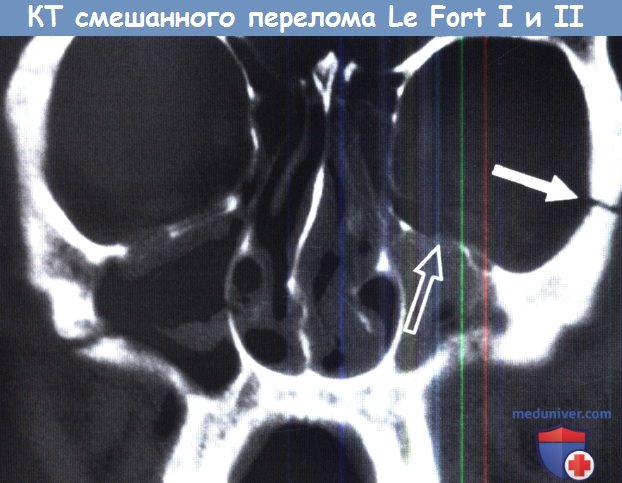
КТ лицевого скелета во фронтальной проекции.
Перелом смешанного типа, LeFort I справа и LeFort II слева.
Линия перелома справа проходит через грушевидную апертуру и передне-боковую стенку верхнечелюстной пазухи.
Линия перелома слева идет через лобно-скуловой отросток (белая стрелка) и нижнюю стенку/дно глазницы (черная стрелка).
г) Причины и механизмы травм челюстно-лицевой области. Травмы челюстно-лицевой области можно классифицировать в зависимости от их этиологии. Они могут возникать в результате криминальных происшествий, падений с высоты, занятий спортом, укусов человека или животных, дорожно-транспортных происшествий, поражения из огнестрельного оружия, ожогов. В городских и сельских условиях частота встречаемости тех или иных причин разнится. Проникающие ранения и травмы, связанные с действиями криминального характера, чаще встречаются в городах.
В сельские больницы чаще попадают жертвы дорожно-транспортных происшествий, лица, получившие травмы во время занятий спортом или во время других развлекательных мероприятий. В больницах общего профиля чаще всего встречаются переломы костей носа и нижней челюсти, в травматологических центрах, напротив, регулярно встречаются травмы скуловой кости и средней зоны лица. Важно помнить, что травмы лица часто встречаются у жертв домашнего насилия, детей и стариков.
Именно с травмами лица связано наибольшее число обращений по поводу домашнего насилия. Около четверти всех женщин с травмами лица являются жертвами насилия в семье.
Патогенез. Кинетическая энергия движущегося объекта равна произведению его массы на квадрат скорости. В результате высвобождения этой энергии во время удара и образуется сила, травмирующая ткани. Ударная нагрузка определяется как высокая при превышении силы тяжести в 50 раз и как низкая в обратном случае. Эти параметры определяют степень конечных повреждений, потому что для нанесения существенных повреждений разным костям лицевого скелета требуется воздействие разной силы.
Значительная сила требуется для повреждения надглазничных дуг, лобной кости, нижней челюсти (симфиза и угла), а для повреждения скуловой и носовой костей достаточно удара с меньшей силой. Считается, что взрывные переломы глазницы возникают вследствие резкого повышения давления внутри глазницы, приводящие к отрыву тонкой медиальной стенки глазницы и/или ее дна.
Естественное течение травмы. Сразу после травмы распознать истинную степень повреждения бывает не так просто. Но по мере уменьшения отека мягких тканей асимметрия лица становится более выраженной. Если пациенту с переломами лицевого скелета не была оказана медицинская помощь, либо если она была оказана несвоевременно, возникают функциональные нарушения.
Например, при переломах носо-глазнично-решетчатой области вследствие повреждения медиальной связки века, костные отломки смещаются в латеральную сторону, в результате чего развивается телекантус. Одним из поздних признаков взрывных переломов глазницы является энофтальм, который развивается по мере постепенного смещения глаза в верхнечелюстную пазуху. При прободении содержимого глазницы и его фиксации костными отломками развивается диплопия.
Возможные осложнения. Тяжесть осложнений может быть самой различной, от небольшого косметического дефекта без каких-либо функциональных нарушений, до тяжелых функциональных нарушений, возникших вследствие травмы или ущемления глазницы, крупных сосудов и нервов. Смерть может наступить от обструкции дыхательных путей, кровотечения, сопутствующих повреждений головного и спинного мозга.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Проведенное клинико-нейрофизиологическое обследование 61 ребенка после СЧЛТ в комбинации с ушибом головного мозга легкой степени позволило выявить преобладание в клинической картине наличия рассеянной церебральной микросимптоматики и общемозговых проявлений. Электроэнцефалографическое исследование (в остром периоде, спустя 3–6 месяцев и в отдаленном периоде – спустя год и более) позволило уточнить, что на протяжении всего восстановительного периода после СЧЛТ отмечались диффузные изменения биоэлектрической активности головного мозга с вовлечением преимущественно стволовых и диэнцефальных структур. Проведенное ВЗП исследование уточнило, что разные периоды СЧЛТ характеризуются нарушением нейродинамических процессов в виде удлинения латентного периода и изменения показателей амплитуды волны N1-P2. Данный факт расценен нами как наличие длительного процесса демиелинизации, происходящего после травмы и аксональных нарушений. Полученные результаты позволяют объективизировать патофизиологические процессы, происходящие в ЦНС, как в остром, так и в отдаленном периоде СЧЛТ у детей. Результаты исследования могут быть использованы в решении клинико-диагностических задач, возникающих при уточнении нейрофизиологического состояния головного мозга у детей после перенесенной сочетанной черепно-лицевой травмы.

1. Бадалян Л.О. Неврологические аспекты закрытой черепно-мозговой травмы // Вестник. АМН СССР. – 1984. – № 12. – С. 12–16.
2. Воскресенская О.Н., Гусев Е.И., Шоломов И.И. Неврологические аспекты сотрясения головного мозга. – Саратов: Изд. Саратовского гос. мед. университета, 2003 – С. 172.
4. Зенков Л.Р. Клиническая электроэнцефалография с элементами эпилептологии – Таганрог: Изд-во Таганрогского РТУ. – 1996.
6. Карпов С.М., Гандылян К.С., Суюнова Д.Д., Елисеева Е.В., Христофорандо Д.Ю., Волков Е.В., Карпова Е.Н. Механизмы адаптации у больных с сочетанной черепно-лицевой травмой // Кубанский научный медицинский вестник. – 2014. – № 3 (145). – С. 61–65.
7. Карпов С.М., Батурин В.А., Христофорандо Д.Ю., Шарипов Е.М., Абидокова Ф.А. Нейрофизиологическое и иммунологическое течение травмы челюстно-лицевой области при легкой черепно-мозговой травме.// Клиническая неврология. – 2011. – № 1. – С. 3–6.
8. Карпов С.М., Шарай Е.А. Электроэнцефалографические показатели у детей с разными формами закрытой черепно-мозговой травмы. Проблемы экспертизы в медицине. – 2008. – Т. 08. – № 29–1. – С. 15–17.
9. Карпов С.М., Мосиенко Е.М. Изучение вызванных потенциалов Р300 в разные периоды закрытой черепно-мозговой травмы у детей разных возрастных групп. Клиническая неврология. – 2008. – № 4. – С. 10–12.
10. Ульянченко М.И., Ходжаян А.Б., Апагуни А.Э., Карпов С.М., Назарова Е.О., Шишманиди А.К., Сер- геев И.И., Власов А.Ю. Анализ дорожно-транспортного травматизма у жителей г. Ставрополя // Фундаментальные исследования. – 2013, – № 5(2). – С. 427–430.
11. Христофорандо Д.Ю., Карпов С.М., Батурин В.А., Гандылян К.С. Особенности течения сочетанной челюстно-лицевой травмы // Институт стоматологии. – 2013. – № 2 (59). – С. 59–61.
12. Izhaeva F., Sukhinin M., Eliseeva E., Suyunova D., Karpov S. Craniofacial trauma and its influence on the psychoneurotic status of the patient // European Science and Technology: Materials of the vii international research and practice conference 2014, April 23th – 24th, – Vol. I. Publishing office Vela Verlag Waldkraiburg – Munich – Germany 2014. – Р. 561–563.
13. Karpov S.M., Gerasimova M.M. Evoked potential in diagnostic of craniocerbral trauma in children. European Journal of Neurology. 2006. Т. 13. С. 1343.
Сочетанная черепно-лицевая травма (СЧЛТ) занимает особое место среди детского нейротравматизма. По мнению ряда авторов [1, 2, 9, 10] только нейротравмы среди детей встречаются в 25–45 % случаев. В отдаленном периоде независимо от тяжести перенесенной травмы у 40–60 % больных отмечаются стойкие органические и функциональные расстройства нервной системы, которые могут приводить к стойкой инвалидизации [1, 9, 10]. В то же время диагностика неврологических нарушений при детской сочетанной черепно-лицевой травме всегда сложна. Следует принять во внимание, что диагностика нейротравмы при травме челюстно-лицевой области нередко не диагностируется, т.к. ведущую клиническую роль в этом случае играют проявления самой челюстно-лицевой травмы [6, 7, 11, 12] и ее субъективные проявления. В этой связи представляло интерес исследование клинико-нейрофизиологических показателей состояния головного мозга в остром и отдаленном периоде у детей, перенесших сочетанную черепно-лицевую травму.
Цель исследования: состояние клинико-неврологических нарушений и динамики нейрофизиологических показателей в остром и отдаленном периоде у детей, перенесших сочетанную черепно-лицевую травму, для улучшения последующей диагностики.
Материал и методы исследования
Под наблюдением отделения челюстно-лицевой хирургии в возрасте от 13–16 лет находились школьники (n = 61), перенесшие сочетанную черепно-лицевую травму в виде сотрясения головного мозга. Среди них – 49 мальчиков и 12 девочек, средний возраст которых составил 14,31 ± 3,7. В 36 % случаев СЧЛТ протекала без потери сознания у детей. Более половины всех травм (54 %) явились следствием уличных происшествий, из них дорожно-транспортные составили 33 %. В 18 % случаев ЧМТ явилась следствием спортивных травм. Представлено на рис. 1.
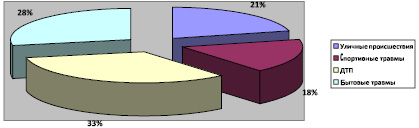
Рис. 1. Распределение пострадавших детей с сочетанной черепно-лицевой травмой по характеру травм (в %)
Результаты исследования и их обсуждение
Клинико-неврологическое обследование детей с СЧЛТ позволило выделить следующие синдромы: вегетативная дистония, общемозговой синдром и синдром рассеянной церебральной микросимптоматики и их сочетание.
Общемозговой синдром был установлен у 31 (50,8 %) пострадавших. Данный синдром характеризовался жалобами на головную боль, чувством тошноты, реже рвоты, общим недомоганием, быстрой утомляемостью.
Синдром рассеянной церебральной микросимптоматики был вторым по выявляемости и диагностирован в 22 (36,1 %) случаях. В структуре данного синдрома наблюдались глазодвигательнные расстройства, легкая недостаточность VII и XII пар черепных нервов, негрубые вестибулярные и статоатактические расстройства. Эти симптомы отличались умеренной стойкостью и регрессировали по ходу восстановительного периода.
Синдром вегетативной дистонии был диагностирован у 8 (13,3 %) детей и характеризовался вегетативными нарушениями смешанного характера. Следует признать, что вегетативные проявления были выявлены практически у всех пострадавших детей, но в 13 % случаях вегетативные проявления доминировали. Внешний вид больного до операции и после представлен на рис. 2 и 3.
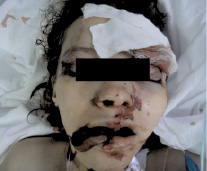
Рис. 2. Внешний вид больного до операции после СЧЛТ
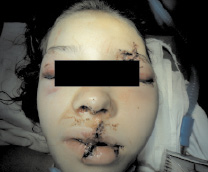
Рис. 3. Внешний вид больного после операции
Наиболее доступным методом оценки функционального состояния мозга как единой функциональной системы организма, является электроэнцефалограмма. ЭЭГ отражает суммарные изменения кровообращения, ликвородинамики и обменных процессов [3]. В нашей работе мы использовали наиболее частый метод оценки изменений ЭЭГ, а именно описательно-визуальный [4].
По данным ЭЭГ у всех больных с общемозговым синдромом в остром периоде СЧЛТ наблюдались изменения основных ритмов ЭЭГ с учетом возрастных особенностей. На ЭЭГ регистрировались диффузные нарушения корковой ритмики со снижением регулярности основного физиологического ритма. Межзональные различия имели выраженную тенденцию к сглаживанию с увеличением мощности b-диапазона частотного спектра. Патологические изменения проявлялись в виде неравномерности амплитуд и периодов альфа-волн, более выраженными нарушениями модуляции и пространственного распределения по амплитудным показателям, увеличение частоты ритма в 1,7 раза. Фотостимуляция вызывала десинхронизацию основных ритмов ЭЭГ, что в свою очередь указывало на повышение процессов активации коры.
Результаты ВЗП в остром периоде при общемозговом синдроме (n = 19) по наиболее постоянному показателю Р2 (Р100) позволили выявить достоверное (р
Категории МКБ: Множественные переломы черепа и лицевых костей (S02.7), Перелом неуточненной части костей черепа и лицевых костей (S02.9), Перелом нижней челюсти (S02.6), Перелом скуловой кости и верхней челюсти (S02.4), Переломы других лицевых костей и костей черепа (S02.8)
Общая информация
Краткое описание
Сочетанная черепно - лицевая травма (СЧЛТ). Сотрясение (СГМ), Ушиб (УГМ) головного мозга.
Сочетанные повреждения – это одновременные повреждения тканей или органов нескольких анатомических областей тела одним поражающим фактором. К сочетанным повреждениям челюстно-лицевой области относится травма мягких тканей или костей лица, сочетающаяся с черепно-мозговой травмой.
Сочетанное повреждения может быть одиночным, если оно нанесено одним ранящим агентом, или множественным, если ранящих агентов было два или больше. В свою очередь множественные повреждения могут быть изолированными, когда в одной анатомической области наблюдаются повреждения, нанесенные несколькими ранящими агентами, и сочетанными, когда две анатомические области или более поражены одновременно несколькими ранящими агентами.
Наблюдается зависимость между характером переломов костей лица и тяжестью повреждений других областей тела, в первую очередь тяжестью черепно-мозговой травмой.
Особенностью переломов костей лицевого скелета является возможность одновременной травмы головного мозга, периферических ветвей нервной системы, кровеносных сосудов, нижнечелюстного сустава, зуба, мягких тканей лица и полости рта. Установлено, что повреждения челюстно-лицевой области сопровождаются изменениями интракраниальной гемодинамики и функциональными сдвигами в центральной нервной системе, поэтому этот вид травмы следует считать сочетанным [1] (УД – С).
Название протокола: Множественные (сочетанные) переломы лицевых костей и костей черепа. Сочетанная черепно-лицевая травма.
Код протокола:
Код(ы) МКБ-10:
S02.40 Перелом скуловой кости и верхней челюсти-закрытый
S02.41 Перелом скуловой кости и верхней челюсти-открытый
S02.60 Перелом нижней челюсти-закрытый
S02.61 Перелом нижней челюсти-открытый
S02.70 Множественные переломы костей черепа и лицевых костей-закрытый
S02.71 Множественные переломы костей черепа и лицевых костей-открытый
S02.80 Переломы других лицевых костей и костей черепа-закрытый
S02.81 Переломы других лицевых костей и костей черепа-открытый
S02.90 Перелом неуточненной части костей черепа и лицевых костей-закрытый
S02.91 Перелом неуточненной части костей черепа и лицевых костей-открытый
Сокращения используемые в протоколе:
ACT – аспартатаминотрансфераза;
AЛT – аланинаминотрансфераза;
ВИЧ – вирус иммунодефицита человека.
ВНЧС – височно-нижнечелюстной сустав;
МРТ – магнитоно-резонансная томография;
КТ – компьютерная томография;
ЛФК – лечебная физкультура;
ОАК – общий анализ крови;
ОАМ – общий анализ мочи
СОЭ – скорость оседания эритроцитов;
УВЧ – ультравысокие частоты;
УЗИ – ультразвуковое исследование;
УФО – ультрафиолетовое облучение;
ЭКГ – электрокардиограмма;
ЭХОКГ – эхокардиограмма.
Дата разработки протокола: 2015 год.
Категория пациентов: дети и взрослые.
Пользователи протокола: врачи челюстно-лицевые хирурги, врачи скорой неотложной помощи, травматологи, нейрохирурги.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация.
Множественные (сочетанные) переломы лицевых костей и костей черепа. Сочетанная черепно - лицевая травма (СЧЛТ).
А. Перелом скуловой кости и верхней челюсти:
- Перелом скуловой кости и дуги.
- Перелом альвеолярного отростка верхней челюсти.
- Перелом верхней челюсти по Ле-Фор – ІІІ.
- Перелом верхней челюсти по Ле-Фор – ІІ.
Б. Переломы нижней челюсти:
- Переломы тела нижней челюсти.
- Переломы ветви нижней челюсти.
- Множественные переломы (тела и ветви) нижней челюсти.
В. Множественные переломы костей черепа и лицевых костей:
- Перелом верхней челюсти по Ле-Фор - І.
- Множественные переломы черепа и лицевых костей с упоминанием
внутричерепной травмы [5].
Г. Переломы других лицевых костей и костей черепа:
- Перелом альвеолярного отростка нижней и верхней челюстей.
- Перелом небной кости.
- Перелом передней стенки верхнечелюстного синуса.
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования на амбулаторном уровне при обращении в травматологический пункт [9,11]:
· рентгенография костей лицевого скелета.
· ОАК;
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: нет.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне:
· ОАК;
· ОАМ;
· Определение группы крови по системе ABO;
· Определение резус-фактора крови;
· биохимический анализ крови (белок, билирубин, АЛТ, АСТ, глюкоза, тимоловая проба, мочевина, креатинин, остаточный азот)
· коагулограмма (ПТИ, протромбиновое время, МНО, фибриноген, АЧТВ, тромбиновое время, этаноловый тест, тромботест);
· КТ костей лицевого скелета;
· ЭКГ.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
· ЭКГ.
Диагностические критерии постановки диагноза [2,3,11,12,23]:
Жалобы и анамнез:
Жалобы:
· боль и припухлость в области мягких тканей;
· кровотечение из полости рта и/или носа;
· головокружение, тошнота, рвота;
· нарушение функции жевания, глотания, дыхания, речи, зрения.
Анамнез:
· время получения и обстоятельства травмы;
· механизм получения травмы:
· вид повреждающего агента;
Лабораторные исследования:
· ОАК: низкий гематокрит в следствии кровопотери, повышение количества лейкоцитов крови - указывает на воспалительный процесс.
С учетом коагулограммы
Инструментальные исследования:
· Рентгенография костей лицевого скелета: нарушение целостности костей лицевого скелета, изменение пропорций глазниц, верхнечелюстных синусов. Снижение пневматизации верхнечелюстных, лобных синусов.
· КТ костей лицевого скелета: повреждение костной ткани лица.
Показания для консультации специалистов:
· врача-нейрохирурга – при наличии симптомов повреждения головного мозга
· врача-оториноларинголога – при сочетанном повреждении ЛОР-органов;
· врача-офтальмолога – при повреждении стенок глазницы;
· врача травматолога – при сочетанном повреждении костей скелета;
· врача анестезиолога – реаниматолога – с целью определения тактики анестезиологического пособия.
· консультации других специалистов при наличии сопутствующей
патологии.
Дифференциальный диагноз
Дифференциальная диагностика [4,8].
Лечение
Цели лечения:
· окончательная стабилизация состояния пострадавшего (ликвидация болевого синдрома, кровотечения, отсутствие и предупреждение асфиксии, шока).
· устранение нарушении функции (репозиция, иммобилизация, фиксация костных отломков).
· нормализация функции (профилактика воспалительных осложнений).
Тактика лечения [4,19,20,21,22] (УД-В).
ПРИНЦИПЫ ЛЕЧЕНИЕ ПЕРЕЛОМА КОСТЕЙ ЛИЦА С ЗСЧМТ
- Оперативные методы отсрочены до восстановления нормального общего состояния 10-12 дней.
- При отсутствии прогрессирования внутричерепной клиники повреждения на 5-7 день можно использовать малоинвазивные методы фиксации отломков костей лицевого скелета.
- Первые три суток используют временные виды иммобилизации отломков костей лица.
- Раннее одномоментное устранения переломов (остеосинтез) у пациентов со сложными краниофасциальными повреждениями острого периода течения.
- Открытая репозиция и внутренняя фиксация фрагментов переломов лицевого скелета являются важными противошоковыми мероприятиями.
- Создание алгоритма лечения больных с сочетанными повреждениями ввиду разнообразия клинической картины, общего состояния пациентов и местных проявлений травм средней зоны лица, к сожалению практически невозможно [1,2,3,4,5,6,7,8,9,10,11].
В отношении адекватной организации неотложной помощи и участия различных специалистов врачей в процессе диагностики и лечения сочетанной травмы челюстно-лицевой области нами разработана адекватная рабочая классификация. Учитывая сложность организации медицинской помощи при сочетанной челюстно-лицевой и черепно-мозговой травмах и, дополняя сокращенными абривиатурами (ОРОТ- орофациальная травма, ОТОТ-оториноларингологическая травма, ОФТАТ-офтальмологическая травма), мы предлагаем алгоритм, однотипную систему классификации с сокращенной формой заполнения телемедицинской документации: Легкую степень травмы, мы предлагаем отметить в документации буквой "Л "и знаком "+" (" Л +"). Среднюю степень - ("С++"). Тяжелую степень - (" Т+++").
И тогда, при сочетанной челюстно-лицевой травме различной степени тяжести и черепно-мозговой травме легкой степени тяжести (ЧМТ-1), предложенная рабочая модификация классификации СЧЛТ поможет определить "адреса" телемедицинской диагностики и помощи (см приложение 04).
Немедикаментозное лечение:
· Режим при консервативном лечении – общий, в ранний послеоперационный период – полупостельный, с последующим переходом на общий;
Диета с учетом особенностей детского возраста:
· для детей до 3х летнего возраста диета молочная.
· для детей с 3х летнего возраста и подростков челюстная диета.
· взрослым стол №1, с последующим переходом на стол №15.
· больных с челюстно-лицевой травмой кормят 5 раз в сутки.
Специальный уход за полостью рта.
· необходимо не реже 3 раз в сутки протирать зубы и слизистую оболочку полости pтa раствором фурацилина, калия перманганата.
· для очистки рта должны применять зубные щетки, у которых пучки срезаны через ряд.
· после шинирования следует тщательно не реже 6 раз в сутки проводить ирригацию полости рта.
· рациональная психотерапия с момента обращения больного до полной реабилитации.
Медикаментозное лечение:
Медикаментозное лечение, оказываемое на амбулаторном уровне: нет;
Медикаментозное лечение, оказываемое на стационарном уровне:
| № | Препарат, формы выпуска | Дозирование | Длительность и цель применения |
| Антибиотикопрофилактика | |||
| 1 | Цефазолин порошок для приготовления раствора для инъекций 500 мг и 1000 мг | 1 г в/в (детям из расчета 50 мг/кг однократно) | 1 раз за 30-60 минут до разреза кожных покровов; при хирургических операциях продолжительностью 2 часа и более – дополнительно 0,5-1 г во время операции и по 0,5-1 г каждые 6-8 часов в течение суток после операции с целью профилактики воспалительных реакций |
| 2 | Цефуроксим + Метронидазол | ||
Другие виды лечения:
Другие виды лечения, оказываемые на амбулаторном уровне: нет.
Другие виды лечения, оказываемые на стационарном уровне:
По показаниям:
· противошоковая терапия по схеме, интубация трахеи с проведением ИВА.
· операция ручная репозиция и иммобилизация отломков челюсти с помощью назубных щин;
· Физиолечение;
· Магнитотерапия;
· Механотерапия;
· ЛФК.
Другие виды лечения оказываемые на этапе скорой медицинской помощи:
По показаниям: - интубация трахеи с проведением ИВА, катетеризация центральных вен с проведением инфузионной терапии, совершенствование средств транспортной иммобилизации (см. приложение 01-03).
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях: не проводится.
Хирургическое вмешательство, оказываемое в стационарных условиях:
· Открытая костная пластика [остеотомия] ветвей нижней челюсти – при открытом переломе ветви нижней челюсти.
· Закрытая костная пластика [остеотомия] ветвей нижней челюсти при –закрытом переломе ветви нижней челюсти.
· Локальное иссечение или деструкция пораженного участка кости лицевого черепа – при мелькооскольчатых переломах, при удалении зуба из линии перелома, иссечение деструктивных участков кости.
· Иссечение и реконструкция костей лицевого черепа – при смещениях отломков сломанной кости, при образовании дефекта и деформации.
· Другие виды рассечения кости лицевого черепа – при вколоченных переломах костей лицевого скелета.
· Открытая репозиция височно-нижнечелюстного вывиха – при внутрисуставных вывихопереломах со смещением отломков.
· Внедрение синтетического имплантата в кость лицевого черепа –при смещениях отломков и при образовании дефекта костной непрерывности.
· Костный трансплантат в кость лицевого черепа – при образовании большого дефекта неустранимой обычным остеосинтезом.
Профилактика осложнений:
1. Необходима скоординированная работа команды специалистов:
челюстно-лицевого хирурга, невролога, нейрохирурга,
офтальмолога, оториноларинголога, стоматолога.
2. Оперативное лечение должно производиться в максимально ранние сроки с учетом состояния пациента. Своевременность лечения.
3. Профилактика функциональной перегрузки пародонта, жевательного аппарата.
4. ЛФК, физиолечение, соблюдение специальной гигиены, санации и протезирования полости рта.
Дальнейшее ведение (см. Приложение 05):
· диспансерное наблюдение у врача челюстно-лицевого хирурга – 2 раза в год;
· контрольный осмотр через 1-3,6,12 месяцев;
· рациональное протезирование через 6-8 месяцев;
Индикаторы эффективности лечения:
· восстановление целостности костной ткани костей лицевого скелета;
· восстановление физиологического прикуса пациента;
· восстановление функции челюстей;
Препараты (действующие вещества), применяющиеся при лечении
| Амоксициллин (Amoxicillin) |
| Ванкомицин (Vancomycin) |
| Ибупрофен (Ibuprofen) |
| Кетопрофен (Ketoprofen) |
| Клавулановая кислота (Clavulanic acid) |
| Линкомицин (Lincomycin) |
| Метронидазол (Metronidazole) |
| Парацетамол (Paracetamol) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Цефазолин (Cefazolin) |
| Цефтазидим (Ceftazidime) |
| Цефуроксим (Cefuroxime) |
| Ципрофлоксацин (Ciprofloxacin) |
| Этамзилат (Etamsylate) |
Госпитализация
Показания для госпитализации.
Показания для экстренной госпитализации:
· Нарушение общего состояния пациента (шок, кома, асфиксия, кровотечение).
· Нарушение целостности челюстных и лицевых костей в результате травмы;
Показания для плановой госпитализации: нет.
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
Указание на отсутствие конфликта интересов: нет.
Рецензент: Уразалин Жаксылык Бекбатырович – врач челюстно-лицевой хирург высшей категории, д.м.н. профессор кафедры хирургической стоматологии КазНМУ им. С.Д. Асфендиярова.
Условия пересмотра протокола: Пересмотр протокола через 3 года и/или при появлении новых методов диагностики/ лечения с более высоким уровнем доказательности.
Сочетанные повреждения — это одновременное повреждение тканей или органов нескольких анатомических областей тела одним поражающим фактором.
К сочетанным повреждениям челюстно-лицевой области относится травма мягких тканей или костей лица, сочетающаяся с черепно-мозговой травмой или повреждением мягких тканей и скелета других областей тела.
Содержание работы
Введение.
Классификация.
Сочетанные поражения.
Используемая литература.
Файлы: 1 файл
реф Сочетанные повреждения ЧЛО.doc
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ РФ
ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
кафедра хирургической стоматологии
" Сочетанные повреждения ЧЛО ”
Выполнил студент курса
- Введение.
- Классификация.
- Сочетанные поражения.
- Используемая литература.
Сочетанные повреждения — это одновременное повреждение тканей или органов нескольких анатомических областей тела одним поражающим фактором.
К сочетанным повреждениям челюстно-лицевой области относится травма мягких тканей или костей лица, сочетающаяся с черепно- мозговой травмой или повреждением мягких тканей и скелета других областей тела.
По данным различных авторов частота сочетанных повреждений лица колеблется от 15,1%-15,6%. Величина этого показателя в существенной степени зависит от глубины обследования больных, использования электрофизиологических методов исследований, а также определяется такими факторами, как возрастной состав больных, обстоятельства и причины полученных травм, их тяжесть, характер повреждения лица, профилизация лечебного учреждения.
Классификация повреждений ЧЛО.
Механические повреждения верхней, средней, нижней и боковых зон лица
А. Травмы мягких тканей с повреждением:
а) языка
б) слюнных желез
в) крупных сосудов
г) крупных нервов
Б. Травмы костей:
а) нижней челюсти
б) верхней челюсти
в) скуловых костей
г) костей носа
д) двух костей и более
По характеру ранения: сквозные, слепые, касательные, проникающие в полость рта, не проникающие в полость рта, проникающие в верхнечелюстную пазуху и полость носа
По механизму повреждения
Огнестрельные: пулевые, осколочные, шариковые, стреловидными
элементами.
Сочетанная травма является наиболее тяжелой. При ней увеличивается частота переломов верхней челюсти. У пострадавших с сочетанными повреждениями трудно (или невозможно) выяснить жалобы, собрать анамнез. Несмотря на это, объективное обследование челюстно-лицевой области должно быть тщательным.
Хотя челюстно-лицевая травма при сочетанных повреждениях не является доминирующей, она оказывает значительное влияние на их течение и исход. Повреждения челюстно-лицевой области чаще других обусловливают нарушение проходимости верхних дыхательных путей, развитие аспирационной пневмонии вследствие попадания в трахею и бронхи крови, осколков кости и зубов. Эта опасность увеличивается при потере сознания, угнетении защитных рефлексов. Поэтому в обследовании и лечении этих больных должен участвовать не только хирург-стоматолог, но и нейрохирург, отоларинголог, окулист, невропатолог, хирург-травматолог.
У больных с переломами челюстей резко снижается содержание белка и витаминов в организме, нарушено питание, что также сказывается на клиническом проявлении сочетанных повреждений. У них часто встречаются септические осложнения, причина которых — одонтогенные очаги инфекции.
При сочетанных переломах челюстей нередко развивается травматический остеомиелит, неправильно консолидируются отломки, формируются ложные суставы, возникают стойкие деформации лицевого скелета при несвоевременном оказании специализированной помощи хирургом-стоматологом.
При сочетанной черепно-мозговой травме (СЧМТ) наряду с повреждением костей лица отмечаются перелом костей мозгового черепа и травма головного мозга различной степени тяжести.
Возможна также закрытая черепно-мозговая травма (ЧМТ) в сочетании с переломами костей лицевого скелета. Частота черепно-лицевых повреждений достигает 6,3—7,5 %. Связано это не только с их анатомической близостью, но и с тем, что некоторые кости лицевого скелета принимают участие в образовании основания черепа. СЧМТ более чем в 30 % наблюдений сопровождается шоком.
Эректильная фаза его удлинена во времени и может протекать на фоне нарушения сознания, сопровождаться брадикардией, нарушением внешнего дыхания, гипертермией, менингеальной симптоматикой, очаговыми неврологическими нарушениями. Отломленный фрагмент костей лица (верхняя челюсть, скуловая кость) часто выходит за пределы своих анатомических границ и нередко включает в себя кости основания черепа.
Известно, что переднюю черепную ямку образуют глазничная поверхность лобной кости, решетчатая, клиновидная (малые крылья и часть ее тела) кости. В границах этих костей проходит линия перелома верхней челюсти по Лефор 1, Лефор II.
Средняя черепная ямка образована передней поверхностью пирамиды и чешуей височной кости, телом и большим крылом клиновидной кости. При переломе верхней челюсти (чаще по Лефор I) линия перелома проходит по этим костям. Переломы верхней челюсти могут сопровождаться сотрясением, ушибом головного мозга, образованием интракраниальных гематом. Сочетанную травму нельзя рассматривать как простую сумму травматических повреждений двух и более анатомических областей.
Сочетанная травма даже при относительно нетяжелых повреждениях каждого из заинтересованных органов является тяжелой по общей реакции организма.
Повреждение мозга обусловливает нарушение всех видов обмена, а травма грудной клетки, живота, костей конечностей или лица усиливает такие изменения и создает предпосылки для угнетения деятельности мозга. Известно, что саморегуляция кровообращения головного мозга с функциональными и морфологическими изменениями в нем отмечается при снижении систолического артериального давления ниже 70—60 мм рт. ст.
Лечение больных с сочетанной травмой является сложной задачей и должно проводиться в многопрофильной клинической больнице, где принимаются больные по скорой помощи, с привлечением необходимых специалистов.
Лечение больных с СЧМТ преследует выполнение трех задач:
1) борьба с угрожающими нарушениями жизненно важных функций организма, кровотечением, шоком, сдавлением и отеком мозга
2) лечение локальных внечерепных и черепных повреждений, ранняя профилактика возможных осложнений. При черепно-лицевой травме наиболее оптимальна краниомаксиллярная фиксация отломков челюсти. Она обеспечивает герметизацию мозгового черепа, способствует устранению причины сдавления мозга
3) медицинская и социально- трудовая реабилитация пострадавшего
Лечение больных с переломами челюстей, сочетающихся с травмой головного мозга, в кабинете реабилитации (после выписки из стационара) врач-стоматолог проводит вместе с невропатологом. Эти больные находятся под диспансерным
наблюдением. Трудовой прогноз зависит от характера и тяжести сочетанной травмы.
На догоспитальном этапе врачебная помощь включает противошоковые мероприятия, борьбу с асфиксией и кровотечением, временную иммобилизацию
отломков костей опорно-двигательного аппарата и челюстей. Во время транспортировки пострадавшего необходимо предупредить возможность нарушения проходимости дыхательных путей, аспирацию слизи, крови или рвотных масс для профилактики аспирационной пневмонии (уложить больного на живот или на бок, ввести воздуховод). Больному, находящемуся в бессознательном состоянии, необходимо провести интубацию или, если нет такой возможности, ввести воздуховод для предупреждения западения языка.
Повязку на раны лица следует накладывать так, чтобы она не вызывала дополнительногосмещения отломков челюстей и не способствовала ухудшению
проходимости дыхательных путей.
При поступлении пострадавшего в приемный покой стационара наряду с обследованием его хирургом- травматологом, нейрохирургом, невропатологом,
хирургом-стоматологом по показаниям проводят реанимационные мероприятия или интенсивную терапию. Заключение о характере повреждений костей лица делают на основании клинических данных и результатов обзорных рентгенограмм мозгового и лицевого черепа.
Специализированное лечение тра вматических повреждений челюстно-лицевой области при сочетанной травме следует проводить сразу после госпитализации
больного. Оно может быть экстренным, срочным и отсроченным.
Экстренное специализированное лечение предполагает остановку кровотечения и обеспечение проходимости дыхательных путей (вплоть до трахеотомии) сразу же после поступления больного, срочное — проведение ПХО ран, временную или постоянную иммобилизацию отломков костей лица наряду со специализированным
лечением повреждений других анатомических областей. Осуществляют его в течение 2 суток после поступления пострадавшего.
Отсроченное лечение проводят через 48 ч и позже после поступления больного.
Современный уровень развития анестезиологии позволяет осуществить специализированную помощь в ближайшие часы (сутки) после госпитализации
пострадавшего, что зависит от эффективности противошоковых мероприятий. Если гемодинамика у больного может быть стабилизирована в первые 12 ч от начала противошоковой терапии, то срочное специализированное лечение в полном объеме можно провести уже в период выведения его из шока (через 4—7 ч после травмы). Если ожидаемая продолжительность шока достигает 24 ч, специализированное лечение в полном объеме возможно не ранее чем через 12—24ч после травмы лишь на фоне признаков стабилизации показателей гемодинамики. У больных с продолжительностью шока свыше 24 ч допустимы хирургические вмешательства лишь по жизненным показаниям (остановка кровотечения, борьба с нарушением внешнего дыхания и др.). Если больнойвыходит из тяжелого состояния, специализированное лечение (отсроченное) возможно спустя 48 ч после травмы. Нередко оно направлено не только на иммобилизацию отломков лицевого скелета, но и на борьбу с осложнениями воспалительного характера. Ранняя и эффективная иммобилизация отломков челюстей у больных с тяжелой сочетанной травмой при соответствующем анестезиологическом пособии не только возможна, но и желательна, так как предупреждает возможность развития мозговых осложнений воспалительного характера (менингит, энцефалит, абсцесс мозга), устраняет ликворею и является одним из средств борьбы с шоком.
Население города Новочебоксарск – 124 тысяч человек, из них 22 тысячи – это дети. Хирургическая стоматологическая помощь по программе госгарантий детскому населению города оказывается в детском отделении нашей поликлиники. Отделение обслуживает 50 детских садов и 17 школ, а также неорганизованное детское население нашего города.
Вопросы травматологии продолжают оставаться актуальными во всех разделах медицины в связи с неуклонным ростом травматизма, особенно транспортного. Что касается детского травматизма, он стал одним из наиболее тяжелых и распространенных заболеваний детей, основной причиной детской инвалидности, а порой и детской смертности. Причинами этого являются особенности психофизиологического развития ребенка, такие, как:
- неустойчивость и быстрое истощение нервной системы;
- неспособность адекватно оценивать обстановку;
- стремление подражать взрослым;
- недостаток знаний об источниках опасности;
- переоценка своих возможностей в реальной ситуации;
- а также тот факт, что дети, а именно подростки чаще всего оказываются в критических ситуациях (давка на стадионе, дискотеке и т.п.).
Среди детского травматизма различают следующие виды:
-уличный - транспортный и нетранспортный;

Был проведен анализ обратившихся за медицинской помощью по поводу травм в нашу поликлинику за 2011-2013 года.
Всего обратившихся за медицинской помощью по поводу полученных травм за 2011-2013 года было 119 человек. Медицинская помощь была оказана в поликлинике 116 детям, трое были госпитализированы в стационар. На диаграмме представлены виды травм с их удельным весом: с переломами альвеолярного отростка - 5 детей, переломами коронок зубов - 15 детей, вывихами молочных и постоянных зубов – 36, ушибами и ранами мягких тканей лица – 63.
Анализируя возраст пострадавших и характер травм, сделан вывод, что для симптоматики повреждений у детей характерны возрастные особенности. У новорождённых основным видом травматизма является родовая травма. Родовая травма является причиной первично-костных поражений височно-нижнечелюстного сустава, недоразвития и деформаций костей лица. Дети этой группы состоят на диспансерном учете у участкового врача-педиатра. В возрасте 1-4 лет травмы были преимущественно бытовые, термические, химические. Превалировали ушибы мягких тканей лица, раны; ушибы, вывихи, переломы молочных зубов, челюстных костей, реже ожоги, обморожения. На практике именно пациенты данной возрастной группы наиболее часто обращаются за помощью в поликлинику. В возрасте 4-7 лет превалируют уличные, неорганизованно-спортивные и транспортные травмы. Чаще встречаются повреждения молочных и постоянных зубов; рвано-ушибленные, сквозные раны мягких тканей ЧЛО; переломы челюстных костей. Все виды повреждений являются первично инфицированными. В 7-12 и 12-15 лет встречаются все виды повреждений ЧЛО, включая увеличение частоты повреждений верхней челюсти и носа, средней зоны лица. У этой группы детей до 75% травма ЧЛО сочетается с черепно-мозговой травмой разной степени тяжести, много сочетанных повреждений. В лечении этой группы кроме челюстно-лицевых хирургов помощь оказывают нейрохирурги, детские хирурги, окулисты, оториноларингологи, невропатологи, ортопеды, ортодонты и другие специалисты. Оказание хирургической помощи детям с травмами челюстно-лицевой области нужно начинать с психологической подготовки как ребенка, так и родителей. Залогом успеха является качественное обезболивание современными анестетиками.
За 2011год и по ноябрь 2013 года всего проведена первичная хирургическая обработка поверхностных ушибов и ран мягких тканей лица 26 маленьким пациентам; послойное ушивание - 37 детям, обратившихся за помощью, 36 пациентов, обратились по поводу вывихов молочных и постоянных зубов.
Исходя из клинической ситуации, возрастных особенностей была выбрана следующая тактика:
- Одномоментная репозиция зуба с последующей иммобилизацией с помощью капы, проводившаяся на фоне противовоспалительной, десенсибилизирующей и антибиотикотерапии - оказана 5 пациентам.
- Длительная репозиция ортодонтическими аппаратами при обращении пациента, когда зуб уже укрепился в неправильном положении - проводилась однократно.
- Выжидательная тактика при вколоченных вывихах – у 8 детей.
- Удаление зуба с последующей реплантацией – у 6 пациентов.
- Удаление зуба с последующим протезированием – у 5 подростков.
- Удаление зуба с последующим ортодонтическим лечением – у 21 ребенка. В основном в эту группу попадают вывихи молочных зубов, которые подлежат удалению.


При переломах коронок зубов объем помощи определялся уровнем и характером перелома:
1) при повреждении эмали и дентина без вскрытия пульпы зуба - сошлифовались острые края коронки в 5 случаях;
2) при переломе коронки с вскрытием пульпы проводилось консервативное лечение (если больной обратился в срок, не превышающий 12 ч) 3 детям, либо эндодонтическое вмешательство с последующим ортопедическим лечением 4 детям совместно с врачами терапевтами и ортопедами;
3) при значительных разрушениях зубы были удалены 3 подросткам.


Переломы альвеолярного отростка были диагностированы в 5 случаях; трое детей были госпитализированы, двоим были изготовлены ортодонтические иммобилизирующие несъемные капы – весь курс лечения и реабилитации проводился в поликлинике. Этапы лечения:
- вправление и иммобилизация отломков альвеолярного отростка
- изготовление ортодонтической капы

- фиксация конструкции в полости рта
В результатах лечения хотелось бы отметить, что при вывихах молочных зубов приходиться удалять травмированные зубы. С вывихами постоянных зубов диаметрально противоположная ситуация. Нам удалось сохранить 10 зубов из 11 случаев вывихов постоянных зубов, 7 из которых были полными. При этом в отсроченном периоде, через 1-2 года наблюдался лизис корня до 1/3 длины в 5 случаях.
Подводя итоги лечебной работы, хотелось бы отметить, что лечение детей с травмами челюстно-лицевой области, как правило, проводилось совместно с врачами других специальностей: терапевтами, ортопедами, ортодонтами. Особое внимание хотелось бы уделить Городскому детскому медицинскому центру, высококлассные специалисты которого не раз помогали в решении самых сложных клинических ситуаций.

Новочебоксарская городская стоматологическая поликлиника уделяет большое внимание профилактике травматизма у детей. Основные принципы заключаются в санитарно-просветительской работе, проводимой в детских садах и школах; рекомендациях родителям и администрации спортивно-оздоровительных учреждений города приобретения комплектов защитной экипировки при занятиях роликами, коньками и другими видами спорта, сопряженными с риском повышенного травматизма.
Для защиты челюстно-лицевой области детям рекомендуем использовать капы, которые способны защитить от травм не только зубы и десны, но и мягкие ткани лица, височно-нижнечелюстной сустав, предотвратить переломы челюстей и сотрясение головного мозга. Но капы, доступные в спортивных магазинах, изготовлены без учета индивидуальных особенностей конкретного человека. Зубные ряды в такой капе практически не зафиксированы, ее положение во рту нестабильно. Индивидуальные капы в нашей поликлинике изготавливаются в лабораторных условиях по моделям челюстей с использованием технологий горячей полимеризации и электровакуумной штамповки из материалов Bioplast различных марок. В результате низкой информированности населения дети и подростки крайне редко применяют капы во время занятий спортом, в то время как качественные защитные капы позволяют значительно снизить риск челюстно-лицевых травм.
Необходимо подчеркнуть, что детский травматизм это не только проблема врачей и родителей.
Профилактика детского травматизма заключается в выполнении таких мероприятий, как: активная санитарно-просветительская деятельность среди населения в целом и в организованных детских коллективах; эффективность уроков безопасности жизнедеятельности и безопасности дорожного движения; уроки оказания доврачебной помощи; в работе должны участвовать врачи, педагоги, работники МВД, дорожного движения, общественные организации.
Читайте также:

