Склероз цирроз и фиброз как стадии одного процесса реферат
Обновлено: 04.07.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цирроз печени: причины появления, симптомы, диагностика и способы лечения.
Определение
Причины возникновения цирроза печени
Основные причины возникновения цирроза печени – вирусные гепатиты B, C, D и алкогольные поражения печени (особенно тяжело протекают сочетанные алкогольно-вирусные циррозы). Кроме того, цирроз может развиваться в результате воздействия промышленных ядов и лекарственных средств, стать исходом неалкогольной жировой болезни печени, возникать при поражении желчных протоков (первичного билиарного цирроза, муковисцидоза), при иммунных нарушениях (аутоиммунном гепатите, первичном склерозирующем холангите), быть следствием наследственных заболеваний (гемохроматоза, болезни Вильсона–Коновалова, недостаточности альфа-1антитрипсина), болезни Банти, застойной сердечной недостаточности. К циррозу могут приводить инфекционные заболевания (например, шистосомоз, сифилис, эхинококкоз).
Их гибель запускает воспалительный процесс, в условиях которого на месте погибших клеток формируется соединительная ткань, что приводит к структурной деформации печени. Из-за разрастания соединительной ткани нарушается внутрипеченочный кровоток, а в ткани печени формируются узлы, что в конечном итоге обуславливает печеночную недостаточность.
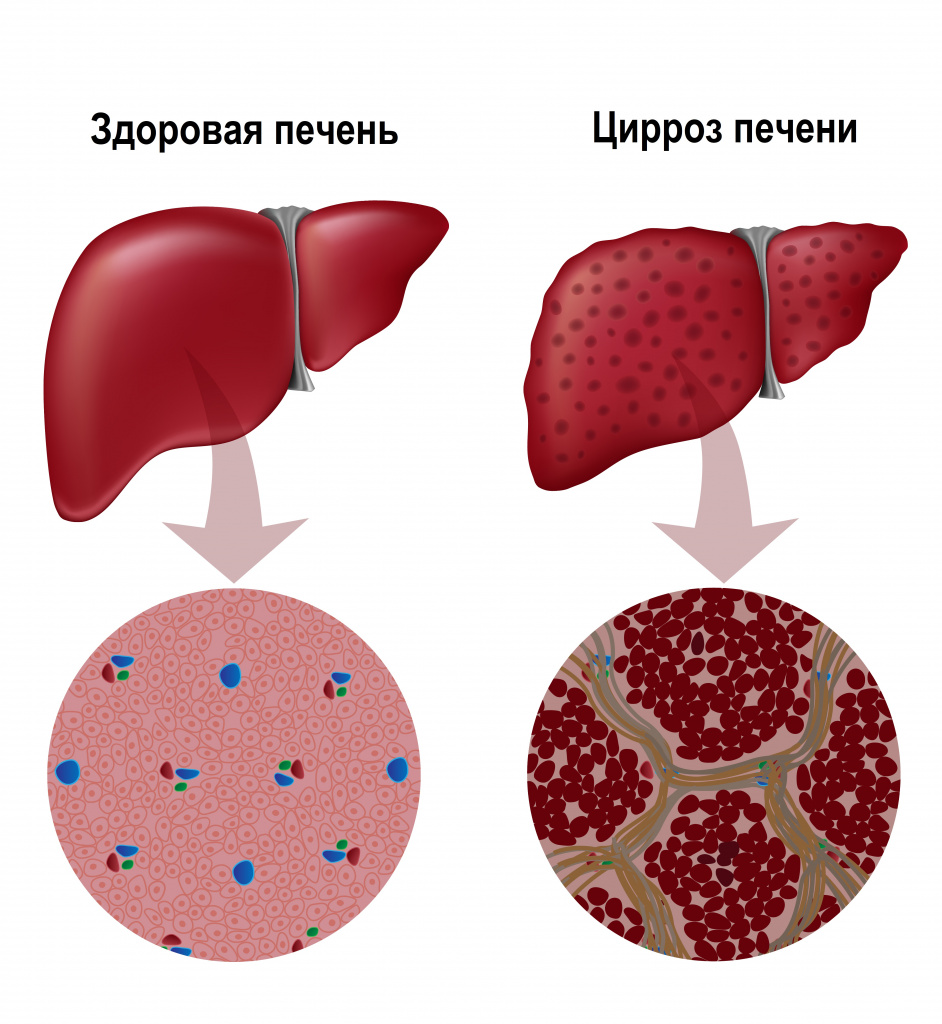
Классификация заболевания
- мелкоузловой цирроз (с узлами диаметром до 3-5 мм) - развивается, например, при алкогольном поражении печени;
- крупноузловой цирроз (с узлами до 2-3 см) – развивается при вирусных гепатитах В и С.;
- смешанный цирроз.
- активный, или прогрессирующий,
- неактивный.
- компенсированный цирроз,
- субкомпенсированный цирроз,
- декомпенсированный цирроз.
- класс А (Child A) — 5–6 баллов,
- класс B (Child B) — 7–9 баллов,
- класс C (Child C) — 10–15 баллов.
Самыми специфичными симптомами при поражениях печени являются: окрашивание кожи и слизистых в желтый цвет (желтуха), портальная гипертензия, асцит, печеночная энцефалопатия.
Желтый оттенок кожи и слизистых возникает, когда в крови накапливается слишком много билирубина – пигмента, входящего в состав желчи. При циррозе желтуха связана с повреждением гепатоцитов - так называемая паренхиматозная желтуха. При такой желтухе поврежденные клетки печени не могу захватывать из крови билирубин, связывать его с глюкуроновой кислотой и выделять в желчные пути, вследствие чего в крови повышается уровень непрямого билирубина. Возможно и обратное всасывание билирубина в кровеносные сосуды из желчных протоков с повышением в крови уровня прямого билирубина. При повышении содержания желчных кислот в крови нервные окончания раздражаются, и больных беспокоит сильный зуд.
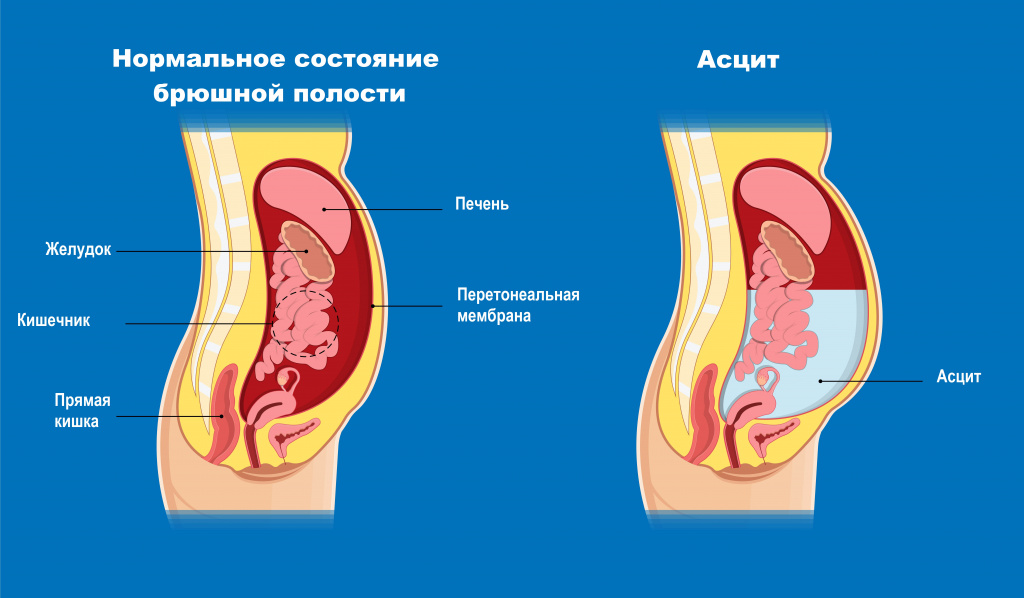
Асцит (патологическое накопление жидкости в брюшной полости) - обязательный симптом декомпенсированного цирроза.
При печеночной недостаточности орган не может выполнять свою дезинтоксикационную функцию, и накапливающиеся токсины начинают оказывать неблагоприятное воздействие на мозг. Кроме того, могут формироваться функциональные или органические шунты между системами портального и общего кровообращения, что ведет к проникновению токсических продуктов кишечного происхождения в головной мозг. В результате возникают различные нервно-психические расстройства - печеночная энцефалопатия.
Развитие печеночной энцефалопатии при циррозе печени - наиболее тяжелое и прогностически неблагоприятное осложнение.
Врачи называют четыре стадии печеночной энцефалопатии:
- на 1-й стадии нарушается сон (появляется сонливость днем и бессонница ночью, кроме того, могут наблюдаться депрессия, раздражительность, эйфория, беспокойство, снижается способность к логическому мышлению, счету);
- на 2-й стадии сонливость нарастает и переходит в летаргию, наблюдается апатия, агрессия;
- на 3-й стадии присоединяется дезориентация во времени и пространстве, нарастает спутанность сознания;
- стадия 4 – кома: характеризуется отсутствием сознания и реакции на болевые раздражители.
Большинство клинических вариантов печеночной энцефалопатии потенциально обратимы – после трансплантации печени признаки энцефалопатии не рецидивируют.
Кроме того, при циррозе могут наблюдаться следующие симптомы:
- утолщение дистальных фаланг пальцев;
- изменение оттенка ногтевой пластины с ее помутнением;
- покраснение ладонной поверхности кистей, реже - стоп;
- расширение капилляров в области лица или тела;
- увеличение размеров молочных желез у лиц мужского пола с одновременным уменьшением яичек.
Лабораторная диагностика цирроза печени может включать:
-
общий анализ крови с определением уровня тромбоцитов;
Клинический анализ крови – одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови с подсчетом процентного содержания разновидностей лейкоцитов (определение общего количества лейкоцитов и процентного соотношения основных субпопуляций лейкоцитов: нейтрофилов, лимфоцитов, моноцитов, эозинофилов и базофилов) и определение скорости оседания эритроцитов.
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
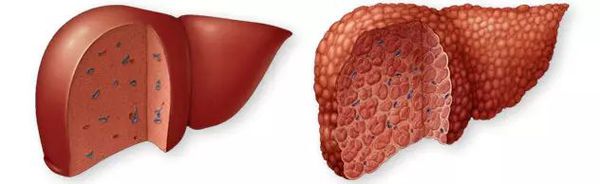
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
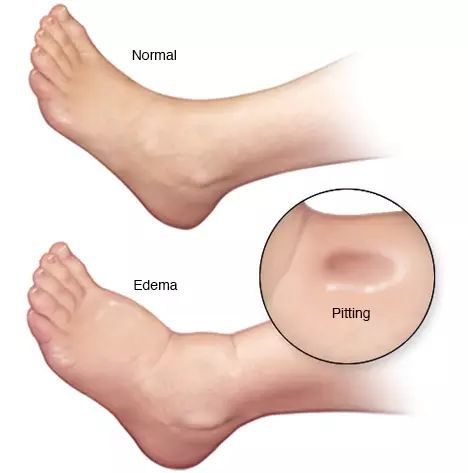
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
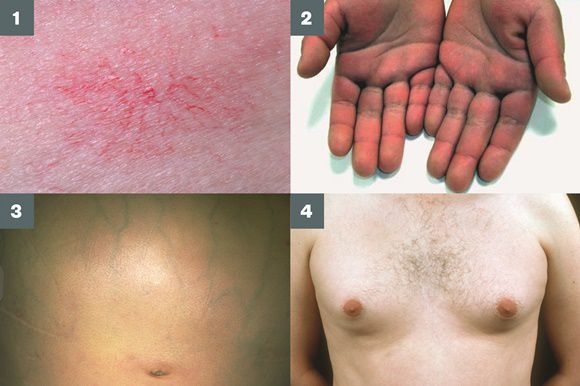
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Печень обладает уникальным свойством – способностью к регенерации (восстановлению) поврежденных клеток и, тем не менее, хронические болезни печени являются одними из самых распространённых, и их количество продолжает расти. Результатом хронических болезней печени может стать фиброз печени, осложнения которого опасны для жизни и не всегда поддаются лечению.
Что же такое фиброз печени?
Фиброз печени – это динамический процесс, во время которого в печени, в ответ на гибель клеток в результате воспаления, происходит постепенное увеличение количества соединительной ткани.
В здоровой печени есть небольшое количество соединительной ткани, которая играет важную роль в формировании сложной структуры органа. Она окружает ветви печеночных вен и артерий, желчные протоки и находится в свободном пространстве между гепатоцитами (основными клетками печени) и стенками самых мелких печеночных сосудов - синусоидов.

Под влиянием различных повреждающих факторов, в печени развивается воспаление и происходит гибель гепатоцитов. Их гибель вызывает выработку веществ, активирующих часть клеток соединительной ткани печени и, в частности, звездчатые клетки, и они начинают производить коллаген и другие составляющие соединительной ткани.
При нормальной работе печени процесс выработки дополнительной соединительной ткани направлен на поддержание её структуры после того как на месте погибших гепатоцитов образуются пустоты. Параллельно в печени запускается процесс восстановления (регенерации) клеток, они увеличиваются в размерах для деления, и запускается обратный механизм рассасывания лишнего коллагена под действием специальных ферментов, и если процесс восстановления печени происходит успешно, то она освобождается от лишней фиброзной ткани.
Но при хроническом воспалении процесс восстановления печени нарушается. Излишки соединительной ткани накапливаются вокруг более крупных печеночных сосудов, желчных протоков и в свободном пространстве между гепатоцитами и стенками мелких печеночных сосудов - синусоидов. Фиброзная ткань искажает структуру печени, нарушая ее кровообращение и прохождение желчи. Со временем количество соединительной ткани возрастает в 6-10 раз по сравнению с нормальными значениями, появляется все больше участков печени, замещенных соединительной тканью и не способных выполнять свои функции.
Фиброз может развиваться при различных болезнях печени:
- вирусных гепатитах В и С;
- неалкогольной жировой болезни печени (жировом гепатозе);
- алкогольной болезни печени;
- аутоиммунном гепатите
- наследственных нарушениях обмена железа и меди;
- лекарственном или токсическом поражении печени;
- первичном билиарном холангите и первичном склерозирующем холангите и других редких заболеваниях.
Несмотря на различную природу воспаления, процессы образования соединительной ткани, происходящие в печени, при всех ее заболеваниях происходят по одному сценарию. Более подробно о причинах фиброзных изменений и их профилактике читайте в нашей статье .
Степени (стадии) фиброза

Фиброз печени развивается постепенно в течение многих лет, а иногда десятилетий. На его скорость влияют как активность основного заболевания печени, так и индивидуальные особенности человека, а также наличие дополнительных повреждающих факторов. Для классификации фиброза могут быть использованы специальные шкалы и, в частности, шкала METAVIR, по которой выделяют пять степеней (стадий) фиброза печени, отражающих степень происходящих изменений и возможность обратимости процессов:
F0 – здоровая печень.
F1 - первая степень, когда избыток фиброзной ткани размещается только вокруг ветвей печеночной артерии и вены, расположенных в особых областях, называемых портальными трактами, без образования перегородок (септ). На этой стадии какие-либо симптомы обычно отсутствуют, также могут быть в норме ферменты печени. На обзорном УЗИ печени изменения ее тканей чаще всего не выявляются, реже отмечается увеличение размера органа – гепатомегалия и наличие неоднородности структуры (данное исследование не может определить стадию фиброза).
F2 – вторая степень, на которой дополнительно из фиброзной ткани образуются перегородки, изолирующие основные печеночные клетки (гепатоциты) от приходящей в печень крови. Это вызывает нарушение процесса очистки крови гепатоцитами и препятствует поступлению веществ, которые вырабатывают эти клетки в кровь. В местах образования перегородок кровь проходит в обход печеночных клеток и сбрасывается из приносящих сосудов в печеночные вены. В большинстве случаев симптомы на этом этапе также отсутствуют. Повышаются ферменты печени и маркеры воспаления, на УЗИ печени у всех пациентов - увеличение размера органа и наличие неоднородности структуры.
F3 – третья степень наступает через 6-8 и более лет от начала заболевания. Количество перегородок и фиброзной ткани в портальных трактах значительно увеличивается. Обычно на этой стадии появляются первые симптомы – слабость, сонливость, утомляемость, синяки на коже и другие. Повышаются ферменты печени, снижается уровень гемоглобина и тромбоцитов, повышаются маркеры воспаления, на УЗИ печени - к увеличению печени и диффузным изменениям добавляется наличие более плотных областей. До третьей стадии фиброзные изменения в печени могут быть обратимыми при полном излечении заболевания, их вызывавшего.
F4 – цирроз печени, на этом этапе происходит необратимое замещение ткани печени фиброзной, соединительной тканью. Подробнее о циррозе печени .
Методы диагностики фиброза печени
- является инвазивным методом, который может вызывать осложнения;
- ее рискованно использовать для динамического наблюдения и контроля результатов лечения;
- количество материала, получаемого при пункционной биопсии, ограничено и может точно отражать только состояние той части печени, из которой она была взята (печень при фиброзе неоднородна);
- возможны ошибки забора проб;
- недостаток квалифицированных врачей-морфологов, проводящих гистологическое исследование.
Также существуют неинвазивные методы - лабораторные панели тестов, например, ФиброМакс и ультразвуковая эластография печени сдвиговой волной , которые при объединении согласно последним клиническим рекомендациям Европейского общества по изучению печени дают результат наиболее близкий к полученному при биопсии печени.
Это более доступные и не травматичные методы, которые имеют достаточную чувствительность и специфичность и могут использоваться многократно для оценки степени фиброза печени на различных этапах его прогрессирования.
Лечение фиброза печени
Для лечения хронического вирусного гепатита С используются новые противовирусные средства прямого действия, которые при правильном подборе препаратов и достаточной длительности лечения, обеспечивают в 99% полное излечение от вируса, прекращение воспалительного процесса в печени и прогрессирования фиброза. Также после излечения происходит уменьшение степени фиброза.
Для лечения хронического вирусного гепатита В используются средства, которые подавляют вирус, снижают активность воспаления и переводят процесс в ремиссию. Прекращение воспаления замедляет и останавливает процесс фиброзирования.
В ГЦ Эксперт действуют специальные программы для лечения хронического гепатита С и хронического гепатита В , включающие все необходимые исследования и сопровождение врача.
При алкогольной болезни печени важнейшим средством лечения является полное воздержание от употребления алкоголя.
Более 90 научных исследований ведутся в мире по поиску лекарства для лечения неалкогольной жировой болезни печени (жирового гепатоза) . Но пока для уменьшения количество жира в печени при этом заболевании и прекращении фиброзного процесса используется диета и повышение физической нагрузки.
Также при всех хронических заболеваниях печени дополнительно к основному лечению могут быть использованы лекарственные средства, обладающие гепатопротективными свойствами.
Как часто надо обращаться к врачу при фиброзе печени?

Пациенты с фиброзом печени нуждаются в периодическом наблюдении врача-гастроэнтеролога, при этом частота консультаций подбирается индивидуально в зависимости от стадии фиброза и активности воспалительного процесса.
Если воспаление печени находится в активной стадии, то для остановки прогрессирования фиброза необходимо под наблюдением врача незамедлительно начать лечение заболевания, его вызвавшего. Периодичность посещений лечащего врача зависит от сроков контроля для проверки эффективности лечения и внесения в него изменений при необходимости.
Если воспаление печени перешло в неактивную стадию в результате полного излечения или ремиссии, но при этом фиброз печени сохранился, то необходимо проходить профилактические осмотры врача и лабораторную диагностику показателей печени один раз в полгода, раз в год проводится диагностика фиброза неинвазивными методами контроля.
Пациенты с последней стадией фиброза - циррозом нуждаются в диспансерном наблюдении, проведении диагностики для проверки состояния печени и поддерживающего лечения один раз в три или шесть месяцев или при появлении каких-либо новых симптомов. У таких пациентов наличие фиброзных изменений повышает риск развития рака печени (гепатоцеллюлярной карциномы), поэтому в профилактических целях также поводится проверка уровня альфа-фетопротеина и других онкомаркеров два раза в год.
Диета при фиброзе печени

Состав пищи важен для печени, избыток или недостаток питательных веществ негативно отражаются на ее состоянии. Печень участвует в белковом обмене, поэтому важно включать в рацион белковые продукты растительного и животного происхождения в равных долях, чтобы обеспечить поступление необходимой нормы - 80-90 грамм белка в день. Полезно употребление продуктов, предотвращающих накопление жира в печени, - творога, сыра, яичного белка, трески, овсяной крупы и других. Ограничение животных белков в диете и замена их растительными рекомендуется на стадии цирроза и при ухудшении состояния.
В большинстве случаев не требуется также и ограничение жиров ниже нормы (80-90 грамм), кроме стадии цирроза печени, когда жиры ограничиваются до 50-60 грамм. Под запретом находятся продукты, содержащие трудноперевариваемые тугоплавкие жиры: баранина, жирные сорта свинины, мясо гусей и уток.
Вредным для печени является избыточное употребление рафинированного сахара и продуктов, его содержащих. Дневная норма углеводов ограничивается до 350-400 грамм, где доля простых сахаров не должна превышать 70 грамм. Среди продуктов с углеводами рекомендуется отдавать предпочтение продуктам богатым растительной клетчаткой: овощам, фруктам, цельно-зерновым хлебным и макаронным изделиям.
Также важна регулярность питания 4-5 раз в день приблизительно в одно и то же время и исключение поздних обильных ужинов.
Список рекомендуемых продуктов:
Хлеб пшеничный, цельнозерновой, ржаной подсушенный, галетное печенье, выпечка из несдобного теста.
Супы с добавлением овощей, круп, макаронных изделий на овощном бульоне или молоке, борщи, свекольники, щи из свежей капусты, мука и овощи добавляются в суп без обжаривания.
Блюда из мяса и птицы нежирных сортов (говядина, телятина, индейка, курица) в отварном, запеченном виде, или тушеные, приготовленные на пару.
Блюда из нежирных сортов рыбы (треска, судак, окунь, навага, сазан, щука) в отварном или запеченном виде.
Масло сливочное (30-40 г) и растительное (20-30 г): оливковое, подсолнечное или кукурузное (добавляются в готовые блюда в натуральном виде без кулинарной обработки).
Различные виды отварных и запеченных овощей, лук добавляется только после ошпаривания кипятком. Также свежие овощи, особенно при склонности к запорам.
Каши, особенно овсяная и гречневая, запеканки из круп и макарон с добавлением творога.
Не более 1 яйца в день (при хорошей переносимости) или 2 белков для приготовления белкового омлета.
Молочные, сметанные соусы на овощном отваре, фруктово-ягодные подливки. Мука для соусов не пассируется с маслом.
Любые фрукты и ягоды, кроме очень кислых сортов (лимон с сахаром можно). Рекомендуются компоты, пюре, кисели.
Молоко и молочные изделия - молоко цельное, натуральное (при хорошей переносимости), нежирный свежий творог и сыр, простокваша, кефир, ацидофильное молоко; сметана добавляется в блюда как приправа.
Продукты, которые необходимо исключить:
- жирное мясо и птицу;
- продукты с добавлением трансжиров (твердых растительных масел);
- жареные, копченые, маринованные и слишком соленые продукты;
- чрезмерно жирную рыбу;
- сдобную выпечку, торты с кремом;
- жирные молочные продукты;
- острые специи, чеснок и лук в сыром виде;
- газированные напитки;
- крепкие мясные бульоны;
- консервы.
Употребление алкоголя при фиброзе печени
Алкоголь может вызывать дополнительное повреждение печени, поэтому при хронических болезнях печени и наличии фиброзных изменений рекомендуется полный отказ от алкоголя.
Дополнительные факторы риска прогрессирования фиброза

При воспалении печени, вызванном одним из повреждающих факторов, дополнительное наличие других, также вызывающих хронический гепатит, ухудшает прогноз и снижает эффективность лечения.
При вирусных гепатитах – это алкоголь, инфицирование другими вирусами, повреждающими печень, отсутствие лечения, ожирение. В случае алкогольной болезни печени негативное влияние оказывают все остальные сопутствующие хронические болезни печени. Кроме того могут оказывать влияние наследственная предрасположенность и возраст.
Дискинезия желчного пузыря и желчных путей (функциональное билиарное расстройство)
Нарушение оттока желчи является дополнительным повреждающим фактором, который способствует развитию и прогрессированию фиброзных изменений в печени, поэтому своевременное выявление и лечение заболеваний желчного пузыря и желчных путей необходимо для поддержки печени. Особенно важно это для пациентов с неалкогольной жировой болезнью печени (жировым гепатозом), так как проблемы в работе билиарного тракта могут способствовать прогрессированию накопления жира в печени.
При нарушениях работы желчного пузыря и оттока желчи развиваются отклонения, усугубляющие патологию печени:
- синдром избыточного бактериального роста в тонкой кишке (СИБР) из-за снижения бактерицидного эффекта желчи и нарушения пищеварения в двенадцатиперстной кишке;
- нарушение циклического обращения жёлчных кислот в пищеварительном тракте.
Поэтому к лечению, направленному против воспаления и фиброзного процесса в печени, дополнительно назначают лечение улучшающее состояние желчи и желчеотток.
Желчнокаменная болезнь и холецистэктомия
Холецистэктомия (удаление желчного пузыря) у пациентов с хроническим заболеванием печени, в особенности неалкогольным жировым гепатозом, может вызвать прогрессирование фиброзных изменений. Более подробно об этом можно узнать из нашей статьи Удаление желчного пузыря и жировая болезнь печени .
Сахарный диабет 2 типа
Пациенты с сахарным диабетом 2 типа имеют высокий риск развития неалкогольной жировой болезни печени (жирового гепатоза) – одной из частых причин развития цирроза и рака печени.
Инсулинорезистентность (нечувствительность клеток к инсулину) и повышенный уровень инсулина ухудшают свойства желчи, делают ее более густой, и ухудшают сократительную способность желчного пузыря, что ухудшает состояние печени.
Прием гепатотоксичных лекарств и БАДов
Пациенты с фиброзом печени более чувствительны к действию лекарств и пищевых добавок, имеющих повреждающее действие на печень:
- нестероидных противовоспалительных препаратов;
- антибиотиков;
- антиаритмических и против гипертонии;
- транквилизаторов и нейролептиков;
- противоопухолевых гормональных;
- для снижения уровня липопротеинов низкой плотности, связанных с риском развития атеросклероза сосудов;
- противогрибковых;
- иммуномодуляторов.
Поэтому назначение данных группы препаратов проводится только по жизненным показаниям под контролем гастроэнтеролога и с уточнением состояния печени, а также с назначением при необходимости гепатопротективной терапии для защиты печени. Более подробно о лекарственном поражении печени можно прочитать в статье .
Сердечная недостаточность
Хронические болезни печени и сердца связаны, причем данная связь прослеживается в обе стороны. Жировой гепатоз печени (неалкогольная жировая болезнь) не только может приводить к повреждению печени, но и повышает риск развития сердечно-сосудистых заболеваний.
Обратим ли фиброз печени?
До перехода в последнюю стадию (цирроз) – это может быть обратимый процесс, но только при условии своевременного и эффективного лечения болезней печени, его вызвавших. Также на обратимость процессов фиброзных изменений влияет длительность их наличия. И в том, и в другом случае важно как можно раньше выявить начало фиброза. Так как часто на начальной стадии его наличие никак не отражается на самочувствии, рекомендуем проводить профилактическую диагностику фиброза печени неинвазивными методами людям из группы риска:
- с вирусными гепатитами;
- ожирением и лишним весом;
- сахарным диабетом 2 типа;
- инсулинорезистентностью;
- повышенным уровнем липидов или холестерина;
- с гипертонической болезнью;
- нарушением обмена железа и меди.
Алкогольные поражения печени, вызванные токсическим действием алкоголя, развиваются практически у всех людей, регулярно принимающих спиртное в течение длительного времени. Болезнь прогрессирует в результате гибели гепатоцитов и развития фиброзной ткани, по своей структуре близкой к соединительной. В связи с этим функции органа постепенно угасают.

Алкогольный фиброз печени является одним из наиболее грозных осложнений алкоголизма. Если не принять меры и не отказаться от алкоголя, фибротические изменения перейдут в более серьёзную форму заболевания – цирроз. Прогноз в этом случае ухудшится. Лечение недуга требует времени, длительного приёма медикаментов и соблюдения диеты.
Как развивается алкогольный фиброз печени
Деструкция органа идёт постепенно. Каждая новая порция алкоголя усугубляет этот процесс.
Под воздействием этанола и его токсичных катаболитов возникает:
- Набухание гепатоцитов (из-за скопления жидкости).
- Кислородное голодание, ведущее к сморщиванию печёночных клеток и их гибели.
- Отмирание тканей и развитие фиброзных волокон.
Фиброзный процесс является этапом алкогольного поражения печени.
Всего выделяется 5 фаз развития патологии:
- Адаптивная гипертрофия.
- Жировая дистрофия с начинающимися фиброзно-соединительнотканными изменениями.
- Фиброз.
- Гепатит.
- Цирроз.

Как видим, если не остановить болезненные нарушения они приведут к тяжёлым последствиям.
Виды болезни
В зависимости от локализации фибротических разрастаний выделяются формы:
- Венулярная . Рубцовые волокна отмечаются в центральных отделах долек органа.
- Перицеллюлярная . Соединительнотканные перетяжки выявляются вокруг клеточных структур.
- Септальная . Неблагоприятный вариант, для которого свойственный некроз больших участков печёночной ткани. Образующиеся на местах омертвления перегородки (септы) изменяют строение органа.
- Перидуктальная. Конические рубцовые структуры разрастаются вокруг жёлчных канальцев.
Алкогольный фиброз печени, симптомы
Признаки болезни появляются постепенно и долго не привлекают внимание больного. Жалобы и проявления дают о себе знать через несколько лет после начала болезненного процесса.
Для заболевания характерно несколько синдромов:
- Астенический . У пациентов падает работоспособность, они быстро утомляются, чувствуют постоянную слабость. Не высыпаясь ночью, болящие хотят спать днем. Аппетит у них сниженный, фон настроения практически все время подавленный.

Диагностика
Для выявления алкогольного фиброза печени применяется множество диагностических процедур, в зависимости от имеющегося оборудования.

Во время первичного осмотра врач учитывает:
- Жалобы на появление боли и тяжести в правом подреберье, сосудистых звёздочек и других характерных признаков.
- Давность употребления алкоголя, дозы, вид спиртных напитков, стадию алкоголизма. Попутно специалист выясняет наличие сопутствующих заболеваний, возможность приёма других психоактивных веществ, лекарств.
- Данные осмотра: перкуторное увеличение границ печени, её болезненность при пальпации, степень выступления из под края реберной дуги.
- Психоневрологический статус.
Опрос и оценка имеющегося состояния дополняется лабораторной диагностикой.
Для обследования следует учесть данные:
- Клинического анализа крови. В нём выявится пониженное количество эритроцитов – эритропения, анемия, сниженное содержание тромбоцитов, отвечающих за свертываемость. Нередко отмечается лейкоцитоз – увеличение содержания лейкоцитов, характерное для воспалительного процесса.
- Биохимический анализ. Среди множества показателей этого исследования специалиста интересуют значение печёночных проб (АЛТ и АСТ), специфические маркеры фиброза – PGA-индекс, показатели свертываемости, гамма-глутамилтранспептидаза, показывающая активность реакций органа. Учитывается значение алипопротеина, сывороточных маркеров (проколлагена, ламинина).
- Анализа мочи и копрограммы.

Особую диагностическую ценность предоставляют инструментальные диагностические методики.
- УЗИ органов брюшной полости, в частности: печени, поджелудочной железы, селезёнки. Ультразвуковое обследование дает точное представление о структурных печёночных нарушениях.
- ФГДС . Позволяет оценить наличие осложнений – варикозного расширения вен пищевода и других сопутствующих болезней.
- КТ и МРТ. Помогают выявить локализацию и виды фибротических поражений.
В спорных случаях для уточнения диагноза назначаются эластография, позволяющая точно выяснить степень фиброза, пункционная биопсия, холангиография (исследование функции желчевыводящей системы).
Лечение
От больных требуется обязательный режим трезвости. Если пациент во время лечебных мероприятий будет продолжать пить, то ни о каком положительном результате излечения не может быть и речи.
Второе необходимо условие для успешного исцеления – соблюдение диеты. Клиентам рекомендуется 5 стол. Пища принимается дробно, 5-6 раз в день.
В её состав входят:
- Отварное и приготовленное на пару мясо и рыба.
- Яичный желток.
- Бобовые, гречка.
- Разнообразные овощи и фрукты, особенно бананы.

В указанных продуктах содержатся необходимые белки, витамины и элементы – магний, цинк.
Категорически противопоказана пища:
- Острая.
- Жареная.
- Жирная.
- Копченая.
- Трудноперевариваемая.
Консервативное лечение алкогольного фиброза печени включает:
- Длительное назначение больших доз гепатопротекторов. Запущенные случаи требуют инъекционного введения этих лекарств. Затем пациента переводят на таблетки. Они защищают клетки от деструкции, принимают участие в улучшении оттока жёлчи, способствуют обезвреживанию ядов.
- Применение антидепрессантов.
- Витаминотерапию.
- Использование желчегонных средств.
- Ферментотерапию, облегчающую усвоение необходимых питательных веществ.
- Назначение антиоксидантов, стимулмирующих внутриклеточный обмен.
- Применение глюкокортикоидных гормонов, требуемых для снятия воспалительных явлений, устраняющих выработку аутоантител, повреждающих печень.
По показаниям вводятся аденометионин, урсодезоксихолевая кислота, и-АПФ препараты, ингибиторы тканевых протеаз. Все они прямо, или косвенно препятствуют фибротическому процессу.

После выписки из стационара лечение должно продолжаться в амбулаторном порядке.
Осложнения, профилактика и прогноз
При неблагоприятном течении болезни наблюдается переход процесса в:
- Цирроз.
- Асцит.
- Варикозное расширение вен пищевода с угрозой кровотечения.
- Злокачественную опухоль – карциному.
Прогноз заболевания зависит от выполнения режима трезвости, возраста, отношения к лечению. Придерживаясь всех врачебных рекомендаций можно надеяться на относительно благоприятный исход.
Профилактика алкогольного фиброза печени заключается в полном отказе от спиртного, соблюдении диеты и здорового образа жизни, в наблюдении у специалиста.
![]()
Проконсультируйтесь
со специалистом
Читайте также:

