Реферат на тему хронический бронхит
Обновлено: 04.07.2024
Хронический бронхит — заболевание, характеризующееся хронической или рецидивирующей чрезмерной секрецией слизи в бронхах, приводящей к появлению продуктивного кашля с ежегодными обострениями до 3 месяцев и более в течение последних лет. Эмфизема легких — заболевание, вызванное увеличением воздушного пространства конечных бронхиол в результате деструктивных изменений в их стенках.
Различают хронический катаральный бронхит, который сопровождается образованием слизистой мокроты, и хронический слизисто-гнойный бронхит, при котором наблюдается периодическое или постоянное наличие гноя в мокроте. Хроническому астматическому бронхиту свойственны повторные приступы удушья, вызванные различными причинами; его трудно отличить от бронхиальной астмы.
Эмфизема легких приводит к потере эластичности органа и повышению сопротивления току воздуха. У одного и того же больного могут быть одновременно и хронический бронхит и эмфизема. Оба заболевания или любое из них характеризуются хронической обструкцией дыхательных путей (ХОЗЛ).
Характерны жалобы на затрудненное дыхание и кашель с продукцией слизистой или гнойной мокроты. При физикальном исследовании определяются бронхиальный тип дыхания, увеличение продолжительности выдоха, хрипы (больше во время выдоха), в некоторых случаях затрудненный выдох по типу астмы. Иногда дыхательные шумы слышны на расстоянии. Бочкообразная грудная клетка у больных эмфиземой легких наблюдается сравнительно редко. Одышка в покое, как правило, отсутствует. РаСО2 нормальное или умеренно повышенное (до 50 мм рт.ст.) при умеренно сниженном РаО2 . При исследовании ФВД выявляются умеренное снижение ОФВ1 , возрастание сопротивления дыхательных путей и уменьшение максимальной скорости выдоха. Для эмфиземы легких характерно уменьшение их диффузионной способности. Эти данные свидетельствуют о хронической дыхательной недостаточности. При длительном заболевании может быть довольно высокий уровень РаСО2 , без снижения рН и нарастания симптомов дыхательной недостаточности. То же можно сказать о хронической легкой форме гипоксемии (РаО2 более 70 мм рт.ст.), нередко наблюдаемой у больных хроническим бронхитом и эмфиземой легких.
1. КЛИНИЧЕСКАЯ КАРТИНА
Обострение хронического бронхита в связи с присоединением инфекции проявляется усиленным кашлем, изменением мокроты, которая становится желтого или зеленого цвета; повышением температуры тела без значительного сдвига формулы крови — выраженного лейкоцитоза и каких-либо изменений на рентгенограмме легких.
У больных пожилого возраста, страдающих атеросклерозом и гипертонической болезнью, ОДН может привести к левожелудочковой недостаточности. Нередко наблюдается сочетание ОДН и сердечно-сосудистой недостаточности, при этом одно состояние может маскировать другое. Дифференциальный диагноз затруднен, так как некоторые признаки (одышка, цианоз, вздутие вен шеи, влажные хрипы в легких) наблюдаются и при ОДН, и при острой сердечно-сосудистой недостаточности. Чаще устанавливают диагноз острой левожелудочковой недостаточности, а ОДН не диагностируют, и целенаправленной терапии не проводят. Острая сердечная недостаточность, не сопровождающаяся ОДН, обычно протекает без обострения хронического бронхита — без выраженного кашля, изменений мокроты и других симптомов бронхообструктивной болезни.
Тромбоэмболия легочной артерии, нередко осложняющая течение основного заболевания, характеризуется теми же клиническими симптомами, что и ОДН: одышка, кашель, изменения газового состава артериальной крови, признаки легочного сердца. Изменения же на сканограмме у данной категории больных малоспецифичны.
Бактериальная пневмония обычно протекает с более высокой температурой тела, лейкоцитозом, локальными изменениями в легких, обнаруживаемыми при физикальном и рентгенологическом исследованиях.
Бронхообструктивный синдром — характерный признак ОДН при хроническом бронхите и эмфиземе легких. Он может быть проявлением и других заболеваний: бронхиальной астмы, бронхоэктатической болезни, облитерирующего бронхиолита, муковисцидоза и некоторых псевдоастматических состояний.
Причиной ОДН у больных хроническим бронхитом и эмфиземой легких, особенно у лиц пожилого возраста, может быть назначение седативных средств. Хирургическое вмешательство и наркоз у этой категории больных, длительная иммобилизация, применение наркотических анальгетиков в послеоперационном периоде, ведущих к подавлению кашлевого рефлекса, могут приводить к развитию этого осложнения.
Главная цель — поддержание газового состава крови на уровне, исключающем прогрессирование гипоксии и гиперкапнии. Это не может быть осуществлено без восстановления нормальной проходимости дыхательных путей, ликвидации бронхообструкции, легочной инфекции. Естественно, что больным с ОДН требуется постоянный контроль не только функции легких, но и сердечно-сосудистой системы. Следует иметь в виду возможность различных осложнений, при которых необходимы быстрая диагностика и соответствующая терапия.
Оксигенотерапия. Бронхообструктивный синдром сопровождается значительной гипоксемией, причем больной до известного предела может адаптироваться к этому состоянию. РаО2 бывает значительно ниже 50 мм рт. ст. при дыхании воздухом. Ингаляции кислорода проводят в концентрациях, достаточных для поддержания РаО2 на уровне 55—60 мм рт.ст. Больным с хронической или острой гиперкапнией показаны невысокие концентрации кислорода, т.е. 2—3 л/мин при использовании носовых катетеров. Лучше применять маску Вентури с FiO2 0,24 или 0,28. При этом необходимо мониторирование РаСО2 , РаО2 , рН и клинического состояния больного. Оксигенотерапия приводит к уменьшению гипоксической вазоконстрикции легочной артерии и бронхоспазма, увеличивает содержание кислорода в крови, улучшает его транспорт к тканям, способствует выделению воды почечными канальцами.
Восстановление дренажной функции бронхов достигается назначением бронхолитиков, антибактериальных препаратов и физиотерапией грудной клетки. Бета-Агонисты наряду с бронходилатацией вызывают улучшение мукоцилиарного клиренса. Эти препараты (орципреналин, изотарин, тербуталин и др.) назначают в виде ингаляций или подкожно. Одновременно применяют постуральный дренаж, перкуссионный массаж грудной клетки, стимуляцию кашлевого рефлекса путем постановки эндотрахеального катетера и введения в трахею 1,3 % раствора гидрокарбоната натрия или муколитических средств, что сопровождается отхождением большого количества мокроты и уменьшением обструкции дыхательных путей.
Кортикостероидная терапия показана при наиболее тяжелых формах бронхообструктивного синдрома, особенно при рефрактерности к бронходилататорам и гормонотерапии в анамнезе. Минимальная эффективная доза не может быть определена заранее. Наиболее приемлемая доза дексаметазона или целестона 4 мг каждые 6 часов до полной ликвидации бронхообструктивного статуса. Иногда эту дозу увеличивают до 8 мг (одномоментно) и даже более или используют эквивалентные дозы преднизолона и других кортикостероидов. Терапию эуфиллином при этом не прекращают.
Антибактериальная терапия, Этиотропная антибиотикотерапия затруднена вследствие разнообразия флоры, нечувствительной к определенным антибиотикам. Если не удается идентифицировать микробный агент, назначают антибиотики широкого спектра действия.
Гидратация. Цель ее — ликвидация дефицита воды и гиповолемии, создание условий для адекватного увлажнения слизистой оболочки дыхательных путей. Дегидратация часто сопровождает ОДН, являясь как бы ее фоном, способствует увеличению вязкости крови и сгущению трахеобронхиального секрета. Однако не следует преувеличивать значение гидратации и назначать большие количества жидкости внутривенно или перорально. Избыточная инфузионная терапия у этой категории больных опасна, гак как может ухудшить состояние больного.
Дополнительные методы. Некоторые физиотерапевтические методы могут значительно улучшить состояние больного, облегчить отхождение мокроты и уменьшить работу органов дыхания. Наиболее эффективны вспомогательный кашель, осторожный постуральный дренаж, вибромассаж, перкуссия и вакуумный массаж грудной клетки. В отдельных случаях эвакуации мокроты способствует микротрахеостомия, которая эффективна при адекватном увлажнении дыхательных путей (особенно у больных старческого возраста), при недостаточном кашлевом рефлексе.
Бронхоскопический лаваж трахеобронхиального дерева при ОДН, гипоксии и гиперкапнии представляет опасность для жизни больного. Показанием к его проведению служит большое количество мокроты в трахее и крупных бронхах при невозможности откашливания. Для его осуществления сначала производят интубацию трахеи.
ДО и ЧД должны быть рассчитаны таким образом, чтобы РаСО2 было не ниже исходного, привычного для больного, уровня. Буферные системы крови адаптированы к этим изменениям за счет задержки бикарбоната натрия почками. Гипервентиляция ведет к перестройке этого механизма, сопровождается снижением мозгового кровотока, часто снижением АД.
Показаниями к прекращению ИВЛ служат ликвидация инфекции и улучшение функции легких настолько, чтобы обеспечивался обычный при хронических легочных заболеваниях газообмен. МОД должен быть не более 10 л, РаСО2 в пределах легкой гиперкапнии или нормы, РаО2 не менее 60 мм рт.ст., ДО не менее 5 мл/кг. Однако, если должная величина одного — двух показателей не достигнута, это не означает, что нельзя прекратить ИВЛ. Наблюдение за больным в течение нескольких часов при определении газового состава крови позволит найти правильное решение. Экстубацию проводят обычно в первую половину дня. Перед этим не следует назначать фармакологические средства, подавляющие дыхательный центр.
В процессе лечения ОДН возможны осложнения:
• сердечные аритмии (политопная суправентрикулярная тахикардия и др.), которые связывают с гипоксией и повышением рН крови. Они могут возникать в результате действия различных препаратов, обладающих кардиотоксическим свойством;
• левожелудочковая недостаточность. Следует помнить, что гипоксия приводит к повышению давления в легочной артерии. При исходной патологии сердечно-сосудистой системы на фоне гипоксии может доминировать в клинической картине левожелудочковая декомпенсация. Сердечные гликозиды назначают лишь при восстановленном газовом составе крови. В случае застоя в малом круге кровообращения или общей гипергидратации необходимо применять салуретики, контролируя при этом концентрацию калия и других электролитов в крови;
• тромбоэмболия легочной артерии (ТЭЛА) — нередкое труднодиагностируемое осложнение. Профилактика его состоит в назначении низких доз гепарина (5000 ЕД через 8—12 часов);
• желудочно-кишечные кровотечения. Они возможны при образовании стрессовых язв на слизистой оболочке желудка и кишечника. Для их профилактики применяют назогастральную аспирацию, антациды и циметидин.
Прогноз . ОДН у больных хроническим бронхитом и эмфиземой легких является чрезвычайно тяжелым осложнением и очень часто ведет к смерти. Об этом свидетельствуют многочисленные данные, опубликованные в США и странах Западной Европы. До 1960 г. госпитальная летальность больных хроническим бронхитом и эмфиземой легких, осложненными ОДН, составляла около 50 %. По мере организации отделений интенсивной терапии и реанимации этот показатель постепенно снижался. В настоящее время при первом эпизоде дыхательной недостаточности он достигает 25 %, а 5-летняя выживаемость, по данным Р.Г.Ингрэма (1993), составляет лишь 15—20 %. К факторам риска развития хронического бронхита и эмфиземы легких относят курение, загрязнение атмосферы, вредные профессии, семейные и генетические факторы. Работоспособность больных, перенесших ОДН, часто значительно уменьшается. У них отмечаются депрессия, тревожность, снижение активности. После выписки из стационара необходимо энергичное выполнение реабилитационной программы.
2. Интенсивная терапия. Реанимация. Первая помощь: Учебное пособие / Под ред. В.Д. Малышева. — М.: Медицина.— 2000.— 464 с.: ил.— Учеб. лит. Для слушателей системы последипломного образования.— ISBN 5-225-04560-Х
Хронический бронхит — заболевание, характеризующееся хронической или рецидивирующей чрезмерной секрецией слизи в бронхах, приводящей к появлению продуктивного кашля с ежегодными обострениями до 3 месяцев и более в течение последних лет. Эмфизема легких — заболевание, вызванное увеличением воздушного пространства конечных бронхиол в результате деструктивных изменений в их стенках.
Различают хронический катаральный бронхит, который сопровождается образованием слизистой мокроты, и хронический слизисто-гнойный бронхит, при котором наблюдается периодическое или постоянное наличие гноя в мокроте. Хроническому астматическому бронхиту свойственны повторные приступы удушья, вызванные различными причинами; его трудно отличить от бронхиальной астмы.
Эмфизема легких приводит к потере эластичности органа и повышению сопротивления току воздуха. У одного и того же больного могут быть одновременно и хронический бронхит и эмфизема. Оба заболевания или любое из них характеризуются хронической обструкцией дыхательных путей (ХОЗЛ).
Характерны жалобы на затрудненное дыхание и кашель с продукцией слизистой или гнойной мокроты. При физикальном исследовании определяются бронхиальный тип дыхания, увеличение продолжительности выдоха, хрипы (больше во время выдоха), в некоторых случаях затрудненный выдох по типу астмы. Иногда дыхательные шумы слышны на расстоянии. Бочкообразная грудная клетка у больных эмфиземой легких наблюдается сравнительно редко. Одышка в покое, как правило, отсутствует. РаСО2 нормальное или умеренно повышенное (до 50 мм рт.ст.) при умеренно сниженном РаО2 . При исследовании ФВД выявляются умеренное снижение ОФВ1 , возрастание сопротивления дыхательных путей и уменьшение максимальной скорости выдоха. Для эмфиземы легких характерно уменьшение их диффузионной способности. Эти данные свидетельствуют о хронической дыхательной недостаточности. При длительном заболевании может быть довольно высокий уровень РаСО2 , без снижения рН и нарастания симптомов дыхательной недостаточности. То же можно сказать о хронической легкой форме гипоксемии (РаО2 более 70 мм рт.ст.), нередко наблюдаемой у больных хроническим бронхитом и эмфиземой легких.
1. КЛИНИЧЕСКАЯ КАРТИНА
Обострение хронического бронхита в связи с присоединением инфекции проявляется усиленным кашлем, изменением мокроты, которая становится желтого или зеленого цвета; повышением температуры тела без значительного сдвига формулы крови — выраженного лейкоцитоза и каких-либо изменений на рентгенограмме легких.
У больных пожилого возраста, страдающих атеросклерозом и гипертонической болезнью, ОДН может привести к левожелудочковой недостаточности. Нередко наблюдается сочетание ОДН и сердечно-сосудистой недостаточности, при этом одно состояние может маскировать другое. Дифференциальный диагноз затруднен, так как некоторые признаки (одышка, цианоз, вздутие вен шеи, влажные хрипы в легких) наблюдаются и при ОДН, и при острой сердечно-сосудистой недостаточности. Чаще устанавливают диагноз острой левожелудочковой недостаточности, а ОДН не диагностируют, и целенаправленной терапии не проводят. Острая сердечная недостаточность, не сопровождающаяся ОДН, обычно протекает без обострения хронического бронхита — без выраженного кашля, изменений мокроты и других симптомов бронхообструктивной болезни.
Тромбоэмболия легочной артерии, нередко осложняющая течение основного заболевания, характеризуется теми же клиническими симптомами, что и ОДН: одышка, кашель, изменения газового состава артериальной крови, признаки легочного сердца. Изменения же на сканограмме у данной категории больных малоспецифичны.
Бактериальная пневмония обычно протекает с более высокой температурой тела, лейкоцитозом, локальными изменениями в легких, обнаруживаемыми при физикальном и рентгенологическом исследованиях.
Бронхообструктивный синдром — характерный признак ОДН при хроническом бронхите и эмфиземе легких. Он может быть проявлением и других заболеваний: бронхиальной астмы, бронхоэктатической болезни, облитерирующего бронхиолита, муковисцидоза и некоторых псевдоастматических состояний.
Причиной ОДН у больных хроническим бронхитом и эмфиземой легких, особенно у лиц пожилого возраста, может быть назначение седативных средств. Хирургическое вмешательство и наркоз у этой категории больных, длительная иммобилизация, применение наркотических анальгетиков в послеоперационном периоде, ведущих к подавлению кашлевого рефлекса, могут приводить к развитию этого осложнения.
Главная цель — поддержание газового состава крови на уровне, исключающем прогрессирование гипоксии и гиперкапнии. Это не может быть осуществлено без восстановления нормальной проходимости дыхательных путей, ликвидации бронхообструкции, легочной инфекции. Естественно, что больным с ОДН требуется постоянный контроль не только функции легких, но и сердечно-сосудистой системы. Следует иметь в виду возможность различных осложнений, при которых необходимы быстрая диагностика и соответствующая терапия.
Оксигенотерапия. Бронхообструктивный синдром сопровождается значительной гипоксемией, причем больной до известного предела может адаптироваться к этому состоянию. РаО2 бывает значительно ниже 50 мм рт. ст. при дыхании воздухом. Ингаляции кислорода проводят в концентрациях, достаточных для поддержания РаО2 на уровне 55—60 мм рт.ст. Больным с хронической или острой гиперкапнией показаны невысокие концентрации кислорода, т.е. 2—3 л/мин при использовании носовых катетеров. Лучше применять маску Вентури с FiO2 0,24 или 0,28. При этом необходимо мониторирование РаСО2 , РаО2 , рН и клинического состояния больного. Оксигенотерапия приводит к уменьшению гипоксической вазоконстрикции легочной артерии и бронхоспазма, увеличивает содержание кислорода в крови, улучшает его транспорт к тканям, способствует выделению воды почечными канальцами.
Восстановление дренажной функции бронхов достигается назначением бронхолитиков, антибактериальных препаратов и физиотерапией грудной клетки. Бета-Агонисты наряду с бронходилатацией вызывают улучшение мукоцилиарного клиренса. Эти препараты (орципреналин, изотарин, тербуталин и др.) назначают в виде ингаляций или подкожно. Одновременно применяют постуральный дренаж, перкуссионный массаж грудной клетки, стимуляцию кашлевого рефлекса путем постановки эндотрахеального катетера и введения в трахею 1,3 % раствора гидрокарбоната натрия или муколитических средств, что сопровождается отхождением большого количества мокроты и уменьшением обструкции дыхательных путей.
Кортикостероидная терапия показана при наиболее тяжелых формах бронхообструктивного синдрома, особенно при рефрактерности к бронходилататорам и гормонотерапии в анамнезе. Минимальная эффективная доза не может быть определена заранее. Наиболее приемлемая доза дексаметазона или целестона 4 мг каждые 6 часов до полной ликвидации бронхообструктивного статуса. Иногда эту дозу увеличивают до 8 мг (одномоментно) и даже более или используют эквивалентные дозы преднизолона и других кортикостероидов. Терапию эуфиллином при этом не прекращают.
Антибактериальная терапия, Этиотропная антибиотикотерапия затруднена вследствие разнообразия флоры, нечувствительной к определенным антибиотикам. Если не удается идентифицировать микробный агент, назначают антибиотики широкого спектра действия.
Гидратация. Цель ее — ликвидация дефицита воды и гиповолемии, создание условий для адекватного увлажнения слизистой оболочки дыхательных путей. Дегидратация часто сопровождает ОДН, являясь как бы ее фоном, способствует увеличению вязкости крови и сгущению трахеобронхиального секрета. Однако не следует преувеличивать значение гидратации и назначать большие количества жидкости внутривенно или перорально. Избыточная инфузионная терапия у этой категории больных опасна, гак как может ухудшить состояние больного.
Дополнительные методы. Некоторые физиотерапевтические методы могут значительно улучшить состояние больного, облегчить отхождение мокроты и уменьшить работу органов дыхания. Наиболее эффективны вспомогательный кашель, осторожный постуральный дренаж, вибромассаж, перкуссия и вакуумный массаж грудной клетки. В отдельных случаях эвакуации мокроты способствует микротрахеостомия, которая эффективна при адекватном увлажнении дыхательных путей (особенно у больных старческого возраста), при недостаточном кашлевом рефлексе.
Бронхоскопический лаваж трахеобронхиального дерева при ОДН, гипоксии и гиперкапнии представляет опасность для жизни больного. Показанием к его проведению служит большое количество мокроты в трахее и крупных бронхах при невозможности откашливания. Для его осуществления сначала производят интубацию трахеи.
ДО и ЧД должны быть рассчитаны таким образом, чтобы РаСО2 было не ниже исходного, привычного для больного, уровня. Буферные системы крови адаптированы к этим изменениям за счет задержки бикарбоната натрия почками. Гипервентиляция ведет к перестройке этого механизма, сопровождается снижением мозгового кровотока, часто снижением АД.
Показаниями к прекращению ИВЛ служат ликвидация инфекции и улучшение функции легких настолько, чтобы обеспечивался обычный при хронических легочных заболеваниях газообмен. МОД должен быть не более 10 л, РаСО2 в пределах легкой гиперкапнии или нормы, РаО2 не менее 60 мм рт.ст., ДО не менее 5 мл/кг. Однако, если должная величина одного — двух показателей не достигнута, это не означает, что нельзя прекратить ИВЛ. Наблюдение за больным в течение нескольких часов при определении газового состава крови позволит найти правильное решение. Экстубацию проводят обычно в первую половину дня. Перед этим не следует назначать фармакологические средства, подавляющие дыхательный центр.
В процессе лечения ОДН возможны осложнения:
• сердечные аритмии (политопная суправентрикулярная тахикардия и др.), которые связывают с гипоксией и повышением рН крови. Они могут возникать в результате действия различных препаратов, обладающих кардиотоксическим свойством;
• левожелудочковая недостаточность. Следует помнить, что гипоксия приводит к повышению давления в легочной артерии. При исходной патологии сердечно-сосудистой системы на фоне гипоксии может доминировать в клинической картине левожелудочковая декомпенсация. Сердечные гликозиды назначают лишь при восстановленном газовом составе крови. В случае застоя в малом круге кровообращения или общей гипергидратации необходимо применять салуретики, контролируя при этом концентрацию калия и других электролитов в крови;
• тромбоэмболия легочной артерии (ТЭЛА) — нередкое труднодиагностируемое осложнение. Профилактика его состоит в назначении низких доз гепарина (5000 ЕД через 8—12 часов);
• желудочно-кишечные кровотечения. Они возможны при образовании стрессовых язв на слизистой оболочке желудка и кишечника. Для их профилактики применяют назогастральную аспирацию, антациды и циметидин.
Прогноз . ОДН у больных хроническим бронхитом и эмфиземой легких является чрезвычайно тяжелым осложнением и очень часто ведет к смерти. Об этом свидетельствуют многочисленные данные, опубликованные в США и странах Западной Европы. До 1960 г. госпитальная летальность больных хроническим бронхитом и эмфиземой легких, осложненными ОДН, составляла около 50 %. По мере организации отделений интенсивной терапии и реанимации этот показатель постепенно снижался. В настоящее время при первом эпизоде дыхательной недостаточности он достигает 25 %, а 5-летняя выживаемость, по данным Р.Г.Ингрэма (1993), составляет лишь 15—20 %. К факторам риска развития хронического бронхита и эмфиземы легких относят курение, загрязнение атмосферы, вредные профессии, семейные и генетические факторы. Работоспособность больных, перенесших ОДН, часто значительно уменьшается. У них отмечаются депрессия, тревожность, снижение активности. После выписки из стационара необходимо энергичное выполнение реабилитационной программы.
2. Интенсивная терапия. Реанимация. Первая помощь: Учебное пособие / Под ред. В.Д. Малышева. — М.: Медицина.— 2000.— 464 с.: ил.— Учеб. лит. Для слушателей системы последипломного образования.— ISBN 5-225-04560-Х
Реферат
На тему: Острый и хронический бронхит.
Выполнила:
Студент 101 грО.А.Давудова
Проверила:
Проф.,д.м.н. Н.И.Скок
Тюмень,2014
Содержание
Введение………………………………………………………………………………. 3
І Острый бронхит
Факторы, вызывающие острый бронхит……………………………………………. 4Течение и симптомы……………………………………………………………………7
Лечение и профилактика………………….……………………………..……………10
ІІ Хронический бронхит
Факторы, вызывающие хронический бронхит………….………………………..…..12
Течение и симптомы………………………………….………………….…………….13
Лечение и профилактика………………………………….…………..….……………17
ІІІ Заключение…………………………………………….……………………………20
Список использованных источников…………………………………………………21
Приложение……………………………………………………………………………22
3
Факторы, вызывающие острый бронхит.
Острый бронхит возникает обычно в результате инфекции. В этиологии острого бронхита играют роль возбудитель гриппа, пневмококк, реже стрептококк и другиемикроорганизмы. Поступление инфекции происходит либо по верхним дыхательным путям (грипп, корь, коклюш и др.), либо по лимфатической и кровеносной системе. Острый бронхит может также развиваться при воздействии токсических веществ (химические парообразные материалы, раздражающая пыль) и в первую очередь боевых отравляющих веществ (хлор, фосген и др.), а также в результате профессиональныхотравлений (пары летучих веществ) и интоксикаций при патологических процессах (уремия). К действию этих раздражителей, как правило, присоединяется и вторичная инфекция. Необходимо иметь в виду и состояние макроорганизма. Понижение реактивности последнего в связи с вредными привычками (чрезмерное употребление алкоголя, курение), неблагоприятными условиями труда и быта, а также перенесенными заболеваниями способствуетвозникновению бронхита. Существенное значение имеют так наз. предрасполагающие факторы, а именно: охлаждение, влажность воздуха, резкие колебания температуры, барометрического давления и т. п. Острым бронхитом чаще заболевают весной и осенью и в тех районах, где метеорологические условия оказываются наименее благоприятны. По-видимому, в развитии острого бронхита.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхит: причины появления, классификация, симптомы, диагностика и способы лечения.
Определение
Бронхит – это воспаление слизистой оболочки бронхов. Основная жалоба больных бронхитом – кашель с мокротой, который может быть изнуряющим, доставлять немалый дискомфорт как днем, так и в ночное время.
Острый бронхит часто развивается после перенесенной простуды или других респираторных инфекций.
Хронический бронхит - более серьезное состояние, он представляет собой постоянное раздражение или воспаление слизистой оболочки бронхов и может приводить к серьезному нарушению функции дыхания.
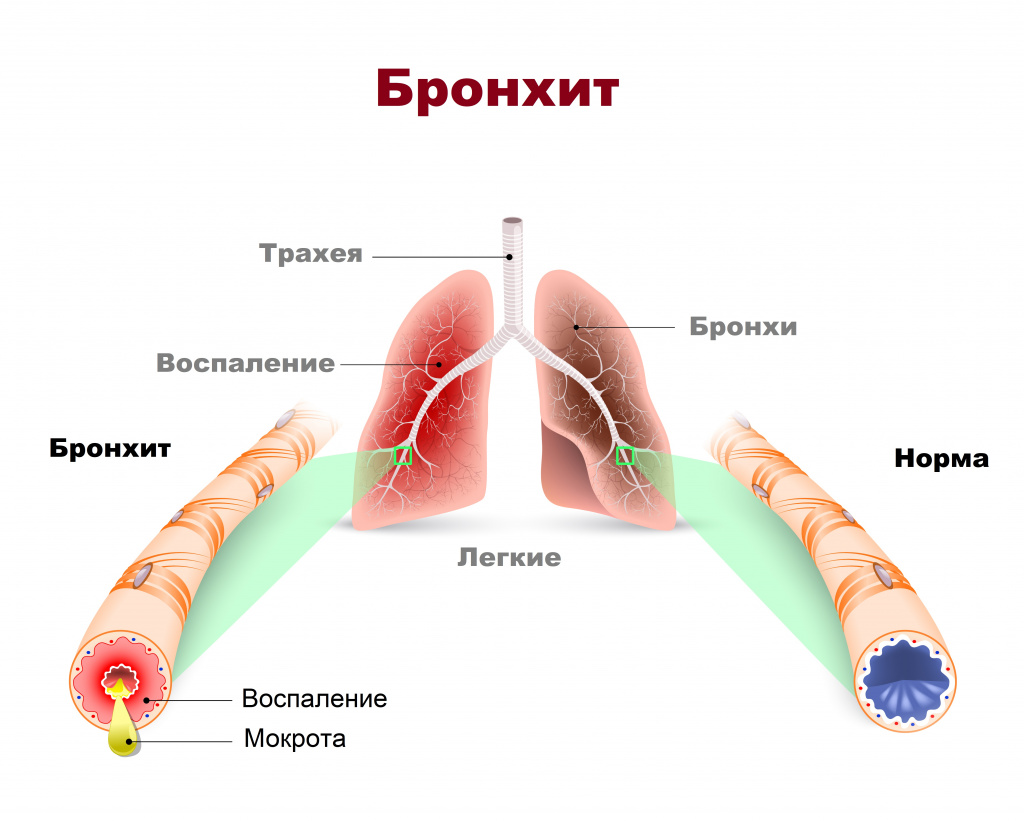
Причины появления бронхита
Чаще всего бронхит имеет вирусную или бактериальную этиологию. Существуют факторы риска, наличие которых увеличивает вероятность заболеть бронхитом:
- Слабая иммунная система. В группу риска входят пожилые и люди с хроническими или острыми заболеваниями, а также младенцы и маленькие дети.
- Курение, в том числе пассивное.
- Работа с веществами, оказывающими раздражающее воздействие на ткань бронхов.
- Проживание или длительное пребывание на экологически неблагоприятной территории.
- Желудочный рефлюкс (то же самое, что и гастроэзофагеальный рефлюкс, или гастроэзофагеальная рефлюксная болезнь). Повторяющиеся приступы сильной изжоги могут раздражать слизистую дыхательных путей.
Бронхит делится на два основных типа:
- острый, когда кашель длится не более 30 дней;
- хронический, когда кашель с выделением мокроты продолжается более 1-3 месяцев в году в течение двух лет и более.
По причине появления:
- острый инфекционный бронхит (вирусный, бактериальный, смешанный);
- острый неинфекционный бронхит, вызываемый химическими и физическими факторами.
- проксимальный – с поражением крупных бронхов;
- дистальный – с поражением мелких бронхов;
- острый бронхиолит - с воспалением самых мелких бронхов диаметром около 2 мм.
- катаральный – мокрота состоит из слизи, без примеси гноя;
- гнойный – мокрота зеленоватая (желто-зеленая, вязкая), с гноем;
- гнойно-некротический – в мокроте могут появляться прожилки крови (алого или бурого цвета) из-за некроза, то есть распада слизистой оболочки бронхов.
- обструктивный бронхит – характеризуется сужением просвета бронхов вследствие воспаления. Чаще возникает у детей, помимо кашля сопровождается одышкой (чувством нехватки воздуха, как правило, с учащением дыхания), затрудненным дыханием;
- необструктивный бронхит – протекает легче, основной симптом – кашель с мокротой.
- обострение;
- ремиссия – ослабление или исчезновение симптомов заболевания.
Основным симптомом бронхита является кашель. В начале болезни он может быть сухим, надсадным, затем появляется мокрота. Важно обращать внимание на ее цвет - появление зеленоватой мокроты свидетельствует о присоединении бактериальной инфекции и осложнении процесса, который может привести к частичному разрушению ткани бронхов.
Громкие хрипы, которые могут быть слышны даже на расстоянии, характерны для обструктивного бронхита.
Температура тела, как правило, субфебрильная (не выше 37,5°С), однако при присоединении бактериальной инфекции может повышаться до 38°С.
К другим симптомам бронхита относят потливость, слабость и ломоту в теле, снижение аппетита, чувство стеснения и боль в грудной клетке, головные боли, заложенность носа.
Особую опасность бронхит представляет для детей дошкольного возраста. У них повышен риск возникновения обструктивного бронхита, когда бронхи сужаются очень сильно (спазмируются) и блокируются мокротой.
Ребенок не может откашляться и нормально дышать, такое состояние возникает внезапно, на фоне очередного приступа кашля. Для снятия спазма гладкой мускулатуры используют ингаляторы с бронхорасширяющими препаратами, которые назначает врач-педиатр.
Диагностика бронхита
Диагноз ставится на основании жалоб больного. Важное значение имеет история заболевания, давность появления симптомов и частота их повторения в течение года.
При осмотре врач проводит аускультацию легких - выслушивает легкие через фонендоскоп. Для постановки диагноза могут понадобиться следующие лабораторные и диагностические обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Общий белок выступает показателем белкового обмена, отражающим содержание всех фракций белков в сыворотке крови. Тест используется в комплексных биохимических обследованиях пациентов при различных заболеваниях.
Электрофорез белков сыворотки крови используют в диагностике состояний, сопровождающихся аномальным синтезом или потерей белка. Скрининговый тест при подозрении на миелому.
Исследование СРБ в сыворотке крови применяют в целях выявления воспаления и контроля лечения воспалительных заболеваний.
Определение уровня АЛТ в сыворотке крови применяют преимущественно в диагностике и контроле течения болезней печени, а также в комплексных биохимических исследованиях.
Определение уровня АСТ в сыворотке крови используют преимущественно в диагностике и контроле течения болезней печени, а также в комплексных биохимических исследованиях.
Лактатдегидрогеназа – гликолитический фермент, участвующий в конечных этапах превращений глюкозы. Тест используют в диагностике различных заболеваний (сердца, печени, мышц, почек, легких, системы крови).
Креатинин – продукт метаболизма мышечных клеток, удаляется из крови почками. Тест используют в качестве маркера функции почек для диагностики и мониторинга острых и хронических болезней почек, а также в скрининговых обследованиях.
Определение уровня калия, натрия и хлора в сыворотке крови используется для скрининга электролитов и исследования кислотно-щелочного дисбаланса.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме.
Бактериологическое исследование биоматериала с целью выделения и идентификации этиологически значимых микроорганизмов – возбудителей бактериальных инфекций нижних дыхательных путей (пневмония, абсцесса лёгких, обострение хронических обструктивных заболеваний лёгких) с определением чувствительности к антимикробным препаратам (антибиотикам).
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
При подозрении на желудочный рефлюкс может потребоваться консультация врача-гастроэнтеролога ; при присоединении кардиологических проблем у пожилых пациентов и пациентов с хроническим бронхитом - врача-кардиолога .
Лечение бронхита
Лечение бронхита начинается с ограничения нагрузок, больному рекомендован полупостельный режим.
Необходимо следить за тем, чтобы воздух в помещении, где находится больной, был достаточно влажным. Дело в том, что сухой воздух высушивает слизистую оболочку дыхательных путей и, как следствие, – провоцирует приступы кашля.
Медикаментозная терапия включает курс антигистаминных препаратов для уменьшения отека слизистой, при влажном кашле назначают препараты, разжижающие мокроту и стимулирующие откашливание, при сухом кашле – препараты, оказывающие местноанестезирующее действие на кашлевые рецепторы. При выявлении обструктивного бронхита применяют ингаляционные бронхорасширяющие препараты. При тяжелой обструкции, особенно у больных хроническим бронхитом, могут понадобиться глюкокортикостероиды в виде ингаляций.
При выявлении бактериального инфекционного процесса врач назначит антибактериальную терапию, подобрав необходимый препарат, дозу и продолжительность лечения.
Необходимо помнить, что вирусные простудные инфекции не лечат антибиотиками. Признаками бактериальной инфекции, которые должен обязательно оценить врач, являются усиление одышки, появление зеленоватой мокроты, лихорадка более 3 дней.
После нормализации температуры тела врач может рекомендовать лечебный массаж, физиотерапию, лечебную физкультуру.
Осложнения дыхательной системы:
- Пневмония – воспаление ткани легких. Характеризуется повышением температуры тела, кашлем, болью в грудной клетке. Заболевание зачастую требует госпитализации.
- Бронхиолит – в основном возникает у маленьких детей на фоне вирусной инфекции. Характеризуется воспалением мелких бронхиол, дальних отделов бронхов. Симптомами являются нарастание одышки, затрудненное частое дыхание, хриплый кашель.
- Бронхоэктатическая болезнь – необратимое расширение просвета бронхов. В основном является осложнением рецидивирующего или хронического бронхита. Характеризуется кашлем с гнойным отделяемым.
- Миокардит, перикардит и эндокардит – инфицирование оболочек сердечной мышцы. Общими симптомами для всех трех состояний будут лихорадка, повышенная слабость, одышка. Могут быть перебои в работе сердца и боль в грудине.
- Гломерулонефрит – инфекционное воспаление почечной ткани. Может проявляться лихорадкой, отеками, кровью в моче.
- Васкулиты – воспаление сосудов - как поверхностных, так глубоких. Кожная форма выражается мелкоточечной красной сыпью по всему телу, температурой, может присоединяться боль в суставах. При поражении сосудов внутренних органов клиническая картина зависит от места поражения.
Данные состояния требуют лечения в условиях стационара. Нелегочные осложнения возникают редко, при тяжелом течении бронхита, у ослабленных пациентов или у детей.
Своевременно начатое лечение бронхита и корректно подобранная терапия помогают снизить риск возникновения подобных осложнений.
Профилактика бронхита
С профилактической целью рекомендовано устранить все факторы, вызывающие раздражение слизистой оболочки бронхов.
В первую очередь речь идет о сигаретном дыме. Он опасен как для самого курильщика, так и для окружающих его людей.
Пыльные, плохо вентилируемые помещения, работа в холодных помещениях, пересушенный воздух – устранение этих факторов снижает риск развития бронхита.
При наличии в доме или на работе кондиционера необходимо следить за своевременной сменой фильтров.
При частых бронхитах, особенно у детей, врачи рекомендуют занятия плаванием.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

