Рак верхней челюсти реферат
Обновлено: 04.07.2024
Рак губы. Частота заболевания по сравнению с раком других локализаций составляет 10 %. Чаще заболевают мужчины в возрасте от 40 до 60 лет. Патологический процесс локализуется в местах, наиболее подверженных вредным внешним воздействиям. К предраковым состояниям красной каймы губ относятся различные виды дискератозов, упорно не заживающие трещины, хронические хейлиты, лейкоплакии, старческая атрофия, ороговевающие бородавки и папилломы. По гистологическому строению рак нижней губы в большинстве случаев бывает плоскоклеточным с ороговением, рак верхней губы — плоскоклеточным без ороговения. Очень редко встречаются базально-клеточные формы рака губ. Признаком озлокачествле-ния является образование безболезненной язвы с неровным плотным дном и плотными краями. Основание язвы тоже уплотняется. При присоединении воспаления из язвы появляется гнойное отделяемое. Язвенная форма значительно злокачественнее, чем папиллярная и фунгозная. Она характеризуется быстрым ростом, разрушением ткани вглубь и большой наклонностью к метастазированию.
Рак верхней челюсти. Верхняя челюсть поражается опухолью чаще, чем другие кости лицевого скелета. Данное заболевание встречается преимущественно у мужчин в возрасте 40—60 лет. Источником опухоли является слизистая верхнечелюстной пазухи, альвеолярного отростка, твердого и мягкого неба. Нередко патологический процесс возникает в верхнечелюстной пазухе. На ранних стадиях заболевание протекает бессимптомно. Позднее в зависимости от локализации симптоматика нарастает. Опухоль, располагающаяся в верхнечелюстной пазухе, может вызвать продолжительные боли, иногда отмечаются онемение в зубах, затруднение носового дыхания, появляются гнойные или кровянисто-гнойные выделения из носа с неприятным запахом. В более позднем периоде присоединяется утолщение участка альвеолярного отростка, подвижность зубов, уплощение свода неба. При передней риноскопии определяется выбухание внутренней стенки верхнечелюстной пазухи. Слизистая, покрывающая опухоль, инфильтрируется, приобретает синюшный оттенок. Диагностика затруднена. Томографические методы исследования позволяют уточнить распространенность процесса, а также особенности его локализации. Большую помощь в уточнении диагноза оказывает цитологическое исследование.
Рак нижней челюсти. Нижняя челюсть поражается реже, чем верхняя. Чаще болеют муэкчины в возрасте 40—60 лет. Рак нижней челюсти развивается на фоне предраковых состояний слизистой оболочки полости юта: веррукозной или эрозивной лейкоплакии, папилломатоза с явлением гиперкератоза, хронической язвы и т. д. Вначале процесс протекает бессимптомно, поэтому ранние фазы развития рака обнаруживаются случайно. Клинические проявления зависят от характера роста опухоли. Распространение опухоли на окружающие ткани и по лимфатическим путям происходит быстрее, чем при раке верхней челюсти. По мере развития опухоли челюсть деформируется и увеличивается. Раковая опухоль в полости рта рано начинает распадаться, чему способствует обильная и разнообразная микрофлора; образуются язвы с глубоким дном, ткани как бы тают. Расшатывание зубов и воспалительные явления со стороны слизистой отмечаются позже. Рентгенологически определяются очаг деструкции с характерной нечеткостью границ, изъеденностью контуров очага деструкции, картина "тающего сахара".
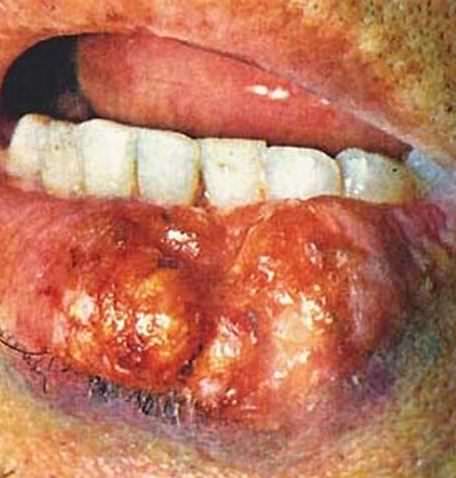
Рак языка. Составляет 2 % всех раковых заболеваний полости рта. Появляется без заметных предварительных изменений слизистой языка в виде поверхностного уплотнения (инфильтрата), узелка, изъязвления, трещины с уплотненными краями или в форме бородавчатого разрастания. Наиболее часто встречаются три формы: язвенная, инфильтративная, экзофитная (бородавчато-фунгозная). Чаще заболевание локализуется на боковой поверхности языка, реже — на нижней и спинке. Различают четыре стадии развития раковой опухоли языка:
I — опухоль ограничена (0,5—1 см), располагается в слизистом и подслизистом слоях без метастазов в регионарных лимфатических узлах;
II — опухоль или язва большей величины (до 2 см в диаметре). Вовлечена подлежащая мышечная ткань, но опухоль не заходит за среднюю линию языка и поражает не более двух анатомических частей органа без метастазов или с одиночными метастазами в регионарные лимфатические узлы;
III — опухоль или язва более 3 см в диаметре, обычно переходящая за среднюю линию языка или на дно полости рта без метастазов или с множественными подвижными либо одиночными неподвижными метастазами в регионарных лимфатических узлах;
IV — опухоль поражает большую часть языка, распространяется не только на соседние мягкие ткани, но и на нижнюю челюсть, дно полости рта, гортань. Определяются множественные регионарные ограниченно подвижные или односторонние пакеты неподвижных лимфатических узлов, спаянных с подлежащими тканями. Встречаются опухоли меньших размеров, но с отдаленными метастазами. Решающее значение в диагностике имеют результаты гистологического исследования.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

1. Енгибарян М.А., Златник Е.Ю., Ульянова Ю.В., Новикова И.А., Бахтин А.В., Селютина О.Н., Закора Г.И. Применение иммунопрепаратов на основе нуклеиновых кислот в комплексном лечении больных раком верхней челюсти в послеоперационном периоде.// Медицинская иммунология. Материалы XV Всероссийского научного Форума им. Академика В.И. Иоффе. Дни иммунологии в Санкт-Петербурге. – 2015. Санкт-Петербург. С. 26–27.
7. Paul J. Donald Tumor of the Nasal Cavity and Paranasal Sinuses. – Comprehensive Management of Head and Neck TUMORS.1987 – W.B. SAUNDERS COMPANY. Philadephia, London,Toronto. Mexico City, Rio de Janerio, Sydney, Tokyo. Hong Kong. – P. 304–305.
Злокачественные новообразования верхней челюсти среди всех злокачественных опухолей человека составляют 2-4 % [8]. ДО 65 % пациентов данным заболеванием являются пациенты в возрасте 50-70 лет, но нередко заболевают и в более молодом возрасте [7] До настоящего времени этиология возникновения злокачественных ОП параназальных и интраназальных синусов остается не совсем ясной. Принято считать, что аллергические риниты, назальные полипы хронические воспалительные процессы слизистой оболочки гайморовой пазухи, альвеолярного отростка и неба вызывают метаплазию эпителия с последующей малигнизацией. Немаловажная роль в возникновении рака отводится доброкачественным опухолям с продолжительной хронической травмой десен [5]. Способствуют возникновению рака работа в загрязненной атмосфере, особенно связанной с никелем [6].
Рак верхней челюсти, исходящий из слизистой оболочки гайморовой пазухи, в ранних стадиях заболевания протекает почти бессимптомно. Первыми признаками развивающегося злокачественного процесса может быть изменение характера выделений из носа. Они становится зловонным, затем появляются прожилки крови. Процесс переходит из пазухи на соседние органы [9].
Осмотрен в поликлинике РНИОИ. Лицо несколько ассиметрично за счет отечности левой половины, небольшой экзофтальм. Зрение не нарушено. Подвижность глазных яблок с обеих сторон в полном объеме. Подчелюстные и шейные лимфатические узлы не увеличены, но более плотной консистенции в левой подчелюстной области. При мануальном осмотре болезненность не выявлена. Пересмотр стекол, принесенных больным, подтвердило наличие плоскоклеточного рака. Пункционная биопсия подчелюстных лимфатических узлов слева не выявило опухолевидных клеток. Проведены КТ черепа, которые свидетельствовали о наличии ОП решетчатой кости слева с распространением в левый носовой ход и в/челюстную пазуху. ОП процесс распространяется в орбиту, разрушая её стенки (рис. 1).
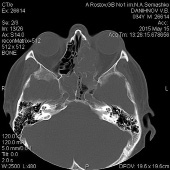
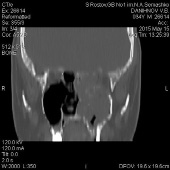
Рис. 1. По данным КТ опухоль решетчатой кости слева 51х36 мм с распространением в левый носовой ход, левую верхне-челюстную пазуху с деструкцией её медиальной стенки. Процесс распространяется в медиальные отделы левой орбиты, разрушая её медиальную стенку. Опухоль прорастает левые глазодвигательные мышцы, тесно прилегая к оптическому нерву. Глазное яблоко интактно
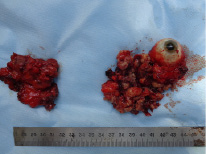
Рис. 3. Макропрепараты: слева – подчелюстная слюнная железа с лимфоузлами, справо – опухоли верхнечелюстной пазухи, решетчатого лабиринта, лобной пазухи и удаленное глазное яблоко вместе с окружающими мягкими тканями орбиты
Больной прооперирован. Вначале осуществлена шейная лимфодиссекция слева (IB, IIA и IIB уровней) с перевязкой наружной сонной артерии, а затем – резекция верхней челюсти. Кожный разрез произведен по Weber-Ferguson. Учитывая распространение ОП в орбиту с поражением окологлазных мягких тканей, осуществлена экзентерация орбиты. Удалена ОП из лобной пазухи и пораженного ОП решетчатого лабиринта. При этом была обнажена и частично удалена твердая мозговая оболочка (0,7х0,5 см.) Операция проведена радикально (рис. 3), при сохранении непораженных ОП верхнего и нижнего век. Дефект твердой мозговой оболочки, при начавшейся ликвореи, был укрыт гемостатической губкой. Послеоперационная полость туго заполнена тампоном с левомиколевой мазью.
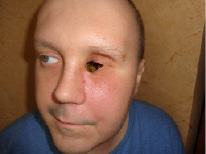
Рис. 4. Вид больного спустя 5 мес. после операции. Ремиссия
Патогистологический диагноз ((№ 49246-51/15) – G2 плосколеточный рак с инвазией глазного яблока. По линии резекции зрительного нерва опухолевые клетки отсутствуют. Послеоперационный период проходил без осложнений (рис. 4).
В послеоперационном периоде получил дистанционную лучевую терапию до СОД 40Гр. и два курса химиотерапии: в/в паклитаксел 300 мг и карбоплатин 600 мг.
Находится под наблюдением более 1 года без рецидива. Планируется реабилитация лица посредством формирования полости орбиты для ношения искусственного глазного яблока
Лечение. Сложные топографо-анатомические взаимоотношения участка верхней челюсти, близость передней черепной ямки, орбиты, носоглотки, крылочелюстной, подвисочной ямок значительно снижают возможность выполнения онкологически адекватных оперативных вмешательств, которые бы удовлетворяли требованиям абластики и антибластики. Эти обстоятельства, а также поздняя диагностика опухолей верхнечелюстной пазухи предопределяют необходимость комбинированного лечения. Во всех случаях, когда можно выполнить операцию, преимущество предоставляют именно комбинированному методу лечение.
Результаты исследования и их обсуждение
Одной из самых трудных локализаций в выставлении ранних стадий рака у больных опухолями головы и шеи являются параназальные синусы [7].
Объясняется это топографо-анатомическими особенностями верхне-челюстной пазухи. Злокачественные опухоли, развиваясь в замкнутой костной полости не влияют на функции пазухи и отличаются длительным бессимптомным течением. Даже увеличиваясь в объеме и постепенно заполняя её просвет, не проявляются функциональные нарушения. Лишь когда ОП заполняет полностью пазуху, выходя за её пределы, через естественные физиологические щели сообщающие пазуху с носовым ходом или, прорастая и разрушая стенки пазухи, возникают определенные симптомы. При этом клиника зависит от направления роста ОП. Если ОП растет кверху в орбиту или – параорбитально, то больные обращаются к офтальмологу или невропатологу, если в полость носа – к ЛОР врачу, если в нижнюю, переднюю или боковую стенки, то как правило, – к стоматологу или ЛОР специалисту. При резектабельности опухолевого процесса и проведении комплексного лечения можно рассчитывать на хорошие результаты. Наихудшие прогнозы бывают при интракраниальном росте ОП.
Позднее обращение больного по поводу рака верхней челюсти в специализированное онкологическое учреждение и необходимость проведения ему расширенной операции калечащего характера можно объяснить двумя факторами. Это длительное бессимптомное течение болезни, обусловленное топографо – анатомическими особенностями верхнечелюстной пазухи и отсутствие онкологической настороженности у наблюдающего пациента ЛОР – врача. Вероятно, что своевременная диагностика рака верхнечелюстной пазухи позволила бы провести радикальную операцию с сохранением глазного яблока.
Рак верхней челюсти – злокачественная опухоль, поражающая верхнечелюстную кость, характеризуется инфильтративным типом роста и регионарным метастазированием. Основными симптомами неоплазии являются заложенность носа, гнойно-кровянистые выделения, постоянная боль ноющего характера, патологическая подвижность интактных зубов, деформация альвеолярного отростка. Диагноз рак верхней челюсти выставляют, базируясь на жалобах пациента, данных физикального обследования, результатах рентгенографии, цитологического и патогистологического исследований. Лечение рака верхней челюсти комбинированное, резекции верхнечелюстной кости предшествует курс химио- или лучевой терапии.
Общие сведения
Рак верхней челюсти – первичное или метастатическое злокачественное новообразование, поражающее верхнюю челюсть. Среди пациентов, обратившихся в онкодиспансер, рак верхней челюсти диагностируют в три раза чаще, чем рак нижнечелюстной кости. На один случай саркомы верхней челюсти приходятся четыре случая рака той же локализации. Основную группу пациентов составляют люди среднего возраста (от 40 до 60 лет). В 65% случаев рак верхней челюсти выявляют после 50 лет. Наиболее часто опухоль развивается из слизистой оболочки гайморового синуса. Гистогенетически злокачественное новообразование верхней челюсти у 80% онкобольных является плоскоклеточным раком. Метастазирование рака верхней челюсти наблюдается поздно, метастазы обнаруживают у каждого третьего пациента.

Причины рака верхней челюсти
Наиболее часто причинами рака верхней челюсти являются хронические вялотекущие воспалительные заболевания гайморовых синусов. Реже злокачественная опухоль развивается непосредственно в костной ткани из эпителиальных островков Малассе, или прорастает в кость со слизистой оболочки полости рта, покрывающей небо, щеки, альвеолярный отросток. Высоки риски малигнизации в случае хронической травмы слизистой острыми краями разрушенных зубов, неотполированным базисом съемного протеза или выступающими ребристыми компонентами ортопедических или ортодонтических аппаратов.
Кроме первичного злокачественного новообразования в стоматологии описаны и вторичные формы, когда рак верхней челюсти развивался в результате метастазирования опухолей молочной, щитовидной желез, желудка у онкобольных пациентов. Метапластические изменения цилиндрического эпителия, выстилающего верхнечелюстной синус, возникают вследствие хронического гайморита. Образование гиперпластических разрастаний сопровождается малигнизацией ткани. Гистологически рак верхней челюсти в превалирующем большинстве случаев является плоскоклеточным ороговевающим. Реже обнаруживают аденокарциному, а также неороговевающий плоскоклеточный рак.
Классификация рака верхней челюсти
Различают следующие стадии рака верхней челюсти:
- 1 стадия. Опухоль локализуется в одной анатомической области. Деструктивные изменения кости отсутствуют.
- 2a стадия. Рак верхней челюсти не распространяется на соседние участки. В пределах анатомической области расположения новообразования присутствуют деструктивные изменения кости.
- 2b стадия. Рак верхней челюсти прорастает в смежные участки. На стороне поражения обнаруживают один неспаянный с окружающими тканями метастаз.
- 3a стадия. Рак верхней челюсти распространяется на орбиту, носовую полость. Признаки поражения выявляют на небе, альвеолярном отростке. Присутствует остеолиз костной ткани.
- 3b стадия. В ходе обследования выявляют односторонние или двухсторонние метастазы.
- 4a стадия. Рак верхней челюсти распространяется на носоглотку, основание черепа. На коже возникают изъязвления. Отдаленных метастазов нет.
- 4b стадия. Раком верхней челюсти поражаются смежные области. Также обнаруживают метастазы, спаянные с окружающими тканями.
Симптомы рака верхней челюсти
На начальных стадиях рак верхней челюсти протекает бессимптомно. В течение первых 2-3 месяцев больные связывают заложенность носа, наличие скудных серозных выделений с проявлениями хронического гайморита. Далее клиника рака верхней челюсти становится более явной. Симптоматика напрямую зависит от локализации патологического очага. Если злокачественное новообразование развивается в верхнем участке медиальной стенки, в патологический процесс вовлекаются слезный мешок и слезные ходы, что в дальнейшем приводит к возникновению признаков вторичного дакриоцистита. У больных отмечается усиленное слезотечение, соответствующее стороне поражения. Кожа в зоне внутреннего угла глаза становится отечной, гиперемированной.
При прогрессировании рака верхней челюсти разрушается нижнеглазничная стенка, вследствие чего развиваются экзофтальм и диплопия, падает острота зрения. Если новообразование локализуется в нижнем участке медиальной стенки, пациенты указывают на наличие бурых выделений из носа с неприятным гнилостным запахом. Присутствует ощущение тяжести, заложенности носа. Если рак верхней челюсти поражает переднюю стенку гайморового синуса, возникает выраженный болевой синдром в участке интактных премоляров или моляров. Далее присоединяется патологическая подвижность зубов.
Сильные невралгические боли наблюдаются и при локализации рака верхней челюсти в верхне-наружном квадранте. При распространении опухолевого процесса на участок жевательных мышц нарушается открывание рта. В результате компрессии венозного сплетения блокируется отток лимфы из ретробульбарной клетчатки, что в дальнейшем приводит к возникновению хемоза, экзофтальма. Стертая клиническая картина наблюдается при развитии рака верхней челюсти в нижнем участке внешней стенки гайморового синуса. Основные жалобы сходны с проявлениями хронического гайморита.
Диагностика рака верхней челюсти
Диагноз рак верхней челюсти ставят на основании жалоб пациента, данных анамнеза, результатов клинического, рентгенологического, цитологического и патогистологического исследований. На начальных стадиях клиника рака верхней челюсти сходна с хроническими гайморитом, этмоидитом. Если опухолевый процесс распространяется на костную ткань со слизистой оболочки неба, щеки или альвеолярного отростка, при обследовании врач-стоматолог выявляет исходный патологический очаг в ротовой полости.
При экзофитном типе роста опухоль представлена разрастаниями с признаками изъязвлений. Кратерообразная язвенная поверхность встречается при эндофитном росте злокачественного новообразования. На поздних стадиях рака верхней челюсти выявляют деформацию альвеолярного отростка, патологическую подвижность интактных зубов, отсутствие болевой и тактильной чувствительности в зоне локализации опухоли. Прорастание злокачественного новообразования в орбиту ведет к развитию экзофтальма, становится причиной потери зрения.
Для подтверждения диагноза рак верхней челюсти используют лабораторные исследования. О наличии злокачественной опухоли сигнализирует выявление в ходе цитологического анализа опухолевых клеток в промывных водах, полученных из верхнечелюстных синусов. При отсутствии дренажа через соустье гайморовой пазухи выполняют пункцию. Полученный материал направляют на патогистологическое исследование. Дифференцируют рак верхней челюсти с хроническим гайморитом, одонтогенной радикулярной кистой, хроническим остеомиелитом. Физикальное обследование проводят стоматолог-хирург, онколог, при необходимости отоларинголог.
Лечение рака верхней челюсти
Если рак верхней челюсти не распространился на основание черепа, лечение включает гамма-терапию или химиотерапию, сопровождающуюся введением лекарственных средств в регионарные артерии. Экстирпацию верхней челюсти проводят через 3 недели. После операции показана контактная лучевая терапия ложа удаленного новообразования. При подозрении на метастазирование рака верхней челюсти выполняют иссечение шейных лимфоузлов вместе с клетчаткой.
Наличие нескольких неспаянных с окружающими тканями метастазов или одного спаянного является прямым показанием к выполнению радикального вмешательства, заключающегося в удалении лимфоузлов вместе с подкожной клетчаткой, шейным отделом внутренней яремной вены, нижнечелюстной слюнной железой и грудино-ключично-сосковой мышцей. Операционный дефект восполняют с помощью пластиночного съемного протеза (при условии сохранения мягких тканей) или изготавливают эктопротез. Закрытие соустья ротовой полости с полостью носа осуществляется за счет пластинки-обтуратора. При наличии признаков вовлечения в патологический процесс основания черепа хирургическое вмешательство не осуществляют. Основой лечения рака верхней челюсти в данном случае является химиотерапия и лучевая терапия.
При раннем выявлении злокачественного новообразования прогноз благоприятный. На поздних стадиях рака верхней челюсти распространение опухолевых клеток на основание черепа сопровождается метастазированием. В этом случае прогноз для жизни неблагоприятный. После радикальной лимфаденэктомии ухудшается венозный отток, возникает стойкая деформация шеи, что негативно влияет на качество жизни пациентов.

Рак челюсти – злокачественное новообразование, поражающее костную ткань. Заболевание не имеет возрастных ограничений, для него характерны стремительный рост, метастазирование, а также ярко выраженный болевой синдром. Особенности строения челюстно-лицевого отдела, близость к важным сосудам и нервным центрам дополнительно усложняют лечение.
Природа новообразований
Причины возникновения онкологических процессов в костях челюстей пока недостаточно изучены. Раковые клетки развиваются из надкостницы, губчатого вещества костного мозга, нервных клеток и сосудов. Иногда источник их зарождения невозможно установить, как в случае саркомы Юинга.
Рак челюсти бывает двух видов:
Факторы риска
В группу риска входят пациенты, у которых:
- постоянно травмируется одна и та же область ротовой полости (например, протез натирает десну);
- организм подвергался ионизирующему облучению;
- слизистая оболочка поражена хроническим воспалительным процессом.
Вероятность развития онкологических заболеваний значительно повышается у курильщиков и людей, злоупотребляющих алкоголем.
Симптомы рака челюсти
При зарождении раковой опухоли в верхней челюсти симптомов практически нет или они идентичны проявлениям патологий другого рода, например, гайморита. Именно поэтому злокачественную опухоль редко удается диагностировать на начальных стадиях.
При раке челюсти у пациентов наблюдаются:
- головная боль;
- онемение щеки;
- ноющая боль в челюсти;
- резкий запах изо рта;
- гнойные выделения из носа.
Позднее начинают проявляться следующие признаки:
- опухание шеи;
- боль или онемение в ближайших к опухоли зубах;
- расшатывание зубов (симптом остеопороза);
- могут увеличиваться альвеолярные отростки;
- опухоль из кости верхней челюсти может прорастать в глазницу, вызывая смещение глазного яблока;
- невралгические боли;
- головные боли с иррадиацией в лоб и виски;
- кровотечения из носа без видимой причины;
- когда опухоль достигает тройничного нерва, появляются боли в ухе;
- ограничивается подвижность нижней челюсти.
Саркома нижней челюсти сопровождается такими специфическими симптомами:
- немеет нижняя губа;
- болят контактные зубы;
- зубы расшатываются и выпадают без причины;
- появляются кровоточащие язвы на слизистой оболочке;
- боль при пальпации.
Диагностика
Чаще всего заболевание удается диагностировать только на стадии метастазирования из-за стертой симптоматики вначале болезни.
Рентген-диагностика
Прямая и боковая рентгенография челюсти способствует обнаружению опухоли в кости. Новообразование из одонтогенного клеточного материала также хорошо просматривается на рентгенограмме. При наличии опухоли снимок покажет, что зубы не контактируют с костью, а альвеолярный край имеет недостаточно четкий контур.
Общее клиническое обследование
Пациент с подозрением на рак челюсти обязательно сдает общий анализ крови, мочи, биохимические исследования.
КТ, биопсия, другие методы диагностики
Чтобы получить представление о локации и распространении новообразования, делают компьютерную томографию челюстей. Пункционная биопсия подчелюстных лимфатических узлов и позитронно-эмиссионная томография нужна для обнаружения метастазов.
Наиболее точный диагноз позволяет поставить гистологическое исследование опухолевого материала. В зависимости от природы раковых клеток, анализ можно взять через лунку выпавшего зуба или посредством трепанации челюсти.
Дополнительно может понадобиться консультация офтальмолога, отоларинголога, стоматолога, хирурга.
Лечение
Специфика болезни выражается в том, что для лечения не используют химиотерапию – она в данном случае не дает результатов. Назначают гамма-терапию, чтобы остановить распространение опухоли и уменьшить ее размеры. Через 3 недели после облучения проводят хирургическое удаление челюсти (резекцию или экзартикуляцию). На поздней стадии бывает необходимо более масштабное оперативное вмешательство: экзентерация глазницы, санация околоносовых пазух, лимфаденэктомия.
Реабилитация, восстановление речи, жевательной и глотательной функций занимает длительное время. Через 2 года после полного выздоровления делают коррекцию методами костной пластики, а также при помощи специальных шин.
2019 © Хорошая стоматология — сеть стоматологических клиник.
Стоматологические услуги около м. Верхние Лихоборы, м. Митино, м. Тушинская, м. Речной вокзал, м. Отрадное, м. Щелковская
Данная страница носит информационно-справочный характер и не является публичной офертой.
Читайте также:

