Предраковые заболевания женских половых органов реферат
Обновлено: 02.07.2024
Предраковые заболевания — это изменение тканей, которые способны трансформироваться в злокачественные новообразования. Они могут быть врожденными и приобретенными. Чтобы предупредить развитие рака, необходимо своевременно выявить такие состояния и по возможности вылечить их.
Виды предраковых заболеваний
Выделяют два вида предраковых заболеваний — облигатные и факультативные. Облигатный предрак — это патологическое состояние, которое при отсутствии лечения рано или поздно трансформируется в злокачественную опухоль. В большинстве случаев он обусловлен наследственными причинами. В его основе лежит дисплазия с клеточной атипией, нарушение процесса дифференцировки клеток (созревания) и архитектоники ткани. При морфологическом исследовании обнаруживаются клетки с нарушениями внешнего вида и формы, имеющие разную степень зрелости и нарушением нормальной структуры ткани, где появляются очаги нетипичного взаимоположения клеток и их асимметрия.
Обычно в зависимости от уровня атипии клеток выделяют три степени дисплазии: слабую, умеренную и выраженную. Чем выше степень дисплазии, тем более вероятно развитие злокачественного процесса. Однако нельзя исключать стабилизацию процесса и уменьшение признаков атипии. К облигатным предраковым заболеваниям относят дерматоз Боуэна, аденоматозные полипы желудка и толстой кишки, пигментную ксеродерму и др.
Факультативный предрак, по сравнению с облигатным, может и не трансформироваться в злокачественную опухоль. Подобные состояния характеризуются дистрофическими и атрофическими изменениями в ткани. При этом нарушаются процессы регенерации, и могут наблюдаться очаг гиперплазии и метаплазии, которые собственно и являются источником роста злокачественных клеток. К факультативному предраку относят воспалительные процессы, некоторые возрастные изменения и неоплазии — атрофический гастрит, эзофагит и др.
Предраковые заболевания в зависимости от локализации
Женская репродуктивная система
К предраковым заболеваниям женской репродуктивной системы относят заболевания гениталий и молочных желез. Предрасполагающими факторами их развития являются гормональные нарушения, вирус папилломы человека, оральные контрацептивы, наследственность, раннее и позднее менархе, многочисленные роды, отсутствие родов и кормления грудью в анамнезе. К группе предраковых заболеваний женской репродуктивной системы относят следующие:
-
.
- Крауроз вульвы и влагалища.
- Некоторые виды опухолей яичников, например, серозные или муцинозные. . .
К предраковым заболеваниям молочной железы относят некоторые виды мастопатии, гормональную гиперплазию, протоковую гиперплазию и др.
Лечение предраковых заболеваний женской репродуктивной системы зависит от конкретной патологии. В одних случаях требуется противовоспалительная терапия, гормональное лечение, в других — хирургическое вмешательство. Своевременно обнаружить проблему поможет регулярный осмотр у гинеколога, УЗИ органов малого таза и молочных желез, а также маммография с определенного возраста (после 40 лет). В большинстве случаев меры профилактики сводятся к своевременному лечению гормональных нарушений, грамотной контрацепции и предупреждению абортов. Ряд некоторых заболеваний предотвратить не удается.
Отдельно стоит остановиться на дисплазии шейки матки. Это заболевание протекает бессимптомно, поэтому женщина может и не знать о его наличии. Тем не менее, оно легко выявляется с помощью обычного онкоскрининга, который предлагает любая женская консультация. В его основе лежит цитологическое исследование соскоба шейки матки, некоторые программы предлагают еще определение вируса папилломы человека.
Лечение дисплазии предполагает разные варианты удаления патологического очага. При дисплазии первой-второй степени показано щадящее лечение, например, радиволновая хирургия, лазерная вапоризация, криодеструкция и много других вариантов. Эти методы не оставляют грубых рубцов и в дальнейшем никак не сказываются на репродуктивной функции пациентки.
При лечении дисплазии тяжелой степени необходимо более радикальное вмешательство — конизация шейки матки или ампутация шейки матки. Такие операции в будущем требуют тщательного планирования беременности и особых подходов в ее ведению.
После излечения пациентка должна проходить регулярные осмотры с проведением исследования на онкоцитологию, чтобы вовремя обнаружить возможный рецидив. Сначала первый год их делают раз в три месяца, следующий год раз в 6 месяцев, и далее ежегодно. Профилактикой предраковых заболеваний шейки матки является вакцинация против вируса папилломы человека и применение барьерных методов контрацепции.
Предраковые заболевания кожи
К предраковым заболеваниям кожи относят следующие патологии:
-
. Может поражать любой участок кожи. На начальном этапе выглядит как красное пятно с неровными контурами, которое постепенно трансформируется в бляшку медно-красного цвета с бархатистой поверхностью. На ее поверхности могут быть участки изменения пигментации и чешуйки. При отсутствии лечения она переходит в плоскоклеточный рак кожи.
- Эритроплазия Кейра — разновидность болезни Боуэна, только локализуется на половом члене. . Чаще локализуется на коже груди, но может быть на любом участке тела. На начальной стадии напоминает экзему — выглядит как красное пятно, которое зудит и болит, может быть покалывание и жжение. Потом новообразование разрастается, на нем появляются чешуйки и язвы. При отсутствии лечения опухоль начинает инфильтрировать подкожные ткани и трансформируется в рак. — редкое наследственное заболевание кожи. Протекает в три стадии. Первая возникает в возрасте 2-3 лет и проявляется красными воспалительными пятнами, которые возникают после пребывания на солнце. Позже на этих местах остаются участки с нарушенной пигментацией. Вторая стадия развивается через несколько лет. В зоне поражения образуются атрофические изменения и телеангиэктазии. Кожа становится пестрой, на ней появляются различные разрастания в виде бородавок и корок. Могут быть язвочки. В это же время отмечается симптоматика со стороны глаз — конъюнктивиты, светобоязнь, помутнение роговицы. Третья стадия развивается в подростковом возрасте и характеризуется различными новообразованиями кожи как доброкачественного, так и злокачественного характера, от ангиомы и фибромы до плоскоклеточного рака и меланомы.
Предраковые заболевания ЖКТ
К предраковым заболеваниям желудочно-кишечного тракта относят различные патологии:
- Язвенная болезнь. Вероятность малигнизации зависит от места положения язвы и ее размеров. Чем больше дефект, тем выше вероятность его злокачественной трансформации. Язвы кривизны желудка малигнизируются в 100% случаев.
- Атрофический гастрит, сопровождается снижением кислотпродуцирующей функции желудка и атрофическими изменениями его слизистой. Вероятность малигнизации составляет около 13%.
- Аденоматозные полипы желудка и толстой кишки. Чем больше полип и чем длительнее он существует, тем больше вероятность его перерождения в рак. и неспецифический язвенный колит — хронические заболевания толстого кишечника воспалительного характера. характеризуется желудочной метаплазией эпителия в нижней трети пищевода. Развивается из-за хронического рефлюкса.
- Синдром полипоза толстой кишки. Характеризуется множественным поражением кишечника. У некоторых пациентов количество полипов превышает сотню, перерождаются в рак всегда.
Пациенты с подобными патологиями нуждаются в регулярном медицинском наблюдении, в том числе в проведении эзофагогастроскопии и колоноскопии. При высоких рисках злокачественной трансформации проводят хирургическое лечение, например, удаляют полипы или часть толстой кишки, проводят абляцию очагов дисплазии или применяют другие малоинвазивные методы.
Легкие
Рак легкого обычно развивается длительное время на фоне следующих предраковых изменений:
- Пневмосклероз — уплотнение ткани легкого.
- Пневмокониоз — профессиональное заболевание, вызванное длительным вдыханием производственной пыли. Его разновидностью является антракоз — профзаболевание, развивающееся из-за отложения в легких угольной пыли.
- Хронические неспецифические заболевания легких, например, хроническая обструктивная болезнь легких, хронический бронхит.
- Рубцовые изменения после туберкулеза.
Пациенты с предраковыми заболеваниями легких подлежат диспансерному наблюдению.
Мочеполовая система
Самым распространенным предраковым заболеванием мочевыделительной системы является лейкоплакия мочевого пузыря — трансформация уротелия, который выстилает мочевой пузырь, в многослойный плоский эпителий. Проявляется учащенными позывами на мочеиспускание и хронической тазовой болью. Подлежит хирургическому иссечению малоинвазивными методами.
Предраковые заболевания щитовидной железы
Предраковым заболеванием щитовидной железы является аденома — условно доброкачественная опухоль, произрастающая из железистой ткани органа и обладающая собственной гормональной активностью, которая в ряде случаев приводит к симптомам гипертиреоза. Сюда относят учащенное сердцебиение, тревожность, раздражительность, снижение веса, аритмии и др. В рамках лечения применяется хирургическое удаление.
Как мы видим, в большинстве случаев предраковые заболевания подлежат или динамическому наблюдению, или хирургическому иссечению. В редких случаях проблему удается устранить медикаментозно. Тем не менее, своевременная операция помогает избежать трансформации в рак и, как следствие, тяжелого лечения с обширными вмешательствами, химио- и лучевой терапией. Во многих случаях это даже помогает спасти жизнь.

Фоновые и пред раковые заболевания
Злокачественным заболеваниям, как правило, предшествуют патологические процессы, на фоне которых они возникают. Своевременная диагностика предраковых заболеваний, их лечение являются действенными для профилактики рака. Основой предрака служат морфологические изменения, но при сборе анамнеза и осмотре необходимо учитывать клинические проявления и характер развития заболевания.
Предраковые заболевания наружных половых органов и влагалища
Заболевание встречается чаще всего в менопаузе и характеризуется постепенно развивающейся атрофией кожи, слизистой, подкожной клетчатки вульвы. В основе крауроза и лейкоплакии лежат сложные обменные и нейроэндокринные процессы.
Крауроз. Отмечаются выраженные атрофические процессы. Постепенно кожа половых губ сморщивается, наступает атрофия слизистой, сужается вход во влагалище. Процесс сопровождается упорным зудом, затруднено мочеиспускание, невозможна половая жизнь.
Лейкоплакия. При этом заболевании дистрофические изменения слизистой сопровождаются ороговением эпителия, что проявляется появлением в области наружных половых органов сухих белых бляшек различной величины. Кроме вульвы, лейкоплакия может локализоваться на слизистой влагалища и шейки матки. Сочетание крауроза и лейкоплакии требует повышенного внимания и своевременного комплексного лечения, так как велика опасность малигнизации. Обследование больных включает обязательную кольпоскопию и биопсию.
Лечение больных должно быть комплексным, применяют общеукрепляющую терапию, щадящую диету, седативные препараты, местное применение эстрогенсодержащих мазей, новокаиновые блокады, гелий-неоновый лазер, симптоматическую терапию и др. При отсутствии эффекта от проводимого лечения прибегают к хирургическому лечению.
Фоновые заболевания шейки матки
К фоновым заболеваниям относят истинную эрозию, псевдоэрозию, эктропион,лейкоплакию.
Истинная эрозия
Псевдоэрозия
Может существовать долго — годами, она поддерживает воспалительный процесс в шейке матки за счет инфицирования эрозивных желез. При отсутствии лечения на эрозивной поверхности появляется базально-клеточная гиперактивность, которая осложняется иногда атипией, что позволяет относить длительно существующую псевдоэрозию к предраку.
Клинические проявления эрозий и псевдоэрозий нехарактерны, диагноз выставляется при осмотре с последующими дополнительными методами исследования — кольпоскопией, биопсией.
Хирургические методы:
- диатермокоагуляция. Методика и техника этой процедуры разработаны давно и применяется широко. Эффективность метода около 70%. Отрицательные стороны — рубцовая деформация шейки матки при глубокой коагуляции, нарушение менструального цикла, опасность возникновения эндометриоза. Метод не применяется у нерожавших;
- криотерапия (криодеструкция жидким азотом). В последние годы занимает видное место в лечении псевдоэрозий. Достоинства этого метода многообразны: безболезненность вмешательства, бескровный его характер, отсутствие риска образования рубцовой ткани, быстрая эпителизация поверхности шейки матки после отторжения некротизированной ткани псевдоэрозии. Метод можно применить у нерожавших;
- лазеротерапия. Широко применяется в настоящее время для лечения псевдоэрозий. Лазерное излучение оказывает стимулирующее действие на процессы регенерации при отсутствии риска рубцевания тканей. Эпителизация наступает быстро на 10-20-й день после процедуры.
Все три метода применяют после расширенной кольпоско-пии и биопсии для исключения процессов выраженной дисплазии. После применения этих методов женщины находятся под тщательным диспансерным наблюдением.
Эктропион
Выворот слизистой оболочки цервикального канала на влагалищную часть шейки матки. Чаще всего это последствия разрывов циркулярных мышечных волокон шейки матки. Причиной разрывов могут служить роды, травматичное расширение цервикального канала шейки матки при аборте, диагностическом выскабливании слизистой матки. По сути, эктропион — это сочетание псевдоэрозии с рубцовой деформацией шейки матки. После обследования больной выбирают тот или иной способ хирургического лечения. Необходимо учитывать возраст, состояние репродуктивной функции и степень деформации шейки матки.
Лейкоплакия шейки матки
Симптоматики не имеет и выявляется при осмотре шейки матки при помощи зеркал. Видны белые пятна, которые представляют собой локальные процессы ороговения многослойного плоского эпителия. Причиной могут быть иммунные нарушения, дисгормональные изменения и воспалительные процессы. После обследования проводится индивидуально подобранное лечение, которое зависит от возраста, репродуктивной функции пациентки. При простой лейкоплакии у молодых женщин используют криодеструкцию, лазерную вапоризацию шейки матки. При лейкоплакии с атипией применяют диатермоконизацию или ампутацию шейки матки с учетом возраста пациентки.
Дисплазия шейки матки.
Основу дисплазии представляют процессы пролиферации. В зависимости от степени пролиферации, наличия атипических клеток и локализации процесса в разных слоях эпителия дисплазию делят на легкую, среднюю и тяжелую. Дисплазия шейки матки не имеет типичных клинических проявлений. Диагностика дисплазии включает осмотр при помощи зеркал, взятие мазков на атипические клетки, кольпоскопию с прицельной биопсией. Наиболее точный диагноз ставят в результате гистологического исследования биопсийного материала.
Лечение дисплазии проводится с учетом всех диагностических показателей и сопутствующих заболеваний.
Предраковые заболевания эндометрия
К ним относятся рецидивирующие гиперпластические процессы, аденоматоз, атипическая гиперплазия эндометрия. Усиленная пролиферация железистой ткани происходит в результате дисгормональных расстройств и может быть установлена в ходе гистологического исследования материала, полученного при гистероскопии или диагностическом выскабливании слизистой оболочки полости матки. Ведущая роль в патогенезе гиперпластических процессов принадлежит гормональным нарушениям в виде гиперэстрогении. Однако гиперпластические процессы в эндометрии могут возникать и при нарушении тканевой рецепции. Основные клинические проявления гиперпластических процессов — различного рода маточные кровотечения. Окончательно установить диагноз можно при комплексном обследовании с обязательным гистологическим исследованием эндометрия. Получить материал можно при диагностическом выскабливании слизистой оболочки матки, при гистероскопии или аспирации из полости матки. Лечение больных может быть консервативным — это нормализирующая гормонотерапия, или оперативным — при наличии органических заболеваний, таких как миомы матки, эндометриоз, кисты яичника и др.
Предраковые заболевания яичника
В 80-85% случаев злокачественных образований яичников рак возникает вторично при малигнизации (озлокачествлении) доброкачественных опухолей яичников. Поэтому все кистомы относятся к предраку. Больные подлежат оперативному лечению. Объем оперативного вмешательства зависит от возраста больной и характера опухоли.
Своевременное выявление предраковых заболеваний женских половых органов, обследование больных, лечение предраковых заболеваний — это надежная профилактика рака женских половых органов. Осуществить раннее выявление предраковых заболеваний можно только при проведении массовых профилактических осмотров. С этой целью необходимо использовать все меры разъяснительной работы с населением — беседы, лекции, выступления в средствах массовой информации.
Если у Вас остались вопросы, Вы можете записаться на прием к гинекологу нашего медицинского центра.
Предраковые заболевания шейки матки – ряд патологических состояний, которые при определенных условиях могут трансформироваться в рак шейки матки. К ним относятся дисплазия, лейкоплакия с атипией, эритроплакия, аденоматоз. У большинства женщин предраковые заболевания шейки матки протекают стерто; иногда могут сопровождаться водянистыми белями, контактными или межменструальными кровотечениями. Диагностируются на основании осмотра шейки матки в зеркалах, кольпоскопической картины, результатов онкоцитологии и биопсии, ВПЧ-типирования. В зависимости от характера и стадии предраковых изменений может осуществляться радиохирургическая, криогенная или лазерная деструкция патологического очага, конизация шейки матки или гистерэктомия.
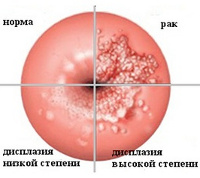

Общие сведения
Предраковые заболевание шейки матки – диспластические процессы в области влагалищной части шейки матки с высоким риском малигнизации. В гинекологии различают фоновые заболевания шейки матки (псевдоэрозия и истинная эрозия, полипы, простая лейкоплакия, эндометриоз, эктропион, папилломы, цервициты) и предраковые. Для фоновых патологий характерна нормоплазия эпителиальных клеток – их правильное деление, созревание, дифференцировка, отторжение.
Отличительной особенностью предраковых заболеваний шейки матки является то, что они протекают с дисплазией эпителия – его гиперпластической трансформацией, пролиферацией, нарушением дифференцировки, созревания и эксфолиации. Тем не менее, в отличие от рака шейки матки, все эти клеточные изменения ограничены пределами базальной мембраны. В большинстве случаев предраковые процессы развиваются в области фоновых заболеваний и нередко маскируются ими, что затрудняет своевременную диагностику. Средний возраст пациенток с предраком шейки матки составляет 30-35 лет.

Причины предрака шейки матки
В настоящее время ключевой концепцией этиопатогенеза предраковых заболеваний шейки матки признана вирусная теория. Эпидемиологические исследования убедительно доказывают, что в развитии дисплазии ведущую роль играет папилломавирусная инфекция. В популяции женщин с тяжелой формой дисплазии шейки матки 85–95% являются ВПЧ-позитивными; у них, главным образом, обнаруживаются высокоонкогенные типы вируса — 16, 18 и 31. Попадая в организм при половых контактах, ВПЧ внедряется в клетки базального слоя эпителия. В инфицированной клетке вирус способен паразитировать в двух формах: доброкачественной, эписомальной и интрасомальной, стимулирующей опухолевый рост. Несмотря на то, что ВПЧ инфицирует базальные клетки, цитопатические эффекты возникают, в первую очередь, в клетках поверхностного слоя цервикального эпителия, где происходит вирусная репликация.
В меньшей степени, чем вирусные агенты, на риск развития фоновой и предраковой патологии шейки матки могут влиять и другие вероятные факторы риска. Так, ряд авторов ассоциирует цервикальную интраэпителиальную неоплазию (CIN) с курением. Доказано, что женщины, выкуривающие более 20 сигарет в день в течение 20 лет, имеют пятикратное повышение риска плоскоклеточной дисплазии. Содержащиеся в табачном дыме метаболиты проникают в цервикальную слизь и могут действовать и как самостоятельные канцерогены, и как факторы, активизирующие ВПЧ.
Установлена корреляция предраковых заболеваний шейки матки с длительным приемом эстроген-гестагенных оральных контрацептивов, особенно с повышенным гестагенным компонентом. Предраковыми заболеваниями шейки матки чаще страдают женщины, имеющие в анамнезе ранние роды, цервициты, травмы шейки матки при абортах и родах, нарушения гормональныго и иммунного гомеостаза. Среди других риск-факторов рассматриваются раннее (ранее 16 лет) начало половой жизни, частая смена половых партнеров, профессиональные вредности, отягощенный семейный анамнез по РШМ. Вместе с тем, ряд исследований показали, что длительный прием высоких доз витамина С и каротина может вызывать регресс интраэпителиальных цервикальных неоплазий.
Классификация цервикального предрака
Классификация предраковых заболеваний шейки матки претерпевала неоднократные пересмотры и уточнения. Одна из последних классификаций (1996 г.) выделяет доброкачественные фоновые изменения и собственно предрак. Согласно ей, к фоновым относятся дисгормональные (эктопия, эндометриоз, полипы), посттравматические (эктропион, рубцы, разрывы шейки матки), воспалительные (эрозия, цервицит) процессы.
Предраковые заболевания шейки матки, по данным кольпоцервикоскопического и гистологического исследования, делятся на несколько групп:
- Дисплазия (цервикальная интраэпителиальная неоплазия) - пролиферация атипического цервикального эпителия без изменения структуры стромального слоя и поверхностного эпителия. Включает в себя такие формы, как простая лейкоплакия, поля дисплазии, папиллярная и предопухолевая зона трансформации, предраковые полипы и кондиломы. Частота перерождения предрака шейки матки в рак колеблется в диапазоне 40-60%, зависит от вида патологии, ее локализации и длительности течения.
Различают легкую (CIN-I), умеренную (CIN-II) и тяжелую (CIN-III) дисплазию. При дисплазии легкой степени поражаются клетки глубоких - базального и парабазального – слоев (менее 1/3 толщины многослойного эпителия); атипичные клетки отсутствуют. Дисплазию умеренной степени характеризуют изменения 1/3-2/3 толщины эпителиального пласта; атипии не наблюдается. При тяжелой дисплазии на долю гиперплазированных клеток приходится более 2/3 толщи эпителиального слоя, встречаются клетки атипичной структуры.
- Лейкоплакия с атипией – морфологически характеризуется ороговением поверхностного эпителия, пролиферацией клеток базального слоя с явлениями атипизма, лимфоидной инфильтрацией подэпителиальной соединительной ткани. В 75% случаев дает начало инвазивному РШМ.
- Эритроплакия – предраковое заболевание шейки матки, протекающее с атрофией поверхностного и промежуточного слоем многослойного плоского эпителия; гиперплазией базального и парабазального слоев с наличием атипических клеток.
- Аденоматоз - атипическая гиперплазия желез эндоцервикса, напоминающая гиперплазию эндометрия. На фоне аденоматоза могут развиваться железистые формы рака.
Симптомы предраковых заболеваний шейки матки
Особенностью протекания предраковых заболеваний шейки матки является из бессимптомность или неспецифичность клинических проявлений. В основном данная группа патологий выявляется при проведении гинекологического осмотра и кольпоскопии с пробой Шиллера.
Дисплазия шейки матки не имеет самостоятельных симптомов. Лишь при присоединении вторичной инфекции может развиваться клиника вагинита или цервицита (бели, жжение, контактные кровянистые выделения). При изменениях, обусловленных гормональным дисбалансом, возможны нарушения менструльного цикла по типу мено- и метроррагий. Болевые ощущения отсутствуют.
Большинство женщин с лейкоплакией шейки матки считают себя практически здоровыми, лишь незначительная часть отмечает наличие обильных белей и контактных кровянистых выделений. Кольпоскопическая картина весьма патогномонична: участок лейкоплакии определяется в виде белесого перламутрового пятна. Дифференцировать простую и атипичную форму заболевания возможно только после гистологического изучения биоптата. Пациенток с эритроплакией могут беспокоить клейкие выделения желтоватого цвета. При кольпоскопии выявляются темно-красные участки с неровными границами, приподнятые над неизмененной слизистой.
Кондиломы шейки матки и аденоматозные полипы обнаруживаются, главным образом, при кольпоскопическом исследовании. При наличии в них вторичных изменений, вызванных изъязвлением, травматизацией и пр., возможно появление сукровичных выделений.
Диагностика предрака
Алгоритм диагностики предраковых заболеваний шейки матки разработан детально и включает в себя серию инструментальных и лабораторных исследований, позволяющих не только установить вид предрака, но и степень дисплазии.
При визуальном осмотре влагалищной порции шейки матки с помощью зеркал гинеколог оценивает форму наружного зева, окраску слизистой, характер секрета, видимые патологические процессы. В рамках гинекологического осмотра производится забор мазков с поверхности шейки матки для онкоцитологического исследования (ПАП-тест). При выявлении подозрительных участков шейки матки следующим этапом выполняется простая кольпоскопия, при необходимости – расширенное исследование с проведением медикаментозных проб (пробы Шиллера и др.). Каждой форме фоновых и предраковых заболеваний шейки матки соответствует своя кольпоскопическая картина, поэтому на данном этапе возможна дифференциальная диагностика патологий. Для выявления изменений эндоцервикса используется цервикоскопия.

Дальнейшая тактика обследования пациенток с подозрением на предраковые заболевания шейки матки предполагает осуществление прицельной биопсии шейки матки и выскабливания цервикального канала. На основании полученного гистологического заключения окончательно подтверждается или исключается предрак и определяется его форма. Дополнительная клинико-лабораторная диагностика может включать ПЦР исследование на ВПЧ с типированием, УЗИ малого таза, ОКТ шейки матки и др.
Лечение предраковых заболеваний шейки матки
Подход к лечению предраковых заболеваний шейки матки – дифференцированный и поэтапный. Целью терапии служит радикальное удаление патологически измененных тканей, устранение провоцирующих и сопутствующих факторов (лечение ВПЧ, иммунного и гормонального дисбаланса, воспалительных процессов). В соответствии с выявленными нарушениями назначается этиотропная противовоспалительная терапия (противовирусные, антибактериальные, иммуномодулирующие, интерферонстимулирующие, ферментные препараты). Проводится коррекция биоценоза влагалища, витаминотерапия, при необходимости – гормонотерапия.
Выбор способа хирургического лечения предраковых заболеваний шейки матки зависит от степени клеточной дисплазии. При CIN I-II, особенно у нерожавших пациенток, возможно щадящее физическое воздействие на патологические очаги: диатермокоагуляция, радиохирургическое лечение, лазерная вапоризация, криодеструкция. При CIN II-III показано радикальное хирургическое вмешательство в объеме эксцизии или конизации шейки матки, конусовидной ампутации или гистерэктомии (удаления матки). При полипах цервикального канала производится их удаление с РДВ.
После излечения предраковых заболеваний шейки матки контрольную кольпоцервикоскопию и онкоцитологию повторяют каждые 3 месяца на протяжении первого года и дважды в год в течение второго. Рецидивы редки, однако известно, что их процент выше у ВПЧ-инфицированных женщин. Профилактика предраковых заболеваний шейки матки предполагает широкий охват женского населения скрининговыми программами, вакцинацией против РШМ. Важную роль играет поведение самой женщины: использовании барьерной контрацепции при случайных контактах, отказ от курения, своевременное лечение фоновых заболеваний.
Доброкачественные и злокачественные новообразования женских половых органов – довольно распространенная в гинекологии проблема. Согласно данным медицинской статистики, теми или иными опухолями вульвы, влагалища, шейки матки, матки, яичников страдает практически каждая пятая-восьмая женщина на территории Российской Федерации.
Например, данные ВОЗ свидетельствуют, что такая распространенная доброкачественная опухоль, как миома матки, есть у каждой пятой женщины на земном шаре в возрасте 30-35 лет, более 25% хирургических вмешательств в гинекологии выполняются по поводу кист яичника и т.д. В связи с часто бессимптомным течением опухолевых заболеваний они иногда диагностируются случайно при очередном осмотре по поводу какой-либо другой проблемы.
Опухоли женских половых органов представляют собой патологические образования вследствие нарушения механизма деления клеток. Специалисты различают доброкачественные и злокачественные опухоли половых органов.
Причины возникновения опухолей женских половых органов
На настоящий момент причины возникновения и развития доброкачественных и злокачественных опухолей до конца не выяснены. Известно, что в основе лежит дефект генетического материала клетки (ДНК), в результате чего механизм роста и деления клеток претерпевает патологические изменения, развивается апоптоз (самоуничтожение клетки в результате программирования на гибель). Предрасполагающими к возникновению опухолей факторами называются следующие:
- Генетические факторы (наследственная предрасположенность – ведущий фактор).
- Химические факторы (влияние ароматических веществ на ДНК).
- Физические факторы (ультрафиолетовое излучение, другие виды радиации).
- Механические травмы, перегрев организма.
- Биологические факторы (вирусы и инфекции).
- Снижение иммунной защиты организма, аутоиммунные процессы.
- Патологии эндокринной системы, нарушение гормонального баланса.
Симптомы опухолей женских половых органов
Некоторые виды опухолей могут вообще не давать никаких симптомов, другие – в зависимости от характера, размера, локализации опухоли – могут проявляться местными или общими симптомами. Местными симптомами опухолей являются увеличенные регионарные лимфатические узлы, пальпируемая опухоль.
Общими симптомами раковых опухолей служат быстрая утомляемость, быстрое прогрессирующее снижение массы тела, ухудшение аппетита, снижение работоспособности и настроения, субфебрильная температура.
Виды доброкачественных и злокачественных опухолевых заболеваний женских половых органов
Миома матки, фибромиома матки – одно из наиболее распространенных в гинекологической практике опухолевых заболеваний женских половых органов. В большинстве случаев может не иметь выраженной клинической симптоматики и определяться случайно при бимануальном исследовании.
Диагноз устанавливается на основании данных трансвагинального УЗИ, гистероскопии, кольпоскопии, лапароскопии, биопсии, цитологического или гистологического исследования.
В ГУТА КЛИНИК проводятся все виды эффективного оперативного лечения миомы матки с помощью лапароскопической и гистероскопической миомэктомии – неинвазивного хирургического лечения миомы без разрезов, а также лапаротомия с миомэктомией, гистерэктомия по показаниям.
Консервативная терапия может быть применена у молодых пациенток с небольшими размерами медленно растущей миомы и отсутствием противопоказаний к назначаемым лекарственным препаратам. Фибромиома нуждается в обязательном хирургическом лечении вследствие возможности перехода в саркому – злокачественную опухоль.
Киста яичника представляет собой полость, заполненную жидкостью (точный характер содержимого устанавливается непосредственно при детальном обследовании). Чаще всего киста яичника обнаруживается у молодых женщин репродуктивного возраста, у пожилых она встречается крайне редко.
Различают эндометриоидную, параовариальную, муцинозную, серозную, дермоидную, фолликулярную кисту, кисту желтого тела и т.д.
Киста яичника может не беспокоить женщину и выявляться случайно при осмотре у гинеколога. В ряде случаев киста яичника может сопровождаться нарушениями менструального цикла, обильными и длительными менструациями, болями внизу живота, ановуляцией, бесплодием и т.д.
Рак вульвы – злокачественная эпителиальная опухоль, встречающаяся достаточно редко. Характеризуется образованием узелков с дальнейшим поражением паховых лимфатических узлов, метастазированием. Рак вульвы чаще развивается у женщин менопаузального периода. В отсутствие лечения неизбежен летальный исход вследствие кахексии, уросепсиса, кровотечений, тромбофлебита тазовых вен и др. осложнений.
Рак влагалища – злокачественная эпителиальная опухоль, по виду напоминает папилломатозные разрастания. Развивается чаще у женщин старше 40 лет, перенесших много родов. Проявляется кровянистыми выделениями и белями с примесью гноя. Лечение – хирургическое с проведением рентгенотерапии и других методов.
Рак шейки матки – наиболее распространенная злокачественная опухоль женских половых органов. Причинами могут являться некоторые виды ВПЧ (вируса папилломы человека, нелеченная эрозия и др.). Ранее считалось, что раком шейки матки страдают в основном рожавшие женщины старше 40 лет, однако в последнее время значительно увеличилась тенденция распространения заболевания среди молодых, даже нерожавших девушек, что объясняется повсеместным распространением папилломавирусной инфекции.
Рак шейки матки может протекать бессимптомно, ранними признаками могут быть бели и кровянистые выделения иногда с неприятным запахом. При отсутствии лечения рака шейки матки наступает летальный исход от перитонита, сепсиса, кахексии, кровотечений и т.д.
Рак тела матки – менее распространен, чем рак шейки матки, причиной являются гормональные нарушения в организме, может сочетаться с миомой матки, опухолями яичников, гиперплазией эндометрия, сахарным диабетом, ожирением и другими обменными нарушениями. В основном развивается у женщин старше 45-50 лет, часто протекает бессимптомно, женщины жалуются на слабость и быструю утомляемость.
Диагностика опухолей женских половых органов
В большинстве случаев диагностика доброкачественных и злокачественных опухолей женских половых органов осуществляется с помощью следующих методов:
- Гинекологический осмотр.
- Бимануальное исследование влагалища.
- Трансвагинальное УЗИ (УЗИ органов малого таза).
- Компьютерная томография (КТ) органов малого таза.
- Магнитно-резонансная томография (МРТ) органов малого таза.
- Эндоскопическое обследование органов малого таза.
- Гистероскопия, лечебно-диагностическая лапароскопия.
- Кольпоскопия.
- Биопсия с последующим гистологическим или цитологическим исследованием.
Лечение опухолей женских половых органов
В зависимости от выявленного заболевания, его формы, стадии, характера, особенностей течения, индивидуальных показаний пациентки назначается хирургическое или консервативное лечение. Как правило, оперативное лечение опухолей женских половых органов проводится при обильных кровотечениях, быстром росте опухоли или больших размерах выявленной опухоли и т.д.
Объем хирургического лечения различен – это может быть органосохраняющая лапароскопия (при кистах и кистомах яичников) или радикальная ампутация (экстирпация) матки – при больших фибромиомах или раке матки без метастазов. Предпочтение, как правило, отдается первому – малоинвазивному – способу лечения опухолей женских половых органов.
Параллельно с хирургическим лечением по показаниям назначается противовирусная или антибактериальная терапия, иммуномодулирующие и биостимулирующие препараты.
Специалисты ГУТА КЛИНИК напоминают пациенткам о том, что в отсутствие лечения даже некоторые доброкачественные виды опухолей способны переходить в рак, приводя в ряде случаев к довольно быстрому летальному исходу за счет развивающихся осложнений и распространения метастазов.
Именно поэтому опухоли женских половых органов подлежат обязательному лечению, в некоторых случаях – наблюдению (пассивная миома матки). Учитывая, что развитие большинства видов опухолей отличаются невыраженной, стертой клинической симптоматикой, врачи гинекологи ГУТА КЛИНИК рекомендуют регулярно проходить профилактические осмотры у специалистов даже в том случае, если женщину ничего не беспокоит.
Читайте также:

