Особенности физиолечения при орз реферат
Обновлено: 05.07.2024
Рассмотрены основные возбудители острых респираторных заболеваний (ОРЗ), эпидемиология, клинические проявления ОРЗ и формы поражения дыхательных путей, осложнения ОРЗ. Приведены подходы к лечению ОРЗ, включая используемые противовирусные и антибактериальн
An examination was performed on the basic agents of acute respiratory diseases (ARD), epidemiology, clinical manifestations of ARD and forms of the failure of the respiratory tract, complication of ARD. Are given approaches to the ARD treatment, including the utilized antiviral and antibacterial preparations and symptomatic means.
Каждый год острыми респираторными заболеваниями (ОРЗ) болеют от 20 до 40 миллионов человек, из которых 45–60% — дети. Однако диагностика и лечение острых респираторных заболеваний нередко вызывают определенные затруднения у специалистов, поэтому эпидемии ОРЗ до сих пор остаются одной из наиболее значимых медицинских и социально-экономических проблем. В среднем взрослые люди болеют ОРЗ 2–3 раза за год, а дети — до 6–10 раз в год [1]. Возбудители острых респираторных заболеваний — не только вирусы, но различные виды бактерий (табл. 1). Поэтому при лечении ОРЗ противовирусные препараты, как и антибиотики, эффективны далеко не всегда. Так, заболевания верхних дыхательных путей бактериальной и микоплазменной этиологии хорошо поддаются антибактериальной терапии, а при гриппе назначение антибиотиков лишь способствует истощению сапрофитной флоры, что может привести к снижению иммунного статуса, нарушению пищеварения и другим осложнениям. Установить точную причину заболевания бывает непросто, могут потребоваться лабораторные исследования, которые проводят при возникновении эпидемии.
Эпидемиология
Грипп
Вирус гриппа в отличие от других инфекционных агентов сильнее подавляет иммунитет, нередко вызывая серьезные осложнения: пневмонию, миокардит, менингит, гайморит, пиелонефрит, активизацию скрытых патологий. Специфические признаки гриппа — высокая температура, боль в глазных яблоках (патогномоничный признак, говорящий о высокой степени интоксикации) и в мышцах. Проявления со стороны верхних дыхательных путей незначительные: першение в горле, скудный насморк и небольшой сухой кашель (табл. 2).
В сезон ежегодных эпидемий грипп поражает не менее 10% населения земного шара, а во время пандемий число больных возрастает в 4–5 раз.
В период подъема заболеваемости ОРЗ выявляют: вирус гриппа А — 16,4%; вирус гриппа В — 15,7%; вирус парагриппа 1-го, 2-го, 3-го типа — 4,3%; аденовирус — 16,4%; респираторно-синцитиальный вирус — 6,4%; вирус простого герпеса — 2,1%; Mycoplasma pneumoniae — 2,1%; более двух вирусов — 33%; вирус не идентифицирован — 3,6% [4].
Клиника
При ОРЗ у пациентов всегда наблюдается два синдрома: общая интоксикация организма и поражение дыхательной системы на различных уровнях. Диагностировать ОРЗ, вызванное различными возбудителями, очень непросто, особенно в межэпидемический период гриппа.
Во всех случаях ОРЗ необходимо указать синдром поражения респираторного тракта, период и день начала болезни, степень тяжести состояния и развившиеся осложнения.
Синдром воспаления дыхательных путей включает следующие формы поражения:
- ринит;
- фарингит;
- ларингит;
- трахеит;
- бронхит;
- бронхиолит.
Вышеописанные состояния могут встречаться изолированно, но чаще наблюдаются в различных сочетаниях.
Следует отметить, что бронхит и бронхиолит рассматриваются как компонент ОРЗ, если они сопровождаются поражением верхних отделов респираторного тракта. При отсутствии таких изменений и при сочетании с пневмонией бронхит и бронхиолит не относят к ОРЗ. Для ОРЗ характерен только острый бронхит.
Каждая группа инфекционных возбудителей избирательно поражает определенные участки дыхательного тракта. Риновирусная инфекция — клетки эпителия носовых ходов, а при аденовирусных заболеваниях — развиваются тонзиллит, фарингит с выраженным экссудативным компонентом в сочетании с конъюнктивитом. При парагриппозной инфекции у пациента возникает ларингит, который у детей может протекать на фоне парагриппозного ложного крупа (стеноза гортани 1–3 степени).
Респираторная синцитиальная инфекция локализуется преимущественно в нижних отделах дыхательных путей, у больного развивается бронхит и бронхиолит.
Размножение вируса гриппа происходит в основном в верхних и средних отделах дыхательных путей, но клинически характерно наличие выраженного трахеита.
Аденовирусные заболевания начинаются остро, температура повышается до 38 °С и выше и продолжается иногда до 10 дней. Однако общая интоксикация выражена слабее, чем при гриппе. Даже при высокой лихорадке самочувствие больных остается относительно удовлетворительным.
Неосложненные респираторно-синцитиальные вирусные заболевания протекают с небольшим повышением температуры тела и незначительными проявлениями интоксикации. А нормальная температура тела (реже небольшой субфебрилитет) наблюдается при риновирусном заболевании.
Микоплазменное воспаление верхних дыхательных путей чаще всего развивается постепенно, но держится долго.
Пациенты часто настаивают на выборе гомеопатических средств при ОРЗ. Однако большинство гомеопатических средств не имеет доказанной эффективности при ОРЗ [5]. Эффективность большинства подобных средств сравнима или недостоверно превосходит эффективность плацебо. В некоторых гомеопатических средствах действующее вещество находится в таких концентрациях, что сомнительно его присутствие в каждой дозе (таблетке, грануле, капле). Например, препараты животных экстрактов с разведением более чем в 200 000 раз [6].
Осложнения
Если лихорадка продолжается более 5 дней или возникает у пациента после недлительного облегчения общего состояния, сопровождаясь ознобом или зябкостью, резкой головной болью с локализацией в лобной области, надбровных дугах, скорее всего, это говорит об осложнениях, наиболее тяжелым из которых является инфекционно-токсический шок, проявляющийся острой сердечно-сосудистой недостаточностью, отеком легких и отеком мозга, диссеминированным внутрисосудистым свертыванием. Молниеносная (гипертоксическая) форма гриппа обусловлена развитием инфекционно-токсического шока уже в первые сутки болезни.
Самое распространенное осложнение гриппа — пневмония, которая бывает первичной (гриппозной), вторичной (как правило, бактериальной) и смешанной (вирусно-бактериальной).
Дифференциальный диагноз между вышеописанными тремя состояниями поставить достаточно просто — если пневмония развивается в 1–3 сутки от начала заболевания — она с большей вероятностью первичная, в 3–7 — чаще всего бактериальная, после 7 — может быть как той, так и другой этиологии. Пневмония возникает в 15% случаев при гриппе А (H1N1) и в 26–30% при гриппе А (H3N2) и В [7].
Лечение острых респираторных заболеваний
Всем больным назначается постельный режим на время лихорадочного периода. Рекомендуется диета, богатая витаминами, обильное питье — потогонные горячие напитки из отваров и настоев лечебных трав — малины, калины или шиповника, теплые щелочные минеральные воды.
Противовирусные препараты
Для лечения и профилактики гриппа доказана эффективность ряда этиотропных противовирусных препаратов.
К I поколению относятся препараты, содержащие адамантановое ядро, являющиеся блокаторами ионных каналов, которые образуются вирусным белком М2 и препятствуют высвобождению его генома для начала транскрипции.
Однако эти средства бессильны перед вирусом гриппа В и некоторых других штаммов и вызывают побочные эффекты. Последние исследования клинических изолятов показали, что процент штаммов вируса гриппа А, резистентных к адамантанам, чрезвычайно возрос в мире и достигает до 90% в некоторых странах, например в Китае и США [8].
К препаратам II поколения относятся разработанные сравнительно недавно ингибиторы нейраминидазы: применяемый интраназально занамивир (Реленза) и применямый в виде капсул и суспензии для детей озельтамивир (Тамифлю). Занамивир и озельтамивир являются ингибиторами фермента вируса гриппа нейраминидазы. Оба препарата эффективны в отношении как вируса гриппа А, так и В [9].
К недостаткам вирус-специфических препаратов относится узкий спектр действия и формирование резистентных штаммов вирусов, снижающие их эффективность. При назначении противовирусных препаратов всегда следует помнить об эпидемиологической ситуации. В случае отсутствия эпидемии гриппа использование данных противовирусных препаратов неэффективно, учитывая незначительный процент гриппа в структуре ОРЗ (до 10%).
Антибактериальные препараты
Следует назначать при подозрении на бактериальный характер заболевания или возникновении осложнений — пневмонии, отите, синусите, инфекции мочевыводящих путей, тяжелых формах ОРЗ — особенно при имеющихся хронических очагах инфекции, например, хроническом гайморите, пиелонефрите.
Симптоматические средства
Как показывает клинический опыт, наилучшие результаты в лечении вирусных заболеваний удается достичь, используя полный арсенал перечисленных выше средств (рис.). Однако на практике в лечении вирусных заболеваний специалисты чаще используют симптоматические средства [10], отдавая предпочтение комплексным препаратам, содержащим несколько активных веществ, направленных на устранение симптомов ОРЗ: кашля, першения в горле, отечности носоглотки, лихорадки с ознобом, общей слабости, головной боли, миалгий и артралгий, которые пациенты переносят с трудом. Многокомпонентные симптоматические средства содержат сбалансированные дозы лекарственных препаратов, что снижает риск передозировки. Их удобно использовать — один препарат вместо нескольких. Кроме того, лечение обходится дешевле. Практически все подобные лекарства могут отпускаться без рецепта врача [11].
В качестве основного вещества используется либо анальгетик-антипиретик (парацетамол) или нестероидный противовоспалительный препарат (ацетилсалициловая кислота, ибупрофен и др.).
Прием препаратов, содержащих ацетилсалициловую кислоту, особенно при гриппе, ветряной оспе и инфекциях, вызванных вирусами Коксаки, опасен у детей до 15 лет, поскольку может вызывать синдром Рея, характеризующийся энцефалопатией и острой жировой дистрофией печени, быстро приводящей к печеночной недостаточности [12].
Благодаря высокому профилю эффективности и безопасности парацетамол рассматривается в качестве средства терапии первой линии в лечении лихорадки и купировании боли у пациентов разных групп, в том числе детей и лиц пожилого возраста. Считается, что выраженное анальгетическое действие препарата связано с его способностью накапливаться в центральной нервной системе, головном и спинном мозге и уменьшать образование простагландинов за счет ингибирования изоформы фермента циклооксигеназы — ЦОГ-3 [13].
Анальгезирующий эффект связан с периферическим блокированием импульсов на брадикинин-чувствительных хеморецепторах, ответственных за возникновение боли. В отличие от других нестероидных противовоспалительных препаратов действие парацетамола на синтез простагландинов ограничивается центрами терморегуляции и боли в гипоталамусе и не влияет на другие органы и ткани. По этой причине эрозивно-язвенные поражения желудочно-кишечного тракта, проявления бронхоспазма при приеме парацетамола развиваются крайне редко, препарат не воздействует на почечный кровоток и агрегацию тромбоцитов. Возможность развития поражений печени связывают в основном с длительным приемом парацетамола в дозах, значительно превышающих рекомендуемые максимальные [14].
В составе комбинированных препаратов используются деконгестанты. Одним из первых препаратов этой группы был эфедрин. В настоящее время применяются фенилпропаноламин, псевдоэфедрин и фенилэфрин, имеющие меньшую по сравнению с эфедрином частоту нежелательных эффектов. Эти препараты стимулируют альфа-1-адренорецепторы сосудистой стенки, что приводит к их сужению, снижению проницаемости, отека слизистой оболочки носа, количества отделяемого из носа и восстановлению свободного носового дыхания.
Однако в силу активации адренергических структур эти средства могут в той или иной степени повышать артериальное давление, потребность миокарда в кислороде, увеличивать вероятность сердечных аритмий у пациентов с сердечно-сосудистыми рисками, а также вызывать беспокойство и бессонницу [15].
По результатам крупного эпидемиологического исследования, проведенного в 2001 году в США, показана связь развития геморрагического инсульта с применением фенилпропаноламина.
Фенилэфрин — единственный системный деконгестант, разрешенный для безрецептурного отпуска в Российской Федерации в составе комбинированных средств от ОРЗ и гриппа. В дозе 10 мг фенилэфрин эффективно уменьшает отечность носовых ходов у больных с ринитом. В этой дозе он не повышает артериальное давление и не имеет центрального стимулирующего эффекта [16]. В отличие от адреномиметиков, которые применяют местно, фенилэфрин не вызывает раздражения или сухости слизистой оболочки носа, развития медикаментозного ринита.
Фенилэфринсодержащие препараты считаются самыми безопасными препаратами для симптоматического лечения ОРЗ.
В состав комбинированных средств часто входят блокаторы Н1-гистаминовых рецепторов I поколения: фенирамин, хлорфенирамин, прометазин. Эти препараты потенцируют антиэкссудативное действие стимуляторов альфа-1-адренорецепторов. Блокаторы Н1-гистаминовых рецепторов I поколения обладают седативными свойствами, улучшают сон. В то же время их следует с осторожностью назначать пациентам, занимающимся деятельностью, требующей повышенного внимания и быстрых реакций, в первую очередь вождением автомобиля.
Врачи должны информировать пациентов о недопустимости вождения автомобиля и выполнения работ, связанных с высокой концентрацией внимания, когда прописывают блокаторы Н1-гистаминовых рецепторов I поколения. Минимальной частотой седации из наиболее популярных антигистаминных средств в составе комбинированных препаратов обладает хлорфенирамин — 4%, фенирамин — 8,3% [17].
Для повышения работоспособности пациентов при ОРЗ, устранения ощущения вялости, уменьшения головной боли, связанной с вазоконстрикцией (сужения просвета кровеносных сосудов), в состав некоторых комбинированных средств входит кофеин, который также препятствует проявлению седативного действия антигистаминных препаратов. Однако такие препараты могут повышать артериальное давление, вызывать беспокойство и бессонницу.
Иногда в комбинированные препараты производители добавляют аскорбиновую кислоту, обладающую комплексным и патогенетическим действием, необходимым при ОРЗ и гриппе. Аскорбиновая кислота стимулирует выработку эндогенного интерферона, нормализует процессы перекисного окисления липидов, укрепляет сосудистую стенку, уменьшая ее проницаемость, и восполняет повышенную во время ОРЗ и гриппа потребность организма в витамине С. Суточная потребность здорового взрослого человека в аскорбиновой кислоте составляет 70–100 мг [18], а во время болезни — еще выше, но не более 200 мг в сутки, так как повышенная доза организмом не усваивается и выводится с мочой в неизменном виде. А избыток аскорбиновой кислоты может вызывать различные нежелательные побочные эффекты: аллергические реакции, раздражение слизистой желудочно-кишечного тракта, обострение мочекаменной болезни.
Кроме того, стоит отметить, что наиболее перспективными и выгодными для пациентов стоит все-таки считать препараты с 3-компонентным составом — антипиретиком, деконгестантом и антигистаминным средством (желательно фенирамин/хлорфенирамин), подобное сочетание позволяет бороться с большинством типичных симптомов, что позволяет применять один препарат для лечения большинства ОРЗ.
Выбор комплексных препаратов при лечении ОРЗ должен быть дифференцирован: необходимо учитывать клиническую картину заболевания, уровень безопасности, сопутствующие заболевания, условия, в которых находится пациент: дома, на работе или за рулем. Одним из оптимальных симптоматических средств, противодействующих неприятным проявлениям гриппа и ОРЗ, считается ТераФлю от гриппа и простуды Экстра — комплексный препарат с усиленной формулой, быстро снимающий все основные симптомы, характерные для гриппа: жар, головную боль, ломоту в теле, озноб, резь в глазах, а также местные симптомы: насморк и заложенность носа, боль в горле.
Преимущества комбинированных симптоматических препаратов:
- быстро снимают все основные симптомы гриппа и ОРЗ, благодаря комбинированной формуле из нескольких активных веществ;
- содержат оптимально подобранные дозы действующих веществ;
- делают применение удобным и экономически выгодным (один препарат вместо нескольких);
- могут использоваться для самостоятельного лечения пациентами (отпускаются без рецепта врача);
- позволяют быстро и эффективно улучшить качество жизни.
Литература
Р. В. Горенков, доктор медицинских наук, доцент
Изучение основных функций физиотерапии в профилактике распространения острых респираторных вирусных инфекций (ОРВИ). Обобщение главных задач физиотерапии: ослабления катаральных явлений, предупреждения осложнений, повышения сопротивляемости организма.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 23.05.2012 |
| Размер файла | 20,9 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Физиотерапевтические методы, используемые для лечения острых респираторных вирусных инфекций
Среди заболеваний органов дыхания наибольшее распространение имеют острые респираторные вирусные инфекции (ОРВИ). Воротами инфекции являются различные отделы респираторного тракта, где возникают воспалительные изменения. При риновирусных заболеваниях преобладают явления ринита, при аденовирусных-ринофарингита, парагриппе-ларингита, гриппе-трахеита при респираторных вирусных заболеваниях-явлении бронхита.
Задачи физиотерапии заключаются в следующем
-ослабить катаральные явления
-повысить сопротивляемость организма, а также тонус центральной нервной системы и вегетативной нервной системы.
В первые дни заболевания практически врачи физиотерапию обычно или не назначают, или назначают ультрафиолетовое облучение слизистой оболочки носа, рассчитывая на бактерицидный эффект ультра-фиолетового излучения, но возникающая при облучение эритема слизистой оболочки резко усиливает явления ринореи.
Комплекс физических методов лечения следует назначать с первых дней заболевания. Своевременное применение физиотерапии уменьшит выраженность симптомов заболевания, будет способствовать более быстрому разрешению воспалительного процесса и предупредит развитие осложнений.
С первого дня заболевания назначаются:
2. Ультрафиолетовое облучение подошвенной стороны стоп по 5-7-9- биодоз, процедуры проводят ежедневно. Курс лечения 3 облучения. Детям до 3-х лет проводят облучение стоп, нижней трети голени ”сапожки” эритемными дозами.
3. Аэрозольные ингаляции (бализ, эктерицид, 0,5% раствор диоксидина)№5-8.
4. При острых катаральных явлениях в носоглотке в качестве отвлекающего средства применяют ножные и ручные ванночки с постепенным повышением температуры от 37 до 40 с продолжительностью 10 минут.
Через 3-4 дня от начала заболевания при стихании острых воспалительных явлений и уменьшении экссудации слизистой оболочки верхних дыхательных путей назначаются:
1.Ультрафиолетовое облучение слизистой оболочки носа и зева через тубус. Доза: 0,5 биодозы ежедневно. При каждом последующем облучении дозу увеличивают на 0,5 биодозы. На курс 5 процедур.
При симптомах ларингита и ларинготрахеита назначают:
- Ингаляция лазолвана, беротека, беродуала через небулайзер каждые два часа.
- Микроволновая терапия или УВЧ-терапия на гортань мощность 30 Вт, слаботепловая или безтепловая доза, время в зависимости от возраста ежедневно, на курс 5-7 процедур.
- При синдроме крупа - ингаляция с добавлением глюкокортикоидов, интерферона.
- Электрофорез интерферона эндоназально, на курс 5-6 процедур.
У большинства больных отоларингологом диагностировано изменение в носоглотке. У младших детей - это аденоидит, у старших - хронический тонзиллит. Одним из методов лечения и профилактики и обострения данных заболеваний являются физиотерапевтические процедуры. При аденоидитах эффективным является использование ДДТ, СМТ - терапии облучения синим цветом (лампа Минина, соллюкс, светотерапия от аппарата Биоптрон) парафинолечение и другие тепловые процедуры. Используются электрофорез с йодом, цинком, аминокапроновой кислотой эндоназально.
При наличии у ребенка хронического тонзиллита существует методика профилактики его обострения, которая проводится два раза в год. Назначается УФО на область миндалин или СМВ, ДМВ терапии на подчелюстную область в чередовании с ультра звуковой терапией. Каждая процедура назначается № 10. Проводится ингаляция с раствором дерината № 10 ежедневно. Данная методика оказывает противовоспалительное бактерицидное действие способствует рассасыванию соединительной ткани, отхождение казеозных “пробок”, показано даже при декомпенсированном процессе. При наличии обострения хронического тонзиллита впервые дни заболевания назначается УВЧ на область подчелюстных желез в сочетании с УФО миндалин. Данное воздействие оказывает противовоспалительное, противоотечное действие уменьшает интоксикацию повышает иммунитет. Рекомендовано назначение микроволновой терапии, лекарственного электрофореза новокаина, лизоцима, фурацилина, диоксидина, цинка, йода, аминокапроновой кислоты. Процедуры улучшают регионарное кровообращение и лимфообращение, блокируя проводимость, уменьшает тонзологенную интоксикацию. В дальнейшем показано ультразвуковая терапия на область подчелюстных желез или фонофорез (спленина, интерферона, дерината, гидрокартизона, нафтолана) Данная процедура усиливает кровообращение, влияет на соединительную ткань повышая ее эластичность предотвращая развитие спаек. Широко используется магнитотерапия так как магнитные поля стимулируют лимфоидную систему: в периферической крови увеличивается количество лимфоидных клеток, повышается коэффициент их резистентности. К действию магнитных полей чувствительны микроорганизмы. МП влияют на генетические структуры бактерий. При частых обострениях хронического тонзиллита в период ремиссии показано проведение тепловых процедур в виде грязевых парафиновых озокеритовых аппликаций или использования “сухого тепла” (песок), галотерапия.
При синуситах, учитывая гнойное содержимое в пазухах при остром или хроническом процессе назначается электрическое поле УВЧ, СМВ-ДМВ терапии. Эти воздействия уменьшают отек слизистой носа, стимулируют фагоцитоз, уменьшаю интоксикацию, улучшают микроциркуляцию, разжижают слизистые выделения, что улучшает носовое дыхание способствует освобождению пазух. Параллельно с использованием токов высокой частоты назначается УФО облучение слизистой носа биоптрон-терапии на пазухе носа. Применяется ДДТ терапия на область лобной пазухи которая уменьшает отек слизистой, улучшает кровообращение в пазухах. Совместно с использованием электролечения назначается ингаляционная терапия с применением следующих лекарственных препаратов:
- Щелочные растворы: в виде 2% раствора натрия гидрокарбоната для разжижения слизи, создания щелочной среды в очаге воспаления.
- Солевые растворы: натрий хлорид 0,9%. Изотонический раствор не оказывает раздражающего действия на слизистые оболочки, применяется для их смягчения, очищения, промывания полости носа. 2% гипертонический раствор способствует очищению полости носа от слизисто гнойного содержимого.
- Аква-марис используется для промывания полости носа и носоглотки, для увлажнения слизистой носа.
- Муколитики: ринофлуимуцил- активный мукалитик и антиоксидант, применяется с целью разжижения густого и вязкого носового секрета;
Ацетилцистеин используется как муколитическое и отхаркивающее средство.
Амброксол активный мукалитик при гнойных ринитах и риносинуситах.
Ферменты: трипсин, химотрипсин, лизоцим. Все препараты обладают противовоспалительным противоотёчным противовирусным эффектом. Разжижают гной и слизь.
Антисептические средства: Диоксидин, Йодинол, Фуроцилин воздействуют на грамположительные и грамотрицательные микробы.
Иммуномодулирующие средства: Деринат, Интерферон.
Интраназальные глюкокортикоиды: Пульмекорт-широко используются при бронхиальной астме, вазомоторном рините, для профилактики роста полипов после их удаления и после их удаления.
Местная антибактериальная терапия - изофра, полидекса для лечения ринофаренгитов, ринитов, синуситов.
Физиотерапевтическое отделение ГБУЗ “Детская поликлиника №4” является одним из самостоятельных подразделений лечебно-профилактического учреждения, представляет собой комплекс из физиотерапевтических кабинетов, в которых используются все современные виды физиолечения: электролечение и светолечение, лазеротерапия, ультразвуковая терапия, ингаляционная терапия, сухая солевая аэрозоль, магнитотерапия, функционирует кабинет для проведения “сухих” воздушных углекислых процедур.
Имеются хорошо оснащённые кабинеты лечебной физкультуры, массажа, иглорефлексотерапии.
Задачами физиотерапевтического отделения являются:
-Лечение и профилактика заболеваний путем широкого использования современных методов физиотерапии;
-Консультация больных по направлению лечащих врачей;
-Контроль за выполнением назначаемых физиопроцедур;
-Анализ ошибок в назначениях физиотерапевтических процедур врачами других специальностей и повышения их квалификации в области физиотерапии;
-Обеспечение персоналом соблюдение правил техники безопасности.
Работа отделений проводится по плану, составление которого возложено на заведующего отделением. В нем отражены основные мероприятия по улучшению работы отделения, профилактические мероприятия работа по пожарной и технической безопасности, санитарно-просветительные работы.
Больные за курс лечения и реабилитации получают несколько видов физиотерапевтических процедур. Тем самым преследуется цель комбинированного и сочетанного воздействий физических факторов в восстановлении и реабилитации больных. Для лечения и оздоровления пациентов с острыми респираторно-вирусными инфекциями широко применяется галотерапия. Это метод лечения искусственным микроклиматом, по некоторым параметрам соответствующим микроклимату соляных пещер. Основным действующим фактором является практически асептический безаллергенный воздух, насыщенный сухим высокодисперсным аэрозолем хлорида натрия.
При галотерапии лечебное действие оказывает аэродисперсная среда, насыщенная сухим аэрозолем хлорида натрия в концентрации 0,5-9 мг/м 3 . Сухой аэрозоль не вызывает отека слизистой оболочке верхних дыхательных путей и бронхоспазма, доза натрия хлорида, получаемого больным за время сеанса галотерапии, значительно меньше по сравнению с дозой получаемой при дыхании влажной аэрозолью. Аэрозоль натрий хлорид улучшает реологические свойства бронхиального содержимого. Во время курса галотерапии, улучшается дренажная функция дыхательных путей: облегчается отделение мокроты, уменьшается ее вязкость, облегчается кашель. Аэрозоль снижает количество нейтрофилов, стимулирует реакции альвеолярных макрофагов способствует увеличению количества фагоцитируюцих элементов и усиление их фагоцитарной активности. Галотерапия уменьшает воспалительную реакцию слизистой верхних и нижних дыхательных путей оказывает положительное влияние на состояние гуморального и клеточного иммунитета. К концу курса галотерапии улучшается общее состояние: уменьшается кашель, мокрота становится слизистой и легко отходит. У больных ринитом, гнойным синуситом после курса лечения отмечается улучшение носового дыхания, исчезают слизистые выделения из носа. Рентгенологически отмечается уменьшение отека придаточных пазухах носа.
Лечение больных с ОРВИ в условиях соляных пещер позволяет получить ремиссию от 6 месяцев до года приблизительно у 80% больных. Выявлен положительный эффект при применении препарата “Деринад” для профилактики и лечения острых респираторных заболеваний у детей. Его можно назначать не только с профилактической целью, но и даже заболевшему ребенку. Без каких-либо ограничений Деринад сочетается с другими противовирусными препаратами. Для лечения больных с патологией верхних дыхательных путей Деринад рекомендуется вводить ингаляционно с помощью небулайзера.
Преимущество ингаляционной терапии:
- Широкий охват поверхности слизистой оболочки дыхательных путей;
- Возрастание интенсивности всасывания;
- Уменьшение количества обострений и тяжести течения заболевания;
- Увеличение депонирования Деринада в подслизистом слое и очаге поражения;
- Снижается потребность в лекарственной нагрузке;
- Не провоцирует кашель у детей с высокой “чувствительностью” бронхов;
- Не вызывает аллергической реакции;
Включение в комплекс терапии ингаляций Дерината позволило снизить частоту присоединения таких осложнений, как отиты, синуситы, улучшить функции внешнего дыхания.
Применение Дерината в ингаляционной форме эффективно влияет как на систему клеточного и гуморального иммунитета, так и на местный, что позволяет купировать рецидивирования процесса и снижать частоту осложнений основного заболевания, значительно улучшить функции внешнего дыхания.
физиотерапия вирусный инфекция респираторный
Инфекции верхних дыхательных путей являются серьезной проблемой для здравоохранении в связи с их широкой распространенностью и наносимым экономическим ущербом как отдельным лицам, так и обществу в целом.
Наиболее часто инфекционные патологии у детей являются острые респираторно-вирусные заболевания. Особую актуальность ОРВИ имеют для детей до 3-х летнего возраста. Это связано с тем, что среди этой категории детей уровень заболеваемости ОРВИ и риск развития серьезных осложнений инфекции наиболее высок.
В настоящее время физические методы лечения занимают значительное место в терапии детских заболеваний. Безболезненность, нетоксичность простота и доступность определяют их широкое применение в педиатрической практике. Большинство физических факторов являются неотъемлемой частью окружающей нас природы или близки к ней. Они представляют собой адекватное, привычные раздражители для детского организма, которые хорошо адаптируются к ним в процессе фило- и онтогенеза. В связи с этим методы физиотерапии с успехом используются не только для лечения, но и для профилактики многих заболеваний в детском возрасте, а также в системе реабилитации.
При назначении методов физического воздействия необходимо учитывать своевременное и патогенетически обоснованное применение соответствующего физического фактора, его дозировку с учетом формы и стадии заболевания возраста, индивидуальной реактивности организма, целесообразное сочетание с другими методами (медикаментозной терапии, специфической иммунизации).
При остром течении болезни физиотерапевтическое воздействие в комплексе с другими методами должно оказывать противовоспалительный и рассасывающий эффект.
При затяжном течении требуется лечение физическими факторами, направленное на повышение защитных, приспособительных сил организма.
При хронических заболеваниях с целью успешной реабилитации целесообразно использовать физические и бальнеологические факторы; необходимо этапное лечение (стационар, реабилитационное отделение, санаторий) и соблюдение интервалов между курсами физиотерапии. В санаторных условиях максимальное значение приобретает использование природных лечебных факторов(воздушные и солнечные ванны, водные процедуры, бальнеотерапия и гипокситерапия)
Безболезненность не токсичность простота и доступность физических факторов определяет их широкое применение в педиатрической практике, в частности при лечении острых респираторно-вирусных инфекций.
Список используемой литературы
1. Боголюбов В. М., Пономаренко Г. М. Общая физиотерапия. - М.:СПб, медицина, 1998 г.
2. Боголюбов В. М. Техника и методики физиотерапевтических процедур. (Справочник). Москва, 2004 г.
3. Ушаков А. А. Руководство по практической физиотерапии. Москва АНМИ, 1996 г. с. 142-148.
4. Фадеева Н. И., Максимов А. И., Садовникова И. В. Основы физиотерапии в педиатрии. Издательство “НижГМА” Нижний Новгород., 2009 г. с. 13-18.
5. Щеплягина Л. А., Римарчук Г. В., Круглова И. В., Борисова О. И. Новые технологии в лечении острых респираторных заболеваний у детей. Лекции для врачей.-М.,2007 с. 4-8.
Физиолечение применяют как для лечения самого орви, чтобы уменьшить заложенность дыхательных путей, снизить вирусную активность в слизистых, так и для профилактики осложнений.
Задачи физиотерапии при орви:
- убрать катаральное воспаление;
- снизить вероятность осложнений;
- укрепить организм, улучшить местный иммунитет.
Ингаляции
Самый распространённый из методов физиотерапии. Ингаляционное лечение орви даёт быстрый результат, поскольку активные вещества вводятся непосредственно в зону воспаления, где они:
- уничтожают бактерии и вирусы;
- нарушают цепочку размножения патогенов;
- расширяют просвет в бронхах;
- уменьшают воспаление;
- устраняют препятствия для носового дыхания;
- разжижают и выводят мокроту.
Препарат для ингалятора подбирают индивидуально. Это могут быть бронхолитики, муколитики, иммуномодуляторы, антибактериальные препараты, эфирные масла.
Внутрисосудистое лазерное облучение крови (ВЛОК)
Антивирусный и антибактериальный эффект достигается благодаря быстрому и стойкому укреплению иммунной системы, росту чувствительности микроорганизмов к антибиотикам, повышению устойчивости тканей к вредному воздействию микроорганизмов.
Легочный и бронхорасширяющий эффект проявляется улучшением функции дыхания.
Повышение чувствительности к фармакологическим препаратам. Благодаря этому действию ВЛОК удается снизить дозировку гормонов, антибиотиков, психотропных средств, нитратов и т. д.
Дезинтоксикационный эффект. ВЛОК снижает признаки интоксикации при тяжелых заболеваниях.
Ультрафиолетовое облучение
Для повышения сопротивляемости и уничтожения бактерий облучают поверхность тела половиной дозы, постепенно увеличивая интенсивность. Локально воздействуют 1 биодозой УФО на слизистую носа. При затяжных орви прогревают шейно-воротниковуюзону, стопы, нижнюю часть голени. УФО адаптирует организм, стимулирует иммунитет и кроветворение, уменьшает отёк, снимает воспаление, восстанавливает метаболические процессы.
Ультразвук, электрофорез, инфракрасное излучение
УВЧ в слабой дозе в виде ежедневных тепловых воздействий в области гортани или грудной клетки. Длительность и количество процедур на аппарате УВЧ-терапии зависят от состояния слизистой и возраста. Электрофорез назначают на гортань и эндоназально, с препаратами, блокирующими развитие бронхита как осложнения респираторной инфекции. Лазерное инфракрасное излучение направляют на грудную клетку для профилактики и лечения осложнений орви.
Вибрационный массаж
Под действием вибромассажёра кровь и ткани насыщаются кислородом, повышается интенсивность газообмена, стимулируется движение физиологических жидкостей, отхождение мокроты.
Лечение выполняется в отделении:
Физиотерапевтическое отделение и лечебной физкультуры
Новейшие технологии ранней реабилитации и лечения кардиологических, неврологических и ортопедических больных.
Респираторные заболевания – самая распространенная причина обращения к врачу и утраты нетрудоспособности и среди взрослых, и среди ребятишек разного возраста.
Поэтому поиску эффективных способов их профилактики всегда уделяется большое внимание.
Как правило, доктора используют специфическую профилактику (вакцинацию) и рекомендуют пациентам различные неспецифические профилактические мероприятия (прием иммуномодуляторов, закаливание). Но эти методы имеют свои недостатки: их нельзя применять при появлении первых симптомов болезни, при общем ослаблении организма, при наличии повышенной чувствительности к определенным веществам. Поэтому все больше внимания специалистов привлекают физиотерапевтические методы предупреждения ОРВИ.
В чем преимущество этих методов?
Физическими факторами можно воздействовать на организм как до, так и после его инфицирования, в том числе при уже появившемся недомогании. Большинство физиотерапевтических методов лишено побочных эффектов, и может применяться у пациентов разного возраста. При этом результат от их применения заметен уже после первых сеансов: если имелись признаки болезни, быстро улучшается самочувствие больного, наблюдается положительная динамика.
В большинстве случаев, первой мишенью респираторных вирусов становится слизистая оболочка носовой полости, глотки и их лимфоидная ткань. Действуя физическими факторами, врач может улучшить кровообращение и ток лимфы в этих органах, активизировать иммунные клетки, купировать воспаление и снять отек, очистить слизистые от болезнетворной микрофлоры. Это помогает организму обезвредить вирус, предупредив тем самым развитие болезни или значительно облегчив ее течение.
Если болезнь уже началась, курс физиотерапии сводит к минимуму риск развития таких осложнений, как синусит, ангина, отит, ларинготрахеит и воспаление верхних дыхательных путей. При этом, чем раньше пациент стал получать лечение, тем быстрее наступает его выздоровление.
Какие методы могут быть использованы?
Современные физиотерапевты располагают широким выбором способов воздействия на организм пациента. При выборе конкретной методики лечения они учитывают имеющиеся симптомы заболевания, состояние и возраст больного, наличие или отсутствие у него хронических болезней. Наиболее часто применяются такие методы, как:
- Воздействие на слизистую короткими ультрафиолетовыми (КУФ) лучами через тубус.
- УВЧ (ультравысокочастотная) и СМВ (сантиметроволновая) терапия, а также УВЧ-индуктотермия.
- УФО (ультрафиолетовое облучение) шеи, лица и груди, проекции лимфатических узлов, миндалин.
- Парафино-озокеритовые аппликации на область стоп.
- Аэрозоли и эндоназальный электрофорез, а также ультрафонофорез интерферона, лизоцима, биогенных стимуляторов.
- Грязевые аппликации на область носа и придаточных пазух.
- Магнитотерапия.
- Амплипульстерапия по эндоназальной методике.
- Ультразвуковая и лазерная терапия.
- Динамическая нейроэлектростимуляция (ДЭНС-терапия).
Особое значение приобретает физиотерапия при угрозе инфицирования пациентов, страдающих хроническими оториноларингологическими патологиями. Вовремя проведенное лечение позволяет избежать обострения воспалительного процесса, поэтому курсы физиолечения таким больным рекомендуется проходить в осенне-зимний и зимне-весенний период, во время повышенной активности респираторных вирусов. Также полезно будет прохождение профилактических физиотерапевтических курсов часто болеющим детям, пожилым и ослабленным людям.
Что такое острые респираторные заболевания (ОРЗ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — группа острых инфекционных заболеваний, при которых возбудители проникают в организм человека через дыхательные пути и вызывают синдром поражения респираторного тракта и общей инфекционной интоксикации. Употребление термина ОРВИ (острое респираторное вирусное заболевание) при отсутствии лабораторно подтверждённой этиологической расшифровки является некорректным.
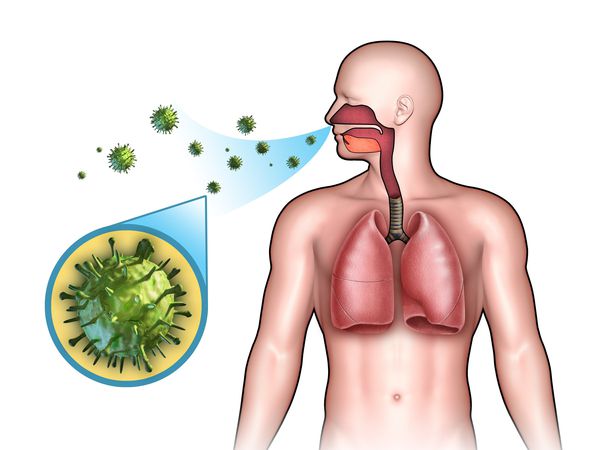
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, т. е. они могут быть вызваны различными видами возбудителей:
- бактерии (стафилококки, стрептококки, пневмококки, гемофильная палочка, моракселла катаралис и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронавирусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (х ламидия пневмония , хламидия пситаки, хламидия трахоматис );
- микоплазмы (м икоплазма пневмония ).
Чаще всего возбудителем ОРЗ являются вирусы, поэтому термин ОРВИ используют небезосновательно. В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция) [2] [4] .
Эпидемиология
ОРЗ — это преимущественно антропонозы, т. е. болезни, способные поражать только человека . Являются самой многочисленной и частой группой заболеваний у человека (до 80 % всех болезней у детей). Поэтому они представляют серьёзную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба.
Источник инфекции — больной человек с выраженными или стёртыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный. Это значит, что заболеть ОРЗ, вызванным одним видом возбудителя, но разными серотипами (их могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой путь), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы или воду) [2] [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей в той или иной степени. СОИИ проявляется общей слабостью, адинамией, быстрой утомляемостью, повышенной температурой тела, потливостью и др.
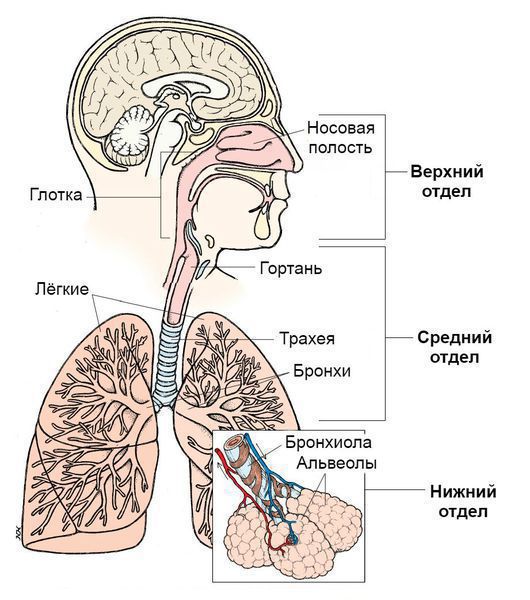
Синдром поражения респираторного тракта (СПРТ) — основной синдром для данных заболеваний, он включает:
- Ринит — воспаление слизистой оболочки носа. Характеризуется заложенностью носа, снижением обоняния, чиханием, выделениями из носа — сначала прозрачными слизистыми, затем слизисто-гнойными (более плотные выделения жёлто-зелёного цвета появляются в результате присоединения вторичной бактериальной флоры). — воспаление слизистой оболочки глотки. Основные симптомы: першение и боли в горле различной интенсивности, сухой кашель — "горловой".
- Ларингит — воспаление слизистых оболочек гортани. Проявляется осиплостью голоса, иногда афонией (отсутствием голоса), кашлем и болью в горле.
- Трахеит — воспаление трахеи. Сопровождается мучительным, преимущественно сухим кашлем, саднением и болями за грудиной.
- Бронхит — воспаление слизистой оболочки бронхов. При этом возникает кашель с наличием мокроты и без, сухие хрипы, редко крупнопузырчатые хрипы при аускультации (выслушивании).
- Бронхиолит — воспаление бронхиол (мелких бронхов). Характеризуется наличием кашля различной интенсивности и хрипов разных калибров.
Дополнительными синдромами могут быть:
- синдром экзантемы (высыпания на кожных покровах);
- тонзиллита (воспаления миндалин);
- лимфаденопатии (ЛАП) — увеличения лимфатических узлов ; ( воспаления слизистой оболочки глаза) ;
- гепатолиенальный синдром (увеличение печени и селезёнки);
- геморрагический синдром ( повышенная кровоточивость) ;
- синдром энтерита (воспаления слизистой оболочки тонкого кишечника) .
Алгоритм по распознаванию ОРЗ различной этиологии:
Наиболее распространенным заболеванием, имеющим тяжёлое течение и высокий риск развития осложнений является грипп. Инкубационный период гриппа длится от нескольких часов до 2-3 дней. В отличие от других острых респираторных заболеваний, при гриппе сначала появляется синдром общей инфекционной интоксикации (высокая температура, озноб, сильная головная боль, слезотечение, боль при движении глазных яблок, ломота в мышцах и суставах). На 2-3-день присоединяются симптомы поражения респираторного тракта: першение в горле, насморк, сухой надсадный кашель.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течение непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5 ℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности. Возможно появление осложнений и неотложных состояний [6] [7] .
Патогенез острых респираторных заболеваний (ОРЗ)
- у аденовирусов — гликопротеином (фибриллы);
- у парамиксо- или ортомиксовирусов шипами гемагглютинина;
- у коронавирусов — S-белком соединения и гликолипидами.
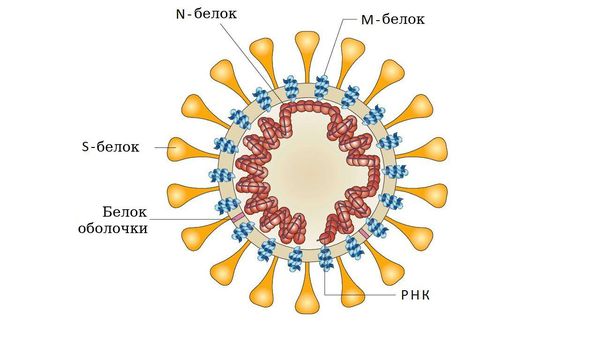
Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии. Т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса. Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток представляет собой защитный процесс, но с другой стороны в результате накопления свободных радикалов и факторов воспаления запускается патологический процесс:
- нарушается липидный слой клеточных мембран эпителия верхних отделов респираторного тракта и лёгких;
- нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость;
- развивается дезорганизация жизнедеятельности клетки вплоть до её гибели.
Второй этап инфицирования характеризуется вирусемией — попаданием вируса в кровь и распространением по всему организму. В совокупности с повышением деятельности защитных механизмов и появлением в крови продуктов распада клеток этот процесс вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию (выведение) микроорганизма и восстановление строения и функции поражённой ткани хозяина [5] [7] .
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
По вовлечению отдельных частей дыхательной системы:
- Инфекции верхних дыхательных путей. Верхние дыхательные пути начинаются с носа и включают голосовые связки в гортани, придаточные пазухи носа и среднее ухо.
- Инфекции нижних дыхательных путей. Нижние дыхательные пути начинаются с трахеи и бронхов и заканчиваются бронхиолами и альвеолами.
По клинической форме:
- Типичная.
- Атипичная:
- акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики).
По течению:
По степени тяжести:
По длительности течения:
- острое (5-10 дней);
- подострое (11-30 дней);
- затяжное (более 30 дней) [8] .
Осложнения острых респираторных заболеваний (ОРЗ)
Если острое респираторное заболевание не пролечить вовремя, могут появиться различные более серьёзные заболевания:
- Связанные с ЛОР-органами: отит, синуситы, бактериальный ринит, ложный круп.
- Связанные с лёгочной тканью: вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс лёгкого ( ограниченный очаг гнойного воспаления в лёгочной ткани) , эмпиема плевры ( скопление гноя в плевральной полости) . Пневмония проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации ( потрескиванием или похрустыванием) , влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.

- Связанные с поражением нервной системы: судорожный синдром, неврит ( воспаление нерва) , менингит ( воспаление оболочек головного и спинного мозга) , менингоэнцефалит (воспаление оболочек и вещества головного мозга), синдром Гийена—Барре и др. [10]
- Связанные с поражением сердца: миокардит (воспаление сердечной мышцы).
- Связанные с обострением хронических заболеваний: обострение ревматизма, тонзиллита, туберкулёза, пиелонефрита (воспаление почки) и др. [7]
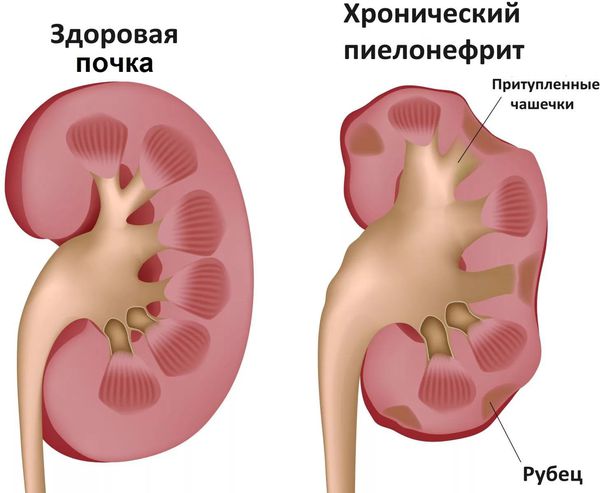
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложнённом течении) обычно не проводится. В отдельных случаях могут использоваться:
- Развёрнутый клинический анализ крови. При этом может обнаружиться лейкопения ( снижение количества лейкоцитов) и нормоцитоз ( нормальный размер эритроцитов) , лимфо- и моноцитоз ( увеличение числа лимфоцитов и моноцитов) , при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево (увеличение количество нейтрофилов и появление их незрелых форм );
- Общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации).
- Биохимические анализы крови. Может выявляться С-реактивный белок (указывает на наличие инфекции). При некоторых системных возбудителях, например аденовирусной инфекции, характерно повышение АЛТ.
- Серологические реакции. Возможна ретроспективная диагностика методами РСК, РА, ИФА, однако она редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, но её применение ограничено в основном стационарами и научно-исследовательскими группами.
При подозрении на развитие осложнений проводят соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ и др.) [3] [5] .
Лечение острых респираторных заболеваний (ОРЗ)
ОРЗ встречается очень часто и в большинстве случаев протекает в лёгкой и средней степени тяжести, поэтому обычно больные проходят лечение дома. При тяжёлых формах (с риском развития или развившимися осложнениями) пациенты должны проходить терапию в условиях инфекционного стационара до нормализации процесса и появления тенденций к выздоровлению. В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Пища должна быть разнообразной, механически и химически щадящей, богатой витаминами, рекомендуются мясные нежирные бульоны (идеально подходит негустой куриный бульон и т. п.), обильное питьё до — 3 л/сут. (тёплая кипячёная вода, чай, морсы). Хороший эффект оказывает тёплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (уменьшение беспокоящих симптомов) терапию.
Этиотропная терапия имеет смысл лишь при назначении в раннем периоде и лишь при ограниченном спектре возбудителей (в основном при гриппе). Использование средств отечественной фарминдустрии ("Арбидол", "Кагоцел", "Изопринозин", "Амиксин", "Полиоксидоний" и т. п.) не обладают никакой доказанной эффективностью и могут иметь эффекта, лишь в качестве плацебо.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений) [2][6] .
Прогноз. Профилактика
Прогноз при ОРЗ — положительный. Больные обычно выздоравливают в течение 5-10 дней без неблагоприятных последствий. Осложнения респираторных заболеваний могут возникнуть при гриппе, другие возбудители менее агрессивны. Также неблагоприятные последствия возможны у пациентов с ослабленным иммунитетом. После выздоровления организмом вырабатывается иммунитет к той инфекции, которой человек переболел .
Ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
Читайте также:

