Новая внутрибольничная инфекция крейтцфельдта якоба реферат
Обновлено: 05.07.2024
а) Терминология:
1. Сокращения:
• Болезнь Крейтцфельдта-Якоба (БКЯ)
• Спорадическая болезнь Крейтцфельдта-Якоба (сБКЯ)
• Вариантная болезнь Крейтцфельдта-Якоба (вБКЯ)
2. Определение:
• Быстро прогрессирующее, смертельное нейродегенеративное заболевание, вызываемое прионами (белковые инфекционные частицы, не содержащие ДНК и РНК):
о Трансмиссивная губчатая энцефалопатия
б) Визуализация:
1. Общие характеристики болезни Крейтцфельдта-Якоба (БКЯ):
• Лучший диагностический критерий:
о Повышение интенсивности сигнала от базальных ганглиев (БГ), таламусов и коры больших полушарий на Т2-ВИ прогрессирующего характера
• Локализация:
о Преимущественное поражение серого вещества (СВ)
- БГ: хвостатые ядра и скорлупа > бледные шары (БШ)
- Таламусы (часто при вБКЯ)
- Кора больших полушарий (наиболее часто в процесс вовлекаются лобные, теменные и височные доли):
Вовлечение коры часто имеет асимметричный характер
Вариант Хайденхайна: затылочные доли
Вариант Браунэлл-Оппенгеймера: мозжечок
о Белое вещество (БВ) обычно не поражается

2. КТ признаки болезни Крейтцфельдта-Якоба (БКЯ):
• Бесконтрастная КТ: обычно нормальная картина:
о При КТ обследованиях в динамике возможно выявление быстропрогрессирующей атрофии и расширения желудочков
4. Радионуклидная диагностика болезни Крейтцфельдта-Якоба (БКЯ):
• ПЭТ: регионарный гипометаболизм глюкозы коррелирует с участками поражения на патоморфологических препаратах
• ОФЭКТ с N-изопропил-n-(I-123)-иодамфетамином
о ↓ поглощения РФП и ↓ абсолютных значений rCBF в различных частях коры больших полушарий
5. Рекомендации по визуализации:
• Лучший инструмент визуализации: МРТ с ДВИ и FLAIR
в) Дифференциальная диагностика болезни Крейтцфельдта-Якоба (БКЯ):
1. Гипоксически-ишемическое поражение:
• Наблюдается вовлечение в процесс БГ и парасагиттальных областей коры
• Гиперинтенсивные очаги поражений в БГ на Т1-ВИ и Т2-ВИ
• ДВИ + симметричное вовлечение в процесс СВ
2. Синдром осмотической демиелинизации:
• Экстрапонтинная локализация: повышение интенсивности сигнала от скорлупы и хвостатых ядер на Т2-ВИ
• В острый период - ограничение диффузии на ДВИ
3. Синдром Лея:
• В первую очередь характерен для детского возраста
• Повышение интенсивности сигнала от скорлупы и БШ на Т2-ВИ
4. Другие причины деменции:
• Болезнь Альцгеймера
• Деменция при болезни двигательного нейрона
• Лобно-височная деменция
• Мультиинфарктная деменция
5. Кортикобазальная дегенерация:
• Потеря нейронов в черной субстанции, коре лобно-теменных отделов больших полушарий и полосатых телах (атрофия БГ может быть выражена незначительно)
• МРТ: симметричная/асимметричная атрофия пре- и постцентральных извилин; выраженное поражение парасагиттальных отделов
• Субкортикальный глиоз: повышение интенсивности сигнала на Т2-ВИ
6. Болезнь Вильсона:
• Поражения БВ и субкортикального СВ (БГ, зубчатые ядра, ствол мозга); вариабельный характер повышения интенсивности сигнала на Т2-ВИ
• Гипоинтенсивные поражения на Т1-ВИ (реже гиперинтенсивные)
7. Атеросклероз:
• Вовлечение в процесс БГ: обычно асимметричный и мультифокальный характер
• (а не диффузный, что характерно для БКЯ)
• Локальные гиперинтенсивные очаги в глубоком БВ
• Отсутствие ограничения диффузии на ДВИ, исключая острую фазу
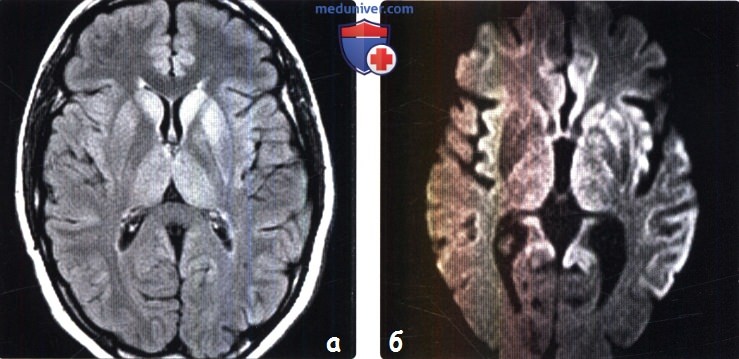
(а) MPT, FLAIR, аксиальный срез: определяется асимметричное повышение интенсивности сигнала от головок хвостатых ядер, больше слева, и левой скорлупы.
(б) МРТ, ДВИ, аксиальный срез: у того же пациента через несколько недель отмечается асимметричное повышение интенсивности сигнала от базальных ганглиев, больше слева, и от коры больших полушарий. При БКЯ более часто наблюдается асимметричное вовлечение в процесс коры, чем базальных ганглиев. У этого пожилого мужчины наблюдалась быстро прогрессирующая деменция и был поставлен диагноз вероятная БКЯ, так как при ЭЭГ были выявлены характерные признаки.
г) Патология:
1. Общие характеристики болезни Крейтцфельдта-Якоба (БКЯ):
• Этиология:
о Прионные белки представляют собой неправильно свернутую изоформу (PrPSc) кодируемого в норме геномом хозяина белка (РгРс)
о PrPSc, введенный в здоровые клетки → запускает самовоспроизводящийся порочный цикл: РгРс → PrPSc
о сБКЯ: спонтанное образование РгРс → PrPSc или вследствие соматической мутации
о Семейная форма БКЯ (семБКЯ): мутации в гене PRNP О БКЯ ятрогенного характера: распространение инфекции из прионсодержащего материала:
- Хирургические инструменты, трансплантаты из твердой мозговой оболочки
- Трансплантация трупной роговицы, препараты гормона роста человека
о вБКЯ: губчатая энцефалопатия крупного рогатого скота передается людям через зараженную говядину:
- также известна как новый вариант БКЯ (нвБКЯ)
• Генетика:
о Может иметь наследственный, спорадический или приобретенный (инфекционный) характер
о 10-15% прионных заболеваний человека связаны с мутациями гена (PRNP) прионного белка (PrPc), локализованного на 20-й хромосоме и имеют доминантно-аутосомный тип наследования
• Ассоциированные аномалии
о ЭЭГ: периодические [высоковольтные] спайк-волна комплексы (ППВК) на фоне низковольтажной активности
2. Макроскопические и хирургические особенности:
• Легкая атрофия коры больших полушарий
• Расширение желудочков
3. Микроскопия:
• Спонгиозная энцефалопатия: наиболее выражено поражение СВ:
о Выраженная потеря нейронов с признаками реактивного астроцитоза
о Заместительный глиоз
о Вакуолизация нейронов со спонгиозными изменениями
• У 10% пациентов с БКЯ наблюдается отложение амилоидных бляшек в мозжечке или полушариях большого мозга
• Вариабельный характер накопления PrPSc в ткани головного мозга
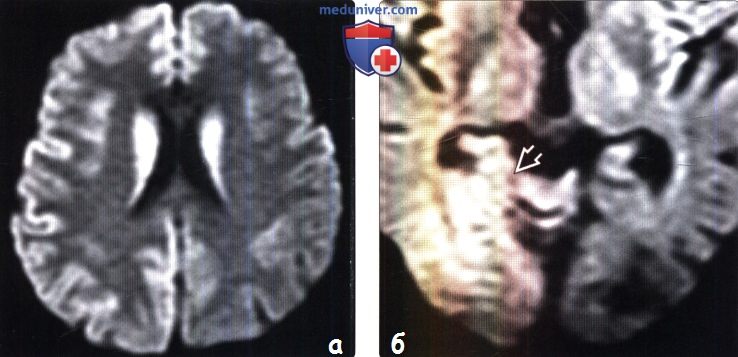
(а) МРТ, ДВИ, аксиальный срез: у данного пациента с БКЯ определяется выраженное повышение интенсивности сигнала от хвостатых ядер и коры вследствие ограничения диффузии. ДВИ является наиболее чувствительным методом для диагностики БКЯ.
(б) МРТ, ДВИ, аксиальный срез: у пациента с начальными жалобами на зрительные нарушения в правой затылочной доле и левом островке визуализируются выражено гиперинтенсивные зоны. При варианте Хайденхайна БКЯ изначально возникают изолированные симптомы зрительных нарушений. При диагностической визуализации отмечается преимущественное вовлечение в процесс лобных долей.
д) Клиническая картина:
1. Проявления болезни Крейтцфельдта-Якоба (БКЯ):
• Наиболее частые признаки/симптомы:
о Прогрессирующая деменция в сочетании с миоклоническими судорогами и акинетическим мутизмом о Вариабельная картина нарушения пирамидных, экстрапирмидных и мозжечковых функций
• Клинический профиль:
о сБКЯ: нарушение функции мозжечка, быстро прогрессирующие когнитивные нарушения или их сочетание:
- 6 молекулярных подтипов: ММ1, ММ2, MV1, MV2, VV1 и VV2:
Варьируют в зависимости от возраста начала заболевания, продолжительности, ранних симптомов и патологических изменений
о вБКЯ: симптомы нарушения психических и чувствительных функций
- Вариант Хайденхайна БКЯ:
Изолированные зрительные признаки/симптомы (первоначально)
Преимущественная дегенерация затылочных долей
- Вариант Браунэлл-Оппенгеймера: мозжечковые признаки/симптомы
- Экстра пирамидный тип БКЯ:
Возможно обнаружение ↑ интенсивности сигнала от БГ
- Вовлечение структур пирамидной системы при прогрессировании заболевания
о Исследования СМЖ:
- Белки -биомаркеры СМЖ: белок 14-3-3, общий тау-белок (о-тау) и нейрон-специфическая энолаза (НСЭ)
- МРТ с ДВИ имеет более высокую точность, чем любые или все три биомаркера СМЖ
о Вибрационно-индуцированный конверсионный анализ СМЖ в режиме реального времени (RT-QUIC) для определения PrPsc:
- Большей чувствительностью обладает исследование обонятельного эпителия (соскоб со слизистой оболочки носа), по сравнению с СМЖ
2. Демография:
• Возраст:
о Молодой при вБКЯ, пожилой при сБКЯ (с 6-й по 7-й декады жизни)
• Этническая принадлежность:
о сБКЯ распространен повсеместно, среди всех рас
о Распространение вБКЯ территориально ограничивается Европой (все случаи отмечаются в Великобритании)
• Эпидемиология:
о В США частота встречаемости 1-1,5 на 1 млн
о сБКЯ (85%), семейные (15%), инфекционные/ятрогенные (менее чем 1 %)формы
3. Течение и прогноз:
• Длительный инкубационный период, но быстрое прогрессирование после появления клинических симптомов
• Быстро прогрессирующая деменция с наступлением летального исхода обычно в течение нескольких месяцев от начала заболевания:
о Медиана выживаемости с момента появления симптомов до смерти составляет 4,5 месяца
о У 90% пациентов продолжительность жизни составляет
Болезнь Крейтцфельдта-Якоба — редко встречающееся дегенеративное заболевание головного мозга, связанное с накоплением в нейронах патологического белка приона. Клинически болезнь Крейтцфельдта-Якоба проявляется слабоумием, пирамидными и экстрапирамидными нарушениями, миоклониями, симптомами поражения мозжечка и нарушением зрения. Диагноз болезни Крейтцфельдта-Якоба основывается на совокупности клинических симптомов, данных ЭЭГ, анализа цереброспинальной жидкости, МРТ и ПЭТ головного мозга, а также морфологического исследования образца тканей мозга, полученного в результате биопсии или посмертно. Эффективное лечение болезни Крейтцфельдта-Якоба пока не найдено. Заболевание имеет 100% летальный исход.
МКБ-10
Общие сведения

Причины
Установлено, что болезнь Крейтцфельдта-Якоба имеет инфекционный характер. Заражение может произойти при пересадке зараженных прионами тканей, через нейрохирургический инструмент и препараты крови, при введении некоторых гормональных препаратов (человеческого гонадотропина для лечения бесплодия и соматотропина для терапии гипопитуитаризма). Болезнь Крейтцфельдта-Якоба новой формы может развиваться после употребления в пищу мяса заболевших животных (коровы) или носителей инфекции (овец и коз).
В результате ряда исследований стало известно, что болезнь Крейтцфельдта-Якоба связана с проникновением в организм инфекционного белка — приона. В норме в клетках головного мозга человека содержится здоровый прион, имеющий несколько другое строение. Инфекционный прион, попадая в организм человека не разрушается, а с током крови поступает в головной мозг и откладывается на поверхности нейронов. Его взаимодействие с нормальными прионами мозговой клетки приводит к тому, что они изменяют свою структуру, постепенно трансформируясь в патогенную, подобную инфекционному приону, форму. Патогенные прионы образуют бляшки и приводят к гибели нейрона.
Болезнь Крейтцфельдта-Якоба имеет достаточно длительный инкубационный период, связанный с временем, необходимым для проникновения инфекционных прионов в мозговую ткань и патогенной трансформации здоровых прионов. Длительность инкубационного периода напрямую зависит от способа заражения. При инфицировании тканей головного мозга зараженным хирургическим инструментом болезнь Крейтцфельдта-Якоба развивается через 15-20 месяцев. При инфицировании через имплантированные в околомозговые структуры ткани (например, твердую мозговую оболочку, роговицу глаза) инкубационный период может длиться до 5,5 лет. При внутримышечном введении инфицированных лекарственных препаратов (например, гонадотропина, соматотропина, содержащих бычий тромбин гемостатиков) болезнь Крейтцфельдта-Якоба начинает проявляться спустя 12,5 лет.
Отмечаются также наследственные формы болезни Крейтцфельдта-Якоба, связанные с генетическими нарушениями, приводящими к образованию патологических прионов.
Классификация
Практическая неврология классифицирует болезнь Крейтцфельдта-Якоба с учетом ее клинической формы. В соответствии с этим выделяют: подострую спонгиоформную энцефалопатию, отличающуюся быстрым течением и диффузным поражением мозговой коры; классическую (дискинетическую) форму, представляющую собой сочетание пирамидных и экстрапирамидных симптомов со слабоумием (деменцией); промежуточную форму болезни Крейтцфельдта — Якоба, характеризующуюся преобладанием мозжечковых и подкорковых расстройств; амиотрофическую форму, двигательные и речевые расстройства при которой напоминают клинику бокового амиотрофического склероза.
Симптомы болезни Крейтцфельдта-Якоба
В большинстве случаев болезнь Крейтцфельдта-Якоба характеризуется постепенным развитием, однако возможно подострое или острое начало. Примерно в 30% случаев болезнь Крейтцфельдта-Якоба начинается с продромальных симптомов: раздражительности, рассеянности, головных болей, нарушений сна, головокружения, ухудшения памяти, снижения зрения, безынициативности, снижения либидо, изменения поведенческих реакций. Возможно эпизодическое возникновение эйфории и/или беспричинного страха, отрывистые бредовые или галлюцинаторные переживания. Из неврологических нарушений в продромальном периоде наблюдаются: шаткость во время ходьбы, парестезии, расстройство высших функций коры головного мозга (алексия, акалькулия и пр.). Описаны несколько случаев, когда болезнь Крейтцфельдта-Якоба дебютировала с появления корковой слепоты.
В стадии развернутых клинических проявлений болезнь Крейтцфельдта-Якоба характеризуется прогрессирующим спастическим параличем (параплегией или гемиплегией), атаксией, эпилептическими припадками. Возникают экстрапирамидные нарушения: мышечная ригидность, атетоз, тремор. Практически у всех больных наблюдаются миоклонии — быстрые неритмичные сокращения отдельных мышц. Чаще всего отмечается миоклонус губы и века. Наблюдаются вторично генерализованные миоклонические приступы. Появляется и нарастает ярко выраженная деменция, сопровождающаяся нарушениями речи вплоть до ее полного распада. Новый вариант болезни Крейтцфельдта-Якоба отличается преобладанием психиатрической симптоматики и расстройств чувствительности. В 100% случаев он сопровождается мозжечковыми нарушениями, в то время как при спорадической болезни Крейтцфельдта-Якоба расстройства функции мозжечка наблюдаются лишь в 40% случаев.
В терминальной стадии болезнь Крейтцфельдта-Якоба характеризуется глубокой деменцией. Пациенты не контактны, находятся в состоянии прострации, утрачен контроль над функцией тазовых органов. Наблюдаются гиперкинезы, выраженные мышечные атрофии, нарушения глотания, пролежни. Возможна гипертермия и эпилептические приступы. Смерть наступает в коматозном состоянии на фоне децеребрационной ригидности и выраженной кахексии.
Диагностика
Клиническая диагностика заболевания основана на сочетании прогрессирующей в течение 2-х лет деменции, пирамидных и экстрапирамидных расстройств, миоклоний, мозжечковых расстройств и нарушений зрения. Для уточнения диагноза невролог назначает инструментальные методы обследования: электроэнцефалографию (ЭЭГ), ПЭТ и МРТ головного мозга, люмбальную пункцию. В сомнительных случаях для установления диагноза болезнь Крейтцфельдта-Якоба производят стереотаксическую биопсию головного мозга.
На ЭЭГ на фоне сниженной биоэлектрической активности у большинства больных наблюдаются периодические или псевдопериодические острые волны. Отмечается билатеральная, фокальная или генерализованная миоклоническая активность, которая в начальной стадии определяется у половины больных, а в терминальной стадии выявляется в 100% случаев спорадической болезни Крейтцфельдта-Якоба. Новый вариант заболевания часто протекает без существенных изменений ЭЭГ-паттерна.
Люмбальная пункция в обязательном порядке проводится пациентам с подозрением на болезнь Крейтцфельдта-Якоба. Она позволяет оценить давление ликвора и произвести исследование цереброспинальной жидкости. Отсутствие патологических изменений ликвора позволяет дифференцировать болезнь Крейтцфельдта-Якоба от многих других заболеваний ЦНС.
Наиболее достоверным методом диагностики является морфологическое исследование образцов мозговой ткани, которые могут быть получены прижизненно путем биопсии или при аутопсии после смерти пациента. Применение иммуноцитохимического метода позволяет обнаружить в исследуемом материале отложения патологического белка — приона.
Дифференциальная диагностика
Дифференциальную диагностику болезни Крейтцфельдта-Якоба необходимо проводить с лобно-височной деменцией, герпевирусным энцефалитом, болезнью Альцгеймера, мультиинфарктной деменцией (слабоумием, развивающимся после повторных ишемических и геморрагических инсультов), хроническим менингитом, арахноидитом, нормотензивной гидроцефалией, энцефалопатией Хашимото, сопровождающей некоторые случаи аутоиммунного тиреоидита, и др.
Лечение болезни Крейтцфельдта-Якоба
В современной медицине подходы к лечению болезни Крейтцфельдта-Якоба находятся в стадии активной разработки. Общепринятые противовирусные препараты, а также пассивная иммунизация и вакцинация людей и животных выявились неэффективными. Отмечено, что блокирующее действие на синтез патологических прионов в инфицированных нейронах оказывает Брефелдин А, а блокаторы кальциевых каналов продлевают жизнь инфицированных клеток. Обычно пациенты, имеющие болезнь Крейтцфельдта-Якоба, получают симптоматическое лечение. Оно направлено на купирование миоклонических приступов и экстрапирамидных нарушений, в связи с чем применяются антиэпилептические и противопаркинсонические лекарственные средства.
Прогноз болезни Крейтцфельдта-Якоба
Болезнь Крейтцфельдта-Якоба является фатальным заболеванием. Продолжительность жизни большинства больных не превышает 1 год с момента начала клинических проявлений; а средняя длительность составляет 8 месяцев. Лишь 5-10% заболевших живут в течение 2 и более лет. Наследственная болезнь Крейтцфельдта-Якоба в среднем длится около 26 месяцев.

Обобщены данные об эпидемиологии, механизмах развития и классификации прионных заболеваний. Представлены клинические особенности болезни Крейтцфельдта-Якоба, типичные изменения, выявляемые при МРТ головного мозга, которая с использованием режимов DWI и FLAIR имеет чувствительность 91% и специфичность 95%, предоставляя наибольшие возможности прижизненной диа-гностики заболевания. Проведен анализ современных лабораторных биомаркеров заболевания, описаны типичные ЭЭГ-характеристики болезни, а также использующиеся в настоящее время диагностические критерии 2017 года. Представлен клинический опыт прижизненной диагностики болезни Крейтцфельдта-Якоба у двух пациентов с использованием современных методов нейровизуализации и электро-энцефалографии. Ключевые слова: прионы, трансмиссивные спонгиформные энцефалопатии, болезнь Крейтцфельдта-Якоба, нейродегенеративное заболевание.
Discover the world's research
- 20+ million members
- 135+ million publications
- 700k+ research projects
Резюме. Обобщены данные об эпидемиологии, механизмах развития и классификации прионных заболеваний. Представлены клинические
особенности болезни Крейтцфельдта – Якоба, типичные изменения, выявляемые при МРТ головного мозга, которая с использованием
режимов DWI и FLAIR имеет чувствительность 91% и специфичность 95%, предоставляя наибольшие возможности прижизненной диа-
гностики заболевания. Проведен анализ современных лабораторных биомаркеров заболевания, описаны типичные ЭЭГ -характеристики
болезни, а также использующиеся в настоящее время диагностические критерии 2017 года. Представлен клин ический опыт прижизненной
диагностики болезни Крейтцфельдта – Якоба у двух пациентов с использованием современных методов нейровизуализации и электро-
Ключевые слова: прионы, трансмиссивные спонгиформные энцефалопатии, болезнь Крейтцфельдта – Я коба, нейродегенеративное
Summary. The article summarizes the data on epidemiology, mechanisms of development and classification of prion diseases. Clinical features and
typical MRI findings of Creutzfeldt – Jakob disease are presented. MRI brain with D WI and FLAIR imaging has a sensitivity of 91% and specificity
of 95%, providing the greatest opportunities for in vivo diagnosis of the disease. The analysis of modern laboratory biomarkers of the disease was
carried out, typical EEG characteristics were described , as well as 201 7 update diagnostic criteria. The clinical experience of life-time diagnosis of
Creutzfeldt – Jakob disease in two patients using neuroimaging and electroencephalography is presented.
Keywords: prions, transmissible spongiform encephalopathies, Creutzfeldt – Jakob disease, neurodegenerative disorder .
Objective: Several prion amplification systems have been proposed for detection of prions in cerebrospinal fluid (CSF), most recently, the measurements of prion seeding activity with second-generation real-time quaking-induced conversion (RT-QuIC). The objective of this study was to investigate the diagnostic performance of the RT-QuIC prion test in the broad phenotypic spectrum of prion diseases. Methods: We performed CSF RT-QuIC testing in 2,141 patients who had rapidly progressive neurological disorders, determined diagnostic sensitivity and specificity in 272 cases that were autopsied, and evaluated the impact of mutations and polymorphisms in the PRNP gene, and type 1 or type 2 human prions on diagnostic performance. Results: The 98.5% diagnostic specificity and 92% sensitivity of CSF RT-QuIC in a blinded retrospective analysis matched the 100% specificity and 95% sensitivity of a blind prospective study. The CSF RT-QuIC differentiated 94% of cases of sporadic Creutzfeldt-Jakob disease (sCJD) MM1 from the sCJD MM2 phenotype, and 80% of sCJD VV2 from sCJD VV1. The mixed prion type 1-2 and cases heterozygous for codon 129 generated intermediate CSF RT-QuIC patterns, whereas genetic prion diseases revealed distinct profiles for each PRNP gene mutation. Interpretation: The diagnostic performance of the improved CSF RT-QuIC is superior to surrogate marker tests for prion diseases such as 14-3-3 and tau proteins, and together with PRNP gene sequencing the test allows the major prion subtypes to be differentiated in vivo. This differentiation facilitates prediction of the clinicopathological phenotype and duration of the disease-two important considerations for envisioned therapeutic interventions. ANN NEUROL 2017;81:79-92.
Позвонив сейчас, даже если у вас не стоит остро вопрос об оказании психиатрической помощи или лечения — вы однозначно получите развернутую консультацию, содержащую основные правила оказания этой помощи, информацию об эффективности современных методик, а также ответы на все вопросы. Обладая всей информацией по столь щекотливой и важной проблеме, мы гарантируем, что вы не ошибетесь, когда придет время действовать быстро.
Тем более, необходимо звонить, если нужна
экстренная помощь
Проверял Шайдуллин Ренат Флюрович
Болезнь Крейтцфельдта-Якоба относится к редким видам дегенеративных поражений головного мозга. Она входит в группу прионных трансмиссивных энцефалопатий, которые вызываются попаданием в организм аномальной изоформы белка приона и его накапливание в нейронах.

Патология возникает у одного из миллиона человек на земном шаре. Заболевание было впервые описано в 1920 году германским невропатологом Гансом Кройцфельдтом. А спустя год его земляк и коллега Альфонс Якобс уточнил, что для отклонения характерно проявление психических нарушений на фоне органического поражения пирамидальной, экстрапирамидальной области ЦНС, передней части рогов спинного мозга, мозжечка и нарушениями зрения, связанное с изменениями корковых структур.
Что вызывает синдром Крейтцфельдта-Якоба
Заболевание вызывается наличием в организме особого белка (приона), который имеет нарушенную структуру и оказывает негативное влияние на нервную систему. Действие приона напоминает эффект вирусов, вызывающих гибель клетки при своем размножении, но при этом он не несет в себе генетический материал (ДНК или РНК).
В своем стремлении избавиться от агрессора, клетка, которая подвергается атаке, начинает активно выделять вещества. Но белок, осевший на мембране, не позволяет им выйти наружу, и они разрушают органеллы и запускают процесс апоптоза. Соседние структуры начинают реагировать на это воспалением, в связи с чем и происходит дальнейшее поражение клеток.
Заражение экзогенным путем (помимо спонтанной внутренней трансформации прионов и наследственной формы заболевания) происходит из внешней среды такими способами:
Болезнь Крейтцфельдта-Якоба не передается воздушно-капельным путем, как это бывает при вирусных инфекциях, а также обычным прикосновением. Есть предположения передачи патологического белка приона через мокроту, мочу и кал, но исследований этого варианта заражение проводилось недостаточно.
Патогенез болезни
В настоящее время выделяется два типа патогенеза болезни Крейтцфельда – Якоба. Первый – экстрацеребральный, который не относится к мозговым структурам и церебральный. Оба типа возникают при заражении прионами извне, а наследственная форма заболевания и спорадическая до сих пор изучены недостаточно.
Внецеребральный вариант развития патологии заключается в том, что извращенный белок поступает в организм и соединяется с лимфоцитами, макрофагами и другими клетками, участвующими в иммунной защите. Он переносится ими в ткани лимфатической системы (селезенку, лимфоузлы). Там происходит его размножение, причем организм не препятствует этому, так как не воспринимает прион как чужеродное тело. При этом он не повреждает и не вызывает увеличения лимфоидных органов, а только размножаются и сохраняются в них.
В дальнейшем распространение патогена происходит под влиянием вегетативной нервной системы. Они направляются в центральную нервную систему, и начинается церебральный этап болезни Крейтцфельда – Якоба. Они накапливаются во внутриклеточной жидкости и нервных окончаниях. В результате происходит снижение нормального прионного белка, который участвует в обычном питании клеток.

Классификация болезни Крейтцфельдта-Якоба
В зависимости от особенностей симптоматики, при болезни Крейтцфельдта-Якоба различают следующие формы:
- подострая энцефалопатия с диффузным поражением ткани и быстрым течением;
- дискинетическая, или классическая (сочетание экстрапирамидальных и пирамидальных нарушений с проявлениями деменции);
- промежуточная с преобладанием симптомов поражения мозжечка и областей подкорки;
- амиотрофическая (с нарушением речи и движений).
По этиологии болезнь Крейтцфельдта-Якоба подразделяется на следующие виды:
Болезнь Крейтцфельдта-Якоба: симптомы
Болезнь Крейтцфельдта-Якоба имеет характерную симптоматику, независимо о происхождения. Ятрогенная, наследственная и классическая форма проявляется примерно одинаково. Несколько иначе протекает новый вид заболевания.
Основные проявления
Начальная стадия проявляется временными выпадениями из памяти событий, изменением настроения, потерей интереса к окружающим. Постепенно пациент испытывает все больше трудностей в осуществлении жизненно необходимых действий. Конечная стадия сопровождается нарушением зрения, медленной речью и появлением галлюцинаций.
Примерно у 40% больных со спорадической формой болезнь протекает в подостро, с постепенно усугубляющимися когнитивными отклонениями. Еще 40% зараженных страдают нарушениями функций мозжечка, а у остальных описывается смешанная форма заболевания.
Наиболее характерными клиническими симптомами классической болезни Крейтцфельдта-Якоба являются:
- нарушение поведения; ;
- диплопия и развитие корковой слепоты; ;
- дисфункция мозжечка, атаксия;
- нарушение координации;
- парезы;
- дизартрия;
- неспособность к самообслуживанию, неряшливость и другие признаки слабоумия;
- сочетание признаков поражения пирамидной и экстрапирамидной системы.
У многих пациентов отмечаются локальные или генерализованные виды эпилептических припадков. Они проявляются в ответ на определенные раздражители – свет, звук, прикосновение.
Терминальная стадия сопровождается глобальными когнитивными отклонениями, полной неспособностью к передвижению. Смерть обычно наступает в течение от 8 месяцев до 2 лет после появления начальных отчетливых симптомов заболевания. Новая форма болезни характеризуется выходящими на первый план психическими нарушениями и изменениями чувствительности.
Стадии
Специалисты выделяют три стадии протекания болезни Крейтцфельдта-Якоба:
- Продромальная стадия. Симптомы ее не имеют специфических проявлений и наблюдаются примерно у 30% всех заболевших. У человека отмечается астения, нарушение сна и аппетита, снижение способности к запоминанию, похудение, легкие когнитивные отклонения. Для пациента характерно появление фобий, бреда, галлююцинаций.
- Инициальная стадия. Начинаются изменения со стороны зрения, появляется головная боль, нарастает неустойчивость, атаксия, нарушение чувствительности, тремор, миоклонии, эпилептические припадки, и другие неврологические симптомы на фоне проявления слабоумия.
- Развернутая стадия сопровождается спастическим параличом, всеми признаками нарушений работы мозговых структур, тяжелой формой деменции без возможности контакта с больным. У человека полностью утрачивается контроль над работой тазовых органов, нарушается глотание, отмечается снижение температуры.
Чаще всего болезнь Крейтцфельдта-Якоба развивается постепенно, но иногда она имеет острое и подострое начало. Смерть наступает в результате отказа от работы жизненно важных центров и выраженного истощения.
Диагностика болезни Крейтцфельдта-Якоба
Предположительный диагноз болезни Крейтцфельдта-Якоба ставится на основании клинических проявлений и данный дополнительных методов исследования. Заподозрить патологию можно при сочетании определенных симптомов, наблюдающихся в течение продолжительного времени:
- прогрессирование деменции;
- пирамидальные и экстрапирамидальные нарушения;
- миоклонии;
- расстройства работы мозжечковых структур;
- нарушение зрения.
Для уточнения патологии невролог направляет человека на прохождение энцефалографии, МРТ мозга, спинномозговую пункцию, стереотаксическую биописию:
Проводить дифференциальную диагностику приходится с другими заболеваниями центральной нервной системы, которые протекают с похожими симптомами:
- старческая, мультиинфарктная деменция; ;
- энцефалопатия Хашимото;
- воспалительное поражение мозговых оболочек (энцефалит, арахноидит, менингит).
Лечение болезни Крейтцфельдта-Якоба в Москве
Этиотропная терапия заболевания до сих пор находится в разработке. Поэтому все лечение его в клинике направлено на купирование симптоматических проявлений. Пациенту отменяются все ранее применяемые препараты, поскольку они могут негативно отражаться на течении болезни, усугубляя нарушение мнестических функций и ухудшая поведение больного.
Консервативная терапия
Уже доказано, что традиционные средства, которые успешно используются при лечении вирусной инфекции (вакцины, интерфероны) не оказывают положительного действия на течение болезни Крейтцфельдта-Якоба. Некоторые результаты с временным улучшением состояния удается получить при введении антибиотика, который блокирует работу аппарата Гольджи внутри клетки и препятствует размножению прионов. Замечено, что при использовании некоторых блокаторов каналов кальция длительность функционирования пораженных структур мозга увеличивается по времени.
Некоторое замедление накопления патологических белков отмечаются при использовании иммуномодулятора, который стимулирует выработку эндогенного интерферона. Но эти препараты обладают сильными побочными действиями.
Симптоматическая терапия у больных направлена на устранение:
- тремора и приступов эпилепсии;
- экстрапирамидальных нарушений; и беспокойства;
- болевого синдрома.
Для этого используются различные группы препаратов, их выбор осуществляет врач. Основанием к применению того или иного средства является наличие и степень выраженности отклонения. В терапии применяются такие группы препаратов:
- нейролептики;
- транквилизаторы;
- анальгетики;
- опиаты;
- седативные средства;
- антидепрессанты;
- противосудорожные лекарства.

Преимущество нахождения больного в клинике
После установления диагноза болезни Крейтцфельдта-Якоба, человеку требуется обеспечить полноценную симптоматическую терапию, психологическую поддержку пациента и членов его семьи. Чем дальше прогрессирует патология, тем больше необходимо пациенту заботы и внимания, так как у него постепенно утрачиваются навыки самообслуживания, нарушается работа органов малого таза.
Работающие родственники не могут обеспечить круглосуточное дежурство возле пациента. А его потребуется кормить, мыть и помогает в передвижении по мере необходимости. В некоторых случаях ему приходится выводить мочу при помощи катетеризации в результате нарушения работы мочевого пузыря. А эту манипуляцию в состоянии выполнить только специалисты с медицинским образованием.
При нарушении функции глотания человеку потребуется питания при помощи специальной трубки и постановка капельных растворов с необходимыми веществами. В домашних условиях обеспечить полноценное лечение и уход возможно только на самых ранних стадиях. В последующем больному обязательно потребуется систематический уход специально подготовленного персонала.
В терминальной стадии проводятся мероприятия направленные на продление жизни. Их осуществляют только при наличии реанимационного оборудования – ИВЛ, оксигенотерапия, средства для стимуляции работы дыхательной и сердечно-сосудистой системы.
При выборе клиники для оказания помощи пациентам с болезнью Крейтцфельдта-Якоба, родственникам следует понимать, что наиболее качественная помощь может быть оказана в заведении, в котором работают опытные специалисты с определенным профилем.
Если госпитализировать человека в государственный стационар, то можно сэкономить средства, но при этом условия пребывания будут не идеальными:
- в палатах размещаются по нескольку человек;
- препараты придет приобретать самостоятельно, так как те, что есть в наличии не всегда могут эффективно устранять осложнения;
- у пациента есть высокий риск подхватить внутрибольничную инфекцию;
- персонал не сможет постоянно контролировать пациента и оказывать ему помощь при необходимости 24 часа в сутки.
Когда больной находится еще в сознании и способен оценивать сложившуюся ситуацию, его пребывание в госучреждении значительно усугубит состояние, вызовет депрессию и усиление психических нарушений.

Вопросы и ответы
Если находится в постоянном контакте с человеком, у которого болезнь Крейтцфельдта-Якоба, есть ли шанс заразиться?
Заражение при обычном контакте происходит крайне редко. Но во время ухода следует придерживаться гигиенических правил. Они заключатся в мытье рук перед едой, защите кожи от попадания биологических жидкостей, закрытии всех раневых поверхностей водонепроницаемыми повязками.
Можно ли вылечить человека при этом заболевании?
Данное заболевание не поддается лечению и приводит к летальному исходу со 100% степенью вероятности. Все что можно предпринять в этом случае – обеспечить достойный уход за пациентом, купировать возникающие осложнения и проводить симптоматическую терапию с целью повышение качества жизни.
Почему болезнь Крейтцфельдта-Якоба приводит к смерти?
По мере прогрессирования патологии развиваются различные осложнения, которые чаще всего становятся причиной смерти. Некоторые из них поддаются медикаментозной коррекции – эпилептические приступы, острые психозы, пневмонии из-за присоединения инфекции. Правильный уход может снизить страдания человека от появления пролежней в результате дегенерации мышц. Финалом заболевания становится развитие дыхательной или сердечно-сосудистой недостаточности, которые заканчиваются летальным исходом. Но даже эти функции можно поддерживать еще некоторое время с помощью специальных приборов.
Болезнь Крейтцфельда–Якоба (БКЯ) является наиболее распространенной человеческой прионной болезнью. Она наблюдается во всем мире и имеет несколько форм и подвидов. Симптомы БКЯ включают в себя слабоумие, миоклонус и другие патологии центральной нервной системы; смерть обычно происходит между 4 месяцами ми и 2 годами после возникновения, в зависимости от формы и подтипа БКЯ. Лечение носит поддерживающий характер.
сБКЯ является наиболее распространенным типом, на который приходится около 85% случаев. сБКЯ обычно проявляется у пациентов в возрасте > 40 лет (медиана – около 65 лет).
Семейная БКЯ диагностируется в около 5 до 15% случаев. Наследование аутосомно-доминантное, возраст начала заболевания, как правило, раньше, чем при сБКЯ с большей длительностью заболевания.
Вариантная БКЯ (вБКЯ)
ВБКЯ редкая приобретенная форма БКЯ. Большинство случаев произошло в Великобритании (UK) - 178 случаев по состоянию на 3 февраля 2020 года по сравнению с 54 случаями во всех других европейских и неевропейских странах по состоянию на декабрь 2019 года. вБКЯ диагностировалась после приема в пищу мяса, полученного от крупного рогатого скота, заболевшего губкообразной энцефалопатией крупного рогатого скота (ГЭКРС), также называемой коровьим бешенством.
В случае заражения вБКЯ, симптомы развиваются в более раннем среднем возрасте ( 30 лет), чем в случае заражения сВКЯ. В недавно диагностированных случаях инкубационный период (время между употреблением в пищу зараженной говядины и развития симптомов) составлял от 12 до более чем 20 лет.
В начале 1980-х годов из-за слабо контролируемых правил переработки побочных продуктов животного происхождения, зараженной ткани, вероятно, от овец, зараженных скрепи, или крупного рогатого скота, зараженных ГЭКРС, скрепи прионового белка (PrP Sc ) попадали в корм для крупного рогатого скота. У сотен тысяч голов крупного рогатого скота развилась ГЭКРС. Несмотря на широкое воздействия, относительно у немногих людей, которые употребляли в пищу мясо больного крупного рогатого скота развилась вБКЯ.
В связи с длительным инкубационным периодом ГЭКРС связь между заболеванием и зараженным мясом в Великобритании не была установлена до тех пор, пока заболеваемость ГЭКРС не переросла в эпидемию. Эпидемия ГЭКРС перешла под контроль после массивного убоя скота и после изменения в процедурах производства технических фабрикатов, которые резко сократили загрязнения мяса тканями нервной системы. В Великобритании ежегодное число новых случаев вБКЯ, которое достигло пика в 2000 году, неуклонно сокращалось, и было зафиксировано только 2 случая после 2011 года.
Четыре случая вБКЯ были связаны с переливанием крови, они диагностировались у людей, которым была проведена трансфузия между 1996 и 1999. В Великобритании приблизительно 1 из 2000 человек могут быть носителями вБКЯ (на основании изучения большого количества образцов ткани аппендикса), но не имеют никаких симптомов; эти люди могут передавать болезнь, являясь донорами крови или при проведении хирургической процедуры. Таким образом, неясно, имеется ли группа пациентов, которым переливали инфицированную кровь и которые, таким образом, находятся в зоне риска последующего развития вБКЯ. Тем не менее, новые направления в критериях, связанных с донорством, связанные с вБКЯ, могут дополнительно снизить риск передачи вБКЯ при переливании крови, который уже достаточно низкий за пределами Франции и Великобритании.
Общие справочные материалы
Симптомы и признаки БКЯ
Приблизительно у 70% пациентов с болезнью Крейтцфельда-Якоба имеются нарушения памяти, снижение внимания и изменение поведения, которые в конечном счете развиваются у всех пациентов; у 15–20% отмечается расстройство координации и атаксия, которые часто появляются на ранних стадиях заболевания. На более поздних стадиях могут возникнуть миоклонические судороги Миоклония Миоклония – это кратковременное быстрое сокращение мышцы или группы мышц. Диагноз устанавливают на основании клинических проявлений и иногда подтверждают результатами электромиографического. Прочитайте дополнительные сведения , вызываемые громким звуком (миоклония при испуге) или другими сенсорными стимулами. У людей с вБКЯ диагностируются психические симптомы (например, тревога, депрессия), а не потеря памяти. Более поздние симптомы похожи при обеих формах.
Помимо наиболее характерных для БКЯ деменции, атаксии и миоклонических судорог могут появиться и другие неврологические расстройства (например, галлюцинации, эпилептиформные припадки, нейропатия, различные двигательные нарушения).
При сБКЯ часто встречаются зрительные нарушения (например, дефекты поля зрения, диплопия, затуманенность или нечеткость зрения, зрительная агнозия).
Читайте также:

