Неотложные состояния при острой патологии гепатобилиопанкреатодуоденальной области реферат
Обновлено: 02.07.2024
Острый панкреатит — это воспаление тканей поджелудочной железы, одним из главных признаков которого является острая боль в животе 1 . Это достаточно тяжелое заболевание, которое требует обращения к врачу и безотлагательного лечения.
В противном случае резко возрастает риск развития некроза, формирования кист, абсцессов и других осложнений.
Симптомы острого панкреатита
Симптомы острого панкреатита зависят от того, в какой форме – легкой или тяжелой – протекает заболевание. Панкреатит легкой формы сопровождается умеренной болью и невысоким риском развития осложнений. Тяжелая форма воспаления чревата гибелью тканей поджелудочной железы, что может привести к формированию абсцессов и развитию гнойного панкреатита 1 .
Основные симптомы острого панкреатита 1 :
- тошнота и рвота, в рвотных массах иногда присутствует желчь;
- выраженная боль в левом подреберье;
- высокая температура;
- жидкий стул;
- скачки артериального давления;
- вздутие живота, тяжесть;
- появление кровоизлияний в пупочной области.
Острое воспаление протекает с нарушением оттока панкреатического сока. Поджелудочная железа начинает переваривать собственные ткани, что приводит к сильной опоясывающей боли. Боль обычно возникает внезапно, после переедания, употребления жирных продуктов или алкоголя.
При остром панкреатите начало болевого приступа часто сопровождается ростом артериального давления. Но бывает и так, что, повысившись, давление резко падает, пациент бледнеет, у него возникает сильная слабость, проступает холодный пот. Такие симптомы могут говорить о развитии шокового состояния, которое требует безотлагательной врачебной помощи.
Причины острого панкреатита
Панкреатит может быть инфекционного и неинфекционного происхождения. Вирусный панкреатит возникает вследствие инфекционного поражения поджелудочной железы, например, при кори, вирусном гепатите, туберкулезе.
Распространенные причины острого панкреатита 1 :
- переедание, злоупотребление жирными продуктами, остротами;
- желчнокаменная болезнь;
- хирургические операции на поджелудочной железе и рядом расположенных органов;
- злоупотребление алкоголем;
- повреждения поджелудочной железы;
- обострение холецистита, гастродуоденита, гепатита и других воспалительных процессов пищеварительной системы;
- прием лекарственных препаратов, которые могут оказывать токсическое действие на ткани поджелудочной железы.
Механизм развития болезни заключается в следующем. Пищеварительные ферменты, вырабатываемые поджелудочной железой, в здоровом организме активизируются только после попадания в желудочный тракт. Но под воздействием предрасполагающих факторов нарушается секреторная функция органа и ферменты активизируются уже в поджелудочной железе. Говоря простым языком, орган начинает переваривать сам себя, из-за чего и развивается воспаление.
Диагностика острого панкреатита
Обследование при остром панкреатите назначают гастроэнтеролог или хирург. Крайне важно своевременно провести лабораторные и инструментальные методы диагностики и получить максимально полную информацию о состоянии поджелудочной железы и рядом расположенных органов. Симптомы острого панкреатита можно принять за клинические проявления других заболеваний (аппендицит, холецистит) и выбрать неправильную тактику лечения.
Для диагностики острого панкреатита врач может назначить следующие процедуры 1 :
- лабораторные исследования мочи, крови, кала;
- УЗИ органов брюшной полости;
- КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) поджелудочной железы;
- лапароскопию – мини-операцию, подразумевающую небольшие хирургические надрезы для точной диагностики болезни;
- ангиографию – исследование кровеносных сосудов.
Важными методами являются УЗИ, МРТ и КТ, с помощью которых врач может определить размер поджелудочной железы, ее контуры, особенности структуры. Ультразвуковое исследование используют для первичной диагностики, определения границ воспаления и выявления новообразований.
Лечение острого панкреатита
При легкой форме панкреатита лечить болезнь можно в домашних условиях, с регулярным наблюдением у специалиста. При при более тяжелых формах заболевания лечение обязательно должно проходить в стационаре. Главная цель лечения — восстановить нарушенные функции поджелудочной железы и предотвратить появление осложнений.
Медикаментозная терапия острого панкреатита может включать прием следующих лекарств:
- анальгетиков;
- миотропных спазмолитиков;
- антибиотиков для профилактики присоединения вторичной инфекции.
В случае, если болезнь достигла критического уровня, а консервативная терапия не помогает, специалисты могут прибегнуть к лапаротомии – операционному методу, во время которого врач получает доступ к поврежденному органу.
Определить правильную схему лечения острого панкреатита и помочь устранить симптомы может только врач. Очень важно при появлении первых признаков болезни не затягивать с визитом к врачу: первый же приступ воспаления поджелудочной железы может закончиться переходом болезни в хроническую форму.
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели. Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету №5, но меню должен подобрать специалист.

Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.
Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт 2 :
- алкоголь;
- свежий хлеб, выпечка;
- грубые крупы (перловая, пшенная, ячменная);
- бобовые в любом виде;
- жирное мясо;
- колбасы, консерванты;
- жирный бульон;
- субпродукты;
- томатная паста, соусы;
- кислые соки;
- газированные напитки.
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Препарат Креон ® при остром панкреатите
Для качественного переваривания пищи необходимо определенное количество пищеварительных ферментов, вырабатываемых поджелудочной железой. При остром панкреатите железа может быть воспалена и не может выполнять свои функции. В результате пища остается частично непереваренной, начинает бродить и загнивать в кишечнике, вызывая вздутие, метеоризм и боли в животе, а также нарушение стула. Из-за гнилостных процессов повышается риск размножения инфекционных возбудителей.
Обеспечить качественное переваривание пищи и всасывание питательных веществ, помогает препарат Креон ® – современный ферментный препарат, выпускающийся в форме капсул. Каждая капсула лекарства содержит сотни маленьких частиц – минимикросфер, содержащих в составе натуральный панкреатин. Такая форма обеспечивает оптимальный эффект: желатиновая оболочка быстро растворяется в желудке 2 , а минимикросферы перемешиваются с едой и способствуют её эффективному расщеплению и оптимальному усвоению питательных веществ, витаминов и микроэлементов.
Креон ® может применяться не только при снижении работы самой поджелудочной железы, но и при различных заболеваниях ЖКТ, связанных с нехваткой ферментов. Ферментная недостаточность может возникать на фоне заболеваний желчевыводящей системы, пищевых инфекций и аллергии, хронического дуоденита, а также в других случаях. Креон ® следует принимать во время или сразу после приема пищи 2 . Если есть трудности с проглатыванием, содержимое капсулы можно добавить в напиток или любую мягкую кислую пищу (йогурт, фруктовое пюре).
Дозировку и курс терапии, как правило, определяет врач. В соответствии с российскими рекомендациями по лечению ферментной недостаточности оптимальной стартовой дозировкой для качественного лечения является 25000 ЕД, но может быть и больше 3 . Бояться большой цифры не стоит. Поджелудочная железа человека, ответственная за выработку ферментов, выделяет до 720 000 единиц липазы при каждом приеме пищи 4 . Поэтому препарат Креон ® лишь поддерживает собственное пищеварение, помогая справляться с неприятными симптомами. Подробнее о препарате можно узнать здесь.
Как поставить диагноз? Какие осложнения несут угрозу для жизни пациента? Можно ли остановить рост заболеваемости? Острый панкреатит — одно из самых сложно диагностируемых и вместе с тем широко распространенных заболеваний пищеварительной системы.
Как поставить диагноз?
Какие осложнения несут угрозу для жизни пациента?
Можно ли остановить рост заболеваемости?
Острый панкреатит — одно из самых сложно диагностируемых и вместе с тем широко распространенных заболеваний пищеварительной системы. Специфическая терапия практически отсутствует; проявления чрезвычайно разнообразны и поставить диагноз трудно даже с помощью лабораторных тестов. Ему сопутствует целый ряд осложнений, угрожающих жизни, а клиническое течение и исход непредсказуемы.
В основу данной статьи легли новые рекомендации Британского гастроэнтерологического общества, касающиеся ведения больных острым панкреатитом. Больным, незнакомым с симптомами и возможными серьезными последствиями этого заболевания, полезно обратиться к буклету, выпущенному группой поддержки больных панкреатитом [1].
Таблица 1. Клиническая классификация, предложенная Международным симпозиумом в Атланте [1]
- Нарушение функции одной органной системы
- Сердечно-сосудистая нестабильность (устойчивая гипотензия)
- Дыхательная дисфункция (легочный дистресс-синдром взрослых)
- Диссеминированная коагулопатия
- Метаболические нарушения (например, гипокальциемия)
- Желудочно-кишечные нарушения (в основном кровотечение)
- Множественные нарушения функций органных систем
- Положительные критерии Ренсона, Глазго* или Апаш-II
- Некроз поджелудочной железы: область (области) уплотнения и гнойного воспаления в ткани поджелудочной железы
- Абсцесс поджелудочной железы**: хорошо отграниченный жидкий гной
- Острая псевдокиста**: накопление панкреатического сока, отграниченного зрелой стенкой
Различные диагностические критерии делают недостоверными показатели заболеваемости. Однако установлено, что частота его в молодом возрасте среди городского населения существенно коррелирует со злоупотреблением алкоголя, а у пожилых сельских жителей — с желчнокаменной болезнью.
По статистике в Великобритании ежегодно острым панкреатитом заболевают 200 из миллиона человек, около 1500 умирают. В среднем врач общей практики сталкивается с вновь заболевшим один раз в три-четыре года. За последние полвека заболеваемость росла синхронно с увеличением потребления алкоголя. В это время госпитальная смертность оставалась в пределах 10%, общая достигала 20%, учитывая случаи посмертной диагностики.
- Клинические проявления, диагностики и этиология
Внезапная острейшая боль, иррадиирующая в спину, тошнота или рвота — вот типичное начало приступа. Нередко ему предшествует прием пищи или алкоголя
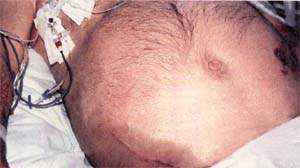 |
| Рисунок 1. Распространение воспалительного экссудата по заднебрюшинной клетчатке вызывает кровоподтеки на боках и в околопупочной области Нарушение пигментации обусловлены разрушением гемоглобина; эти пятна изчезают за несколько дней |
Иногда присутствует умеренная лихорадка, желтушность кожи и слизистых; абдоминальные симптомы варьируют от легкого напряжения мышц в эпигастрии до генерализованных симптомов раздражения брюшины, развивающегося также и при перфорации внутренних органов. В некоторых случаях обнаруживаются признаки шока и метаболических нарушений при отсутствии объективных абдоминальных симптомов.
Кровоподтеки (рис. 1) патогномоничны только в том случае, если захватывают и пупочную область (как при прерывании эктопической беременности) и боковые стенки живота (как при разрыве аневризмы аорты). Подобный признак указывает на тяжесть приступа, и вероятность смертельного исхода увеличивается в четыре раза.
Диагностически значимым является и четырех-шестикратное увеличение содержания в крови амилазы. Определение амилазы в моче с помощью тест-полоски используется как метод быстрого скрининга. Возможные ошибочные диагнозы, при которых требуется скорее срочная лапаратомия, чем консервативное лечение, приведены в табл. 2.
Таблица 2. Возможные ошибки при определении гиперамилаземии
- Перфорация стенки желудка, двенадцатиперстной кишки или желчного пузыря
- Инфаркт тонкого кишечника
- Разрыв аневризмы аорты
- Сальпингит
- Прерывание эктопической беременности
- Доброкачественная макроамилаземия
- Паротит
- Поздняя манифестация
- Тотальный некроз панкреатической железы
По данным йоркширской/шотландской статистики, большинство приступов в мире провоцируется желчнокаменной болезнью и алкоголем — 41% и 25% соответственно. Но причина многих из них так и остается неизвестной, хотя и предложено множество этиологических сочетаний (табл. 3) [3].
Начиная с тиазидов в 1959 году предложено более тысячи лекарственных препаратов, способных провоцировать приступ, но в каждом конкретном случае для доказательства лекарственной этиологии необходимо исключить множество других причин, что практически весьма трудно.
Еще до госпитализации обычно требуется парентеральное обезболивание; опытному хирургу это не мешает распознать острый живот. Предпочитают внутримышечное введение петидина, а не морфина, поскольку последний сокращает сфинктер Одди, однако клинически это проявляется мало.
Повышенный риск нарушения функции почек и желудочно-кишечных кровотечений исключает применение нестероидных противовоспалительных препаратов.
Стандартный набор больничных исследований включает общий клинический и биохимический анализ крови, определение газов крови и общий анализ мочи. В первые сутки течение заболевания непредсказуемо, и пациент требует постоянного наблюдения и ухода, предпочтительно в специализированном отделении.
К системным осложнениям относятся: дыхательная недостаточность (развивается в 20% приступов), почечная недостаточность (5%), сердечно-сосудистый коллапс, такой же, как при септическом шоке (5% пациентов).
Срочную ретроградную холангиопанкреатографию и эндоскопическую папиллотомию рекомендуется проводить при тяжелых приступах. Хотя данные о результатах таких процедур различны, их эффективность подтверждают британские исследования [5]. При тяжелых приступах повышается интенсивность катаболических процессов, и при продолжительном голодании (более трех-четырех дней) возникает необходимость в парентеральном питании наряду с дополнительным энтеральным введением пищи для сохранения барьерной функции слизистой оболочки кишечника. Диеты придерживаются до тех пор, пока у пациента не восстанавливается переносимость жидкостей и не ослабевают боль и мышечная защита.
Абсцесс поджелудочной железы проявляется симптомами общей интоксикации у 2 — 3% пациентов, обычно через несколько недель после приступа. Инкапсулированный жидкий гной либо аспирируется, либо удаляется через чрезкожный дренаж. Острая псевдокиста осложняет 2 — 3% приступов, содержит панкреатический сок, отграниченный зрелой фиброзной или грануляционной тканью в отличие от эпителия истинных кист.
Псевдокисты развиваются вследствие повреждения панкреатического протока. Диагноз ставится при обычном рентгенологическом исследовании, но иногда кисты определяются даже пальпаторно. Лучшие методы для их исследования — компьютерная томография и магнитно-резонансная томография. Ультразвуковой метод применяется для контроля за их развитием.
При разрывах может возникать панкреатический асцит, эрозии в сосуды приводят к развитию воспалительных псевдоаневризм или серьезных кровотечений. Увеличение абсцесса вызывает боль, билиарную или пилорическую обструкцию.
Таблица 3. Этиологические факторы, точно установленные и возможные
В йоркширском/глазговском исследовании 90% смертей были связаны с системной органной недостаточностью, что частично перекрывается 50% смертей, вызванных накоплением жидкости в поджелудочной железе. Интенсивное лечение ранних осложнений, казалось, должно было бы увеличить выживаемость, но из-за поздних, с трудом поддающихся лечению осложнений общая смертность остается на прежнем уровне. Ей также способствуют истощенные биологические резервы организма и отягощенный преморбидный фон.
За жизнь тысяч пациентов приходится бороться, и выжившие, как правило, выздоравливают полностью. Молодым пациентам, возвращающимся к трудовой деятельности, рекомендуется проводить более интенсивное лечение.
Потеря веса длится около месяца после окончания приступа. В это время у многих пациентов подавленное состояние, и их важно убеждать в том, что оно нормализуется. Стимуляция поджелудочной железы сводится к минимуму посредством диеты, бедной жирами и с высоким содержанием крахмалистых веществ. Короткий курс панкреатина способствует восстанавлению веса, эндо- и экзокринной функций. Вне зависимости от этиологии заболевания необходимо воздерживаться от алкоголя в течение трех месяцев. При подозрении на наличие алкоголизма необходимо тщательно собрать не только анамнез жизни пациента, но и семейный анамнез.
Профилактика предполагает установление и устранение причины развития приступа. Национальная программа борьбы с алкоголизмом в Скандинавии позволила остановить рост заболеваемости, но в остальном профилактика является, по существу, вторичной. Уровень трансаминаз, превышающий 60 МЕ/л, дает возможность подозревать наличие желчных камней; если они не обнаруживаются при ультразвуковом исследовании, то РХПГ способна выявить их или установить иную, поддающуюся коррекции причину.
 |
| Рисунок 2. Во всем мире большая часть панкреатитов вызывается камнями желчного пузыря или алкоголем |
Несмотря на диету с низким содержанием жира, распространенным остается рецидивирующий панкреатит, обусловленный камнями в желчном пузыре. Наилучшие результаты в данном случае дает холецистэктомия, но при условии хорошей подготовленности пациента и нормализации функции печени.
К холецистэктомии прибегают и в случае повторных идиопатических приступов, если, по данным РХПГ, желчь содержит кристаллы холестерола. Определять содержание алкоголя в крови бессмысленно, поскольку приступ может развиться через несколько дней после приема алкоголя. Совет воздерживаться от приема спиртных напитков, как правило, игнорируется.
Гиперкальциемия и гиперлипопротеидемия, обнаруженные после выздоровления, требуют специальной коррекции. Несмотря на все прилагаемые усилия по установлению этиологии, около четверти приступов остаются идиопатическими.
Пациенты, находящиеся в тяжелом состоянии, нуждаются в постоянном уходе со стороны опытного персонала, состоящего из различных специалистов. При отсутствии такой возможности пациента с тяжелым приступом необходимо перевести в специализированный центр. Опыт показывает, что увеличение процента выживаемости происходит в том случае, если туда поступают еще не умирающие пациенты.
1. Neoptolemos J. P. What’s wrong with my pancreas? Produced by the Pancreatitis Supporters Network. (Information leaflet available from Duphar Laboratories, Southampton).
2. Braganza J. M, ed. The Pathogenesis of Pancreatitis. Manchester: Manchester University Press, 1991.
3. Bradley E. L. A clinically based classification for acute pancreatitis. Arch. Surg, 1993; 128:586-90.
4. Kingsnorth A. N. Role of cytokines and their inhibitors in acute pancreatitis. Gut 1997; 40:1-4.
5. Neoptolemus J. P., Carr-Locke D. L, London N. J., Bailey I. A., James D. F., Ossard D. P. Controlled trial of urgent endoscopic cholangio-pancreatography and endoscopic sphincterotomy versus conservative treatment for acute pancreatitis due to gallstones. Lancet ii:979-983.
6. Larvin M., Chalmers A. G., McMahon M. J. Dynamic contrast enchanced computed tomography: a precise technique for identifying and localising pancreatic necrosis. Br. Med. J., 1990; 300:1425-1428.
7. Saiffudin A., Ward J., Rigway L., Chalmers A. G. Comparison of MR and CT scanning un severe acute pancreatitis: initial experiences. Clin. Radiol, 1993;48:111-16.
8. Larvin M., Chalmers A. G., Robinson P. J., Mc Mahon M. J. Debridement and closed cavity irrigation for the treatment of pancreatic necrosis. Br. J. Surg, 1989; 76:465-471.
Реферат.
Цель исследования - улучшение результатов лечения больных с механической желтухой путем сочетания эндоскопических и консервативных методов лечения.
Материал и методы. Проведен ретроспективный анализ результатов лечения 928 больных с механической желтухой опухолевого и неопухолевого генеза.
Результаты и их обсуждение. Выявлено, что применение эндоскопических методов с целью декомпрессии билиарной системы позволяет улучшить результаты лечения. Наши наблюдения пациентов с механической желтухой опухолевого и неопухолевого генеза с различной степенью печеночной недостаточности позволяют отметить, что приоритетным и важнейшим звеном комплексного лечения этой группы является максимально ранняя декомпрессия желчных путей -один из малоинвазивных методов декомпрессии, включая эндоскопическую папиллотомию и стентирование желчных путей. Степень печеночной недостаточности - важный критерий, определяющий тактику и подход в ведении пациентов с механической желтухой. Основой лечения эндотоксикоза и печеночной недостаточности при механической желтухе являются медикаментозная коррекция и адекватная по составу и объему инфузионная терапия, проводимая на фоне одного из видов декомпрессии желчных путей, что соответствует современным взглядам на проблемы лечения механической желтухи.
Выводы. При острой рецидивирующей и хронической непроходимости большого дуоденального соска, проявляющейся клинической симптоматикой гипертензии протоков органов гепатопанкреатобилиарной зоны, показаны эндоскопические вмешательства. Декомпрессия билиарной системы путем применения транспапиллярного протезирования является эффективным малоинвазивным оперативным вмешательством, которое применяется как временное - при доброкачественном и злокачественном поражении органов гепатопанкреатобилиарной зоны, либо как постоянное - при неоперабельных опухолях органов гепатопанкреатобилиарной зоны, для восстановления оттока желчи в двенадцатиперстную кишку. Для нормализации показателей гомеостаза у больных с механической желтухой и предупреждения печеночной недостаточности необходимо проведение адекватной инфузионной терапии, включающей в себя препараты антигипоксантного и гепатопротекторного действия.
Complex treatment in patients with obstructive jaundice in diseases of hepatic, pancreatic and duodenal zone
Malkov Igor S., D. Med. Sci., Head of the Department of surgery of Kazan State Medical Academy - the branch of Russian Medical Academy of Postgraduate Education, Russia, 420012, Kazan, Butlerov str., 36.
Nasrullaev Magomed N., D. Med. Sci., professor of the Department of surgery of Kazan State Medical Academy -the branch of Russian Medical Academy of Postgraduate Education, Russia, 420012, Kazan, Butlerov str., 36.
Zakirova Guzelia R., C. Med. Sci., assistant of professor of the Department of surgery of Kazan State Medical Academy - the branch of Russian Medical Academy of Postgraduate Education, Russia, 420012, Kazan, Butlerov str., 36
Khamzin Ildar I., Head of the Department of endoscopy of City Clinical Hospital № 7, Russia, 420103, Kazan, Chuikov str., 54
Abstract.
Aim. The aim of the study is to improve the results of treatment in patients with obstructive jaundice through a combination of endoscopic and conservative treatment methods.
Material and methods. A retrospective analysis of the results of treatment of 928 patients with obstructive jaundice of tumor and non-tumor genesis was performed.
Results and discussion. It has been revealed that the application of endoscopic methods for biliary system decompression allows improving the results of treatment. Our observations of patients with mechanical jaundice of tumor and non-tumor origin with varying degrees of liver failure suggest that the earliest and the most important component of complex treatment for this group is the earliest decompression of the biliary tract by one of the minimally invasive decompression methods, including endoscopic papillotomy and biliary stenting. The degree of liver failure is an important criterion that determines the strategy and approach in management of patients with obstructive jaundice. Drug tretment and infusion therapy adequate in composition and volume, carried out against the background of one of the types of biliary tract decompression stands for the basic treatment of endotoxemia and hepatic insufficiency in obstructive jaundice, which corresponds to modern views on the problems of treatment of obstructive jaundice.
Conclusion. Endoscopic interventions are indicated in acute, recurrent and chronic obstruction of the large duodenal papilla, manifested by clinical symptoms of the hypertension in hepatic, pancreatic and biliary zone ducts. Biliary system decompression with the use of transpapillary prosthetics is an effective minimally invasive surgical intervention, which is used as temporary for benign and malignant lesions of hepatic, pancreatic and biliary zone organs. It can be permanent in inoperable tumors of hepatic, pancreatic and biliary zone organs, performed to restore the bile outflow to duodenum. It is necessary to carry out adequate infusion therapy, including solutions with antihypoxic and hepatoprotective action, to restore homeostasis in patients with obstructive jaundice and for liver failure prevention.
Проблема лечения пациентов с механической желтухой при патологии органов гепатопанкреатодуоденальной зоны (ГПДЗ) являлась актуальной в клинической хирургии в течение многих десятилетий и остается таковой по настоящее время [1, 2, 3, 4]. Этому способствует неуклонный рост данной патологии, особенно у пациентов пожилого и старческого возраста.
По данным различных авторов, наиболее частой причиной механической желтухи являются желчнокаменная болезнь (15-40%) и новообразования (65-68%). Наиболее частым симптомом злокачественных опухолей данной локализации является механическая желтуха, которая обнаруживается у 86-95% пациентов и в 65-70% случаев становится первым проявлением заболевания [5, 6].
Хирургические вмешательства, выполненные при выраженных симптомах желтухи, способствуют увеличению количества больных с различными послеоперационными осложнениями, а летальность, по данным отдельных авторов, достигает 15-30% [7, 8].
В последнее десятилетие благодаря внедрению для декомпрессии билиарной системы малоинвазивных эндоскопических и малоинвазивных навигационных вмешательств достигнуты значительные успехи в лечении пациентов с различной патологией гепатопанкреатодуодеональной зоны, осложненной механической желтухой [9, 10, 11, 12].
Эндоскопические методы включают ретроградную холангиопанкреатографию с эндоскопической папиллосфинктеротомией, а также транспапиллярную (стентирование) - при стриктуре и опухолях гепатопанкреатобилиарной зоны [13, 14, 15, 16].
Несмотря на достигнутые успехи в лечении пациентов с механической желтухой эндоскопическими и малоинвазивными навигационными вмешательствами, в ряде случаев они могут оказаться недостаточными для предупреждения печеночной недостаточности, по данным отдельных авторов у 54% пациентов [7, 17], и ряда других осложнений, при которых летальность достигает 27% [1, 18].
Цель исследования - улучшение результатов лечения больных с механической желтухой путем сочетания эндоскопических и консервативных методов лечения.
Причиной механической желтухи в 77 случаях стали опухолевые заболевания ГПБЗ, стеноз большого дуоденального сосочка (БДС), изолированный и/или сочетанный с холедохолитиазом, в 603 случаях, рестеноз БДС в 29 случаях, стриктуры терминального отдела интрадуоденальной части холедоха в 87 случаях, стриктуры интрадуоденальной части холедоха на всем протяжении в 12 случаях, стриктура общего печеночного протока в 9 случаях, холедохолитиаз, в том числе с ущемленным камнем большого дуоденального сосочка (БДС), в 127 случаях, фатериальный дивертикул в 51 случае, парафатериальный дивертикул в 82 случаях. При этом 79,57% случаев носили сочетанный характер патологии (табл. 1). Сопутствующие заболевания различной степени тяжести наблюдались в 89,7%, значительный процент из выявленной патологии составили заболевания сердечно-сосудистой системы (35,9%), имеющие также сочетанный характер.
Таблица 1
Нозологическая характеристика механической желтухи
Нозологические причины механической желтухи
Опухолевые заболевания гепатопанкреатобилиарной зоны
Стеноз большого дуоденального сосочка (БДС), изолированный и/или сочетанный с холедохолитиазом
Стриктуры интрадуоденальной части холедоха:
- терминального отдела
- на протяжении
Стриктура общего печеночного протока
Холедохолитиаз, в том числе с ущемленным камнем БДС
В том числе сочетанная патология
Результаты и их обсуждение. В основе лечения больных с механической желтухой лежит устранение холестаза и профилактика печеночной недостаточности. На современном этапе утвердился этапный подход к лечению больных с механической желтухой. Декомпрессия желчных путей, проводимая в ближайшие 2-3 дня с момента поступления пациента, в ряде случаев (10-30%) является окончательным методом лечения. Оперативное вмешательство как второй этап лечения проводится по мере разрешения желтухи и наступления благоприятных условий.
Таблица 2
Эндоскопические вмешательства при механической желтухе
Степень печеночной недостаточности - важный критерий, определяющий тактику и подход в ведении пациентов с механической желтухой.
Основой лечения эндотоксикоза и печеночной недостаточности у пациентов с механической желтухой являются медикаментозная коррекция и адекватная по составу и объему инфузионная терапия, проводимая на фоне одного из видов декомпрессии желчных путей, что соответствует современным взглядам на проблемы лечения механической желтухи.
Активность цитолитического синдрома оценивали по уровню аспартатаминотрансферазы (АСТ) и аланинаминотрансферазы (АЛТ). Показатели протромбинового индекса (ПТИ), общего белка и альбумина крови отражали состояние синтетических функций печени. Коррекция водно-электролитных и метаболических нарушений при механической желтухе проводилась с использованием растворов кристаллоидов (изотонический раствор натрия хлорида, рингера, рингера-локка, 5% раствора глюкозы), а также раствора с антигипоксантным и гепатопротекторным действием -ремаксола. В составе комплексной инфузионной терапии вводилось 800 мл раствора ремаксола в сутки в течение 7 дней наряду с растворами кристаллоидов. По показаниям и учитывая сопутствующую патологию вводились лазикс, антибиотики, кардиальные препараты, проводилась витаминотерапия. В послеоперационном периоде на фоне проводимой инфузионной терапии и декомпрессии желчных путей оценивалась динамика клинических симптомов печеночной недостаточности и биохимических показателей холестаза, цитолиза и синтетических функций печени.
В исследуемой группе больных на 4-6-й день лечения отмечалось улучшение состояния и субъективного самочувствия пациентов, устранение клинических симптомов желтухи. Отмечено достижение показателей билирубина, щелочной фосфатазы, нормальных значений гамма-глютамилтранспептидазы.
Наши наблюдения пациентов с механической желтухой опухолевого и неопухолевого генеза с различной степенью печеночной недостаточности позволяют отметить, что приоритетным и важнейшим звеном комплексного лечения этой группы является максимально ранняя декомпрессия желчных путей одним из малоинвазивных методов декомпрессии, включая эндоскопическую папиллотомию и стентирование желчных путей. Если при поступлении имеется 3-я степень печеночной недостаточности, лечение следует проводить в отделении реанимации. Для уменьшения всасывания аммиака из кишечника и снижения интоксикации показаны общепринятое ограничение суточного рациона белка, очистительные клизмы, антибактериальная деконтаминация кишечника, пероральное применение лактулозы. Внутривенное введение растворов глюкозы и кристаллоидов с витаминами, раствора гепамерц наряду с форсированным диурезом позволяют добиться значительного эффекта при 1-й и 2-й степени печеночной недостаточности и непродолжительной желтухе. Однако при выраженной интоксикации у больных с длительной желтухой и 3-й степенью печеночной недостаточности часто отмечается отсутствие быстрого эффекта от консервативной терапии, что может быть показанием к применению экстракорпоральных методов детоксикации. Предпочтение отдается плазмаферезу как способу с минимальными побочными действиями. Лимфатикостомия и лимфосорбция могут рассматриваться как вариант детоксикации при длительной (4-6 нед) механической желтухе опухолевого происхождения, когда вероятность развития фатальной печеночной недостаточности особенно велика. Показанием к использованию гемодиализа должны служить состояния с явлениями печеночно-почечной недостаточности.
Особое значение в комплексном лечении указанной группы больных имеют антибактериальная терапия, назначение ингибиторов протонной помпы и препаратов, обволакивающих слизистую желудка для профилактики эрозий, язв и кровотечений, а также реабилитация полученной по дренажам желчи и своевременный возврат в кишечник на этапе подготовки больного к последующему оперативному вмешательству.
Среди осложнений после эндоскопических вмешательств мы отмечали легкие формы течения острого панкреатита, а также асептического и инфицированного панкреонекроза (3,4%), также имело место кровотечение после ЭПСТ в одном случае (0,01%), которое было остановлено с помощью эндоскопического гемостаза. Летальность, отмеченная в связи с развитием острого панкреатита с исходом в панкреонекроз, составила 1,6%. Осложнений, связанных с выполнением транспапиллярного эндопротезирования, не отмечено.
Выводы.
При острой рецидивирующей и хронической непроходимости большого дуоденального соска, проявляющейся клинической симптоматикой гипертензии протоков органов ГПБЗ показаны эндоскопические вмешательства. При желтухе неопухолевого генеза ЭРХПГ и ЭПСТ позволяют отказаться от хирургических вмешательств либо сократить их объем и травматичность. Декомпрессия билиарной системы путем применения транспапиллярного протезирования является эффективным малоинвазивным оперативным вмешательством, которое применяется как временное (доброкачественные и злокачественные поражения органов ГПБЗ) либо постоянное (неоперабельные опухоли органов ГПБЗ) для восстановления оттока желчи в двенадцатиперстную кишку.
Для нормализации показателей гомеостаза у больных с механической желтухой и предупреждения печеночной недостаточности необходимо проведение адекватной инфузионной терапии, включающей препараты антигипоксантного и гепатопротекторного действия.
Прозрачность исследования. Исследование не имело спонсорской поддержки. Авторы несут полную ответственность за предоставление окончательной версии рукописи в печать.
Декларация о финансовых и других взаимоотношениях. Все авторы принимали участие в разработке концепции, дизайна исследования и в написании рукописи. Окончательная версия рукописи была одобрена всеми авторами. Авторы не получали гонорар за исследование.
ЛИТЕРАТУРА
1. Ветшев, П.С. Механическая желтуха: причины и диагностические подходы: лекция / П.С. Ветшев // Анналы хирургической гепатологии. - 2011. - Т 16, № 3. - С.50-57.
2. Гальперин, Э.И. Руководство по хирургии желчных путей / Э.И. Гальперин, П.С. Ветшев. - М.: Видар-М, 2009. - 568 с.
3. Costamagna, G. Endoscopic stenting for biliary and pancreatic malignancies / G. Costamagna, M. Pandolfi // J. Clin. Gastroenterol. - 2004. - Vol. 38. - P.59-67.
4. Risk factors for com plication following ERCP; results of a large-scale, prospective multicenter study / E.J. Williams, S. Taylor, P. Fairclough [et al.] // Endoscopy. - 2007. -Vol. 39 (9). - P.793-801.
5. Ахаладзе, Г.Г. Патогенетические аспекты гнойного холангита. Почему нет системной воспалительной реакции при механической желтухе / Г.Г. Ахаладзе // Анналы хирургической гепатологии. - 2009. - Т 14, № 2. - С.9-15.
6. Пауткин, Ю.Ф. Механическая непроходимость желчных путей (механическая желтуха) / Ю.Ф. Пауткин, А.Е. Климов. - М.: Профиль, 2010. - 224 с.
7. Инфузионная терапия при механической желтухе / И.С. Малков, РШ. Шаймарданов, В.Н. Коробков, В.А. Филиппов // Механическая желтуха - актуальная проблема абдоминальной хирургии: материалы Респ. науч.-практ. конф. - Казань, 2014. - С.21-23.
8. Малков, И.С. Избранные разделы неотложной абдоминальной хирургии / И.С. Малков. - Казань: Изд-во Гос. тех. ун-та, 2013. - 408 с.
9. Бекбауов, С.А. Эндоскопические транспапиллярные вмешательства в лечении больных с синдромом механической желтухи / С.А. Бекбауов, К.Г. Глебов, А.Е. Котовский // Эндоскопичская хирургия. - 2013. - № 4. - С.36-39.
10. Глебов, К.Г. Критерии выбора конструкции эндопротеза для эндоскопического стентирования желчных протоков / К.Г. Глебов, А.Е. Котовский, Т.Г. Дюжева // Анналы хирургической гепатологии. - 2014. - Т 19, № 2. - С.55-65.
11. Эндоскопическое транспапиллярное стентирование желчных протоков металлическими самораскрывающимися эндопротезами / К.Г. Глебов, Т.Г. Дюжева, Н.А. Перова [и др.] // Анналы хирургической гепатологии. - 2012. - Т 17, № 3.- С.65-74.
12. Эндоскопические технологии в лечении заболеваний органов гепатопанкреатодуоденальной зоны / А.Е. Котовский, ГА. Уржумцева, К.Г. Глебов, Н.А. Перова // Анналы хирургической гепатологии. - 2010. - Т. 15, № 1. - С.9-21.
13. Дерябина, Е.А. Повышение безопасности лечебных эндоскопических ретроградных холангиопанкреатографий у больных с доброкачественными обструктивными заболеваниями желчевыводящих путей / Е.А. Дерябина, Г.И. Братникова, А.В. Васильев // Медицинская визуализация. - 2010. - № 2. - С.73-80.
14. Эндоскопические вмешательства и коррекция нарушений гомеостаза у пациентов с механической желтухой / И.С. Малков, Г.Р. Закирова, В.Н. Коробков, М.Н. Насруллаев / Казанский медицинский журнал. - 2015. - Т. XCVI, № 3. - С.444-447.
15. Schneider, L. Acute pancreatitis with an emphasis on infection / L. Schneider, M.W. Buchler, J. Werner // Infect. Dis. Clin. North. Am. - 2010. - Vol. 24. - P.921-941.
16. Multidrug strategies are effective in the treatment of severe experimental pancreatitis / J. Werner, W. Hartwig, T Hackert [et al.] // Surgery. - 2012. - Vol. 151 (3). - P.372-381.
17. Методы интенсивной терапии в лечении печеночной недостаточности при механической желтухе / И.С. Малков, РШ. Шаймарданов, В.Н. Коробков, В.А. Филиппов // Механическая желтуха - актуальная проблема абдоминальной хирургии: материалы Респуб. науч.-практ. конф. - Казань, 2014. - С.23-28.
18. Насруллаев, М.Н. Возможности эндоскопических методов в оптимизации лечения больных с механической желтухой / М.Н. Насруллаев, Г.Р Закирова, И.И. Хамзин // Актуальные вопросы хирургии: материалы Межрегион. науч.-практ. конф. - Казань, 2018. - С.70-73.
Воспаление поджелудочной железы называется панкреатитом, острым или хроническим.


Поджелудочная железа — орган небольших размеров, но она играет большую роль, как в пищеварении, так и в гормональной регуляции.
Панкреатический сок содержит ферменты, необходимые для переваривания жиров и белков. Он поступает в кишку, где смешивается с желчью.
Отдельные группы клеток поджелудочной железы, называемые островками Лангерганса, вырабатывают инсулин, который необходим для утилизации глюкозы крови. При нарушении их работы развивается сахарный диабет.
Таким образом, воспаление поджелудочной железы представляет опасность как для пищеварительной, так и для эндокринной системы организма.
Острый панкреатит требует срочной госпитализации и экстренного лечения. В противном случае он может привести к инвалидности или даже смерти человека. Поэтому важно знать признаки, при которых нужно немедленно вызвать скорую помощь.
Большое значение имеет то, как быстро начнется хирургическое лечение. Счет может идти на часы или даже на минуты.
Врачи отделения реанимации и интенсивной терапии, хирургического отделения международной клиники Медика24 имеют большой опыт оказания экстренной помощи и срочного лечения острого панкреатита.
Госпитализация в нашу клинику возможна обычной каретой скорой помощи или реанимобилем, в зависимости от состояния больного.
Консервативное и хирургическое лечение острого панкреатита в нашей клинике позволяет купировать осложнения или избежать их.
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
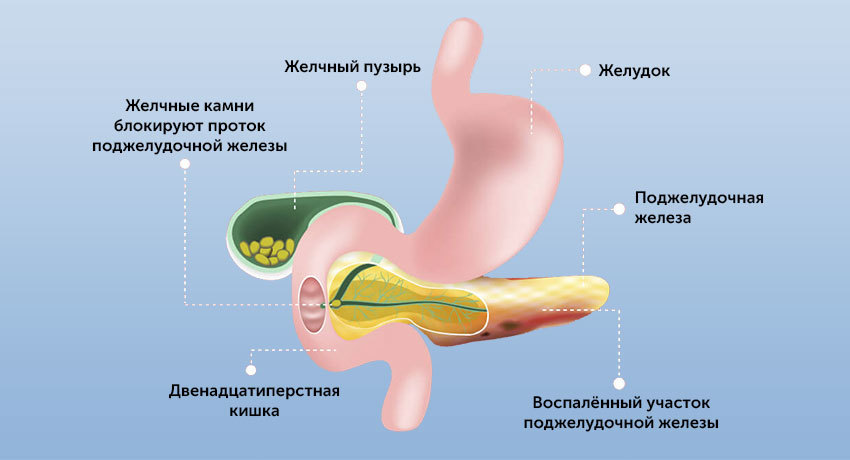
Причины и факторы развития панкреатита
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит.
- Злоупотребление алкоголем.
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит, гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением кишки, из которой оно может распространиться на поджелудочную железу.
- Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
В 40% случаев острый панкреатит бывает связан с алкоголизмом, в 20% случаев — с болезнями желчевыводящих путей (желчекаменной болезнью, холециститом), в остальных 40% случаев — с другими причинами.
Читайте также:

