Меры воздействия на кровообращение реферат
Обновлено: 15.05.2024
Известно, что при раздражении кожных покровов тех или иных областей тела с помощью различных физических факторов (холод, тепло, механическое воздействие и др.) возникают определенные функциональные изменения в органах и тканях, расположенных глубже раздражаемых участков кожи, – изменения сосудистого тонуса, секреторной и моторной активности, метаболизма клеток. Кроме того, при этом нередко возникают и общие реакции, выражающиеся в улучшении сна, аппетита, настроения. Подобное воздействие на кожные покровы с целью изменения функционального состояния органов и систем организма получило название сегментарно-рефлекторной терапии. К ее простейшим методам относится применение компрессов, грелок, банок, горчичников, различных способов водолечения и т.д.
1. Холодные компрессы и пузырь со льдом
При применении холодного компресса в результате местного охлаждения происходит спазм кровеносных сосудов кожи и прилегающих к этому участку внутренних органов, что сопровождается ограничением воспаления и травматического отека тканей, уменьшением кровотечения. Влажные холодные компрессы (примочки) используют в первые часы при ушибах, носовых и геморроидальных кровотечениях, высокой лихорадке. При этом свернутый в несколько слоев кусок мягкой ткани, смоченной холодной водой, накладывают на соответствующий участок – лоб, переносицу и др. Поскольку влажный холодный компресс довольно быстро приобретает температуру тела, его необходимо менять каждые 2–3 мин.
Для более длительного местного охлаждения удобнее использовать пузырь со льдом, который представляет собой плоский резиновый мешок с широким отверстием, заполняемый мелкими кусочками льда. Пузырь со льдом применяют при внутренних кровотечениях, например язвенном, при появлении бреда на фоне лихорадочного состояния, в начальной стадии некоторых острых заболеваний органов брюшной полости. Учитывая, что пузырь со льдом дает более выраженное охлаждение, чем холодный компресс, его целесообразно не прикладывать к телу во избежание переохлаждения, а подвешивать (над головой, животом и т.д.), делая через каждые полчаса десятиминутные перерывы.
2. Согревающие компрессы , грелки и припарки
Применение согревающего компресса сопровождается местным расширением кровеносных сосудов и увеличением кровообращения в тканях, что при наличии в этой области воспалительных процессов оказывает болеутоляющее и рассасывающее действие. Согревающие компрессы используют при лечении различных местных инфильтратов, например постинъекционных, некоторых заболеваний мышц и суставов.
Согревающий компресс может быть сухим или влажным.
Сухой согревающий компресс (обычная ватно-марлевая повязка) чаще всего предназначается для защиты тех или иных участков тела или головы, например шеи, уха от действия холода.
Влажный согревающий компресс готовят из трех слоев. Вначале на кожу накладывают кусочек мягкой ткани, смоченной водой комнатной температуры и хорошо отжатой. Затем его покрывают куском клеенки, полиэтиленовой пленки или вощеной бумаги. В последнюю очередь накладывают слой ваты (при ее отсутствии – ватина, фланели). Чтобы избежать быстрого высыхания, каждый последующий слой компресса должен быть несколько больших размеров, чем предыдущий. Сверху компресс фиксируют бинтом.
Через 1–2 ч можно проверить правильность наложения компресса, просунув под него палец; внутренний слой при этом должен оставаться влажным. Компресс держат не более 12 ч, меняя через 6–8 ч. При снятии компресса кожу под ним протирают водой или спиртом, высушивают полотенцем, чтобы предотвратить мацерацию кожных покровов. Если появляются признаки раздражения кожи, то от дальнейшего наложения влажных компрессов лучше отказаться. Для ускорения рассасывания воспалительных инфильтратов применяют полуспиртовой согревающий компресс, внутренний слой которого смачивают разведенным водой этиловым спиртом. Вместо этанола можно использовать также салициловый или камфорный спирт, разбавленный водой одеколон, слабый раствор уксуса.
Противопоказаниями для наложения согревающих компрессов служат различные кожные заболевания (дерматиты, фурункулез) и нарушения целостности кожных покровов.
Местный согревающий эффект можно получить и с помощью грелки. При ее применении происходит, кроме того, рефлекторное расширение кровеносных сосудов органов брюшной полости и расслабление гладкой мускулатуры, что, в частности, сопровождается исчезновением спастических болей. Болеутоляющий эффект грелки используется при лечении язвенной болезни, почечной колики, радикулита.
Чаще всего применяют резиновые грелки различной формы, емкостью от 1 до 3 л, реже – электротермические (термофоры), работающие от электрической сети, или химические (в военно-полевых условиях). При отсутствии стандартной грелки можно воспользоваться бутылкой, заполненной горячей водой, или другим нагретым предметом.
Перед использованием резиновую грелку заполняют горячей водой приблизительно на 2 /3 ее объема, воздух из нее осторожно выжимают, отверстие грелки плотно завинчивают пробкой и переворачивают, проверяя герметичность, затем грелку обертывают полотенцем. При частом и продолжительном использовании грелки кожные покровы для предупреждения ожога и гиперпигментации предварительно смазывают вазелином.
Грелки противопоказаны при неясных болях в животе (при таких заболеваниях, как острый аппендицит, острый холецистит, острый панкреатит и некоторые другие, она может причинить существенный вред), при злокачественных опухолях, в первые сутки после травмы, при наружных и внутренних кровотечениях, у пациентов с нарушенной кожной чувствительностью, а также у больных, находящихся в бессознательном состоянии.
Местное согревающее действие оказывают также припарки, применяемые обычно при длительно не рассасывающихся воспалительных инфильтратах, старых гематомах, радикулитах. Для припарок используют нагретый песок, распаренное льняное семя, отруби или овес, помещенные в специальные полотняные мешочки. Чтобы замедлить остывание, после прикладывания к телу припарки покрывают клеенкой, а затем одеялом или ватой.
Противопоказания для применения припарок те же, что и для использования грелок.
3. Горчичники и банки
Применение порошка горчицы основано на том, что выделяющееся при соприкосновении с водой эфирное (аллиловое) масло, вызывая раздражение рецепторов кожи и гиперемию, приводит к рефлекторному расширению кровеносных сосудов внутренних органов, расположенных глубже, за счет чего достигается болеутоляющий эффект, ускоряется рассасывание некоторых воспалительных образований.
Стандартные горчичники представляют собой листы плотной бумаги размером 8x12,5 см, покрытые слоем обезжиренного порошка горчицы. Во избежание снижения содержания эфирного масла их не следует хранить свыше 8 мес. При необходимости горчичники можно приготовить самостоятельно. Для этого порошок горчицы смешивают в равных пропорциях с картофельной или пшеничной мукой и добавляют воду до получения однородной массы тестообразной консистенции, которую затем наносят ровным слоем на кусок плотной ткани и покрывают марлей или тонкой бумагой.
Горчичники накладывают на кожу, предварительно смочив их водой, и снимают через 10–15 мин, ориентируясь на появление отчетливой местной гиперемии. При повышенной чувствительности кожи, а также детям горчичники ставят через папиросную бумагу или марлю. Горчичники применяют при лечении неврологических заболеваний (миозитов, невралгии), простудных заболеваний (бронхитов, пневмонии), при стенокардии (на левую половину грудной клетки) и головных болях (на область затылка).
Кроме горчичников, используют также горчичные ванны (из расчета 50 г порошка на 10 л воды), которые могут быть как общими (при простудных заболеваниях), так и местными (ножными) (при лечении гипертонической болезни). После ванны больных обмывают чистой теплой водой, укутывая затем простыней и одеялом.
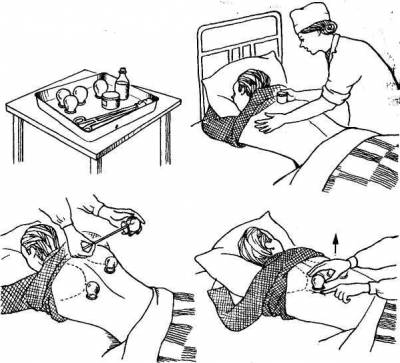
Рис. 1. Применение банок.
Маленьким детям вместо горчичных ванн делают иногда горчичные обертывания. Применение горчичников противопоказано при различных кожных заболеваниях (пиодермии, нейродермит, экзема).
Банки обладают более сильным сосудорасширяющим .действием, нежели горчичники, и широко применяются при бронхите, пневмонии, невралгии, неврите, миозите.
Банки представляют собой стеклянные сосуды с округлым дном и утолщенными краями емкостью 30–70 мл. Их ставят на те участки тела, где имеется хороший мышечный и подкожный жировой слой, сглаживающий костные образования (подключичные, подлопаточные, межлопаточные области и т.д.).
Процедура применения банок требует известной сноровки (рис. 1). Чтобы избежать ожогов, соответствующий участок кожи предварительно смазывают вазелином. Затем внутрь каждой банки на 2–3 с вносят горящий ватный тампон, смоченный спиртом. После этого быстрым и достаточно энергичным движением банки ставят всей окружностью широкого отверстия на поверхность кожи (на 5–10 мин). За счет разрежения воздуха внутри банки происходит небольшое втягивание в нее кожи, которая при этом приобретает розовую или багровую окраску. Для того чтобы снять банку, достаточно слегка надавить пальцем на кожу рядом с ее краем, одновременно отклоняя дно в противоположную сторону. При постановке банок необходимо соблюдать осторожность: при избытке спирта, а также слишком длительном нагревании возможно возникновение ожога кожи. С другой стороны, при недостаточном разрежении воздуха внутри банки она просто не будет прочно удерживаться на коже.
Банки противопоказаны при злокачественных новообразованиях, активной форме туберкулеза, легочных кровотечениях, заболеваниях и повышенной чувствительности кожи, некоторых других заболеваниях.
4. Кровопускание и гирудотерапия
Кровопускание – удаление из кровеносной системы определенного количества крови – способствует уменьшению общего объема циркулирующей крови, снижению артериального и венозного давления, уменьшению вязкости крови. Кровопускание особенно часто применяют при хронической сердечной недостаточности по правожелудочковому типу, когда имеется выраженный застой по большому кругу кровообращения (при некоторых пороках сердца); при левожелудочковой недостаточности (при отеке легких), если при этом отсутствуют признаки шока или коллапса; при полицитемии (резкое увеличение количества форменных элементов крови); отравлении некоторыми ядами, длительно задерживающимися в крови.
Кровопускание противопоказано при снижении артериального давления и уменьшении общего объема циркулирующей крови (гиповолемия), малокровии (анемия), выраженных нарушениях свертывающей системы крови.
Кровопускание обычно осуществляют с помощью венопункции или веносекции (см. инъекции), при этом одномоментно удаляется чаще всего 300–400 мл крови. Кровопускание необходимо проводить медленно и осторожно, потому что иногда в процессе его могут возникнуть различные осложнения (обморок, падение артериального давления и др.).
Для местного кровоизвлечения, а также противосвертывающего (антикоагулянтного) действия используют гирудотерапию (применение пиявок с лечебной целью).
Медицинские пиявки, будучи представителями класса кольчатых червей, имеют довольно вместительный желудок и ротовую присоску, благодаря чему они активно прикрепляются к кожным покровам человека, высасывая определенное количество крови.
Механизм лечебного действия медицинских пиявок, помимо кровоизвлечения, связан и с секрецией ее железами антикоагулянта гирудина, поступающего затем в кровь человека. Кроме гирудина, пиявка выделяет еще и гистаминоподобное вещество, которое обусловливает расширение капилляров, усиление кровотечения и появление в некоторых случаях неприятного зуда.
Медицинские пиявки показаны при гипертонической болезни (ставят за уши, на область сосцевидных отростков), венозном застое в печени (ставят на область правого подреберья), ишемической болезни сердца (ставят на левую половину грудной клетки), тромбозах вен и тромбофлебитах (ставят в шахматном порядке вдоль пораженной вены) и при геморрое (располагают вокруг копчика). Потребность в медицинских пиявках остается достаточно высокой, поэтому их выращивают для медицинских целей на специальной биофабрике. Пиявки противопоказаны при анемиях, снижении свертываемости крови, повышенной чувствительности кожи.
Перед тем как поставить пиявки, кожные покровы протирают спиртом и обмывают теплой водой. Не следует использовать пахучие вещества (йод, эфир и др.). Смачивание кожи водой с добавлением сахара облегчает процедуру. Лучше выбирать наиболее голодных особей (тонкие, активно сокращающиеся при прикосновении к ним). Одномоментно на определенную область ставят, как правило, от 4 до 12 пиявок, причем необходимо избегать участков, где кровеносные сосуды подходят близко к поверхности и где много рыхлой подкожной жировой клетчатки (например, кожа мошонки).
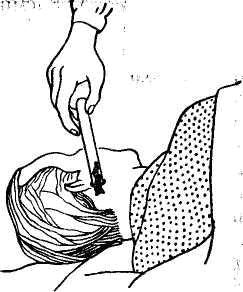
Рис. 2. Применение пиявок.
Пиявку предварительно помещают в пробирку головным концом кнаружи, затем плотно прикладывают к коже (рис. 2). При отсутствии пробирки можно захватить пиявку пальцем или пинцетом, после чего поднести к коже, дожидаясь ее присасывания. Каждая пиявка за 1/2–1 ч высасывает 10–15 мл крови, а потом отпадает. Отрывать пиявки нельзя, поскольку это может усилить кровотечение. Пиявка легко отпадает сама, если к ней приложить вату, смоченную спиртом, соленой водой или йодом. После снятия пиявок на соответствующий участок кожи накладывают стерильную повязку (в необходимых случаях – давящую), которую через сутки сменяют.
5. Водолечение
Водолечение (бальнеотерапия) – применение различных водных процедур в лечебных и профилактических целях. Возникающая при этом ответная реакция организма в немалой степени определяется температурой воды. Для водолечения можно использовать холодную (20 °С), прохладную (20–30 °С), индифферентную (34–36 °С), теплую (37–39 °С) и горячую (свыше 40 °С) воду.
Водные процедуры оказывают выраженное влияние на центральную нервную систему. Так, применение воды индифферентной температуры сопровождается заметным седативным эффектом, появлением ощущения расслабленности, сонливости. Напротив, холодная или горячая вода обладает отчетливым возбуждающим действием.
При водолечении изменяется и функциональное состояние сердечно-сосудистой системы. Холодная вода приводит к спазму сосудов кожи, замедлению частоты сердечных сокращений, повышению артериального давления; горячая вода способствует расширению сосудов кожи, учащению сердечных сокращений, снижению артериального давления.
При применении воды низкой температуры повышается тонус скелетных мышц, а также гладкой мускулатуры внутренних органов. Использование горячей воды, наоборот, приводит к снижению мышечного тонуса, расслаблению гладкой мускулатуры желудка и кишечника. Водные процедуры с применением как горячей, так и холодной воды стимулируют обмен веществ в организме, повышают его тонус. Наряду с температурным фактором большую роль в механизмах лечебных свойств бальнеотерапии играет и механический фактор – давление воды, направление ее движения.
Водные процедуры особенно показаны больным с функциональными заболеваниями сердечно-сосудистой и нервной систем (неврозы, вегетососудистая дистония, начальная стадия гипертонической болезни), проявляющимися повышенной утомляемостью, возбудимостью, раздражительностью, расстройствами сна, а также пациентам с различными нарушениями обмена веществ.
Водолечение противопоказано больным с тяжелым атеросклерозом, гипертонической болезнью и недостаточностью кровообращения, нарушением мозгового и коронарного кровообращения, при активном туберкулезе и некоторых других заболеваниях.
Водные процедуры назначают строго индивидуально, чаще всего курсами по 15–20 процедур. Продолжительность их в начале лечения обычно незначительна; затем под контролем она постепенно увеличивается.
Существуют много способов водолечения: обливания и обтирания, нередко применяемые с целью закаливания; так называемые укутывания (завертывание больного во влажную простыню); многочисленные варианты душа (циркулярный, восходящий, под высоким или низким давлением и т.д.), кишечные промывания.
Часто с гигиенической и лечебной целью применяют ванны. Они могут быть общими, когда в воду погружается все тело больного, или местными, например ручными, ножными, сидячими. В зависимости от состава используемой воды выделяют различные виды ванн: жемчужные (через воду пропускают пузырьки воздуха под давлением), пенистые (с добавлением пенообразующих веществ), вибрационные и вихревые (с усилением механического фактора воды), ароматические (хвойные, шалфейные и др.), минеральные (например, сероводородные) и т.д.
Холодные и прохладные ванны часто применяют с общеукрепляющей целью, для стимуляции функций центральной нервной системы, повышения обмена веществ; теплые и индифферентные ванны – для седативного (успокаивающего) действия; горячие – для усиления потоотделения. Чтобы усилить влияние температурного фактора, иногда используют контрастные ванны (попеременное помещение больного в ванны с водой разной температуры).
Продолжительность процедуры колеблется обычно в пределах 10–15 мин, ее превышение может иметь различные неблагоприятные последствия. При применении лечебных ванн и других водных процедур необходимо тщательно следить за состоянием больных, которое из-за изменения артериального давления, частоты пульса и дыхания может иногда внезапно ухудшиться.
Чурсин В.В. Клиническая физиология кровобращения. Методические материалы к практическим и семинарским занятиям, – 2011. - 44 с.
Содержит информацию о физиологии кровообращения, нарушениях кровообращения и их вариантах. Также представлена информация о методах клинической и инструментальной диагностики нарушений кровообращения.
Данные материалы являются переработанным вариантом предыдущих изданий (1999г., 2003г.), первым автором которых являлся В.Ф.Туркин – доцент кафедры анестезиологии и реаниматологии АГИУВ.
Предназначается для врачей всех специальностей, курсантов ФПК и студентов медвузов.
Введение
Исходя из этого пояснения, можно отметить, что значение клинической физиологии любой системы предполагает:
Более образно это можно представить в следующем виде (рисунок 1).
Приспособительные реакции обеспечивают компенсацию, а патологические реакции обуславливают декомпенсацию страдающего органа или страдающей системы. В общем виде отличием (границей) между нормой и приспособлением является изменение свойств приспосабливающего органа или приспосабливающейся системы.
Границей между приспособлением и патологией является резкое изменение ("излом") приспособительной реакции по направлению и величине.
Различают срочные приспособительные реакции и долговременные. Врачам интенсивной терапии чаще приходится иметь дело с острыми расстройствами, поэтому необходимы знания срочных приспособительных реакций и их переход в патологические.
Кровообращение – определение, классификация
Кровообращение - это непрерывное движение (обращение) крови по замкнутой системе, именуемой сердечно-сосудистой.
- 2 - аорта и крупные артерии, имеют много эластических волокон, представляются как буферные сосуды, благодаря им резко пульсирующий кровопоток превращается в более плавный;
- 3 - прекапиллярные сосуды, это мелкие артерии, артериолы, метартериолы, прекапиллярные жомы (сфинктеры), имеют много мышечных волокон, которые могут существенно изменить свой диаметр (просвет), они определяют не только величину сосудистого сопротивления в малом и большом кругах кровообращения (поэтому и называются резистивными сосудами), но и распределение кровопотока;
- 4 - капилляры, это обменные сосуды, при обычном состоянии открыто 20-35% капилляров, они образуют обменную поверхность в 250-350 кв.м., при физической нагрузке максимальное количество открытых капилляров может достигать 50-60%;
- 5 - сосуды - шунты или артериоло-венулярные анастомозы, обеспечивают сброс крови из артериального резервуара в венозный, минуя капилляры, имеют значение в сохранении тепла в организме;
- 7 - вены, крупные вены, они обладают большой растяжимостью и малой эластичностью, в них содержится большая часть крови (поэтому и называются емкостными сосудами), они определяют "венозный возврат" крови к желудочкам сердца, их заполнение и (в определенной мере) ударный объём (УО).
Объем циркулирующей крови (ОЦК)
Вопрос объема имеет важное значение. Прежде всего потому, что определяет наполнение камер сердца и таким образом влияет на величину УО.
По классическому представлению ОЦК составляет у мужчин 77 и у женщин 65 мл/кг массы тела 10%. В среднем берётся 70 мл/кг.
Последствием этого является наиболее наблюдаемые недостаточности – церебральная, дыхательная и кишечная.
Физиологи на сегодняшний день считают, что практически у среднего человека номинальной величиной ОЦК принимается 5 литров или 5000 см 3 . В ОЦК различают две составных части: объем заполнения (U) и объем растяжения (V) сосудистой системы. U составляет 3300 см., V составляет 1700 см 3 . Последний, объем растяжения имеет непосредственное отношение к давлению крови и скорости объемного потока крови в сосудах.
Избыточная, особенно быстрая, инфузия растворов ведет к увеличению объема, прежде всего в сосудах легких, чем в других органах. При быстрой инфузии, особенно крупномолекулярных растворов (декстраны, ГЭК, СЗП, альбумин) жидкость не успевает переместиться в интерстиций, и при этом жидкость депонируется в первую очередь в легочных венах. Имеются сведения о том, что легочные вены могут дополнительно вместить еще примерно 53% общего легочного объема крови. При дальнейшей избыточной инфузии в действие вступает рефлекс Китаева. При этом рефлексе импульсы с рецепторов перерастянутых легочных вен, возбуждающе действуя на мускулатуру легочных артериол, суживают их, предотвращая таким образом переполнение легочных венозных сосудов.
Из-за спазма легочных артериол при дальнейшей избыточной инфузии наступает объемная перегрузка правых отделов сердца, в первую очередь правого желудочка. При его чрезмерной перегрузке в действие вступает рефлекс Ярошевича. Импульсы с рецепторов легочных артерий, возбуждающе действуя на мускулатуру в устьях полых вен, суживают их, предотвращая таким образом переполнение правых отделов сердца.
Здесь граница, за которой далее приспособление может перейти в патологию. В случае продолжения избыточной инфузии - вследствие избыточного давления в правом предсердии и его перерастяжения возникают следующие условия.
Во-первых ухудшается отток в правое предсердие значительной части крови из коронарных вен. Затруднение оттока по коронарным венам приводит к затруднению притока крови по коронарным артериям и доставки кислорода к миокарду (боль в области сердца).
Во-вторых, может возникнуть рефлекс Бейнбриджа (подробнее - раздел регуляции кровообращения), он вызывает тахикардию, которая всегда увеличивает потребность миокарда в кислороде.
У лиц со скрытой коронарной недостаточностью (что почти никогда не выявляется у больных перед операцией из-за недостаточного обследования) и у лиц с явной ишемической болезнью сердца (ИБС) все это может обусловить возникновение острой коронарной недостаточности вплоть до возникновения острого инфаркта миокарда (ОИМ) с дальнейшим развитием острой сердечной лево-желудочковой недостаточности (ОСЛН).
По современным представлениям отмечаются следующие приспособительные изменения функции сердечно-сосудистой системы.
Когда ОЦК снижается на 10-20%, то такая кровопотеря представляется компенсируемой. При этом первой приспособительной реакцией является уменьшение емкости венозных сосудов за счёт сдавления их окружающими тканями. Вены из округлых становятся сплющенными или почти полностью спадаются, и таким образом емкость сосудов приспосабливается к изменившемуся объему циркулирующей крови. Венозный приток крови к сердцу и его УО поддерживаются на прежнем уровне. Компенсаторную реакцию организма можно сравнить с ситуацией, когда содержимое неполной 3-х литровой банки переливают в 2-х литровую и она оказывается полной.
Компенсаторным механизмом является и перемещение жидкости из интерстиция за счёт уменьшения венозного давления и увеличения скорости кровотока (укорочения времени изгнания даже без развития тахикардии) – жидкость как бы засасывается из интерстиция. Этот компенсаторный механизм можно наблюдать у доноров при донации, когда экстракция 500 мл крови не приводит к каким-либо изменениям кровообращения.
С уменьшением ОЦК до 25-30% (а это уже потеря растягивающей части ОЦК - V) кровопотеря представляется не компенсируемой за счёт критического уменьшения ёмкости венозной системы. Начинает уменьшаться венозный приток к сердцу и страдает УО. При этом развивается приспособительная (компенсаторная) тахикардия. Благодаря ей поддерживается достаточный уровень сердечного выброса (СВ за минуту = МСВ) за счёт уменьшенного УО и более частых сердечных сокращений. Одновременно с тахикардией развивается сужение периферических артериальных сосудов – централизация кровообращения. При этом ёмкость сосудистой системы значительно уменьшается, подстраиваясь под уменьшенный ОЦК. При сниженном УО и суженных периферических артериальных сосудах поддерживается достаточный уровень среднего артериального давления (АДср) в сосудах, направляющих кровь к жизненно важным органам (мозг, сердце и лёгкие). Именно от величины АДср зависит степень перфузии того или иного органа. Таким образом, развивается приспособительная централизация кровообращения за счет уменьшения кровоснабжения периферических тканей (кожа, скелетные мышцы и т.д.). Эти ткани могут переживать ишемию (I фазу нарушения микроциркуляции) и кислородную недостаточность в течение более продолжительного времени.
Эта реакция аналогична процессу воспаления, при котором организм, образуя грануляционный вал и отторгая омертвевшее, жертвует частью во имя сохранения целого.
Когда ОЦК снижается более чем на 30-40% и восполнение кровопотери задерживается, то такая кровопотеря переходит в разряд некомпенсированной и может стать необратимой. При этом несмотря на тахикардию, СВ уменьшается и снижается АДср. Из-за недостаточного транспорта кислорода в организме усиливается метаболический ацидоз. Недоокисленные продукты метаболизма парализуют прекапиллярные сфинктеры, но периферический кровоток не восстанавливается из-за сохраняющегося спазма посткапиллярных сфинктеров.
Развивается II фаза нарушений микроциркуляции – застойной гипоксии. При этом за счёт ацидоза повышается проницаемость капилляров – плазматическая жидкость уходит в интерстиций, а форменные элементы начинают сладжироваться, образуя микротромбы – развивается ДВС-синдром. К моменту, когда на фоне нарастающего ацидоза парализуются и посткапиллярные сфинктеры (III фаза нарушений микроциркуляции) капиллярное русло уже необратимо блокировано микротромбами.
Наступает несостоятельность тканевой перфузии. Во всех случаях затянувшегося синдрома малого СВ присоединяется преренальная анурия. Всё это клиническая форма шока с классической триадой: синдром сниженного СВ, метаболический ацидоз, преренальная анурия. При этом во многих органах, как отмечает профессор Г.А.Рябов, "наступают необратимые изменения и даже последующее восполнение кровопотери и восстановление ОЦК не всегда предотвращает смертельный исход из-за осложнений, связанных с необратимыми изменениями в некоторых органах" – развивается полиорганная недостаточность (ПОН) или мультиорганная дисфункция (МОД).
Последовательность в нарушениях гомеостаза при кровопотере схематически представлена на рисунке 2 (Р.Н.Лебедева и сотр., 1979 г.).
Таким образом, при абсолютном снижении ОЦК практически любого происхождения границей перехода приспособления в декомпенсацию является увеличение частоты сердечных сокращений (ЧСС) с одновременным снижением СВ и АДср.
Данное положение не применимо к случаям, когда имеется относительное уменьшение ОЦК за счет патологической вазодилятации.
Следует учитывать и то, что очень часто острая кровопотеря сопровождается болью и это вносит разлад в последовательность компенсаторных механизмов – раньше чем нужно и в большем количестве выбрасываются эндогенные катехоламины. Централизация развивается быстрее и времени на спасение больного остается меньше.
Вы можете изучить и скачать доклад-презентацию на тему Меры воздействия на кровообращение. Презентация на заданную тему содержит 20 слайдов. Для просмотра воспользуйтесь проигрывателем, если материал оказался полезным для Вас - поделитесь им с друзьями с помощью социальных кнопок и добавьте наш сайт презентаций в закладки!

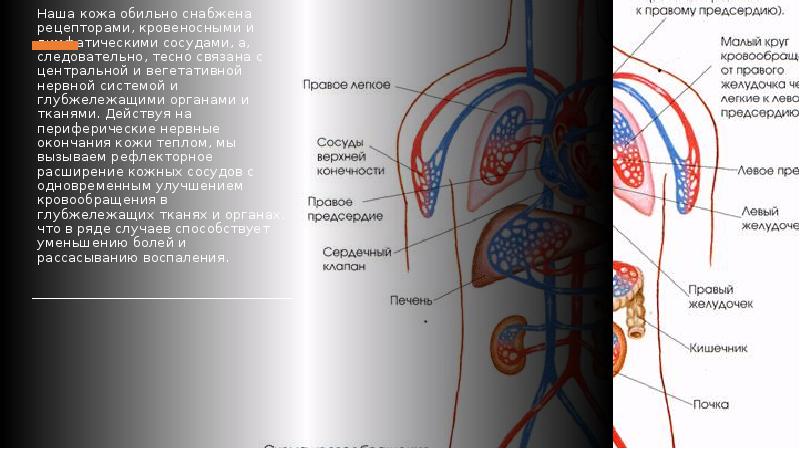

















Наша кожа обильно снабжена рецепторами, кровеносными и лимфатическими сосудами, а, следовательно, тесно связана с центральной и вегетативной нервной системой и глубжележащими органами и тканями. Действуя на периферические нервные окончания кожи теплом, мы вызываем рефлекторное расширение кожных сосудов с одновременным улучшением кровообращения в глубжележащих тканях и органах, что в ряде случаев способствует уменьшению болей и рассасыванию воспаления.
Под действием холода кровеносные сосуды сужаются, уменьшая кровоснабжение соответствующих областей, порог возбудимости нервных окончаний снижается, что ведет к ограничению воспалительного процесса, а при кровотечении останавливает его или уменьшает кровопотерю. Таким образом, после первоначального местного действия тепло и холод оказывают влияние на организм в целом.
Банки Банки оказывают рассасывающее противовоспалительное и болеутоляющее действие. Продукты распада крови на местах применения банок всасываются в кровь, оказывая стимулирующее влияние на обмен веществ.
В течение первого часа после применения банок наблюдаются некоторые изменения в составе крови, снижение артериального давления и замедление пульса. В течение первого часа после применения банок наблюдаются некоторые изменения в составе крови, снижение артериального давления и замедление пульса. Показаниями к применению банок являются: воспаление бронхов, легких, плевры, застойные явления в легких, воспаления мышц и нервов. Противопоказаны банки людям с повышенной чувствительностью кожи, страдающими кожными заболеваниями, при склонности к кровоточивости, туберкулезе легких, злокачественных новообразованиях, истощении, высокой лихорадке и возбуждении больного. Банки ставят обычно на область спины, справа и слева от позвоночника, и на переднюю область грудной клетки справа (рис. 32). Нельзя ставить банки на область сердца, грудины, позвоночника, почек.
Техника проведения процедуры: Рядом с постелью больного размещают лоток с набором сухих чистых банок (20-25 шт.), металлический зонд с нарезкой на конце (длинный пинцет, корнцанг), емкость со спиртом, вазелин, спички, гигроскопическую вату; Больного укладывают на живот (голова повернута в сторону, руки обхватывают подушку); Кожу на предполагаемом месте постановки банок смазывают вазелином (при наличии волосяного покрова его предварительно сбривают); Плотно накручивают небольшое количество ваты на зонд, смачивают в спирте, отжав излишки спирта о края флакона (флакон со спиртом закрывают);
Поджигают вату и быстрым движением правой руки обводят фитилем внутреннюю поверхность банки (банку держат ближе к телу больного в левой руке); Поджигают вату и быстрым движением правой руки обводят фитилем внутреннюю поверхность банки (банку держат ближе к телу больного в левой руке); Энергичным движением прикладывают банку утолщенным краем к коже; Укрывают больного одеялом и оставляют лежать 10-15 минут; При снятии банок следует их поочередно наклонить в сторону одной рукой, а пальцем другой руки придавить кожу у края банки, при этом в банку проникает воздух и она легко отделяется от кожи;
Противопоказания. Горчичники нельзя использовать при кож-ных высыпаниях, при повышении температуры тела больного и др. Готовые горчичники нужно смачивать только в тёплой воде, чтобы не удалить эфирные масла, которыми и достигается нужный терапевтический эффект. Прикладывают горчичники к телу на 10-15 мин. Через 2-3 мин. больной ощущает жжение и теплоту. Снимаются горчичники если жжение сильное и появилась боль. После снятия горчичников, сначала влажной марлевой салфеткой, а затем сухой, удаляют оставшиеся частицы горчицы. Для предупреждения ожога, детям и взрослым с нежной кожей, горчичники прикладывают через слой тонкой бумаги или обратной стороной. Применяют также и горчичные ванны (общие и местные) и горчичные обвёртывания.
Техника постановки горчичников: Уложить больного в удобную позу; Поочередно опускать горчичники на 5-10 секунд в теплую (40 С) воду и прикладывать их к коже стороной, покрытой горчицей; Укрыть больного полотенцем и одеялом, через 10-12 минут снять горчичники; Обтереть кожу влажной салфеткой, затем сухим полотенцем; Тепло укрыть больного и оставить в постели на 30 минут.
Техника применения компрессов Согревающий компресс – повязка, обеспечивающая влажное тепло и накладываемая с лечебной целью (рассасывающей и болеутоляющей). Он вызывает длительное расширение кровеносных сосудов, способствующее увеличению притока крови к коже и более глубоко расположенным тканям.
Показания и противопоказания Показаниями для постановки согревающего компресса являются воспалительные процессы в коже, подкожной клетчатке, суставах, среднем ухе и др. Противопоказаниями для согревающего компресса являются заболевания кожи (воспаления, гнойнички, нарушения целостности кожи), высокая температура.
Для наложения компресса: Смачивают сложенную в несколько раз марлю или мягкую ткань в воде комнатной температуры и отжимают; Прикладывают марлю (ткань) к больному участку тела; Поверх марли (ткани) накладывают компрессную бумагу (кусок клеенки, полиэтилена) большего размера; Сверху кладут слой ваты (желательно компрессной), также большего размера, чем предыдущий слой компресса; Компресс прибинтовывают плотно к телу и оставляют на 6-8 часов (рис. 34).
Холодные компрессы (примочки) применяются при ушибах в первые сутки, при носовом кровотечении, при высокой лихорадке. Он вызывает сужение сосудов кожи и ее охлаждение. В результате действия холода происходит затихание воспалительного процесса и уменьшение болей. Холодные компрессы (примочки) применяются при ушибах в первые сутки, при носовом кровотечении, при высокой лихорадке. Он вызывает сужение сосудов кожи и ее охлаждение. В результате действия холода происходит затихание воспалительного процесса и уменьшение болей. Для постановки холодного компресса необходимо смочить в холодной воде сложенную в несколько раз марлю или ткань, отжать ее и наложить на определенный участок (место ушиба или лоб больного при высокой лихорадке). Через каждые 2-3 минуты следует менять компресс, так как он быстро приобретает температуру тела. Продолжительность процедуры от 5 до 60 минут. Для удобства желательно пользоваться двумя компрессами.
Применение грелки Резиновая грелка – резервуар емкостью 1,0-1,5 литра с завинчивающейся пробкой. Грелка вызывает рефлекторное расслабление гладкой мускулатуры, усиление кровенаполнения внутренних органов, обладает болеутоляющим и рассасывающим действием. Противопоказаниями для назначения грелки являются острые заболевания органов брюшной полости, кровотечения, туберкулез, злокачественные новообразования, свежие травмы.
Техника проведения процедуры: Наполнить грелку горячей водой (60 С) на 3/4 ее объема; Вытеснить воздух, находящийся в грелке, путем нажатия, чтобы она, имея при этом плоскую форму, хорошо прилегала к телу больного; Завинтить пробку, опрокинуть грелку пробкой вниз, чтобы убедиться в ее герметичности; Протереть грелку, завернуть ее в полотенце (пеленку) и положить на нужный участок тела поверх белья; Держат грелку обычно до остывания, периодически проверяя правильность ее положения. При применении грелки у детей не следует наполнять ее горячей водой (достаточно 45 С). Более удобны для применения грелки электрические, обеспечивающие равномерное, регулируемое тепло. Во избежание пигментации при частом применении грелок места соприкосновения с грелками необходимо смазывать вазелином.
Применение пузыря со льдом Пузырь для льда представляет собой плоский резиновый сосуд с широким отверстием и завинчивающейся пробкой. Холод при применении пузыря со льдом сужает кровеносные сосуды, снижает порог возбудимости нервных окончаний, ограничивает воспалительный процесс, способствует остановке кровотечения. Применяется пузырь со льдом перед экстренными операциями на брюшной полости, в первые дни после операций, при желудочно-кишечном кровотечении. Техника проведения процедуры: Пузырь заполняют до половины мелкими кусочками льда; Плотно завинчивают пробку; Вытирают пузырь насухо тканью, заворачивают в полотенце и подают больному. Пузырь со льдом можно держать на теле больного в течение суток с небольшими перерывами.
Лечебные ванны. Существуют несколько видов ванн. Ванны бывают общими, когда в ванну погружают всё тело больного, и местными (ручная, ножная, сидячая). По химическому составу ванны бывают углекислые, кислородные, хвойные, сероводородные и т.д. По температуре ванны могут быть горячие - 40оС и выше, тёплые - 37-39оС, холодные - ниже 20оС, прохладные - 13-20оС, индифферентные - 34-36оС. По продолжительности ванны бывают кратковременные - 1-5мин., обычной длительности - 15-30 минут, длительные - несколько часов. Исходя из состояния больного, врачом назначаются те или иные виды ванн. Если состояние больного удовлетворительное с гигиени-ческой целью ему назначают душ или общую ванну с погружением всего тела, за исключением верхней части груди, в полусидячем положении. Лежачим больным делают местные ванны. Температура воды должна быть +37-38оС, продолжительность процедуры - не более 15 минут.
Сердце – главный центр кровеносной системы, работающий по типу насоса, благодаря чему в организме движется кровь. В результате физической тренировки размеры и масса сердца увеличиваются в связи с утолщением стенок сердечной мышцы и увеличением его объема, что повышает мощность и работоспособность сердечной мышцы.
При регулярных занятиях физическими упражнениями или спортом: увеличивается количество эритроцитов и количество гемоглобина в них, в результате чего повышается кислородная емкость крови; повышается сопротивляемость организма к простудным и инфекционным заболеваниям, благодаря повышению активности лейкоцитов; ускоряются процессы восстановления после значительной потери крови. У тренированных людей количество эритроцитов (красные кровяные тельца) с 4,5-5 млн. в 1 мм3 крови до 6 млн. Эритроциты – переносчики кислорода, поэтому при увеличении их количества кровь может получить больше кислорода в легких и большее количество его доставить тканям, главным образом мышцам. У тренированных людей увеличивается и количество лимфоцитов – белых кровяных телец. Лимфоциты вырабатывают вещества, которые нейтрализуют различные яды, поступающие в организм или образующиеся в организме. Увеличение количества лимфоцитов – одно из доказательств того, что в результате физических упражнений увеличиваются защитные силы организма, повышается устойчивость организма против инфекции. Люди, систематически занимающиеся физическими упражнениями и спортом, реже болеют, а если заболевают, то в большинстве случаев легче переносят инфекционные болезни [3].
Важным показателем работоспособности сердца является систолический объем крови (СО) - количество крови, выталкиваемое одним желудочком сердца в сосудистое русло при одном сокращении. Показатели систолического объема сердца у тренированного человека гораздо выше и при мышечной работе, и в покое, чем у нетренированных людей.
Другими информативными показателем работоспособности сердца является число сердечных сокращений (ЧСС). В процессе спортивной тренировки ЧСС в покое и во время физической нагрузки со временем становится реже за счет увеличения мощности каждого сердечного сокращения. Объясняется это тем, что сердце нетренированного человека для обеспечения необходимого минутного объема крови (количество крови, выбрасываемое одним желудочком сердца в течение минуты) вынуждено сокращаться с большей частотой, так как у него меньше систолический объем. Сердце тренированного человека более часто пронизано кровеносными сосудами, в таком сердце лучше осуществляется питание мышечной ткани, и работоспособность сердца успевает восстановиться в паузах сердечного цикла. Схематично сердечный цикл можно разделить на 3 фазы: систола предсердий (0,1 с), систола желудочков (0,3 с) и общая пауза (0,4 с). Даже если условно принять, что эти части равны по времени, то пауза отдыха у нетренированного человека при ЧСС 80 уд./мин будет равна 0,25 с, а у тренированного при ЧСС 60 уд./мин пауза отдыха увеличивается до 0,33 с. Значит, сердце тренированного человека в каждом цикле своей работы имеет большее времени для отдыха и восстановления [1].
Кровяное давление – давление крови внутри кровеносных сосудов на их стенки. Измеряют кровяное давление в плечевой артерии, поэтому его называют артериальное давление (АД), которое является весьма информативным показателем состояния сердечно-сосудистой системы и всего организма. Различают максимальное (систолическое) АД, которое создается при систоле (сокращении) левого желудочка сердца, и минимальное (диастолиеское) АД, которое отмечается в момент его диастолы (расслабления). Пульсовое давление (пульсовая амплитуда) разница между максимальным и минимальным АД. Давление измеряется в миллиметрах ртутного столба (мм рт. ст.). В норме для студенческого возраста в покое максимальное АД находится в пределах 100-130; минимальное – 65-85, пульсовое давление – 40-45 мм рт. ст.
Пульсовое давление при физической работе увеличивается, его уменьшение является неблагоприятным показателем (наблюдается у нетренированных людей). Снижение давления может быть следствием ослабления деятельности сердца или чрезмерного сужения периферических кровеносных сосудов.
При интенсивной физической работе у тренированных людей максимальное АД повышается до 200 мм рт. ст. и более, может долго держаться, но во время отдыха после физической работы максимальное и минимальное АД быстро приходит в норму. У нетренированных людей максимальное АД сначала повышается до 200 мм рт. ст., затем снижается в результате утомления сердечной мышцы, а после физической нагрузки максимальное и минимальное АД долго остаются повышенными.
Кровь в организме человека выполняет следующие функции: транспортная, регуляторная, защитная, теплообмен. Полный круговорот крови по сосудистой системе осуществляется за 21-22 секунды, при физической работе – 8 секунд и меньше, что ведет к повышению снабжения тканей тела питательными веществами и кислородом.
Физическая работа способствует общему расширению кровеносных сосудов, нормализации тонуса их мышечных стенок, улучшению питания и повышению обмена веществ в стенках кровеносных сосудов. При работе окружающих сосуды мышц происходит массаж стенок сосудов. Кровеносные сосуды, проходящие через мышцы, массируются за счет гидродинамической волны от учащения пульса и за счет ускоренного тока крови. Все это способствует сохранению эластичности стенок кровеносных сосудов и нормальному функционированию сердечно-сосудистой системы без патологических отклонений.
Напряженная умственная работа, малоподвижный образ жизни, особенно при высоких нервно-эмоциональных напряжениях, вредные привычки вызывают повышение тонуса и ухудшение питания стенок артерий, потерю их эластичности, что может привести к стойкому повышению в них кровяного давления, и, в конечном итоге, к гипертонической болезни. Потеря эластичности кровеносных сосудов, а значит, повышение их хрупкости и сопутствующее этому повышение кровяного давления могут привести к разрыву кровеносных сосудов. Если разрыв происходит в жизненно важных органах, то наступает тяжелое заболевание или скоропостижная смерть.
Таким образом, мы видим, что физическая культура и спорт благоприятно влияют не только на мускулатуру, но и на другие органы, в частности на кровеносную систему, улучшая и совершенствуя их работу. Чтобы быть здоровым, крепким, выносливым и разносторонне развитым человеком, необходимо активизировать кровообращение с помощью физических упражнений. Особенно полезное влияние на кровеносную систему оказывают занятия циклическими видами упражнений: бег, плавание, бег на лыжах, на коньках, езда на велосипеде [2].
Читайте также:

