Мастит новорожденных реферат по детской хирургии
Обновлено: 08.07.2024
Мастит новорожденных — частое заболевание, возникающее у детей преимущественно в период физиологического нагрубания молочных желез.
Клиническая картина. Заболевание начинается остро. Появляется беспокойство, ухудшается аппетит Температура тела повышается до 38,5°С. Обшее состояние остается сравнительно удовлетворительным (65%) или средней тяжести (28%) и редко бывает тяжелым (7%). В области молочной железы появляется гиперемия кожи, припухлость постепенно увеличивается. Заболевание, как правило, бывает односторонним, одинаково часто поражает левую и правую железы,
Пальпация области воспаления болезненна, прощупывается плотный инфильтрат с довольно четкими краями, легко смещаемый. Имеется местное повышение температуры. К концу 1-х — в начале 2-х суток цвет кожи над припухлостью становится синкшно-багровым. Болезненность при ощупывании усиливается, в центре инфильтрата определяется флюктуация.
В крови выявляется увеличение, количества лейкоцитов до (12—25) х 10 9 /л со сдвигом в формуле влево. Часто имеется повы-шенная СОЭ Анемия в начале заболевания не отмечается.
В последующие дни усиливается гиперемия кожи и прогрессивно увеличивается инфильтрат, который спаивается с подлежащими тка нями. Затем происходит флегмонозное распространение процесса или самопроизвольное вскрытие гнойника. Без своевременного лече-. иия заболевание может принять септическое течение. Состояние ребенка быстро ухудшается, местный процесс широко распространяется, переходя на подкожную клетчатку груди, подмышечной впадины, живота, с последующим некрозом и отторжением обширных участков кожи.
Дифференциальная диагностика. Мастит новорожденных обычно приходится дифференцировать от атипичного физиологического уве-личения молочной железы. Однако вполне удовлетворительное общее состояние ребенка, отсутствие беспокойства, нормальная температура тела, неизмененные анализы крови говорят против гнойного поражения В отличие от мастита физиологическое увеличение молочной железы, как правило, бывает двусторонним При этом наблюдается инфильтрат
Парентеральное введение жидкости продолжают 1—2 сут, до снятия явлений интоксикации и эксикоза. Для иммунизации ребенку производят трансфузию крови и назначают стафилококковый у-глобулин.
Простая форма некротической флегмоны. При своевременном поступлении ребенку одномоментно переливают 30—40 мл крови, витамины В и С и назначают гамма-глобулин. Если ребенок направлен в поздние сроки с развившейся интоксикацией, то лечение проводят по вышеизложенному плану. Всем детям с некротической флегмоной с первого дня начинают применение антибиотиков широкого спектра действия, которые затем меняют в зависимости от индивидуальной чувствительности к ним микробов. На область солнечного сплетения назначают поле УВЧ, проводят оксигенотерапию; дети получают грудное питание в дозах, соответствующих массе тела и возрасту.
В дальнейшем, когда заканчивается период прогрессивного течения болезни, продолжают физиотерапию, трансфузии крови (2 раза в неделю по 30—40 мл), вводят аутовакцину, стафилококковый анатоксин, витамины. До затихания воспалительного процесса продолжают антибио-тикотерапию, сменяя препараты через 7 дней (без интервала). Для профилактики грибковых поражений назначают нистатин. В репаративном периоде переливание крови делают 1 раз в неделю. При обострении процесса или пластических операциях возобновляют цикличное применение антибиотиков.
Наряду с активным комплексным лечением основного страдания, при выявлении осложнений или сопутствующих заболеваний необходимо проводить соответствующую терапию.
При выраженном септическом течении болезни после ликвидации местных воспалительных явлений и заживления раны лечение детей необходимо некоторое время продолжать под наблюдением педиатра в терапевтическом стационаре, куда обычно переводят таких больных. Выписывают детей после стойкой нормализации анализов крови и хорошей прибавки массы тела. В последующем требуется систематический контроль (1—2 года) за детьми для предотвращения повторных воспалительных заболеваний и возможного развития деформирующих рубцов.
Лечение. Прогноз при гнойных маститах, новорожденного зависит от своевременного проведения комплексных лечебных мероприятий. Во всех случаях показана экстренная операция — вскрытие гнойника и одновременное начало общеукрепляющего лечения. Показанием к операции служит наличие инфильтрата в области молочной железы с очагом размягчения
Обезболивание — кратковременный наркоз Некоторые хирурги пользуются местной анестезией 0,25% раствором новокаина с антибиотиками.
Техника операции. Разрез длиной 1,5—2 см проводят через очаг размягчения, начиная от ареолы в радиальном направлении. Полученный гной берут на посев и определение чувствительности к антибиотикам. В полость гнойника вводят желобоватый зонд и уточняют границы гнойного расплавления подкожной жировой клетчатки. При значительной отслойке кожи производят небольшие добавочные разрезы (1,5—2 см) на границе со здоровыми тканями. В раны вводят тонкие резиновые полоски (удаляют через сутки) и накладывают влажную повязку. На повторных перевязках при задержке гноя края разреза разводят зондом. В редких случаях распространение процесса не останавливается, и тогда приходится производить добавочные разрезы для опорожнения возникающих гнойных затеков. В дальнейшем рану ведут под сухими асептическими повязками.
Послеоперационное лечение. Всем детям назначают антибиотики широкого спектра действия, смену которых производят в зависимости от чувствительности к ним возбудителя. Трансфузию крови чередуют с введением плазмы крови (2—3 раза в неделю), проводят физиотерапию (поле УВЧ, электрофорез антибиотиков). Ребенок получает грудное вскармливание, витамины. При своевременном начале комплексного лечения инфильтрат в железе исчезает к 7—10-му дню, раны заживают. Позднее поступление больного обычно сопровождается флегмонозно-не-кротическим процессом вокруг железы, которое требует настойчивого лечения в более продолжительные сроки (25—40 дней). У таких детей возможно возникновение тяжелых сопутствующих заболеваний
Выписывают детей из стационара после заживления раны и стойкого улучшения общего состояния: нормализации картины крови, прогрессирующей прибавки массы тела,
Отдаленные результаты лечения в косметическом отношении, как правило, хорошие. Для выяснения влияния гнойного мастита новорожденных на функцию молочной железы были осмотрены 24 женщины, оперированные в клинике 20—25 лет назад. Они не знали или забыли о перенесенном ранее заболевании, имели детей, кормили их грудью, не отмечая уменьшения количества молока в оперированной железе.
Отсутствие грудной (молочной) железы (amastia) или соска (athelia) бывает редко. В единичных наблюдениях отмечено несколько сосков (polythelia) или самих желез (polymastia) в виде дополнительных дистопи-рованных желез вдоль так называемой молочной линии, идущей от обычного места расположения железы вверх в подмышечную область и вниз.
В отдельных случаях у детей описана гиперплазия молочных желез без эндокринных нарушений. Изредка отмечалось развитие их у мальчиков — так называемая гинекомастия.
Маститы у детей наблюдаются нередко, особенно у новорожденных. Начало заболевания острое, оно проявляется припухлостью, покраснением и повышением температуры в области одной из молочных желез. На прикосновение и пальпацию дети резко реагируют из-за болезненности. Прощупывается слегка смещаемый воспалительный инфильтрат. Процесс быстро нарастает, кожа принимает синюшно-багровую окраску, в центре возникает флюктуация. В крови появляется лейкоцитоз (15 000— 25 000) со сдвигом формулы лейкоцитов влево и ускоряется РОЭ.
Перед половым созреванием и в период его нередко наблюдается болезненное увеличение желез, которое не вполне обоснованно называют маститом полового созревания (mastitis pubertatis), поскольку оно не вызвано инфекцией, а возникает на основе полового раавития.
Из инфекционных кожных заболеваний в первую очередь следует отметить стафилококковую пиодермию, или пемфигоид (impetigo neonatorum et infantum bullosa). На коже появляются отдельные пузырьки или их группы, быстро увеличивающиеся, покрытые тонким слоем эпидермиса. Оли легко лопаются, после чего остаются быстро высыхающие красноватые пятна.
Сыпь чаще наблюдается в паховой области, на животе или груди. Никогда не поражаются кожные покровы подошв и ладоней.

Вследствие большой контагиозности заболевания требуется строгая изоляция больного, а также проверка обслуживающего медицинского персонала на бациллоносительство.
Иногда заболевание принимает злокачественный характер, эпидермис отслаивается на значительном протяжении, обнажается красный мокнущий сосочковый слой и наступает так называемый отслаивающий дерматит (dermatitis exfoliativa neonatorum), или болезнь Риттера, часто приводящая к сепсису и смерти.
Рожистое воспаление нередко встречается также на коже грудной стенки. Поскольку кожа у новорожденных имеет розовый оттенок, то характерное для рожи покраснение и границы рожистого воспаления трудно определить. Заболевание поэтому в начале проходит незамеченным, быстро распространяется и мигрирует, часто приводит к образованию флегмон и к сепсису.
Некротическая флегмона новорожденных иногда локализуется на грудной стенке, однако чаще на животе. То же относится к сепсису новорожденных. Его симптомы вначале неопределенны, остаются незамеченными или неправильно истолковываются. Подозрение вызывает отказ ребенка от сосания груди. Симптомы сепсиса в отличие от тяжелой желтухи новорожденных, внутричерепного кровоизлияния и геморрагической болезни новорожденных выявляются позже — на 2-й неделе или еще позднее. Кроме отказа от груди, у ребенка отмечаются рвота, беспокойство, вздутие живота, серовато-бледный цвет кожи.
В большинстве случаев увеличена селезенка, что является достоверным признаком сепсиса. В результате токсического поражения печени развивается желтуха, сопровождающаяся уменьшением протромбина и кровоизлияниями.
Если ребенок от сепсиса не погибает вначале, то развиваются гнойные метастазы в костях, мягких тканях, суставах, внутренних органах, появляется гипохромная анемия. Септический (инфекционный) лейкоцитоз сменяет гранулоцитопения (лейкопения), что свидетельствует о снижении сопротивляемости организма и является прогностически неблагоприятным признаком.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.


Мастит — это воспаление молочной железы. 1 Чаще всего оно возникает в первые недели жизни ребенка 2 и охватывает только одну из желез. 1 Нередко мастит развивается на фоне уже имеющегося гнойничкового заболевания кожи. 1 Возбудителем патологического процесса, как правило, становится стафилококк, который при механическом раздражении молочной железы (выдавливание ее содержимого, трение одеждой) проникает в ткани. 1
Мастит новорожденных заявляет о себе резким увеличением молочной железы. 1 Однако в первые сутки цвет кожи в области воспаления практически не меняется, в крайнем случае, немного краснеет. 3 Более явные признаки заболевания появляются немного позже. Кожа приобретает пунцовый цвет, а в зоне патологического процесса происходит скопление гноя. 3 Состояние ребенка при этом заметно ухудшается. 3 Младенец чувствует боль, у него повышается температура. 3 Он плохо сосет, становится беспокойным и плаксивым. 3
Главная опасность мастита — в развитии осложнений. 3 Воспаление может распространиться и привести к флегмоне грудной клетки с поражением молочной железы. 2 В некоторых случаях заболевание осложняется сепсисом, деструктивной пневмонией, остеомиелитом. 3 Для девочек тяжелое течение мастита в будущем может сказаться нарушением развития молочной железы и проблемами с лактацией. 1
Профилактика мастита состоит в соблюдении правил гигиены. 1 Очень важно избегать повреждений кожи и следить за ее чистотой. 1 При нагрубании молочных желез на область воспаления рекомендуется наложить сухую стерильную повязку. 1 Также необходимо проконсультироваться со специалистом, и в случае проблем с кожей начать своевременное лечение. 1 Как правило, оно проводится в условиях стационара. 1 Новорожденному назначают антибактериальную терапию. 1 При своевременной и правильной терапии прогноз благоприятный. 1
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Мастит: причины появления, симптомы, диагностика и способы лечения.
Определение
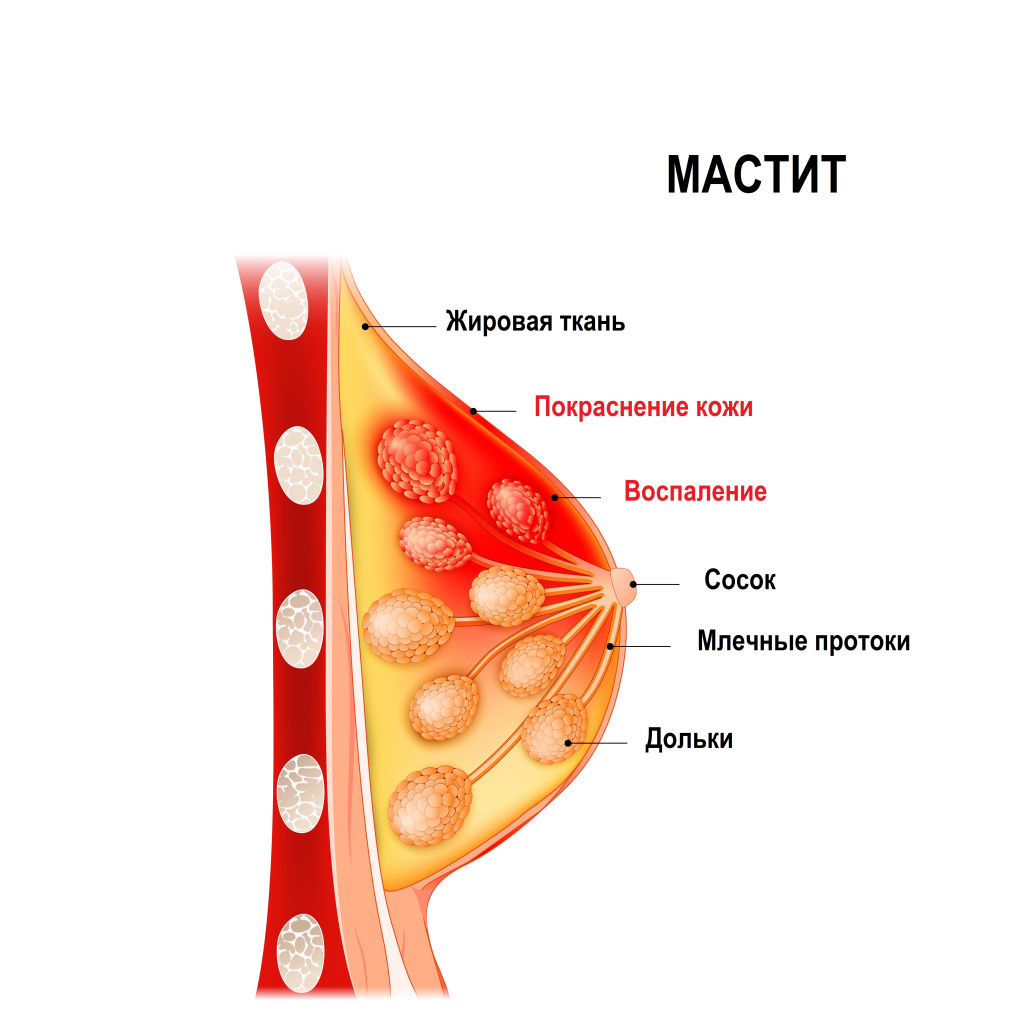
Мастит – это заболевание молочной железы инфекционно-воспалительного характера, имеющее тенденцию к быстрому прогрессированию. Чаще всего мастит развивается у женщин в период лактации (послеродовой, или лактационный мастит), и только в 15% случаев заболевание встречается в иные периоды жизни женщины (нелактационный мастит). Еще реже мастит развивается у новорожденных обоих полов и у мужчин.
Мастит называют болезнью женщин репродуктивного возраста (лишь 10% нелактационных маститов развивается в постменопаузальном периоде). По некоторым оценкам заболевание регистрируется у 5 из 100 кормящих матерей (чаще первородящих женщин).
Более половины случаев лактационного мастита возникает в первые четыре недели от начала грудного вскармливания.
Причины появления мастита
В 95% случаев возбудителем мастита у кормящих женщин становится золотистый стафилококк, оставшиеся 5% приходятся на стрептококки, протеи, пневмококки или клебсиеллы.
Более 70% случаев нелактационного мастита вызывают различные стрептококки. Кроме того, возбудителями этой формы заболевания могут стать кишечная палочка, протеи, фузобактерии. Значительно реже нелактационный мастит является осложнением другого заболевания – туберкулеза, сифилиса, лепры, тифа (при лучевой болезни встречаются маститы грибковой этиологии).
Золотистый стафилококк часто обнаруживается в молоке и на коже здоровых женщин, а также в носоглотке младенцев. Стафилококк способен вызывать инфекционное воспаление молочной железы при сочетании двух неблагоприятных факторов: лактостаза (застоя молока в протоках молочных желез) и снижения иммунитета матери (из-за тяжело протекавшей беременности или родов, после перенесенных острых вирусных и бактериальных инфекций).
По данным ученых, лактостаз развивается примерно у каждой четвертой женщины, но далеко не всегда трансформируется в мастит.
Нормальному оттоку молока могут препятствовать молочные пробки в протоках молочных желез, а также повреждения и деформация соска или протоков в результате рубцовых образований либо предыдущих воспалительных процессов.
Фактором риска мастита является неполное опорожнение молочных желез при кормлении ребенка. Застоявшееся молоко растягивает млечные протоки и постепенно проникает в окружающую соединительную ткань, вызывая локальную иммунную реакцию и воспалительный ответ (первичное неинфекционное воспаление).
Причиной заболевания могут стать бактерии, попавшие в ткани молочной железы через поврежденную кожу соска и даже через расширенные млечные протоки. Застойное молоко является прекрасной средой для роста бактерий, и неинфекционный мастит трансформируется в инфекционный.
Распространение бактерий по кровотоку с проникновением в ткани молочной железы встречается очень редко, как правило, при тяжелом фурункулезе.
К факторам риска лактационного мастита относятся:
- неправильная техника грудного вскармливания, приводящая к травмам соска и неполному опорожнению груди;
- кормление ребенка по расписанию, большие промежутки времени между кормлениями, пропуски кормлений, докармливание ребенка из бутылочки, резкое прекращение грудного вскармливания;
- избыточная выработка грудного молока;
- повреждения или трещины сосков;
- ношение тесного бюстгальтера;
- локальное сдавление груди (ремнем безопасности в автомобиле, лямкой тяжелой сумки, во время сна на животе), приводящее к застою молока;
- стрессовые факторы, переутомление и неполноценное питание матери;
- маммопластика и травмы груди в прошлом;
- мастит в анамнезе.
- маммопластика, установка имплантов, травмы молочной железы;
- повреждения соска, кожи груди, аллергические и гнойно-воспалительные заболевания кожи и подкожной клетчатки;
- фиброзно-кистозная мастопатия (при этом заболевании в тканях молочной железы формируются большие полости, заполненные жидкостью, – кисты, которые легко заселяются бактериями);
- доброкачественные новообразования молочной железы;
- прием противозачаточных препаратов с высоким содержанием эстрогенов, а также успокоительных средств, облегчающих симптомы климакса.
К факторам риска развития мастита относят периодические боли в молочной железе (мастодинию) или очень большую грудь (макромастию).
Классификация заболевания
- лактационный (послеродовой),
- нелактационный,
- мастит новорожденных.
- острый,
- хронический.
- серозный,
- инфильтративный,
- гнойный (в свою очередь подразделяется на абсцедирующий и флегмонозный),
- гангренозный.
- поверхностный, или подкожный,
- протоковый (в тканях железы в пределах одной дольки),
- периферический (премаммарный),
- субареолярный (около ареолы соска),
- интрамаммарный (непосредственно в молочной железе, бывает интерстициальным и паренхиматозным),
- ретромаммарный (между молочной железой и грудной стенкой в одноименной клетчатке).
В большинстве случаев мастит развивается внезапно. Существует ряд симптомов, типичных как для лактационных, так и для нелактационных маститов:
- молочная железа отекает, воспаленный отдел уплотняется, становится твердым;
- над пораженным отделом железы появляется локальное покраснение кожи, обычно имеющее четкие границы и клиновидную форму;
- при прикосновении воспаленное место болезненное;
- больная железа на ощупь горячее здоровой;
- появляются распирающие боли (постоянные или только во время кормления ребенка) или ощущение жжения в молочной железе;
- примерно в 50% случаев подмышечные лимфатические узлы с больной стороны увеличиваются и становятся болезненными.
При лактационном мастите процесс чаще развивается в верхнем наружном квадранте железы (эту область железы ребенку сложнее всего опустошить во время кормления).
Диагностика мастита
Обследование пациентки с маститом начинается с расспроса о самочувствии и симптомах. Врач проводит осмотр молочных желез, измеряет температуру тела, пульс и артериальное давление. Кроме того, для оценки состояния молочной железы требуется ультразвуковое исследование, чтобы максимально точно определить объем воспаления и наличие абсцесса.
Информативное исследование для диагностики новообразований и определения вовлеченности лимфоузлов в патологических процесс.
Редкие формы рака молочной железы – так называемый воспалительный рак – также способны вызывать покраснение и опухание молочной железы, что на начальных стадиях заболевания может быть расценено как мастит. Для исключения этой опасной патологии рекомендовано рентгенологическое исследование молочной железы – маммография, особенно ценное и информативное, когда симптомы мастита сохраняются, не смотря на проводимую антибактериальную терапию.
В сомнительных случаях, после завершения курса лечения, врач может назначить биопсию молочной железы для исключения онкологического заболевания.
Гистологическое исследование – прижизненное патологоанатомическое исследование биопсийного (операционного) материала для постановки диагноза, определения тактики лечения пациента, а также для оценки прогноза течения заболевания.
Читайте также:

