Исследование радиоволновых методов мониторинга дыхания и пульса пациентов реферат
Обновлено: 02.07.2024
Фотоплетизмографический датчик пульсоксиметра содержит два светоизлучающих диода, работающих один в “красной”, другой — в “инфракрасной” области спектра, а также широкополосный фотоприемник. Конструктивно датчик выполняется таким образом, что при его расположении на поверхности тела человека на фотоприемник поступает свет излучателей, ослабленный участком тканей, содержащим артериальный сосуд.
На практике используются два типа датчиков, первый, анализирующий излучение светодиодов, проходящих через ткани, и второй — излучение, отраженное от исследуемых тканей.
Датчики проходящего излучения (рис. 41) укрепляются на кончике пальца руки или ноги, мочке уха пациентов, у детей датчик часто закрепляется на стопе в области большого пальца или на ладони.
Датчики, регистрирующие рассеянное тканями излучение, размещаются на поверхности тела в проекции сонной или височной артерии / 87 /. Расположение отражательного датчика на головке плода позволяет осуществить фетальный мониторинг сатурации и ЧСС в родах / 88 /.
Для датчиков пульсоксиметров используются специально разработанные бескорпусные светодиоды красного и инфракрасного диапазонов, размещенные на одной подложке для совмещения оптических осей излучения / 89 /.
Высокая крутизна спектральной характеристики абсорбции Нв и НвО2 в области красного и инфракрасного излучения (рис.40) требует малого разброса центральной длины волны излучения светодиодов, используемых в датчике. Для красного диапазона длина волны излучения должна находиться в пределах 660± 5 нм, для инфракрасного — 940± 10 нм.
Технологический разброс длины волны излучения при производстве светодиодов может достигать значения ± 15 нм / 90, 91 /. Поэтому возникает необходимость произвести отбраковку светодиодов по длине волны излучения, что удорожает датчик пульсоксиметра. Некоторые производители мониторной аппаратуры идут по другому пути. Для различных значений длин волн излучения светодиодов вводится коррекция калибровочной зависимости, связывающей отношение R и значение сатурации. Это обстоятельство заставляет с осторожностью относиться к возможности замены датчиков пульсоксиметров без проведения уточнения градуировки прибора.
В качестве фотоприемников в датчиках пульсоксиметров используются кремниевые фотодиоды, обладающие высокой чувствительностью в области “красного” и “инфракрасного” диапазонов излучения, быстродействием и низким уровнем шума.
Структурная схема пульсоксиметра показана на рис. 45. Фотоприемник преобразует интенсивность ослабленного тканями “красного” и “инфракрасного” излучения в электрический сигнал, поступающий в тракт усиления. Излучатели датчика включаются поочередно, т.е. коммутируются с частотой порядка 1000 Гц, что позволяет использовать для регистрации излучения один коммутируемый фотоприемник. Далее в усилительном тракте сигналы “красного” и “инфракрасного” излучения разделяются на два канала с помощью импульсов управления коммутатора, переключающих светодиоды. В каждом канале производится измерение двух составляющих ФПГ сигнала, обусловленных постоянной и пульсирующей составляющими абсорбции, необходимых для вычисления величины R и определения сатурации по калибровочной кривой.
Особенностью усилительного тракта является необходимость усиления сигналов фотоприемника в достаточно большом динамическом диапазоне входных сигналов (более 60дБ). Это требование обусловлено значительным разбросом оптических характеристик кожи, подлежащих тканей, выраженности пульсаций кровотока в месте расположения датчика у различных пациентов.
Реализация требуемого динамического диапазона достигается использованием цифровой АРУ, охватывающей каскады усиления ФПГ сигнала и источника тока, питающего светодиоды. Система АРУ поддерживает выходные сигналы усилительного тракта на уровне номинального напряжения входа АЦП вычислителя с целью уменьшения шума квантования.
Рис. 45. Структурная схема пульсоксиметра.
Вычислитель пульсоксиметра содержит программное обеспечение, реализующее первичную обработку ФПГ сигнала, алгоритмы выделения артериальных пульсаций по “красному” и “инфракрасному” каналам, вычисления отношения R и определения величины SрО2 по занесенной в памяти вычислителя калибровочной зависимости.
Сложность алгоритмов, используемых при обработке сигналов в пульсоксиметрах, объясняется высоким уровнем помех, сопровождающих регистрацию ФПГ, а также требованиями высокой точности и быстродействия измерений.
Требования стандартов по пульсоксиметрии устанавливают основную погрешность измерения сатурации в диапазоне (80…99)% равную ± 2%, (50…79)% — ± 3%, для сатурации ниже 50% погрешность обычно не нормируется. Высокая точность пульсоксиметрии для значений сатурации более 80% необходима для надежной дифференциации развития состояния гипоксемии и гипоксии. В этом диапазоне кривая диссоциации гемоглобина имеет малую крутизну (рис.38) и небольшое уменьшение сатурации означает сильное изменение напряжения кислорода в крови, что является предвестником гипоксии. Увеличение допустимой погрешности при низких уровнях оксигенации (менее 80%) является клинически обоснованным, так как в этом диапазоне наибольшей ценностью обладает не абсолютное значение сатурации, а оценка динамики процесса, т.е. изменение сатурации в течение определенного времени.
Требования быстродействия измерений сатурации связаны с тем, что на определенных стадиях ведения наркоза, например, интубации, возможно быстрое развитие эпизодов гипоксемии, которые могут привести к гипоксическим состояниям, чреватым серьезными осложнениями. Реальным требованием анестезиологической практики является длительность процесса измерения и оценки сатурации, составляющая не более 6…10с.
Основные помехи, влияющие на точность измерения сатурации, имеют электрическую, оптическую и физиологическую природу.
Электрические помехи (“наводки”) возникают в усилительном тракте пульсоксиметра в результате влияния внешних электромагнитных полей, создаваемых, в частности, питающей сетью 50 Гц, электрохирургическим инструментом, физиотерапевтической аппаратурой. Подавление помех осуществляется путем частотной фильтрации сигналов, так как полезная информация в ФПГ сигнале сосредоточена, в основном, в диапазоне до 10 Гц, т.е. значительно ниже частотного диапазона помех. Для этой цели используются аналоговые фильтры нижних частот в усилительном тракте, а также цифровая фильтрация, дающая высокую крутизну спада частотной характеристики фильтров.
Помехи оптического происхождения возникают в случае попадания света от посторонних источников излучения (от хирургических ламп, ламп дневного света и т.п.) на фотоприемник датчика. Под действием данных помех уровень сигнала, снимаемого с фотоприемника, может изменяться, искажая сигнал, обусловленный абсорбцией излучения светодиодов в тканях. Для подавления оптических помех используют метод трехфазной коммутации светодиодов датчика. В первые две фазы коммутации поочередно включаются либо “красный”, либо “инфракрасный” светодиод датчика, в третьей фазе оба светодиода выключаются и фотоприемник регистрирует фоновую засветку датчика, включающую оптические помехи. Напряжение фоновой засветки запоминается и вычитается из сигналов “красного” и “инфракрасного” каналов, получаемых в первые две фазы коммутации. Таким образом, действие фоновой засветки датчика на полезный сигнал ослабляется.
Коммутация светодиодов с достаточно высокой частотой (намного превышающей частоты оптических помех) позволяет при выделении сигналов различных каналов в усилительном тракте использовать принципы синхронного детектирования, существенно улучшающие соотношения сигнал/шум. Сильная фоновая засветка датчика может стать причиной возникновения искажений в усилительном тракте, поэтому фотоприемник и первые каскады усиления должны обладать линейностью характеристики в большом динамическом диапазоне входных сигналов. Это необходимо для устранения амплитудных искажений переменной составляющей сигнала и подавления перекрестных помех. Ослабление фоновых засветок достигается также конструктивным построением датчика с использованием оптического экранирования.
Помехи физиологической природы оказывают наиболее сильное влияние на показания пульсоксиметров. К таким помехам можно отнести влияние двигательных артефактов, в том числе и дыхания, непостоянство формы пульсовой волны и снижение ее амплитуды у различных пациентов. Движение конечности с закрепленным на ней датчиком вызывает, например, перераспределение объема крови, находящегося в поле зрения датчика, что дает на выходе фотоприемника помеховый сигнал. Ослабление указанных помех особенно важно при выделении максимумов артериальных пульсаций фотоплетизмографических сигналов обоих каналов.
Помехоустойчивые алгоритмы выделения артериальных пульсаций и нахождения отношения R (аргумента калибровочной зависимости SpО2) основаны на обработке фотоплетизмографического сигнала во временной или частотной области.
Во временной области для обнаружения артериальных пульсаций могут быть использованы алгоритмы фиксации диастолических и систолических значений фотоплетизмографического сигнала с помощью известных методов нахождения экстремальных точек сигналов, например, метод дифференцирования и фиксации нуля. Таким образом, для определения отношения R находятся значения сигналов, соответствующие переменной и постоянной составляющей абсорбции. Затем после согласования и усреднения вычисляется величина R и соответственно находится SрО2 / 92 /.
По алгоритму “разделения” пульсовой волны вычисляются текущие значения отношения Ri на отрезке сигналов между двумя систолическими пульсациями, а затем эти значения определенным образом взвешиваются по критерию минимизации погрешностей и определяется величина R / 91 /.
Более эффективным с точки зрения помехоустойчивости к артефактам движения представляется алгоритм, сводящийся к задаче нелинейного оценивания, которая может быть решена методом, основанным на максимизации функции правдоподобия /93 /.
Спектральный подход основывается на том, что частотные компоненты артериальных пульсаций лежат в диапазоне 0,5 … 4 Гц, а двигательные артефакты находятся в более высокочастотной области (около 7 Гц) и носят случайный характер. Для вычисления отношения R используются первые гармоники разложения Фурье сигналов красного и инфракрасного каналов, что дает более точную оценку аргумента калибровочной зависимости / 94 /.
Высокой помехоустойчивостью к артефактам движения обладают адаптивные алгоритмы, основанные на априорной информации о характере изменения сигнала и помех. Переменные составляющие сигналов обоих каналов обрабатываются цифровым фильтром, оптимизированным на выделение артериальной пульсации, как это часто делается для выделения QRS комплекса ЭКГ. Полученные сигналы поступают на обнаружитель, работающий по пороговому алгоритму. Порог обнаружения адаптивно изменяется как в зависимости от амплитуды пульсаций, так и в зависимости от априорной вероятности появления очередной пульсации в данный момент времени.
В момент фиксации обнаружителем максимумов артериальных пульсации вычисляются величины R, которые подвергаются вторичной фильтрации, в результате которой происходит отбраковка ошибочных значений, а также усреднение данных за время нескольких пульсаций. Моменты фиксации артериальных пульсаций используются также в пульсоксиметрах для измерения длительности сердечного цикла, которые после вторичной обработки (сглаживания) пересчитываются в значение ЧСС / 95 /.
С увеличением интенсивности помех, а также в случае снижения амплитуды пульсаций кровотока в поле зрения датчика показания пульсоксиметра могут не соответствовать уровню сатурации крови кислородом. В этих случаях повышение достоверности пульсоксиметрии может осуществляться с помощью введения в программное обеспечение прибора экспертной системы.
Влияние двигательного артефакта на регистрацию ФПГ сигнала может быть оценено с помощью встроенной экспертной системы, работающей на основе анализа соотношения амплитуд первой и второй гармоник разложения Фурье сигнала артериальных пульсаций. Снижение этого соотношения говорит о росте влияния помех и снижения достоверности показаний прибора.
При использовании алгоритма “разделения” пульсовой волны увеличение разброса локальных значений отношения R также говорит о снижении достоверности определения сатурации / 94 /.
Встроенная экспертная система позволяет защитить пользователя от неверных показаний прибора, возникающих в моменты резких изменений условий регистрации сигналов, например, при включении электрохирургического инструмента, ярких вспышек ламп освещения и пр., а также при нарушениях работы датчика.
Трудность получения клинических данных для низких значений сатурации (менее 80%) в экспериментах in-vivo заставляет экстраполировать калибровочную зависимость в этой области и снижать требования к точности измерений. Достаточно сложная система градуировки пульсоксиметров, описанная в / 90 /, полностью имитирует процесс газообмена в организме человека. Система содержит мембранный оксигенатор (рис.46), источник гидравлических пульсаций, имитирующий артериальный кровоток и модель пальца, на который надевается датчик испытуемого пульсоксиметра. Система имеет пробоотборник крови для анализа с помощью кюветного оксиметра. Данная система позволяет проводить точную градуировку прибора при значениях сатурации менее 50%. При производстве пульсоксиметров для обеспечения точности измерения сатурации используются оптико-электронные имитаторы, имеющие заданные метрологические характеристики.
Систолическое, диастолическое и пульсовое артериальное давление. Прекордиальные и пищеводные стетоскопы. Показания и противопоказания к пульсоксиметрии. Графическое изображение термодилюции. Методика чреспищеводного цветного допплеровского сканирования.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 13.12.2009 |
| Размер файла | 24,2 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Министерство образования Российской Федерации
Пензенский Государственный Университет
Медицинский Институт
Кафедра Хирургии
Выполнила: студентка V курса ----------
Проверил: к.м.н., доцент -------------
1. Мониторинг кровообращения
2. Мониторинг дыхания
Литература
1. МОНИТОРИНГ КРОВООБРАЩЕНИЯ
Ритмичные сокращения левого желудочка вызывают колебания артериального давления. Пик артериального давления, генерируемый во время систолического сокращения, называется систолическим артериальным давлением (АДсист.); желобообразное снижение артериального давления в период диастолического расслабления -- это диастолическое артериальное давление (АДдиаст.). Пульсовое давление представляет собой разницу между систолическим и диастолическим артериальным давлением. Средневзвешенное во времени значение артериального давления на протяжении сердечного цикла называют средним артериальным давлением (АДср.). Среднее артериальное давление можно рассчитать по следующей формуле: АДср. = (АДсист. + 2АДдиаст.)/3.
Место измерения оказывает выраженное влияние на значение артериального давления. Когда пульсовая волна распространяется от сердца к периферии, то вследствие феномена отражения ее конфигурация искажается, приводя к увеличению АДсист. и пульсового давления. Например, АДсист. в лучевой артерии обычно выше, чем в аорте, потому что лучевая артерия расположена дистальнее. В отличие от вышесказанного после гипотермического искусственного кровообращения АДсист. в лучевой артерии ниже, чем в аорте, вследствие снижения сосудистого сопротивления верхней конечности. При использовании вазодилататоров (например, изофлюрана, нитроглицерина) эта разница возрастает. На значения артериального давления также влияет место его измерения относительно уровня сердца, что обусловлено действием силы тяжести. При тяжелых заболеваниях периферических артерий могут наблюдаться существенные различия при измерении артериального давления на правой и левой руке: в этом случае следует принимать во внимание большее значение. Поскольку неинвазивные (пальпация, допплерография, аускультация, осциллометрия, плетизмография, тонометрия) и инвазивные (катетеризация артерии) методы измерения артериального давления существенно различаются, они будут рассмотрены отдельно.
Сердечный выброс
Показания к измерению сердечного выброса обычно совпадают с показаниями к определению давления в легочной артерии. Полноценное использование плавающего катетера обязательно включает и измерение сердечного выброса. Совершенствование неинвазивных методик в конце концов приведет к широкому использованию интраоперационного мониторинга сердечного выброса.
Противопоказания
Противопоказания к измерению сердечного выброса методом термодилюции совпадают с противопоказаниями к определению давления в легочной артерии.
Методика и осложнения
А. Термодилюция. Введение в правое предсердие определенного количества раствора (2,5; 5 или 10 мл), температура которого меньше температуры тела больного (обычно комнатной температуры или ледяной), изменяет температуру крови, контактирующей с термистором в легочной артерии. Степень изменения обратно пропорциональна сердечному выбросу. Изменение температуры незначительно при высоком сердечном выбросе и резко выражено, если сердечный выброс низок. Графическое изображение зависимости изменений температуры от времени представляет собой кривую термодилюции. Сердечный выброс определяют с помощью компьютерной программы, которая интегрирует площадь под кривой термодилюции. Чтобы измерить сердечный выброс точно, необходимо быстро и с одинаковой скоростью ввести раствор, точно знать температуру и объем вводимого раствора, правильно ввести в компьютер калибровочные факторы (которые различаются в зависимости от температуры и объема раствора и вида катетера), а также не измерять сердечный выброс во время работы электрокаутера. Недостаточность трехстворчатого клапана и внутрисердечные шунты значительно снижают ценность полученных результатов, так как реально измеряется только выброс правого желудочка, который в этих случаях не соответствует выбросу левого желудочка. В редких случаях быстрая инфузия ледяного раствора вызывает аритмии. Возможные осложнения при измерении сердечного выброса совпадают с осложнениями катетеризации центральных вен и легочной артерии.
Модифицированная методика термодилюции позволяет проводить непрерывный мониторинг сердечного выброса, при этом применяют специальный катетер и монитор. Катетер содержит термофиламент, который генерирует низкоинтенсивные тепловые импульсы в кровь проксимальнее клапана легочной артерии, и термистор, измеряющий изменения температуры крови в легочной артерии. Компьютер монитора определяет сердечный выброс путем перекрестной корреляции количества поданного тепла и изменений температуры крови.
Б. Разведение красителя. Если ввести индоцианин зеленый в центральную вену через катетер, то его концентрацию в артериальной крови можно определить при анализе образцов крови с помощью денситометра. Измерив концентрацию в нескольких образцах крови, полученных через разные промежутки времени после введения красителя, строят кривую. Определив площадь под кривой концентрации красителя-индикатора, можно измерить сердечный выброс. Методические трудности включают рециркуляцию индикатора, необходимость получения образцов артериальной крови и потребность в специальном оборудовании.
В. Эхокардиография. Чреспищеводная эхокардиография с датчиком, содержащим пьезоэлектрические кристаллы, позволяет получить двухмерное изображение сердца. У младенцев и маленьких детей возможно сдавление аорты крупным датчиком. Чреспищеводная эхокардиография позволяет измерить заполнение левого желудочка (конечно-диастолический и конечно-систолический объем), фракцию изгнания, оценить глобальную сократимость и выявить нарушения локальной сократимости. Поскольку во время систолы амплитуда движений и степень утолщения ишемизированного миокарда значительно снижены, то Чреспищеводная эхокардиография является чрезвычайно чувствительным индикатором интраоперационной ишемии миокарда. Помимо того, Чреспищеводная эхокардиография позволяет легко обнаружить пузырьки воздуха при воздушной эмболии (в том числе при парадоксальной воздушной эмболии). Ограничениями в использовании чреспищеводной эхокардиографии являются: необходимость проводить ее под общей анестезией (таким образом, исключено применение в период индукции и интубации), сложность в разграничении ишемии миокарда и высокой постнагрузки, а также вариабельность в интерпретации результатов.
Импульсная допплер-эхокардиография -- надежный способ измерения линейной скорости кровотока в аорте. В комбинации с чреспищеводной эхокардиографией (с помощью которой можно измерить площадь поперечного сечения аорты) импульсная допплер-эхокардиография позволяет определить ударный объем и сердечный выброс. Относительно недавнее достижение эхокардиографической техники -- чреспищеводное цветное допплеровское сканирование, которое позволяет выявить недостаточность и стенозы клапанов, а также внутрисердечные шунты. Цвет указывает на направление кровотока (от датчика или к датчику), а интенсивность цвета -- на линейную скорость. Высокая стоимость ограничивает применение этих методик.
Постоянно-волновая супрастернальная допплер-эхокардиография также позволяет определить линейную скорость кровотока в аорте. Площадь поперечного сечения аорты не измеряют с помощью чреспищеводной эхокардиографии, а рассчитывают по номограмме в зависимости от возраста, массы тела и пола больного. Эти расчетные данные в сочетании с измеренной линейной скоростью кровотока в аорте позволяют определить сердечный выброс. Хотя ис-пользование номограммы значительно удешевляет исследование, оно влечет за собой риск ошибки, особенно при заболеваниях аорты.
При чрестрахеальной допплер-эхокардиографии датчик прикрепляют к дистальному концу эндотрахеальной трубки. Сердечный выброс рассчитывают на основании диаметра и линейной скорости кровотока восходящего отдела аорты. Точность результатов зависит от правильности размещения датчика.
Г. Биоимпеданс грудной клетки. Величина сопротивления грудной клетки (биоимпеданс) зависит от ее объема. Измерение биоимпеданса грудной клетки в точке сердечного цикла, соответствующей завершению деполяризации желудочков, позволяет определить ударный объем. Для подачи микротока и определения биоимпеданса с обеих сторон грудной клетки необходимо использовать четыре пары электрокардиографических электродов. К недостаткам метода можно отнести высокую чувствительность к электрической интерференции и значительную зависимость от правильности наложения электродов. Подобно супрастернальной или чрестрахеальной допплер-эхокардиографии, точность этой методики у некоторых групп больных, например у больных с пороком аортального клапана или после кардио-хирургических операций, сомнительна.
Д. Принцип Фика. Потребление кислорода (VO2) равно артериовенозной разнице содержания кислорода (А/V), умноженной на сердечный выброс (CB). Следовательно:
CB= Потребление кислорода/ Артериовенозная разница по кислороду = VO2/(CaO2-CvO2).
Содержать кислорода в смешанной венозной крови и в артериальной крови легко определить с помощью, соответственно, плавающего катетера в легочной артерии и обычного внутриартериального катетера (например, установленного в лучевой артерии). Потребление кислорода можно вычислить по разнице содержания кислорода во вдыхаемой и выдыхаемой смеси. Все варианты методики разведения красителя-индикатора, позволяющие измерить сердечный выброс, основаны на принципе Фика.
Клинические особенности
Определение сердечного выброса позволяет рассчитать многие индексы, отражающие полную картину функционирования системы кровообращения. Результаты измерения давления в легочной артерии сложно интерпретировать без информации о сердечном выбросе. Например, у больного с нормальным артериальным давлением и нормальным давлением заклинивания легочной артерии перфузия жизненно важных органов может быть недостаточной вследствие низкого сердечного выброса и высокого общего периферического сосудистого сопротивления. Эффективное фармакологическое воздействие на преднагрузку, постнагрузку и сократимость невозможно без точного измерения сердечного выброса.
2. МОНИТОРИНГ ДЫХАНИЯ
Прекордиальные и пищеводные стетоскопы
Большинство анестезиологов считают, что во время анестезии у всех больных следует использовать для мониторинга прекордиальный или пищеводный стетоскоп.
Противопоказания
К противопоказаниям относятся стриктуры и варикоз вен пищевода.
Методика и осложнения
Тяжелую металлическую колоколообразную головку (резонансную камеру) прекордиального стетоскопа накладывают на грудную клетку или в область яремной вырезки. Массивная резонансная камера удерживается на поверхности тела за счет силы тяжести, но двусторонний клейкий диск обеспечивает плотный звукопроводящий контакт с кожей, изолированный от посторонних шумов. Существуют различные конструктивные варианты резонансной камеры, но при этом для большинства больных вполне пригодны камеры детских размеров. От резонансной камеры отходит гибкая звукопроводящая трубка. Моноаурикулярный наконечник, вставляемый в ухо анестезиолога, позволяет одновременно проводить аускультацию и следить за обстановкой в операционной. Осложнения от применения прекордиального стетоскопа маловероятны, хотя возможны местные аллергические реакции, ссадины на коже и болезненность при быстром удалении клейкого диска.
Пищеводный стетоскоп -- это гибкий пластиковый катетер (размера от 8 F до 24 F), на дистальном конце которого имеются отверстия, прикрытые баллоном. Хотя качество проведения дыхательных и сердечных шумов через пищеводный стетоскоп значительно лучше, чем через прекордиальный, его можно использовать только у интубированных больных. Существуют модификации пищеводного стетоскопа со встроенным температурным датчиком, электродом для ЭКГ и даже с электродом для предсердной электрокардиостимуляции. Введение стетоскопа через рот или нос может сопровождаться повреждением слизистой оболочки и кровотечением. Реже встречается осложнение, которое заключается в следующем: стетоскоп соскальзывает в трахею, что сопровождается утечками газовой смеси вокруг манжетки эндотрахеальной трубки.
Клинические особенности
С помощью прекордиального и пищеводного стетоскопа можно подтвердить факт поступления дыхательной смеси в легкие, оценить характер дыхательных шумов (например, стридор), ритмичность сердечных сокращений, характер сердечных тонов (приглушение тонов обусловлено снижением сердечного выброса). Вместе с тем оценку проведения дыхательных шумов над обеими сторонами грудной клетки после интубации трахеи рекомендуется осуществлять с помощью более чувствительного биаурикулярного стетоскопа.
Пульсоксиметрия
Пульсоксиметрия входит в стандарт обязательного интраоперационного мониторинга. Пульсоксиметрия особенно полезна в тех случаях, когда необходимо часто контролировать оксигенацию: при сопутствующей легочной патологии (например, при легочном фиброзе, обусловленном действием блеомицина), при специфическом характере оперативного вмешательства (например, пластика грыжи пищеводного отверстия диафрагмы), при некоторых видах анестезиологического пособия (например, однолегочная ИВЛ). Пульсоксиметрия показана для мониторинга у новорожденных с риском ретинопатии недоношенности. Противопоказаний к пульсоксиметрии нет.
Методика и осложнения
В основе пульсоксиметрии лежат принципы оксиметрии и плетизмографии. Она предназначена для неинвазивного измерения насыщения артериальной крови кислородом. Датчик состоит из источника света (два светоэмиссионных диода) и приемника света (фотодиода). Датчик размещают на пальце руки или ноги, на мочке уха -- т. е. там, где возможна трансиллюминация (просвечивание насквозь) перфузируемых тканей.
Оксиметрия основана на том, что оксигемоглобин (оксигенированный гемоглобин) и дезоксигемоглобин (восстановленный гемоглобин) отличаются по способности абсорбировать лучи красного и инфракрасного спектра (закон Ламберта-Бера). Оксигемоглобин (HbO2) сильнее абсорбирует инфракрасные лучи (с длиной волны 990 нм), тогда как дезоксигемоглобин интенсивнее абсорбирует красный свет (с длиной волны 660 нм), поэтому деоксигенированная кровь придает коже и слизистым оболочкам синеватый цвет (цианоз). Следовательно, в основе оксиметрии лежит изменение абсорбции света при пульсации артерии. Соотношение абсорбции красных и абсорбции инфракрасных волн анализируется микропроцессором, в результате рассчитывается насыщение пульсирующего потока артериальной крови кислородом -- SpO2 (S -- от англ, saturation -- насыщение; р -- от англ, pulse -- пульс). Пульсация артерии идентифицируется путем плетизмографии, что позволяет учитывать световую абсорбцию непульсирующим потоком венозной крови и тканями и проводить соответствующую коррекцию. Если периодически не менять положение датчика, то тепло от источника света или механическое сдавление фиксирующей частью может вызвать повреждение тканей. Пульс-оксиметр не нуждается в калибровании.
Клинические особенности
Пульсоксиметрия, помимо насыщения кислородом, оценивает перфузию тканей (по амплитуде пульса) и измеряет частоту сердечных сокращений. Поскольку в норме насыщение крови кислородом составляет приблизительно 100 %, то в большинстве случаев отклонение от этого показателя свидетельствует о серьезной патологии. В зависимости от индивидуальных особенностей кривой диссоциации оксигемоглобина SpO2 90 % может соответствовать PaO2 5 г/л, что соответствует SpO2 85 %, и ложнозавышенным результатам, если истинное SaO2
Диагностика функции внешнего дыхания является обязательной составляющей многих общеклинических обследований, которые проводятся ежегодно с целью мониторинга состояния здоровья. Для находящихся в группе риска пациентов промежутки между диагностическими мероприятиями могут сокращаться.
С целью исследования внешнего дыхания сегодня проводится спирография (в том числе с пробой). Процедура выполняется быстро, является безопасной и безболезненной. Пациент не испытывает выраженного дискомфорта. В некоторых случаях возникают небольшие побочные эффекты: учащение пульса и тремор конечностей, которые самостоятельно проходят за несколько минут или часов.
Спирография (спирометрия): что это за процедура?
Процедура позволяет выявить патологии не только органов дыхания, но и системы. Осуществляется диагностика с использованием специального медицинского прибора. Аппарат состоит из датчика, реагирующего на поток воздуха, и компьютерных систем. Они определяют все важные для обследования характеристики и преобразуют их в цифровой формат.
Спирометр фиксирует объем воздуха из легких при максимальном выдохе после максимального вдоха. При расшифровке результатов обследования учитывают возраст пациента. Это обусловлено тем, что норма у людей разных возрастных категорий различается.
Как спирография, так и спирометрия дыхания направлены на измерение функции легких. При проведении первой процедуры производится дополнительная графическая запись показателей. В этом и заключается небольшое отличие между методиками.
Важно! Качество и точность результатов диагностики зависят от целого ряда факторов, в числе которых:
- исправность аппаратуры
- особенность настроек оборудования
- четкость выполнения указаний специалиста пациентом
- используемая методика исследования
Именно поэтому очень важно проходить процедуру в современной клинике у опытных специалистов. Они проведут все манипуляции и выполнят информативную диагностику.
Очень важно четко соблюдать все рекомендации врача! Только в этом случае оценка работы легких будет проведена точно и позволит поставить диагноз в кратчайшие сроки.
В рамках тестов исследуются такие показатели:
- Частота дыхания. Этот показатель представляет собой количество дыхательных движений, которые выполняются в течение минуты. В норме человек делает 16–17
- Дыхательный объем. Этот параметр определяет объем воздуха, поступающего за один вдох в легкие
- Минутный объем дыхания. Данный показатель определяет объем воздуха, поступающего в легкие в течение минуты. Он варьируется от 4 до 10 литров
Также оцениваются:
- форсированная жизненная емкость легких
- объем форсированного выдоха в секунду
- максимальная производительная вентиляция
- скорость движения воздуха и др.
Важно! Все показатели оцениваются только в комплексе. Лишь при ряде отклонений от нормы можно говорить о наличии выраженной патологии. Любая оценка производится исключительно врачом. Настоятельно не рекомендуем пытаться ставить себе диагнозы самостоятельно! Вы не располагаете всеми необходимыми для этого знаниями и навыками.
Проведение спирографии сегодня актуально не только для терапевтов и пульмонологов, но и для кардиологов, и других врачей. Дополнительно выполняются и другие обследования. Как правило, только после комплексной диагностики удается выявить даже скрытые патологии различных органов и систем.
Показания для исследования
Пройти спирометрию следует с целью:
- диагностики бронхолегочных заболеваний
- оценки дыхательной недостаточности
- экспертизы трудоспособности
- фиксирования начальных признаков дыхательных нарушений у работников на вредных производствах
- контроля уже проводимого лечения и эффективности назначенной терапии или реабилитационных мероприятий
- выбора типа искусственной вентиляции легких или наркоза перед оперативным вмешательством
Основными показаниями к обследованию являются:
- одышка
- ощущение неполного вдоха и недостатка кислорода
- длительный (более месяца) кашель
- острые аллергические реакции
- многолетний стаж курения
- заболевания
- подозрение на бронхит, трахеит, бронхиальную астму и др.
- заболевания системы, которые протекают с недостаточным кровообращением
- травмы грудной клетки или аномалии ее развития
Кроме того, сделать спирометрию следует в рамках комплексного обследования спортсменов и других категорий пациентов.
Принцип выполнения
Тестирование может осуществляться в двух положениях: стоя или сидя. Во время процедуры на носу пациента располагается зажим, который препятствует прохождению воздуха. Специальный прибор присоединяется к загубнику, размещаемому в полости рта. Обеспечивается спирография на предельном выдохе, в состоянии покоя, при усиленном обороте воздуха через легкие.
В некоторых случаях проводится исследование с дополнительным использованием специальных препаратов. Актуальным оно является при подозрении на конкретные заболевания.
- Спирометрия с бронхолитиком. Такая диагностика позволяет выявить бронхоспазм. Также процедура актуальна при уже назначенном лечении и контроле его эффективности
- Тестирование с метахолином. Такая спирометрия с пробой направлена на выявление астмы. Также обследование позволяет выявить склонность к бронхоспазму
Диагностика проводится поэтапно. Сначала пациент находится в расслабленном состоянии, а по просьбе врача он производит некоторые дыхательные манипуляции.
- Тестирование дыхательного объема. Пациент выполняет обычные расслабленные вдохи и выдохи
- Определение резервного объема выдоха. При естественном вдохе выполняется интенсивный выдох
- Измерение резервного объема вдоха. Интенсивный вдох следует за естественным выдохом
- Определение жизненной емкости легких. При таком тесте пациентом выполняются глубокий выдох и спокойный вдох
По окончанию основной части исследований загубник вынимается и пациент отдыхает. С целью исключения ошибок диагностику могут повторять несколько раз.
Также могут выполняться:
- Измерение форсированной жизненной емкости легких. При таком тесте пациент вдыхает воздух, задерживает его, а затем, прикладывая определенные усилия, быстро выдыхает. Важно! Длительность выдоха должна составлять не менее 6 секунд
- Определение максимальной вентиляции легких. Для выполнения этого теста нужно максимально часто и глубоко дышать на протяжении минуты. Важно! На этом этапе диагностики могут возникнуть некоторые побочные эффекты: потемнение в глазах и головокружение
- Бронходилатационные пробы. При таких пробах дополнительно используются лекарственные препараты, обладающие бронхорасширяющим действием. Вводятся они ингаляционным путем. Тестирование занимает примерно 15–30 минут
Преимущества проведения спирографии (спирометрии) в МЕДСИ в Москве
- Современное оборудование. Для выполнения обследования применяются установки экспертного класса. Для повышения информативности и точности исследований оборудование регулярно обслуживается
- Опытные врачи. Специалисты в сфере функциональной диагностики располагают всеми навыками и знаниями, позволяющими им проводить точные обследования. Наши врачи регулярно повышают уровень квалификации и владеют необходимыми методиками проведения спирометрии
- Отсутствие очередей и возможность для записи в удобное время. Вы можете пройти обследование в часы работы наших клиник. Достаточно заранее записаться на диагностику. Мы не затягиваем с расшифровкой результатов
- Возможность комплексной диагностики. Если это необходимо, пациента дополнительно направляют на сдачу лабораторных анализов и другие обследования. Это позволяет поставить точный диагноз в короткие сроки
- Возможность обследования взрослых и детей. Мы принимаем пациентов разного возраста и обеспечиваем комфортные условия для каждого
- Возможность лечения сразу после получения результатов. Мы готовы провести комплексную терапию патологий. При необходимости обеспечивается госпитализация в стационар
Если вы планируете сделать спирометрию (спирографию) в Москве в нашей клинике, хотите уточнить цену обследования, позвоните . Специалист ответит на все вопросы и запишет на прием в удобное время.
Интраоперационный мониторинг, проводимый во время эндоскопических спинальных операций, можно разделить на четыре вида.
1. Мониторинг сердечно-сосудистой и дыхательной систем.
2. Мониторинг психоневрологического статуса.
3. Мониторинг, уточняющий объем вмешательства.
4. Мониторинг эффективности проводимой операции.
Возможно проведение инвазивного и неинвазивного мониторинга. Чаще всего в ходе спинальных эндоскопических операций используется последний.
Мониторинг сердечно-сосудистой и дыхательной систем. Во время проведения лапароскопических и торакоскопических спинальных операций могут наблюдаться различные изменения со стороны сердечнососудистой и дыхательной систем.
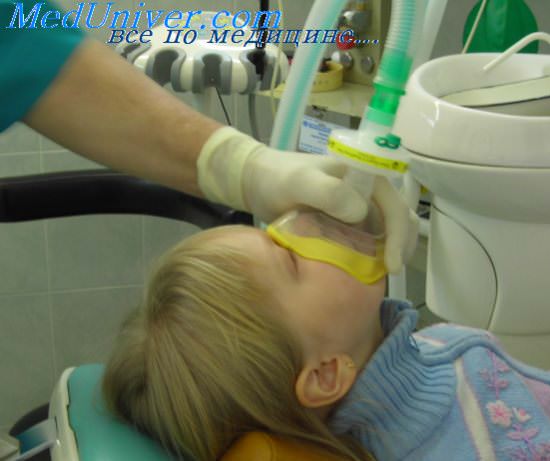
Это вызывает необходимость интраоперационного контроля артериального давления, частоты сердечных сокращений, газового состава крови, состояния кислотно-щелочного равновесия и др.
Обществом анестезиологов США разработаны (1993) стандарты для проведения базового интраоперационного мониторинга, которые включают два принципиальных положения.
Положение 1 (Standart 1). Квалифицированный анестезиологический персонал должен постоянно присутствовать в операционной при проведении как местной, так и общей анестезии и контролировать состояние пациента во время вмешательства. Эта необходимость вызвана возможными быстрыми изменениями со стороны жизненно важных органов, которые возникают в течение операции.
Положение 2 (Standart 2). В течение всего времени анестезии оксиге-нация, вентиляция, циркуляция и температура тела пациента постоянно контролируются .
Методы оценки оксигенации
1. Концентрация кислорода во вдыхаемом воздухе с помощью специальных приборов - кислородных анализаторов.
2. Количественный метод определения концентрации кислорода в крови с помощью пульс-оксиметра.
Методы оценки вентиляции
1. При проведении операции под общей анестезией:
• качественные признаки дыхания, такие как экскурсия грудной клетки, выслушивание дыхания при аускультации;
• при проведении эндотрахеального наркоза определение конечной концентрации С02 в выдыхаемом воздухе;
• контроль работы аппаратуры для ИВЛ при помощи датчиков, показывающих функционирование ее компонентов.
2. При проведении местной анестезии вентиляция оценивается наблюдением за экскурсией грудной клетки.
Методы оценки циркуляции.
Инструментальные методы:
• ЭКГ - постоянно;
• измерение артериального давления, частоты сердечных сокращений каждые 5 мин.;
• при общем обезболивании необходимо, кроме вышеперечисленного, производить оценку показателей кровообращения минимум одним из способов: пальпацией пульса, аускультацией сердца или оксиметрией.
• постоянное измерение температуры тела в течение всей анестезии традиционными методиками.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

