Интубация в сознании реферат
Обновлено: 02.07.2024
Интубация трахеи – обеспечение нормальной проходимости воздухоносных путей посредством введения специальной трубки в трахею. Применяется для вентилирования легких во время проведения реанимационных процедур, эндотрахеального наркоза или обструкции дыхательных путей. В отоларингологии существует множество надгортанных девайсов, но только интубация была и остается единственным надежным способом обеспечения проходимости воздухоносных путей.
Содержание статьи

Оротрахеальная интубация относится к числу самых распространенных медицинских манипуляций.
Во время процедуры эндотрахеальная трубка (ЭТТ) проходит через всю ротоглотку между голосовыми связками непосредственно в трахею.
На следующем этапе манжета, которая находится в области дистального наконечника трубки, многократно увеличивается в объеме, что обеспечивает герметичность и защиту воздухоносных путей от аспирации кровянистых выделений и желудочного сока.
Показания и противопоказания
Техникой вентилирования воздухоносных путей должны владеть практически все медицинские сотрудники. При наличии жизненных показаний медицинские манипуляции должны совершаться медицинскими бригадами еще на догоспитальном этапе. Интубация в условиях реанимации зачастую приобретает плановый характер и проводится в профилактических целях с помощью миорелаксантов и вводного наркоза.
Условно все противопоказания и показания к искусственному вентилированию легких можно разделить на абсолютные и относительные.
К числу показаний для проведения медицинской манипуляции относятся:
- аспирационный синдром;
- непроходимость воздухоносных путей;
- черепно-мозговые травмы;
- легочно-сердечные реанимации (ЛСР);
- глубокая кома различного генеза.
- эклампсия;
- термоингаляционные травмы;
- отек легких;
- шок различного генеза;
- странгуляционная асфиксия;
- воспаление легких;
- легочная недостаточность;
- эпилептический статус.

При наличии относительных показаний к проведению процедуры решение об искусственном вентилировании дыхательных путей принимается индивидуально и зависит от причины возникновения неотложного состояния пациента.
Нельзя в догоспитальных условиях интубировать пациентов при наличии прямых противопоказаний.
Это может стать причиной грозных осложнений, к числу которых относится гиперкапния, бронхоспазмы, гипоксия и т.д. Искусственное вентилирование легких посредством ЭТТ противопоказано при онкологии воздухоносных путей, деформации черепа, повреждении позвоночника, сильном отеке гортани и глотки, анкилозе височно-челюстных суставов и контрактурах.
Интубационный инструментарий
Как осуществляется интубация трахеи? Техника проведения медицинских манипуляций подробно описана в следующем разделе и заключается в грамотном введении необходимого инструментария в верхние дыхательные пути. Оборудование, посредством которого интубируют пациентов, должно состоять из:
- ларингоскопа – медицинский инструмент, который применяется для облегчения визуализации гортани; наименее травматичными считаются ларингоскопы с изогнутыми наконечниками, которые обеспечивают широкий обзор дыхательных путей;
- троакара – хирургический инструмент, который используют для проникновения в полости человека; стандартный прибор состоит из специального стилета (проводника), оснащенного рукояткой;
- хирургического зажима – металлические ножницы с затупленными лезвиями, которые применяются для очищения ротовой полости от вязкого секрета;
- вентиляционного мешка – резиновая груша, которая соединяется с ЭТТ для ручного вентилирования легких;
- эндотрахеальных трубок – тонкие трубчатые приспособления, которые изготавливаются из термопластичных материалов; после введения трубка в трахее увеличивается в размерах на уровне манжеты, что обеспечивает обтурацию просвета между медицинским оснащением и стенками дыхательных путей;
- инструментов для санации – аспиратор и специальный катетер, предназначенный для очищения трахеи от жидкого секрета, крови и желудочного сока.
Миорелаксация и общая анестезия – необходимые условия для выполнения необходимых медицинских манипуляций.
При полном расслаблении тела риск повреждения слизистой воздухоносных путей многократно снижается.
Однако в догоспитальной обстановке добиться оптимальных условий практически невозможно.
Техника интубации
В большинстве случаев интубацию проводят через рот, что обусловлено возможностью контроля производимых действий с помощью прямой ларингоскопии. Во время терапии положение пациента должно быть исключительно горизонтальным. Максимально возможное выравнивание шеи достигается за счет небольшого валика, подкладываемого под шейный отдел позвоночника сочленение.
Какова техника интубации трахеи?
- посредством специальных препаратов (релаксанты, барбитураты) пациента вводят в наркоз;
- на протяжении 2-3 минут специалист проводит искусственную вентиляцию дыхательных путей посредством кислородной маски;
- правой рукой реаниматолог открывает рот пациента, после чего вводит в ротовую полость ларингоскоп;
- клинок инструмента прижимают к корню языка, что позволяет оттеснить надгортанник вверх;
- после обнажения входа в глотку врач вводит эндотрахеальную трубку.
Неумелые манипуляции интрубирующего могут привести к гипоксии или спадению одного из легких пациента.
Чтобы возобновить вентилирование недышащего легкого, специалист немного вытягивает трубку назад. Полное отсутствие свистящих звуков в легких может сигнализировать о проникновении ЭТТ в желудок. В такой ситуации врач извлекает трубку из ротоглотки и реанимирует больного, совершая гипервентиляцию легких 100% кислородом.
Интубация новорожденных

Интубация трахеи у новорожденных – одна из самых распространенных врачебных процедур, к которой прибегают при аспирации мекония, патологии брюшной стенки или диафрагмальной грыже. Нередко искусственное вентилирование у детей необходимо для создания пикового давления вдоха, которое позволяет нормализовать функционирование легких.
Как происходит интубация новорожденных? Чтобы снизить вероятность возникновения осложнений, ЭТТ вводят через носоглотку. Во время процедуры специалист производит следующие действия:
- при помощи кислородной маски вентилирует легкие до тех пор, пока не будет достигнута удовлетворительная сатурация;
- с помощью аспиратора и тонкой трубки бронхи и дыхательные пути полностью очищаются от слизи, мекония и пенистых выделений;
- чтобы визуализировать вход в глотку, специалист нажимает мизинцем на гортань снаружи; кончик ЭТТ смазывают ксилокаиновым кремом, после чего аккуратно вводят через носовой канал в трахею;
- во время аускультации дыхания реаниматолог определяет интенсивность шумов в каждом из легких; на завершающем этапе к ЭТТ через специальные переходники подключают аппарат искусственного дыхания.
Важно! Если ребенок подключается к аппарату искусственного дыхания на длительное время, это может привести к развитию брадикардии (замедленный ритм сердца).
Интубированных детей наблюдают в течение нескольких дней в реанимационной палате. При отсутствии осложнений и восстановлении дыхательной функции интубационный инструментарий аккуратно извлекают.
Трудная интубация
К интубации вне операционной прибегают в крайних случаях, т.е. при наличии жизненных показаний.

К категории больных, имеющих очень риски трубной интубации, относятся:
- женщины в период гестации;
- лица с серьезными черепными и челюстными травмами;
- пациенты с лишним весом (ожирение 3-4 степени);
- больные, страдающие сахарным диабетом;
- лица с термоингаляционными травмами.
Во всех вышеперечисленных случаях применение интубации многократно усложняется. Чтобы оценить состояние пациента, врач проводит вентиляцию легких с помощью кислородной маски.
Если оксигенация (лечение кислородом) не дает желаемых результатов, реаниматолог должен осуществить вентилирование с помощью ЭТТ. Непроходимость воздухоносных путей может привести к гипоксии, поэтому в самом крайнем случае врач проводит коникотомию, т.е. рассечение гортани.
Возможные осложнения
Осложнения после реанимационной процедуры возникают преимущественно в результате неправильного введения и фиксации ЭТТ. Некоторые анатомические особенности пациента, такие как ожирение или ограниченная подвижность позвоночника, многократно повышают риск возникновения осложнений. К числу часто встречающихся последствий интубации можно отнести:
- остановку кровообращения;
- аспирацию желудочного сока;
- разрушение зубов или зубных протезов;
- интубацию пищеварительного тракта;
- ателектаз (спадение легкого);
- перфорацию слизистой ротоглотки;
- повреждение связок горла.
В большинстве случаев осложнения возникают по причине некомпетентности специалиста и отсутствия контроля измеряемых характеристик с помощью соответствующей аппаратуры. Важно понимать, что неправильное расположение эндотрахеальной трубки ведет к разрыву трахеи и летальному исходу.
Важные нюансы

Своевременное определение правильности установки эндотрахеальной трубки – важный технический нюанс, который должен учитываться специалистом. Если манжета ЭТТ введена недостаточно глубоко, ее расширение может привести к разрыву голосовых связок и повреждению трахеи. Для проверки правильности установки интубационного инвентаря проводят:
- гемоксиметрию – неинвазивный метод определения уровня насыщения крови кислородом;
- капнометрия – численное отображение парциального давления СО2 во вдыхаемом и выдыхаемом воздухе;
- аускультацию – физическая диагностика состояния пациента по звукам, образующимся в легких во время функционирования легких.
Интубационную трубку вводят в трахею не только при наличии жизненных показаний, но и при наркозе. Общее обезболивание, которое сопровождается выключением сознания пациента, может стать причиной нарушения дыхания или обструкции дыхательных путей. Чтобы снизить риски аспирации желудочного сока и пенистых выделений, во время хирургических манипуляций нередко используют ЭТТ или ларенгеальную маску.
Осложнения интубации трахеи – патологические состояния, возникающие при введении интубационной трубки в дыхательные пути. Симптомы зависят от вида нежелательных последствий. Возможно появление диффузного цианоза, лающего кашля, кровохарканья. При отсутствии своевременной санации на расстоянии слышны хрипы, бульканье. После удаления оборудования возникает боль в горле. Методы диагностики включают прямую ларингоскопию, осмотр полости рта, входа в трахею. При необходимости проводится бронхоскопия, рентгенографическое исследование дыхательных путей. Лечение предусматривает удаление мокроты с помощью электроотсоса, правильную установку ИТ, введение гемостатиков, обезболивающих, противовоспалительных средств.
МКБ-10
Общие сведения
Нежелательные явления в ходе интубации и после ее завершения возникают с различной частотой. Инфекции гортани диагностируются у 1 пациента на тысячу, отек и паралич голосовых связок – у 3 больных из тысячи. Ятрогенные осложнения, связанные с тяжелой интубацией и короткой толстой шеей пациента, отмечаются в 5-10% случаев. Ошибки врача, обусловленные неопытностью и нарушением алгоритма манипуляции, составляют не более 0,5% от общего количества ларингоскопий. Сложности достоверно чаще наблюдаются при работе с грузными больными, имеющими повышенную массу тела, страдающими эндемическим зобом или органическими изменениями верхних дыхательных путей. Эта группа на 60% состоит из женщин, на 40% – из мужчин.

Причины осложнений интубации трахеи
Трудности непосредственно при введении трубки чаще возникают по причине врачебной ошибки. При длительной вентиляции с помощью эндотрахеального доступа некоторые процессы, происходящие в дыхательных путях, не детерминированы с работой анестезиолога/реаниматолога. Напрямую с действиями специалиста не всегда сопряжены и проблемы, выявляющиеся после экстубации. К числу распространенных причин патологии относятся:
- Неправильная установка клинка. Ларингоскоп не должен давить на зубы в нижнем направлении. Инструмент может опираться на них, однако жесткого давления необходимо избегать. В противном случае возможно повреждение жевательного аппарата с последующим попаданием обломков в пищеварительные или дыхательные пути.
- Неправильное положение. Ошибочное введение интубационной аппаратуры в пищевод провоцирует перерастяжение желудка, может стать причиной регургитации. Если больного интубируют по жизненным показаниям, сохраняется и прогрессирует дыхательная недостаточность, что может привести к летальному исходу.
- Травма трахеи. Осложнения развиваются при использовании трубок большого размера, их неаккуратном введении, интубации без медикаментозной седации, если пациент находится в сознании. Подобные негативные последствия обычно возникают в неотложных ситуациях, чаще наблюдаются у больных, находящихся в состоянии психомоторного возбуждения.
- Назальная интубация. Практикуется при ЛОР-вмешательствах, нижнечелюстных абсцессах, операциях в сфере челюстно-лицевой и пластической хирургии. Причиной травматизации внутреннего носа становится использование не подходящих по размеру трубок, беспокойное поведение пациента, истонченность слизистой оболочки и поверхностное расположение сосудистой сети.
- Скопление мокроты. Отсутствие своевременной санации потенцирует непроходимость трубки и развитие гипоксии. Секрет может образовывать твердые скопления, прилипать к стенкам аппаратуры. Такие последствия устраняются путем бронхоскопии с визуальным контролем. Очистить дыхательные органы с помощью стандартного электроотсоса удается не всегда.
- Обсеменение бактериальной флорой. Попадание возбудителя происходит при нарушении правил асептики в процессе интубации и ИВЛ. Клинические проявления инфекции могут выявляться как во время вентиляции (через несколько дней), так и после удаления трубки.
- Индивидуальные реакции. Возникают как ответ организма на введение инородного тела. Чаще проявляются спустя несколько часов от момента экстубации. Могут приводить к нарушению проходимости трахеи, воспалительной инфильтрации тканей, дыхательной недостаточности. Практически не связаны с действиями врача и поведением самого пациента.
Патогенез
Изменения зависят от типа осложнения. При травмах дыхательных путей возникает кровотечение, возможна аспирация крови, развитие пневмонии или бронхоспазма. Из-за нарушения целостности слизистой оболочки повышается вероятность инфекционных процессов, поскольку образуются входные ворота для патогенной флоры. Отек или спазм голосовых связок, обтурация трубки бронхиальным секретом приводят к механической дыхательной недостаточности. В легкие не поступает необходимое количество воздуха, формируется гипоксия, ткани испытывают кислородное голодание, нарушается работа головного мозга, всех жизненно важных систем.
Инфекционные поражения становятся причиной воспаления, общей интоксикации, отека пораженной зоны. При распространении процесса существует риск развития инфекционно-токсического шока. Основной опасностью ошибочного введения ИТ в пищевод является сохраняющаяся дыхательная недостаточность. Перерастяжение желудка не влечет за собой угрозу для жизни пациента, но создает сложности во время экстубации (риск вдыхания желудочного содержимого).
Классификация
Осложнения допустимо систематизировать по причинам (механические, инфекционные), по степени влияния врача (ятрогенные, не зависящие от действий специалиста, аутоагрессия), по патогенезу (вызывающие гипоксию, кровотечение). Однако основной является классификация по времени развития негативных последствий. В соответствии с современными представлениями существуют следующие разновидности патологии:
- При интубации. При вводе трубки у пациента возникают переломы зубов, кровотечения, разрывы слизистых оболочек, повреждения заглоточного пространства, эмфизема средостения. Возможно формирование ателектаза противоположного легкого и однолегочная вентиляция при попадании в бронх, перерастяжение желудка при ошибочном введении эндотрахеального оснащения в пищевод. При раздражении блуждающего нерва развивается брадикардия вплоть до остановки сердца.
- После интубации. Может определяться обструкция шланга вследствие его перегиба или закусывания самим пациентом. При длительной ВВЛ или ИВЛ наблюдается скопление мокроты, мешающей прохождению смеси, образование пролежня, грыжевое выпячивание манжеты. Если больной подвижен, может выявляться выход оснащения из трахеи, скручивание, упор нижнего отверстия в стенку дыхательного горла.
- Во время удаления ИТ. Трудности с извлечением оборудования возникают при не полностью сдутой манжете. Отмечаются травмы дыхательных путей, разрывы слизистой оболочки. Непосредственно после выхода ИТ из трахеи возможно спадение последней с последующим удушьем. Если больной находится в пассивном положении на спине, существует риск аспирации слюны с развитием аспирационной пневмонии.
- После извлечения трубки. В первые сутки обнаруживается появление болезненности, отека гортани. Инфекционные осложнения проявляются в срок с 1 до 3 суток самостоятельного дыхания. В позднем периоде диагностируются язвы, фиброз гортани и трахеи, стеноз ноздрей при назальной интубации. Порой осложнения долгое время остаются недиагностированными, диагностируются случайно при последующих вмешательствах по другому поводу.
Симптомы осложнений интубации трахеи
Закусывание контура пациентом определяется визуально. Обструкция мокротой приводит к возникновению типичных хрипов. В обоих случаях активизируется система оповещения аппарата ИВЛ, которая издает специфический сигнал, свидетельствующий о непроходимости дыхательных путей. У больного наблюдается диффузный цианоз, снижение SpO2, тахикардия, беспокойство, возбуждение. Аспирация мокроты после экстубации проявляется прогрессирующей дыхательной недостаточностью, симптомы развиваются в течение нескольких часов. Декомпенсация состояния при коллапсе трахеи происходит практически сразу.
При отеке гортани выявляется лающий кашель, одышка смешанного типа, осиплость голоса. Массивные явления приводят к симптомокомплексу ОДН. Стенозы становятся причиной постоянной одышки, умеренной гипоксии, субъективного ощущения тяжести вдоха. Язвы потенцируют возникновение хронического воспаления, инфекционных осложнений, трахеита, бронхита. Могут сопровождаться капиллярным кровотечением с кровохарканьем (выделяется до 15 мл крови в сутки) или геморрагией (более 15 мл).
Диагностика
Постановка диагноза производится на основании данных физикального обследования. При необходимости могут применяться инструментальные и лабораторные методики. В большинстве случаев определить патологическое состояние удается непосредственно в операционной или блоке интенсивной терапии. Поздние осложнения интубации трахеи выявляются в общем отделении во время амбулаторного долечивания пациента. Используются следующие диагностические процедуры:
- Физикальное обследование. При осмотре ВДП и общей оценке состояния больного обнаруживаются сгустки крови и мокроты в ротоглотке при травмах, цианоз и отсутствие экскурсии грудной клетки при неверной установке ИТ. Аускультация легких позволяет определить степень проводимости дыхания и выявить участки, в которые не поступает воздух.
- Инструментальное обследование. Основной метод – бронхоскопия. Во время ее проведения врач изучает состояние дыхательных путей, подтверждает правильность установки оборудования. При необходимости может применяться рентгенография, компьютерная томография. По результатам всех исследований, трубка должна стоять в трахее. В экстренных ситуациях оценить правильность процедуры можно по данным капносата – при интубации в пищевод pCO2 будет равен нулю.
- Лабораторное обследование. Требуется при подозрении на поздние осложнения. Капиллярные кровотечения приводят к развитию анемии, инфекционные процессы становятся причиной появления в крови неспецифических изменений – увеличения СОЭ, лейкоцитоза. Определить наличие гипоксии можно по смещению pH крови в кислую сторону и изменению газового состава крови.
Лечение осложнений интубации трахеи
При ошибочной установке трубки ее извлекают и предпринимают повторную попытку. Перед этим следует провести оксигенацию 100% кислородом в течение 2-4 минут. Если новые попытки не приводят к успеху, возможно применение метода назальной интубации или введения ИТ по пальцу с использованием стилета. В ситуациях, когда эти методики оказываются неэффективными, допускается монтаж ларингеальной маски или неинвазивная вентиляция. При потребности в длительной искусственной аэрации производится трахеостомия.
Травмы слизистой оболочки являются показанием для лечебной бронхоскопии. С помощью этой процедуры реализуется остановка кровотечения, проводится оценка тяжести повреждений. Рекомендовано введение гемостатических средств. Повторные попытки интубации не предпринимаются. Возможными вариантами считаются неинвазивная вентиляция (только после гемостаза), трахеостомия. Допускается назначение репаративных средств. Для профилактики инфекционных осложнений применяются антибиотики широкого спектра действия.
При нарушении проходимости трубки выполняется санация ТБД с помощью отсоса или бронхоскопа. Процедуру нужно осуществлять каждые 2-4 часа или чаще. Для уменьшения количества отделяемого используется атропин. Если пациент в сознании и закусывает ИТ зубами, вводятся гипнотики, антипсихотические препараты. Дозировку подбирают так, чтобы не подавлять попытки самостоятельного дыхания. При необходимости допускается введение миорелаксантов периферического действия с последующим переводом на принудительную вентиляцию.
Удушье, возникающее вскоре после экстубации, требует повторного введения трубки. Подключать больного к аппарату ИВЛ необходимо не во всех случаях. Часто осложнения обусловлены спадением трахеи, при котором общая способность к самостоятельному дыханию не утрачивается. Фиброзы и стенозы корригируют оперативно в плановом порядке после полного восстановления пациента. Инфекционные процессы устраняют с помощью антибиотиков. Для купирования отека гортани используют ингаляции бронхолитиков, глюкокортикостероидов, сосудосуживающих средств.
Прогноз и профилактика
Прогноз благоприятный. При своевременной диагностике и оказании медицинской помощи осложнения не сопровождаются отсроченными последствиями или гибелью пациента. В случае нарушений проходимости ДП без коррекционных мероприятий исходом становится удушье и смерть. Закусывание шланга самим больным к подобным последствиям не приводит. Сложности при интубации могут оказаться летальными при ошибочных действиях врача и предварительном введении пациенту мышечных релаксантов. Если вентиляция не была обеспечена вовремя, происходит остановка сердечной деятельности на фоне гипоксии.
Профилактика заключается в тщательном изучении врачом анестезиологом-реаниматологом алгоритма действий при трудной интубации, подготовке необходимого оборудования. Для быстрого купирования осложнений следует иметь мешок Амбу, набор для экстренной трахеостомии или коникотомии, ларингеальную маску, дыхательный аппарат, набор препаратов для реанимации, дефибриллятор, пульсоксиметр. Во избежание пролежней трахеи при длительной ИВЛ замену ИТ проводят каждые 4 дня. Количество воздуха, введенного в манжетку, не должно превышать 30 мл. Диаметр трубок подбирают в строгом соответствии с размерами тела больного. После экстубации пациент должен находиться в ОРИТ не менее 3-5 часов.
2. Практические навыки по анестезиологии и реаниматологии. Интубация трахеи/ учебно-методическое пособие Прасмыцкий О.Т. - 2015.
3. Алгоритмы действий при критических ситуациях в анестезиологии/ рекомендации Всемирной организации обществ анестезиологов под ред. Брюса Маккормика (Великобритания), русская редакция Недашковский Э.В., Кузьков В.В.
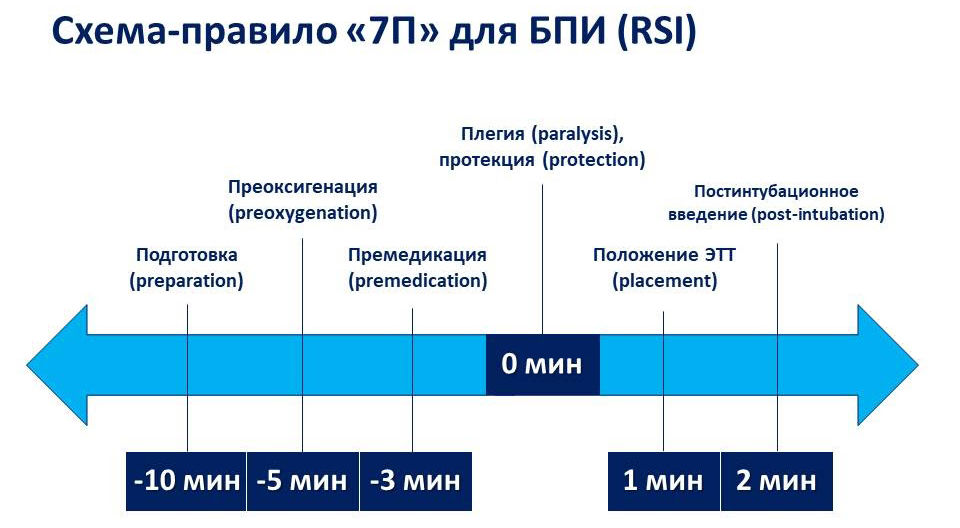
Традиционные компоненты БПИ:
- преоксигенация;
- быстрое введение начальной дозы тиопентала натрия;
- введение сукцинилхолина;
- осуществление давления на перстневидный хрящ (прием Селлика);
- отказ от вентиляции с положительным давлением до постановки ЭТТ.
Первым этапом БПИ является преоксигенация пациента. Целью данного этапа является удаление азота из функционально мертвого пространства и замещение его кислородом, что увеличивает кислородный резерв пациента на период апноэ. Беременные, тучные пациенты, дети, а также пациенты с заболеваниями, вызывающими растяжение кишечника, имеют меньший кислородный резерв, в результате чего снижение SpO2 протекает быстрее.
Варианты преоксигенации:
А. 3–5 минут дыхания 100 % кислородом;
Б. 4 максимально глубоких вдоха в течение 30 секунд;
В. 8 максимально глубоких вдоха в течение 60 секунд.
По возможности должен использоваться вариант А, но при необходимости сокращения времени до интубации возможно использование вариантов Б и В (данные режимы менее эффективны у пожилых пациентов).
Стоит отметить, что в последние годы появилось несколько новых способов преоксигенации, которые проводятся с помощью носовых или носоглоточных канюль, один из них — трансназальная быстрая инсуфляция увлажненным кислородом (THRIVE).
Барри Селлик в 1961 году предложил применять давление на перстневидный хрящ для уменьшения риска аспирации желудочного содержимого. Данная техника сразу же была принята, т. к. другой альтернативы на тот момент не было. Селлик предлагал использовать давление силой около 44 Ньютонов (Н), или 4,45 кг. Однако оказалось, что правильное анатомическое использование перстневидного давления выполнить намного сложнее, чем ожидалось. После проведения ряда исследований данные об эффективности и целесообразности данного маневра остаются противоречивыми.
В период апноэ желательно использование мягкой масочной вентиляции: данная манипуляция вряд ли повысит риск аспирации, именно поэтому она была рекомендована в недавних гайдлайнах Общества трудных дыхательных путей (DAS). При адекватном давлении на перстневидный хрящ и использовании низких значений положительного давления на вдохе (PIP) раздувания желудка не произойдет. По сравнению с описанной выше техникой, использование масочной вентиляции только после снижения сатурации увеличивает риск раздувания желудка и предикторов срыгивания. Некоторое количество исследований продемонстрировало успешное использование разных типов ларингеальных масок, таких как LMA Classic. Также по результатам исследований рекомендуется вентиляция маской с ограничением по давлению на вдохе Pmax 20 см вод. ст.; интубация должна проводится оротрахеально (ЭТТ № 7,0–8,0). Однако не упоминалось, что желательно использовать ларингеальные маски второго поколения, с портом для желудочного зонда.
Премедикация проводится с целью предотвращения рефлекторной симпатической реакции на ларингоскопию (RSRL), проявляющейся повышением внутричерепного давления (ВЧД), внутриглазного давления (ВГД), развитием кашля и ларингоспазма, тахикардии и артериальной гипертензии. Ларингоскопия и интубация трахеи вызывают рефлекторную симпатическую стимуляцию и связаны с повышенным уровнем катехоламинов.
Есть некоторые анатомо-физиологические особенности, о которых хотелось бы напомнить. Учитывая сложную иннервацию гортани, рефлекторная вегетативная реакция на интубацию у взрослых и детей может различаться. Подробно процесс интубации трахеи будет описан ниже. У взрослых интубация трахеи изогнутым клинком Макинтоша часто сопровождается активацией симпатической ВНС. Связано это с тем, что фарингеальная часть надгортанника, включая грушевидную ямку, иннервируется ветвями языкоглоточного нерва. У детей интубация трахеи прямым клинком Миллера чаще всего сопровождается активацией парасимпатического отдела ВНС, что связано с непосредственным соприкосновением клинка с надгортанником, иннервирующимся ветвями блуждающего нерва. Поэтому в педиатрической практике частым осложнением интубации трахеи является рефлекторная остановка сердца или бронхоспазм. Во избежание RSRL возможно применение следующих лекарственных средств (общепринятый акроним LOAD претерпел некоторые изменения, лидокаин уступил лидирующее место фентанилу):
У новорожденных детей премедикация может не выполняться, т. к. часто такие пациенты уже находятся на ИВЛ (возможно с рождения) и медикаментозно седатированы. В случае необходимости премедикация может включать в себя в/в введение опиоидов (1–5 мкг/кг), атропина (0,01 мг/кг) для снижения длительности и количества попыток интубации трахеи.
Следующим этапом является введение внутривенных анестетиков. После введения индукционного агента необходимо осуществлять непрерывное давление на перстневидный хрящ до постановки эндотрахеальной трубки.
На сегодняшний момент для БПИ применяются следующие внутривенные анестетики:
Индукция с помощью ингаляционных анестетиков
Индукция ингаляционными препаратами чаще всего проводится у детей. Одним из наилучших средств является севофлуран. Также существуют показания для проведения последовательной индукции ингаляционными анестетиками и во взрослой практике:
- трахеостомическая или эндотрахеальная канюли;
- тяжелая дисфункция печени и/или почек;
- деформация верхних дыхательных путей;
- короткая шея;
- морбидное ожирение.
Одним из основных параметров при проведении индукции ингаляционными препаратами является минимальная альвеолярная концентрация (МАК) — концентрация анестетика, при которой 50 % пациентов не реагируют на разрез кожи.
Таблица 1 | Значения МАК севофлурана для взрослых и детей с учетом возраста
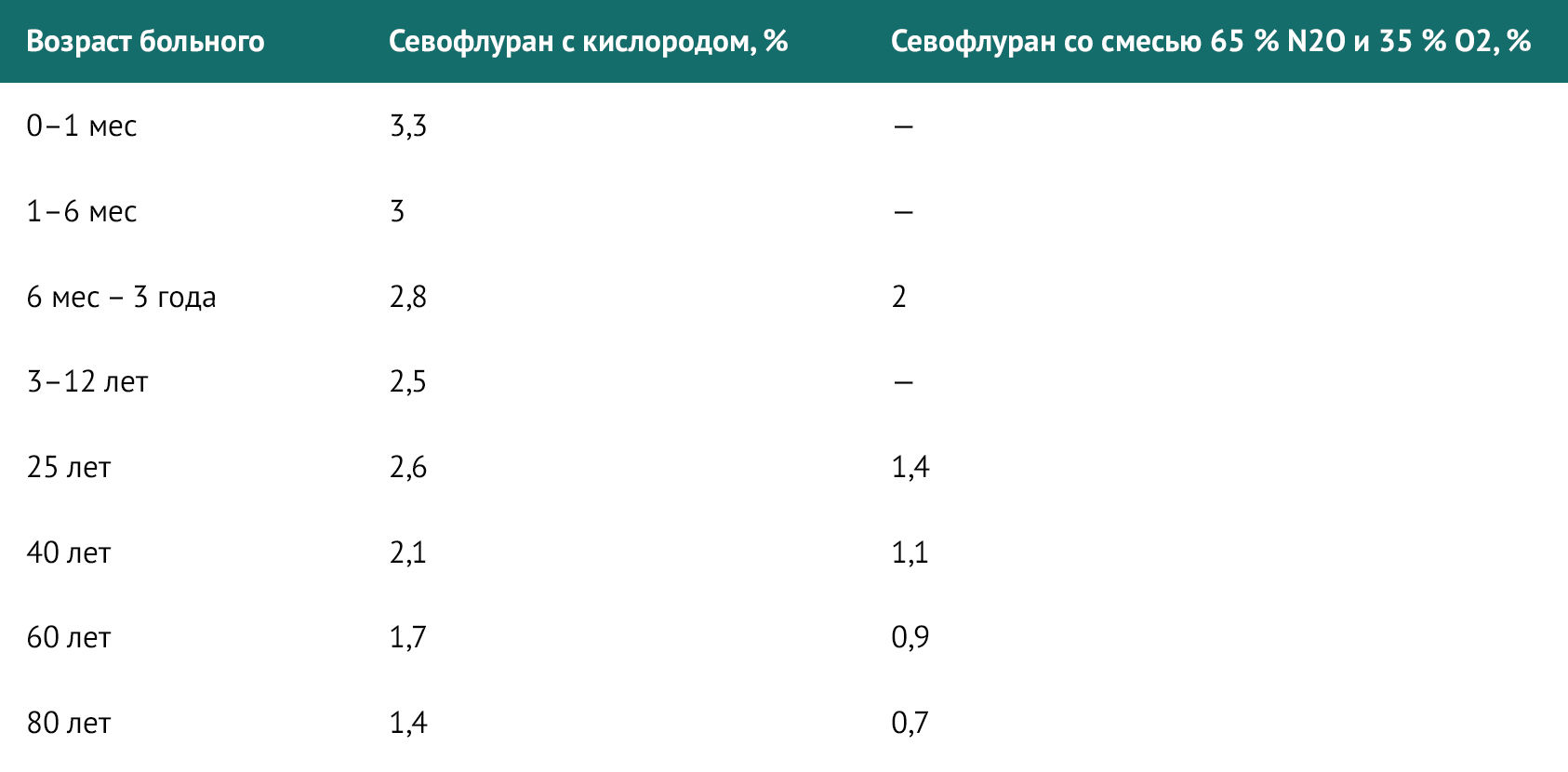
С возрастом МАК снижается. Средняя концентрация севофлурана, обеспечивающая МАК для пациента в возрасте 80 лет, составляет примерно 50 % от таковой у 20-летнего пациента.
У новорожденных для индукции, как правило, используется диазепам 0,5 мг/кг в/в; фентанил 5 мкг/кг; атракурия безилат 0,6 мг/кг.
Наиболее часто для нейромышечной блокады используется деполяризующий миорелаксант короткого действия суксаметоний, однако при наличии противопоказаний к нему могут использоваться недеполяризующие миорелаксанты. В последнее время в качестве альтернативы рассматривается недеполяризующий миорелаксант — рокуроний, который в высоких дозах показал такое же время до начала действия и условия интубации, как и суксаметоний.
Суксаметония хлорид (Листенон®) или суксаметония йодид (Дитилин®)
Стандартная доза суксаметония для интубации — 1 мг/кг в/в, при проведении прекураризации доза суксаметония увеличивается до 1,5 мг/кг в/в.
Суксаметоний имеет ряд побочных эффектов, вот некоторые из них:
- Аритмии: суксаметоний может вызывать синусовую брадикардию, АВ-узловые ритмы, в редких случаях — асистолию, а также катехоламин-индуцированные аритмии.
- Гиперкалиемия: введение суксаметония в стандартных дозах вызывает увеличение уровня калия в плазме на 0,5 ммоль/л.
- Повышение ВГД.
- Повышение ВЧД.
- Повышение внутрижелудочного давления и давления нижнего пищеводного сфинктера — в совокупности риск регургитации не увеличивается.
- Злокачественная гипертермия.
Ввиду вышеперечисленных побочных реакций суксаметоний противопоказан при:
- гиперкалиемии;
- ожогах более 10 % поверхности тела;
- массивных повреждениях мягких тканей;
- повреждениях спинного мозга и черепно-мозговых травмах (ЧМТ);
- повреждениях периферических нервов;
- нейромышечных заболеваниях;
- абдоминальном сепсисе;
- злокачественной гипертермии.
Частота некоторых побочных эффектов может быть снижена проведением премедикации и прекураризации. У детей применение суксаметония ограничено ввиду быстрого развития гиперкалиемии, ацидоза, возможности наличия нераспознанного нейромышечного заболевания и, крайне редко, рабдомиолиза.
Проблемы, наиболее часто ассоциированные с применением лекарственных средств данной группы:
- влияние на гемодинамику (снижение артериального давления);
- стимуляция высвобождения гистамина;
- аккумуляция препарата в организме у пациентов с нарушениями функции почек и/или печени.
Рокурония бромид (Эсмерон®)
Доза для интубации — 0,6 мг/кг в/в, при применении для БПИ — 1,2 мг/кг в/в. Начало действия 60–90 секунд, длительность 30–40 минут.
Атракурия безилат (Тракриум®)
Доза для интубации — 0,5–0,6 мг/кг в/в. Начало действия 60–90 секунд, длительность 15–35 минут.
У новорожденных детей используются: пипекурония бромид 10–20 мкг/кг/час; атракурия безилат 0,3–0,6 мг/кг/час; рокурония бромид 0,3–0,6 мг/кг/час.
Стандартной техникой, рекомендованной для интубации, является прямая ларингоскопия. Во взрослой практике для интубации чаще всего используется ларингоскопы с клинками Макинтоша (изогнутые), в неонатальной практике пользуются клинками Миллера (прямые), в педиатрической практике используют и те, и другие в зависимости от возраста и предпочтений врача. У взрослых и новорожденных практически всегда используется оротрахеальная интубация. В педиатрической практике предпочитают назотрахеальную интубацию, для которой дополнительно необходимо использование щипцов Мейнджила.
Размеры эндотрахеальной трубки для взрослых пациентов варьируют от 6,5 до 9,5; для детей рассчитывается по формуле:
Глубина постановки ЭТТ у мужчин — 22–24 см, у женщин — 20–22 см, для детей рассчитывается по формуле: глубина (см) = 12 + возраст (в годах)/2. Для назотрахеальной интубации глубина постановки ЭТТ (см) = 15 + возраст (в годах)/2.
Для новорожденных детей существуют отдельные требования. Диаметр ЭТТ в зависимости от массы тела при рождении представлен в таблице 2.
Таблица 2 | Диаметр ЭТТ у новорожденных детей в зависимости от массы тела
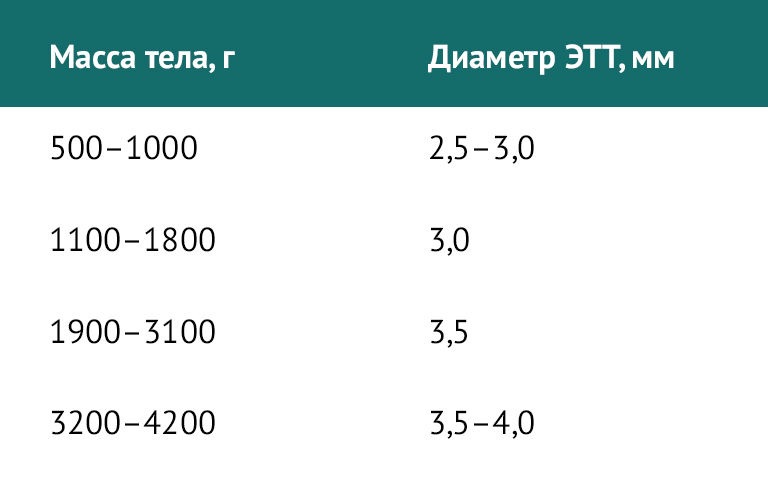
Глубина постановки ЭТТ у новорожденных вычисляется по формуле: масса тела (кг) + 6 см.
Верификация положения ЭТТ
Важно убедиться, что ЭТТ не находится в пищеводе и не опустилась в один из главных бронхов. С этой целью возможно использования правила DOPE:
- Displaced in Right mainstem bronchus or esophageus (смещение ЭТТ в правый главный бронх или пищевод);
- Obstruction (обструкция ЭТТ — перекручивание, закусывание);
- Pneumothorax (пневмоторакс);
- Equipment problem or in Esophagus (проблемы с оборудованием или ЭТТ в пищеводе).
Существует множество методов, которыми необходимо пользоваться для верификации положения ЭТТ.
Практически все нейрохирургические операции проходят в условиях интубации трахеи и ИВЛ. Это обусловлено необходимостью строгого контроля РаСО2, использования других положений пациента кроме положения лежа на спине, и отсутствие доступа к дыхательным путям сразу после размещения хирургического белья.
Эндотрахеальная трубка (ЭТТ). Обычно применяются армированные (спиральной навивки) эндотрахеальные трубки, в некоторых клиниках применяют изогнутые трубки Ринга-Адера-Элуина.
• Армированную трубку нельзя обрезать по длине и ее легко можно ввести слитком глубоко в трахею. Большинство эндотрахеальных трубок (ЭТТ) имеют специальные метки для оценки глубины введения. Положение эндотрахеальных трубок (ЭТТ) необходимо проверить по еле закрепления, чтобы убедиться, что она не соскользнула слишком далеко.
• Если пациент поступил уже иптубированный, например, из другой больницы, перед началом операции анестезиолог должен заменить эндотрахеальные трубки (ЭТТ) на армированную по проводнику.
• Армированные трубки используются потому, что они защищены от перегиба лучше, чем стандартные пластиковые трубки после достижения температуры тела.
• Эндотрахеальная трубка (ЭТТ) должна быть прочно зафиксирована. Для фиксации эндотрахеальных трубок (ЭТТ) завязки вокруг шеи не применяют, так как это ухудшает венозный отток. В большинстве клиник применяются различные методы фиксации эндотрахеальных трубок (ЭТТ): обычно с помощью пластыря и специальных липких фиксаторов.
• У истощенных пациентов можно использовать ларингеальную маску, если нет необходимости в строгом контроле РаСО2.
• При обширной обработке кожи растворы могут затекать на лицо, поэтому необходимо избежать их попадания внутрь ЭТТ и постараться защитить глаза насколько это возможно.
Зашита глаз. Глаза попадают в зону риска по следующим причинам: они подвергаются опасности повреждения от давления инструментами и рук операторов, препараты для обработки кожи, крови или ликвор могут затекать в глаза или собираться вокруг глаз.
• Важно следить за тем, чтобы глаза были закрыты, что обеспечит самую надежную защиту.
• Опущенные веки обычно покрываются парафиновой пленкой и затем покрываются водонепроницаемой липкой лентой.
• Закрывающая пленка ни в коем случае не должна давить на глазные яблоки, также нельзя допустить давления на них руками операторов или инструментом при положении пациента на спине или на боку. Существуют специальные защитные покрытия для глаз, но даже при такой защите отмечались случаи травм.

Тампонада полости рта. Эта процедура стала стандартной в нейрохирургии, хотя не так много операций, при которых может произойти загрязнение гортани и трахеи кровью (одна из них—транесфеноидальная гипофизэктомия).
• Необходимость тампонады полости рта:
- стабилизация ЭТТ
- впитывание слюны, особенно при положении пациента на животе.
• Тампонада полости рта сопряжена с определенным риском: может развиться послеоперационный фарингит, может привести к травме гортани/полости рта, кроме того многократно описывались случаи затруднений при извлечении тампона после операции.
• Часть тампона должна выступать из полости рта и прикрепляться к эндотрахеальной трубки (ЭТТ), чтобы исключить возможность извлечения эндотрахеальных трубок (ЭТТ) без извлечения тампона. Тампонада полости рта должна быть описана в анестезиологической карте, и факт извлечения тампона должен засвидетельствовать другой врач. Особые рекомендации по проведению процедуры в Великобритании можно получить в NKSA (National Patient Safety Agency, Национальная организация по обеспечению безопасности пациентов)
Интубация во время наркоза или в сознании (фиброоптическая)
Для интубации в сознании показаний в нейроанестезиологии немного. Стандартным ларингоскопом возможно интубировать даже пациентов с заболеваниями шейного отдела позвоночника. Сложности могут возникать у пациентов с распространенным остеоартритом. У пациентов с акромегалией имеется избыток мягких тканей вокруг дыхательных путей, но чаще всего это не доставляет дополнительных сложностей. У пациентов с некоторыми специфическими заболеваниями шейного отдела позвоночника, например, анкилозирующим спондилитом или ревматоидным артритом, приводящим к тугоподвижности атланто-аксиального сустава выполнить интубацию более сложно, и в подобных случаях лучше планировать интубацию в сознании.
Интубация в сознании может быть методом выбора у пациентов, неврологические симптомы которых изменяются при движении головы. Перед началом общей анестезии можно провести повторную оценку симптомов во время интубации.
Катетеризация мочевого пузыря. Эта процедура необходима при длительных процедурах, для пациентов с повышенным внутричерепным давлением, которым может потребоваться введение осмотических диуретиков (маннитола) а также пациентам, которые, как ожидается, останутся без сознания в послеоперационном периоде. Если не использовались диуретики, то объем мочи считается хорошим показателем волемического статуса пациента.
Положение пациента на операционном столе. Нужно внимательно относиться к укладке пациента, так как в это время ему не уделяется должного внимания и часто частично прерывается мониторинг, чтобы повернуть пациента иди переложить с каталки на операционный стол.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

