Гломерулонефрит у животных реферат
Обновлено: 05.07.2024
Для оформления договора на оказание ветеринарных услуг необходим ваш паспорт!
Записаться на прием
К нашим специалистам теперь можно записаться на прием! Нажмите, чтобы узнать подробности.
Covid-19
Наша организация получила QR-код от Правительства СПб, который подтверждает, что в клинике соблюдается стандарт безопасной деятельности организации в условиях Covid-19.

Вызов на дом
Если ваш питомец нуждается в квалифицированной медицинской помощи, и у вас нет возможности доставить его в клинику, заказывайте выезд ветеринарного врача на дом. Работаем и выезжаем на вызов круглосуточно.
Груминг кошек и собак
Анжелика Витальевна Горбатова - профессиональный грумер. Мастер найдет подход даже к самому капризному домашнему любимцу!
Лечение экзотических животных

Наш Ветеринарный центр занимается диагностикой и лечением экзотических животных! В центре принимает Елена Владимировна Осипенко - один из лучших специалистов в городе по экзотическим животным!
Задать вопрос
Вы можете задать вопрос ветеринарному врачу или администратору клиники в нашей официальной группе ВКонтакте
ГЛОМЕРУЛОНЕФРИТ У СОБАК И КОШЕК

Гломерулонефрит - диффузное воспалительное заболевание почек с первичным поражением клубочков, развивающееся на иммунной основе.
В основе гломерулонефрита лежит образование иммунных комплексов (комплексы антиген-антитело), которые вначале циркулируют в сосудистом русте, а затем откладываются на наружной стороне базальной мембраны и частично в мезангии клубочков.
Иммунные комплексы могут также образовываться непосредственно в клубочковых капиллярах при соединении фиксированных на них антигенов и образующихся антител.
Активируется система комплемента, происходит инфильтрация нейтрофилами и макрофагами, агрегация тромбоцитов, активация системы свертывания крови и отложение фибрина, что приводит к повреждению клубочков.
В ответ на это происходят пролиферация эндотелия и утолщение гломерулярной базальной мембраны, а при дальнейшем повреждении — гиалинизация и склероз, приводящие к почечной недостаточности.
У собак гломерулонефрит является основной причиной почечной недостаточности. Помимо почек, при гломерулонефрите страдает сердечно-сосудистая система: гипоальбуминемия и задержка натрия способствуют развитию отеков и асцита. Кроме того, наблюдаются артериальная гипертензия, гиперкоагуляция с развитием тромбо-эмболических осложнений.
Клинические проявления зависят от выраженности и продолжительности протеинурии. Часто гломерулонефрит выявляют случайно по результатам общего анализа мочи. Симптомы могут быть обусловлены основным заболеванием (инфекцией, уролитиазом или новообразованием).
При умеренной протеинурии симптомы неспецифичны (снижение массы тела, вялость). При более выраженной потере белка с мочой и гипоальбуминемии (
Данная информация не является руководством к самостоятельной диагностике и лечению Вашего питомца.
В случае болезни мы рекомендуем обращаться за помощью к ветеринарным специалистам.
Ответственности за летальный исход в результате неверной диагностики и самолечения не несем.
Что такое гломерулонефрит острый (нефритический синдром)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Застело Е. С., детского нефролога со стажем в 15 лет.
Над статьей доктора Застело Е. С. работали литературный редактор Вера Васина , научный редактор Кирилл Лелявин и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Острый гломерулонефрит (Acute glomerulonephritis) — это группа заболеваний почек, которые отличаются по своей структуре, подходам к лечению и причинам, но все они в первую очередь приводят к повреждению почечных клубочков. Клубочками, или гломерулами, называют пучки кровеносных сосудов с мелкими порами, через которые в почках фильтруется кровь.
При развитии болезни в моче внезапно появляется кровь и выявляется белок, повышается артериальное давление, возникают отёки и может временно нарушиться работа почек.

Распространённость
Острый гломерулонефрит встречается у пациентов всех возрастов, но выделяют два пика заболеваемости: в 5–12 лет и после 60 лет [3] [4] . Чаще гломерулонефритом болеют мужчины.
Ежегодно выявляют около 470 000 случаев острого гломерулонефрита, уровень заболеваемости колеблется от 9 до 29 случаев на 100 000 населения [3] [4] .
В России гломерулонефрит — это ведущая причина терминальной стадии хронической болезни почек. Эта болезнь несовместима с жизнью и требует дорогостоящей почечной заместительной терапии: диализа и трансплантации донорской почки [19] .
Причины острого гломерулонефрита
Острый гломерулонефрит зачастую возникает после перенесённой инфекции, вызванной бета-гемолитическим стрептококком группы А (БГСА).
К болезням почек могут приводить следующие штаммы:
- 1, 4, 12 (вызывают болезнь после фарингита);
- 2, 49, 55, 57, 60 (после кожных инфекций) [16] .
Такой гломерулонефрит называют острым постстрептококковым гломерулонефритом (ОПСГН) [2] . Риск развития ОПСГН зависит от локализации инфекции: после фарингита он возникает в 5–10 % случаев, после кожной инфекции, например стрептодермии, — в 25 % случаев [5] [6] . В последнее время ОПГСН в развитых странах встречается всё реже.
Стрептококк может также вызывать ангину, тонзиллит и скарлатину, поэтому эти заболевания часто предшествуют острому гломерулонефриту. Однако в большинстве случаев точную причину гломерулонефрита установить не удаётся: в посевах мочи и крови возбудитель отсутствует, в истории болезни нет перенесённых инфекций [1] [3] [11] [15] .
Помимо стрептококка, к развитию острого гломерулонефрита могут приводить:
- токсические факторы — отравление свинцом и ртутью, употребление органических растворителей и алкоголя, приём некоторых лекарств (Амикацина, рентгеноконтрастных препаратов);
- другие инфекции — бактерии (стафилококк, энтерококк, диплококк, бледная трепонема и др.), вирусы (цитомегаловирус, вирусы простого герпеса, гепатита В, Эпштейна — Барр, коронавирус).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого гломерулонефрита
Острый гломерулонефрит может около трёх недель протекать без симптомов [2] [4] [10] . Затем развивается характерный острый нефритический синдром, включающий основные проявления болезни:
- отёки;
- гематурию (кровь в моче);
- гипертонию [12][15] .
Отёки возникают у 80–90 % пациентов [16] . Появление отёков при остром гломерулонефрите вызвано задержкой натрия и замедленной фильтрацией крови в клубочках [16] . У детей отёки распространяются по всему телу, у взрослых, как правило, отекают только ноги и лицо. В 10–50 % случаев отёки сопровождаются тупыми болями в пояснице, которые возникают из-за воспаления и растяжения капсулы почки.

Гипертония развивается у 50–90 % пациентов, из них более чем у 75 % больных давление сильно повышено [16] [19] . Гипертония может протекать бессимптомно или проявляться головными болями. Основные причины высокого давления при остром гломерулонефрите — это увеличение объёма циркулирующей крови, связанное с задержкой жидкости и натрия, а также повышение сердечного выброса и периферического сосудистого сопротивления.
С первых дней болезни уменьшается объём выделяемой мочи (диурез). При лечении он восстанавливается через 4–7 дней, после чего исчезают отёки и нормализуется артериальное давление (гипертония обычно наиболее выражена в разгар заболевания [16] ). Однако ещё в течение полугода отдельные симптомы могут сохраняться.
Острый постстрептококковый гломерулонефрит может протекать в двух формах:
- циклически — типичный вариант;
- ациклически — только с одним симптомом, атипичный вариант.
Циклическое течение
Болезнь начинается остро: состояние резко ухудшается, появляется выраженная слабость, тошнота, рвота и повышается температура.
Затем развивается нефритический синдром:
- с почечными симптомами — уменьшается объём выделенной мочи, в ней появляется кровь, белок и цилиндрические тельца;
- с внепочечными симптомами — болит голова, живот или поясница, возникает слабость, астения, снижается или пропадает аппетит.
Пациент, как правило, вспоминает, что этим симптомам предшествовала ангина, тонзиллит, скарлатина или другая бактериальная инфекция. Скрытый период после ангины и обострения хронического тонзиллита составляет 2–4 недели, после стрептодермии — 8–12 недель.
Ациклическое течение
Снижается диурез, появляется гематурия, но внепочечные симптомы не возникают, поэтому заболевание обычно переносится легче. Предугадать, как будет развиваться гломерулонефрит, невозможно — течение болезни зависит от состояния иммунной системы.
Патогенез острого гломерулонефрита
Известно, что гломерулонефрит развивается под действием бактериальных и токсических факторов, однако патогенез заболевания до конца не изучен. Выделяют три основных механизма развития болезни: иммунный, гемодинамический и метаболический. Наибольшее значение имеет первый фактор [16] [18] [19] [21] .
К иммунным механизмам развития гломерулонефрита относятся:
- образование иммунных комплексов в клубочках;
- захват клубочками циркулирующих иммунных комплексов;
- перекрёстная реакция между антигенами;
- прямая активации системы комплемента антигенами в клубочках [7][8][9] .
Рассмотрим эти механизмы более подробно на примере острого постстрептококкового гломерулонефрита (ОПСГН). Антиген нефритогенного, т. е. опасного для почек штамма, откладывается в клубочках, что запускает иммунные реакции.
Иммунная система состоит из гуморального и клеточного иммунитета. Клетки гуморального иммунитета — это B-лимфоциты, которые первыми встречают антигены. К антигенам относятся, например, вещества, которые содержатся в микроорганизмах или выделяются ими. Эти вещества организм рассматривает как чужеродные или потенциально опасные и начинает вырабатывать против них антитела. При остром гломерулонефрите клетки гуморального иммунитета вырабатывают нефритогенные антистрептококковые антитела. Эти антитела связываются с антигенами и образуются иммунные комплексы.

Затем активируется клеточный иммунитет. Его агенты — это макрофаги и Т-лимфоциты: Т-хелперы, Т-киллеры и Т-супрессоры [10] . При этом запускается система комплимента по классическому типу, из-за чего вырабатываются дополнительные медиаторы воспаления и привлекаются провоспалительные клетки. Система комплемента — это комплекс белков, которые защищают организм от действия чужеродных агентов. Из-за активации этой системы почечные клубочки начинают разрушаться [7] .
Повреждённые клетки вырабатывают провоспалительные цитокины: IL-1, IL-6, TNF-a, из-за чего клубочки пропитываются лейкоцитами и моноцитами, а макрофаги вызывают отёк тканей.
Стрептококковые М-белки и пирогенные экзотоксины (токсины, которые вызывают повышение температуры) выступают в качестве суперантигенов, т. е. могут массово активировать Т-лимфоциты, вырабатывающие провоспалительные цитокины. В активный период гломерулонефрита образуются специфические антитела и криоглобулины, что приводит к аутоиммунному воспалению [11] .
Согласно последним исследованиям, гломерулонефрит развивается из-за генетических нарушений Т-клеточного звена иммунитета [19] .
Классификация и стадии развития острого гломерулонефрита
По характеру течения гломерулонефрит бывает:
- острым;
- подострым (с бурным, часто злокачественным течением и развитием острой почечной недостаточности); .
По этиологическому фактору:
- Инфекционный — бактериальный, вирусный и паразитарный.
- Токсический — вызванный действием органических растворителей, лекарств, алкоголя, свинца и ртути.
- Гломерулонефриты при системных заболеваниях:
- Люпус-нефрит — осложнение системной красной волчанки.
- IgA-нефропатия — вид гломерулонефрита, который может длительно проявляться только микрогематурией, артериальное давление при этом не повышается. Макрогематурия развивается при присоединении респираторной инфекции или воспалении других слизистых оболочек.
- Пурпура Шенлейна — Геноха — воспаление мелких сосудов, проявляется геморрагической сыпью, артритом и болью в животе.
По морфологической картине:
- минимальные изменения;
- фокальный сегментарный гломерулосклероз;
- мембранозный гломерулонефрит (нефропатия);
- мезангиопролиферативный гломерулонефрит (IgA-нефропатия);
- мембранопролиферативный гломерулонефрит;
- полулунный гломерулонефрит;
- фибропластический гломерулонефрит (диффузный склероз) [4][10] .
Морфологические данные выявляются при биопсии почек. Их интерпретацией занимаются морфолог и клиницист.
Осложнения острого гломерулонефрита
Заболевание опасно следующими осложнениями:
- Острое почечное повреждение, острая или хроническая почечная недостаточность.
- Острая сердечная недостаточность — нарушается ритм сердца, его способность сокращаться и расслабляться, меняется степень напряжения сердечной мышцы перед и во время сокращения (преднагрузка и постнагрузка). Может возникать как у людей, страдающих болезнями сердца, так и у здоровых пациентов. Осложнение опасно для жизни и требует срочного лечения [13] .
- Энцефалопатия — накопление в головном мозге токсических органических кислот. Сопровождается неврологическими симптомами, уменьшить которые можно при помощи гемодиализа или перитонеального диализа. К ранним признакам уремической энцефалопатии относятся снижение внимания, быстрая утомляемость и апатия. В дальнейшем эти симптомы усиливаются, ухудшается память, возникает дезориентация в пространстве и неустойчивость настроения, нарушается режим сна и бодрствования [16][18] . — может возникать при беременности.
Без своевременной диагностики и лечения острого гломерулонефрита пациент может погибнуть [15] .
Диагностика острого гломерулонефрита
При подозрении на острый гломерулонефрит проводится лабораторная и инструментальная диагностика.
Лабораторная диагностика
Инструментальная диагностика
- Ультразвуковая диагностика почек — оцениваются размеры почек, структурные нарушения, наличие пороков и аномалий развития. Исследование проводится для дифференциальной диагностики с другими болезнями почек.
- Биопсия почек — показана в тех случаях, когда назначенная терапия оказалась неэффективной. С помощью биопсии можно уточнить тип гломерулонефрита, определить прогноз и тактику лечения [15] . Показания к биопсии: отягощённая наследственность по заболеваниям почек, нетипичные симптомы, высокая концентрация белка в моче и прогрессирующее снижение СКФ.
Основным критерием диагностики гломерулонефритов является морфологическая картина (т. е. состояние клеток и тканей почечных клубочков), так как она индивидуальна для каждого типа заболевания [16] [18] [19] [20] .
Дифференциальная диагностика острого и хронического гломерулонефритов
Лечение острого гломерулонефрита
При лечении острого гломерулонефрита применяют немедикаментозную, антибактериальную, симптоматическую и иммуносупрессивную терапию. В тяжёлых случаях может потребоваться заместительная терапия.
Лечение может проходить как амбулаторно, так и в больнице.
Показания к госпитализации:
- возраст до 18 лет;
- нарушение работы почек (как с уменьшением диуреза, так и без этого симптома);
- сохраняющаяся или нарастающая гипертония;
- признаки острой сердечной недостаточности;
- нефротический синдром.
Немедикаментозная терапия
- При тяжёлом течении болезни показаны покой и постельный режим. К признакам тяжёлого течения относятся кровь в моче, заметная визуально, отёки по всему телу и симптомы сердечной недостаточности.
- Следует потреблять до 1–2 г соли в сутки. Если появились отёки, особенно если они нарастают, нужно сократить потребление соли до 0,2–0,3 г в сутки [16] .
- При снижении функции почек рекомендуется есть менее 0,5 г/кг белка в сутки. Его количество нужно сократить за счёт животных белков, сохранив при этом калорийность рациона и содержание витаминов [15] .
- В острый период болезни следует меньше пить, необходимый объём жидкости рассчитывают с учётом диуреза за предыдущий день + 300 мл.
Диета и постельный режим помогают жидкости не задерживаться в организме. Питание и режим можно скорректировать после того, как исчезнут отёки и давление придёт в норму [16] .
Антибактериальная терапия
Всем пациентам с подтверждённой стрептококковой инфекцией (положительные результаты посевов с кожи, зева и высокие титры антистрептококковых антител в крови) рекомендуется проводить антибактериальную терапию. Её назначают с учётом чувствительности возбудителя. Наиболее часто применяются препараты пенициллинового ряда. Макролиды II и III поколений являются препаратами второй линии терапии [16] .
Симптоматическая терапия
Чтобы уменьшить отёки и предотвратить связанные с ними осложнения, назначаются мочегонные средства (диуретики) [16] . Для снижения артериального давления применяются блокаторы медленных кальциевых каналов. При выраженных изменениях со стороны крови, например повышенной свёртываемости, врач может назначить антикоагулянты. Продолжительность терапии зависит от различных факторов: тяжести заболевания, длительности почечных изменений по данным анализов, возраста и т. д.
Иммуносупрессивная терапия
При быстром развитии заболевания, сильных отёках и артериальном давлении выше 130/90 мм рт. ст. назначаются глюкокортикостероиды.
Заместительная почечная терапия
Заместительная терапия показана при развитии почечной недостаточности [15] .
Основные методы заместительной терапии:
- гемодиализ;
- перитонеальный диализ;
- трансплантация почки.

Прогноз. Профилактика
Прогноз в большинстве случаев благоприятный [7] . Как правило, отёки уменьшаются в течение 10 дней, уровень креатинина в сыворотке нормализуется за 3–4 недели [16] .
Среди детей осложнения встречаются редко. У пожилых пациентов может развиться острая сердечная и почечная недостаточность [14] . Тяжёлая почечная недостаточность возникает менее чем у 1 % больных [16] [18] .
Большинство пациентов полностью выздоравливают в течение 1–2 лет. В это период нужно соблюдать диету, терапия показана только при ухудшении клинических и лабораторных показателей.
Критический период после перенесённого острого гломерулонефрита составляет 1,5–2 месяца. В это время часто возникают рецидивы. Если симптомы сохраняются более полугода, такое течение называется затяжным. Симптомы, которые не проходят более года, указывают на развитие хронического гломерулонефрита.
Профилактика острого гломерулонефрита
Чтобы предотвратить развитие гломерулонефрита, нужно своевременно выявлять и лечить хронические заболевания. Для этого рекомендуется раз в год проходить осмотр у стоматолога, оториноларинголога и гинеколога.

В настоящее время гломерулонефрит считается самой распространенной причиной хронической почечной недостаточности у собак. Но, учитывая этиологию этого заболевания, течение и патогенез, необходимо знать, что диагностировать гломерулонефрит у собак довольно сложно.
Ключевые слова: гломерулонефрит, собака, почки, протеинурия.
Гломерулонефрит — это заболевание, при котором нарушается нормальное строение клубочков и проявляется снижением почечной фильтрации. Это состояние чаще всего связано с наличием иммунологических комплексов в стенках клубочковых капилляров, которые способствуют сложной воспалительной реакции. [3]
Патогенез
Пусковым механизмом иммунного повреждения клубочков почек в большинстве случаев служит отложение иммуноглобулинов или накопление сенсибилизированных Т-лимфоцитов.
Сначала ответ иммунной системы хозяина на антиген сопровождается образованием специфических иммуноглобулинов. Антигены, вызывающие реакцию организма хозяина, при которой развивается гломерулонефрит, могут быть экзогенными (например, бактериальными) или эндогенными (почечными или внепочечными). Циркулирующие в крови иммунные комплексы, в состав которых входят эндогенные или экзогенные антигены, откладываются на клубочковом фильтре.
У собак аутоиммунный гломерулонефрит выражается в том, что некоторые циркулирующие в крови растворимые антигены могут обладать высоким сродством к стенкам капилляров клубочков и поэтому легко откладываться в них [4].
Обычно отложение антител не оказывает большого влияния на клубочки почек, но может активировать высвобождение комплекса медиаторов воспалительных процессов, которые в итоге могут вызвать поражение клубочков. Также влияние оказывает повышение гидростатического давления внутри клубочковых капилляров усиливает гломерулярную протеинурию [2].
Связывание антитела с антигеном вызывает активацию множества реакций с участием комплемента. При этом высвобождается целый ряд продуктов распада клеток, которые обладают противовоспалительным эффектом.
Активация системы коагуляции и отложение фибрина, в свою очередь, приводят к поражению клубочков. Фибрин способствует развитию почечной недостаточности [4].
Образование иммунных комплексов или повреждение эндотелия ведут за собой активацию и агрегацию тромбоцитов. Высвобождая воспалительные вещества, тромбоциты усиливают поражения клубочков. При гломерулонефрите обнаруживают большое количество противовоспалительных цитокинов, а фактор некроза опухоли усиливают тяжесть воспалительного процесса как путем активации воспалительных клеток, так и вследствие непосредственного влияния на клетки собственно клубочков.
К тому же избыточное количество протеинов в клубочковом фильтрате может повреждать эпителиоциты почечных канальцев, вызывая интерстициальное воспаление и фиброз [7].
Клинические признаки
– слабая или умеренная протеинурия клинически проявляется кахексией и общей слабостью;
– выраженная протеинурия сопровождается периферическими отеками, асцитом, одышкой.
– другие признаки нефротического синдрома (гипопротеинемия, отеки) обусловлены потерей белка с мочой.
– также часто сопровождается гипертензией, возрастает риск тромбоэмболии. Это связано с уменьшением объема крови и изменением концентрации нескольких факторов свертывания (повышение концентрации фибриногена) [5].
Диагностика
Для постановки диагноза собирают анамнез и проводят клиническое обследование, а также дополнительные обследования, такие как:
– ультразвуковое исследование почек,
В гематологических тестах определяют: количество эритроцитов (RBC), количество лейкоцитов (WBC), концентрацию гемоглобина (HGB), значение гематокрита (Hct), показатели эритроцитов (MCV, MHC, MCHC), количество тромбоцитов (PLT), время коагуляции, время кровотечения.
В биохимических тестах определяют следующие параметры: концентрация мочевины, креатинина, общего белка, альбуминов, глюкозы, холестерина, кальция (Ca ++), неорганического фосфора (Pn), натрия (Na +), калия (K +) и хлора (Cl -).
При физико-химическом исследовании мочи внимание уделяют цвету, удельному весу, pH, также смотрят на наличие: белка, глюкозы, ацетона, крови, уробилиногена; в осадке мочи смотрят на наличие: эритроцитов, лейкоцитов, эпителиальных клеток, минеральных компонентов и бактерий. [6]
При гематологическом исследовании уменьшение количества эритроцитов и снижение значения гематокрита наблюдалось у 5 (33,3 %) собак. Пониженный гемоглобин наблюдался у 3 (20,0 %) собак.
Физико-химическое исследование мочи показало, что мутная моча наблюдается в 5 (33,3 %) случаях, слегка мутная моча — 1 (6,6 %), снижение удельного веса мочи — 7 (46,6 %) случаев, изменение рН мочи — 7 (46,6 %) случаев, протеинурия — 13 (86,6 %) случаев, наличие крови — 5 (33,3 %) случаев. В осадке мочи свежие эритроциты наблюдались у 6 (40,0 %) собак, выщелоченных эритроцитов — у 4 (26,6 %) собак, лейкоцитов -у 4 (26,6 %) собак, переходный эпителий — у 2 (13,3 %) собак, круглый эпителий — у 5 (33,3 %) собак, кристаллы аммоний-магниевого трифосфата — у 2 (13,3 %) собак, кристаллы оксалата кальция — у 3 (20,0 %) собак, мочи — у 2 (13,3 %) собак и бактерии — у 4 (26,6 %) собак.
Было установлено, что у собак протеинурия является общим признаком в анализе мочи, который указывает на гломерулонефрит, и это подтверждается наблюдением авторов. [6]
Вывод
Прогноз в отношении собак с гломерулонефритом часто остается осторожным, так как клинические признаки гломерулонефрита неспецифичны и могут указывать на заболевания многих систем и органов. Но наиболее специфическим лабораторным параметром, указывающий на гломерулонефрит у собак, является наличие белка в моче (протеинурия).
Основные термины (генерируются автоматически): собака, гломерулонефрит, моча, поражение клубочков, HGB, MCHC, MCV, MHC, PLT, RBC.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гломерулонефрит: причины появления, симптомы, диагностика и способы лечения.
Определение
Гломерулонефрит, который еще называют клубочковым нефритом, - двустороннее аутоиммунное воспалительное заболевание почек с преобладающим поражением почечных клубочков и включением в патологический процесс почечных канальцев, интерстициальной ткани и сосудов. Протекает остро или хронически (с повторными обострениями и ремиссиями), имеет прогрессивный характер и отличается постепенной, но неуклонной гибелью клубочков и сморщиванием почек.
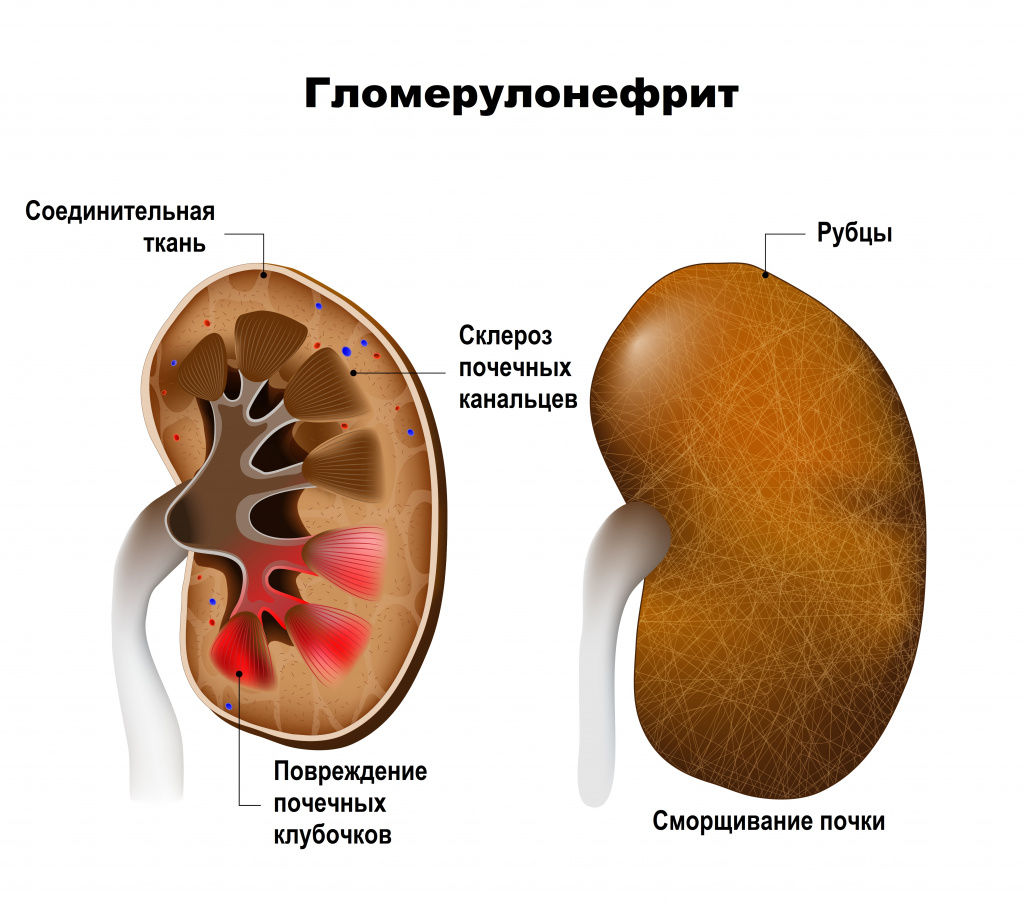
Обычно у человека две почки, которые напоминают по форме фасоль и прилегают к задней брюшной стенке под ребрами. В каждой из них находится около миллиона маленьких фильтров, которые называются клубочками, или гломерулами, играющими основную роль в фильтрации крови. Их поражение сопровождается задержкой в организме продуктов обмена, жидкости, солей и токсинов, что нередко приводит к возникновению тяжелой артериальной гипертензии и перегрузки жидкостью. При повреждении почечных клубочков, состоящих из множества кровеносных капилляров, в мочу попадают элементы крови, которые в норме должны в ней отсутствовать. По мере прогрессирования болезни развивается склероз почечных канальцев (нефросклероз).
Больные гломерулонефритом находятся в группе риска развития хронической болезни почек и почечной недостаточности.
Причины появления гломерулонефрита
Гломерулонефрит может быть первичным, возникающим вследствие непосредственного морфологического разрушения почек, или вторичным, вызываемым широким спектром заболеваний, которые помимо почек могут поражать и другие органы.
Многие ученые считают основной причиной развития гломерулонефрита инфекционные заболевания: бактериальные (туберкулез, сифилис, стрептококковые, стафилококковые (группы А) и пневмококковые инфекции), грибковые, паразитарные и вирусные инфекции (вызванные вирусами гепатита В и С, простого герпеса, Эпштейна-Барр, цитомегаловирусом, ВИЧ).
Нередкая причина гломерулонефрита – наличие у пациента системных заболеваний (ревматоидного артрита, системной красной волчанки, васкулита, амилоидоза).
Гломерулонефрит может развиться на фоне некоторых онкологических заболеваний (множественной миеломы, рака легких, хронического лимфоцитарного лейкоза).
К другим причинам клубочкового нефрита относят наследственный фактор, воздействие токсинов, поствакцинальные осложнения.
Острый гломерулонефрит чаще развивается у детей 3–7 лет или взрослых 20–40 лет. Мужчины болеют в 2–3 раза чаще, чем женщины.
Классификация заболевания
Клиническая классификация гломерулонефрита.
- Острый гломерулонефрит:
- с развернутой клинической картиной (циклическая форма),
- со стертыми клиническими проявлениями (латентная, ациклическая форма).
- Хронический гломерулонефрит:
- изолированный мочевой синдром (латентный нефрит),
- гипертоническая форма,
- гематурическая форма,
- нефротически-гипертоническая форма (смешанная форма),
- нефротический синдром.
- Быстропрогрессирующий (подострый).
- ремиссия;
- активная стадия (увеличение в 5-10 раз гематурии, протеинурии, нарастание артериального давления и отеков, появление нефротического синдрома или острой почечной недостаточности).
- выраженное недомогание, общая слабость, быстрая утомляемость, тошнота, потеря аппетита, рвота и другие симптомы интоксикации;
- повышение температуры тела до высоких значений;
- боль в поясничной области;
- боль в животе и суставах;
- выраженные отеки на лице, особенно периорбитальные;
- повышение артериального давления;
- олигурия (резкое снижение объема выделяемой мочи);
- потемнение мочи в результате гематурии (примеси крови в моче);
- нарушения со стороны центральной нервной системы.
Хронический гломерулонефрит, как правило, вызывает только очень слабые или едва заметные симптомы. Происходит потеря белка с мочой, за счет чего нарастают отеки. Во многих случаях наблюдается повышение артериального давления. Заболевание чаще выявляют по результатам планового анализа мочи при обнаружении в ней белка и клеток крови.
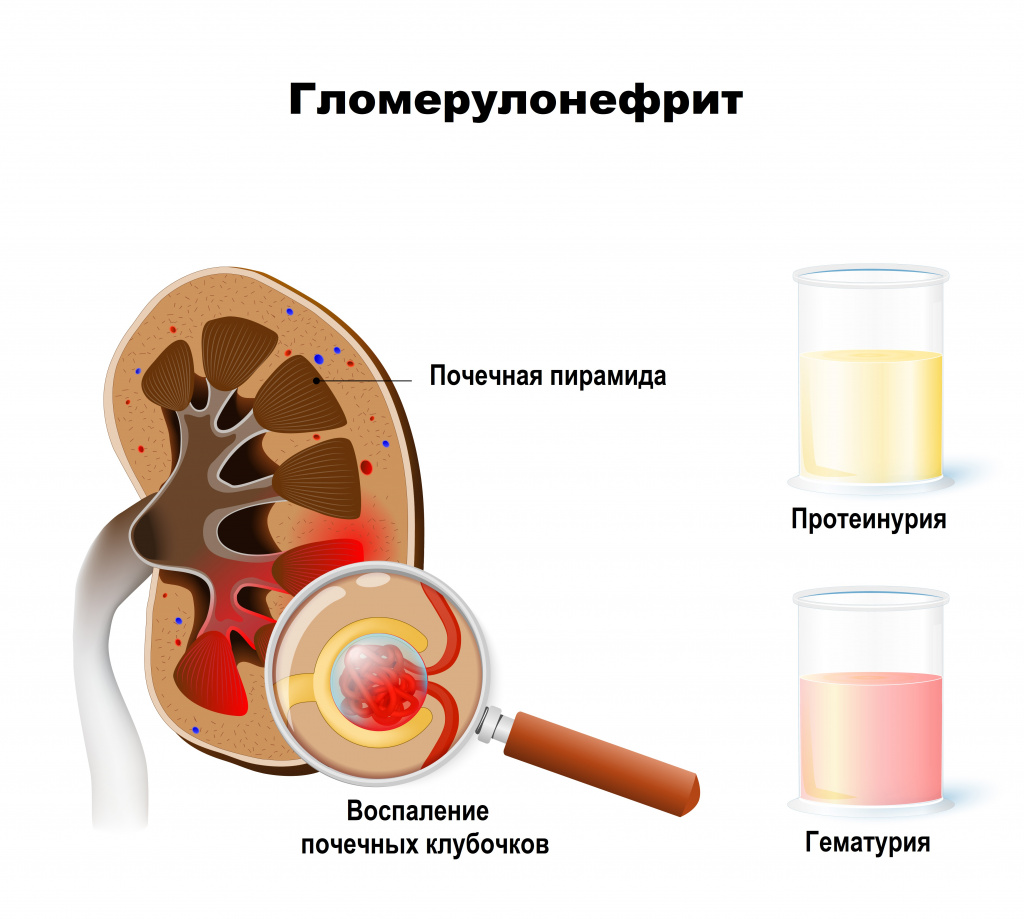
Диагностика гломерулонефрита
Диагноз ставится на основании анализов крови и мочи, иногда на основании визуализирующих методов обследования и/или биопсии почек.
-
общий анализ мочи – наличие эритроцитов, белка, уменьшение относительной плотности мочи говорит об ухудшении функции почек;
Общий анализ мочи – комплексная оценка ряда физических и химических параметров мочи, а также элементов мочевого осадка, нацеленное на выявление патологии почек и мочевыводящих путей.
Читайте также:


