Геморрагический шок у детей реферат
Обновлено: 05.07.2024
Шок – остро развивающийся, угрожающий жизни патологический процесс, характеризующийся прогрессирующим снижением тканевой перфузии, тяжелыми нарушениями деятельности ЦНС, кровообращения, дыхания и обмена веществ.
Виды шока
Гиповолемический
Кардиогенный
Перераспределительный
- травматический шок;
- геморрагический шок;
2. Потеря плазмы:
3. Потеря жидкости:
1. Острый инфаркт миокарда (истинный кардиогенный).
2. Нарушения сердечного ритма.
3. Тромбоэмболия легочной артерии (обструкционный)
4. Тампонада сердца
1. Анафилактический шок.
2. Септический шок (инфекционно-токсический).
3. Спинальный шок (нейрогенный)
Основные симптомы шока:
- Холодная, бледная, влажная кожа.
- Симптом “белого пятна” – замедленное наполнение капилляров кожи после их сдавления (более 2 секунд).
- Тахикардия.
- Вначале возбуждение, потом заторможенность.
- Снижение систолического артериального давления менее 100 мм рт.ст.
- Уменьшение пульсового давления менее 20 мм рт.ст.
- Снижение диуреза (олиго- или анурия).
Шок любой этиологии характеризуется фазностью развития расстройств периферического кровообращения, однако, последовательность развития фаз прослеживается не всегда. Проводимая терапия зависит от вида шока и основной причины.
В детском возрасте наиболее часто оказание неотложной помощи врачом-педиатром требуется при перераспределительном шоке (инфекционно-токсическом и анафилактическом).
Инфекционно-токсический шок
Инфекционно-токсический шок может возникнуть у больных с менингококковой инфекцией, особенно часто при молниеносной форме менингококцемии, стафилококковом и грибковом сепсисах, а также при других острых инфекционных заболеваниях с тяжелым течением (дифтерия, скарлатина и другие).
Стадии инфекционно-токсического шока:
I (компенсированная) - гипертермия, сознание сохранено, возможно возбуждение или беспокойство ребенка, тахипноэ, тахикардия, АД нормальное.
На догоспитальном этапе объем неотложной помощи больным ИТШ зависит от причины и стадии шока и направлен на борьбу с жизнеугрожающими синдромами – гипертермическим, судорожным и т.д.
Неотложная помощь:
- при гипертермии - ввести 50% раствор метамизола (анальгина) в комбинации с 1% раствором дифенгидрамина (димедрола) в дозе 0,1-0,15 мл на год жизни в/мышечно;
- при выраженном психомоторном возбуждении и судорогах - ввести 0,5% раствор диазепама в разовой дозе 0,1 мл/кг массы тела (не более 2 мл на введение) в/венно или в/мышечно;
- при ИТШ, развившемся на фоне менингококкемии, ввести хлорамфеникол (левомицетина сукцинат) в дозе 30 мг/кг в/мышечно;
- при отеке головного мозга - ввести 1% раствор фуросемида (лазикса) из расчета 1-2 мг/кг в/ мышечно (только при систолическом АД не ниже 100 мм рт.ст.) или 25% р-р магния сульфата 1,0 мл на год жизни;
- при ИТШIстадии - ввести преднизолон из расчета 3-5 мг/кг в/мышечно;
- при ИТШ II стадии:
- кислородотерапия;
- обеспечить доступ к вене;
- ввести преднизолон 5-10 мг/кг массы тела в/венно, при отсутствии эффекта и невозможности транспортировки больного в течение 30-40 мин. - повторное введение преднизолона в тех же дозах;
- в/венное введение кристаллоидных (0,9% р-р натрия хлорида) и коллоидных растворов (реополиглюкин, полиглюкин, 5% альбумин) до нормализации АД (до 15 мл/кг массы тела);
- при ИТШ III стадии:
- кислородотерапия;
- обеспечить доступ к вене (желательно к двум);
- ввести преднизолон 10 мг/кг массы тела в/венно, при отсутствии эффекта - повторное введение в тех же дозах через 30-40 мин;
- ввести в/в струйно 0,9% раствор хлорида натрия в разовой дозе 20 мл/кг до появления отчетливого пульса на лучевой артерии, при отсутствии эффекта повторное болюсное введение в прежней дозе через15-20 мин.
Госпитализация - в ОИТР стационара.
Менингококковая инфекция
Менингококцемия – одна из форм генерализованной менингококковой инфекции, характеризующаяся острым началом с подъемом температуры тела до фебрильных цифр, общей интоксикацией, кожными геморрагическими высыпаниями, развитием инфекционно-токсического шока.
Клинические проявления менингококковой инфекции:
Угрожающими синдромами при генерализованных формах менингококковой инфекции являются:
- инфекционно-токсический шок развивается при сверхостром течении менингококцемии. Как правило, симптомы шока возникают одновременно либо после появления геморрагической сыпи. Однако ИТШ может возникать и без высыпаний, поэтому всем детям с инфекционным токсикозом необходимо проводить измерение АД;
- отек головного мозга с дислокацией ствола. Проявляется нарушением сознания, гипертермей, выраженными менингеальными симптомами (в терминальной стадии болезни иногда их отсутствие), судорожным синдромом и необычными изменениями со стороны гемодинамики в виде относительной брадикардии и наклонности к повышению артериального давления. В терминальной стадии отека мозга - абсолютная брадикардия и аритмия дыхания.
Неотложная помощь:
- Обеспечить проходимость верхних дыхательных путей, оксигенотерапия.
- Ввести хлорамфеникол (левомицетина сукцинат) в дозе 25-30 мг/кг в/мышечно.
- В/венное (при невозможности - в/мышечное) введение глюкокортикоидов в пересчете на преднизолон 5-10 мг/кг или дексаметазона 0,6-0,7 мг/кг массы; при отсутствии эффекта и невозможности транспортировки больного необходимо провести повторное введение гормонов в тех же дозах (при ИТШIIIстадии доза кортикостероидов может увеличиваться в 2-5 раз).
- Ввести 50% раствор метамизола (анальгина) 0,1 мл/год жизни в/мышечно + 1% р-р дифенгидрамина (димедрола) в дозе 0,1-0,15 мл на год жизни в/мышечно (или 2 % р-р супрастина – 2 мг/кг в/мышечно ) + 2% р-ра папаверина 0,1 мл/год жизни ).
- При возбуждении, судорожном синдроме - 0,5% р-р диазепама в разовой дозе 0,1 мл/кг массы тела (не более 2 мл на введение) в/венно или в/мышечно, при не купирующихся судорогах повторно в той же дозе.
- При выраженном менингеальном синдроме – в/мышечное введение 1% раствор фуросемида из расчета 1-2 мг/кг в/мышечно или 25% р-р магния сульфата 1,0 мл/год жизни в/мышечно.
Вызов реанимационной бригады на себя. Госпитализация в ОИТР ближайшего стационара. При подозрении на менингококковую инфекцию показана госпитализация.
Кишечный токсикоз с эксикозом - патологическое состояние, являющееся осложнением острых кишечных инфекций (ОКИ) вследствие воздействия на организм токсических продуктов и значительных потерь жидкости, что приводит к нарушению гемодинамики, водно-электролитного обмена, кислотно-основного резерва, развитию вторичной эндогенной интоксикации.
В патогенезе токсикоза с эксикозом ведущую роль играет дегидратация, которая приводит к дефициту объема вне- (а в тяжелых случаях и внутри-) клеточной жидкости и объема циркулирующей крови. Степень эксикоза (дегидратации) обуславливает выбор терапевтической тактики и влияет на прогноз.
Понятие и сущность шока, его особенности и характерные черты. Шкала оценки тяжести шока у новорожденных. Описание и отличительные черты гиповолемического, кардиогенного и септического шока, причины их возникновения, симптомы и возможные последствия.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 23.09.2015 |
| Размер файла | 21,0 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Министерства здравоохранения Российской Федерации
Кафедра патологической физиологии
Реферат на тему
Особенности шока у новорожденных
Тишкова Яна Владимировна
Астапенко Юлия Вадимовна
Шкала для оценки тяжести шока у новорожденных
Список использованной литературы
Шок - патологический процесс, возникающий при воздействии на организм сверхсильного раздражителя, вызывающего перераздражение нервной системы, которое сменяется глубоким нисходящим торможением, ведущим к тяжелым расстройствам гемодинамики, дыхания и обмена веществ.
Характерной чертой любой формы шока является - системная гипоперфузия тканей с критическим падением транспорта кислорода и питательных веществ. Тканевая гипоксия и ацидоз изменяют клеточный метаболизм и приводят к нарушению функции практически всех органов, запуская многочисленные "порочные круги", усугубляющие катастрофу.
О шоке у новорожденных клиницисты знают уже более двух 100-летий, но его патофизиология до сих пор остается неразгаданной. В связи с этим трудно подыскать и приемлемые определения шока. Трудности с определением этиологии и патогенеза шока обусловлены тем обстоятельством, что до сих пор бытует мнение о том, что это простое статичное заболевание.
Своеобразие течения шока у новорожденных определяется множеством особенностей, среди которых следует выделить - морфо-функциональную незрелость органов и систем, ограниченные компенсаторные возможности и наличие открытых фетальных коммуникаций (овального окна и артериального протока). В частности, в ответ на гипоксию и ацидоз резко увеличивается тонус легочных артериол и повышается давление в малом круге кровообращения. Легочная гипертензия в сочетании с открытым широким артериальным протоком приводит к гипоперфузии легких и шунтированию крови справа-налево, что еще больше усиливает гипоксемию.
Шкала оценки тяжести шока у новорожденных
Шок может проявляться сосудистой гипотензией или гипоперфузией при повышенном или нормальном артериальном давлении.

В происхождении геморрагического шока важно исключить медленную потерю крови даже значительного объема. Установлено, что нарушения гемодинамики при постепенной потере до 1,5 л не приводят к серьезным последствиям. Это связано с включением механизмов компенсации.
В условиях внезапного кровотечения незамещенный объем в 0,5 л сопровождается острой тканевой кислородной недостаточностью (гипоксией).
Чаще всего кровопотеря наблюдается при травмах, оперативных вмешательствах, в акушерской практике при родовой деятельности у женщин.
От каких механизмов зависит тяжесть шока?
В развитии патогенеза компенсации кровопотери имеют значение:
- состояние нервной регуляции сосудистого тонуса;
- способность сердца работать в условиях гипоксии;
- свертываемость крови;
- условия окружающей среды по дополнительному обеспечению кислородом;
- уровень иммунитета.
Ясно, что у человека с хроническими заболеваниями шансов перенести массивную кровопотерю значительно меньше, чем у ранее здорового. Работа военных медиков в условиях афганской войны показала, насколько тяжелой оказывается умеренная кровопотеря для здоровых бойцов в условиях высокогорья, где насыщенность воздуха кислородом снижена.

Быстрая транспортировка раненых с помощью БТР-ов и вертолетов спасла немало солдат
У человека в среднем циркулирует постоянно около 5л крови по артериальным и венозным сосудам. При этом 75% находится в венозной системе. Поэтому от быстроты адаптации именно вен зависит последующая реакция.
Во время систолического сокращения выталкиваемый объем крови недостаточен для тканей и внутренних органов, он питает только коронарные артерии. В ответ включается эндокринная защита в виде повышенной секреции адренокортикотропного и антидиуретического гормонов, альдостерона, ренина. Это позволяет задержать жидкость в организме, прекратить мочевыделительную функцию почек.
Одновременно повышается концентрация натрия, хлоридов, но теряется калий.
Повышенный синтез катехоламинов сопровождается спазмом сосудов на периферии, растет сосудистое сопротивление.
Сердце пытается компенсировать необходимый выброс учащением сокращений (тахикардией), но их не хватает. Потери калия снижают сократительную способность миокарда, формируется сердечная недостаточность. Артериальное давление резко падает.
Восполнение объема циркулирующей крови способно предотвратить общие нарушения микроциркуляции. От скорости и полноты оказания мероприятий неотложного значения зависит жизнь пациента.
Причины
Причиной геморрагического шока является острое кровотечение.
Травматический болевой шок не всегда сопровождается значительной кровопотерей. Для него более характерна распространенная поверхность поражения (обширные ожоги, сочетанные переломы, раздавливание тканей). Но сочетание с неостановленным кровотечением усугубляет действие поражающих факторов, утяжеляет клиническое течение.

У беременных женщин важна срочная диагностика причины шока
Геморрагический шок в акушерстве случается в ходе тяжелых родов, во время беременности, в послеродовом периоде. Массивную кровопотерю вызывают:
- разрывы матки и родовых путей;
- предлежание плаценты;
- при нормальном положении плаценты возможна ее досрочная отслойка;
- прерывание беременности;
- гипотония матки после родов.
В таких случаях часто кровотечения сочетаются с другой патологией (травмы в ходе родовой деятельности, гестоз, сопутствующие хронические заболевания женщины).
Клинические проявления
Клиника геморрагического шока определяется степенью нарушенной микроциркуляции, выраженностью сердечной и сосудистой недостаточности. В зависимости от этапа развития патологических изменений принято различать стадии геморрагического шока:
Причиной геморрагического шока является острая кровопотеря любого генеза, в частности, травма, операция, повреждение органов и тканей патологическим процессом. Наиболее часто встречаются кровотечения из желудочно-кишечного тракта (в 85% язвенной этиологии) и акушерско-гинекологические кровотечения.
В чистом виде массивная кровопотеря и геморрагический шок наблюдаются относительно редко, чаще сопутствуют или являются компонентом травматического, септического или других видов шока как проявление тяжелых циркуляторных расгройств.
Патогенез геморрагического шока
У молодых здоровых людей кровопотеря 500-750 мл или до 10% ОЦК не вызывает значительных гемодинамических изменений.
Остро возникший дефицит ОЦК (более 20-25%) ведет к уменьшению венозного возврата и, как следствие, снижению сердечного выброса и артериального давления. В ответ на артериальную гипотензию барорецепторы высокого давления дуги аорты вызывают активацию симпато-адреналовой системы с выбросом в кровь катехоламинов (концентрация адреналина может увеличивается в 2 раза, норадреналина - в 6 раз). Адреналин, воздействуя на Р-адренорецепторы, вызывает тахикардию, спазм артерий и вен, содержащих 70% ОЦК. Спазм сосудов кожи, подкожной клетчатки, желудочно-кишечного тракта может обеспечить поступление в сосудистое русло до 500-600 мл крови. Норадреналин, влияя на а-адренорецепторы, вызывает спазм мелких сосудов - артериол и венул, определяющих ОПСС. Вследствие гипердинамии сердца, генерализации вазоспазма и повышения ОПСС, перераспределения крови обеспечивается сердечный выброс, необходимый для поддержания нормального кровообращения головного мозга и сердца.
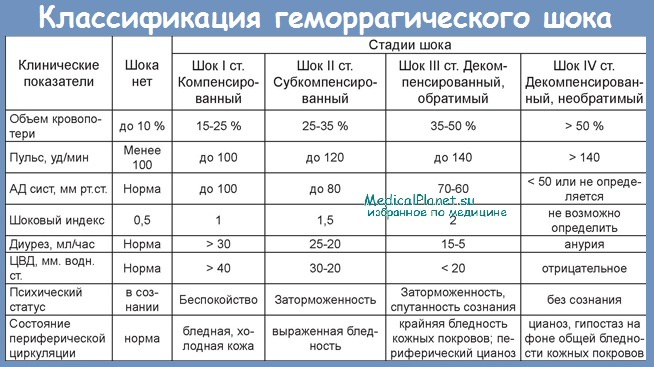
1. Спазм сосудов почек на фоне гиповолемии и артериальной гипотензии снижает перфузию последних и клинически проявляется олигурией.
2. Спазм сосудов кожи и нарушение микроциркуляции клинически проявляется бледностью кожных покровов и мраморным рисунком кожи.
3. Вазоспазм в бассейне ЖКТ вызывает некроз слизистой оболочки желудка и двенадцатиперстной кишки с образованием так называемых "стрессорных" язв.
4. Констрикция сосудов кожи, подкожной клетчатки, мышц обусловливает развитие тканевой гипоксии, приводящей к накоплению недоокисленных метаболитов, ацидозу и повреждению клеточных мембран эндотелия. Нарушение проницаемости эндотелия, повышение гидростатического давления способствуют переходу жидкой части крови в интерстиций и формированию агрегатов эритроцитов (сладж-синдром), что предрасполагает к развитию в дальнейшем синдрома ДВС.
5. Образующиеся в сосудах микроэмболы, включающие тромбоциты и лейкоциты, с током крови попадают в малый круг кровообращения, вызыват микротромбоз спазмированных сосудов легких, нарушение вен-тиляционно-перфузионных соотношений, что является предпосылкой к развитию респираторного дистресс-синдрома.
6. Нарушение микроциркуляции, вызванное гиперкатехолемией, помимо изменения реологии крови, приводит к ее скоплению в капиллярах и выключению значительного количества жидкости из кровотока, в результате чего развивается феномен патологического депонирования ("секвестрации"). Основу "секвестрированной" крови составляют агрегаты клеток, капли жира, активные полипептиды, кислые метаболиты и другие продукты клеточной деструкции. Образно говоря, такое "кровяное озеро" быстро превращается в болото, так как стаз и ацидоз подготавливают почву для внутрисосудистой коагуляции - синдрома ДВС.
Диагностика геморрагической гиповолемии, как правило, не вызывает затруднений. При осмотре у больных отмечается разной степени выраженности бледность кожных покровов и слизистых оболочек, частый малый пульс, уменьшение кровонаполнения подкожной венозной сети, сосудов склер, снижение артериального давления. Определенные трудности возникают при определении объема кровопотери и степени шока в случае развития картины гиповолемии без артериальной гипотензии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

