Диагностика воспалительных заболеваний головного мозга реферат
Обновлено: 04.07.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Менингит: причины появления, симптомы, диагностика и способы лечения.
Определение
Менингит – это инфекционное воспаление мозговых оболочек головного и спинного мозга, сопровождающееся интоксикацией, лихорадкой, синдромом повышенного внутричерепного давления, менингеальным синдромом, а также воспалительными изменениями ликвора (спинномозговой жидкости).
Мозговые оболочки - это соединительнотканные пленчатые образования, покрывающие головной и спинной мозг. Различают твердую мозговую оболочку, паутинную и мягкую.
Твердая оболочка головного мозга имеет плотную консистенцию и толщину 0,2-1 мм, местами она срастается с костями черепа. Паутинная оболочка — тонкая, полупрозрачная, не имеющая сосудов соединительнотканная пластинка, которая окружает головной и спинной мозг. Мягкая оболочка — тонкая соединительнотканная пластинка, непосредственно прилежащая к головному мозгу, соответствует его рельефу и проникает во все его углубления. В ее толще располагается сосудистая сеть головного мозга.
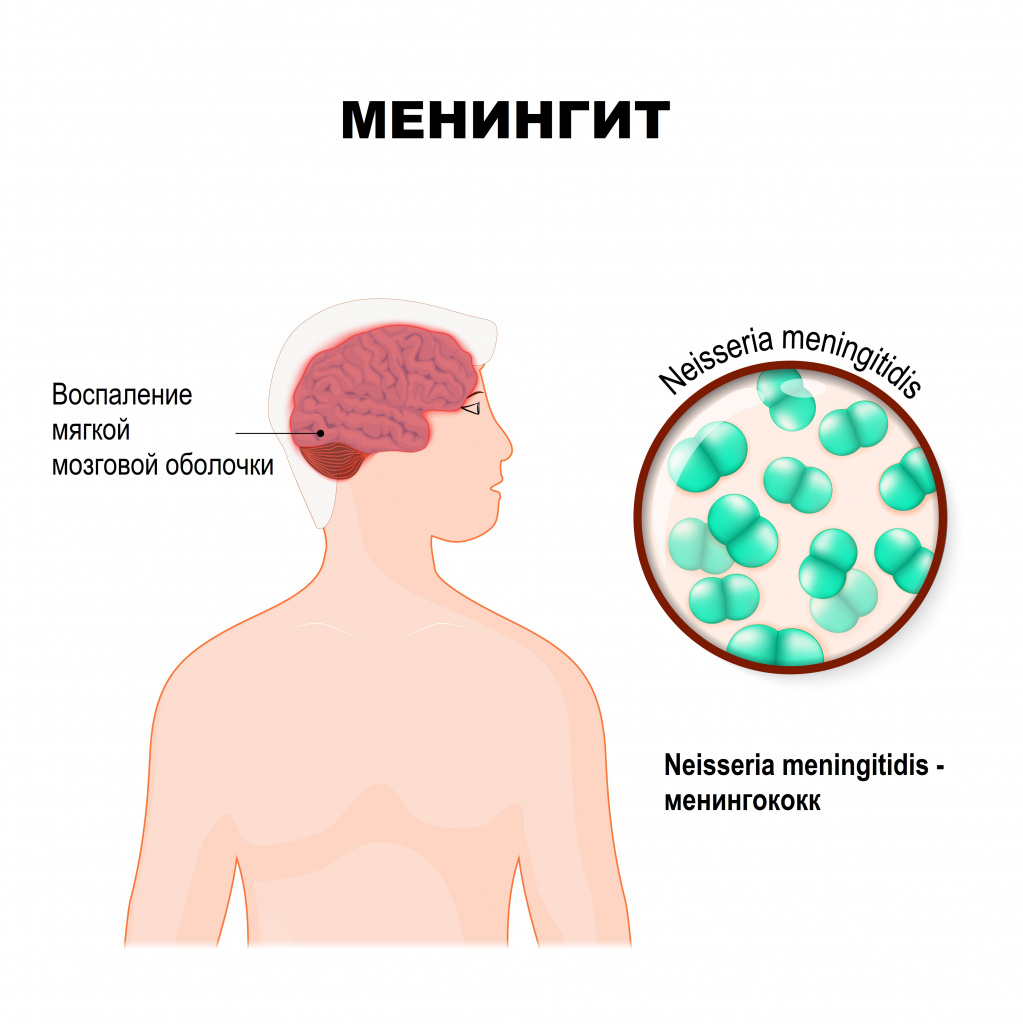
Причины появления менингита
Мозговые оболочки могут вовлекаться в воспалительный процесс первично и вторично. Менингит, возникший без предшествующей общей инфекции или заболевания какого-то другого органа, называется первичным. Вторичный менингит развивается как осложнение уже имеющегося инфекционного процесса. К вторичным относятся туберкулезный, стафилококковый, пневмококковый менингит. К первичным – менингококковый, первичный паротитный, энтеровирусные менингиты и другие.
Гнойное воспаление мозговых оболочек может быть вызвано различной бактериальной флорой (менингококками, пневмококками, реже - другими возбудителями). Причина серозных менингитов - вирусы, бактерии, грибы.
По прогнозу наиболее опасен туберкулезный менингит, который возникает при условии наличия в организме туберкулезного поражения. Развитие заболевания проходит в два этапа. На первом этапе возбудитель с током крови поражает сосудистые сплетения желудочков мозга с образованием в них специфической гранулемы. На втором – наблюдается воспаление паутинной и мягкой оболочек (как правило, поражаются оболочки основания головного мозга), которое вызывает острый менингиальный синдром.
Процесс развития менингококкового менингита также состоит из нескольких этапов:
- попадание возбудителя на слизистую оболочку носоглотки;
- попадание менингококка в кровь;
- проникновение возбудителя через гематоликворный барьер, раздражение рецепторов мягкой мозговой оболочки токсичными факторами и воспаление.
Течение инфекционного процесса зависит от патогенных свойств возбудителя (способности вызывать заболевание) и состояния иммунной системы человека.
Предшествующие вирусные заболевания, резкая смена климата, переохлаждение, стресс, сопутствующие заболевания, терапия, подавляющая иммунитет, - могут иметь существенное значение для возникновения и течения менингита.
Классификация заболевания
По типу возбудителя:
- Вирусный менингит (гриппозный, парагриппозный, аденовирусный, герпетический, арбовирусный (клещевой), паротитный, энтеровирусные ЕСНО и Коксаки).
- Бактериальный менингит (менингококковый, туберкулезный, пневмококковый, стафилококковый, стрептококковый, сифилитический, бруцеллезный, лептоспирозный).
- Грибковый (криптококковый, кандидозный и др.).
- Протозойный (токсоплазмозный, малярийный).
- Смешанный.
- Первичный.
- Вторичный.
- Острый.
- Подострый.
- Молниеносный.
- Хронический.
- Легкая.
- Среднетяжелая.
- Тяжелая.
- Генерализованный.
- Ограниченный.
- Осложненный.
- Неосложненный.
- менингеальный синдром – проявляется ригидностью (повышенным тонусом) затылочных мышц и длинных мышц спины, гиперстезией (повышенной чувствительностью) органов чувств, головной болью, рвотой, изменениями со стороны спинномозговой жидкости;
- общемозговой синдром – проявляется сонливостью, нарушением сознания, тошнотой, рвотой, головокружением, психомоторным возбуждением, галлюцинациями;
- астеновегетативный синдром – проявляется слабостью, снижением трудоспособности;
- судорожный синдром;
- общеинфекционный синдром - проявляется ознобом, повышением температуры.
Пневмококковый менингит, как правило, наблюдается у детей раннего возраста на фоне имеющегося пневмококкового процесса (пневмонии, синусита).
При стрептококковом менингите на первый план выступает гепатолиенальный синдром (увеличение печени и селезенки), почечная недостаточность, надпочечниковая недостаточность, петехиальная сыпь (кровоизлияния, вследствие повреждения капилляров, в результате чего, кровь, растекаясь под кожей, образует округлые пятна, размер которых не превышает 2 мм).
Гнойные менингиты, вызванные синегнойной палочкой, грибами встречаются редко. Диагноз устанавливается только после дополнительных лабораторных исследований.
Для серозного туберкулезного менингита характерно постепенное начало, хотя в редких случаях он может манифестировать остро. В дебюте заболевания больные жалуются на утомляемость, слабость, раздражительность, нарушение сна. Температура обычно не выше 38℃, отмечается непостоянная умеренная головная боль. На 5-6-й день болезни температура становится выше 38℃, усиливается головная боль, появляется тошнота, рвота, сонливость. Быстро развивается бессознательное состояние. Могут наблюдаться расходящееся косоглазие, низкое положение верхнего века по отношению к глазному яблоку, расширение зрачка.
Клинические проявления поражения мозговых оболочек могут развиваться еще до увеличения слюнных желез.
Для энтеровирусного менингита характерна двух- и трехволновая лихорадка с интервалами между волнами 1-2 и более дней. Почти всегда наблюдаются и другие проявления энтеровирусной инфекции (мышечные боли, кожная сыпь, герпангина).
Для диагностики коревого и краснушного менингитов большое значение имеет указание на контакт с больным этими заболеваниями, а также типичные клинические симптомы кори или краснухи.
Диагностика менингита
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.

Головной мозг – главный орган центральной нервной системы. Он состоит из более, чем 35 миллиардов клеток. Выделяют 5 отделов мозга, которые взаимодействуют друг с другом с помощью нейронных связей:
Продолговатый. Отвечает за защитные рефлексы (чихание, кашель, рвота), пищевые (сосание, выделение слюны, глотание) и сердечно-сосудистые (регуляция работы сердца и кровеносных сосудов, а также дыхания и слуха).
Средний отвечает за тонус мышц и пигментацию кожи.
Промежуточный регулирует обмен веществ, сердечно-сосудистую деятельность и сон.
Конечный (большой) – это высший центр психической деятельности. Отвечает за обоняние, слух, зрение, движение.
Факты о мозге
Средняя масса головного мозга составляет 1300-1400 граммов. То есть, имея массу не более 2% от всего тела, он потребляет четверть всей энергии.
Мозг на 60% состоит из жира.
Не имеет болевых рецепторов. Поэтому, когда нейрорхирурги проводят операции, они вводят обезболивающее только в кожу головы
От больших доз алкоголя мозг теряет способность создавать воспоминания. Поэтому, когда в человеке большая доза спиртного, он не запоминает происходящие события.
Мозгу зачастую без разницы, делаете вы что-то на самом деле или в красках представляете это. Если вы нарисуете в воображении опасную и экстремальную ситуацию, то ваш пульс сразу повысится. Эта особенность нашей психики давно известна спортсменам. Многие из них перед соревнованиями занимаются визуализацией: они представляют себе всевозможные ситуации, которые могут с ними произойти во время турниров. Результаты исследований доказали, что такой метод улучшает результаты спортсменов, поскольку подготавливает их мышцы и тело.
Существует феномен, известный как фантомные боли. Например, когда человеку ампутируют ногу, то он все равно испытывает в ней боль. Это происходит потому, что в мозге остались нервные окончания, которые отвечают за восприятие боли в этой ноге.
Симптомы заболеваний головного мозга

К самым распространенным заболеваниям головного мозга относятся атеросклероз, инсульт, опухоль, аневризма сосудов, болезнь Альцгеймера. По статистике, до 85% людей имеют предрасположенность к развитию заболеваний, связанных с кровоснабжением мозга. Такие данные являются следствием нездорового образа жизни современного человека. Опасность заболеваний головного мозга – в их бессимптомности. То есть, долгое время они никак не дают о себе знать.
К общим симптомам болезней головного мозга относятся:
Частая головная боль , которая не проходит даже после приема лекарственных средств.
Лихорадка. Температура тела может доходить до 40 градусов.
Похудение, доходящее до истощенности.
Специфические симптомы атеросклероза:
Шум в ушах. Он возникает, когда холестериновая бляшка перекрыла кровоток в артерии на 60%.
Снижение эрекции. Если у мужчины моложе 50 лет есть снижение эрекции, то у такого пациента риск умереть от инфаркта миокарда во много раз выше, чем у такого же человека с нормальной эректильной функцией.
Холод в конечностях . Сосуды становятся более жесткими и по ним хуже течет кровь.
Специфические симптомы инсульта:
Онемение лица, конечностей.
Двоение в глазах.
Трудность в передвижении.
Каждая третья смерть в России связана с этой патологией.
Неврологический . Связан с кровоизлиянием и образованием гематомы внутри черепа. Возникает из-за повышенного артериального давления, когда на его пике разрывается маленький сосуд внутри мозга, и появляется гематома.
Улыбка . Если человек не может улыбнуться, и у него опущен один из уголков рта.
Движение . Человек не может двигать сразу двумя руками или ногами.
Артикуляция . Человек не может что-то внятно сказать, даже своё имя.
Решение . Чтобы спасти человека, следует отвезти его в больницу и провести необходимые обследования в течении 1-2 часов.
Специфические симптомы болезни Альцгеймера:
Избегание контакта с людьми.
Потерянность в пространстве.
Снижение эмоциональности и интереса к жизни.
Болезнь Альцгеймера – это форма слабоумия, которая возникает у пожилых людей. Чаще всего обнаруживается у пациентов, перешедших порог в 65 лет. На данный момент является неизлечимым.
Специфические симптомы опухоли головного мозга:
Головная боль не проходит в течении двух недель-месяца.
Головная боль сопровождается рвотой, нарушением слуха, координации.
Двигательные персеверации (невозможность перестать выполнять действие).
Прогрессирует невнимательность, забывчивость.
Опухоли мозга делятся на доброкачественную, злокачественную и метастазы. В случае с доброкачественной заболевание развивается постепенно, медленно и мягко на протяжении нескольких лет.
Виды опухолей головного мозга:
Внутримозговые. Наиболее частой и агрессивной формой является глиобластома. Победить её практически невозможно. Опухоль прорастает сквозь здоровые ткани и не поддается локализации.
Внемозговые. Растут на основании или на поверхности черепа.
Метастазы – это вторичные опухоли головного мозга. Клетки основного рака проникают по току крови в головной мозг и вызывают рост метастазы.
Факторы риска
Заболевания головного мозга могут спровоцировать разные причины, связанные с образом жизни, а также с уже имеющимися проблемами со здоровьем.
Курение . Никотин и другие вещества, содержащиеся в табачном дыме, с большой скоростью провоцируют атеросклероз, аневризму сосудов.
Низкая физическая активность . Физическая культура улучшает пластичность мозга — его способность создавать новые связи и преобразовывать самого себя. Соответственно, если человек не выполняет даже минимальных нагрузок, его мозг не создает новые нейронные связи и быстрее разрушает старые.
Мужской пол . По данным исследований, именно мужчины чаще страдают заболеваниями мозга, так как ведут более нездоровый образ жизни.
Повышенное давление . В результате скачков артериального давления может произойти выпячивание стенки сосуда в слабом месте.
Неправильное питание и ожирение . Если талия женщины превышает 88 см, а мужчины – 102, необходимо отрегулировать свой рацион. При ожирении развивается нечувствительность к инсулину (клетки утрачивают восприимчивость к гормону, а поджелудочная железа вырабатывает его больше нормы).
Алкоголь . Спирт, который содержится в алкогольных напитках, всасывается в кровь, попадает в мозг и разрушает его кору.
Повышенный холестерин . Поражает сосуды, образуя холестериновые бляшки на их стенках, мешающие нормальному кровотоку.
Стрессы . Недавние исследования показали, что стресс затрудняет работу мозга из-за выработки кортизола (гормона стресса).
Возраст . Многие болезни начинают молодеть и проявляться в более раннем возрасте, чем десятки лет назад. Например, холестериновые бляшки начинают образовываться в сосудах головного мозга к 35 годам, что может привести к атеросклерозу.
Генетика . Если у ваших близких родственников до 50 лет возникли болезни мозга, то вы находитесь в большой зоне риска.
Инфекции и воспаления . Они воздействуют на мозговое вещество, нарушая работу иммунной системы и мозга.
Диагностика и лечение заболеваний головного мозга

Каждое заболевание, безусловно, требует определенной методики лечения. Поэтому, если вы заметили у себя вышеперечисленные симптомы, необходимо записаться на консультацию к врачу-неврологу. Самолечение опасно для жизни.
Диагностика болезней мозга может выглядеть так:
Общий и клинический анализ крови;
МРТ (магнитно-резонансная терапия) с внутривенным контрастированием;
КТ (компьютерная томография) головного мозга;
Эхо КТ (УЗИ сердца);
Ультразвуковая допплерография (инструментальный метод исследования при помощи ультразвука, который позволяет прояснить характер и скорость тока крови в артериях и венах);
Ангиография сосудов головного мозга (рентген, который позволяет увидеть сосуды головного мозга).
Лечение болезней головного мозга может быть медикаментозным (с помощью препаратов), немедикаментозным (соблюдение пациентом определенных правил) и хирургическим.
Чтобы снизить риск этих заболеваний, следует придерживаться простых, но очень важных правил:
не менее двух раз в год сдавать анализы;
вести здоровый образ жизни (физические нагрузки и отказ от спиртного и сигарет);
соблюдать диету (кушать здоровую, нежирную пищу);
следить за своим состоянием и не игнорировать плохое самочувствие.
В клинике Expert Clinics вы сможете качественно и оперативно диагностировать состояние вашего здоровья, а также получить пошаговую инструкцию лечения.
Благодаря тесному сотрудничеству с врачами и профессорами ведущих клиник Европы, США и Азии мы определяем современные возможности лечения, чтобы в итоге выбрать оптимальный вариант.
Наши высококвалифицированные врачи постоянно совершенствуются в профессии, в том числе, и за рубежом. Они подойдут к вашей проблеме сугубо индивидуально и комплексно. С Expert Clinics вы найдете эффективное решение в кратчайшие сроки.
| Услуга | Цена, руб. |
|---|---|
| Лечение заболеваний головного мозга | стоимость рассчитывается индивидуально |

Основатель и руководитель сети Expert Clinics,
К.м.н., врач акушер-гинеколог, врач биорегенеративной и антивозрастной медицины, пластический хирург.
Стаж – 25 лет


Консультант Expert Clinics,
врач акушер-гинеколог,
Президент международного общества по липопластике (ISL).

К.м.н, врач-дерматокосметолог, сертифицированный тренер по нитевым технологиям Luxeface (by A Swiss Group), врач антивозрастной медицины.
Стаж – 28 лет

Врач-уролог, андролог, врач УЗ-диагностики, врач антивозрастной медицины.
Стаж – 22 года

Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗ-диагностики, специалист эстетической гинекологии.
Стаж – 19 лет

Нейроинфекции – группа инфекционных патологий, которые вызываются бактериями, вирусами, грибками или простейшими, характеризуются преимущественной локализацией возбудителя в ЦНС и признаками поражения ее отделов. Клинические проявления представлены менингеальным, интоксикационным, ликвородинамическим синдромами, вегетососудистыми расстройствами. В процессе диагностики используются анамнестические данные, результаты физикального, общеклинического лабораторного, серологического, бактериологического или вирусологического исследования. В ходе лечения назначаются антибиотики или противовирусные препараты, патогенетические и симптоматические средства.
МКБ-10
Общие сведения
Нейроинфекции – сравнительно распространенная группа патологий. По данным статистики, инфекционные поражения ЦНС достигают 40% в структуре неврологической заболеваемости. Основную часть составляют бактериальные и вирусные менингиты, распространенность которых в различных географических регионах находится в пределах 5-12 случаев на 100 000 населения в год. Для большинства болезней, входящих в данную группу, характерна осенне-зимняя сезонность. Они могут встречаться среди всех возрастных категорий населения, но основную часть пациентов составляют дети до 10-12 лет и лица, не получившие вакцины согласно календарю прививок.

Причины нейроинфекций
Этиология инфекционного поражения структур центральной нервной системы зависит от вида заболевания. В большинстве эпизодов источником заражения становится больной или здоровый человек-носитель. Способствующими факторами являются постоянный контакт с большим количеством людей, ЧМТ, иммунодефицитные состояния, хронические соматические патологии, беспорядочная половая жизнь. Выделяют следующие механизмы инфицирования:
- Воздушно-капельный. Реализуется при кашле, чихании, разговоре. Характерен для возбудителей бактериальных и вирусных менингитов, энцефалитов, полиомиелита, герпетической инфекции.
- Контактно-бытовой. Подразумевает передачу инфекционного агента при прямом контакте с больным, носителем или инфицированными предметами быта. Это один из путей распространения герпес-вирусов, полиомиелита, сифилиса.
- Фекально-оральный. Тип передачи, при котором возбудитель выделяется вместе с испражнениями, проникает в организм с продуктами питаниями или водой. Может реализовываться при герпес-инфекции, вирусах ЕСНО и Коксаки, ботулизме, полиомиелите.
- Половой. При этом варианте заражение происходит во время полового акта через слизистые оболочки половых путей. Таким способом распространяется ВИЧ-инфекция, сифилис, реже – вирусы-возбудители менингитов, энцефалитов.
Патогенез
Для каждой формы нейроинфекции характерны свои патогенетические особенности, но механизмы развития большинства синдромов и симптомов, как правило, аналогичны при всех вариантах этой группы заболеваний. Инфекционный синдром обуславливают комплексы антиген-антитело и токсины возбудителей, которые оказывают деструктивное воздействие на ЦНС, провоцируя нарушения тонуса сосудов, метаболизма и гемодинамики в целом. Менингеальный синдром развивается при воспалительном поражении мозговых оболочек и повышении внутричерепного давления. Вегетативные расстройства вызываются как прямым контактом инфекционных агентов с центрами автономной нервной системы, так и опосредованным воздействием через внутричерепную гипертензию. Ликвородинамические изменения потенцируются усиленной продукцией спинномозговой жидкости на фоне раздражения сосудистых сплетений и блокадой пахионовых грануляций, усложняющей процесс ее резорбции.
Классификация
Использование систематизации обусловлено необходимостью объединить между собой большое количество разнородных инфекционных патологий с вовлечением нервной системы. В зависимости от характера морфологических изменений, клинических особенностей и конкретного возбудителя в неврологии различают несколько групп поражений ЦНС инфекционного происхождения. Основными вариантами нейроинфекций являются:
1. Энцефалиты. Заболевания с воспалением ткани головного мозга. Наиболее распространенными считаются клещевой, герпетический, ветряночный и краснушный энцефалиты. Проявления зависят от типа возбудителя, могут включать общемозговые, очаговые симптомы, системную интоксикацию разной степени выраженности.
2. Менингиты. Болезни, при которых наблюдается поражение мозговых оболочек. Характеризуются наличием менингеального и интоксикационного синдромов, с учетом особенностей воспалительного процесса подразделяются на:
- Гнойные. Провоцируются бактериями, простейшими или грибами, могут быть первичными либо вторичными. К первичным относятся менингиты, вызванные менингококком, пневмококками, гемофильной палочкой. Вторичные поражения являются осложнением гнойных процессов других локализаций – околоносовых пазух, среднего уха и пр.
- Серозные. Сопровождаются преимущественно лимфоцитарным плеоцитозом. В роли возбудителей выступают туберкулёзная палочка, вирус паротита, энтеровирусы Коксаки и ЕСНО.
3. Полиомиелит. Поражение ЦНС, вызванное РНК-содержащим вирусом полиомиелита. Может протекать в двух формах: непаралитической (менингеальной, абортивной, инаппарантной) и паралитической (спинальной, мостовой, бульбарной, энцефалитической).
4. Абсцесс головного мозга. Представляет собой ограниченное капсулой скопление гнойных масс в тканях мозга. Может иметь отогенное, риногенное, метастатическое или посттравматическое происхождение. Проявляется системной интоксикацией, очаговой неврологической симптоматикой, реже – эпилептическим и гипертензивным синдромами.
5. Опоясывающий лишай. Вариант хронической нейроинфекции, обусловленный герпесвирусом человека III типа – Варицелла-Зостер. Наблюдается персистенция возбудителя в спинномозговых ганглиях с активацией при снижении иммунитета или травмах. К основным симптомам относятся острая боль, герпетические высыпания в области 1-2 дерматомов.
6. Нейросифилис. Инфекционная патология, провоцируемая бледной трепонемой. На ранней стадии поражения ЦНС отмечаются общеинфекционные, общемозговые и очаговые симптомы с нарушением функций II, III, VI, VIII пар черепно-мозговых нервов. На поздних стадиях развивается прогрессирующая деменция, выявляются психические расстройства, инсультоподобная симптоматика.
7. Ботулизм. Инфекционное заболевание, вызываемое Clostridium botulinum и сопровождающееся прерыванием передачи нервных импульсов в холинэргических синапсах. Обнаруживаются признаки поражения двигательных ядер ствола мозга, передних рогов.
8. НейроСПИД. Обусловлено инфицированием вирусом иммунодефицита человека. Зачастую представлено первичными поражениями ЦНС: энцефалопатиями, рецидивирующими ВИЧ-менингитами, вакуолярной миелопатией. Проявления разнообразны, включают парезы, афазии, атаксию, мнестические расстройства, психопатологические нарушения.
Симптомы нейроинфекций
Менингальный синдром возникает при вовлечении в патологический процесс мозговых оболочек, состоит из общемозговой симптоматики, мышечно-тонических и корешковых симптомов. В первую группу входит интенсивная диффузная распирающая головная боль; фотофобия, повышенная чувствительность к звукам и свету, рвота без тошноты, не приносящая облегчения. Зачастую наблюдается нарушение сознания по типу галлюцинаций, бреда, оглушения, сопора. У детей возможны фебрильные судороги. Мышечно-тонические и радикулярные проявления включают в себя ригидность затылочных мышц, симптомы Кернига, Брудзинского, Лессажа, Гордона, Менделя, Бехтерева и др.
Вегетативно-сосудистые расстройства при нейроинфекциях могут носить симпатоадреналовый, вагоинсулярный или смешанный характер. В первом случае обнаруживается учащение сердечного ритма, повышение артериального давления, чрезмерная потливость и жажда, во втором – брадикардия, артериальная гипотония, обильное мочеиспускание. При смешанном варианте симптомы из разных групп сочетаются между собой. Нарушение нормальной циркуляции ликвора может протекать по гипертензивному и гипотензивному типу. Более характерной для нейроинфекций является внутричерепная гипертензия, сопровождающаяся угнетением сознания, судорожными и дислокационными синдромами.
Диагностика
Диагностическая программа при инфекциях ЦНС основывается на анамнезе, физикальном исследовании, общеклинических и специфических лабораторных тестах. Лучевые методы диагностики используются редко, зачастую – с целью дифференциации с объемными поражениями нервной системы. Программа обследования больного может включать следующие процедуры:
- Выяснение анамнеза. При общении с пациентом или его родственниками лечащий инфекционист или невролог осуществляет детализацию имеющихся жалоб, выясняет динамику их развития. Важную роль играет эпидемиологический анамнез – контакт с инфекционными больными или выезд за границу на протяжении последних 21 дней.
- Общий и неврологический статус. При осмотре врач определяет уровень сознания, изучает кожу и слизистые оболочки с целью поиска высыпаний, определяет частоту сердечных сокращений и артериальное давление. При установлении неврологического статуса специалист оценивает тонус затылочных мышц, выявляет специфические симптомы, характерные для различных неврологических синдромов.
- Общеклинические лабораторные тесты. В общем анализе крови помимо повышения СОЭ отмечаются следующие изменения: при бактериальной инфекции – высокий нейтрофильный лейкоцитоз, при вирусной – лейкоцитоз со смещением лейкоцитарной формулы вправо, при ВИЧ-инфекции и тяжелых иммунодефицитах – лейкопения. Показатели биохимического анализа крови зависят от сопутствующих поражений внутренних органов.
- Спинномозговая пункция. При нейроинфекциях существует два основных варианта изменений ликвора (белково-клеточных диссоциаций) – по гнойному и серозному типу. При первом типе СПЖ мутная, имеет определенный окрас (белый, желтоватый), наблюдается нейтрофильный плеоцитоз от 1 000, повышение уровня белка от 1,0 г/л. При серозной форме ликвор прозрачный, опалесцирует, при цитологическом исследовании обнаруживается лимфоцитарный плеоцитоз более 100, уровень белка составляет выше 0,4 г/л.
- Серологическое исследование. Заключается в определении повышенного уровня антител в крови при помощи реакций подавления гемагглютинации, связывания комплемента или нейтрализации. Применяется ИФА, в ходе которого выявляется специфический IgM к возбудителю. Проводится ПЦР для уточнения ДНК или РНК инфекционного агента.
- Вирусологическая или бактериологическая диагностика. Предполагает определение возбудителя заболевания в крови или спинномозговой жидкости пациента путем посева образцов на специфические питательные среды. После идентификации патогенного агента целесообразно уточнение чувствительности к основным антибактериальным препаратам.
Лечение нейроинфекций
Все нейроинфекции являются показанием к госпитализации больного в инфекционный или неврологический стационар. При тяжелом состоянии, необходимости непрерывного контроля жизненно важных функций (дыхание, сердцебиение), пациента транспортируют в отделение ОРИТ. Лечебная программа включает следующие мероприятия:
- Этиотропная терапия. Основной целью является элиминация возбудителя из организма больного. Вначале используются препараты широкого спектра действия. После получения результатов серологического и бактериологического исследований медикаменты заменяют антибактериальными или противовирусными средствами, к которым выявленный возбудитель проявил наибольшую чувствительность.
- Патогенетические препараты. Применяются для борьбы с системной интоксикацией, отеком головного мозга и нарушениями гомеостаза, для коррекции водно-электролитного баланса, десенсибилизации и стимуляции иммунитета. Назначаются плазмозаменители, диуретики, глюкокортикостероиды, антигистаминные средства, интерфероны, донорские и искусственные иммуноглобулины, антикоагулянты.
- Симптоматические средства. К этой категории относятся медикаменты, купирующие отдельные симптомы и улучшающие общее состояние больного: анальгетики, жаропонижающие, противорвотные медикаменты, антиконвульсанты, нейролептики.
- Хирургическое лечение. Характер оперативного вмешательства зависит от обнаруженных изменений. Операция может потребоваться в случае абсцесса, туберкуломы головного мозга, компрессии спинного мозга при туберкулезном спондилите, больших областях некроза при опоясывающем лишае.
Прогноз и профилактика
Исход нейроинфекции определяется типом заболевания, общим состоянием больного, своевременностью и полноценностью лечения. В большинстве случаев вовремя поставленный диагноз и адекватная терапия позволяют сохранить жизнь пациента, минимизировать риск развития осложнений. При некоторых формах нейроинфекций, например – энцефалитах, летальность достигает 50-80%. Специфическая профилактика представлена вакцинами против конкретных возбудителей: вирусов герпеса, ботулизма, клещевого энцефалита, кори, полиомиелита, менингококка и т. д. Неспецифические превентивные мероприятия направлены на укрепление иммунитета, своевременное лечение иммунодефицитных состояний и предотвращение контакта с потенциальными носителями инфекционных заболеваний.
1. Инфекционные поражения головного мозга: учебное пособие/ Гладкий П.А., Сергеева И.Г., Тулупов А.А. – 2015.
Включает совокупность таких симптомов поражения мозговых оболочек, как головная боль, рвота, ригидность затылочных и спинных мышц, симптомы Кернига (невозможность полного разгибания ноги в коленном суставе после предварительного сгибания ног под углом в тазо-бедренном и коленном суставах) и Брудзинского (при пассивном сгибании головы к груди у больного, лежащего на спине, происходит рефлекторное сгибание ног в коленных и тазобедренных суставах), а у маленьких детей синдром подвешивания Лесажа (при поднятии ребенка на руки ноги его остаются согнутыми в коленных и тазобедренных суставах). Менингеальный синдром развивается при менингите, субарахноидальном или паренхиматозном кровоизлиянии, абсцессе мозга, отеке мозга.
Головная боль - наиболее демонстративное проявление поражения мозговых оболочек. Головная боль, обусловленная воспалительным процессом, в отличие от субарахноидального кровоизлияния развивается постепенно, нарастание ее длится несколько часов или дней. Боль носит характер "распирающей" ощущается по всей голове или преимущественно в лобных, височных или затылочных отделах. Нередко боль распространяется на шею, сопровождается светобоязнью, усиливается при движении головы.
Важным компонентом менингеального синдрома является общая гиперестезия: больные болезненно реагируют на любое внешнее раздражение - яркий свет, громкий звук, прикосновение к коже.
Менингеальный синдром может служить проявлением менингизма, который нередко возникает при инфекционных заболеваниях и токсикозах, Явления преходящего менингизма, возникающие примерно в 20% случаев после люмбальной пункции, носят название постпункционного синдрома.
Решающее значение в определении природы менингеального синдрома принадлежит исследованию спинномозговой жидкости. В случае менингита при поясничном проколе ликвор вытекает под повышенным давлением, внешний вид его определяется числом клеточных элементов. Он может быть прозрачным, мутным или гнойным. Характерной особенностью острой стадии менингита служит плеоцитоз при незначительном или умеренном повышении содержания белка (клеточно-белковая диссоциация). При субарахноидальном кровоизлиянии ликвор окрашен кровью. При менингизме состав и прозрачность спиннозмозговой жидкости не изменяются.
Следует помнить, что у лиц преклонного возраста и у детей до 3 месяцев менингеальный синдром выражен незначительно. У детей можно выявить дополнительный признак - выбухание родничка черепа как следствие гиперсекреции ликвора.
Неотложная помощь определяется характером заболевания.
Госпитализация в неврологическое или инфекционное отделение необходима во всех случаях обнаружения менингеального синдрома.
2. МЕНИНГИТЫ
Менингит - острое инфекционное заболевание с преимущественным поражением мозговых оболочек. Выделяют первичные и вторичные менингиты. В зависимости от характера воспалительного процесса в оболочках мозга различают гнойные и серозные менингиты.
Гнойные менингиты - группа заболеваний с преимущественным поражением оболочек мозга бактериальной природы.
К первичным гнойным менингитам относится менингококковый эпидемический цереброспинальный менингит.
Симптомы развиваются остро, температура повышается до 38 39 ˚С, возникает резчайшая головная боль, которая может иррадиировать в шею, спину и ноги. Головная боль сопровождается рвотой, общей гиперестезией, появляются менингеальные симптомы. Сознание сначала сохранено, но при отсутствии адекватного лечения больной быстро впадает в сопорозное состояние. Нередко отмечаются герпетические высыпания на коже и слизистых оболочках и геморрагическая сыпь. В крови высокий нейтрофильный лейкоцитоз с сдвигом формулы влево, увеличение СОЭ. Спинномозговая жидкость в первые часы заболевания может быть не изменена, но уже на 1-2-й день давление ее резко повышается, она становится мутной, приобретает сероватый или желтовато-сероватый цвет. Количество клеток достигает сотен и тысяч в 1 мкл: плеоцитоз преимущественно нейтрофильный, лишь при вяло текущем процессе возможно преобладание лимфоцитов. В ликворе резко снижено содержание сахара.
Вторичные гнойные менингиты могут быть следствием травмы черепа, результатом диссеминации инфекции из гнойных очагов при гнойном отите или гайморите на оболочки мозга либо результатом метастазирования инфекции из отдаленных гнойных очагов. Чаще возникают отогенный и paвмaтичecкий менингит.
Симптомы. Заболевание начинается с резкого ухудшения общего состояния, головной боли, повышения температуры, озноба. Рано возникают менингеальные симптомы. Быстро наступает нарушение сознания, сопровождающееся нередко психомоторным возбуждением, галлюцинациями, судорогами. Спинномозговая жидкость мутная, резко повышен нейтрофильный цитоз. В крови обнаруживается высокий нейтрофильный лейкоцитоз со сдвигом формулы влево, увеличение СОЭ.
Необходимо различать гнойный менингит и абсцесс мозга, имеющий много общих черт. Абсцесс головного мозга характеризуется брадикардией, нарастанием очаговых симптомов при стихании признаков воспалительного процесса, смещением срединных структур при эхографии.
Серозные или асептические менингиты. К группе первичных серозных менингитов относятся первичный острый хориоменингит Армстронга и серозные менингиты, вызываемые группой энтеровирусов Коксаки и ECHO. Заболевание характеризуется серозным типом воспаления мягких мозговых оболочек (лимфоцитарный плеоцитоз в ликворе). Течение и исход первичных серозных менингитов в подавляющем большинстве случаев благоприятные.
Вторичные серозные менингиты могут возникать при самых разнообразных инфекциях: полиомиелите, пневмонии, эпидемическом паротите, бруцеллезе и пр. Чаще других встречается менингит, вызванный вирусом эпидемического паротита. Заболевание поражает в основном детей дошкольного и школьного возраста. Паротитный менингит развивается остро, сопровождается резким подъемом температуры (39-40 ˚С), интенсивной головной болью, многократной рвотой. Менингеальные симптомы выражены не особенно резко.
Решающее значение в диагностике менингита имеет исследоваие спинномозговой жидкости. Характерен лимфоцитарный плеоцитоз. Количество белка слегка повышено (0,6-1 г/л), но может быть и нормальным. Содержание глюкозы в ликворе нормальное. Течение за6олевания в большинстве случаев благоприятное.
Туберкулезный менингит в отличие от других менингитов развивается медленно. Незначительной интенсивности головная боль обычно появляется на фоне общего недомогания, повышенной утомляемости, сонливости, иногда субфебрильной температуры. При отсутствии адекватного лечения головная боль и другие менингеальные симптомы неуклонно нарастают.
Характерное для туберкулезного менингита медленное развитие заболевания затрудняет диагностику. Важно своевременное исследование спинномозговой жидкости. Обнаружение в ней повышения уровня белка до 1-5 г/л и больше, умеренного лимфоцитарного плеоцитоза (100-200 клеток в 1 мкл), снижение содержания глюкозы подтверждают диагноз туберкулезного менингита.
Неотложная помощь. При гнойных менингитах назначают бензилпенициллин внутримышечно от 12000000 до 24000000 ЕД в сутки. Пенициллин вводят с интервалами 4 и (6 раз в сутки) взрослым и через 23 и грудным детям.
Применяют и полусинтетические пенициллины (ампициллин, оксациллин, метициллин). Ампициллин вводят внутривенно по 2-2,5 г каждые 6 часов, а метициллин - по 1 г каждые 4 часа и внутримышечно, оксациллин вводят по 1 г каждые 6 часов и внутривенно медленно.
Высокоэффективны антибиотики из группы цефалоспоринов - цепорин, цефамезин (кефзол, цефазолин). Их применяют по 1 г каждые 4 часа в сутки, внутривенно или внутримышечно. При развитии острого отека и набухания мозга требуется введение дегидратирующих средств – 15-20% раствора маннитола из расчета 1-2 г сухого вещества на 1 кг массы тела больного капельно внутривенно в сочетании с внутримышечными инъекциями 2 мл 1% раствора лазикса и приемом глицерина внутрь из расчета 1 мл/кг. При туберкулезном менингите назначают тубазид по 0,3 г внутрь 3 раза в день, внутримышечно инъекции стрептоцимина по 1 г один раз в сутки, этамбутол внутрь по 25 мг/кг в сутки. При первичных серозных менингитах и паротитном менингите показаны анальгетики и умеренная дегидратация.
3. ОПУХОЛИ ГОЛОВНОГО МОЗГА
Головная боль, возникающая при опухоли головного мозга, обусловлена повышением внутричерепного давления, сдавлением или растяжением твердой мозговой оболочки и сосудов.
Головная боль может быть приступообразной, особенно сильно беспокоит ночью или ранним утром. Постепенно головная боль нарастает в интенсивности и становится все более продолжительной, приобретая постоянный характер. Боль усиливается при любых обстоятельствах, приводящих к повышению внутричерепного давления: физическом напряжении, волнении, кашле, чиханье и пр. Интенсивность головной боли может зависеть от положения больного, усиливаться при лежании на одном боку и уменьшаться при определенном положении, не всегда обычном, например, при положении на кровати с опущенной вниз головой.
Больные описывают головную боль как распирающую, разрывающую. На высоте приступа они хватаются за голову, кричат, стонут или застывают в каком-либо определенном положении.
Повышение внутричерепного давления сопровождается, помимо головной боли, рвотой, особенно по утрам, застойными явлениями, выявляемыми при исследовании глазного дна, иногда изменением психики, развитием состояния оглушенности, галлюцинаций, бреда.
При опухолях задней черепной ямки, особенно при опухолях IV желудочка, развиваются приступы резкой головной боли, сопровождающиеся тошнотой или рвотой, головокружением, расстройством дыхания или сердечной деятельности. Болевые ощущения усиливаются при попытке изменить положение головы. В результате ущемления продолговатого мозга вследствие давления на него миндалин мозжечка, вклинивающихся в затылочное отверстие, развивается окклюзивно-гипертензионный криз с нарушением дыхания и сосудодвигательными расстройствами.
При опухолях супратенториальной локализации, чаще височной доли, может возникнуть височно-тенториальное вклинение, проявляющееся симптомами повышения внутричерепного давления, резким усилением головной боли, сопровождающейся рвотой, в сочетании с признаками сдавления и деформации среднего мозга: параличом взора вверх, снижением реакции зрачков на свет, расстройством конвергенции, анизокорией, запрокидыванием головы назад, нарушением слуха, вегетососудистыми расстройствами, двусторонними патологическими знаками, повышением сухожильных рефлексов.
Неотложная помощь. Голова больного должна находиться в возвышенном положении. Для уменьшения отека мозга вводят 2 мл 1% раствора лазикса внутримышечно или внутривенно, маннитол по 1-1,5 г/кг в сутки в виде 15-20% раствора, глицерин по 1 мл/кг через каждые 3-4 часа и внутрь. Применяют также анальгетики.
Госпитализация. Больной с гипертензионным синдромом подлежит срочной госпитализации в нейрохирургическое отделение.
4. СУБАРАХНОИДАЛЬНОЕ КРОВОИЗЛИЯНИЕ
Чаще всего субарахноидальное кровоизлияние бывает обусловлено интракраниальными аневризмами, локализующимися преимущественно на основании мозга. Субарахноидальное кровоизлияние может быть одним из компонентов тяжелой черепной травмы. Реже оно обусловлено гипертонической болезнью и болезнями крови.
В клинической картине заболевания преобладает синдром раздражения мозговых оболочек: головная боль, рвота, ригидность мышц затылка, симптомы Кернига, Брудзинского, нередко психомоторное возбуждение. В некоторых случаях развивается эпилептический припадок.
Головная боль возникает внезапно "как удар по голове", быстро становится генерализованной и распространяется на шею и спину. Боль в спине и ногах может возникнуть через несколько часов или дней после кровоизлияния в результате раздражения излившейся кровью корешков пояснично-крестцовых нервов. Иногда уже в первые часы после инсульта на глазном дне могут быть обнаружены кровоизлияния в сетчатку или застойные соски. В острой фазе заболевания возникают гипертермия, реже альбуминурия, глюкозурия, артериальная гипертония и изменения ЭКГ.
Диагноз подтверждается обнаружением крови в спинномозговой жидкости.
Люмбальная пункция позволяет дифференцировать субарахноидальное кровоизлияние от менингита.
Для спонтанных субарахноидальных кровоизлияний характерно значительное повышение в спинномозговой жидкости содержания белка (до 5-15 г/л). Эритроциты обнаруживаются в ней в течение 7-10 дней. Во избежание ошибки следует иметь в виду, что в первые часы после инсульта кровь иногда не успевает попасть в нижние отделы спинального подоболочечного пространства и спинно-мозговая жидкость может оказаться прозрачной. Примесь к ней крови при травматичной пункции удается правильно распознать на основании просветления жидкости во второй и третьей пробирках и при отсутствии ксантохромии после центрифугирования.
Неотложная помощь. Строгий постельный режим. При психомоторном возбуждении внутримышечно вводят 2 мл 0,5% седуксена или 2 мл 2,5% аминазина.
Для уменьшения головной боли 1 мл 50% раствора анальгина внутримышечно или внутривенно либо 1 мл 2% раствора промедола подкожно. Внутривенно вводят по 100мл5% раствора аминокапроновой кислоты каждые 4-6 часов. Одновременно назначают 1 мл 1% раствора викасола внутримышечно и глюконат кальция - 10 мл 10% раствора внутривенно. При артериальной гипертонии назначают допегит по 3-4 таблетки (0,25 г) в день и диуретики - 2 мл 1% раствора лазикса внутримышечно или внутривенно.
Госпитализация срочная на носилках в неврологическое или нейрохирургическое отделение.
5. ТРОМБОЗ СИНУСОВ ТВЕРДОЙ МОЗГОВОЙ ОБОЛОЧКИ
Возникает при наличии в организме гнойных очагов (мастоидит, отит, флегмона орбиты, фурункулез).
Развиваются лихорадка с ознобом, головная боль, рвота, брадикардия, менингеальные и очаговые симптомы в зависимости от локализации процесса. При тромбозе кавернозного синуса отмечаются экзофтальм, отек вен и конъюнктивы, корня носа, параличи глазодвигательных мышц, боль в области иннервации первой ветви тройничного нерва.
При тромбозе поперечного синуса - припухлость в области сосцевидного отростка, боль при поворотах головы в здоровую сторону, иногда двоение в глазах, соперозное состояние.
Тромбоз верхнего сагиттального синуса сопровождается воникновенем эпилептических припадков, геми - и параплегией, сопорозным состоянием, переходящим в кому. В части подобных случаев при люмбальной пункции получают кровянистую спинномозговую жидкость. Возможность тромбофлебита мозговых вен надо иметь в виду при возникновении церебральной симптоматики у родильниц и рожениц.
Неотложная помощь. Назначают массивную терапию антибиотиками: по 12000000-24000000 БД пенициллина в сутки внутримышечно, внутривенно гепарин в дозе 18000-25000 ЕД.
Госпитализация экстренная в стационар.
6. ЭНЦЕФАЛИТ ОСТРЫЙ
Клещевой весенне-летний энцефалит является природно-очаговым эндемическим заболеванием. В СССР встречался на Дальнем Востоке, в Сибири (южные районы), на Урале и редко в центральных областях. Заболевание развивается после укуса клеща, сопровождается сильной головной болью" рвотой. В связи с поражением серого вещества ствола мозга и шейного отдела спинного мозга на фоне общеинфекционных симптомов возникают грубые бульбарные нарушения и вялые параличи шеи и верхних конечностей.
Сыпнотифозный энцефалит характеризуется сильной головной болью, бредом, возбуждением, менингеальными симптомами, появлением сыпи на кожу туловища и сгибательных поверхностях рук.
Геморрагический энцефалит включает группу поражений головного мозга инфекционного, аллергического, дисметаоолического и токсического генеза.
Заболевание проявляется резкой головной болью, тошнотой, рвотой, возникновением очаговых знаков, затемнением сознания.
Некротический энцефалит, вызываемый вирусом herpes simplex - редкое тяжело протекающее заболевание. Характеризуется острым началом, развитием коматозного состояния, гипертермией, судорогами, двигательными нарушениями в виде гемипарезов или гемиплегий и другими неврологическими симптомами, свидетельствующими о тяжелом поражении вещества головного мозга.
Комариный осенне-летний (японский) энцефалит встречается на Дальнем Востоке. Переносчиком инфекции являются комары. Острое лихорадочное заболевание, проявляющееся высокой температурой, сильной головной болью, ранним и глубоким нарушением сознания, менингеальными симптомами, гиперемией лица и конъюнктивы. Заболевание часто сопровождается осложнениями в виде пневмонии, церебральных геморрагий, нарушений психики. Одна из особенностей заболевания - возможность внезапной смерти в стадии начинающегося выздоровления.
Неотложная помощь. Постельный режим. При тяжелом течении, развитии коматозного состояния с первых часов необходимы массивные дозы глюкокортикоидных гормонов - преднизолона внутривенно капельно 600-1000 мг/сут.
В случаях средней тяжести назначают внутрь по 4 мг 4 раза в сутки дексаметазон. При клещевом энцефалите вводят специфический гамма-глобулин - 6-9 мл внутримышечно.
Госпитализация в инфекционное отделение.
Читайте также:

