Возбудитель газовой гангрены микробиология кратко
Обновлено: 04.07.2024
Основные свойства возбудителей газовой гангрены. Clostridium perfringens открыт в 1892 г. М. Уэлчем и Г. Натталом. Нормальный обитатель кишечника человека и животных, в почве в виде спор сохраняется годами и обнаруживается почти в 100 % ее образцов. Представляет собой толстую неподвижную грамположительную палочку со слегка закругленными концами, длиной 3,0 – 9,0 мкм и диаметром 0,9 – 1,3 мкм. Споры овальные, располагаются субтерминально или, чаще, центрально, образуются лучше в щелочной среде. В материале из ран и на среде с сывороткой образуют капсулу. Температурный оптимум для роста 45 °C, растет в диапазоне 20 – 50 °C. Содержание Г + Ц в ДНК – 24 – 27 мол %.
На жидких средах C. perfringens быстро растет, вызывая помутнение и энергичную ферментацию глюкозы с образованием кислоты и газа; ферментирует также лактозу, мальтозу и сахарозу, но не ферментирует маннит; молоко створаживает через 3 – 5 ч с образованием рыхлого сгустка и с отделением прозрачной сыворотки; разжижает желатин; на кровяном агаре образует колонии диаметром 2 – 5 мм с зоной гемолиза и приподнятым центром. В столбике агара образуются дисковидные колонии.
C. perfringens обладает высокой инвазивностью и сильной токсигенностью. Первая связана со способностью возбудителя вырабатывать гиалуронидазу и другие ферменты, которые оказывают также и разрушающее действие на клетки соединительной ткани и мышцы. Главным фактором патогенности C. perfringens является вырабатываемый им сложного состава экзотоксин. Гемотоксическое, некротоксическое, нейротоксическое, лейкотоксическое и летальное действия связаны с различными компонентами экзотоксина. Отдельные штаммы C. perfringens синтезируют экзотоксины разного состава и разной антигенной специфичности, в соответствии с которой различают 6 серологических типов этого возбудителя: A, B, C, D, E, F.
Серотип А – один из главных возбудителей газовой гангрены у людей. Его токсин содержит не менее 6 компонентов: альфа, эта, тэта, каппа, мю, ню (?, ?, ?, ?, ?, ?), главным из которых является альфа-лецитиназа С. Способность других серотипов C. perfringens вызывать газовую гангрену зависит также во многом от продукции ими различных компонентов экзотоксина, в том числе альфа-, бета-, тэта-, эпсилон– и др.
При заражении животных C. perfringens наблюдается обширное отслоение кожных покровов, распад мышечной ткани, кровянистый экссудат, пузырьки газа в подкожной клетчатке; мышцы дряблые, серого цвета, имеют вид вареного мяса. Некоторые серотипы C. perfringens (A, C, D, F) являются виновниками пищевых токсикоинфекций и тяжелых энтеритов, в патогенезе которых установлена ведущая роль некротоксинов и энтеротоксинов. Они продуцируются наиболее активно во время споруляции клостридий. C. perfringens типа D вырабатывает энтеротоксин в виде неактивного протоксина, активацию которого осуществляет протеаза.
Clostridium novyi открыт в 1894 г. Ф. Нови. Грамположительная полиморфная толстая палочка с закругленными концами, диаметром 0,8 – 1,4 мкм и длиной 1,6 – 2,5 мкм, нередко располагается в виде цепочек из 2 – 5 клеток. Капсулы не образует, подвижный перитрих (серотип С неподвижен). Споры овальные или круглые, располагаются субтерминально, редко – центрально. Наиболее строгий анаэроб, на жидких средах растет в виде легкого помутнения, дает большой осадок, наблюдается умеренная ферментация глюкозы с образованием газа. Молоко свертывает медленно, желатин разжижает. На кровяном агаре она образует серые бугристые колонии с приподнятым центром, отходящими отростками и зоной гемолиза;
в столбике с агаром дает хлопьевидные колонии; ферментирует глюкозу, мальтозу, не ферментирует лактозу. Патогенность C. novyi обусловлена его способностью продуцировать очень сильный экзотоксин сложного состава, вызывающий при заражении животных характерный бесцветный или розового цвета отек желеобразной консистенции. Токсин обладает также гемолитическим и летальным свойствами. Различают 3 основных типа C. novyi – A, B и C. Тип А продуцирует альфа-, гамма-, дельта-, эпсилон-экзотоксины, с которыми связана его способность вызывать заболевание у людей. Оптимальная температура для роста 40 – 45 °C. Содержание Г + Ц в ДНК – 23 мол %. Тип В продуцирует альфа-, бета-, дзэта– и эта-токсины. Оптимальная температура для роста C. novyi 37 °C, растет в диапазоне 25 – 45 °C. Он вызывает газовую гангрену у людей и заболевания животных. Тип С продуцирует небольшое количество гамма-токсина. Температурный оптимум для роста 45 °C. Выделен при остеомиелите у буйволов.
Clostridium septicum выделен в 1877 г. Л. Пастером и Ж. Жубером из трупа коровы. Вызванные возбудителем изменения Л. Пастер рассматривал как септицемию, в связи с чем он и был назван вначале Vibrio septique. C. septicum – тонкая длинная полиморфная палочка диаметром 1,1 – 1,6 мкм, длиной 3,1 – 14,1 мкм, нередко образует нити длиной до 50 мкм, грамположительна, перитрих, капсулы не образует. Споры овальные, располагаются субтерминально или центрально, образуются быстро, уже через 24 ч. На жидкой среде вызывает помутнение, молоко свертывает медленно, гидролизует желатин, ферментирует глюкозу, лактозу, мальтозу с образованием кислоты и газа, не ферментирует маннит и сахарозу. На кровяном агаре колонии окружены зоной гемолиза и имеют тонкие многочисленные отростки; в столбике агара колонии имеют вид пушинок с уплотненным центром.
C. septicum патогенна для человека и домашних животных. Продуцируемый экзотоксин обладает некротическим, гемолитическим и летальным действием. При заражении животных вызывает кровянисто-серозный отек, мышцы имеют темнокрасный цвет, в подкожной клетчатке и в мышцах – пузырьки газа.
Clostridium histolyticum открыт в 1916 г. М. Вейнбергом и Е. Сегеном. Прямая палочка длиной 1,6 – 3,1 мкм, диаметром 0,6 – 1,0 мкм, подвижна (перитрих), капсул не образует, споры овальные, располагаются субтерминально, углеводы не ферментирует. Молоко быстро пептонизирует. На жидких средах дает общее помутнение.
Колонии в столбике агара компактные, мохнатые, неправильной формы. На кровяном агаре колонии мелкие, прозрачные, как капельки росы, с узкой зоной гемолиза. C. histolyticum обладает сильными протеолитическими ферментами, быстро разжижает желатин; при заражении животных происходит протеолиз мягких тканей с обнажением костей и отпаданием конечностей. Продуцируемый экзотоксин при внутривенном введении животным вызывает быструю смерть. C. histolyticum в природе распространен сравнительно мало, встречается в почве, в сточных водах, иногда в кишечнике человека.
Clostridium sordellii обнаружен в 1922 г. Р. Сорделли. Прямая грамположительная толстая палочка диаметром 1,1 – 1,6 мкм, длиной 3,1 – 4,5 мкм, иногда образует цепочки из 3 – 4 клеток, подвижна (перитрих), капсулы не образует, споры овальные, располагаются субтерминально или центрально; обладает сильными протеолитическими свойствами, быстро разжижает желатин; ферментирует глюкозу, левулезу, мальтозу с образованием кислоты и газа, медленно свертывает молоко. Температурный оптимум для роста 37 °C. Содержание Г + Ц в ДНК – 26 мол %.
Clostridium sporogenes открыт в 1908 г. И. И. Мечниковым. Прямая палочка диаметром 0,3 – 0,4 мкм и длиной 1,4 – 6,6 мкм, грамположительна, подвижна (перитрих), капсулы не образует, споры овальные, располагаются субтерминально. Рост на жидкой среде с глюкозой сопровождается помутнением и энергичным газообразованием. На плотных средах колонии диаметром 2 – 6 мм имеют характерную форму, напоминающую голову Медузы, полупрозрачные, с матовой поверхностью. Оптимальная температура для роста 30 – 40 °C, диапазон роста 25 – 45 °C. Содержание Г + Ц в ДНК – 26 мол %. C. sporogenes обладает сильными протеолитическими свойствами, вызывает в ранах протеолиз мертвых тканей, обусловливая гнилостный запах.
Clostridium difficile впервые был описан в 1935 г. И. Холлом и Е. О’Тулом как представитель нормальной микрофлоры кишечника. Он обнаруживается у 3 % здоровых людей. Позднее был выделен из огнестрельных ран, при газовой гангрене, из различных абсцессов, плевральной жидкости, при неспецифических уретритах. Кроме того, установлена его этиологическая роль при антибиотико-ассоциированных псевдомембранозных колитах. С. difficile – палочка длиной 3,1 – 6,4 мкм, диаметром 1,3 – 1,6 мкм, грамположительна, подвижна (перитрих), капсулы не образует, споры овальные, располагаются субтерминально. Оптимальная для роста температура 30 – 37 °C (диапазон роста 25 – 45 °C). Содержание Г + Ц в ДНК – 28 мол %. Колонии на плотных средах круглые, диаметром 3 – 5 мм, с ровными краями, слегка выпуклые, серовато-белого цвета с матовой поверхностью. На питательном бульоне C. difficile дает умеренный рост с ферментацией или без ферментации глюкозы, на дне зернистый осадок; молоко не створаживает; на кровяном агаре большинство штаммов не дает гемолиза.
Основным фактором патогенности Clostridium difficile служит токсический комплекс, состоящий как минимум из двух токсинов: энтеротоксина (A) и цитотоксина (B). Комплекс в различных биологических тест-системах показывает диареегенную, цитотоксическую и летальную активность. Clostridium difficile является возбудителем псевдомембранозного колита в 90 – 100 % случаев. Для диагностики этого заболевания прибегают как к выделению возбудителя из испражнений, так и к обнаружению токсина. Токсин обнаруживают по его цитопатическому действию (ЦД), проявляемому на различных культурах клеток. Его специфичность устанавливают по реакции нейтрализации ЦД антитоксической сывороткой. Для обнаружения и идентификации токсина (токсинов) может быть использована ПЦР.
Особенности патогенеза газовой гангрены. Газовая гангрена – это своеобразный патологический процесс, который дает различные клинические проявления в зависимости от места локализации. Различают следующие формы этой болезни: анаэробная инфекция мягких тканей конечностей и туловища; анаэробная инфекция мозга; послеродовая или послеабортная анаэробная инфекция; анаэробная инфекция органов брюшной полости и брюшины; анаэробная инфекция органов грудной полости и анаэробный остеомиелит. Все они характеризуются единством патогенеза. Анаэробная инфекция в отличие от гнойных заболеваний, вызываемых аэробными бактериями, протекает без ярко выраженного воспаления. Для нее характерны: прогрессирующий некроз тканей, отек, газообразование в тканях и отравление организма токсинами возбудителя и продуктами распада тканей. Газовая гангрена встречается как в мирное, так и, в особенности, в военное время. Во время Великой Отечественной войны 1941 – 1945 гг. она наблюдалась у 1 – 14 % раненых. В военное время чаще всего наблюдается газовая гангрена мягких тканей конечностей, особенно нижних. Надо иметь в виду, что патогенные анаэробы очень часто обнаруживаются в ранах, но для развития анаэробной инфекции необходимы определенные условия. Клостридии – некропаразиты, благоприятной средой для их размножения служат мертвые или поврежденные ткани. Поэтому наиболее опасны тяжелые повреждения с обширной раневой поверхностью, нарушением кровообращения, гематомами, размозжением мышц, раздроблением костей, образованием слепых ходов и т. п. Попадая в такие раны, клостридии начинают быстро размножаться в глубине поврежденной ткани (анаэробные условия) и выделять экзотоксины. Обладая высокой инвазивностью, они проникают и в здоровую ткань, вначале повреждая ее, а затем и некротизируя своими токсинами и ферментами. Особенно бурно процесс протекает в мышечной ткани, содержащей гликоген и являющейся хорошей питательной средой для клостридий. В патогенном действии клостридий и их токсинов различают две стадии:
1. Образование отека. Вследствие действия токсина повышается проницаемость кровеносных сосудов для плазмы и клеток крови. Развитие отека приводит к сдавливанию ткани; кроме того, с отечной жидкостью поступает токсин. Все это приводит к повреждению тканей и делает их доступными для размножения клостридий.
2. Развитие газовой гангрены, т. е. некроз мышечной и соединительной тканей. Газообразование является результатом ферментативной активности клостридий, а некроз – следствием некротоксического действия токсинов и ферментов. Токсины не только действуют местно, но и вызывают сильнейшую общую интоксикацию (нейротоксическое действие). К специфической бактериальной интоксикации присоединяется отравление продуктами тканевого разложения. Чем больше зона поражения, тем сильнее и разнообразнее интоксикация организма. Таким образом, клиника газовой гангрены определяется общим и местным действием токсинов и ферментов клостридий, а также отравлением продуктами тканевого распада.
Инкубационный период длится от нескольких часов до 5 дней, иногда дольше. В зависимости от свойств и ассоциации клостридий, вызвавших анаэробную инфекцию, клиника ее может быть разной: эмфизематозная, токсическая (отечная), смешанная и т. п. Анаэробная инфекция продолжается 5 – 6 дней, и эти дни решают исход заболевания. Летальность во время первой мировой войны достигала 60 %.
Постинфекционный и поствакцинальный иммунитет в основном опосредуется антитоксинами. Роль антимикробных антител второстепенна. Продолжительность и напряженность иммунитета после перенесенной инфекции изучены недостаточно.
Лабораторная диагностика. Материалом для исследования служат кусочки пораженных тканей (некротизированная и пограничные с ней участки) и отечная жидкость. Кроме того, исследованию в случае необходимости подвергают перевязочный и шовный материал (шелк, кетгут), одежду, образцы почвы; при пищевых интоксикациях, вызванных клостридиями, – испражнения и продукты. Микробиологическая диагностика заключается в выделении из исследуемого материала возбудителя и его идентификации, основанной на изучении морфологических, культуральных, биохимических свойств и определении токсигенности. Исследование состоит из нескольких этапов:
1) бактериоскопия отделяемого раны или экссудата;
2) выделение возбудителя и его идентификация;
3) заражение белых мышей исследуемым материалом, фильтратом бульонной культуры или кровью больных для обнаружения токсина;
4) идентификация токсина клостридий с помощью реакций нейтрализации специфическими антитоксическими сыворотками в биологических пробах на белых мышах или культурах клеток (C. difficile).
Для выделения клостридий используют следующие среды: А. Жидкие накопительные (казеиновые или мясные, содержащие 1 % глюкозы и кусочки печени, перед посевом кипятят и заливают вазелиновым маслом для создания анаэробных условий), молоко. Б. Плотные – кровяной агар Цейсслера (15 % дефибринированной крови + 2 % глюкозы); кровяной агар с бензидином (колонии C. novyi на такой среде чернеют на воздухе); cреда Вильсона – Блера в длинных стеклянных трубочках (C. perfringens в такой среде уже через 3 – 4 ч вызывает почернение в месте своего размножения за счет образования сернистого железа из Na2S и FeCl3 и бурное газообразование за счет ферментации глюкозы); среда Виллиса – Хоббса (содержит, кроме питательного агара, лактозу, индикатор, яичный желток и обезжиренное молоко). На этой среде колонии C. perfringens окрашены в цвет индикатора (ферментируют лактозу), имеют ореол опалесценции (наличие лецитиназы); колонии C. novyi бесцветные (не ферментируют лактозу), окружены зоной опалесценции (лецитиназа); колонии C. septicum окрашены в красный цвет (ферментируют лактозу), но не имеют зоны опалесценции; колонии C. histolyticum – бесцветны, окружены зоной просветления; колонии C. sordellii, C. sporogenes и C. difficile – бесцветные (не ферментируют лактозу), но колонии C. sordellii имеют ореол опалесценции (имеют лецитиназу).
Материал для исследования делят на две части. Одну часть засевают на плотные дифференциально-диагностические (Виллиса – Хоббса и др.) и жидкие среды без прогревания, а другую – после прогревания при 80 °C 15 мин и при 100 °C (5 мин, 10 мин, 20 мин) засевают в жидкие мясные или казеиновые среды и инкубируют при 37 °C от 16 ч до 15 сут. (для прогретых проб). Выросшие культуры, содержащие массу грамположительных палочек, пересевают на плотные дифференциально-диагностические среды (Виллиса – Хоббса, Вильсона – Блера и др.) для получения изолированных колоний, а затем чистых культур и их идентификации.
При посеве исходного материала на дифференциально-диагностические среды после инкубации при 37 °C в течение 1 – 7 сут. колонии, вызвавшие соответствующие изменения на одной из этих сред и состоящие из грамположительных палочек, пересевают на мясные или казеиновые среды для дальнейшей идентификации. Для ускоренной диагностики газовой гангрены О. А. Комковой предложен следующий метод: посев производится в столбик полужидкого агара, к которому добавляется антитоксическая сыворотка. В такой среде с гомологичной антитоксической сывороткой клостридии вместо диффузного помутнения образуют изолированные колонии, а в препаратах-мазках из них имеют вид стрептобацилл (располагаются цепочками).
Лечение и профилактика. Главный метод предупреждения газовой гангрены – своевременная и правильная хирургическая обработка ран. В случае особо тяжелых ранений, которые могут повлечь развитие газовой гангрены, больному с профилактической целью вводят по 10 000 МЕ антитоксических сывороток против наиболее частых возбудителей – C. perfringens, C. novyi и C. septicum. С лечебной целью вводят те же сыворотки по 50 000 МЕ. При отсутствии эффекта сыворотки вводят повторно. Серотерапия должна обязательно сочетаться с эффективной антибиотикотерапией и соответствующим общеукрепляющим лечением.
Специфическая профилактика. Для создания искусственного иммунитета против анаэробной инфекции созданы препараты из различных анатоксинов, однако широкого применения они не получили.
Газовая гангрена – это чрезвычайно тяжелое инфекционное осложнение раневого процесса, которое вызывается анаэробными (размножающимися без доступа воздуха) микроорганизмами из рода клостридий. Как правило, развивается при обширных ранах с размозжением тканей. Сопровождается отечностью тканей, зловонным отделяемым, отхождением пузырьков газа и выраженной интоксикацией организма продуктами тканевого распада. Диагностируется на основании клинической картины, данных инструментальных и лабораторных исследований. Показано срочное оперативное лечение - вскрытие раны лампасными разрезами, при быстром прогрессировании процесса производят ампутацию.
МКБ-10
Общие сведения
Газовая гангрена – это очень тяжелый инфекционный процесс, который развивается в результате инфицирования ран анаэробными бактериями, обитающими в земле и уличной пыли. Особенно предрасположены к возникновению газовой гангрены пациенты с обширными ранами, сопровождающимися массивным размозжением мышечной ткани, возникновением карманов и участков с плохим кровоснабжением. Лечение патологии в зависимости от причин ее возникновения осуществляют специалисты в сфере гнойной хирургии, травматологии и ортопедии и других областях медицины.
Причины
Газовая гангрена вызывается бактериями из рода клостридий, которые в норме обитают в кишечнике травоядных домашних животных, откуда попадают в землю, уличную пыль, на одежду и т. д. В отдельных случаях обнаруживаются в фекалиях и на коже здоровых людей. Размножаются только в безкислородной среде, но в присутствии кислорода могут длительное время сохраняться в виде спор.
В 90% случаев возбудителем газовой гангрены является Clostridium perfringens, остальные приходятся на долю Cl. histolitycum, Cl. oedematiens, Cl. septicum, Cl. novii, Cl. fallax и т.д. Обычно газовая гангрена развивается в результате обширных размозженных ран и травматических отрывов конечностей, реже – в результате ранений толстого кишечника и попадания инородных тел. В отдельных случаях причиной возникновения могут стать даже небольшие раны (особенно – загрязненные обрывками одежды или частицами почвы).
Классификация
С учетом местных проявлений гнойные хирурги выделяют четыре формы газовой гангрены.
- Классическая или эмфизематозная форма. Наблюдается умеренный отек, постепенно сменяющийся омертвением тканей с выделением большого количества газа. Гной отсутствует. Раневая поверхность сухая, выявляются обширные очаги некроза. Грануляций нет, на дне виднеется омертвевшая серо-зеленая, не кровоточащая мышечная ткань с трупным запахом. При надавливании из раны выделяется газ и сукровичная жидкость. Кожа в зоне поражения холодная, бледная, покрытая буроватыми пятнами. По мере прогрессирования инфекции боли в ране сначала резко усиливаются, затем чувствительность теряется. Пульс на периферических артериях исчезает, конечность приобретает бурую окраску и омертвевает.
- Отечно-токсическая форма. Сопровождается обширным, быстро распространяющимся отеком, нарастающим буквально в течение каждой минуты. Рана без гнойного отделяемого, газ выделяется в малых количествах или отсутствует. Из-за быстро нарастающего отека мышцы сдавливаются и выбухают из раны. Подкожная клетчатка зеленоватая, желеобразная, мышечная ткань бледная, кожные покровы вокруг раны холодные, блестящие, резко напряженные. По мере развития воспаления периферический пульс исчезает, конечность становится бурой, развивается омертвение.
- Флегмонозная форма. Протекает более благоприятно, может быть развиваться на ограниченном участке. Отек окружающих тканей умеренный или незначительный, на дне раны – розовые мышцы с участками некроза. Из раны выделяется гной и пузырьки газа. Кожа вокруг раны теплая, без пятен. Пульс на периферических артериях сохранен.
- Гнилостная или путридная. Развивается в результате симбиоза анаэробных и гнилостных микроорганизмов. В отличие от других форм чаще возникает не на конечностях, а на туловище. Характеризуется молниеносным течением с бурным распадом тканей. Инфекция быстро распространяется по клетчаточным пространствам, вызывая омертвение клетчатки, мышц и фасций. Из раны выделяется газ и зловонное гнилостное отделяемое с кусочками разрушенных тканей. Присоединение гнилостной инфекции обуславливает разрушение стенок сосудов, поэтому при этой форме газовой гангрены часто наблюдаются вторичные кровотечения.
Симптомы газовой гангрены
Для патологии характерно раннее бурное начало. Симптомы обычно появляются на 1-3 день после травмы. Ткани вокруг раны отекают, появляется зловонное отделяемое с пузырьками газа. Отек стремительно распространяется на соседние участки, состояние больного быстро ухудшается, отмечаются признаки отравления организма продуктами распада тканей. Без специализированной медицинской помощи смерть наступает в течение 2-3 суток с момента начала болезни.
Особенности местных и общих проявлений зависят от вида возбудителя. Для Clostridium perfringens характерно фибринолитическое, токсико-гемолитическое и некротическое течение, для Clostridium septicum – серозно-кровянистый отек тканей, малое количество выделяемого газа и интенсивное разрушение эритроцитов. Clostridium oedematiens, напротив, образует большое количество газа и при этом также оказывает гемолитическое воздействие на организм. Clostridium histolitycum отличается особой агрессивностью по отношению к живым тканям. Всего в течение 10-12 часов она способна разрушить соединительную и мышечную ткань настолько, что будут видны кости.
Разрушение эритроцитов становится причиной быстро развивающейся анемии и гемолитической желтухи. В анализах крови выявляется снижение количества эритроцитов, снижение уровня гемоглобина, лейкоцитоз со сдвигом формулы влево и преобладанием юных форм нейтрофилов. К числу наиболее постоянных местных симптомов относится отек окружающих тканей, образование газа, разрушение мышечной ткани и отсутствие классических признаков воспаления.
Диагностика
Диагноз газовая гангрена выставляется на основании клинической картины и подтверждается дополнительными исследованиями. При изучении раневого отделяемого под микроскопом обнаруживаются клостридии. Рентгенологическое обследование подтверждает наличие газа в тканях. В процессе дифференциальной диагностики исключают фасциальную газообразующую флегмону, при которой не наблюдается разрушения мышц.
Лечение газовой гангрены
Лечение включает в себя неотложное оперативное лечение в сочетании с активной общей терапией. Рану широко вскрывают лампасными разрезами (широкими продольными разрезами на протяжении всего сегмента, включающими в себя разрез кожи, подкожной клетчатки и собственной фасции). Все нежизнеспособные ткани иссекают, рану промывают раствором перекиси водорода. При наличии подозрительных участков на соседних сегментах там также производят лампасные разрезы.
Раны обязательно оставляют открытыми и рыхло дренируют марлей, пропитанной раствором марганцовки или перекиси водорода. В течение первых 2-3 суток перевязки производятся 2-3 раза в день, в дальнейшем – ежедневно. При быстром прогрессировании, вовлечении в процесс всех мягких тканей и омертвении конечности выполняется ампутация или экзартикуляция. Ампутация проводится гильотинным способом, с отсечением всех слоев на одном уровне. Рану оставляют открытой, на культе выполняют лампасные разрезы, раны дренируют, используя марлю, смоченную в растворе перманганата калия или перекиси водорода.
Сразу после постановки диагноза начинают массивную инфузионную терапию с использованием плазмы, альбумина, растворов белков и электролитов. При анемии проводят переливание крови. Антибиотики вводят в высоких дозах внутриартериально или внутривенно. В послеоперационном периоде пациентам назначают гипербарическую оксигенацию. Выполняют внутривенное введение противогангренозной сыворотки. При установленном возбудителе используют моновалентную сыворотку, при неустановленном – поливалентную.
Прогноз и профилактика
Основным средством профилактики газовой гангрены является адекватная своевременная первичная обработка раневой поверхности и назначение антибиотиков широкого спектра действия. В процессе обработки должны быть иссечены все нежизнеспособные ткани, а также дно и края раны. Следует помнить, что антибиотикотерапия обязательна при любых обширных ранах, особенно – обильно загрязненных и сопровождающихся размозжением тканей. Профилактическое использование противогангренозных сывороток недостаточно эффективно и может стать причиной развития анафилактического шока.
Пациентов с газовой гангреной изолируют, выделяют им отдельный сестринский пост, перевязочный материал немедленно сжигают, инструменты и белье подвергают специальной обработке. Споры клостридий обладают высокой устойчивостью к кипячению, поэтому инструмент следует обрабатывать в условиях повышенного давления в паровом стерилизаторе либо в сухожаровом шкафу. Любые медицинские мероприятия необходимо проводить в резиновых перчатках, которые по окончании процедуры сжигают или погружают в дезинфицирующий состав (лизол, карболовую кислоту, хлорамин).
Еще одна проблема, которая чаще всего встречается летом, – это газовая гангрена, от которой, как и от столбняка, также не застрахован никто – ни пациенты, ни врачи, перед которым такой пациент образоваться может.
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Автор: Трубачева Е.С., врач – клинический фармаколог
Еще одна проблема, которая чаще всего встречается летом, – это газовая гангрена, от которой, как и от столбняка, также не застрахован никто – ни пациенты, ни врачи, перед которым такой пациент образоваться может. Помните громко прогремевший случай с экстренной посадкой в Португалии и высадкой из самолета плохо пахнущего пассажира? Это была она.
Что же такое газовая гангрена? Это раневая анаэробная клостридиальная инфекция, возникающая в результате инфицирования раны несколькими видами патогенных клостридий. Заболевание характеризуется яркой клинической картиной с бурными местными клиническими проявлениями, тяжелейшей общей интоксикацией и очень высокой летальностью. Как мы видим, все определения – только в превосходной степени: и действительно, стоит один раз увидеть анаэробную раневую инфекцию, и больше никогда уже ее ни с чем не перепутать. К слову, времена, когда врач в самом лучшем случае видел такое заболевание раз в жизни 30 лет назад, к сожалению, канули в лету, сейчас анаэробные инфекции не редкость в хирургических отделениях больниц скорой помощи. Хотя в других стационарах и поликлиниках тоже необходима клиническая настороженность, и именно ради нее будет сегодняшний разговор.
Микробиологические аспекты.
Газовую гангрену способны вызвать несколько видов патогенных клостридий:
- C.perfringens – на слуху больше всех, и это вполне заслуженно, так как этот вид вызывает порядка 70-80% анаэробных клостридиальных раневых инфекций. Так как он не имеет жгутиков и потому лишен подвижности, его проще определить при микроскопии мазка, и данный факт является одним из основных диагностических признаков
- C.oedematiens (она же C.nowyi) – способна вызвать 20-30% случаев заболевания
- C.septicum – 10-15%
- C.hystolyticum – 4-8%
Все перечисленные возбудители:
- являются грамположительными анаэробами
- способны к спорообразованию и повсеместному распространению в природе
- устойчивы к факторам внешней среды как в виде споры, так и в вегетативной форме
Клинические аспекты.
В отличие от столбняка для развития газовой гангрены требуется несколько предрасполагающих факторов:
- степень местных нарушений в самой ране, а именно состояние кровообращения – при обширном повреждении, приводящем к ишемии больших массивов мышечных тканей создаются максимально благоприятные условия для развития анаэробной клостридиальной инфекции
- общее состояние организма – снижение иммунного статуса
- степень загрязнения раны почвой – чем больше грязи, тем выше риски
Так как газовая гангрена – это раневая инфекция, то у нее имеются четко выраженные входные ворота в виде ран, проколов кожи и иных повреждений. Хотя тут автор поспорит, ибо лично имел дело с пациентом, у которой эти самые ворота так и не нашли, как ни старались, и при этом это был классический учебный случай, который надо бы студентам показывать. При визуально неповрежденной коже. Пациент был успешно вылечен, в том числе и потому, что этот диагноз не был отметен в виду отсутствия входных ворот инфекции. Поэтому если перед вами что-то выглядит как утка, крякает как утка, то иногда стоит поверить, что это действительно утка, сколько бы скептиков рядом ни смеялось и ни уверяло, что это хомячок.
Но вернемся к нашим клостридиям. Какие формы клостридиальной инфекции мы можем наблюдать?
Клинически (на основании локального статуса и общей клинической картины) можно выделить:
- Клостридиальный миозит (или то, что называют классической мионекротической формой, и именно ее имеют в виду по умолчанию, когда говорят о газовой гангрене) – в основе лежит поражение мышечной ткани, а ампутация пораженной конечности не всегда помогает избежать летального исхода
- Клостридиальный целлюлит (газовая флегмона) – с поражением подкожной клетчатки, течет более благоприятно
- Смешанная форма
Когда мы можем думать о газовой гангрене?
Хотя, в принципе, любая оземленная рана, особенно на нижних конечностях, должна вызывать серьезную настороженность, так как возбудители газовой гангрены, также как и возбудители столбняка, обитают повсеместно без исключений. И именно по этой причине ПХО ран должно выполняться до уровня здоровых тканей, несмотря на протесты и требования красивого незаметного шва.
Диагностические аспекты
В отличие от столбняка, возбудителей гангрены мы можем увидеть в мазке из раны. Поэтому содержимое ран надо обязательно красить, тогда в течение максимум пары часов (при наличии своей лаборатории) вы будете ориентироваться, что там в ране (помним, что самый часто выделяемый проблемный возбудитель C.perfringens отлично определяется под обычным световым микроскопом как грамположительные неподвижные с четкими обрубленными краями палочки, имеющие капсулу). Обязательно надо пользоваться данным методом диагностики, если имеется больничная микробиологическая лаборатория.
Далее должны быть проведены остальные культуральные исследования для подтверждения диагноза, но для этого, как мы говорили в прошлой статье, нужна хорошо оснащенная микробиологическая лаборатория и обученный для работы с анаэробами персонал.
Чем лечить?
Этот вопрос одновременно и очень прост, и очень сложен. Сложность вызвана крайне бурным течением заболевания, и мы можем просто не успеть ни с первичной хирургической обработкой раны (как и бывает в случае постинъекционных или постабортных форм), ни с антибактериальной терапией – вы же уже помните, что нам надо минимум 48 часов? А у пациента их может и не быть. Поэтому лечение должно начинаться максимально быстро, буквально на уровне приемного покоя или сразу в перевязочной поликлиники.
А в чем же простота, просите вы? В том, что антибактериальные препараты, убивающие возбудителей, в прямом смысле стоят копейки, так как это пенициллин и метронидазол. Главное – правильно рассчитать дозу и вводить ее строго внутривенно капельно, в идеале в виде суточных инфузий (касается пенициллина).
Автор умышленно не пишет схемы лечения, так как они уже давно написаны и надо сходить по этим двум ссылкам:
В нашей же статье мы рассмотрели вопросы, которые не освещены по приведенным ссылкам.

Газовая гангрена — тяжелая, смертельно опасная инфекция, вызываемая бактериями рода Clostridium. К счастью, в наше относительно мирное время это заболевание встречается очень редко и при своевременной диагностике все же поддается лечению. Подробности о течении заболевания, возможном лечении, профилактике и прогнозе — читайте в нашем материале.
Что такое газовая гангрена
Газовая гангрена — осложнение раневого процесса, возникающее при обсеменении раны бактериями рода Clostridium. Размножаясь в ране, бактерии способствуют некрозу (отмиранию) тканей, выделяют токсичные для человека вещества и продуцируют газ. Помимо этого вызывающие газовую гангрену микробы не только повреждают ткани в области раны, но и вызывают сильнейшую интоксикацию организма в целом. Это происходит за счет попадания в кровь продуктов их жизнедеятельности. Состояние, порой, прогрессирует настолько стремительно, что смерть пациента может наступить еще на этапе диагностики.
Чаще всего такая инфекция проявляется при обширных травматических повреждениях мягких тканей конечностей или как послеоперационное осложнение. Иногда также фиксируют и спонтанные случаи заболевания, не связанные с травмой, на фоне угнетенного иммунитета. Люди, страдающие диабетом, атеросклерозом, иммунодефицитными состояниями более подвержены инфекции. В последнее время увеличилась частота газовой гангрены у наркоманов, употребляющих инъекционные наркотики.
Причины
Причиной развития газовой гангрены является непосредственно бактерии — клостридии. Эти микробы в норме населяют нижний отдел толстой кишки человека и многих млекопитающих, также их споры содержатся в почве. Однако для развития инфекционного процесса недостаточно попадания клостридий в рану, необходим ряд условий для их размножения.
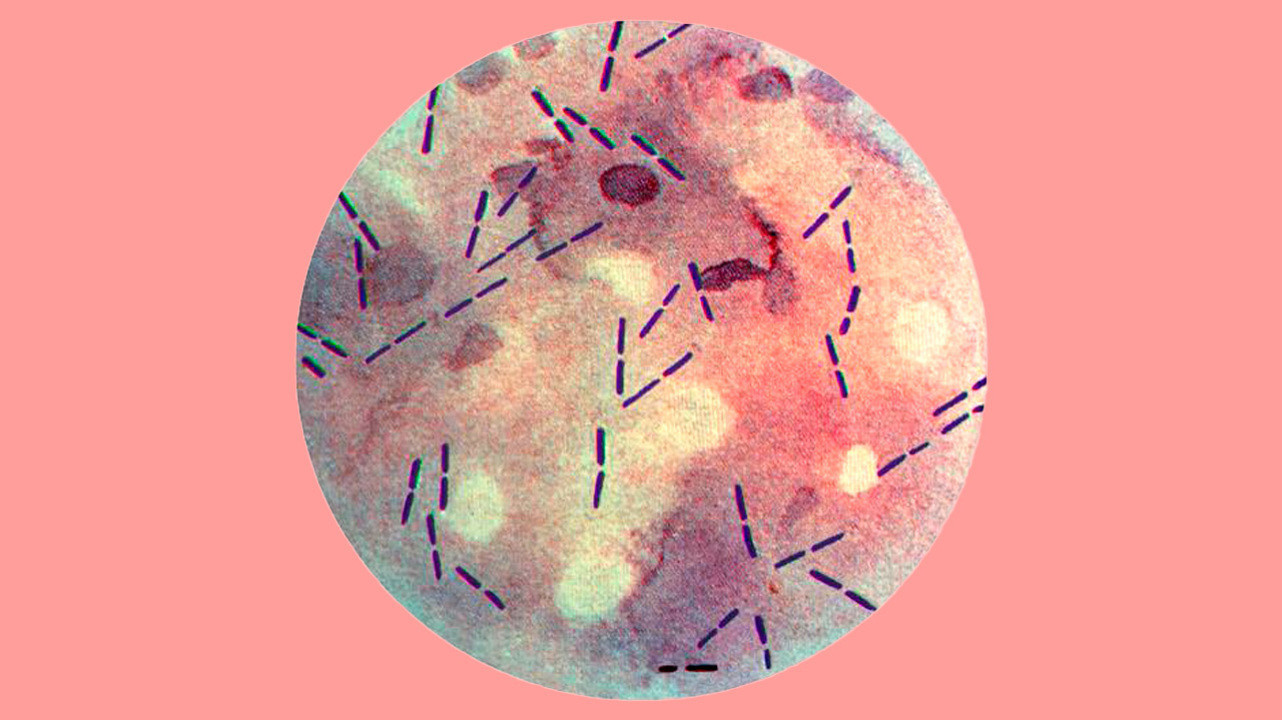
Рисунок 1. Примерно так выглядят клостридии под микроскопом. Источник: PHIL CDC
Раневой дефект должен быть достаточно глубоким, чтобы исключить возможность свободного поступления кислорода из атмосферного воздуха - возбудитель газовой гангрены жизнеспособен только в условиях полного отсутствия кислорода. Помимо этого необходимо нарушение кровоснабжения в области раны, так как насыщенная кислородом артериальная кровь губительна для клостридий. Именно поэтому таких микробов называют анаэробами — кислород им не только не нужен, но и отрицательно сказывается на жизнедеятельности. Это объясняет повышенный риск газовой гангрены конечностей у людей с диабетом и больных атеросклерозом, у которых бывают поражены сосуды и значительно нарушено кровоснабжение конечностей.
Самый частый представитель рода, вызывающий гангрену, — Clostridium perfingens. Этот вид клостридий характерен для классических случаев, когда инфекционный процесс возникает после обширных глубоких травм мягких тканей с занесением микроба в рану извне. Но заболевание также могут вызвать и другие представители этого рода бактерий.
Причиной инфекции помимо травмы могут быть и другие обстоятельства:
- Криминальный аборт. Например, газовая гангрена матки чаще возникает именно по этому поводу. Однако известны случаи заболевания после медицинских абортов, выкидышей и даже нормальных родов.
- Злокачественная опухоль толстой кишки, ее перфорация, угнетенное состояние иммунитета — объединены в одну группу, так в этих случаях имеет место спонтанная газовая гангрена, вызываемая C. septicum.
- Занесение инфекции нестерильной иглой при повторных инъекциях (нарушение правил асептики). Встречается среди инъекционных наркоманов.
Причины высокой смертности
Клостридии в ходе жизнедеятельности выделяют большое количество мощных токсинов, которые попадают в кровь и приводят к тяжелейшей интоксикации. Токсины нарушают работу всех органов, развивается недостаточность их функции. При этом микробы размножаются с огромной скоростью, выделяют еще больше токсинов и могут попадать в кровь. Так развивается сепсис — тяжелое, опасное для жизни состояние.
Также стоит учитывать, что большинство случаев анаэробной инфекции фиксируют на фоне других тяжелых состояний, которые являются жизнеугрожающими сами по себе: обширные травмы с множественными переломами и потерей крови, терминальные состояния при диабете, злокачественных опухолях.
Классификация
В классификации газовой гангрены используют несколько подходов, основные из них представлены в таблице ниже.
Определяется преимущественным типом поражаемой ткани:
- Клостридиальный миозит (больше поражаются мышцы)
- Клостридиальный целлюлит (поражение жировой клетчатки)
- Смешанная форма (поражаются и мышцы, и клетчатка)
Зависит от площади распространенности процесса:
- Локализованная форма
- Распространённая форма
- Молниеносная (первые симптомы через несколько часов, летальный исход в течение 1-2 суток)
- Быстропрогрессирующая (клинические проявления развиваются в течение 2-3 суток, вероятен летальный исход на 4-6 день)
- Медленно прогрессирующая (симптомы проявляются в течение 5-6 дней, летальный исход при поздней диагностике возможен через несколько недель)
- Эмфизематозная (преобладают скопления газа)
- Отечная (преобладает отек тканей)
- Флегмонозная (в тканях накапливается гной)
- Некротическая (наблюдается гниение, расплавление тканей)
- Смешанная (отек + скопление газов)
Симптомы
- Газовая гангрена сопровождается характерными местными и общими симптомами. Среди ранних проявлений заболевания отмечают:
- Беспокойное поведение больного или, наоборот, апатичность;
- Повышение температуры тела, обычно до 38°C;
- Тахикардия (частый пульс);
- Боли в ране распирающего характера — больше выражены при клостридиальном миозите и меньше при клостридиальном целлюлите.
Характерные местные симптомы появляются позже, к ним относят:
Выраженность симптомов варьирует в зависимости от возбудителя и клинико-морфологической формы заболевания. Иногда присутствует сильный отек пораженной области, но признаков скопления газа, характерного для анаэробного процесса, практически не обнаруживается. Возможна и обратная ситуация.
Отягчающие состояния
Диагностика инфекции часто бывает запоздалой, поскольку инкубационный период у клостридий очень короткий (от нескольких часов), а силы докторов направлены на борьбу с первопричиной — травмой. К тому же медленно прогрессирующие формы далеко не сразу дают характерную симптоматику. Все это обуславливает прогрессирование процесса и развитие отягчающих состояний, которые вытекают друг из друга. Речь идет о сепсисе и полиорганной недостаточности.
Сепсис — состояние, при котором воспалительная реакция развивается во всем организме. При этом бактерии из патологического очага попадают в кровь и разрушаются в ней защитными силами организма. Из разрушенных бактерий высвобождаются токсины, которые при газовой гангрене и так в избытке попадают в кровь из раны. Как итог — токсины повреждают клетки организма, что нарушает их функцию и функции органов, из которых они построены, таким образом развивается полиорганная недостаточность (ПОН). Это тяжелейший синдром, при котором нарушается работа всех органов и систем, что закономерно приводит к летальному исходу.
Довольно часто происходят случаи вторичной инфекции, когда рана повторно инфицируется на этот раз уже аэробными бактериями: стафилококками, стрептококками и т.д. Этот факт увеличивает объем основного лечения.
Диагностика
Диагноз, как правило, ставится симптоматически, так как время диагностики должно быть минимально. Из всех перечисленных выше симптомов хирурги особенно обращают внимание на триаду:
- Сильная боль в ране;
- Увеличение объема конечности;
- Повышение температуры тела.
Важно! При самостоятельном обнаружении указанных симптомов после получения травмы — незамедлительно вызывать скорую помощь.
Для подтверждения диагноза прибегают к бактериоскопическому и бактериологическому исследованиям — мазок из раны исследуют под микроскопом, инкубируют в специальных средах для идентификации возбудителя. С этой же целью применяется серодиагностика — возбудителя идентифицируют в материале из раны с помощью специальных диагностических реактивов.
Также в диагностике используется рентгенологическое исследование, которое визуализирует газ, скопившийся в тканях. Структура тканей при этом воздушная и напоминает пчелиные соты.
Лечение
Лечение при газовой гангрене — комплексное, включает два основных компонента: хирургический и медикаментозный. Больного изолируют в отдельную палату или бокс во избежание распространения инфекции среди пациентов медицинского учреждения.
Хирургическое лечение
При газовой гангрене хирургическое лечение обязательно и выполняется в экстренном порядке, объем вмешательства зависит от тяжести и формы заболевания.
В первую очередь под анестезией производят глубокое и широкое рассечение раны для обеспечения поступления в нее кислорода. Некротизированные участки тканей подвергаются удалению. Раневая полость обрабатывается антисептическими препаратами и дренируется. После выполняемых манипуляций никогда не накладывают швы — раны должны быть открытыми. Если таких мероприятий оказывается недостаточно и инфекция продолжает прогрессировать, прибегают к широким лампасным разрезам (это значит, что их глубина достигает мышечной ткани), идущим вдоль всего сегмента конечности.
К сожалению, в далеко зашедших случаях клостридиального миозита с поражением магистральных сосудов даже такие меры могут не принести результата. В таком случае прибегают к самой радикальной процедуре — ампутации.
Как можно понять из сказанного, тяжесть хирургического лечения определяется тем, насколько далеко прогрессирует гангрена. В любом случае, открытые раны заживают долго и, соответственно, дольше приносят болевые ощущения. Ситуация усугубляется тем, что оперативные процедуры могут по необходимости повторяться.
Медикаментозное лечение
Одновременно с хирургическим вмешательством немедленно приступают к медикаментозной терапии. Внутривенно в высоких дозах вводят лечебную сыворотку против наиболее распространенных штаммов клостридий, а при установленном возбудителе — против конкретного штамма. Помимо этого интенсивно проводится дезинтоксикационная терапия — внутривенно вводят до 4 литров жидкости, содержащей растворенные ионы, белки, препараты, улучшающие микроциркуляцию (кровообращение в капиллярах), и другие необходимые организму вещества.
Антибиотикотерапия включает применение групп антибиотиков, активных в отношении анаэробных бактерий: пенициллины, метронидазол, карбапенемы и др. В крови постоянно поддерживается стабильно высокая концентрация препаратов.
В целях купирования болевого синдрома применяют нестероидные противовоспалительные препараты (НПВП), наркотические анальгетики.
Гипербарическая оксигенация
Гипербарическая барокамера представляет собой капсулу, в которой больной дышит кислородом под высоким давлением. Данный метод лечения позволяет повысить концентрацию кислорода в крови, что положительно влияет на регресс газовой гангрены. Процедура помогает значительно снизить необходимость дальнейших хирургических вмешательств, в том числе ампутации.
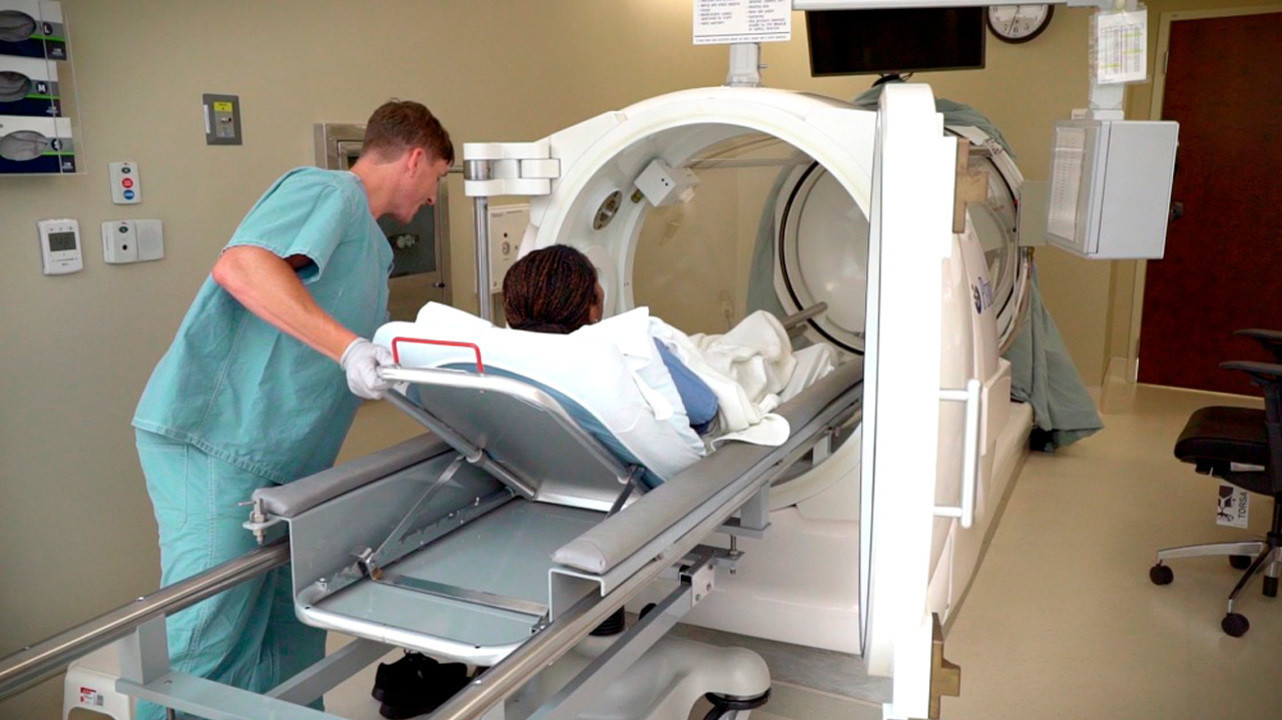
Рисунок 3. Барокамера. Источник: U.S. Army photo by James Camillocci / DVIDS
Прогноз и профилактика
Прогноз зависит от клинико-морфологической формы гангрены и своевременности предпринимаемых лечебных мер. При клостридиальном целлюлите прогноз относительно благоприятный, так как процесс распространяется медленно и хорошо подвергается лечению. Однако если инфекция достигает мышц, прогноз значительно ухудшается и возрастает необходимость в более радикальном оперативном вмешательстве. В среднем, летальность колеблется в зависимости от страны и больничного учреждения на уровне 15-40%.
Методы профилактики включают неспецифические и специфические меры. К первым относятся:
- Своевременная и качественная обработка ран медработниками, внимательное ведение пациентов с травмами;
- Усиленное наблюдение за раневыми процессами у пациентов с сахарным диабетом, атеросклерозом и иммунодефицитами;
- Соблюдение методов асептики, внимательное ведение послеоперационных больных.
Из специфических мер на данный момент используют введение антигангренозной сыворотки против наиболее распространенных штаммов возбудителей газовой гангрены. К процедуре прибегают, если имеется факт выраженного загрязнения раны или обширная травма с размозжением тканей и множественными переломами.
Заключение
Газовая гангрена — тяжёлое инфекционное осложнение раневого процесса, которое чаще всего возникает после обширных глубоких травм конечностей и характеризуется высокой летальностью. При этом повышается температура тела, нарастают отек и боль в пораженной области. Больные атеросклерозом, сахарным диабетом и иммунодефицитами находятся в группе повышенного риска. Тяжесть процесса напрямую зависит от формы заболевания и оперативности хирургической помощи, от этого же зависит и успех лечения. Тяжелые формы заканчиваются в лучшем случае инвалидизацией. Несмотря на это, современная медицина и отсутствие масштабных военных конфликтов свели распространенность газовой гангрены к минимуму. Имеющиеся редкие случаи инфекции, при своевременной госпитализации и отсутствии других тяжелых состояний, подвергаются комплексному лечению с достаточно высокой эффективностью.
Читайте также:

