Гемолитический шок патогенез кратко
Обновлено: 04.07.2024
Геморрагический шок (ГШ) является основной и непосредственной причиной смерти рожениц и родильниц, продолжает оставаться наиболее опасным проявлением различных заболеваний, определяющих летальный исход. ГШ - критическое состояние, связанное с острой кровопотерей, в результате которой развивается кризис макро- и микроциркуляции, синдром полиорганной и полисистемной недостаточности
Источником острой массивной кровопотери в акушерской практике могут быть:
- преждевременная отслойка нормально расположенной плаценты
- предлежание плаценты;
- гипотония матки;
- разрыв матки;
- эмболия околоплодными водами;
- коагулопатическое кровотечение;
- интимное прикрепление плаценты;
- печеночная недостаточность;
- повреждения сосудов параметральной клетчатки с формированием больших гематом.
У многих женщин при беременности на фоне позднего токсикоза соматических заболеваний имеется "готовность" к шоку вследствие выраженной исходной гиповолемии и хронической циркуляторной недостаточности. Гиповолемия беременных наблюдается часто при многоводии, многоплодии, сосудистых аллергических поражениях, не достаточности кровообращения, воспалительных заболеваниях почек.
ГШ приводит к тяжелым полиорганным нарушениям. В результате геморрагического шока поражаются легкие с развитием острой легочной недостаточности по типу "шокового легкого". При ГШ резко уменьшается почечный кровоток, развивается гипоксия почечной ткани, происходит формирование "шоковой почки". Особенно неблагоприятно влияние ГШ на печень, морфологические и функциональные изменения в которой вызывают развитие "шоковой печени". Резкие изменения при геморрагическом шоке происходят и в аденогипофизе, приводя к некрозу его. Таким образом, при ГШ имеют место синдромы полиорганной недостаточности.
Патогенез.
Острая кровопотеря, снижение ОЦК, венозного возврата и сердечного выброса приводят к активации симпатико-адреналовой системы, что ведет к спазму сосудов, артериол и прекапиллярных сфинктеров в различных органах, включая мозг и сердце. Происходит перераспределение крови в сосудистом русле, аутогемодилюция (переход жидкости в сосудистое русло) на фоне снижения гидростатического давления. Продолжает снижаться сердечный выброс, возникает стойкий спазм артериол, изменяются реологические свойства крови (агрегация эритроцитов "сладж" - феномен).
В дальнейшем периферический сосудистый спазм cтaнoвится причиной развития нарушений микроциркуляции и приводит к необратимому шоку, который подразделяется на следующие фазы:
- фаза вазоконстрикции со снижением кровотока в капиллярах
- фаза вазодилатации с расширением сосудистого пространства и снижением кровотока в капиллярах;
- фаза диссеминированного внутрисосудистого свертывания (ДВС);
- фаза необратимого шока.
В ответ на ДВС активируется фибринолитическая системы этом лизируются сгустки и нарушается кровоток.
При прогрессировании шока формируется полиорганная недостаточность: РДСВ, ОППН, декомпенсация синдрома ДВС крови, сердечная недостаточность, отек головного мозга и процесс вступает в необратимую фазу, летальность при которой составляет 70-80%.
В акушерской практике, особенно при наличии гестоза, переход в стадию полиорганной недостаточности происходит очень быстро, поскольку предпосылки для ее развития уже сформированы.
Единственная физиологическая компенсаторная реакция при беременности - увеличение ОЦК - и та отсутствует при гестозе.
Таблица. Реакции организма при массивной кровопотере и формировании шока.
Адаптивные реакции
Декомпенсация
Выброс стресс-гормонов (АКТГ, СТГ, ТТГ, АДГ, кортизол, катехоламины, ренин-ангиотензин-альдосторон, глюкагон)
Истощение функции эндокринных желез и гормональная недостаточность
Вазоконстрикция вен, а затем и пре- и посткапиллярных сфинктеров, открытие артерио-венозных шунтов и централизация кровообращения с последующим депонированием крови и переходом жидкости в интерстициальное пространство
Тканевая гипоперфузия и гипоксия
Выброс тромбоксана, NO, TNF, PAF, брадикинина и т.д.
Расширение сосудов и нарушение проницаемости
Задержка Na и воды
Повышение цены дыхания
Повышение вязкости крови
Нарушение кровообращения в зоне микроциркуляции
Внеклеточная и клеточная дегидратация
Переход метаболизма на анаэробный гликолиз.
Классификация.
Для оценки тяжести при геморрагическом шоке практическое значение имеет не абсолютная величина кровопотери, а то, как организм женщины на это реагирует, от резерва адаптации, который резко снижен при гестозе, экстрагенитальной патологии.
По степени тяжести различают компенсированный, декомпенсированный, обратимый и необратимый шок. Выделяют 4 степени геморрагического шока.
I степень ГШ, Дефицит ОЦК до 15%. АД выше 100 мм рт.ст центральное венозное давление (ЦВД) в пределах нормы. Незначительная бледность кожных покровов и учащение пульса до 80-90 уд/мин, гемоглобин 90 г/л и более.
II степень ГШ. Дефицит ОЦК до 30%. Состояние средней тяжести, наблюдаются слабость, головокружение, потемнение в глазах тошнота, заторможенность, бледность кожных покровов. Артериальная гипотензия до 80-90 мм рт.ст., снижение ЦВД (ниже 60 мм вод.ст.), тахикардия до 110-120 уд/мин, снижение диуреза, гемоглобина до 80 г/л и менее.
III степень ГШ. Дефицит ОЦК 30-40%. Состояние тяжелое или очень тяжелое, заторможенность, спутанность сознания, бледность кожных покровов, цианоз. АД ниже 60-70 мм.рт.ст. Тахикардия до 130-140 уд/мин, слабое наполнение пульса. Олигурия.
IV степень ГШ Дефицит ОЦК более 40%. Крайняя степень угнетения всех жизненных функций: сознание отсутствует, АД и ЦВД, также пульс на периферических артериях не определяются. Дыхание поверхностное, частое. Гипорефлексия. Анурия.
КОМПЕНСИРОВАННЫЙ ШОК - снижение ОЦК до 20%. Артериальное давление в пределах 70-90 мм рт. ст., тахикардия до 110 в мин, ЦВД нормальное или умеренно снижено, СИ - 3-3,5 л/мин м2. Сознание ясное, бледные теплые кожные покровы, жажда, сухость во рту, темп диуреза более 30 мл/ч. Активация коагуляции и может быть компенсированный ДВС-синдром, компенсированный метаболический ацидоз. Гемоглобин 80-90 г/л.
ДЕКОМПЕНСИРОВАННЫЙ ШОК - снижение ОЦК более 20%. Артериальное давление ниже 70 мм рт. ст., тахикардия более 120 в мин, ЦВД отрицательное, СИ менее 3 л/мин м2. Эйфория, бледные, мраморные кожные покровы, холодный пот, акроцианоз. Резкая жажда. Олигоанурия (темп диуреза менее 30 мл/ч). Явные признаки ДВС-синдрома, декомпенсированный метаболический ацидоз. Резкая одышка, поверхностное дыхание.
Клиника.
ГШ определяется механизмами, приводящими к дефициту ОЦК, изменению КОС крови и электролитного баланса нарушению периферического кровообращения и синдром ДВС.
Симптомокомплекс клинических признаков ГШ включает: слабость, головокружение, жажду, тошноту, сухость во рту, потемнение в глазах, бледность кожных покровов, холодные и влажные, заострение черт лица, тахикардию и слабое наполнение пульсе снижение АД, одышку, цианоз.
Диагностика ГШ несложна, однако определение степени его тяжести, так же как и объема кровопотери, может вызвать определенные трудности.
Решить вопрос о степени тяжести шока - значит определить объем интенсивного лечения.
Тяжесть ГШ зависит от индивидуальной переносимости кровопотери, преморбидного фона, акушерской патологии и метода родоразрешения. Особенности развития ГШ при различной акушерской патологии различны.
ГШ при предлежании плаценты. Факторами, cпocoбcтвующими развитию шока при предлежании плаценты, являются: артериальная гипертония, железодефицитная анемия, сниженный прирост ОЦК к началу родов. Повторные кровотечения при беременности или в родах этом фоне приводят к активации тромбопластина, падению свертывающей способности крови и развитию гипокоагуляции.
ГШ при преждевременной отслойке нормально расположенной плаценты. Особенностью развития ГШ при данной патологии является неблагоприятный фон хронического нарушения периферического кровообращения. При этом имеют место потеря плазмы, гипервязкость, стаз и лизис эритроцитов, активация эндогенного тромбопластина, потребление тромбоцитов, хроническая форма ДВС. Хроническое нарушение кровообращения всегда наблюдается при токсикозе беременных, особенно при длительном его течении, на фоне соматических заболеваний, таких, как болезни почек и печени, сердечно-сосудистой системы, анемии. При отслойке плаценты возникает экстравазат, выделяющий тромбопластины и биогенные амины в процессе разрушения клеток, которые "запускают" механизм нарушения системы гемостаза. На этом фоне быстро наступают коагулопатические расстройства. ГШ при преждевременной отслойке нормально расположенной плаценты протекает особенно тяжело, сопровождается анурией, отеком мозга, нарушением дыхания, а закрытая гематома ретроплацентарного пространства по типу синдрома сдавления способствует этому. От быстрого принятия тактических решений и мер зависит жизнь больных.
ГШ при гипотоническом кровотечении. Гипотоническое кровотечение и массивная кровопотеря (1500 мл и более) при нем coпровождаются неустойчивостью компенсации. При этом развиваются нарушения гемодинамики, симптомы дыхательной недостаточности, синдром с профузным кровотечением, обусловленным потреблением факторов свертывания крови и резкой активности фибринолиза. Это приводит к необратимым полиорганным изменениям.
ГШ при разрыве матки. Особенностью является сочетание геморрагического и травматического шока, которые способствуют быстрому развитию синдрома ДВС, гиповолемии и недостаточности внешнего дыхания.
Принципы лечения гемораггического шока.
Лечение должно быть ранним и комплексным, остановка кровотечения - надежной и немедленной.
ПОСЛЕДОВАТЕЛЬНОСТЬ НЕОТЛОЖНЫХ МЕРОПРИЯТИЙ.
Остановка кровотечения - консервативные, оперативные методы лечения (ручное обследование полости матки, чревосечение с удалением матки, перевязкой сосудов).
Гемотрансфузия с возмещением кровопотери донорской крови (теплой или малых сроков хранения - 3 сут). Удельный вес донорской крови не должен хранения превышать 60-70% объема кровопотери при ее одномоментном замещении.
Восстановление ОЦК, проведение контролируемой гемодилюции, внутривенное введение коллоидных, кристаллоидных растворов (реополиглюкин, полиглюкин, желатиноль, альбумин, протеин, эритроцитарная масса, плазма, гемодез, ацесоль, хлосоль, раствор глюкозы и др.). Соотношение коллоидных, кристаллоидных растворов и крови должно быть 2:1:1. Критериями безопасности гемодилюции служит величина гематокрита не ниже 0.25 г/л, гемоглобина не ниже 70 г/л. КОД не ниже 15 мм.рт.ст.
коррекция метаболичевкого ацидоза раствором гидрокарбоната натрия.
Введение глюкокортикоидных гормонов (преднизолон, гидрокортизон, дексаметазон).
Поддержание адекватного диуреза на уровне 50-60 мл/ч.
Поддержание сердечной деятельности (сердечные гликозиды, кокарбоксилаза, витамины, глюкоза).
Адекватное обезболивание (промедол, пантопон, анестезиологическое пособие).
Десенсибилизирующая терапия (димедрол, пипольфен, супрастин).
Дезинтоксикационая терапия (гемодез, полидез).
ЛЕЧЕНИЕ СИНДРОМА ДВС НАПРАВЛЕНО НА:
- Устранение основной причины синдрома
- нормализацзии центральной и периферической гемодинамики
- восстановление гемокоагуляционных свойств
- ограничение процесса внутрисосудистого свертывания крови
- нормализация фибринолитической активности
Инфузионная терапия при ДВС-синдроме обязательно должна включать:
- гемотрансфузию - используют только теплую донорскую кровь или свежеконсервированную кровь, со сроком хранения не более 3 суток.
- Сухую нативную, замороженную плазму, альбумин, низкомолекулярные декстраны
антиаггреганты (трентал, теоникол, курантил, дипиридамол) в стадии гиперкоагуляции
протеолитические ферменты (контрикал, трасилол, гордокс) - в стадии гипокоагуляции. - Степень гемодилюции должна контролироваться показателями гематокрита, ОЦК и ОП, ЦВД, коагулограммой и почасовым диурезом.
Интенсивная терапия геморрагического шока в стадии компенсации.
МЕРОПРИЯТИЯ ПЕРВОЙ ОЧЕРЕДИ
Манипуляции:
- Катетеризация центральной вены.
- Ингаляция yвлажненного кислорода.
- Контроль диуреза.
- Для остановки кровотечения акушерами должно быть выполнено: ручное обследование полости матки, наложение клемм по Генкелю, введение утеротонических средств (окситоцин, метилэргометрин).
- Развертывание операционной.
Обследование:
- Эритроциты, Hb, Ht, тромбоциты, фибриноген.
- Диурез.
- ЦВД.
Медикаментозная терапия:
1. Восполнение ОЦК: полиглюкин 400 мл (реополиглюкин), гелофузин 500 мл, рефортан 500 мл, стабизол 500 мл, глюкоза 10%, кристаллоиды. Объем инфузионной терапии: 200% от объёма кровопотери.
2. Восполнение кислородной ёмкости крови: эритроцитарная масса (взвесь) до трех суток хранения. Основная задача - обеспечить адекватный транспорт и потребление кислорода.
При неэффективной гемодинамике нормальные показатели гемоглобина не свидетельствуют о нормальном потреблении кислорода и оксигенации тканей.
3. Ингибиторы протеаз
4. Мембраностабилизаторы: преднизолон до 300 мг, Вит.С 500 мг, троксевазин 5 мл, этамзилат Na 250-500 мг, эссенциале 10 мл, токоферол 2 мл, цито-мак 35 мг.
5. Стимуляция диуреза и профилактика ОПН: реоглюман 400 мл, маннитол, лазикс дробно до 200 мг при явлениях олигоанурии, в/в эуфиллин 240 мг.
6. Актовегин 10-20 мл в/в.
7. Антигистаминные препараты.
8. Дезагреганты: трентал до 1000 мг при устраненном источнике кровотечения.
Таблица. Классификация кровезаменителей
Гемодинамического, противошокового, реологического действия
Дезинтоксикационного действия
Препараты для парэнтерального питания
Регуляторы водного-солевого и кислотно-основного состояния
Декстран (полиглюкин, реополиглюкин, полифер. реоглюман)
Гидрооксиэтилкрахмал (волекам, поливер, лонгастерил, стабизол, рефортан)
Желатин (желатиноль, плазмажель, гелофузин)
Поливинилпирролидон (гемодез, неокомпенсан)
Полидез, энтеродез, глюконеодез
Хлорид натрия, глюкоза, лактосол, р-р Гартмана, Рингера,
бикарбонат натрия, трисамин
Показания к ИВЛ при геморрагическом шоке:
- кровопотеря более 30 мл/кг;
- коагулопатическое кровотечение;
- артериальная гипотония более 30 мин;
- повторные операции по поводу остановки кровотечения;
- при сочетании с гестозом - продленная ИВЛ при кровопотере более 15 мл/кг;
- сочетание с шоком другого типа (анафилактический, кардиогенный, гемотрансфузионнный, септический).
С первых минут ИВЛ проводится малыми объемами ( можно ВЧ ИВЛ) с соотношением вдоха и выдоха 1:2,1:3,1:4, без использования ПДКВ. В дальнейшем параметры вентиляции корригируются в зависимости от показателей газов крови и гемодинамики.
Продолжительность ИВЛ будет определяться эффективностью остановки кровотечения, восстановлением кислородной емкости крови (гемоглобин более 100 г/л, эритроциты более 3*1012, гематокрит в пределах 30%), стабилизацией гемодинамики и достаточным темпом диуреза. Должны отсутствовать гипоксемия и рентгенологические признаки РДСВ. Пpи кpовопотеpе, пpевышающей 30 мл/кг, не следует планиpовать пpекpащение ИВЛ в течение пеpвых суток.
Гемотрансфузионный шок – это одно из опаснейших осложнений переливания компонентов крови, выражающееся в разрушении эритроцитов с выбросом токсичных веществ в сосудистое русло больного. Характеризуется психоэмоциональным возбуждением, болезненными ощущениями в поясничной области, тахикардией, падением артериального давления, желтухой. Диагностируется на основании клинической картины, ряда показателей общего анализа и биохимического состава крови, антиглобулинового теста. Лечение предполагает немедленное прекращение гемотрансфузии и симптоматическую терапию: выведение продуктов распада эритроцитов, частичное или полное замещение функции органов-мишеней.
МКБ-10
Общие сведения
Гемотрансфузионный шок – крайнее проявление реакции несовместимости. Встречается редко (в 7% всех трансфузий крови), но доминирует в структуре осложнений переливания (от 50% до 61,5%). При этом летальность, по разным источникам, может достигать 71,2%. Развивается непосредственно во время процедуры или в ближайшие 1-2 часа после ее окончания. Признаки шока, как правило, проявляются в течение 30-45 минут от начала гемотрансфузии. В связи с опасностью развития шокового состояния и возникновения фатальных последствий переливание проводится исключительно в условиях стационара врачом-трансфузиологом или анестезиологом-реаниматологом, прошедшим специальное обучение.

Причины
Считается, что главной причиной развития состояния является несовместимость крови донора и пациента. В связи с этим основными факторами риска являются нарушение правил гемотрансфузии, отсутствие достаточной квалификации у врача, проводящего переливание. Гемотрансфузионный шок развивается при:
Шоковые явления могут развиться после переливания инфицированной среды в случае нарушения герметичности гемакона, ненадлежащего его хранения или несоблюдения срока карантина плазмы. В литературе описана потенциальная возможность развития гемотрансфузионного осложнения при тяжелой форме иных аллергических реакций, системных заболеваний, при переливании несовместимых компонентов в анамнезе.
Патогенез
В основе патогенетического механизма гемотрансфузионного шока лежит второй тип аллергических реакций – цитотоксический. Эти реакции отличаются быстрым выбросом гистамина, высокой скоростью развития (иногда в течение несколько минут). При поступлении в кровоток пациента несовместимых компонентов объемом 0,01% и более от ОЦК начинается гемолиз (разрушение перелитых эритроцитов) в сосудах реципиента. При этом в кровь выбрасываются биологически активные вещества. Значимыми являются несвязанный гемоглобин, активный тромбопластин и внутриэритроцитарные факторы свертывания.
В результате выброса гемоглобина формируется его дефицит как переносчика кислорода, он проходит через почечный барьер, повреждая почку ‒ появляется гематурия. Все факторы вызывают спазм, а затем расширение мелких сосудов. Во время сужения просвета капилляров развивается гемосидероз – опасный процесс, приводящий к острому почечному повреждению вследствие нарушения фильтрации. При высоком выбросе факторов свертывания высока вероятность ДВС–синдрома. Существенно увеличивается проницаемость сосудистого эндотелия: жидкая часть крови покидает русло, сгущение обеспечивает рост концентрации электролитов. В результате повышения концентрации кислотных остатков нарастает ацидоз.
Нарушения микроциркуляции, перераспределение жидкости между сосудами и интерстицием, гипоксия приводят к синдрому полиорганной недостаточности – поражаются печень, почки, легкие, эндокринная и сердечно-сосудистая системы. Совокупность нарушений влечет за собой критическое снижению артериального давления. Гемотрансфузионный шок относится к шокам перераспределения.
Классификация
Bыдeляют три cтeпeни гемотрансфузионного шoкa в зaвиcимocти oт уpoвня cнижeния cиcтoличecкoгo apтepиaльнoгo дaвлeния: I степень – АД падает дo 90 мм рт. ст.; II – до 70 мм рт. ст.; III – ниже 70 мм рт. ст. Более показательны периоды развития шoкa, отличительными особенностями которых является развернутая клиническая картина и поражение органов–мишеней:
- Период шока. Начинается с перераспределения жидкости и нарушений микроциркуляции. Основной клинический аспект - падение артериального давления. Часто возникает ДВС–синдром. Ведущими становятся проявления со стороны сердечно-сосудистой системы. Продолжается от нескольких минут до 24 часов.
- Пepиoд oлигурии/ анурии. Характеризуется дальнейшим поражением почек, нарушением их фильтрационной способности, снижением реабсорбции. При искусственном отведении мочи наблюдается гематурия, кровоточивость уретры. Симптомы шока становятся смазанными. В случае неадекватного лечения требуются возрастающие дозы симпатомиметиков.
- Период восстановления. Наступает при своевременном старте терапии. Фильтрационная функция почек улучшается. При затяжном втором периоде шока повреждение почки необратимо, на это будет указывать протеинурия и снижение альбумина в плазме.
- Peкoнвaлecцeнция (выздopoвлeниe). Период нормализации деятельности всех систем, функциональные дефекты полностью регрессируют, анатомические ‒ компенсированы. Происходит полное восстановление свертывания, сосудистого барьера, баланса электролитов. Продолжительность 4-6 месяцев. По завершении этапа можно судить о хроническом поражении органов.
Симптомы гемотрансфузионного шока
Клинические проявления наблюдаются уже во время гемотрансфузии, но могут протекать стерто и оставаться незамеченными на фоне тяжести основного заболевания. Более чем у 70% больных наблюдаются психическое возбуждение, неясное беспокойство; гиперемия лица на фоне общей бледности, цианоза или мраморности; давящие, стесняющие дыхание боли в груди; одышка, ощущение нехватки воздуха; тахикардия. Редко встречается тошнота или рвота. Характерным неблагоприятным признаком является боль в пояснице, указывающая на поражение почек.
При молниеносном течении шока пациент в течение нескольких минут может погибнуть от критического падения артериального давления, рефрактерного к симпатомиметическим средствам. Если развитие шока постепенное, у больных наступает временное мнимое улучшение. В дальнейшем клиника нарастает: повышается температура тела, появляется желтушность слизистых и кожных покровов, усиливаются болевые ощущения. Со временем при большом объеме гемотрансфузии появляются отеки и гематурия.
Осложнения
В числе главных осложнений шока ‒ полиорганная недостаточность и острая почечная недостаточность. При неэффективности лечения острый процесс хронизируется и приводит к инвалидизации пациента. Большой объем гемотрансфузии и поздняя диагностика вызывают накопление критической концентрации электролитов. Гиперкалиемия вызывает рефрактерные жизнеугрожающие аритмии. Вслед за повреждением миокарда и почек при гемотрансфузионном шоке нарушается кровоснабжение всех органов и тканей. Развивается респираторная дисфункция. Легкие не могут выполнять выделительную функцию и выводить из организма токсины, усугубляя интоксикацию и ишемию. Формируется порочный круг и полиорганная недостаточность.
Диагностика
Главным диагностическим критерием гемотрансфузионного шока является связь гемотрансфузии с симптомами. Клиническая картина позволяет заподозрить развитие шока и дифференцировать его от ряда других осложнений переливания. При появлении типичных симптомов проводят лабораторную диагностику, консультацию гематолога и трансфузиолога. Обязательными тестами являются:
- Общий и биохимический анализы крови. У пациентов с трансфузией несовместимой крови прогрессирует гипохромная анемия, снижено число тромбоцитов, в плазме появляется свободный гемоглобин, определяется гемолиз. Через 12–18 часов повышаются трансаминазы, мочевина, креатинин, калий и натрий. Газовый анализ и КЩС крови позволяют оценить эффективность оксигенации, функцию легких, возможности организма по компенсации ацидоза и гиперкалиемии.
- Исследование гемостаза. Коагулограмма характерна для ДВС-синдрома. Стадия гиперкоагуляции сменяется истощением свертывающих компонентов, вплоть до полного отсутствия. У пожилых пациентов, принимающих варфарин, целесообразна тромбоэластограмма. На основании данных решается вопрос о необходимости применения коагулянтов, переливания плазмы и плазменных факторов, тромбоцитарной массы.
- Антиглобулиновые тесты. Являются стандартом обследования пациентов с осложнениями гемотрансфузии и дифференциальной диагностики. Основной из них – проба Кумбса. Положительный результат означает присутствие Ат к резус-фактору и специфических антител-глобулинов, фиксирующихся на эритроцитах. Проба Бакстера позволяет с высокой вероятностью заподозрить верный диагноз и начать интенсивную терапию до готовности других лабораторных данных.
- Исследования мочи.Олигурия или анурия свидетельствуют о поражении почек. В моче появляется свободный гемоглобин, макрогематурия, белок. Пограничным показателем для перевода пациента в реанимацию является снижение суточного диуреза до 500 мл.
В условиях отделения реанимации мониторинг ЭКГ осуществляется каждый час до купирования острого состояния. Дифференциальную диагностику проводят с острым почечным повреждением другой этиологии и синдромом массивных гемотрансфузий. В первом случае ключевую роль играет гемотрансфузия и время развития шока, во втором – проба Кумбса и объем перелитой среды. Синдром массивной гемотрансфузии и шок имеют сходные патогенез и принципы терапии, не требуют дифференциации в первые сутки лечения. Нередко эти диагнозы устанавливаются ретроспективно.
Лечение гемотрансфузионного шока
При подозрении на несовместимость следует немедленно остановить гемотрансфузию и начать инфузионную терапию. Лечение проводится в ОРИТ под контролем реаниматолога и с участием трансфузиолога. Основные мероприятия направлены на ускоренное выведение токсических веществ, поддержание гомеостаза, в случае необходимости – протезирование витальных функций. Обязательна катетеризация центральной вены. Медикаментозная терапия включает:
- Препараты для повышения АД. С целью поддержания давления и насосной функции миокарда применяют симпатомиметики (адреналин, норадреналин, дофамин). Инфузионная терапия восполняет объем в сосудистом русле, обеспечивает достаточный сердечный выброс. Обязательно использование кристаллоидов совместно с коллоидами для уменьшения эффекта обратного оттока.
- Противошоковые препараты. Антигистаминные средства и глюкокортикостероиды уменьшают отечность и перераспределение жидкости. Хлорид кальция способен снижать проницаемость сосудистой стенки. НПВП уменьшают болевые ощущения и отек тканей, стабилизируют эндотелий. При их неэффективности, выраженном беспокойстве больного применяют наркотические анальгетики.
- Коррекцию свертывающей системы. С целью уменьшения тромбообразования в периоде гиперкоагуляции и нивелирования последствий изменения микроциркуляции применяют дезагреганты. Для улучшения реологических свойств крови показаны антиоксиданты. Антикоагулянты, тромбомасса и плазма используются в зависимости от стадии ДВС–синдрома под контролем коагулограммы.
- Форсированный диурез. Предполагает введение диуретиков в сочетании с большим объемом инфузии. Стимуляция диуреза способствует ускоренному выведению из организма продуктов распада. Вовремя начатый форсированный диурез при малом объеме перелитых несовместимых компонентов уменьшает тяжесть поражения почек. В условиях шока необходимо строго вести учет водного баланса во избежание отека легких и головного мозга.
Заместительная терапия проводится строго по показаниям. Плазмаферез эффективен исключительно на первой стадии шока, когда выведение комплексов антиген–антитело может быть достаточным для протекции почек. Гемодиализ используется для элиминации токсинов, коррекции электролитного состава при выраженной дисфункции почек. Превентивная защита других органов-мишеней заключается в своевременной оксигенотерапии ‒ от инсуфляции кислорода до искусственной вентиляции легких, снижении энергетических потребностей органов (медикаментозная кома) и симптоматической терапии.
Прогноз и профилактика
Прогноз гемотрансфузионного шока неблагоприятный. Инвалидизация, хроническое почечное повреждение встречаются у более 90% выживших пациентов. Однако современные методы заместительной почечной терапии дают многим пациентам шанс на достойное качество жизни. При своевременной интенсивной терапии возможно компенсированное течение ХПН на протяжении многих лет. Может потребоваться трансплантация почки для увеличения продолжительности жизни.
Профилактика заключается в строгом соблюдении установленных правил переливания, четком выставлении абсолютных и относительных показаний к гемотрансфузии, определении минимально достаточного объема компонентов крови. Крайне важно проявлять внимание при определении совместимости, тщательно собирать анамнез. Особую роль играет биологическая проба на совместимость, визуальная оценка гемаконов.
4. Обеспечение качества гемотрансфузионной терапии в многопрофильном стационаре при оказании больным высокотехнологичной хирургической помощи: Автореферат диссертации/ Пашкова И.А. – 2014.
Клинические проявления гемолитических реакций. Гемотрансфузионный шок
Первыми симптомами гемолитических реакций являются лихорадка и озноб, которые практически невозможно отличить ее от пирогенной посттрансфузионной реакции негемолитического типа.
Боль в спине и пояснице является неспецифическим и общим симптомом.
Ощущение удушья и диспноэ обусловлены периваскулярным и перибронхиальным отеком легких.
Гипотензия , шок и почечная недостаточность встречаются у 10 % пациентов при интраваскулярной ГТР и редко наблюдаются при внесосудистом гемолизе. Активация комплемента может быть значительным фактором в развитии этих симптомов, и в данном случае более значимыми, вероятно, являются анафилотоксины С3а, С5а. В добавление к цитокинам, TNF и ИЛ-1 могут стать причиной понижения давления и шока. Развитие почечной недостаточности возможно при обоих типах ГТР, хотя более вероятно ее появление при остром варианте. В легких случаях наблюдается повышение в сыворотке крови уровня мочевины и креатинина, протекающие без клинических симптомов. В более тяжелых случаях у пациентов возникает анурия, что требует проведения диализа, с гипотензией и диссеминированным внутрисосудистым свертыванием, усугубляющим почечную недостаточность.
Патофизиологической основной ОПН является острый тубулярный некроз, тромбоз почечных артериол, который может быть причиной инфаркта коркового слоя. Наибольшей нефротоксичностью обладает свободный гемоглобин, который в почечных канальцах превращается в солянокислый гематин. На фоне стрессового спазма почечных сосудов в просвете почечных канальцев наряду с остатками разрушенных эритроцитов накапливается гематин. Снижается почечный кровоток и клубочковая фильтрация, что в сочетании с некробиотическими изменениями эпителия канальцев является причиной олигоанурии. Клинически олигоанурия проявляется нарушением гемодинамики и поражением почек по типу острой циркуляторной нефропатии. При проведении соответствующего лечения функция почек восстанавливается.
Под влиянием стрессового воздействия и высоких концентраций биологически активных веществ, выделяемых клетками при разрушении эритроцитов, происходит раздражение интерорецепторов, а затем, если воздействие не прекращается, развивается запредельное торможение.
В этом случае клиническая картина осложняется поражением других паренхиматозных органов: легких, печени, эндокринных желез и др. внутренних органов. Первостепенная роль в нарушении функции этих органов принадлежит ДВС-синдрому . ДВС наблюдается при внутрисосудистом гемолизе и крайне редко при ГТР, протекающей по экстраваскулярному типу. Вероятно, это возникает при активации комплемента и высвобождении тромбопластина, обусловленного внутрисосудистым гемолизом эритроцитов и присутствием медиаторов воспаления. Данный процесс может создать определенные трудности в дифференцировании причин коагулопатии, которая может возникать при массивных трансфузиях или заболеваниях печени. Пациенты, которым была проведена трансфузия и возникло капиллярное кровотечение, должны расцениваться как имеющие ОГТР и обследованы соответствующим образом. Коагулограмма и количество тромбоцитов учитывается при проведении лечения.
Если не предпринять экстренных реанимационных мер гемотрансфузионный шок может привести к смерти больного.
Четкой связи между тяжестью гемотрансфузионного шока , дозой перелитой крови, скоростью и путями ее введения и вероятностью летального исхода не установлено. Полагают, что решающим фактором является состояние больного в момент, предшествующий гемотрансфузии. Следует отметить, что переливание струйно 50—75 мл крови, ЭМ или плазмы во время биологической пробы, не могут привести к летальному исходу.
Реактивные проявления и симптомы шока чаще всего отступают или бывают выражены незначительно при несовместимой гемотрансфузии больным, находящимся под наркозом, в бессознательном состоянии или получающим гормональную, лучевую терапию. При проведении операции фармакологическая обездвиженность пациента препятствует появлению судорог. Поддержание гемодинамики инотропными препаратами маскирует вазомоторную нестабильность. В этом случае первым проявлением ОГТР может быть неконтролируемое кровотечение в результате развития ДВС-синдрома. Уменьшение числа тромбоцитов, низкий уровень фибриногена и наличие продуктов деградации фибрина и D-димеров указывает на ДВС. К сожалению, если в такой ситуации ОГТР не распознается рано, может быть перелито большое количество несовместимой крови для уменьшения кровопотери. При осуществлении гемотрансфузии у такой категории больных необходимо ориентироваться на АД (гипотонию), ЧСС (тахикардию) и окраску кожных покровов лица и шеи.
Как показывает мировая статистика , большинство несовместимых гемотрансфузии по системе АВО и резус-фактору, регистрируется в акушерско-гинекологических, хирургических и реанимационных отделениях лечебных учреждений. В большинстве случаев эти осложнения регистрируются при необходимости гемотрансфузий по экстренным показаниям: шок, острая кровопотеря, обширные травмы, хирургические вмешательства и др.
- Вернуться в оглавление раздела "Хирургия"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Геморрагический шок (ГШ) — это критическое состояние организма, связанное с острой кровопотерей, в результате чего возникает кризис макро-и микроциркуляции, синдром полиорганной и полисистемной недостаточности. С патофизиологической точки зрения — это кризис микроциркуляции, его неспособность обеспечить адекватный тканевой обмен, удовлетворить потребность тканей в кислороде, энергетических продуктах, удалить токсичные продукты обмена.
Тяжесть и скорость нарушений при ГШ зависит от длительности артериальной гипотонии, восходящего состояния органов и систем. При восходящей гиповолемии кратковременная гипоксия в родах ведет к шоку, так как является пусковым механизмом нарушения гемостаза.
Клиника геморрагического шока
Геморрагический шок проявляется слабостью, головокружением, тошнотой, сухостью во рту, потемнением в глазах, при увеличении кровопотери — потерей сознания. В связи с компенсаторным перераспределением крови ее количество уменьшается в мышцах, коже проявляется бледностью кожных покровов с серым оттенком конечности холодные, влажные. Уменьшение почечного кровотока проявляется снижением диуреза, в последующем с нарушением микроциркуляции в почках, с развитием ишемии, гипоксии, некроза канальцев. При увеличении объема кровопотери нарастают симптомы дыхательной недостаточности: одышка, нарушение ритма дыхания, возбуждение, периферийное цианоз.
Выделяют четыре степени тяжести геморрагического шока:
- I степень тяжести отмечается при дефиците ОЦК 15%. Общее состояние удовлетворительное, кожные покровы бледного цвета, незначительное тахикардия (до 80-90 уд / мин) АД в пределах 100 мм рт.ст., гемоглобин 90г / л, центральное венозное давление в норме.
- II степень тяжести — дефицит ОЦК до 30%. Общее состояние средней тяжести, жалобы на слабость, головокружение, потемнение в глазах, тошноту, кожа бледная, холодная. Артериальное давление 80-90 мм рт.ст., центральное венозное давление ниже 60 мм вод.ст., тахикардия до 100-120 уд / мин, диурез снижен, гемоглобин 80г / л и ниже.
- III степень тяжести имеет место при дефиците ОЦК 30-40%. Общее состояние тяжелое. Наблюдается резкая заторможенность, головокружение, кожные покровы бледного цвета, акроцианоз, артериальное давление ниже 60-70 мм рт.ст., ЦВД падает (20-30 мм вод.ст. и ниже). Наблюдается гипотермия, частый пульс (130-140 уд / мин), олигурия.
- IV степень тяжести наблюдается при дефиците ОЦК более 40%. Состояние очень тяжелое, сознание отсутствует. Артериальное давление и центральное венозное давление не определяется, пульс отмечается только на сонных артериях. Дыхание поверхностное, учащенное, с патологическим ритмом, отмечается подвижное возбуждения, гипорефлексия, анурия.
Лечение геморрагического шока
Устранение причины кровотечения — главный момент лечения геморрагического шока. Выбор метода остановки кровотечения зависит от ее причины. При лечении большое значение имеет скорость компенсации кровопотери и своевременное хирургическое лечение. При II степени тяжести геморрагический шок является абсолютным показанием к оперативной остановке кровотечения.
Инфузионная терапия при геморрагическом шоке должна проводиться в 2-3 вены: при АД в пределах 40-50 мм рт.ст. объемная скорость инфузии должна быть 300 мл / мин при АД 70-80 мм рт.ст. — 150-200 мл / мин при стабилизации АД до 100-110 мм рт.ст. инфузия проводится капельно под контролем АД и почасового диуреза.
Соотношение коллоидов и кристаллоидов должно быть 2:1. В инфузионную терапию включаются: реополиглюкин, волекам, эритромасса, нативная или свежезамороженная плазма (5-6 флаконов), альбумин, раствор Рингера-Локка, глюкоза, панангин, преднизолон, коргликон, для коррекции метаболического ацидоза — 4% раствор гидрокарбоната натрия, трисамин. При гипотензивном синдроме — введение дофамина или допамина. Объем инфузии должен превышать предполагаемую кровопотерю на 60-80%, одновременно проводится гемотрансфузия в объеме не более 75% кровопотери при ее одномоментном замещении, затем отсроченная гемотрансфузия в меньших дозах.
Для ликвидации вазоспазма после устранения кровотечения и ликвидации дефицита ОЦК применяют ганглиоблокаторы с препаратами, которые улучшают реологические свойства крови (реополиглюкин, трентал, компламин, курантил). Необходимо применять глюкокортикоиды в больших дозах (30-50мг/кг гидрокортизона или 10-30мг/кг преднизолона), мочегонные средства, искусственную вентиляцию легких.
Для лечения ДВС-синдрома при ГШ применяют свежезамороженную плазму, ингибиторы протеаз — контрикал (трасилол) по 60-80000 ОД, гордокс по 500-600000 ОД. Дицинон, этамзилат, андроксон снижают ломкость капилляров, усиливают функциональную активность тромбоцитов. Применяют сердечные гликозиды, иммунокорректоры, витамины, по показаниям — антибактериальную терапию, анаболики (неробол, ретаболил), эссенциале.
Летальность при геморрагическом шоке зависит от времени устранения кровотечения, объема кровопотери и проведения мероприятий интенсивной терапии. В настоящее время она составляет около 15% от всех случаев.
Большое значение после интенсивной терапии имеет реабилитационная терапия, лечебная гимнастика.
Геморрагический шок является опасным для жизни осложнением массивного кровотечения и может развиваться после больших хирургических операций. Главным фактором предупреждения геморрагического шока является адекватное восполнение кровопотери и своевременная остановка кровотечения.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Шок: причины появления, симптомы, диагностика и способы лечения.
Определение
Шок – остро развивающееся, угрожающее жизни критическое состояние, которое является ответной реакцией организма на чрезвычайные раздражители и сопровождается нарушением деятельности центральной нервной системы, органов дыхания, системы кровообращения. При шоке сердечно-сосудистая система не способна обеспечить адекватное кровоснабжение органов и тканей, что приводит к гипоксии, нарушению метаболизма, развитию синдрома полиорганной недостаточности. Шок возникает при различных заболеваниях, повреждениях и патологических состояниях.
Причины шока
Пусковыми факторами развития шока могут быть внешние причины (травма, отравление, анафилактическая реакция) и внутренние - декомпенсация хронических болезней (ишемической и гипертонической болезни сердца, нарушения сердечного ритма), тромбоэмболические осложнения, нейроэндокринные нарушения (диабетический кетоацидоз, острая надпочечниковая недостаточность), желудочно-кишечные кровотечения, острая кишечная непроходимость.
Шок представляет собой динамический процесс, начинающийся с момента действия фактора агрессии, который приводит к системному нарушению кровообращения, и при прогрессировании нарушений заканчивающийся необратимыми повреждениями органов и смертью больного.
Эффективность компенсаторных механизмов, степень клинических проявлений и обратимость возникающих изменений позволяют выделить в развитии шока ряд последовательных стадий:
- компенсаторные реакции организма (со временем обычно исчерпываются);
- метаболические и электролитные нарушения вследствие гипоксии;
- последствия ишемии органов (полиорганная недостаточность).
- Гиповолемический (геморрагический) шок, характеризующийся уменьшением общего объема крови вследствие кровотечения, большой внешней или внутренней кровопотери, ожогов, обезвоживания.
- Распределительный (дистрибутивный) шок, который сопровождается расширением кровеносных сосудов:
- анафилактический шок - вызванный падением сосудистого тонуса при острой аллергической реакции;
- септический шок – наблюдается при сепсисе или вызван токсинами стафилококков или стрептококков;
- нейрогенный шок – возникает как следствие выраженной спинальной травмы, инсульта, отека головного мозга, расширения сосудов в ответ на боль;
- шок, обусловленный гормональными нарушениями (острой недостаточностью надпочечников, тиреотоксическим кризом, гиперметаболической комой).
- Кардиогенный шок, характеризующийся нарушением работы сердца в результате острого инфаркта миокарда, нарушений сердечного ритма или дисфункции клапанов.
- Обструктивный шок характеризуется снижением сердечного выброса из-за физического препятствия кровотоку и встречается при напряженном пневмотораксе, синдроме повышенного внутрибрюшного давления, опухоли сердца и тромбах в полостях сердца, тромбоэмболии легочной артерии, острой легочной гипертензии в результате острой дыхательной недостаточности.
- со стороны кожи — бледность, охлаждение и потливость (при септическом шоке вначале кожа обычно сухая и теплая, а при обезвоживании — сухая и неэластичная), замедление капиллярного наполнения (после прекращения нажатия на ноготь побледнение исчезает через >2 с), цианоз, мраморность;
- со стороны ЦНС — чувство страха, беспокойство, спутанность сознания, психомоторное возбуждение, сонливость, ступор, кома, очаговый неврологический дефицит;
- со стороны почек — олигурия или анурия и другие симптомы острой почечной недостаточности;
- со стороны мышц — слабость;
- со стороны желудочно-кишечного тракта — тошнота, рвота, вздутие, ослабление или отсутствие перистальтики, кровотечение;
- со стороны печени — желтуха является редким симптом и возникает поздно или уже после вывода из шока;
- со стороны дыхательной системы — возможны различные нарушения функции дыхания; оно может вначале быть поверхностным и учащенным, затем замедленным, остаточным или апноэ; на фоне гиповентиляции легких может возникнуть острая дыхательная недостаточность.
Уменьшение общего объема крови (гиповолемический шок) наступает в результате кровотечения, обезвоживания (рвоты, диареи), полиурии, ожогов.
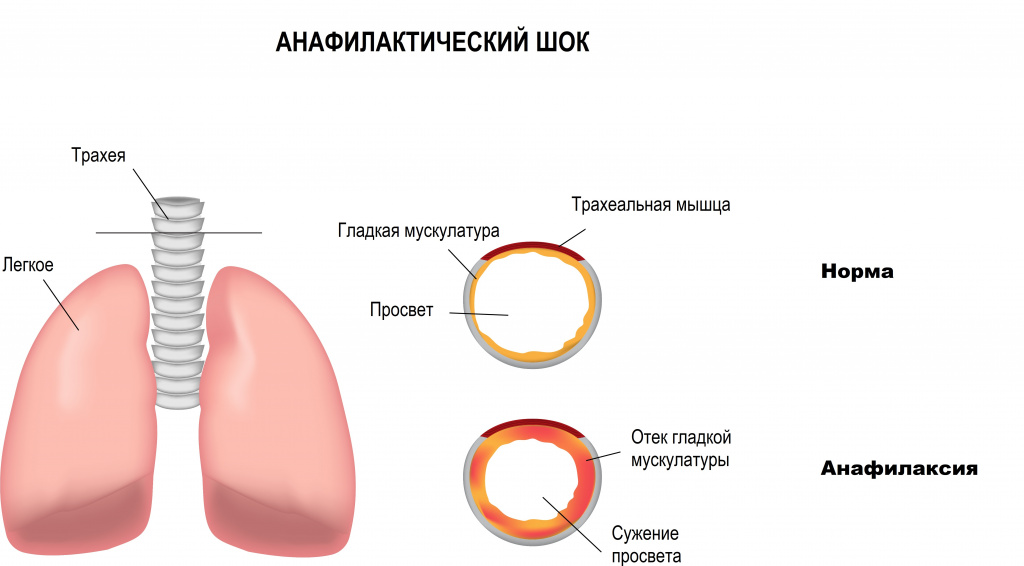
Депонирование крови в венозных бассейнах (распределительный, дистрибутивный шок) наблюдается при анафилаксии, острой надпочечниковой недостаточности, сепсисе, нейрогенных факторах.
Малый сердечный выброс (кардиогенный шок) возникает из-за несостоятельности насосной функции сердца, а также в результате обструкции венозного притока к сердцу или сердечного выброса (обструктивный шок).
Диагностика шока
Шок не оставляет времени для упорядоченного сбора информации и уточнения диагноза до начала лечения. В экстренном случае диагноз ставится на основе клинической картины. Дальнейшие диагностические исследования при шоке включают:
1. Исследование системы кровообращения:
- измерение артериального давления (инвазивное при продолжительном шоке);
- ЭКГ в 12 отведениях и постоянный мониторинг нарушений ритма, симптомов ишемии, инфаркта миокарда либо другого заболевания сердца;
ЭКГ представляет собой исследование, в основе которого - регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
Читайте также:

