Брюшной тиф лечение кратко
Обновлено: 02.07.2024
Брюшной xe "Тиф:брюшной" тиф (БТ) — острое инфекционное заболевание (генерализованный салмонеллёз), характеризуется язвенным поражением лимфатического аппарата тонкой кишки, бактериемией; проявляется интоксикацией, типичной лихорадкой, розеолёзными высыпаниями на коже, увеличением печени и селезёнки. Заболеваемость: 0,12 на 100 000 населения в 2001 г.
Классификация • По клиническим формам •• Типичная форма (классический клинический вариант) •• Атипичные формы: ••• Cтёртая ••• Cубклиническая ••• C преобладанием поражения отдельных органов и систем (колотиф, менинготиф, пневмотиф и т.д.) • По степени тяжести: •• Лёгкая форма •• Среднетяжёлая форма •• Тяжёлая форма • По течению: •• Неосложнённое •• С осложнениями и рецидивами.
Этиология. Salmonella typhi — аэробная грамотрицательная палочка семейства энтеробактерий.
Эпидемиология • БТ — антропонозное заболевание. Источники инфекции — больные люди и бактерионосители. Наибольшую эпидемиологическую опасность представляют бактерионосители и больные со стёртыми и лёгкими формами заболевания. Хронические бактерионосители — основной резервуар инфекции в природе • Характерна летне-осенняя сезонность • Механизм заражения — фекально-оральный. В возникновении эпидемических вспышек БТ основное значение имеет водный фактор. Контактно-бытовой и пищевой пути передачи обусловливают спорадические случаи заболевания.
Анамнез • Контакт с больным БТ или бактерионосителем за 1 мес до появления первых симптомов заболевания • Пребывание больного в регионе, неблагополучном в эпидемиологическом отношении по БТ.
Клиническая картина
• Периоды течения •• Инкубационный (7–25 сут, в среднем 12–14) •• Начальный (4–7 сут) •• Разгара болезни (1–2 нед) •• Разрешения болезни (до 1 нед) •• Реконвалесценции (2–4 нед).
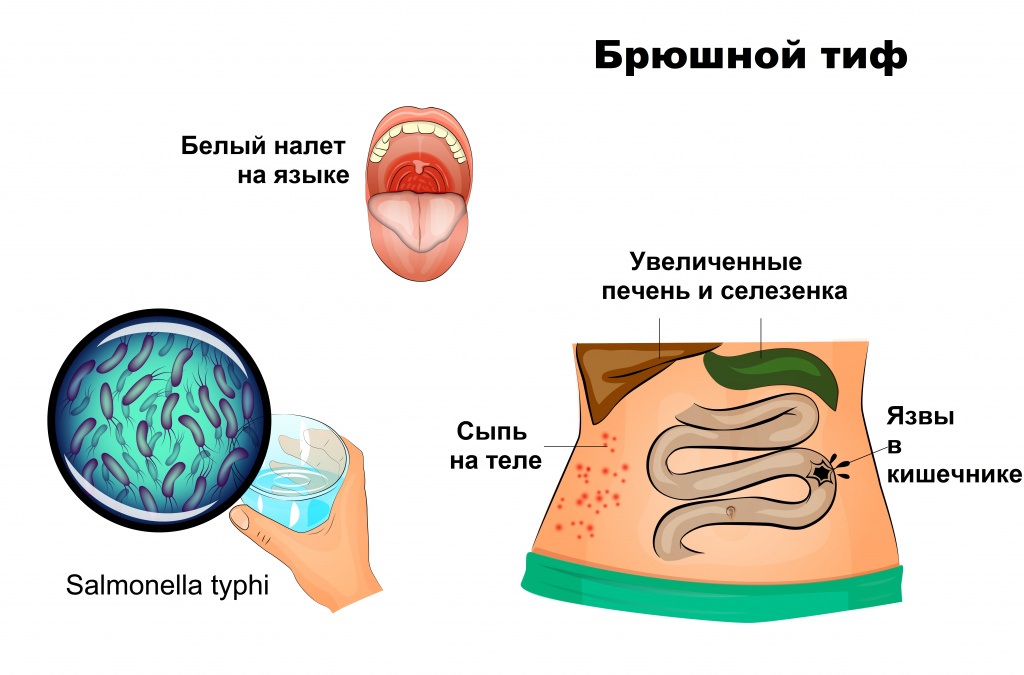
• Клинические симптомы •• Лихорадка — самый постоянный объективный симптом. Для БТ характерны 3 типа температурных кривых ••• Трапециевидная температурная кривая Вундерлиха — классическая, с последовательной сменой стадий повышения температуры тела, постоянно высоких значений и спада; их продолжительность соответствует начальному периоду болезни, её разгару и разрешению ••• Волнообразная температурная кривая Боткина с последовательным чередованием 3–4-дневных эпизодов фебрильной и субфебрильной температуры тела ••• Температурная кривая Кильдюшевского с короткой (1–2 сут) стадией постоянно высокой температуры и продолжительной (2–2,5 нед) стадией спада; характерна для детей •• Интоксикация (анорексия, головная боль, бессонница) — на высоте возможно развитие делирия, психотических состояний и расстройств сознания (status typhosus) •• Поражение ЖКТ — утолщённый, обложенный серо-коричневым налётом язык с отпечатками зубов на боковых поверхностях (тифозный язык), укорочение перкуторного звука над илеоцекальной зоной (симптом Падалки), болезненность и инфильтрат, опреаеляемые при пальпации этой области (симптом Образцова–Гаусмана), симптомы энтероколита (метеоризм, диарея с испражнениями в виде горохового пюре или запор), колотиф •• Гепатоспленомегалия (определяют пальпаторно с конца первой или начала второй недели) •• Поражение кожи — бледность кожных покровов, розеолёзная сыпь, выступающая над поверхностью кожи (roseola elevata), необильная, дискретная, появляется на 8–12 день болезни, локализуется на коже груди и живота, сохраняется в течение 3–4 сут и исчезает бесследно. В период разрешения возможно появление элементов потницы (crystallina miliaria) и жёлтого окрашивания кожи ладоней и стоп (симптом Филлиповича) •• Поражение ССС — брадикардия и дикротия пульса, умеренная артериальная гипотензия. При развитии осложнений — коллапс, тахикардия •• Поражение ЦНС — менингиты и менингоэнцефалиты серозного и гнойного характера, менинготиф •• Поражение органов дыхания — инфильтративные формы пневмоний, пневмотиф •• Поражение почек — симптомы нефрита или гемолитико-уремического синдрома, нефротиф.
Лабораторные исследования • Выделение возбудителя или обнаружение его Аг •• Бактериологический метод: посев и выделение возбудителя из крови (гемокультура), кала (копрокультура), мочи (уринокультура), жёлчи (билинокультура), костного мозга (миелокультура); положительные результаты выделения возбудителя — абсолютный диагностический признак БТ •• Методы иммунофлюоресцентного анализа для обнаружения Аг возбудителя в биологических жидкостях • Обнаружение АТ к Аг возбудителя в РНГА •• АТ к О-Аг (термостабильный липополисахарид, эндотоксин) выявляют на первой неделе болезни •• АТ к Н-Аг (термолабильный, жгутиковый) регистрируют у реконвалесцентов и привитых, появляются на 6–8 сут заболевания и сохраняются в течение периода реконвалесценции; одновременный положительный результат реакции с О- и Н-Аг при преобладании титров О-агглютининов свидетельствует об активно текущем процессе •• АТ к Vi-Аг (термолабильный, соматический) не имеют диагностического и прогностического значения, реакцию применяют для выявления носителей (положительная реакция — 1:5 и выше) и привитых (Vi-Аг включают в состав вакцин) • ОАК — лейкопения, относительный лимфоцитоз, анэозинофилия; увеличение числа эозинофилов в периферической крови — прогностически благоприятный признак.
Дифференциальную диагностику проводят со всеми заболеваниями с постепенным ростом температуры тела в течение первых 5–7 дней и с высокой температурой тела, сохраняющейся более недели, особенно если не выявляют других причин её возникновения. Правило Вундерлиха: диагноз БТ маловероятен, если в 1-е или 2-е сут отмечают температуру тела 40 °С, а на 4 сут температура тела не достигает 39 °С.
ЛЕЧЕНИЕ
• Обязательная госпитализация.
• Постельный режим до 10-го дня нормальной температуры тела.
• Диета с механическим, термическим и химическим щажением; диета №2, комплекс витаминов.
• Этиотропное лечение — антибиотикотерапия, не предотвращает развитие рецидивов, осложнений и хронического бактерионосительства •• Хлорамфеникол. Схема лечения для взрослых: по 0,5 г 4 р/сут до 4 дня нормальной температуры тела, по 0,5 г 3 р/сут до 8 дня и по 0,5 г 2 р/сут до 12 дня нормальной температуры тела. Схема лечения для детей та же, но исходная доза — 75–80 мг/кг/сут с последующим уменьшением дозировки на 25% и 50% соответственно. Препарат рекомендуют принимать за 1 ч до или через 2 ч после еды, запивать большим количеством воды •• Цефтриаксон 30 мг/кг/сут в/в или в/м в 2 приёма (по 1 г каждые 12 ч) или цефоперазон 60 мг/кг/сут в/в в 2 приёма в течение 14 дней •• Ампициллин 1,5 г внутрь 4 р/сут или амоксициллин по 2 г 3 р/сут до 10 дня нормальной температуры тела (в течение 4–6 нед при носительстве) •• Ко-тримоксазол, ципрофлоксацин, офлоксацин.
• Симптоматическая терапия — купирование интоксикации (инфузионная дезинтоксикационная терапия), улучшение процессов репарации слизистой оболочки кишечника и коррекция обменных расстройств (инфузии иммуноглобулинов и других препаратов крови, витамины).
• Терапия неотложных состояний •• При инфекционно-токсическом шоке — инфузии плазмозамещающих препаратов (например, полиглюкина), ГК в высоких дозах (преднизолон до 30 мг/кг в/в или дексаметазон в течение 48 ч сначала 3 мг/кг в/в, затем 1 мг/кг каждые 6 ч), допамин, натрия гидрокарбонат •• При кишечном кровотечении — строгий постельный режим, холод на живот, голод на 8–10 ч, инфузии препаратов крови, ингибиторы фибринолиза; по возможности — воздержание от хирургического вмешательства •• При перфорации стенки кишки — экстренное хирургическое вмешательство.
Течение и прогноз. Течение БТ — рецидивирующее. Под рецидивами при тифо-паратифозных заболеваниях подразумевают возврат основных симптомов заболевания в периодах разрешения и реконвалесценции на фоне нормальной температуры тела. Рецидивы появляются в первые 1,5–3 нед периода реконвалесценции, а иногда позже — через 2–3 мес нормальной температуры тела, их может быть несколько — от 1 до 9 (чаще — один). Каждый рецидив сопровождается бактериемией, и его клиника не отличается от таковой при основной волне болезни. Принципиальное отличие — короткая продолжительность проявлений (7–10 дней). При своевременном и адекватном лечении БТ и его осложнений прогноз благоприятный.
Профилактика • Выписка реконвалесцентов не ранее 21 дня с момента нормализации температуры тела и получения отрицательных результатов трёхкратного бактериологического исследования кала, мочи и однократного исследования жёлчи (жёлчь исследуют на 10 сут нормальной температуры тела) • Первый забор материала проводят на 5‑е сут нормальной температуры тела, а затем с 5-дневным интервалом • Реконвалесценты подлежат 3-месячному диспансерному наблюдению для выявления возможного рецидива и бактерионосительства • Активную профилактику проводят в регионах с высоким уровнем заболеваемости (25 и более случаев на 100 000 населения) с помощью комбинированных химических вакцин • Детям до 7 лет назначают брюшнотифозный бактериофаг • В очаге БТ проводят дезинфекцию • За контактными лицами устанавливают медицинское наблюдение в течение 25 сут с ежедневной термометрией и обязательным бактериологическим исследованием кала и мочи • Общие мероприятия: жёсткий контроль доброкачественности питьевой воды и деятельности предприятий по производству, переработке и реализации пищевых продуктов.
Особенности БТ у детей • Грудные дети в связи с особенностями питания и относительной изолированностью от потенциальных источников инфекции болеют редко • С возрастом риск заболевания возрастает • Преобладание симптомов поражения ЖКТ — частая рвота, диарея, вплоть до развития кишечного токсикоза • Температурная кривая или неправильного типа, или типа Кильдюшевского • Интоксикация проявляется возбуждением ЦНС (беспокойство, психомоторное возбуждение, судорожные припадки, менингизм) • Осложнения наблюдают редко • Отсутствие характерной брадикардии • Благоприятное течение.
Сокращение. БТ — брюшной тиф
МКБ-10 • A01.0 Брюшной тиф
Брюшной тиф — острая кишечная инфекция, вызываемая бактерией Salmonella typhi. Возбудитель поражает лимфатическую систему кишечника, и провоцирует симптомы общей интоксикации, лихорадку, кожные высыпания, увеличение печени и селезенки, в тяжелых случаях — галлюцинации, заторможенность. Диагноз подтверждают при выявлении в лабораторных анализах кала, мочи или крови возбудителя. Лечение включает антибактериальную, дезинтоксикационную и симптоматическую терапию. При раннем распознавании и грамотном лечении прогноз благоприятный, заболевание заканчивается полным выздоровлением.
Характеристика возбудителя и пути передачи
Salmonella typhi — подвижная грамотрицательная палочка со жгутиками семейства Enterobacteriaceae рода Salmonella. Это серьезный человеческий патоген, который способен паразитировать только в естественных условиях в организме человека. В окружающей среде, водоемах жизнеспособность сохраняет несколько месяцев, на фруктах и овощах — до 10 дней. Благоприятная среда для размножения — отдельные продукты: молоко, творог, яйца, мясо, фарш.
Справка! Замораживание и охлаждение не уничтожает брюшнотифозную палочку, но замедляет размножение. На возбудителя губительно действует кипячение, этиловый спирт, аммиак, хлорид ртути.
Источник и резервуар инфекции — человек, в кишечнике которого находятся Salmonella typhi. Для окружающих одинаково опасен больной, как с явными признаками заболевания, так и с бессимптомной стертой формой. Особый риск инфицирования существует в течение 1–5 недели заболевания. Выведение возбудителя из зараженного организма продолжается до момента полного выздоровления, иногда даже дольше. При хронической форме брюшного тифа человек заразен постоянно, и представляет эпидемиологическую опасность для окружающих.
Пути передачи Salmonella typhi — пищевой и водный, реже контактно-бытовой. Проникновение инфекции в организм происходит при употреблении загрязненной воды, пищи (кефира, сметаны, майонеза, йогурта, печенья, мяса, фарша), через рукопожатие, бытовую технику и предметы, столовые приборы. В распространении инфекции принимают участие насекомые, которые переносят на лапках микрочастицы фекалий.
Иммунитет после брюшнотифозной палочки — стойкий. Повторное заболевание возможно через длительный срок после первичного заражения или при попадании в организм высокой дозы Salmonella typhi.
Эпизоды брюшного тифа регистрируют круглогодично, эпидемический подъем наблюдается в летне-осенний период. Распространенность инфекции — повсеместная, однако при пищевых вспышках преимущественно поражаются дети, при водных — взрослые и подростки.
Причины и патогенез брюшного тифа
Заболевание развивается в результате взаимодействия Salmonella typhi с восприимчивым организмом в определенных условиях. Возбудитель через ротовую полость проникает в кишечник, после внедряется в лимфатическую систему нижнего отдела тонкой кишки и паразитирует. Через 2‒12 дней инфекция проникает в кровь, и распространяется по всему телу, провоцируя изменения в паренхиматозных органах: печени, поджелудочной железе, селезенке.
Справка! Попадая в кровь, возбудитель погибает, но выделяет бактериальные токсические вещества, которые приводят к интоксикации организма.
Риск заболевания увеличивается при ослабленном иммунитете, плохой экологической обстановке, переохлаждении, купании в загрязненных бассейнах и водоемах, стрессах, аллергии, после длительного контакта с носителем.
Симптомы
Брюшной тиф принимает разные клинические проявления в зависимости от стадии заболевания, степени интоксикации. Имеет легкое течение, средней тяжести и тяжелое; бывает осложненный и неосложненный.
Инкубационный период длится от 5 до 30 дней (в среднем 10‒14 дней) с последовательным появлением симптомов. Размножение возбудителя в лимфатической системе кишечника сопровождается воспалением, появляются первые признаки заболевания: субфебрильная температура, озноб, мышечная и головная боль.
Начальный период продолжается 4–7 дней. Характеризуется нарастающим интоксикационным синдромом. Пациенты жалуются на вялость, апатию, утрату аппетита, нарушения сна. Головная боль усиливается, уменьшается частота сердечных сокращений. Общее состояние осложняет метеоризм, диарея, запор. Корень языка обложен плотным белым налетом, кожа бледная и сухая.
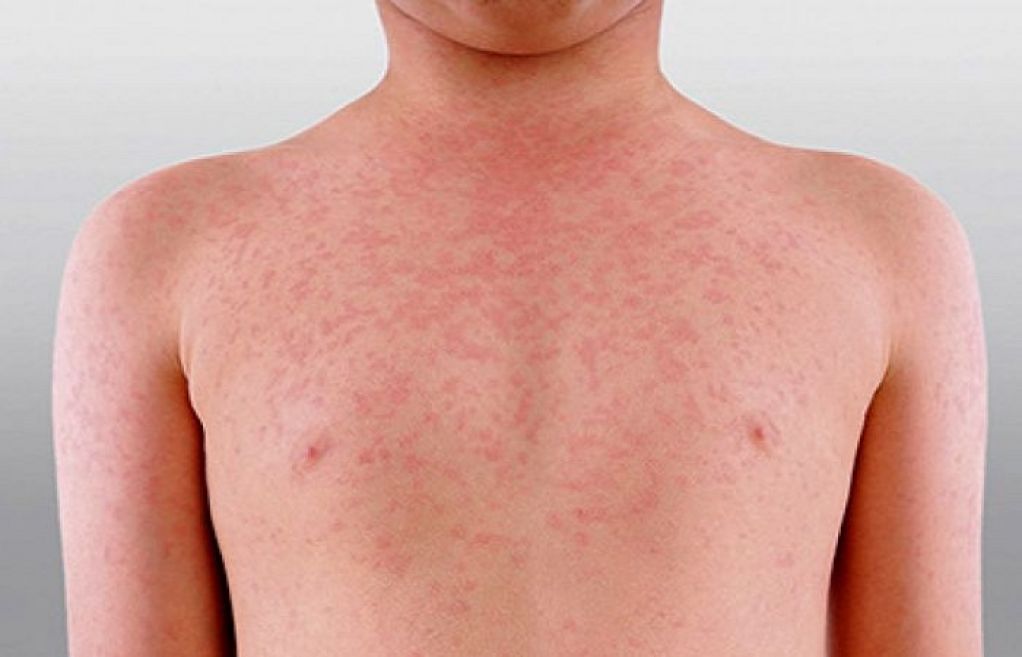
Период разгара приходится на следующие 9–10 дней. Держится высокая температура, признаки интоксикации ярко-выражены, реакции заторможены. На теле появляются единичные элементы сыпи — красные и розовые пятна в диаметре 2–3 мм, которые кратковременно бледнеют при надавливании. Сыпь в среднем сохраняется до 5 дней, но на протяжении всего периода лихорадки могут появляться новые элементы. Высыпания локализуются на боковых поверхностях туловища, в нижнем отделе грудной клетки, верхней части живота. Центральная и прикорневая часть языка покрыта коричневым налетом, также присутствует отпечаток зубов по краям. Увеличивается печень и селезенка, артериальное давление понижено. Живот вздут, ощущается урчание и боль в правой подвздошной области, происходит непроизвольное мочеиспускание и дефекация. При тяжелой форме заболевания развивается инфекционно-токсический шок.
В период разрешения резко падает температура, уменьшается интоксикация, появляется аппетит, нормализуется сон и общее самочувствие.
Период выздоровления длится 14–21 день. Восстанавливаются размеры печени и селезенки, очищается язык, происходит регенерация эпителия кишечника. У 3–5% пациентов наступает рецидив заболевания. Предвестники рецидива — субфебрильная температура тела, слабость, недомогание, увеличенная печень и селезенка. Рецидив имеет те же клинические признаки, что и острая форма заболевания, но быстрее разрешается.
При неблагоприятных условиях полного выздоровления не происходит, наступает период латенции — бактерии и токсины постоянно выделяются в кровь.
Важно! Риск хронизации брюшного тифа увеличивают возникшие на его фоне заболевания, дисбактериоз, психоэмоциональное перенапряжение, стресс, авитаминоз, антибиотико- и химиотерапия.
Осложнения
При неправильном лечении или применении антибактериальных препаратов, к которым у возбудителя имеется чувствительность, формируется хроническое бактерионосительство. Высокая концентрация Salmonella typhi в организме человека провоцирует судороги, инфекционно-токсический шок, нарушения сердечного ритма, миокардит (воспаление сердечной оболочки).
Другие нежелательные последствия брюшного тифа:
эпидидимит — воспаление в придатке яичка;
орхит — воспаление яичек;
перфорация брюшнотифозной язвы;
тромбофлебит — уплотнение вен;
остеомиелит — воспаление костного мозга;
холецистит — воспаление желчного пузыря;
гепатит — вирусное инфекционное заболевание печени;
менингит — воспаление оболочек спинного и головного мозга;
цистит — воспаление мочевого пузыря;
У беременной женщины заражение Salmonella typhi увеличивает риск преждевременных родов, выкидыша. Смерть может наступить от инфекционно-токсического шока, кишечного кровотечения, разрыва селезенки.
Диагностика
Брюшной тиф определяют по симптоматике и результатам лабораторных анализов. Для выявления возбудителя назначают бактериологическое исследование крови, мочи, кала. В период выздоровления исследуют содержимое двенадцатиперстной кишки. Для установления факта заболевания выполняют серологический тест на антитела к брюшнотифозной бактерии.
При выявлении других осложнений дополнительно назначают рентген легких, фиброгастродуоденоскопию, электрокардиографию.
В первые дни заболевания, особенно до появления сыпи, дифференциальную диагностику проводят с ОРВИ. В период разгара заболевания исключают патологии для которых характерна длительная лихорадка и интоксикация: пневмонию, коллагенозы, паратиф, инфекционный мононуклеоз, сепсис, бруцеллез, сыпной тиф.
Лечение и профилактика
Пациентов с брюшным тифом госпитализируют в инфекционное отделение. Лечение комплексное, и зависит от периода и тяжести течения заболевания. Особое внимание уделяют уходу за пациентом — недопущению пролежней, контролю за состоянием стула, ежедневным туалетом ротовой полости.
Важное условия для быстрого выздоровления — соблюдение постельного режима на весь период лихорадки, обильное питье, сбалансированное витаминизированное. Запрещены физические нагрузки, резкие движения, подъем тяжестей. Сидеть разрешают при нормальной температуре.
Совет! В день необходимо выпивать не менее 1,5 л жидкости. Это может быть негазированная вода, некрепкий чай без сахара, компот, морс.
Этиотропная терапия
С учетом чувствительности Salmonella typhi назначают антибактериальные препараты: фторхинолоны, гликозиды, цефалоспорины, ампициллин. Продолжительность антибактериальной терапии зависит от фенотипа возбудителя, тяжести течения брюшного тифа. С целью недопущения рецидивирования заболевания одновременно проводят вакцинацию.
Для уменьшения интоксикации, нормализации водно-солевого баланса используют дезинтоксикационные смеси (глюкозу, физиологический раствор), для восстановления гемодинамики — глюкокортикостероиды. С учетом клинических проявлений терапию дополняют сердечными, седативными препаратами, витаминными комплексами.
Пациента выписывают из стационара после полного исчезновения симптомов и трехкратных отрицательных результатов исследования кала, мочи и крови. После выписки рекомендуется диспансерное наблюдение.
Профилактика

Для предупреждения распространения брюшного тифа важно соблюдать условия хранения и транспортировки продуктов, нормативы в отношении забора и использования воды в быту и на производстве, контроль над санитарным режимом предприятий общественного питания и пищевой промышленности.
Индивидуальная профилактика инфекции:
соблюдение санитарно-гигиенических норм;
достаточная термическая обработка мясных продуктов;
тщательное мытье сырых овощей и фруктов перед употреблением;
самоизоляция зараженного человека.
В период эпидемических вспышек важно избегать мест массового скопления людей, использовать защитные медицинские маски. Если после длительного контакта с носителем появились типичные признаки инфекции, необходимо немедленно обратиться к врачу.

Тиф – это общее название группы заболеваний, вызванных инфекцией, симптомами которых выступают нарушение сознание в сочетании с сильной лихорадкой и интоксикацией.
Заболевание относится к опасным, поэтому важно иметь представление о механизме заражения, симптомах, лечении и профилактике.
Что такое брюшной тиф
Брюшной тиф – это инфекционная болезнь, поражающая желудочно-кишечный тракт и примыкающие лимфатические узлы, вызывается бактерией сальмонелла.
Salmonella typhi имеет сложное строение, устойчива к воздействию факторов внешней среды, длительно может присутствовать в слоях почвы, водоемах, на овощах и фруктах, в молочной продукции.
Заражение происходит фекально-оральным способом: микроорганизм проникает в организм через рот вместе с водой или продуктами питания (особенно опасно мясо и молочная продукция). Бактерия также выделяется с калом как зараженного человека, так и носителя сальмонеллы. Ребенок может заразиться контактным или бытовым способом.
После попадания в полость рта сальмонелла попадает в кишечник и внедряется в подвздошной кишке, после попадания в лимфу начинается активное размножение инфекционного агента и миграция его в кровь. Как результат – появление интоксикации и первых признаков заражения.
Подъем заболеваемости отмечается летом и осенью, высокая температура окружающего воздуха и мухи способствуют размножению палочки брюшного тифа.
Распространенность зависит от уровня социально-экономического развития государства. В периоды войн фиксировались вспышки заболевания, в настоящее время в России ежегодно регистрируется не более 30 случаев, в основном завезенного из других стран. В группе риска находятся дети и молодежь, которая активно путешествует и питается вне дома.
Чем он опасен
Серьезность заболевания в том, что после попадания палочки в кровь, она распространяется по организму и проникает в органы и системы. Наиболее опасно присутствие сальмонеллы в сердце, печени, почках, селезенке.
Поражение сердца токсином может спровоцировать воспаление сердечной мышцы, снижение частоты сердечных сокращений и АД, гипоксию.
При попадании инфекции в почки развивается нарушение всех функций, выделение мочи становится реже или прекращается, а мочевина и креатинин начинают скапливаться в организме, вызывая интоксикацию.
Легкие перестают выполнять свои функции, они заполняются жидкостью и начинают отекать, а пациенту становится труднее дышать.
Брюшной тиф опасен осложнениями: перфорацией кишечника и перитонитом, кровотечением в кишечнике, инфекционно-токсическим шоком, тромбозом сосудов кишечника, воспалением легких, пиелонефритом, менингитом, абсцессом.
Классификации заболевания
Брюшной тиф может протекать в типичной форме (с явными признаками) и нетипичной (когда болезнь развивается обратно или имеет слабую симптоматику), иметь или не иметь осложнения.
По бактерионосительству заболевание может быть первичным или вторичным, острым, хроническим или временным.
Выделяют три степени тяжести протекания:
Легкую. Характерно: повышение температуры не выше 38°С не дольше недели, жидкий стул не более пяти раз за 24 часа, сохранение симптоматики не более 7 дней, осложнения отсутствуют.
Среднюю тяжесть. Характерно: повышение температуры до 39°С не дольше двух недель, рвота, жидкий стул не более десяти раз за 24 часа, сохранение симптоматики до 20 дней, увеличение селезенки и печени умеренное, могут выявляться осложнения.
Тяжелую степень. Температура повышается до 40°С и держится до трех недель, около недели присутствует рвота, жидкий стул больше 10 раз более 1,5 недели. Селезенка и печень увеличены значительно, присутствуют осложнения.
Симптомы брюшного тифа в зависимости от стадий
Скрытый период заболевания составляет 7-25 дней, затем начинается постепенное нарастание симптомов. Главные признаки брюшного тифа:
розеолоподобные высыпания на коже в области живота, боковых поверхностей груди, внутренних поверхностей плеч;
увеличение селезенки и печени;
воспаление тонкой кишки и запор;
воспалительный процесс в лимфоузлах кишечника.
Симптоматика заболевания нарастает в зависимости от стадий:
На начальном этапе больной испытывает слабость, ухудшение аппетита, повышается температура, затуманивается сознание. Затем появляется кашель, вздутие живота, диарея. Врач может выявить увеличение селезенки и печени, болезненность в животе при надавливании, бурый налет на языке, покраснение ротоглотки.
На пике болезни появляется сыпь, в редких случаях ладони и стопы могут приобрести желтоватый оттенок. Лихорадочное состояние и признаки отравления токсинами достигают предела выраженности, возможны галлюцинации. Сердце бьется медленнее, а в легких прослушиваются хрипы. Фаза длится 1,5 недели.
На завершающей стадии симптомы угасают: облегчается интоксикация, возвращается сознание, нормализуется температура, печень и селезенка уменьшаются.
Брюшной тиф у детей
Течение болезни у школьников средних и старших классов такое же, как и у взрослых.
У дошкольников и новорожденных заболевание начинается внезапно – резко повышается температура, появляются тошнота с рвотой, диарея. Опасность в обезвоживании, появлении судорог и психозов. Отличие от симптомов у взрослых – учащение сердцебиения, более раннее появление сыпи, повышение количества белых кровяных телец в крови.
Как диагностируют брюшной тиф
Подозрение на опасную болезнь может возникнуть у врача, если:
обратившийся имел контакт с зараженным человеком или вернулся из страны с неблагоприятной эпидемиологической обстановкой;
присутствуют признаки интоксикации и гипертермия;
селезенка и печень гипертрофированы при пальпации;
на животе и груди имеются пятна розового цвета до 4 мм в диаметре.
Подтверждается диагноз с помощью лабораторных исследований:
анализа крови на биохимию;
анализа сыворотки крови;
бакпосева крови и кала.
Главное отличие брюшного тифа от бактериальных патологий почек, ОРВИ, малярии и бруцеллеза – длительное лихорадочное состояние без явного поражения органов. Лечение болезни и прогноз
Заболевшего брюшным тифом лечат только в инфекционном отделении больницы. Обязательны постельный режим и изоляция в боксе. Терапия включает:
соблюдение гигиены рта, предупреждение пролежней;
пристальное наблюдение за состоянием и при необходимости перевод в реанимацию;
специальную диету, при которой исключаются сладости, молоко, грубая пища;
прием лекарств, действие которых направлено на уничтожение возбудителя и вывод токсинов – антибиотиков, сорбентов, глюкозно-солевых растворов;
прием витаминов и средств для нормализации микрофлоры кишечника.
Пациента выписывают при сохранении нормальной температуры тела на протяжении пяти дней, нормальных показателях анализов, трех отрицательных посевах кала и мочи.
При своевременном обращении за медицинской помощью и протекании болезни без осложнений – прогноз благоприятный. В противном случае болезнь может быть смертельной.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Брюшной тиф – острая кишечная инфекция, отличающаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой. Брюшной тиф имеет алиментарный путь заражения. Инкубационный период длится в среднем 2 недели. Клиника брюшного тифа характеризует интоксикационным синдромом, лихорадкой, высыпаниями мелких красных пятен (экзантемой), гепатоспленомегалией, в тяжелых случаях - галлюцинациями, заторможенностью. Брюшной тиф диагностируют при выявлении возбудителя в крови, кале или моче. Серологические реакции имеют лишь вспомагательное значение.
МКБ-10
Общие сведения
Брюшной тиф – острая кишечная инфекция, отличающаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой.
Характеристика возбудителя
Брюшной тиф вызывается бактерией Salmonella typhi – подвижной грамотрицательной палочкой с множеством жгутиков. Брюшнотифозная палочка способна сохранять жизнеспособность в окружающей среде до нескольких месяцев, некоторые пищевые продукты являются благоприятной средой для ее размножения (молоко, творог, мясо, фарш). Микроорганизмы легко переносят замораживание, кипячение и химические дезинфектанты действуют на них губительно.
Резервуаром и источником брюшного тифа является больной человек и носитель инфекции. Уже в конце инкубационного периода начинается выделение возбудителя в окружающую среду, которое продолжается на протяжении всего периода клинических проявлений и иногда некоторое время после выздоровления (острое носительство). В случае формирования хронического носительства человек может выделять возбудителя на протяжении всей жизни, представляя наибольшую эпидемиологическую опасность для окружающих.
Выделение возбудителя происходит с мочой и калом. Путь заражения – водный и пищевой. Инфицирование происходит при употреблении воды из загрязненных фекалиями источников, пищевых продуктов, недостаточно обработанных термически. В распространении брюшного тифа принимают участие мухи, переносящие на лапках микрочастицы фекалий. Пик заболеваемости отмечается в летне-осенний период.
Симптомы брюшного тифа
Инкубационный период брюшного тифа в среднем составляет 10-14 дней, но может колебаться в пределах 3-25 дней. Начало заболевания чаще постепенное, но может быть и острым. Постепенно развивающийся брюшной тиф проявляется медленным подъемом температуры тела, достигающей высоких значений к 4-6 дню. Лихорадка сопровождается нарастающей интоксикацией (слабость, разбитость, головная и мышечная боль, нарушения сна, аппетита).
При физикальном обследовании отмечается утолщение языка, на котором четко отпечатываются внутренние поверхности зубов. Язык в центре и у корня покрыт белым налетом. При пальпации живота отмечается вздутие вследствие пареза кишечника, урчание в правом подвздошье. Больные отмечают склонность к затруднению дефекации. С 5-7 дня заболевания может отмечаться увеличение размеров печени и селезенки (гепатоспленомегалия).
Начало заболевания может сопровождаться кашлем, при аускультации легких отмечаются сухие (в некоторых случаях влажные) хрипы. На пике заболевания наблюдается относительная брадикардия при выраженной лихорадке – несоответствие частоты пульса температуре тела. Может фиксироваться двухволновой пульс (дикротия). Отмечается приглушение сердечных тонов, гипотония.
Разгар заболевания характеризуется интенсивным нарастанием симптоматики, выраженной интоксикацией, токсическими поражением ЦНС (заторможенность, бред, галлюцинации). При снижении температуры тела больные отмечают общее улучшение состояния. В некоторых случаях вскоре после начала регресса клинической симптоматики вновь возникает лихорадка и интоксикация, появляется розеолезная экзантема. Это так называемое обострение брюшного тифа.
Рецидив инфекции отличается тем, что развивается спустя несколько дней, иногда недель, после стихания симптоматики и нормализации температуры. Течение рецидивов обычно более легкое, температура колеблется в пределах субфебрильных значений. Иногда клиника рецидива брюшного тифа ограничивается анэозинофилией в общем анализе крови и умеренным увеличением селезенки. Развитию рецидива обычно предшествует нарушения распорядка жизни, режима питания, психологический стресс, несвоевременная отмена антибиотиков.
Абортивная форма брюшного тифа характеризуется типичным началом заболевания, кратковременной лихорадкой и быстрым регрессом симптоматики. Клинические признаки при стертой форме выражены слабо, интоксикация незначительная, течение кратковременное.
Осложнения брюшного тифа
Брюшной тиф может осложняться кишечным кровотечением (проявляется в виде прогрессирующей симптоматики острой геморрагической анемии, кал приобретает дегтеобразный характер (мелена)). Грозным осложнением брюшного тифа может стать перфорация кишечной стенки и последующий перитонит.
Помимо этого, брюшной тиф может способствовать развитию пневмонии, тромбофлебитов, холецистита, миокардита, а также гнойного паротита и отита. Длительный постельный режим может способствовать возникновению пролежней.
Диагностика брюшного тифа
Брюшной тиф диагностируют на основании клинический проявлений и эпидемиологического анамнеза и подтверждают диагноз с помощью бактериологического и серологического исследований. Уже на ранних сроках заболевания возможно выделение возбудителя из крови и посев на питательную среду. Результат обычно становится известен через 4-5 дней.
Бактериологическому исследованию в обязательном порядке подвергаются кал и моча обследуемых, а в период реконвалесценции – содержимое двенадцатиперстной кишки, взятое во время дуоденального зондирования. Серологическая диагностика носит вспомогательный характер и производится с помощью РНГА. Положительная реакция наблюдается, начиная с 405 суток заболевания, диагностически значимый титр антител – 1:160 и более.
Лечение и прогноз брюшного тифа
Все больные брюшным тифом подлежат обязательной госпитализации, поскольку значимым фактором успешного выздоровления является качественный уход. Постельный режим прописан на весь лихорадочный период и последующие за нормализацией температуры тела 6-7 дней. После этого больным разрешается сидеть и только на 10-12 день нормальной температуры – вставать. Диета при брюшном тифе высококалорийная, легкоусвояемая, преимущественно полужидкая (мясные бульоны, супы, паровые котлеты, кефир, творог, жидкие каши за исключением пшенной, натуральные соки и т. п.). Рекомендовано обильное питье (сладкий теплый чай).
Этиотропная терапия заключается в назначении курса антибиотиков (хлорамфеникол, ампициллина). Совместно с антибиотикотерапией с целью профилактики рецидивирования заболевания и формирования бактерионосительства нередко проводят вакцинацию. При тяжелой интоксикации дезинтоксикационные смеси (коллоидные и кристаллоидные растворы) назначают внутривенно инфузионно. Терапию при необходимости дополняют симптоматическими средствами: сердечно-сосудистыми, седативными препаратами, витаминными комплексами. Выписка больных производится после полного клинического выздоровления и отрицательных бактериологических пробах, но не ранее 23 дня с момента нормализации температуры тела.
При современном уровне медицинской помощи прогноз при брюшном тифе благополучный, заболевание заканчивается полным выздоровлением. Ухудшение прогноза отмечается при развитии опасных для жизни осложнений: прободения кишечной стенки и массированного кровотечения.
Профилактика брюшного тифа
Общая профилактика брюшного тифа заключается в соблюдении санитарно-гигиенических нормативов в отношении забора воды для использования в быту и орошения сельскохозяйственных угодий, контроле над санитарным режимом предприятий пищевой промышленности и общественного питания, над условиями транспортировки и хранения пищевых продуктов. Индивидуальная профилактика подразумевает соблюдение личной гигиены и гигиены питания, тщательное мытье употребляемых в сыром виде фруктов и овощей, достаточная термическая обработка мясных продуктов, пастеризация молока.
Сотрудники предприятий, имеющие контакт с продуктами питания на предприятиях пищевой промышленности, и другие декретированные группы подлежат регулярному обследованию на носительство и выделение возбудителя брюшного тифа, в случае выявления выделения – подлежат отстранению от работы до полного бактериологического излечения. В отношении больных применяются карантинные меры: выписка не ранее 23 дня после стихания лихорадки, после чего больные находятся на диспансерном учете на протяжении трех месяцев, ежемесячно проходя полное обследование на предмет носительства брюшнотифозной палочки. Работники пищевой промышленности, переболевшие брюшным тифом, допускаются к работе не ранее, чем спустя месяц после выписки, при условии пятикратного отрицательного теста на выделение бактерий.
Контактные лица подлежат наблюдению в течение 21 дня с момента контакта, либо с момента выявления больного. С профилактической целью им назначается брюшнотифозный бактериофаг. Не относящимся к декретным группам контактным лицам производится однократный анализ мочи и кала на выделение возбудителя. Вакцинация населения производится по эпидемиологическим показаниям при помощи однократного подкожного введения жидкой сорбированной противобрюшнотифозной вакцины.
Читайте также:

