Водянка это в медицине определение простыми словами кратко и понятно
Обновлено: 30.06.2024
- Мы проводим комплексное лечение. При лапароцентезе (проколе брюшной стенки для удаления жидкости из живота) мы устанавливаем временные или постоянные перитонеальные катетеры, а также порт-системы. Это позволяет не ограничивать пациента в движении.
- Если это показано, пациенту назначают специальное питание с ограничением водно-солевой нагрузки.
- Если данное состояние возникло на фоне онкологического заболевания, может быть проведена химиотерапия. Благодаря этому мы достигаем улучшения состояния таких пациентов при прогрессирующем раке яичников и толстой кишки.
- Эффективна внутриполостная химиотерапия. После удаления жидкости в брюшную полость вводится химиопрепарат. Примерно в половине случаев повторная эвакуация жидкости не требуется, как минимум 2 месяца.
Когда пациент с онкологическим заболеванием и асцитом переходит на комплексную терапию, лапароцентез требуется в 2–3 раза реже, чем обычно.
Как проявляется?
Наличие в брюшной полости небольшого количества жидкости никак не проявляет себя клинически. Кроме того, в норме в сутки организм человека производит и поглощает в брюшной полости примерно 1,5 л жидкости. При начальной стадии данного состояния особых жалоб у пациентов нет, и обнаружить жидкость можно только во время ультразвукового исследования.
Когда заболевание прогрессирует, жидкости в брюшной полости становится больше, человек чувствует тяжесть в области живота, а в нижней его части — тупые ноющие боли. Впоследствии возникает затруднение дыхания, расстройство пищеварения (тошнота, отрыжка, нарушения стула) и нарушение мочеиспускания. В наиболее тяжёлых формах значительно ухудшается самочувствие, в животе появляются неприятные ощущения, возникает одышка, происходит раннее насыщение, формируется пупочная грыжа, появляются отеки нижних конечностей.
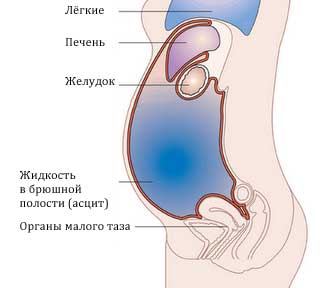
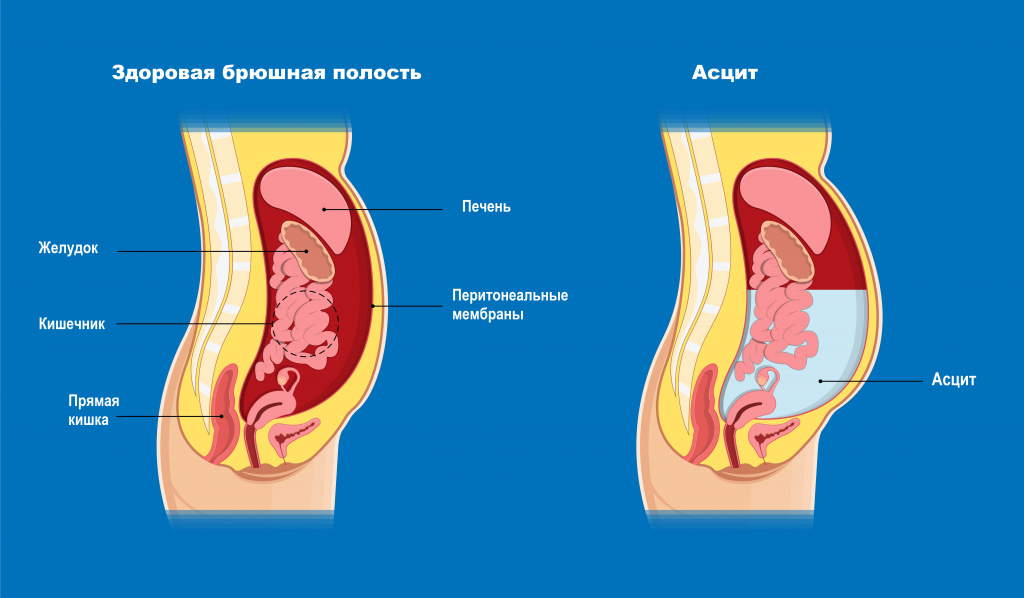
В брюшной полости может скопиться 5–10 л жидкости, а иногда и 20 л. Из-за этого сильно сдавливаются внутренние органы, повышается внутрибрюшное давление, и диафрагма оттесняется в грудную полость. Это влечёт за собой сильное затруднение дыхания. Из-за того, что в органах брюшной полости увеличивается сопротивление кровотоку, возникает сердечная недостаточность. Следствием длительно существующего асцита становится нарушение дренирования лимфатической системы. Из-за этого также возникает нарушение лимфооттока в нижних конечностях и, как следствие, их отёк. Также может произойти обратный ход лимфы во внутренние органы. В результате раковые клетки попадают в здоровые органы из поражённых лимфоузлов. Это может спровоцировать развитие метастазов в печени, желудке, поджелудочной железе и других органах. [4,8]
Небольшой или умеренный асцит развивается у 15–50 процентов пациентов на ранних стадиях рака. Тяжелый встречается на поздних стадиях у 7–15 процентов пациентов. [1]
У пациентов с распространенным раком на поздней стадии чаще всего встречается экссудативный плеврит.
Из-за чего скапливается жидкость?
Патологическое скопление жидкости в брюшной полости происходит при некоторых заболеваниях, при которых нарушается регуляция водно-солевого обмена и нормальная циркуляция. Причиной могут быть:
- Онкологические заболевания: вторичный канцероматоз брюшины, лимфома и лейкоз, метастазы в области ворот печени, первичная мезотелиома.
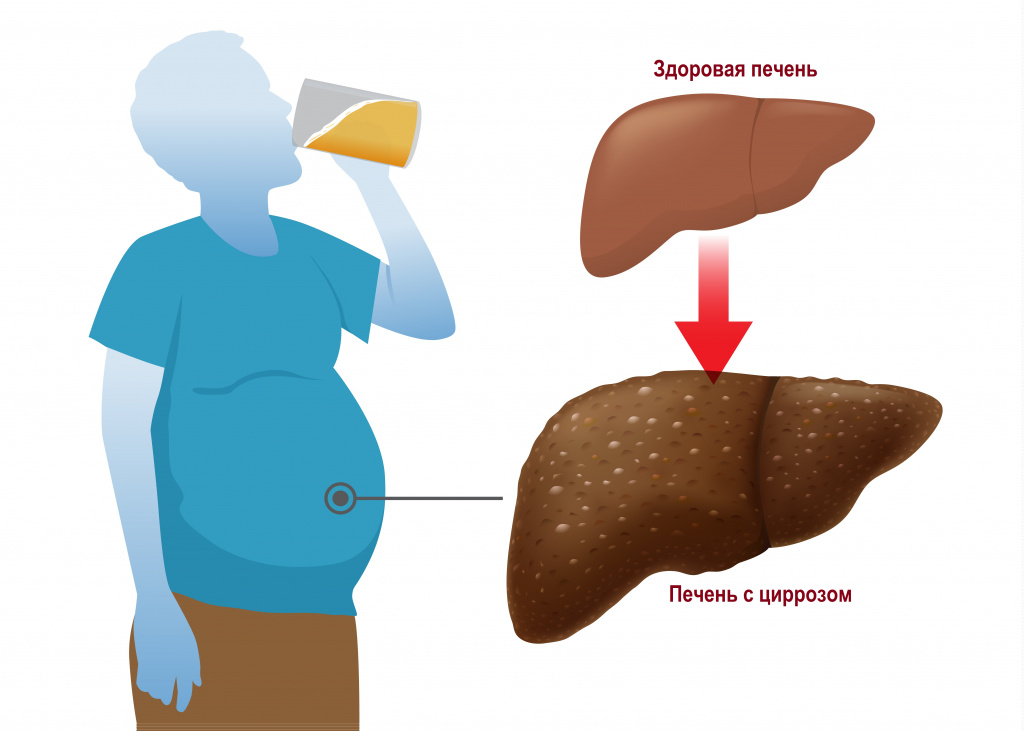
- Болезни печени и её сосудов: рак печени, портальная гипертензия, цирроз печени, вено-окклюзионная болезнь, болезнь Бадда — Киари.
- Перитонит (воспаление брюшины) различного происхождения: панкреатический, грибковый, паразитарный, туберкулёзный.
- Застойная сердечная недостаточность, констриктивный перикардит.
- Другие болезни: опухоли и кисты яичников (синдром Мейгса), киста поджелудочной железы, болезнь Уиппла, саркоидоз, системная красная волчанка, микседема.
Факторы риска
Среди факторов риска развития асцита наибольшее значение имеют патологии, способные приводить к циррозу печени. В первую очередь, это вирусные гепатиты B и C, алкогольный гепатит. Другие наиболее распространенные факторы риска:

Классификация и виды
Как лечить?
Есть несколько основных методов лечения асцита у пациентов с онкологическими заболеваниями:
- консервативная терапия (антагонисты альдостерона, мочегонные препараты) — направлена на нормализацию водно-солевого обмена и уменьшение образования жидкости в брюшной полости;
- лапароцентез — прокол брюшной стенки под контролем ультразвука; используется не только для выведения жидкости, но и для установки дренажа, который будет служить для продолжительного вывода жидкости;
- паллиативные хирургические операции — перитонеовенозный шунт, оментогепатофренопексия, деперитонизация стенок брюшной полости и другие. [1,9]

Клинический случай
После стабилизации общего состояния, на фоне нутритивной поддержки, противорвотной и антисекреторной терапии пациентка Ш. получила специфическое химиотерапевтическое лечение с хорошим эффектом. По факту разрешения асцита при наличии перитонеального порта стало возможным проведение внутрибрюшной химиотерапии.
Из-за чего при раке развивается асцит?
Чаще всего к накоплению жидкости приводят следующие онкологические заболевания:
- рак яичников (у 25–30 процентов пациентов),
- рак молочной железы,
- рак матки,
- рак желудка,
- рак толстой кишки. [2]
Накопление жидкости в брюшной полости при раке происходит из-за того, что поражается брюшина (оболочка, выстилающая изнутри стенки брюшной полости и покрывающая расположенные в ней органы). На её париетальном и висцеральном листках поселяются опухолевые клетки, в результате чего происходит нарушение лимфатического дренажа. Это и вызывает ухудшение всасывания жидкости. Обычно причиной становятся опухоли желудочно-кишечного тракта и асцит при раке яичников.
Когда в печени образуется опухоль или метастазы, причина скопления жидкости в брюшной полости в другом: сжимается венозная система печени и нарушается естественный венозный отток от кишечника. Такое состояние развивается быстро, и обычно течёт дольше и тяжелее. 15 процентов случаев при онкологических заболеваниях приходится именно на эту его форму.
Лимфома брюшной полости вызывает асцит через закупорку и выпот (просачивание) лимфы из внутрибрюшных лимфатических протоков. [2,6]
Особенности лечения асцита у онкобольных
В лечебных учреждениях, которые не специализируются на лечении онкологических заболеваний, подход к пациентам с асцитом может быть неэффективным из-за особенностей этого состояния. Например, основное лечение может заключаться в применении мочегонных препаратов, антагонистов альдостерона, изменении диеты для ограничения водной и солевой нагрузки. Эффективность этого подхода для уменьшения портальной гипертензии относительна, у онкобольных скопление жидкости в брюшной полости вызвано канцероматозом брюшины. Поэтому консервативная терапия не может быть основным методом лечения у таких пациентов.
Обычно жидкость удаляется из брюшной полости с помощью лапароцентеза (абдоминального парацентеза). Это хирургическая процедура, которая проводится хирургом и анестезиологом-реаниматологом. [3,10]
Консервативная терапия
Консервативная терапия применяется в лечении небольших асцитов и средней степени выраженности. Другими словами, если не возникают утомляющие и истощающие симптомы: боль, частое дыхание (тахипноэ) и др. До 65% пациентов имеют улучшение состояния при терапии мочегонными препаратами – так можно выводить до 1 литра жидкости в день. [5]
Хирургическое лечение
Асцит при онкологическом заболевании необходимо лечить хирургическим путём, когда это:
- Рефрактерный, то есть не поддающийся консервативному лечению.
- Большой, то есть если необходимо вывести до 6–10 л жидкости за один раз (эта тяжёлая процедура проводится по строгим медицинским показаниям).
- Гигантский. В этом случае нужна комбинированная операция, которая включает выведение большого объёма жидкости (до 5–7 л) в первые сутки и выведение остального объёма со скоростью не больше, чем 1 л в сутки в течение 7–10 дней.
В классическом варианте лапароцентез проводится на пустой мочевой пузырь, пациент садится, тяжелобольного человека укладывают на бок. [4]
Без соблюдения правил асептики и антисептики проводить лапароцентез опасно. Поэтому выпуск жидкости проводится только в специализированном лечебном учреждении с лицензией на выполнение хирургических вмешательств и имеющим стационар. Если пациент находится в тяжелом состоянии, ему сложно передвигаться, для него вызывают бригаду скорой медицинской помощи.
Сначала выполняется местная анестезия, затем под контролем ультразвука делается прокол троакаром (инструментом в виде тонкой трубки с острым концом) по средней линии живота или по линии, соединяющей пупок с гребнем подвздошной кости. Обычно за один раз выводится не более 5–6 л жидкости. Чтобы артериальное давление резко не упало и не случился коллапс сосудов, жидкость выпускается медленно.
В соответствии с классической методикой пациенту необходимо лежать в течение нескольких часов на свободном от пункции боку. Если в это время незначительное количество жидкости продолжает выделяться, то накладывают резервуар, который убирают через сутки или двое.
Если требуется удалить большое количество жидкости, то происходит потеря белка и солей, что становится причиной белковой недостаточности. Для предотвращения такого осложнения больному вводят альбумин. При повторной пункции может возникнуть ещё одно осложнение — сращение сальника (части брюшины) или кишки с передней стенкой живота. Из-за этого работа кишечника значительно ухудшается, а при последующих пункциях могут развиться тяжёлые осложнения. [4,6]

При современном подходе к проведению лапароцентеза отвод жидкости происходит преимущественно через постоянный перитонеальный катетер. Одновременно дефицит объёма циркулирующей крови замещается плазмаэкспандерами (от англ. plasma expander — увеличивающий объём плазмы). Обычно для этого используются 10–20-процентные растворы альбумина.В некоторых случаях вместо альбумина можно использовать аминостерил, полиглюкин, реополиглюкин (декстран-40), гемацелл и новые препараты на основе крахмала (рефортан, стабизол, ХАЕС-стерил). Такая альтернатива помогает лишь возместить дефицит жидкости в крови, но на дефицит белка эти препараты не влияют.
Некоторым больным с асцитом проводят оментогепатофренопексию. Это лапароскопическая операция, при которой сальник подшивается к участкам поверхности печени и диафрагмы. Благодаря тому, что между сальником и печенью возникает контакт, появляются условия для всасывания асцитической жидкости находящимися рядом тканями. Если у пациента есть канцероматоз брюшины, операция выполняется ограниченно. Обычно у таких больных оментогепатофренопексия становится частью паллиативного лечения. [6,7]
Методы диагностики
Если жидкости в животе скопилось более 500 мл, симптомы может выявить врач во время осмотра. Для подтверждения диагноза применяют УЗИ. Иногда асцит обнаруживают случайно во время ультразвукового исследования или компьютерной томографии живота, которые проводят по другому поводу.
Важно не только выявить жидкость в брюшной полости, но и разобраться в причинах её скопления — это помогает оценить прогноз и назначить эффективное лечение. В большинстве случаев обследование включает следующие лабораторные исследования:
- Биохимический анализ крови — полная биохимическая панель. Она помогает оценить состояние и функции печени, почек, уровни электролитов.
- Исследование свертываемости крови.
- Исследование асцитической жидкости, полученной во время лапароцентеза. Для анализа ее нужно немного — обычно 20 см³, меньше столовой ложки. В ней изучают уровень эритроцитов и лейкоцитов, общего белка, альбумина, амилазы, глюкозы, исследуют на патогенные микроорганизмы. Проводят цитологическое исследование, которое помогает выявить раковые клетки. [6]
Возможные осложнения
Если в брюшной полости скапливается много жидкости, то нарушается работа внутренних органов, возникают затруднения во время дыхания, так как ограничивается подвижность диафрагмы, образуется выпот в плевральной полости.
При повышенном давлении в воротной вене бактерии из кишечника могут самопроизвольно проникать в асцитическую жидкость и вызывать спонтанный бактериальный перитонит.
В редких случаях развивается очень тяжелое осложнение — гепаторенальный синдром. Под этим термином понимают нарушение функции почек при серьезном поражении печени, вплоть до тяжелой почечной недостаточности. Точный механизм развития этого состояния неизвестен, считается, что оно возникает из-за нарушения почечного кровотока, чрезмерного применения мочегонных средств и внутривенного введения контрастных препаратов. [4]
Прогноз
Асцит при онкологических заболеваниях значительно ухудшает прогноз. С момента диагностики в течение 1–4 месяцев остается в живых только половина больных. Средняя продолжительность жизни составляет от 20 до 58 недель. Улучшить выживаемость помогает своевременное лечение в клинике, которая специализируется на работе с такими пациентами. Если скопление жидкости в брюшной полости вызвано циррозом печени, когда нет онкологического заболевания, прогноз лучше, а если хронической сердечной недостаточностью, при соответствующем лечении, может прожить еще годы. [6]
Профилактика
Профилактические меры должны быть направлены на предотвращение заболеваний, которые приводят к развитию асцита. Также важна ранняя диагностика и своевременное лечение, если болезнь уже развилась. [6]
Это название принадлежит нескольким формам одного и того же симптома – накопления жидкости в подкожной клетчатке, в серозных полостях, в тканях головного мозга. При водянке нарушается баланс между притоком и оттоком тканевой жидкости и жидкой субстанции крови.
Водянка - что это за болезнь?

Водянка (отеки) это избыточное скопление жидкости в подкожно-жировой клетчатке, тканях или серозных полостях организма.
Неправильно было бы говорить, что водянка – это самостоятельное заболевание. Чаще всего отечность тканей подкожной клетчатки – симптом патологии какого-то органа. Наиболее подвержены отекам ткани с рыхлой подкожной клетчаткой. Отечность возникает из-за того, что транссудат из сосудов выходит сквозь их стенки в окружающие ткани, а обратное всасывание не происходит, или осуществляется крайне медленно.
Различают следующие формы водянки:
Общая водянка – нарушается водный баланс организма (заболевания сердца);
Местная водянка – нарушается баланс жидкости в отдельном органе или на ограниченном участке тела из-за сдавления вен (например, асцит, отек конечностей).
Классификация отеков при водянке:
Застойные - возникают по причине нарушения капиллярного кровообращения, оттока венозной жидкости (цирроз печени, сердечная недостаточность, флеботромбоз);
Гипоонкотические – возникают из-за нарушения концентрации белков в крови, обеднение ее альбуминами (нефроз);
Мембраногенные – возникают из-за нарушения проницаемости капилляров (гипоксия, токсическое поражение ядами, продуктами жизнедеятельности бактерий, гипертермия);
Лимфатические – возникают из-за нарушения оттока лимфы (гипоплазия лимфатических узлов, реакция иммунной системы на онкологический процесс)
Симптомы водянки
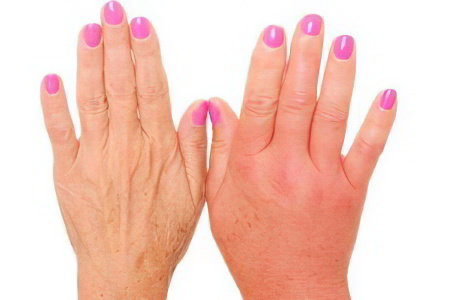
Под давлением водянистой жидкости, находящейся в подкожной клетчатке, кожа разбухает, следствием чего становится увеличение в объёме определенных частей тела больного человека. В области отека кожные покровы могут напоминать тесто. При пальпации отечных тканей ямки, образующиеся при легком надавливании, остаются на коже ещё в течение продолжительного времени после прекращения воздействия. Отмечается бледность и похолодание кожных покровов, что связано с нарушением кровоснабжения тканей из-за сдавления кровеносных сосудов отечной жидкостью. Водянку образует прозрачная жидкость, в которой содержится белок в очень низкой концентрации.
Отек служит характерным симптомом самых разнообразных заболеваний и патологических состояний. Он является важным диагностическим признаком для врачей при обследовании пациентов, страдающих общим или местным нарушением кровообращения, заболеваниями почек, нарушениями систем регуляции водно-солевого обмена.
По месту локализации водянку подразделяют на местную и общую. Местные отеки вызваны нарушением притока и оттока жидкости в отдельном участке ткани или в определенном органе, причиной такой водянки в большинстве случаев становится сдавление венозных сосудов. Закупорка (сдавление) воротной вены вызывает асцит, который ещё называют водянкой брюшной полости, а нарушение кровообращения в бедренной вене становится причиной отека ног.
Общая водянка приводит к нарушению водного баланса во всем организме, о чем можно судить по сердечным отекам. Главными причинами, которые приводят к изменению баланса тока жидкости в ограниченных участках, служат: возрастание давления жидкости в небольших сосудах (капиллярах), уменьшение онкотического давления плазмы, увеличение онкотического давления интерстициальной жидкости, уменьшение давления на ткани, высокая проницаемость капиллярных сосудов, нарушение обратного тока плазмы.
Учитывая фактор, который становится ведущим в развитии патологического процесса, водянку подразделяют на механическую, гипоонкотическую, мембраногенную и лимфатическую. Механические, или застойные, отеки происходят из-за высокого гидростатического давления в мелких кровеносных сосудах и нарушения обратного тока венозной крови, вызванного закупоркой или механическим сдавливанием кровеносных сосудов. Такое давление может оказывать беременная матка и увеличенная в размере печень. Причиной закупорки вен может оказаться флеботромбоз.
При снижении концентрации белка в крови могут развиться гипоонкотические отеки, при этом содержание белков не превышает 50 г/л. Наибольшее значение имеет в таком случае низкое содержание в крови альбуминов (ниже 25 г/л), так как им свойственна большая осмотическая активность, чем глобулинам. Максимальное падение онкотического давления и обширные отеки сопровождают нефротический синдром.
Рост онкотического давления интерстициальной жидкости, сопровождающийся изменением проницаемости капиллярных мембран и пропотевание в ткани фильтрата, насыщенного белком, является важным фактором в формировании отека любого происхождения. Отеки, возникающие при остром нефрите, сердечной и дыхательной недостаточности, тесно связаны с повышенной проницаемостью мембран. На мембраны клеток могут влиять токсины (змеиный яд, бактериальные токсины, отравляющие вещества, лихорадка).
Симптомы водянки лимфатического генеза возникают при нарушении обратного тока лимфы, что становится причиной скопления жидкости, насыщенной белком. Изменения тока лимфы и связанные с этим отеки сопровождают врожденную гипоплазию лимфатических узлов, их злокачественное перерождение, нефротический и голодный отек, а также асцит.
Виды водянки
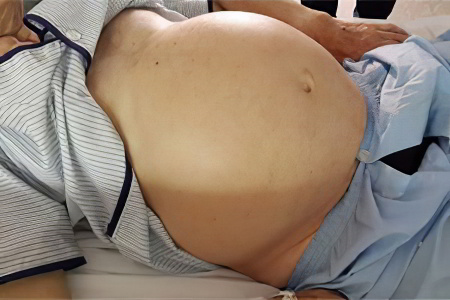
Существует несколько разновидностей водянки, характеризующихся следующим клиническими проявлениями:
Асцит, или водянка брюшной полости. При асците в животе скапливается большое количество серозного или геморрагического транссудата (свободной жидкости), от 8 до 30 литров. Чаще это количество меньше по объему – от литра и выше. Кожа живота при асците напряжена, разглажена, наблюдаются пупочная и бедренная грыжа. Живот имеет шаровидную форму, он выступает вперед или свисает вниз. Осложнением асцита может быть перитонит из-за разрыва пупка, отеки стоп, выпадение прямой кишки.
Гидроцефалия, или водянка головного мозга. При гидроцефалии возникает накопление ликвора (цереброспинальной жидкости) в желудочках мозга и под его оболочкой. Водянка головного мозга может быть врожденной или приобретенной. Дети с гидроцефалией отстают в развитии, у них нарушены все виды обмена, имеется множество неврологических нарушений (параличи, парезы, нарушения тонуса и координации движений, зрения, походки). Для больных гидроцефалией характерно увеличение объема черепа, нависающий лоб, глубокие орбиты глаз с полуприкрытыми веками. Высокое внутричерепное давление вызывает головную боль, тошноту и рвоту.
Гидроцеле, или водянка яичка. При водянке этого вида жидкость скапливается между пластинками влагалищной оболочки яичка. Гидроцеле может быть врожденным и приобретенным, острым и хроническим. При водянке яичко припухает, появляется боль, кожа гиперемирована. Хроническая форма гидроцеле проявляется нарушением мочеиспускания, полового акта, продуцирования сперматозоидов, атрофией органа.
Водянка беременных. При этой разновидности водянки диагностируется повышение массы тела из-за скрытых и явных отеков ног, лица, пояснично-крестцовой области, брюшной стенки. У женщины повышается артериальное давление, наблюдаются изменения в моче.
Гидроторакс, или грудная водянка. Возникает из-за скопления жидкости в полости плевры, часто сопровождает асцит. Грудная водянка чаще всего бывает двухсторонней, объем жидкости в каждой плевральной полости может доходить до нескольких литров. У больного диагностируется одышка и цианоз кожи.
Гидрартроз, или водянка сустава. Возникает из-за скопления жидкости в полостях 1-2 коленных и голеностопных суставах. Общий объем сустава при этом увеличивается.
Причины водянки
Хотя в основе водянки лежит нарушение баланса циркуляции экссудата крови и тканевой жидкости, этиологические факторы появления патологии крайне разнообразны.
Причины водянки различных органов и систем:
Гидроцеле, или водянка яичка – опухоли, травмы придатка и оболочек мошонки, воспалительный процесс, осложнения гонореи и туберкулеза;
Водянка беременных – нарушения водно-солевого обмена и капиллярного кровообращения по причине изменившейся нейроэндокринной регуляции биохимических процессов;
Водянка перикарда – осложнения патологий сердца и почек, рака, туберкулеза, миксидемы, опухолей средостения, массивного рентгеновского облучения сердца;
Грудная водянка – опухолевый процесс в средостении, заболевания мочевыделительной системы, дистрофия из-за авитаминоза, нарушения оттока лимфы;
Водянка сустава, или гидрартроз – травма мениска, проявления болезни бехтерева, аллергическая реакция при туберкулезе, осложнения сифилиса;
Водянка живота, или асцит – сердечная недостаточность, дистрофия, заболевания почек, опухоли или туберкулез брюшины, тромбоз воротной вены;
Водянка головного мозга, или гидроцефалия – недоразвитие головного мозга, спинномозговая грыжа, опухоли и паразитарные поражения мозга, последствия нейроинфекций (менингит, энцефалит), черепно-мозговые травмы.
Последствия водянки
Тяжесть последствий водянки зависит от возможности или невозможности компенсировать вызвавшее ее заболевание. Так, например, при асците жидкость, скапливающаяся в брюшной полости, сдвигает вверх диафрагму. Она, в свою очередь, сдавливает легкие и вызывает легочную недостаточность. Нарушается кровоснабжение миокарда и всех органов человека. При нарушенном белковом обмене развивается протеиновая недостаточность.
Несвоевременное лечение гидроцеле (водянки яичка) нарушает циркуляцию в нем лимфы и крови, ведущее к атрофии этого органа. Повышение температуры в области яичек из-за скопления жидкости делает сперматозоиды нежизнеспособными, что напрямую ведет к бесплодию. Нарушенная выработка гормонов кардинально меняет течение физиологических процессов в организме.
Последствие гидроцефалии может быть умственная отсталость различной степени, психические расстройства, эмоциональные нарушения, интеллектуальная недостаточность, общее недоразвитие речи.
Методы лечения
Лечение различных форм водянки начинают с лечения основного заболевания, вызвавшего отек, проводят симптоматическую терапию при острых проявлениях.
Лечение острого гидроцеле включает в себя использование антибиотиков и анальгетиков, холод и тепловые процедуры, ношение суспензория. Хроническая форма водянки яичка лечится пункциями накопившейся жидкости, введением гидрокортизона. Чаще всего применяется хирургическое вмешательство, исключающее осложнения.
Для лечения водянки беременных используется оптимизация питания, ограничение употребления жидкости и поваренной соли, разгрузочные дни, медикаментозное лечение.
При лечении гидроторакса и пневмоторакса упор делается на лечение основного заболевания. Если у больного диагностируется водянка сустава, выполняется его пункция для удаления внутрисуставной жидкости.
Лечение асцита зависит от тяжести вызвавшего его основного заболевания. Обычно больному назначают диуретики, сердечные гликозиды, проводят кислородную терапию, рекомендуют бессолевую диету. В сложных случаях используют оперативное вмешательство для удаления жидкости из брюшины.
Устранение проявлений гидроцефалии может быть, как хирургическим, так и консервативным.
Для снижения внутричерепного давления используют:
Медикаментозное лечение для дегидратации, профилактики воспаления, десенсибилизации;
Купирование психических расстройств.
Более эффективно хирургическое лечение, направленное на создание искусственного пути для оттока цереброспинальной жидкости из желудочков мозга.
Вспомогательными методами для лечения всех видов водянки может быть соколечение, водолечение, компрессы и обертывания, применение рецептов народной медицины.
Профилактика водянки

Предупреждение появления водянки зависит от ее вида и вызвавших причин. Формы профилактики:
Водянка беременных – регулярный мониторинг состояния женщины лечащим врачом, правильное питание, нормализация режима труда и отдыха;
Сердечная водянка (гидроперикард) – лечение основного заболевания;
Легочная водянка (гидроторакс) – аналогичная профилактика;
Асцит – ликвидация нарушений кровообращения, своевременное лечение заболевания, вызвавшего скопление жидкости в брюшной полости;
Водянка головного мозга (гидроцефалия) – своевременное выявление патологий беременности во время скрининга, защита плода от токсического поражения, нейроинфекций, предупреждение черепно-мозговых травм в любом возрасте;
Водянка яичка – защита мошонки от травм.
Многообразие проявлений водянки зависит от симптомов заболевания, вызвавшего отек тканей. Лечение водянки, выбор эффективных терапевтических или хирургических методов учитывает возраст пациента, сопутствующие соматические расстройства, противопоказания.

Автор статьи: Алексеева Мария Юрьевна | Терапевт
Образование: С 2010 по 2016 гг. практикующий врач терапевтического стационара центральной медико-санитарной части №21, город электросталь. С 2016 года работает в диагностическом центре №3.
Наши авторы
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жидкость в брюшной полости: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Состояние, при котором накапливается жидкость в брюшной полости, называется асцитом. Очень небольшое количество жидкости присутствует в полости брюшины всегда. Эта жидкость – следствие естественного процесса фильтрации крови через кровеносные сосуды.
Однако при некоторых заболеваниях жидкость либо начинает вырабатываться в избыточном количестве, либо перестает всасываться. В результате она постепенно накапливается в брюшине и давит на внутренние органы, серьезно нарушая их работу.
Разновидности асцита
По объему жидкости:
- небольшое количество;
- умеренное количество;
- значительное количество.
- стерильное содержимое (отсутствие бактериальной составляющей);
- инфицированное содержимое (может быть связано с прободением кишечника или желудка, а также с травмой живота и проникающим ранением);
- спонтанный бактериальный перитонит.
- асцит, поддающийся медикаментозной терапии;
- рефрактерный асцит – то есть не поддающийся лекарственной терапии или возвращающийся вновь спустя короткое время после лечения.
Онкологические процессы в организме также способны стать причиной асцита. Однако, как и в случае с заболеваниями печени, жидкость в брюшной полости появляется лишь по мере прогрессирования болезни. В первую очередь, следует обращать внимание на такие симптомы, как снижение массы тела, аппетита, повышенную утомляемость, болевой синдром, нарушение работы кишечника.
Хронические заболевания сердечно-сосудистой системы приводят к застою крови в левом круге кровообращения, вследствие чего внутрибрюшная жидкость начинает вырабатываться интенсивнее. Появлению асцита всегда предшествует длительная история сердечно-сосудистого заболевания.
Ухудшение состояния происходит постепенно и не очень заметно для больного, поэтому важно не нарушать врачебные предписания и обращаться за врачебной помощью своевременно.
Больного должна насторожить нарастающая слабость, появление или усиление одышки, ночного кашля, изменение привычных цифр артериального давления, появление или увеличение отеков на ногах, которые сначала становятся более выраженными к вечеру, а затем не проходят совсем.
Механизм данного процесса объясняется массивной потерей белка из-за неправильной работы почек и, соответственно, ухудшением всасывания жидкости. Кроме того, отечность присутствует на лице, шее, нижних конечностях, жидкость может скапливаться в грудной полости и полости сердца.
Асцит сопровождает ряд инфекционно-воспалительных заболеваний. По-прежнему довольно часто во врачебной практике встречается туберкулез, течение которого связано с поражением лимфатических узлов брюшной полости, что приводит к сдавливанию внутренних органов, в результате чего наблюдается скопление внутрибрюшной жидкости. Туберкулез обычно начинается с жалоб пациента на повышенную утомляемость, чрезмерную потливость, особенно в ночное время, снижение аппетита и похудение, длительное повышение температуры тела в пределах 37,3–38,3°С. У части больных наблюдаются несильные боли в животе без четкой локализации. Появление таких симптомов требует скорейшего обращения к врачу.
Хронический панкреатит иногда сопровождается асцитом. Такое состояние особенно характерно для людей, злоупотребляющих алкоголем. Накоплению жидкости в брюшной полости предшествуют интенсивные боли в животе.
Длительное голодание может приводить к появлению жидкости в брюшной полости за счет снижения уровня белка и нарушения процесса всасывания жидкости.
В этом случае объем жидкости будет небольшим, однако появление подобного симптома говорит о серьезных нарушениях в работе всего организма. Данное состояние потребует в дальнейшем проведения серьезного и длительного лечения под тщательным контролем множества лабораторных показателей.
Заболевания, приводящие к асциту
Некоторые онкологические заболевания.
Болезни поджелудочной железы.
Недоедание и истощение.
Заболевания эндокринной системы.
Гинекологические заболевания (эндометриоз, кисты и опухоли яичников).
К каким врачам обращаться при асците
Появление жидкости в брюшной полости является симптомом заболеваний, как правило, требующих госпитализации и длительного лечения. Постановкой диагноза и назначением терапии занимаются следующие специалисты: врач-гастроэнтеролог , онколог, кардиолог, эндокринолог, нефролог, пульмонолог, хирург, гинеколог.
Диагностика и обследования при асците
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительной диагностики помогают установить правильный и своевременный диагноз.
-
Клинический анализ крови с развернутой лейкоцитарной формулой (для выявления воспалительных изменений при различных инфекционно-воспалительных заболеваниях.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Асцит – это вторичное состояние, характеризующееся накоплением экссудата или транссудата в свободной брюшной полости. Клинически проявляется увеличением объема живота, тяжестью, чувством распирания и болями в брюшной полости, одышкой. Диагностика асцита включает проведение УЗИ, КТ, УЗДГ, диагностической лапароскопии с исследованием асцитической жидкости. Для патогенетического лечения необходимо установить причину, вызвавшую скопление жидкости; к симптоматическим мероприятиям при асците относятся назначение мочегонных средств, пункционное удаление жидкости из брюшной полости.
МКБ-10

Общие сведения
Асцит или брюшная водянка может сопровождать течение самого широкого круга заболеваний в гастроэнтерологии, гинекологии, онкологии, урологии, кардиологии, эндокринологии, ревматологии, лимфологии. Накопление перитонеальной жидкости при асците сопровождается повышением внутрибрюшного давления, оттеснением купола диафрагмы в грудную полость. При этом значительно ограничивается дыхательная экскурсия легких, нарушается сердечная деятельность, кровообращение и функционирование органов брюшной полости. Массивный асцит может сопровождаться значительной потерей белка и электролитными нарушениями. Таким образом, при асците может развиваться дыхательная и сердечная недостаточность, выраженные обменные нарушения, что ухудшает прогноз основного заболевания.

Причины асцита
Асцит у новорожденных часто встречается при гемолитической болезни плода; у детей раннего возраста – при гипотрофии, экссудативных энтеропатиях, врожденном нефротическом синдроме. Развитие асцита может сопровождать различные поражения брюшины: разлитой перитонит неспецифической, туберкулезной, грибковой, паразитарной этиологии; мезотелиому брюшины, псевдомиксому, перитонеальный карциноз вследствие рака желудка, толстого кишечника, молочной железы, яичников, эндометрия.
Асцит может служить проявлением полисерозита (одновременного перикардита, плеврита и водянки брюшной полости), который встречается при ревматизме, системной красной волчанке, ревматоидном артрите, уремии, а также синдрома Мейгса (включает фиброму яичника, асцит и гидроторакс).
Частыми причинами асцита выступают заболевания, протекающие с портальной гипертензией – повышением давления в портальной системе печени (воротной вене и ее притоках). Портальная гипертензия и асцит могут развиваться вследствие цирроза печени, саркоидоза, гепатоза, алкогольного гепатита; тромбоза печеночных вен, вызванного раком печени, гипернефромой, заболеваниями крови, распространенным тромбофлебитом и т. д.; стеноза (тромбоза) воротной или нижней полой вены; венозного застоя при правожелудочковой недостаточности.
К развитию асцита предрасполагает белковая недостаточность, заболевания почек (нефротический синдром, хронический гломерулонефрит), сердечная недостаточность, микседема, болезни ЖКТ (панкреатит, болезнь Крона, хроническая диарея), лимфостаз, связанный со сдавлением грудного лимфатического протока, лимфоангиоэктазиями и затруднением лимфооттока из брюшной полости.
Патогенез
В норме серозный покров брюшной полости – брюшина продуцирует незначительное количество жидкости, необходимое для свободного движения петель кишечника и предупреждения склеивания органов. Этот экссудат всасывается обратно самой же брюшиной. При целом ряде заболеваний секреторная, резорбтивная и барьерная функции брюшины нарушаются, что приводит к возникновению асцита.
Таким образом, в основе патогенеза асцита может лежать сложный комплекс воспалительных, гемодинамических, гидростатических, водно-электролитных, метаболических нарушений, вследствие чего происходит пропотевание интерстициальной жидкости и ее скопление в брюшной полости.
Симптомы асцита
В зависимости от причин патология может развиваться внезапно или постепенно, нарастая на протяжении нескольких месяцев. Обычно пациент обращает внимание на изменение размера одежды и невозможность застегнуть пояс, увеличение веса. Клинические проявления асцита характеризуются ощущениями распирания в животе, тяжестью, абдоминальными болями, метеоризмом, изжогой и отрыжкой, тошнотой.
Асцит при туберкулезном перитоните вызван вторичным инфицированием брюшины вследствие генитального туберкулеза или туберкулеза кишечника. Для асцита туберкулезной этиологии также характерны похудание, лихорадка, явления общей интоксикации. В брюшной полости, кроме асцитической жидкости, определяются увеличенные лимфоузлы вдоль брыжейки кишечника. Экссудат, полученный при туберкулезном асците, имеет плотность >1016, содержание белка 40-60 г/л, положительную реакцию Ривальта, осадок, состоящий из лимфоцитов, эритроцитов, эндотелиальных клеток, содержит микобактерии туберкулеза.
Асцит, сопровождающий перитонеальный карциноз, протекает с множественными увеличенными лимфоузлами, которые пальпируются через переднюю брюшную стенку. Ведущие жалобы при данной форме асцита определяются локализацией первичной опухоли. Перитонеальный выпот практически всегда имеет геморрагический характер, иногда в осадке обнаруживаются атипичные клетки.
При синдроме Мейгса у пациенток выявляется фиброма яичника (иногда злокачественные опухоли яичника), асцит и гидроторакс. Характерны боли в животе, выраженная одышка. Правожелудочковая сердечная недостаточность, протекающая с асцитом, проявляется акроцианозом, отеками голеней и стоп, гепатомегалией, болезненностью в правом подреберье, гидротораксом. При почечной недостаточности асцит сочетается с диффузным отеком кожи и подкожной клетчатки – анасаркой.
Асцит, развивающийся на фоне тромбоза воротной вены, носит упорный характер, сопровождается выраженным болевым синдромом, спленомегалией, незначительной гепатомегалией. Вследствие развития коллатерального кровообращения нередко возникают массивные кровотечения из геморроидальных узлов или варикозно увеличенных вен пищевода. В периферической крови выявляется анемия, лейкопения, тромбоцитопения.
Асцит при белковой недостаточности, как правило, небольшой; отмечаются периферические отеки, плевральный выпот. Полисерозиты при ревматических заболеваниях проявляются специфическими кожными симптомами, асцитом, наличием жидкости в полости перикарда и плевры, гломерулопатией, артралгиями. При нарушениях лимфооттока (хилезном асците) живот быстро увеличивается в размерах. Асцитическая жидкость имеет молочный цвет, пастообразную консистенцию; при лабораторном исследовании в ней выявляются жиры и липоиды. Количество жидкости в брюшинной полости при асците может достигать 5-10, а иногда и 20 литров.
Диагностика
В ходе осмотра гастроэнтеролога исключаются другие возможные причины увеличения объема живота – ожирение, киста яичника, беременность, опухоли брюшной полости и т. д. Для диагностики асцита и его причин проводится перкуссия и пальпация живота, УЗИ брюшной полости, УЗДГ венозных и лимфатических сосудов, МСКТ брюшной полости, сцинтиграфия печени, диагностическая лапароскопия, исследование асцитической жидкости.

Перкуссия живота при асците характеризуется притуплением звука, смещением границы тупости при изменениях положения тела. Прикладывание ладони к боковой поверхности живота позволяет ощутить толчки (симптом флюктуации) при постукивании пальцами по противоположной стенке живота. Обзорная рентгенография брюшной полости позволяет идентифицировать асцит при объеме свободной жидкости более 0,5 л.
Из лабораторный тестов при асците проводится исследование коагулограммы, биохимических проб печени, уровней IgA, IgM, IgG, общего анализа мочи. У пациентов с портальной гипертензией показано выполнение ЭГДС с целью обнаружения варикозно измененных вен пищевода или желудка. При рентгеноскопии грудной клетки может выявляться жидкость в плевральных полостях, высокое стояние дна диафрагмы, ограничение дыхательной экскурсии легких.
В ходе УЗИ органов брюшной полости при асците изучаются размеры, состояние тканей печени и селезенки, исключаются опухолевые процессы и поражения брюшины. Допплерография позволяет оценить кровоток в сосудах портальной системы. Гепатосцинтиграфия проводится для определения поглотительно-экскреторной функции печени, ее размеров и структуры, оценки выраженности цирротических изменений. С целью оценки состояния спленопортального русла проводится селективная ангиография – портография (спленопортография).
Всем пациентам с асцитом, выявленным впервые, выполняется диагностический лапароцентез для забора и исследования характера асцитической жидкости: определения плотности, клеточного состава, количества белка и бактериологического посева. При сложно дифференцируемых случаях асцита показано проведение диагностической лапароскопии или лапаротомии с прицельной биопсией брюшины.
Лечение асцита
Патогенетическое лечение требует устранения причины скопления жидкости, т. е. первичной патологии. Для уменьшения проявлений асцита назначаются бессолевая диета, ограничение приема жидкости, мочегонные препараты (спиронолактон, фуросемид под прикрытием препаратов калия), проводится коррекция нарушений водно-электролитного обмена и снижение портальной гипертензии с помощью антагонистов рецепторов ангиотензина II и ингибиторов АПФ. Одновременно показано применение гепатопротекторов, внутривенное введение белковых препаратов (нативной плазмы, раствора альбумина).
При асците, резистентном к проводимой медикаментозной терапии, прибегают к абдоминальному парацентезу (лапароцентезу) – пункционному удалению жидкости из брюшной полости. За одну пункцию рекомендуется эвакуировать не более 4-6 л асцитической жидкости ввиду опасности развития коллапса. Частые повторные пункции создают условия для воспаления брюшины, образования спаек и повышают вероятность осложнений последующих сеансов лапароцентеза. Поэтому при массивных асцитах для длительной эвакуации жидкости производят установку постоянного перитонеального катетера.
К вмешательствам, обеспечивающим условия для путей прямого оттока перитонеальной жидкости, относятся перитонеовенозный шунт и частичная деперитонизация стенок брюшной полости. К косвенным вмешательствам при асците относятся операции, снижающие давление в портальной системе. В их число входят вмешательства с наложением различных портокавальных анастомозов (портокавальное шунтирование, трансъюгулярное внутрипеченочное портосистемное шунтирование, редукция селезеночного кровотока), лимфовенозное соустье. В некоторых случаях при рефрактерном асците производится спленэктомия. При резистентном асците может быть показана трансплантация печени.
Прогноз и профилактика
Наличие асцита существенно утяжеляет течение основного заболевания и ухудшает его прогноз. Осложнениями самого асцита могут стать спонтанный бактериальный перитонит (СБП), печеночная энцефалопатия, гепаторенальный синдром, кровотечения. К неблагоприятным прогностическим факторам у пациентов с асцитом относят возраст старше 60 лет, гипотонию (ниже 80 мм рт. ст), почечную недостаточность, гепатоцеллюлярную карциному, сахарный диабет, цирроз печени, печеночноклеточную недостаточность и др. По данным специалистов в сфере клинической гастроэнтерологии, двухлетняя выживаемость при асците составляет около 50%.
Читайте также:

