Группы крови и переливание крови кратко
Обновлено: 30.06.2024
Группа крови — это описание индивидуальных антигенных характеристик эритроцитов. В качестве антигенов могут выступать как мембранные белки, так и углеводы, покрывающие их. Для человека известно несколько систем антигенов и все они должны быть учтены при переливании крови. В настоящее время известно около 30 систем групп крови, однако, наиболее клинически важными являются системы AB0 и резус-фактор.
Система АВ0
Эту систему групп крови открыл Карл Ландштейнер в 1900 году, за что в 1930 году ему была присуждена Нобелевская премия. Эритроцит покрыт плазмалеммой толщиной около 7 нм, в которую встроены антигены систем АВО и резус-фактор. В плазме крови каждого человека имеются антитела против антигенов эритроцитов, которые не содержатся в его собственной крови. К. Ландштейнер описал четыре группы крови (рис. 1). При смешивании крови, взятой у разных людей, при несовместимости групп крови, происходит агглютинация (склеивание) эритроцитов в результате реакции антиген - антитело.
Рис. 1. Четыре группы крови по системе АВ0.
В мембрану эритроцитов встроен целый ряд специфических полисахаридно-аминокислотных комплексов, обладающих антигенными свойствами. Гликозилирование обеспечивают специальные ферменты – гликозилтрансферазы, гены которых расположены в 9 хромосоме и имеют три разных аллеля: А, В и 0. Белок гена 0 переносит короткую олигосахаридную цепочку, в случае наличия гена А к этой цепочке дополнительно присоединен N-ацетил-D-галактозамин, при наличии гена В – D-галактоза (рис. 2). Работа глигозилтрансфераз А и В обеспечивает образование соответствующих агглютиногенов.
Рис. 2. Структура олигосахаридов H-антигена, отвечающего за группы крови системы АВ0.
В плазме крови образуются специфические агглютинины анти-А (α) и анти-В (β). По сути – это антитела, которые вырабатывает иммунная система. Они постоянно содержатся в крови человека и предполагается, что они вырабатываются как иммунный ответ на микрофлору кишечника. Чтобы не происходило агглютинации, одновременно в крови не должны находиться пары А и анти-А, В и анти-В. Поэтому иммунная система учится распознавать свои эритроциты и не реагировать на их агглютиногены.
Таким образом, возможны следующие комбинации:
- I (0) – анти-А+анти-В;
- II (А) – А+анти-В;
- III (В) – В+анти-А;
- IV (АВ) – А+В.
При переливании крови, чтобы не произошло склеивания красных кровяных телец, нужно, чтобы эритроциты донора не содержали агглютиногенов, к которым в плазме крови реципиента есть агглютинины. Схема переливания крови представлена на рис. 3. Эритроциты I группы крови не содержит агглютиногенов, ее можно переливать любому реципиенту, людей с такой группой крови называют универсальными донорами. Эритроциты IV группы крови содержат оба агглютиногена, но в плазме нет агглютининов, следовательно, людям с такой группой крови можно переливать любую другую, и таких людей называют универсальными реципиентами.
Рис. 3. Схема переливания крови.
Исключением из этой схемы является Бомбейский феномен. Он был открыт при переливании крови людям во время вспышки малярии в Индии в 1952 году. Оказалось, что у некоторых людей не образуется олигосахаридный остов, на который глигозилтрансферазы А и В переносят дополнительные сахара. Таким образом, даже при наличии генов А и В, гликозилтрансферазы не имеют субстрата, с которым могут работать. У таких людей, помимо наличия агглютининов анти-А и анти-В, агглютинация возникает даже при переливании I группы крови. Носители такой крови являются универсальными донорами.
Анализ группы крови провести достаточно просто. Для этого, каплю исследуемой крови смешивают с сыворотками I-III групп крови. В зависимости от того, где произошла агглютинация, можно выяснить группу крови (рис. 4). В случае Бомбейского феномена, агглютинация произойдет во всех трех лунках. В настоящее время вместо сывороток используют цоликлоны – моноклональные антитела к агглютиногенам.
Стоит отметить, что реакция агглютинации происходит между эритроцитами и плазмой крови. При смешивании плазмы крови разных групп агглютинации не произойдет.
Рис. 4. Анализ групп крови. 1 – I (0) группа, 2 – II (А) группа крови, 3 - III (В) группа крови, 4 – IV (АВ) группа крови.
Резус-фактор
Резус-фактор – это группа антигенов, среди которых самым реакционноспособным является антиген D. Именно поэтому, говоря о положительном или отрицательном резусе, подразумевают именно его. Резус фактор может находиться на мембране эритроцитов, в таком случае он считается положительным (85% людей), либо отсутствовать - в таком случае он считается отрицательным (15% людей). Резус-фактор имеет важное диагностическое значение не только для переливания крови, но и для нормального протекания беременности.
В отличие от системы АВ0, антитела к антигену D не всегда имеются у людей с отрицательным резусом. Чтобы они появились, необходим первичный контакт с эритроцитами, содержащими этот антиген. Это может произойти при некорректном переливании крови, а также во время родов (если ребенок резус-положительный). После контакта антитела вырабатываются достаточно долго, несколько месяцев. Однако, если организм был иммунизирован, то антитела сохраняются в течение всей жизни.
В настоящее время, случаи некорректного переливания крови редки, поэтому резус имеет большее значение для нормального протекания беременности у резус-отрицательных женщин.
Если резус-отрицательная мать беременна резус-положительным ребенком, то первая беременность протекает нормально, так как антител нет, а эритроциты не проникают через гематоплацентарный барьер. Во время родов этот барьер нарушается, и эритроциты ребенка могут попасть в организм матери, что приведет к выработке антител (рис. 5). При повторной беременности резус-положительным ребенком готовые антитела будут проникать через плаценту, что приведет к возникновению гемолитической болезни новорожденных, которая характеризуется гемолизом эритроцитов, что, в свою очередь, приводит к желтухе и нехватке кислорода у плода (рис. 6).
В настоящее время есть множество способов избежать атаки плода антителами, в частности, плазмоферрез – очищение плазмы крови матери от антител. Однако самым эффективным способом является предотвращение резус-конфликта при повторной беременности. Для этого в течение 72 часов после родов женщине вводят антирезусный иммуноглобулин. Таким образом, эритроциты ребенка, попавшие в кровоток матери, быстро уничтожаются, а иммунитет не успевает обучиться их распознавать.
Рис. 5. Причины резус-конфликта.
Рис. 6. Причины и симптомы гемолитической болезни новорожденных.
Трансфузиология (от лат. transfusio — переливание) — отрасль медицинской науки, изучающая способы и средства управления функциями организма путем воздействия на него переливания цельной крови, ее компонентов (эритроцитов, лейкоцитов, тромбоцитов, стволовых кроветворных клеток, плазмы крови) и кровозаменителей.
Переливание крови или ее компонентов от человека человеку основывается на знании антигенных (иммунных) свойств клеток и белков крови.
Группы крови

Таблица 7.3. Группы крови системы АВО
Естественные анти-А- и анти-В-антитела принадлежат к иммуноглобулинам класса М. Выработанные в процессе иммунизации А или В антигеном анти-А- и анти-В-антитела являются иммунными и относятся к иммуноглобулинам класса G. Иммуноглобулины склеивают эритроциты (явление агглютинации) и вызывают их гемолиз. При несовместимости группы крови донора (т. е. человека, у которого берут кровь для переливания) и реципиента (т. е. человека, которому переливают кровь) переливание крови вызывает гемоконфликт, связанный с агглютинацией и гемолизом эритроцитов, заканчивающийся гибелью реципиента. Для исключения гемокон-фликтов человеку переливают лишь одногруппную кровь. Для определения группы крови по системе АВО смешивают антитела анти- А и анти- В с исследуемыми эритроцитами и по наличию или отсутствию агглютинации эритроцитов определяют группу крови (табл. 7.4).
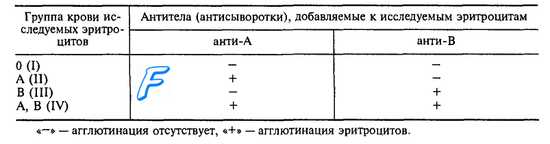
Таблица 7.4. Определение группы крови системы АВО
Резус-положительная кровь донора образует иммунные антитела (анти-D) у резус-отрицательного реципиента. Повторное переливание резус-положительной крови может вызвать гемоконфликт. Подобная же ситуация возникает у резус-отрицательной женщины, беременной резус-положительным плодом. Во время родов (или аборта) эритроциты плода поступают в кровь матери и иммунизируют ее организм (вырабатывают анти-D-антитела). При последующих беременностях резус-положительным плодом анти-D-антитела проникают через плацентарный барьер, повреждают ткани и эритроциты плода, вызывая выкидыш, а при рождении ребенка — ре-зусную болезнь, одним из проявлений которой является гемолитическая анемия. Для профилактики иммунизации резус-отрицательной женщины D-антигенами плода во время родов или абортов ей вводят концентрированные анти-D-антитела. Они агглютинируют резус-положительные эритроциты плода, поступающие в ее организм, и имммунизации не наступает. Слабые резусные антигены С и Е при их значительном поступлении в организм резус-положительного человека могут вызвать антигенные реакции. Чаще всего антитела к антигенам эритроцитов системы резус являются иммуноглобулинами класса G. Для выявления этих антител используют анти-глобулиновую сыворотку крови, содержащую aнти-IgG-антитела.
Для современной хирургии характерно широкое использование переливания крови. Переливание крови – это операция трансплантации ткани (крови) от здорового человека (донора) больному (реципиенту) с лечебной целью. Переливание крови без смертельных осложнений стало возможным после открытия групп крови (1901 г. Ландштейнер, 1906 г. Яновский) и резус-фактора (1940 г. Ландштейнер и Винер).
Имеются 4 основные группы крови: 1 – 2 – 3 – 4. Они отличаются содержанием агглютиногенов А и В и агглютининов a и b. Агглютиногены, или антигены А и В, находятся в эритроцитах. Агглютинины, или антитела a и b находятся в плазме крови. При встрече агглютиногена А с агглютинином a, а также агглютиногена В с агглютинином b происходит реакция изогемагглютинации – это склеивание эритроцитов одного человека при смешивании их с сывороткой другого человека.
Группы крови имеют следующий состав:
1 группа: Агглютиногенов нет, есть агглютинины a и b (О a b);
2 группа: содержит агглютиноген А, агглютинин b (Аb);
3 группа: содержит агглютиноген В, агглютинин a (Вa);
4 группа: содержит агглютиногены А и В, агглютининов нет (АВо).
Раньше придерживались закона Оттенберга, согласно которому склеиваются эритроциты перелитой донорской крови. Согласно этого закона реципиенту с первой группой разрешалось переливать донорскую кровь только 1 группы, реципиенту со второй группой донорскую кровь 2 и 1 групп, реципиенту с третьей группой – донорскую кровь 3 и 1 групп, реципиенту с 4 группой – донорскую кровь всех 4 групп. Однако в последние годы доказано, что каждая группа строго индивидуальна. Так, агглютиноген А имеет 2 подгруппы: А1 и А2, таким образом, II группа крови может быть А1b или А2b, IV группа А1Во или А2Во. К тому же стал известным обратный закон Оттенберга: при больших объемах переливания крови возможно склеивание эритроцитов реципиента. Поэтому в настоящее время разрешено переливать только одногруппную кровь.
Кровь любой группы может быть либо резус-положительной, либо отрицательной, в зависимости от присутствия резус-фактора (Rh-фактор). Около 85% людей имеют этот фактор, или резус-положительны, 15% не имеют его, или резус-отрицательны. Но в последние годы стало известно, что есть 5 основных (Д, С, с, Е, е) и множество неосновных подгрупп резус-фактора. Подгруппа Д встречается в 85%, остальные – в убывающем порядке с>Е>С>е. Поэтому имеет в клинике большое значение определение групп крови и резус-фактора.
Определение группы крови
1. Прямой метод: с использованием стандартных сывороток:
сыворотка 1 группы содержит агглютинины a и b;
сыворотка 2 группы – агглютинин b,
сыворотка 3 группы – агглютинин a;
сыворотка 4 группы (контрольная) агглютининов не содержит.
Группу крови определяют в 2 сериях, наносят сыворотки, которые смешивают с исследуемой кровью.
2. Обратный метод: с использованием стандартных эритроцитов:
стандартные эритроциты 1-й группы агглютиногенов не содержат (0), 2-й группы – содержат агглютиноген А, 3-й группы – агглютиноген В, 4-й группы – А и В.
3. Перекрестный метод: сочетание 1 и 2 методов.
4. С использованием цоликлонов: известны 2 цоликлона: анти-А и анти-В.
Группы Анти А Анти В
Определение резус-фактора:
1. В водяной бане:
В чашку Петри наносят стандартную антирезусную сыворотку, смешивают с эритроцитами исследуемой крови. Чашку Петри помещают в водяную баню на 7 – 10 минут при температуре 45 – 48 градусов. Если происходит агглютинация, то кровь резус-положительна.
2. Экспресс-метод:
На дно пробирки наносят 1 каплю антирезусной сыворотки и 1 каплю исследуемой крови, их смешивают, пробирку переворачивают так, чтобы содержимое растекалось по стенке. Спустя 3 мин смотрят за наличием агглютинации. Для исключения ложной агрегации эритроцитов необходимо добавить 2-3 мл физиологического раствора. При наличии агглютинации кровь резус-положительна.
3. Лабораторные методы:
Это желатиновая проба, непрямая проба Кумбса, определение резус-фактора в присутствии полиглюкина, альбумина и др.
Действие перелитой крови:
1. Заместительное действие – в случаях массивной кровопотери, хронической анемии. В этих случаях лечебный эффект связан с увеличением ОЦК, увеличением дыхательной поверхности эритроцитов, улучшением кислородного обмена.
2. Гемостатическое действие – за счет вливания с кровью факторов свертывания крови, особенно при прямом переливании крови или переливании свежезаготовленной крови.
3. Дезинтоксикационное действие – за счет вливания с кровью белков плазмы, абсорбирующих токсические вещества.
4. Иммунобиологическое действие – за счет содержания в крови антител.
5. Стимулирующее действие – за счет белков плазмы, усиливается обмен веществ, стимулируется регенерация тканей.
Показания к переливанию крови:
1. Острая кровопотеря.
2. Шок (геморрагический, травматический, ожоговый).
3. Хроническая анемия.
4. Большие травматичные оперативные вмешательства.
5. Острые интоксикации.
6. Нарушения свертывающей системы крови.
7. Угнетение иммунных сил организма.
8. Нарушения трофики и регенерации тканей.
Противопоказания к переливанию крови:
1. Недостаточность кровообращения II – III ст.
2. Тромбоэмболические поражения.
3. Острые нарушения мозгового кровообращения.
5. Печеночная недостаточность.
6. Аллергические заболевания.
7. Хроническая почечная недостаточность.
Основные принципы современной трансфузиологии
1. Считается ошибочным переливание цельной крови, так как переливание крови – это, как указано выше, операция – трансплантация ткани. При переливании крови возможны сенсибилизация организма, посттрансфузионные осложнения. Поэтому выдвинута новая тактика: компонентная гемотерапия, то есть переливание только тех компонентов крови, которые нужны в каждом конкретном случае. Переливание цельной крови оправдано только в случаях массивных кровопотерь.
3. Переливание одногруппной крови, то есть больному переливается кровь той же группы и того же резус-фактора. Лишь в исключительных случаях резус-отрицательная кровь 1 группы может быть перелита больному с любой группой крови в количестве до 500 мл.
4. Переливание крови выполняется только врачом: лечащим врачом, дежурным врачом, врачом отделения переливания, а во время операции – анестезиологом или хирургом, не участвующими в проведении наркоза или операции.
5. Переливаемая кровь должна быть обязательно исследована на ВИЧ, гепатит, сифилис.
Критерии годности крови к переливанию.
1. Наличие на флаконе этикетки с полными данными о доноре.
2. Срок хранения: в холодильнике при температуре +4 градусов консервированная кровь хранится 21 день. Срок хранения может быть удлинен при использовании новых консервантов, замораживании крови и т. д.
3. Макроскопически: кровь должна быть трехслойной: внизу - эритроциты, прослойка лейкоцитов, сверху - плазма. В плазме не должно быть хлопьев, нитей фибрина. Не должно быть гемолиза, то есть красного окрашивания плазмы. При случайном смешивании 3-х слоев необходимо отстоять кровь.
4. Сохранение герметичности флакона. Не допускается переливание крови из 1 флакона нескольким больным, при наличии трещин во флаконе, из скрытых ранее флаконов.
Методы переливания крови
1. Непрямое переливание крови: вливание консервированной крови, чаще всего внутривенно. Реже – внутриартериально, внутрикостно, внутриаортально.
2. Прямое переливание крови: непосредственно от донора больному. В настоящее время из-за опасности заражения СПИДом, гепатитом практически запрещено. Лишь в экстремальных ситуациях, особенно при ДВС-синдроме, возможно проведение прямого переливания от заранее обследованного резервного донора.
3. Обменное переливание: частичное или полное удаление крови больного с замещением его донорской кровью. При острых отравлениях ядами (грибы, соли тяжелых металлов), при гемотрансфузионном шоке.
4. Обратное переливание собственной крови, существует в 2-х видах:
Аутогемотрансфузия – когда кровь берется у самого больного до операции, и переливается ему же во время или после операции.
Реинфузия – переливание больному крови, излившейся в серозные полости организма вследствие ранений или в ходе операции. Реинфузия противопоказана при повреждении желудочно-кишечного тракта с смешиванием его содержимого с изменившейся кроью.
5. Плазмаферез – изъятие из крови больного плазмы с замещением его объема плазмозамещающими растворами и донорской плазмой. Вместе с плазмой при этом удаляются токсические вещества, антитела, и т. д.
Порядок переливания крови
При переливании крови врач обязан провести:
1. Определение группы крови и резус-фактора больного и донорской крови, несмотря на отметки в паспорте и в истории болезни у больного и на этикетке донорской крови.
2. Пробу на групповую совместимость: на чашку Петри наносят 2 – 3 капли сыворотки крови больного (реципиента), добавляют маленькую каплю крови донора, их перемешивают и наблюдают результат в течение 5 мин. Агглютинации эритроцитов не должно быть. Если агглютинация появилась, эта кровь несовместима.
3. Полиглюкиновый метод – в пробирку вносят 2 капли сыворотки больного, 1 каплю крови донора и 1 каплю 33% раствора полиглюкина. Содержимое перемешивают, пробирку поворачивают так, чтобы содержимое растекалось по стенкам. Через 5 мин. в пробирку наливают 3 – 4 мл физраствора. Агглютинация не должна появиться.
4. Проба на резус-совместимость.
5. Биологическая проба. Проводится у постели больного. Подключают систему, вводят струйно 10 – 15 мл крови, затем в течение 5 минут наблюдают за состоянием больного. При отсутствии признаков реакций такую процедуру повторяют еще 2 раза. Отсутствие реакции после трехкратной проверки служит основанием для капельного переливания остальной дозы донорской крови.
Оформление документации при переливании крови
1. Перед каждой гемотрансфузией врач записывает в историю болезни предтрансфузионный эпикриз (показания к переливанию, переливаемая среда, ее доза и способ вливания).
3. После гемотрансфузии проводится наблюдение за больным, трехкратная термометрия через каждый час, макроскопическая оценка цвета и количества мочи. Эти сведения заносятся в историю болезни в дневнике наблюдения.
4. На следующий день после гемотрансфузии берутся общий анализ крови и мочи.
Двести лет назад произошло знаменательное событие: первое успешное переливание крови от человека к человеку. С тех пор медицина далеко ушла вперед, но по-прежнему жизни людей зависят от того, придут ли доноры в ОПК.
В начале XIX века молодой лондонский акушер Джеймс Бланделл решил исследовать, чем можно помочь женщинам с послеродовыми кровотечениями. После опытов на животных Бланделл понял, что успех возможен, если быстро перелить кровь от одного организма другому — сейчас это называют прямым переливанием. В 1818 году он провел первое известное успешное переливание от человека к человеку: роженице была перелита кровь ее мужа. Именно с тех пор ведется отсчет истории донорства, а значит, нынешний год — юбилейный.
История переливаний крови в России началась немного позже: петербургский акушер Андрей Вольф успешно перелил роженице кровь ее мужа по методике Бланделла в 1832 году. Мы почти ничего не знаем про Вольфа, но знаем, где и когда было проведено это переливание, и в честь этого события отмечаем 20 апреля как День донора в России.
Нынешние методики далеко ушли от прежних. Но идея донорства осталась той же: один человек добровольно жертвует свою кровь ради спасения другого. И сегодня, рассказывая про историю донорства, мы хотим напомнить именно об этом: никакие технологии не заменят человеческого стремления помогать.
Ранняя история
С древних времен люди догадывались о значении крови для организма. Но не было никакого представления о том, как ее правильно использовать в медицине. Возможность поставить дело на научную основу появилась только после 1628 года, когда Уильям Гарвей сформулировал теорию кровообращения. Как водится, первые опыты провели на животных, а потом во Франции и Англии были даже попытки переливать кровь от животных человеку. Но из-за тяжелых осложнений вскоре последовал запрет на такие переливания. Следует заметить, что переливание в ту пору было очень сложной процедурой: не было ни игл для внутривенного введения, ни шприцев. Все это было изобретено позже.
Группы крови
До XX века переливание крови было крайне рискованным делом. И сейчас мы понимаем, что случаи успешных переливаний в ту пору были результатом большой удачи. Ведь люди не имели понятия о том, что кровь разных людей может быть несовместимой. Три различные группы крови открыл в 1900 году австрийский физиолог Карл Ландштейнер, и это стало поворотной точкой в развитии трансфузиологии: впервые стало ясно, что донора нужно подбирать по принципу совместимости с реципиентом. Открытие Ландштейнера послужило основой для главной системы групп крови (ABO), которую мы используем и поныне. Правда, сам Ландштейнер не обнаружил четвертую, самую редкую, группу: это сделали его ученики. Кстати, почти одновременно группы крови были охарактеризованы и другими учеными. Так, в России мы часто используем для групп не обозначения О, А, В, введенные Ландштейнером, а обозначения в виде римских цифр, введенные чехом Яном Янским.
Другая важная система классификации крови была открыта в 1937–1940 годах. Это всем известный резус-фактор. Сейчас уже известно более 30 систем групп крови, но при переливаниях, как правило, учитываются лишь немногие из них.
Начало истории организованного донорства
Первую половину XX века называют героической эпохой в развитии трансфузиологии. И, увы, как это часто бывает, одним из двигателей прогресса стала большая война, когда необходима была кровь для спасения раненых.
История регулярных переливаний крови началась с Первой мировой войны: так, в Англии была организована первая мобильная станция переливания. А в 1922 году в Лондоне создается первая служба крови под эгидой Красного Креста. В межвоенный период донорские организации и банки крови стали возникать во многих странах; когда стало ясно, что еще одна большая война не за горами, этот процесс сильно ускорился.
Другое важнейшее достижение времен Первой мировой — возможность консервировать донорскую кровь. Из-за быстрого свертывания крови вне тела переливания первоначально могли производиться только напрямую, через шприц или даже через сшивание кровеносных сосудов. Изучение свертывания крови и открытие в 1914–1915 годах первых антикоагулянтов (веществ, предотвращающих свертывание) привели к настоящей революции в трансфузиологии. И прямые переливания стали уходить в прошлое.
Постепенно переливания крови превратились из единичных событий в рутинные процедуры. Так, в 1938 году в Нью-Йорке уже было проведено почти 10 тысяч переливаний; Лондон и Париж ненамного отставали.
А что же у нас на родине? Первое научно обоснованное переливание с учетом групп крови было проведено в Советской России еще в 1919 году. А в 1926 году даже был создан первый в мире институт переливания крови под руководством А.А. Богданова (впоследствии — Гематологический научный центр). В ту пору там велись и весьма необычные исследования — сам Богданов пропагандировал идею обменного переливания крови с целью омоложения и связывания коммунистов кровными узами (и погиб в ходе одного из своих экспериментов). Другой советский опыт тех времен, который кажется сейчас нам очень странным, — это переливания трупной крови. Но одновременно в стране были созданы и настоящие основы Службы крови, впоследствии спасшей множество жизней, — от первых банков крови до пропаганды и стимуляции донорства.
Цельная кровь или компоненты?
В те времена больным и раненым переливали только цельную кровь. Не было не только понимания, что в разных ситуациях нужны разные компоненты крови (эритроциты, плазма, тромбоциты), — не было и технологий разделения.
Технологии стали появляться во время и после Второй мировой войны. В 1940 году в США был открыт метод выделения белков плазмы крови, таких как альбумин, — и уже в следующем году альбумин был использован при лечении солдат, получивших тяжелые ожоги при атаке японцев на Перл-Харбор. Следующий важнейший шаг — изобретение центрифуги для разделения клеток. Первый клеточный сепаратор появился в 1951 году, и затем его конструкция не раз совершенствовалась. Врачи стали разделять цельную кровь на компоненты, которые хранятся и применяются отдельно. А начиная с 70-х годов XX века стала развиваться еще одна технология — аферез, то есть метод целенаправленного сбора у донора только необходимого компонента крови, такого как тромбоциты или плазма.
Платно или бесплатно?
Должны ли доноры получать компенсацию за сданную кровь? Этот вопрос не раз возникал за последние 100 лет, и на него давались разные ответы.
Сейчас во многих странах Запада переход на безвозмездное донорство уже практически произошел, а кое-где платное донорство просто запрещено законом. Понятно, что пока далеко не все страны готовы отказаться от платы за донорство: этот переход зависит от общего уровня благосостояния и не может быть резким. Тем не менее к нему необходимо стремиться.
Можно ли чем-то заменить донорскую кровь?
Идея заменить донорскую кровь искусственным продуктом выглядит очень привлекательной: исключена опасность передачи инфекций, не надо учитывать группу крови, упрощаются хранение и транспортировка, можно лечить даже тех людей, которым религия запрещает переливания чужой крови. Но однозначно успешных продуктов пока не появилось, а те, что есть, дорого стоят, неудобны и довольно токсичны, хотя в определенных случаях и могут быть полезны.
Еще более заманчиво было бы научиться искусственно выращивать клетки крови из стволовых клеток. Появляются публикации о первых успехах в этом направлении, но до клинического применения пока еще далеко.
Но в целом пока без донорской крови не обойтись. И потребность в ней только растет с развитием медицины.
Читайте также:

