Селезенка доклад 8 класс
Обновлено: 06.05.2024
Селезенка - это самый большой лимфатический орган в организме человека, который выполняет важные иммунные функции. Увеличенная селезенка может быть признаком многих более или менее серьезных болезненных состояний.
Боль в селезенке, заметное увеличение или стойкий дискомфорт в области живота должны стать поводом для обращения к врачу. Пренебрежение этим условием может привести к разрыву селезенки и необходимости ее удаления.
1. Функции селезенки и ее расположение в организме
Селезенка - необычный лимфатический орган, самый большой из этой группы внутренних органов. Располагается между IX и XI ребрами в брюшной полости с левой стороны. Он с разных сторон прилипает к диафрагме, желудку, почкам и толстой кишке. Этот орган имеет связки, которые поддерживают его в правильном положении. Интересно, что у некоторых людей от рождения есть 2 селезёнки, а возможно и большее количество. Такое состояние совершенно нормально и никак не влияет на здоровье человека. Селезенка весит до 150 г, ее размер и вес варьируются в зависимости от того, сколько крови ее наполняет.
Селезенка - важный компонент иммунной системы человека. О ее существовании часто забывают, а на ее размер и состояние могут повлиять различные заболевания и инфекции. В результате недостаточно раннего подавления болезненных процессов селезенка может увеличивать свой вес до 10 кг, что затрудняет или даже препятствует повседневному функционированию. Также это увеличивает риск разрыва селезенки.
Возможна жизнь без селезенки. Однако ее разрушение или хирургическое удаление всегда снижает иммунитет пациента. Поэтому жизнь без этого органа требует определенных мер предосторожности, поскольку осложнения при неправильном образе жизни могут быть опасными.
2. Причины и симптомы увеличения селезенки
Селезенка здорового человека не должна ощущаться под ребрами. Если вы ее чувствуете, значит, она уже увеличилась. Это состояние в медицинской терминологии называется спленомегалией. Нужно знать, где находится селезенка, чтобы при необходимости быстро заметить ее увеличение. Причины увеличения включают очень серьезные заболевания, например, миелофиброз, острый лейкоз, а также менее опасные для жизни проблемы со здоровьем.
Миелофиброз - хроническое злокачественное новообразование, которое встречается относительно редко. Один из характерных его симптомов - спленомегалия. Средний возраст людей, подверженных этому заболеванию - 67 лет, в основном это мужчины. Заболевание представляет собой нарушение путей производства клеток крови - красных и белых кровяных телец, тромбоцитов. Процесс фиброза костного мозга прогрессирует, что приводит к его сбою. Селезенка берет на себя задачу производства морфотических элементов крови, и в результате этого процесса значительно увеличивается. Пациенты жалуются на боли в соседних органах и трудности в выполнении повседневных дел.
Увеличение селезенки также связано с другими заболеваниями и состояниями организма. К ним относятся:
гемолитическая анемия, включая миелопролиферативные синдромы, такие как хронический миелоидный лейкоз,
инфекционные заболевания - вирусный гепатит, сифилис, краснуха, брюшной тиф, инфекционный мононуклеоз,
острый лейкоз,
Болезнь Гоше,
Болезнь Ниманна-Пика,
портальная гипертензия, связанная с заболеванием печени,
аутоиммунные заболевания - ревматоидный артрит, системная красная волчанка, аутоиммунная тромбоцитопения,
3. Симптомы и последствия разрыва селезенки
При некоторых заболеваниях селезенка увеличивается в разы - она может весить до 10 кг. Она очень гибкая, но при такой нагрузке стенки селезенки могут лопнуть. Иногда это может произойти у здоровых людей в результате аварии, травмы или перелома ребра. Однако в основном причиной разрыва является увеличение селезенки. Основная рекомендация, пока селезенка не восстановится и не сократится, - избегать резких ударов и упражнений.
Разрыв селезенки означает опасное внутреннее кровоизлияние и непосредственно разливание крови в брюшной полости. Симптомы разрыва селезенки - это в первую очередь боль в животе слева и симптом Кера - боль в левой руке. Каждый разрыв селезенки классифицируется по пятибалльной шкале в зависимости от степени повреждения. Лечение предполагает хирургическое вмешательство, но не всегда требует полного удаления. Чтобы остановить кровотечение и одновременно спасти орган, используются многочисленные методы - наложение швов, использование хирургического клея или гемостатической повязки. Удаление селезенки необходимо только в случае очень обширных травм.
4. Удаление селезенки и его последствия
Селезенка - это орган, без которого можно функционировать. Следовательно, когда этот орган удаляется, его функции берут на себя другие органы, например, печень. Спленэктомия, то есть частичное или полное удаление селезенки, рекомендуется в таких случаях:
обширная травма или разрыв селезенки, коабсцесс селезенки,
рак селезенки,
гематологические заболевания - истинная полицитемия, лейкоз,
хроническая иммунная тромбоцитопения.
Удаление селезенки увеличивает шансы на выздгда орган не может быть сохранен,
кисты селезенки более 10 см в диаметре или которые невозможно удалить,
оздровление и выживание при некоторых заболеваниях и посттравматических состояниях. Чаще всего операция проводится лапароскопическим методом, менее инвазивным, чем классические хирургические методы. Осложнения, связанные с процедурой, встречаются менее чем в 10% случаев и в основном включают инфекции и чрезмерное кровотечение.
Селезенка. Развитие селезенки. Строение селезенки.
Селезенка — периферический орган кроветворной и иммунной систем. Кроме выполнения кроветворной и защитной функций, она участвует в процессах гибели эритроцитов, вырабатывает вещества, угнетающие эритропоэз, депонирует кровь.
Развитие селезенки. Закладка селезенки происходит на 5-й неделе эмбриогенеза образованием плотного скопления мезенхимы. Последняя дифференцируется в ретикулярную ткань, прорастает кровеносными сосудами, заселяется стволовыми кроветворными клетками. На 5-м месяце эмбриогенеза в селезенке отмечаются процессы миелопоэза, которые к моменту рождения сменяются лимфоцитопоэзом.
Строение селезенки. Селезенка снаружи покрыта капсулой, состоящей из мезотелия, волокнистой соединительной ткани и гладких миоцитов. От капсулы внутрь отходят перекладины — трабекулы, анастомозирующие между собой. В них также есть волокнистые структуры и гладкие миоциты. Капсула и трабекулы образуют опорно-сократительный аппарат селезенки. Он составляет 5-7% объема этого органа. Между трабекулами находится пульпа (мякоть) селезенки, основу которой составляет ретикулярная ткань.
Стволовые кроветворные клетки определяются в селезенке в количестве, примерно, 3,5 в 105 клеток. Различают белую и красную пульпы селезенки.

Белая пульпа селезенки — это совокупность лимфоидной ткани, которая образована лимфатическими узелками (В-зависимые зоны) и лимфатическими периартериальными влагалищами (Т-зависимые зоны).
Белая пульпа при макроскопическом изучении срезов селезенки выглядит в виде светло-серых округлых образований, составляющих 1/5 часть органа и распределенных диффузно по площади среза.
Лимфатическое периартериальное влагалище окружает артерию после выхода ее из трабекулы. В его составе обнаруживаются антигенпредставляющие (дендритные) клетки, ретикулярные клетки, лимфоциты (преимущественно Т-хелперы), макрофаги, плазматические клетки. Лимфатические первичные узелки по своему строению аналогичны таковым в лимфатических узлах. Это округлое образование в виде скопления малых В-лимфоцитов, прошедших антигеннезависимую дифференцировку в костном мозге, которые находятся во взаимодействии с ретикулярными и дендритными клетками.
Вторичный узелок с герминативным центром и короной возникает при антигенной стимуляции и наличии Т-хелперов. В короне присутствуют В-лимфоциты, макрофаги, ретикулярные клетки, а в герминативном центре — В-лимфоциты на разных стадиях пролиферации и дифференцировки в плазматические клетки, Т-хелперы, дендритные клетки и макрофаги.
Краевая, или маргинальная, зона узелков окружена синусоидальными капиллярами, стенка которых пронизана щелевидными порами. В эту зону Т-лимфоциты мигрируют по гемокапиллярам из периартериальной зоны и поступают в синусоидные капилляры.
Красная пульпа — совокупность разнообразных тканевых и клеточных структур, составляющих всю оставшуюся массу селезенки, за исключением капсулы, трабекул и белой пульпы. Основные структурные компоненты ее — ретикулярная ткань с клетками крови, а также кровеносные сосуды синусоидного типа, образующие причудливые лабиринты за счет разветвлений и анастомозов. В ретикулярной ткани красной пульпы различают два типа ретикулярных клеток — малодифференцированные и клетки фагоцитирующие, в цитоплазме которых много фагосом и лизосом.
Между ретикулярными клетками располагаются клетки крови — эритроциты, зернистые и незернистые лейкоциты.
Часть эритроцитов находится в состоянии дегенерации или полного распада. Такие эритроциты фагоцитируются макрофагами, переносящими затем железосодержащую часть гемоглобина в красный костный мозг для эритроцитопоэза.
Синусы в красной пульпе селезенки представляют часть сосудистого русла, начало которому дает селезеночная артерия. Далее следуют сегментарные, трабекулярные и пульпарные артерии. В пределах лимфоидных узелков пульпарные артерии называются центральными. Затем идут кисточковые артериолы, артериальные гемокапилляры, венозные синусы, пульпарные венулы и вены, трабекулярные вены и т. д. В стенке кисточковых артериол есть утолщения, называемые гильзами, муфтами или эллипсоидами. Мышечные элементы здесь отсутствуют. В эндотелиоцитах, выстилающих просвет гильз, обнаружены тонкие миофиламенты. Базальная мембрана очень пористая.
Основную массу утолщенных гильз составляют ретикулярные клетки, обладающие высокой фагоцитарной активностью. Полагают, что артериальные гильзы участвуют в фильтрации и обезвреживании артериальной крови, протекающей через селезенку.
Сокращения этих двух типов мышечных сфинктеров регулирует кровенаполнение синусов. Отток крови из микроциркуляторного русла селезенки происходит по системе вен возрастающего калибра. Особенностью трабекулярных вен являются отсутствие в их стенке мышечного слоя и сращение наружной оболочки с соединительной тканью трабекул. Вследствие этого трабекулярные вены постоянно зияют, что облегчает отток крови.
Возрастные изменения селезенки. С возрастом в селезенке отмечаются явления атрофии белой и красной пульпы, уменьшается количество лимфатических фолликулов, разрастается соединительнотканная строма органа.
Реактивность и регенерация селезенки. Гистологические особенности строения селезенки, ее кровоснабжения, наличие в ней большого количества крупных расширенных синусоидных капилляров, отсутствие мышечной оболочки в трабекулярных венах следует учитывать при боевой травме. При повреждении селезенки многие сосуды пребывают в зияющем состоянии, и кровотечение при этом самопроизвольно не останавливается. Эти обстоятельства могут определить тактику хирургических вмешательств. Ткани селезенки очень чувствительны к действию проникающей радиации, к интоксикациям и инфекциям. Вместе с тем они обладают высокой регенерационной способностью. Восстановление селезенки после травмы происходит в течение 3-4 недель за счет пролиферации клеток ретикулярной ткани и образования очагов лимфоидного кроветворения.
Кроветворная и иммунная системы чрезвычайно чувствительны к различным повреждающим воздействиям. При действии экстремальных факторов, тяжелых травмах и интоксикациях в органах происходят значительные изменения. В костном мозге уменьшается число стволовых кроветворных клеток, опустошаются лимфоидные органы (тимус, селезенка, лимфатические узлы), угнетается кооперация Т- и В-лимфоцитов, изменяются хелперные и киллерные свойства Т-лимфоцитов, нарушается дифференцировка В-лимфоцитов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Новообразования селезенки: причины появления, симптомы, диагностика и способы лечения.
Селезенка — непарный орган, в основном состоящий из лимфоидной ткани, отвечает в организме человека за кроветворение, иммунитет и кровоснабжение. Новообразования селезенки представляют собой очаговые разрастания морфологически измененной опухолевой ткани в паренхиме селезенки.
Наиболее частой патологией селезенки являются кисты – полости, заполненные жидкостью и отделенные от окружающих тканей капсулой. К доброкачественным опухолям селезенки относятся гемангиомы (опухоли сосудистого происхождения), лимфангиомы, лимфомы (опухоли лимфоидной ткани), эндотелиомы, гамартомы, фибромы.
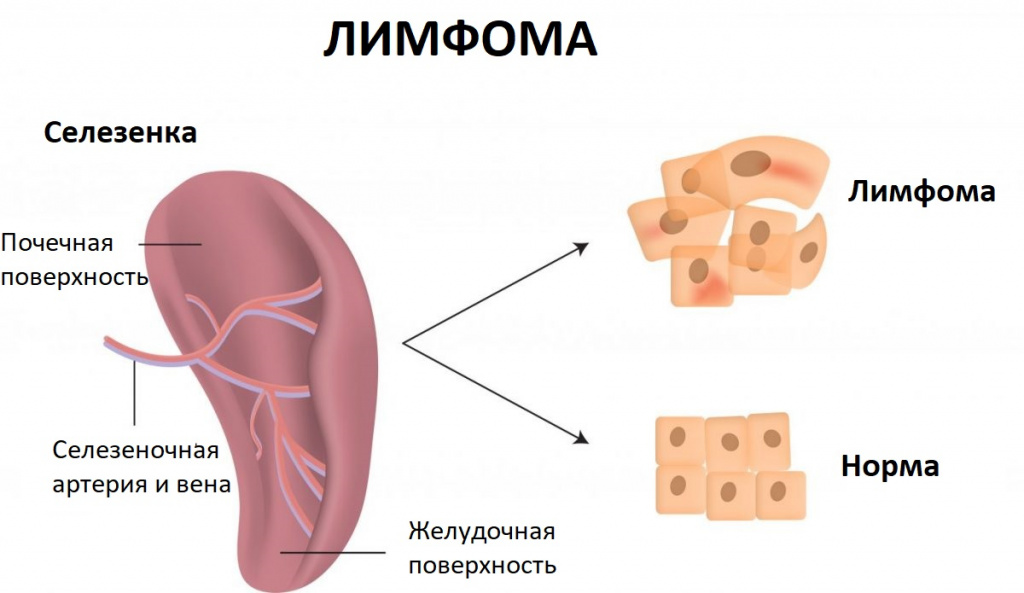
Систематизация опухолей селезенки осуществляется с учетом их морфологического строения, степени агрессивности, расположения основного очага. При развитии опухоли из лиенальных тканей (тканей селезенки), отсутствии системного поражения лимфоидных образований и костного мозга говорят о первичных селезеночных новообразованиях. Первичные опухолевые поражения органа в большинстве случаев выявляют у женщин в молодом и среднем возрасте. Распространенность первичных опухолей в популяции очень низкая и не превышает 0,003%. Масса опухолевой ткани колеблется в диапазоне от 20 г до 5 кг.
Вторичные процессы встречаются чаще, специфические изменения в паренхиме органа определяются у 90% больных лимфомой Ходжкина, в селезенку могут метастазировать до 10% злокачественных объемных образований. Вторичные опухоли являются следствием заболеваний других органов и систем, в том числе болезней крови, иммунных патологий, опухолей, системных заболеваний или повреждений (травм) селезенки. К ним относятся: инфаркт селезенки, перекрут ножки селезенки, абсцесс селезенки, разрыв селезенки, киста селезенки, доброкачественные и злокачественные образования селезенки.
Причины появления опухолей селезенки
Причины первичной опухолевой трансформации тканей селезенки окончательно не установлены. При вторичных новообразованиях процесс провоцируется системным поражением лимфоидной ткани или метастатическим распространением клеток. Точных доказательств, подтверждающих наследственный характер неоплазии, нет. По мнению специалистов, возможными этиологическими факторами первичных и вторичных селезеночных новообразований являются:
Воздействие повреждающих факторов. Патологическое разрастание тканей селезенки может происходить под воздействием ионизирующего излучения, инфекционных агентов, вирусов с онкогенным действием. Помимо этого, развитие неоплазии иногда связывают с влиянием полиароматических углеводородов и никотина, обладающих канцерогенным потенциалом. Иногда заболевание возникает на фоне ишемии или прямого повреждения паренхимы селезенки при травмах, а также вследствие паразитарного поражения органа.
Наличие внеселезеночных опухолей. Вторичное опухолевое изменение характерно для злокачественных лимфопролиферативных процессов — лимфогранулематоза, ретикулосарком, лимфолейкоза. В некоторых случаях поражение селезенки является единственным проявлением этих онкологических заболеваний. Метастазы в селезенку наблюдаются редко.
Классификация заболеваний
Существующие классификации кист селезенки являются модификацией классификации R. Fowle (1940), которая дает представление о разнообразии происхождения кист селезенки:
- врожденные,
- неопластические (гемангиома, эпидермоидные, лимфангиома, дермоидные).
- травматические,
- дегенеративные,
- воспалительные.
I. Опухолеподобные изменения:
а) непаразитарная киста,
б) гамартома.
II. Васкулярные опухоли:
- гемангиома,
- лимфангиома,
- гемангиоэндотелиома,
- гемангиоперицитома;
- гемангиосаркома,
- лимфангиосаркома,
- гемангиоэндотелиальная саркома,
- злокачественная гемангиоперицитома.
а) болезнь Hodgkin,
б) неходжкинская лимфома,
в) плазмоцитома,
г) лимфоподобные заболевания:
- макрофолликулярная псевлолимфа (опухоль Castleman),
- локализованная реактивная лимфоидная гиперплазия,
- воспалительная псевдоопухоль.
а) липома, ангиолипома, миелолипома,
б) злокачественная фиброзная гистиоцитома,
в) фибросаркома,
г) лейомиосаркома,
д) злокачественная тератома,
е) саркома Kaposi.
Симптомы новообразований селезенки
Диагностика новообразований селезенки
Диагностирование опухолей селезенки в большинстве случаев затруднено, что связано со скудной клинической симптоматикой данного заболевания. Новообразования чаще всего обнаруживаются случайно во время профилактических осмотров. План обследования пациента с подозрением на опухоль селезенки включает следующие инструментальные и лабораторные методы:
- Ультразвуковое исследование органов брюшной полости позволяет визуализировать структуру паренхимы, оценить размеры и топографию органа. Иногда дополнительно назначают ультразвуковую допплерографию селезенки, по результатам которой можно судить о кровоснабжении подозрительных узлов, скорости кровотока в селезеночных артериях, венах.
- Компьютерная томография брюшной полости с болюсным внутривенным введением контрастного вещества помогает отграничить неизмененную паренхиму от опухолевых очагов, которые не накапливают контраст. Компьютерная томография имеет высокую информативность и обеспечивает обнаружение опухолей в 95% случаев.

Селезенка - самый крупный орган иммунной системы. Участвует в функционировании кровообращения и лимфатической системы.
Основную массу селезенки составляет ретикулярная ткань, из клеток которых развиваются клетки крови, гемоциты. В селезенке происходит распад старых и потерявших функцию эритроцитов (красные клетки крови). Является органом депо крови - в нем накапливается запас крови, следовательно, когда уменьшается кровоснабжение организма, а потребность в крови растет, организм использует резервуар крови из селезенки.
Беседовал руководитель департамента хирургии Национального Центра Хирургии, общий хирург Гиго Пичхаия.
Где находится селезенка в организме?
Селезенка расположена в левом подреберье. Вес селезенки взрослого человека 150-200 граммов, длина 12 см, ширина 7-8 см.
Почему увеличивается селезенка?
Увеличение селезенки называется спленомегалией. Такое состояние вызывают как патологические, так и непатологические причины.
Несколько факторов-риска, которые вызывают спленомегалию, увеличение селезенки:
- Бактериальные, вирусные, паразитарные инфекции;
- Злокачественные заболевания крови;
- Цирроз и другие заболевания печени;
- Воспалительные заболевания;
- Опухолевые повреждения селезенки;
- Метаболические нарушения и др.
Какими симптомами проявляется увеличение селезенки, спленомегалия
Следует отметить, что спленомегалия редко проявляется симптоматически, но наиболее распространенные симптомы, которыми характеризуется:
- Ощущение боли и тяжести в левой половине живота;
- Чувство сытости до приема пищи;
- Икота;
- Усталость;
- Снижение массы тела без причины;
- Частые инфекционные заболевания;
- Склонность к кровотечениям;
- Желтушность;
- Анемия и др.
Кроме того, спленомегалия может сопровождаться такими симптомами, которые вызваны основным заболеванием.
Как обследует хирург селезенку, увеличена она или нет?
Установить спленомегалию (увеличение селезенки) можно при осмотре (пальпации), однако с целью определения размеров и происходящих в селезенке других патологических изменении, делается ультразвуковое исследование брюшной полости. Хирурги Национального Центра Хирургии также используют высокотехнологичные инструментальные исследования, например, компьютерную томографию брюшной полости и магнитно-резонансную томографию. Необходимость проведения этих исследовании зависит от того, каким заболеванием вызвана спленомегалия.
Иногда необходимы дополнительные обследования для определения причины увеличения селезенки, например:
- Функциональные исследования печени и биопсия;
- Биопсия костного мозга и лимфатических узлов;
Когда встает вопрос об удалении селезенки, спленэктомии?
Удаление селезенки на медицинском языке называется спленэктомией.
Вопрос о плановой спленэктомии, удалении селезенки во время спленомегалии (увеличении селезенки) встает тогда, когда увеличение селезенки вызывает ряд патологических изменений в крови, например, гематологические заболевания, патологии, вызванные давлением на органы брюшной полости, или когда спленомегалия не поддается лечению.
В Национальном Центре Хирургии успешно выполняется спленэктомия как открытым, так и лапароскопическим методом.
Что такое лапароскопия?
Лапароскопия - вид хирургического вмешательства, во время которого хирургу для входа в брюшную полость и малый таз не нужно делать на коже разрезы больших размеров.
Практика показывает, что по сравнению с открытым методом, в случае проведения спленэктомии лапароскопическим методом, потеря крови гораздо меньше, пациент быстрее возвращается к активному образу жизни, кратковременным является пребывание в стационаре в послеоперационном периоде, меньше риск осложнения послеоперационной раны.
Жизнь без селезенки
Жизнь без селезенки возможна, хотя риск инфекционных заболеваний без селезенки значительно возрастает. Именно поэтому пациенты обязательно должны провести вакцинацию от менингококка, пневмококка и против гемофилис инфлюэнца как до спленэктомии, так и после ее удаления.
Адрес Национального Центра Хирургии: город Тбилиси, Дигоми, ул. Чачава №5
Телефон справочной службы Национального Центра Хирургии 577 119 119 или 2 02 25 25
По всем вопросам, с целью консультации, Вы можете связаться с руководителем департамента хирургии Национального Центра Хирургии, Гиго Пичхаия по номеру 596 26 92 92
Читайте также:

