Почему воспалительный процесс может распространиться из носоглотки в среднее ухо кратко
Обновлено: 30.06.2024
Острое воспаление среднего уха. Симптомы и течение острого среднего отита
Острое воспаление среднего уха (otitis media acuta) является результатом инфицирования барабанной полости патогенными микроорганизмами. Чаще всего встречаются различные виды стрептококков, среди которых особой вирулентностью отличается слизистый стрептококк. Возможно и смешанное заражение.
Возбудители нагноения в большинстве случаев заносятся в среднее ухо из носоглотки по ходу евстахиевой трубы. Реже инфекция попадает снаружи через слуховой проход и барабанную перепонку и, наконец, возможно развитие воспалительного процесса в барабанной полости гематогенным путем.
Таким образом, острый отит может образоваться при всяком насморке, катаре носоглотки или ангине, если инфекция распространяется на слизистую евстахиевой трубы. Возможен также и непосредственный перенос микроорганизмов сразу в барабанную полость, главным образом, в момент сильного сморкания или продувания баллоном Политцера. Заболевание среднего уха со стороны слухового прохода возможно только в том случае, если имеется прободение барабанной перепонки или травматическое ее повреждение.
Наконец, заражение уха по току крови наблюдается при ряде инфекционных болезней, куда относятся скарлатина, корь, тифы, пневмония, грипп, туберкулез и т. п.
Патологоанатомические изменения при остром отите выражаются гиперемией слизистой оболочки, которая в более тяжелых случаях представляется утолщенной вследствие мелкоклеточной инфильтрации; аналогичное явление обычно наблюдается и в толще барабанной перепонки. В барабанной полости появляется различного характера экссудат. Процесс может ограничиться барабанной полостью или распространиться на куполообразное пространство и клетки сосцевидного отростка.
В результате давления экссудата на измененную воспалительным процессом барабанную перепонку в известный момент происходит прободение ее.
Симптомы. Острый отит начинается обычно высокой температурой и резкой болью в ухе, которая лишает больного покоя. В тяжелых случаях наблюдается даже озноб. Наряду с этим имеется ощущение шума и заложенность, обусловливающая заметное понижение слуха.
При отоскопическом исследовании, в начальной стадии заболевания, отмечается расширение сосудов рукоятки молоточка и радиально расположенных сосудов барабанной перепонки. Но, как правило, очень быстро образуется сплошная гиперемия, так что совершенно исчезает нормальная картина барабанной перепонки. В следующей стадии отмечается выпячивание барабанной перепонки, которое, в случае наличия в ухе гнойного экссудата, приобретает желтоватый оттенок.
Шрапнеллиев отдел барабанной перепонки нередко дает сосочкообразное выпячивание, являющееся признаком преимущественного поражения аттика. В некоторых случаях, особенно при грипозных отитах, на поверхности барабанной перепонки образуются многочисленные пузырьки, выполненные серозным или кровянистым экссудатом.
При нарастании в барабанной полости воспалительного процесса, наступает момент, когда барабанная перепонка прорывается и экссудат изливается в наружный слуховой проход. Выделение из уха при остром отите может быть серозным, кровянистым или гнойным. При небольшом прободении барабанной перепонки нередко виден пульсирующий световой рефлекс, являющийся результатом передачи пульсации сосудов барабанной полости, вследствие затрудненного оттока гноя из среднего уха.
Течение острого отита может быть чрезвычайно разнообразным. Лихорадочное состояние, ощущение боли, напряжния и шума, как правило, резко уменьшаются, как только экссудат изливается наружу. При достаточном оттоке гноя все клинические симптомы острого отита постепенно стихают и прободение барабанной перепонки закрывается рубцом. В некоторых случаях возможно всасывание экссудата и излечение процесса без предварительной перфорации барабанной перепонки.
Обычный острый отит продолжается от нескольких дней до 3—4 недель, в течение такого же времени происходит обратное развитие процесса и в большинстве случаев дело заканчивается полным выздоровлением. При тяжелых формах гнойного отита образуется значительное разрушение барабанной перепонки, а иногда и переход процесса на слуховые косточки и стенки барабанной полости. В таких случаях, даже если гноетечение прекращается, все же остается стойкое прободение барабанной перепонки. Иногда острый отит переходит в хроническое состояние. Наконец, возможно образование ряда осложнений со стороны сосцевидного отростка, лабиринта и содержимого черепа.

При данном заболевании происходит нарушение вентиляции среднего уха и как следствие развивается катаральный средний отит, характерным признаком которого является снижение слуха.

Катаральный воспалительный процесс может перейти в гнойную форму, это очень часто происходит у детей из-за анатомических особенностей строения детского уха. Нередко евстахиитом страдают и взрослые. Диагноз устанавливается на основании результатов осмотра, отоскопии, аудиометрии, риноскопии, а также дополнительных исследований, при необходимости. Лечение данного заболевания предусматривает применение противовоспалительных, антигистаминных препаратов, назальных сосудосуживающих средств, введение лекарственных препаратов в слуховую трубу и полость среднего уха, а также физиотерапевтические процедуры.
Механизм развития евстахиита
Евстахиева труба является соединяющим звеном между носоглоткой и полостью среднего уха. Анатомической особенностью слуховой трубы является узость ее просвета, поэтому даже при незначительной отечности или других изменениях, ее функциональность нарушается. Из-за сдавления устья евстахиевой трубы происходит уменьшение поступления воздуха в ее полость, а тот воздух, который попал в нее ранее, со временем всасывается, таким образом, в слуховой трубе происходит снижение давления. Данный процесс сопровождается втягиванием барабанной перепонки, пациент ощущает шум в ухе, заложенность с пораженной стороны, а также снижение слуха. Понижение давления в слуховой трубе способствует выделению отечной жидкости в ее просвет, что влечет за собой развитие воспалительного процесса. Длительная дисфункция вентиляции барабанной полости нередко провоцирует появление гнойного процесса или спаек в среднем ухе.
Прогноз и профилактика евстахиита
При своевременном применении целесообразного лечения, острый евстахиит проходит в течении нескольких дней. Сопутствующие патологии полости носа, препятствующие нормальному поступлению воздуха в носоглотку (опухоли полости носа, искривление носовой перегородки) могут усугубить ситуацию и спровоцировать развитие хронического евстахиита или адгезивного отита. Хронический евстахиит значительно ухудшает качество жизни пациента, снижение слуха влияет на общее эмоциональное состояние больного и препятствует нормальной коммуникации.
Основой профилактики данного заболевания является профилактика и лечение инфекционных и аллергических заболеваний носоглотки, витаминотерапия в холодные периоды года, исключение переохлаждений, минимизация контактов с инфекционными больными, а также здоровый образ жизни. Если инфекция все же проникла в носоглотку и вызвала отек слизистой оболочки, необходимо применить сосудосуживающие препараты местного действия, а также антигистаминные средства. При рините важно правильно отсмаркивать слизистое отделяемое, для этого нужно попеременно закрывать каждую ноздрю и выдувать содержимое. Лицам с гиперчувствительностью к различным аллергенам нужно исключить возможность контакта с раздражающими факторами. Стоит уделить особое внимание детским риносинуситам, поскольку анатомия детской носоглотки и ушей предрасположена к стремительному распространению инфекции, в результате чего евстахиит за считанные часы может превратиться в гнойный отит. Потому с целью профилактики таких осложнений стоит вовремя обратиться к доктору.
Причины возникновения евстахиита
Существует много этиологических факторов, способствующих развитию евстахиита, самыми распространенными из них являются:
- острая респираторная инфекция (стрептококки, стафилококки, пневмококки, вирусы), проникающая из верхних дыхательных путей в слуховую трубу и на устье глотки. Как правило, такие процессы происходят в результате осложнения гриппа, ОРВИ, инфекционного мононуклеоза, ангины, коклюша, скарлатины;
- грибковая инфекция или специфическая микрофлора (возбудители хламидиоза, туберкулеза, сифилиса и пр.);
- хроническое воспаление, заболевания носоглотки (хронический тонзиллит, аденоидит, фарингит, синусит);
- осложнения аллергических заболеваний (полипоза, аллергического ринита);
- патологии, вызывающие нарушение нормальной вентиляции воздуха в верхних дыхательных путях (новообразования полости носа, искривление носовой перегородки, гипертрофия носовых раковин).
Также существует несколько факторов, предрасполагающих к развитию данного заболевания:
- снижение защитных функций организма при авитаминозе или наличии других сопутствующих патологий (сахарный диабет);
- неправильное отсмаркивание (одновременно обеих половинок носа);
- чихание и кашель, которые вызывают повышение давления в носоглотке, в результате которых инфицированная слизь попадает в просвет слуховой трубы.
В некоторых случаях евстахиит могут спровоцировать перепады в атмосферном давлении. В процессе резкого снижения атмосферного давления происходит сдавливание входа в слуховую трубу и повреждение структур среднего уха.
Симптомы евстахиита
К числу основных симптомов евстахиита относится снижение слуха, резонирование голоса пациента со стороны пораженного уха (аутофония), заложенность и боль в ухе, в некоторых случаях шум в ухе. Очень часто данный спектр жалоб дополняют общие симптомы острого вирусного заболевания, также они могут проявляться в период реконвалесценции после ОРВИ. Резкие и значительные перепады атмосферного давления (во время авиаперелета, поездки в метро, подъема на лифте) могут усиливать заложенность в ухе.
Наличие сопутствующих патологий в носоглотке (новообразования, очаги хронической инфекции) усугубляют течение евстахиита и способствуют переходу его острой формы в хроническую. Нередко ушная боль имеет достаточно интенсивный характер и возникает непосредственно после перепадов давления, у некоторых пациентов болевые ощущения могут быть слабо выраженными, что практически никак не сказывается на общем состоянии больного. Особенности реакции организма пациента на данное заболевание сугубо индивидуальны и во многом зависят от общего состояния здоровья и иммунитета. Среди прочих жалоб, характерных данному заболеванию, имеет место головокружение, потеря равновесия, в некоторых случаях тошнота. Присоединение гипертермического синдрома может быть признаком перехода евстахиита в гнойный отит.
Основным клиническим признаком евстахиита во время отоскопии является втянутость барабанной перепонки. Аудиометрические исследования показывают снижение слуха в пределах 20-30 дБ. Хронической форме данного заболевания свойственно наличие периодов обострения, сопровождающихся симптоматикой острого евстахиита, во время ремиссии часто сохраняется незначительный шум в ухе и снижение слуха. При отсутствии корректного лечения диаметр слуховой трубы уменьшается, ее стенки слипаются и симптомы евстахиита обретают постоянный характер.
Диагностика евстахиита
Диагностика данного заболевания осуществляется лор-врачом и состоит из комплекса стандартных мероприятий, к которым относится сбор анамнеза больного, осмотр, а также дополнительные инструментальные и лабораторные исследования.
Опрос и осмотр
В процессе опроса пациента просят описать субъективные ощущения в момент вдоха с зажатыми ноздрями, глотания. Во время осмотра больного осуществляется визуализации барабанной перепонки с помощью ушной воронки или отоскопа, которая дает возможность выявить ее втянутость или исключить наличие других патологий, провоцирующих аналогичные жалобы, к примеру, наличие в слуховом проходе серной пробки.
Инструментальные исследования
Риноскопическое исследование и фарингоскопия позволяют диагностировать воспалительные процессы в носоглотке, которые в большинстве случаев являются первопричиной евстахиита. Жалобы на снижение слуха являются показанием к выполнению аудиометрического исследования, которое входит в компетенцию врача-сурдолога. Аудиометрия также может проводиться лор-врачом в процессе определения восприятия пациентом шепотной речи, но по сравнению с исследованием остроты слуха аудиометром, полученные результаты являются менее информативными.
Лабораторные исследования
С целью уточнения инфекционного возбудителя данного заболевания назначается бактериологический посев из слизистой оболочки носоглотки. При выраженных воспалительных процессах в носу показано рентгенологическое исследование придаточных пазух носа. Для исключения костных изменений и других тяжелых патологий уха при хронических евстахиитах, осуществляется рентгенологическое исследование или КТ сосцевидных отростков.
Известно, что аллергические компоненты также нередко являются причиной отечности слизистой носоглотки и как результат — развития евстахиита. В таком случае пациентам проводятся аллергопробы. О наличии аллергической этиологии заболевания может свидетельствовать эозинофилия в клиническом анализе крови. Подтверждением воспалительного процесса в организме является увеличение лейкоцитов в крови.
Лечение евстахиита
Тактика лечения евстахиита подразумевает комплексный подход, который состоит из терапевтических мер, направленных на устранение инфекции, а также симптоматической терапии. Инфекционная природа данного заболевания является показанием к назначению антибактериальных препаратов, наряду с которыми показано применение антигистаминных средств, пробиотиков, а также нестероидных противовоспалительных препаратов.
Медикаментозное лечение
Для снятия отека в носоглотке пациентам назначаются сосудосуживающие спреи или капли в нос. Для улучшения оттока скопившейся жидкости в слуховой трубе рекомендовано осуществлять как можно больше жевательных движений (жевать яблоки, морковку, жевательную резинку). Также показан пневмомассаж барабанной перепонки, он проводится лор-врачом и заключается в подаче на барабанную перепонку переменного давления с контролируемой амплитудой с помощью специального аппарата. Катетеризация слуховой трубы с введением раствора адреналина или гидрокортизона улучшает проходимость евстахиевой трубы.
Физиотерапевтическое лечение
Наряду с медикаментозной терапией достижению положительного результата способствует применение физиотерапевтических процедур (УФО, лазеротерапия, микроволновая терапия, УВЧ, электростимуляция мышц).
При наличии хронических очагов инфекции необходимо принятие мер по их устранению (тонзиллэктомия, удаление аденоидных вегетаций). Очень важно уделить внимание восстановлению нормального носового дыхания, с этой целью могут осуществляться оперативные вмешательства, направленные на удаление новообразований, устранение дефектов носовой перегородки и пр.
Как правило, инфекционные заболевания, вызывающие развитие евстахиита сопровождаются симптомами общей интоксикации, а также ослаблением всего организма, поэтому в комплекс лечения необходимо включать дезинтоксикационную и общеукрепляющую терапию, обильное витаминное питье, сбалансированное питание.
При грамотном лечении удается достаточно быстро вылечить острый евстахиит. Если же пренебречь своевременной терапией, острая форма данного заболевания может перейти в хроническую, на борьбу с которой потребуется намного больше сил и времени. Поэтому при появлении первых симптомов евстахиита необходимо обратиться к оториноларингологу, который окажет специализированную медицинскую помощь и порекомендует, как правильно лечить данный недуг.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.

В нашу клинику часто обращаются пациенты с заложенностью ушей, болью в ушах. Одной из распространенных причин данных симптомов является евстахиит (синоним – тубоотит), то есть воспаление евстахиевой (слуховой трубы). В этой статье мы подробно разберем – что это за заболевание, почему оно возникает и как его лечить.
Как устроено ухо
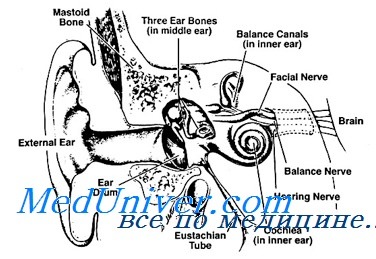
Чтобы понять, как протекает данное заболевание, нужно вспомнить как устроено человеческое ухо. Наружный слуховой проход (тот, который многие любят чистить ватными палочками, почему этого делать не следует – читайте в статье) заканчивается тонкой мембраной – барабанной перепонкой, которая колеблется в ответ на звуковые волны и через слуховые косточки передает колебания на слуховой нерв. Наш мозг расшифровывает эти колебания и превращает в ощущения, которые мы называем звуком.

За барабанной перепонкой располагается барабанная полость – небольшое пространство, заполненное воздухом (в нем располагаются слуховые косточки, о которых мы упоминали ранее). Барабанная полость соединяется с полостью носа тонкой трубкой диаметром около 2 мм, которая называется слуховой (евстахиевой) трубой. Она выполняет две очень важные функции:
- Благодаря ей барабанная полость постоянно вентилируется, а барабанная перепонка может свободно колебаться.
- Через слуховую трубу в полость носа оттекает слизь, которая вырабатывается слизистой оболочкой среднего уха.

Именно воспаление слуховой трубы и дальнейшее нарушение этих двух функций называется тубоотитом (евстахиитом).
Откуда берется воспаление воспаление и к чему оно приводит
Как правило, нарушение функции слуховой трубы возникает из-за ее блокировки отеком или анатомическими структурами. Чаще всего причинами тубоотита являются:
- инфекции, которые проникают в слуховую трубу из носоглотки и полости носа;
- блокирование просвета аденоидными вегетациями (частая причина тубоотита у детей);
- аллергический отек слизистой оболочки;
- блокирование устья слуховой трубы полипозной тканью;
- анатомические особенности (например, искривление перегородки носа);
- блокирование устья слуховых труб инородными телами (например, длительное присутствие в носовых ходах тампонов при остановке носовых кровотечений или в послеоперационном периоде).
Все эти причины приводят к нарушению работы (дисфункции) слуховой трубы: в барабанной полости не выравнивается давление, а барабанная перепонка перестает нормально двигаться. Из-за этого возникают неприятные для пациента ощущения:
- заложенность, которая связана с нарушением подвижности барабанной перепонки;
- боль возникает из-за чрезмерного натяжения барабанной перепонки и ее воспаления;
- потрескивания при глотании и зевании происходят из-за кратковременного изменения давления в барабанной полости;
- аутофония (при разговоре собственный голос человека резонирует в поврежденном ухе);
- шум в ушах;
- головокружение.
Тубоотит у детей
Дети, особенно младшего возраста, далеко не всегда могут точно описать ощущения, возникающие в ушах, что затрудняет диагностику тубоотита. Вот какие симптомы могут насторожить родителей:
- ребенок плачет и отдергивает голову при прикосновении к уху;
- ребенок трогает, чешет ухо;
- плохой сон, капризность;
- повышение температуры тела;
- плохой аппетит;
- ребенок часто переспрашивает.
Важно отметить, что частой причиной тубоотитов у детей являются увеличенные аденоидные вегетации, которые закрывают устья слуховых труб. При этой патологии тубоотит может протекать длительно и практически бессимптомно. Поэтому всем детям с увеличением аденоидов необходимо проводить специальное исследование подвижности барабанных перепонок – тимпанограмму.
Что будет, если не лечить тубоотит?
Тубоотит – это начальная стадия серьезного заболевания – среднего отита. Длительное нарушение функций слуховой трубы приводит к тому, что в барабанной полости накапливается жидкость (катаральный средний отит), которая может превратиться в гной (гнойный средний отит). Наличие жидкости в барабанной полости приводит к стойкому нарушению подвижности барабанной перепонки и слуховых косточек (склерозирование), что в дальнейшем может приводить к стойкому снижению слуха.
Диагностика тубоотита
Диагностика тубоотита основана на следующих данных:
- Жалобы пациента и анамнез (заложенность ушей, боль и др.).
- Визуального осмотра и эндоскопического осмотра барабанной перепонки.
- Эндоскопического осмотра носоглотки – особое внимание врач обращает на состояние устьев слуховых труб.
- Камертональные пробы.
Зачастую тубоотит протекает без яркой симптоматики, особенно у детей. К тому же не всегда удается визуально определить нарушение подвижности барабанной перепонки. Поэтому очень важными являются инструментальные методы:
- классическая тимпанограмма и ETF-тест – специальный прибор показывает, насколько хорошо двигается барабанная перепонка. По этим данным можно сделать выводы о состоянии слуховой трубы.
- для более тонкой диагностики нарушения слуха применяют аудиограмму.
Чтобы выявить причину тубоотита врач может назначить исследования:
- Анализы крови (общий и биохимический).
- Лабораторное исследование мазка из уха, носа или зева.
- Аллергические пробы.
Компьютерная томография височных костей, околоносовых пазух и носоглотки, чтобы исключить или подтвердить нарушение вентиляции слуховых труб, вызванное анатомическими особенностями.
Лечение тубоотита
Основное лечение должно быть направлено на устранение причин тубоотита. В большинстве случаев – это устранение отека слизистой оболочки полости носа, носоглотки, слуховых труб. При лечении тубоотита важно избежать чрезмерного назначения медикаментозных препаратов, поэтому в ЛОР-практике широко и эффективно применяются физиотерапевтические методы лечения:
- устранение воспаления и отека слизистой слуховой трубы, носоглотки, полости носа:
- Физиолечение: УЗОЛ-терапия (ультразвуковое воздействие на слизистую оболочку и доставка противоотечных препаратов в толщу слизистой оболочки),красный/инфракрасный лазер, промывание носа и околоносовых пазух.
- Медикаментозная терапия: сосудосуживающие, антигистаминные препараты, местные антибиотики.
- Физиолечение: продувание слуховых труб по Политцеру, катетеризация слуховых труб с введением противоотечных препаратов, пневмомассаж барабанных перепонок.
- Физиолечение: промывание носа и околоносовых пазух.
- Медикаментозная терапия: местные антибактериальные препараты.
- Физиолечение: лекарственный электрофорез.
- Медикаментозная терапия: муколитики.
При наличии бактериальной инфекции врач может назначить системные антибиотики.
При анатомических особенностях, например, искривлении перегородки носа, врач решает вопрос о необходимости хирургического вмешательства.
Важно понимать, что лечение тубоотита – непростая задача, которая требует комплексного подхода и высокого профессионализма врача. Самолечение тубоотита может приводить к возникновению тяжелых форм острого среднего отита и хронизации процесса.
В ЛОР-клинике №1 имеется современное оборудование, необходимое для диагностики и лечения тубоотита, а прием ведут высококлассные специалисты.
Острый средний отит чаще всего представляет собой бактериальную или вирусную инфекцию, которая поражает среднее ухо.
![Средний отит]()
5.00 (Проголосовало: 2)
- Раздел: симптомы и причины
- Обзор
- Симптомы
- Когда нужно обратиться к врачу
- Причины
- Роль слуховой трубы
- Роль аденоидов
- 1. Отоскопия
- 2. Дополнительные тесты
- Выжидательная тактика
- Управление болью
- Антибиотикотерапия
- Шунтирование
- Лечение хронического гнойного среднего отита
Раздел: симптомы и причины
Обзор
Острый средний отит чаще всего представляет собой бактериальную или вирусную инфекцию, которая поражает среднее ухо - заполненное воздухом пространство за барабанной перепонкой, которое содержит крошечные вибрирующие косточки. Дети чаще, чем взрослые, страдают этим заболеванием.
Острый средний отит часто протекает болезненно из-за воспаления и нарастания жидкости в среднем ухе.
Поскольку ушные инфекции часто устраняются сами по себе, лечение может начаться с купирования боли и динамического наблюдения за проблемой. Средний отит у младенцев, и в тяжелых случаях вообще, часто требует антибактериальных препаратов. Длительное воспаление - постоянная жидкость в среднем ухе, и частые инфекции - могут вызывать проблемы со слухом и другие серьезные осложнения.
Симптомы
Симптомы воспаления обычно развиваются быстро.
Признаки и симптомы, характерные для детей, включают:
- боль в ушах, особенно в положении лежа;
- плохой сон;
- плач больше, чем обычно;
- трудность слушания или ответа на звуки;
- потеря баланса;
- лихорадка (38 C или выше);
- выделение жидкости из уха;
- головная боль;
- потеря аппетита.
Общие симптомы у взрослых включают:
Когда нужно обратиться к врачу
Взрослый с болью в ухе или выделениями должен как можно скорее обратиться к врачу. Важно получить точный диагноз и быстрое лечение. Обратитесь к лор-врачу, если:
- симптомы продолжаются более одного дня;
- симптомы присутствуют у ребенка в возрасте до 6 месяцев;
- сильная боль в ухе;
- ваш ребенок после простуды или другой инфекции верхних дыхательных путей не может спать и раздражителен;
- из уха выделяется жидкость, гной или кровь.
Причины
Воспаление в среднем ухе вызывают бактерии или вирусы. Часто возникает из-за простуды, гриппа или аллергии, что вызывает скопление жидкости и отек носовых ходов, горла и слуховых труб.
Роль слуховой трубы
Слуховые трубы представляют собой пару узких трубок, которые начинаются от среднего уха до носоглотки, за носовыми проходами. Гортанный конец труб открывается и закрывается для регулирования давления воздуха в среднем ухе и его дренажной функции.
Отек, воспаление и слизь в евстахиевых трубах от инфекции верхних дыхательных путей или аллергии могут блокировать их, вызывая накопление жидкости в среднем ухе.
Ушные инфекции чаще встречаются у детей, отчасти потому, что их слуховые трубы более узкие и расположены более горизонтально - факторы, которые затрудняют отток из них жидкости, из-за чего они забиваются.
Роль аденоидов
Аденоиды - это две небольшие подушечки тканей, высоко в задней части носа, которые играют роль в активности иммунной системы. Эта функция делает их особенно уязвимыми для инфекции, воспаления и отека.
Поскольку аденоиды находятся вблизи открытия слуховых труб, воспаление или увеличение аденоидов может блокировать слуховые трубы, тем самым способствуя возникновению инфекции в среднем ухе. Воспаление аденоидов будет играть роль в развитии среднего отита у детей, потому что у детей относительно большие аденоиды.
Другие условия, которые могут быть связаны с инфекцией уха или результатом аналогичных проблем среднего уха, включают следующее:
-
с выпотом представляет собой воспаление и образование жидкости (выпот) в среднем ухе без бактериальной или вирусной инфекции. Это может произойти, потому что накопление жидкости сохраняется после устранения инфекции уха. Это может также произойти из-за некоторой дисфункции или неинфекционной блокировки слуховых труб. с выпотом возникает, когда жидкость остается в среднем ухе и продолжает возвращаться без бактериальной или вирусной инфекции. Это делает детей восприимчивыми к новым ушным инфекциям и может повлиять на слух.
- Хронический гнойный отит - постоянная ушная инфекция, которая часто приводит к разрыву или перфорации барабанной перепонки.
Факторы риска
- Возраст. Дети в возрасте от 6 месяцев до 2 лет более восприимчивы к ушным инфекциям из-за размеров и формы их слуховых труб, и из-за слабо развитой иммунной системы.
- Детский коллектив. У детей, находящихся в детских коллективах, чаще возникают простуды и инфекции уха, чем у детей, которые остаются дома, потому что они подвержены большему количеству инфекций, таких как простуда.
- Детское питание. Младенцы, которые пьют из бутылки, особенно в положении лежа, имеют больше шансов к развитию ушной инфекции, чем младенцы, которых кормят грудью.
- Сезонные факторы. Ушные инфекции чаще всего встречаются в течение осени и зимы, когда простуда и грипп распространены. Люди с сезонными аллергиями имеют больший риск ушных инфекций во время сезонных обострений.
- Загрязненный воздух. Воздействие табачного дыма или высокий уровень загрязнения воздуха может увеличить риск инфекции ушей.
Осложнения
Частые инфекции и постоянное нарастание жидкости могут привести к серьезным осложнениям:
- Нарушение слуха. Инфекция уха часто сопровождается слабой потерей слуха. Постоянная инфекция или жидкость в среднем ухе могут привести к более значительной потере слуха. Если есть некоторые постоянные повреждения барабанной перепонки или других структур среднего уха, может возникнуть постоянная потеря слуха.
- Задержка речевого развития. Если слух временно или постоянно нарушается у младенцев и детей младшего возраста, они могут испытывать задержки в речевом, социальном и умственном развитии.
- Распространение инфекции. Инфекции, которые плохо реагируют на лечение, могут распространяться на близлежащие ткани. Инфекция сосцевидного отростка, костного выступа за ухом, называется мастоидитом. Эта инфекция может привести к повреждению кости и образованию заполненных гноем полостей. Редко серьезные инфекции среднего уха распространяются и на другие ткани в черепе, включая мозг или мозговые оболочки, окружающие мозг (менингит).
- Разрыв барабанной перепонки. Большинство разрывов вылечивают в течение 72 часов. В некоторых случаях необходимо хирургическое вмешательство.
Профилактика
Следующие советы могут снизить риск развития среднего отита:
- Предотвратите простуду и другие болезни. Научите своих детей часто и тщательно мыть руки, и не делиться едой и напитками. Научите своих детей кашлять или чихать в руку. Если возможно, ограничьте время, которое ваш ребенок проводит в детском групповом коллективе. Постарайтесь оставить ребенка дома, когда он болен.
- Избегайте пассивного курения. Старайтесь пребывать в помещениях для некурящих.
- Грудное вскармливание вашего ребенка. Если возможно, кормите грудью своего ребенка не менее шести месяцев. Грудное молоко содержит антитела, которые могут обеспечить защиту от ушных инфекций.
- Если вы кормите из бутылочки, держите ребенка в вертикальном положении. Избегайте подпирать бутылки во рту вашего ребенка, пока он лежит. Не кладите бутылку в кроватку с ребенком.
- Поговорите со своим врачом о вакцинации. Спросите своего врача о том, какие прививки подходят вашему ребенку. Сезонные прививки от гриппа, пневмококковые и другие бактериальные вакцины могут помочь предотвратить инфекции уха.
Раздел: диагностика и лечение
Диагностика
Врач может диагностировать инфекцию уха или другое состояние, основанное на симптомах, которые вы описываете. Для уточнения диагноза и выявления причины заболевания врач будет использовать специальный подсвечивающий инструмент (отоскоп), чтобы посмотреть уши, горло и носовые ходы.
1. Отоскопия
Отоскоп является специализированным инструментом, который позволяет врачу осмотреть полость уха и судить о наличии жидкости за барабанной перепонкой. С помощью отоскопа врач может осторожно надувать воздух против барабанной перепонки. Обычно под действием этого воздуха барабанная перепонка двигается. Если среднее ухо заполнено жидкостью, врач почти не заметит движения барабанной перепонки.
2. Дополнительные тесты
Ваш врач может выполнять другие диагностические тесты, если есть какие-либо сомнения относительно диагноза.
Что означает поставленный диагноз?
Острый средний отит. Врач ставит этот диагноз, если он наблюдает признаки жидкости в среднем ухе, если есть признаки или симптомы инфекции, и если появление симптомов было относительно неожиданным.
Отит с выпотом. Если диагноз - средний отит с выпотом, врач обнаружил наличие жидкости в среднем ухе, но в настоящее время нет признаков или симптомов инфекции.
Хронический гнойный средний отит. Если врач ставит такой диагноз, значит он обнаружил, что постоянная ушная инфекция приводит к разрыву или перфорации барабанной перепонки.
Лечение
Некоторые инфекции уха разрешаются без лечения антибиотиками. Что лучше для вашего ребенка, зависит от многих факторов, включая возраст ребенка и тяжесть симптомов.
Выжидательная тактика
Состояние здоровья после появления ушных инфекций обычно улучшается в течение первых двух дней, и большинство инфекций устраняются самостоятельно в течение одной-двух недель без какого-либо лечения. Американская академия педиатрии и Американская академия семейных врачей рекомендуют подождать и посмотреть итог в следующих случаях:
- Дети от 6 до 23 месяцев с легкой внутренней болью в одном ухе менее 48 часов и температурой менее 39°C.
- Дети в возрасте от 24 месяцев и старше с легкой внутренней болью в ушах с одной или двух сторон менее 48 часов и температуре менее 39°C.
Некоторые данные свидетельствуют о том, что лечение антибиотиками может быть эффективным для детей с ушными инфекциями. Поговорите со своим врачом о преимуществах антибиотиков, их побочных эффектах и о появлении бактерий, невосприимчивых к антибиотикам при их чрезмерном употреблении.
Управление болью
Чтобы уменьшить боль от инфекции уха, врач может посоветовать использовать парацетамол (калпол, панадол и другие) или ибупрофен (нурофен, ибуклин и другие), чтобы облегчить боль. Используйте препараты, как указано на этикетке. Соблюдайте осторожность, если даете аспирин детям или подросткам. Дети и подростки, выздоравливающие от ветрянки или гриппоподобных симптомов, никогда не должны принимать аспирин, потому что аспирин связан с синдромом Рейе.
Антибиотикотерапия
Врач может рекомендовать лечение среднего отита антибиотиками в следующих ситуациях:
- Дети от 6 месяцев и старше с умеренной/тяжелой болью в ушах в течение более 48 часов или при температуре 39°C и выше.
- Дети от 6 до 23 месяцев с легкой внутренней болью в ушах, длящейся менее 48 часов и температурой менее 39°C.
- Дети в возрасте от 24 месяцев и старше с легкой внутренней болью в ушах, длящейся менее 48 часов и температуре менее 39°C.
У детей в возрасте до 6 месяцев с подтвержденным острым средним отитом лечение нужно начинать антибиотиками без первоначального времени ожидания и наблюдения. Даже после того, как симптомы улучшились, обязательно пройдите до конца курс антибиотика, как рекомендовано. Несоблюдение этой рекомендации может привести к рецидивирующей инфекции и устойчивости бактерий к антибиотикотерапии. Поговорите со своим врачом о том, что делать, если вы случайно пропустите прием антибиотика.
Шунтирование
Если у вашего ребенка рецидивирующий средний отит или средний отит с выпотом, врач может порекомендовать процедуру по удалению жидкости из среднего уха. О рецидивирующем среднем отите можно говорить, если было три эпизода заражения за шесть месяцев или четыре эпизода в год или, по крайней мере, один эпизод за последние шесть месяцев. Рецидивирующий отит с выпотом - это постоянное нарастание жидкости в ухе после выздоровления или в отсутствие какой-либо инфекции.
Во время амбулаторной хирургической процедуры, называемой шунтированием, хирург создает крошечное отверстие в барабанной перепонке, через которое происходит отток жидкости из среднего уха. Крошечная трубка (шунт) помещается в отверстие, чтобы помочь вентилировать среднее ухо и продолжить отток жидкости необходимое количество времени. Шунт устанавливается на 3-6 месяцев и удаляется хирургическим путем. Барабанная перепонка обычно закрывается снова после того, как шунт удаляется.
Лечение хронического гнойного среднего отита
Хронический гнойный средний отит приводит к перфорации барабанной перепонки и трудно поддается лечению. Его часто лечат антибиотиками, вводимыми в виде капель.
Наблюдение
Детям с частыми инфекциями или с постоянной жидкостью в среднем ухе необходимо наблюдаться у врача. Поговорите со своим врачом о том, как часто вам следует приходить на повторные осмотры. Врач может рекомендовать регулярные исследования слуха и другие тесты.
Читайте также:
- Что такое замыкающие клетки устьица листа кратко
- Как местные культурные традиции повлияли на каменное строительство история россии 6 класс кратко
- Технология коллективной мыслительной деятельности в начальной школе
- Кто такие еретики как католическая церковь боролась с ересями кратко
- Что такое рапортовать кратко


