Сообщение внутреннего уха с задней черепной ямкой
Обновлено: 30.06.2024
Костный лабиринт (рис. 4.7, а, б) находится в глубине пирамиды височной кости. Латерально он граничит с барабанной полостью, к которой обращены окна преддверия и улитки, медиально — с задней черепной ямкой, с которой сообщается посредством внутреннего слухового прохода (meatus acusticus internus), водопровода улитки (aquaeductus cochleae), а также слепо заканчивающегося водопровода преддверия (aquaeductus vestibuli). Лабиринт подразделяется на три отдела: средний — преддверие (vestibulum), кзади от него — система из трех полукружных каналов (canalis semicircularis) и впереди от преддверия — улитка (cochlea).
Преддверие, центральная часть лабиринта, — филогенетически наиболее древнее образование, представляющее собой небольшую полость, внутри которой различают два кармана: сферический (recessus sphericus) и эллиптический (reces- sus ellipticus). В первом, расположенном около улитки, залегает маточка, или сферический мешочек (sacculus), во втором, примыкающем к полукружным каналам, — эллиптический мешочек (utriculus). На наружной стенке преддверия имеется окно, прикрытое со стороны барабанной полости основанием стремени. Передняя часть преддверия сообщается с улиткой через лестницу преддверия, задняя — с полукружными каналами.
Полукружные каналы. Различают три полукружных канала в трех взаимно перпендикулярных плоскостях: наружный (canalis semicircularis lateralis), или горизонтальный, располагается под углом 30° к горизонтальной плоскости; передний (canalis semicircularis anterior), или фронтальный вертикальный, находится во фронтальной плоскости; задний (canalis semicircularis posterior), или сагиттальный вертикальный, располагается в сагиттальной плоскости. В каждом канале имеются два колена: гладкое и расширенное — ампулярное. Гладкие колена верхнего и заднего вертикальных каналов слиты в общее колено (crus commune); все пять колен обращены к эллиптическому карману преддверия.
Перепончатый лабиринт (рис. 4.7, в) представляет собой замкнутую систему каналов и полостей, которая в основном повторяет форму костного лабиринта. По объему перепончатый лабиринт меньше костного, поэтому между ними образуется перилимфатическое пространство, заполненное перилимфой. Перепончатый лабиринт подвешен в пери- лимфатическом пространстве при помощи соединительнотканных тяжей, которые проходят между эндостом костного лабиринта и соединительнотканной оболочкой перепончатого лабиринта. Это пространство очень небольшое в полукружных каналах и расширяется в преддверии и улитке. Перепончатый лабиринт образует эндолимфатическое пространство, которое анатомически замкнуто и выполнено эндолимфой.

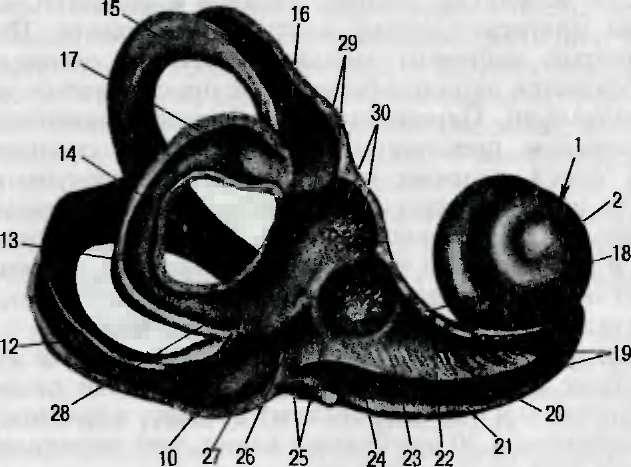
Рис. 4.7. Ушной лабиринт.
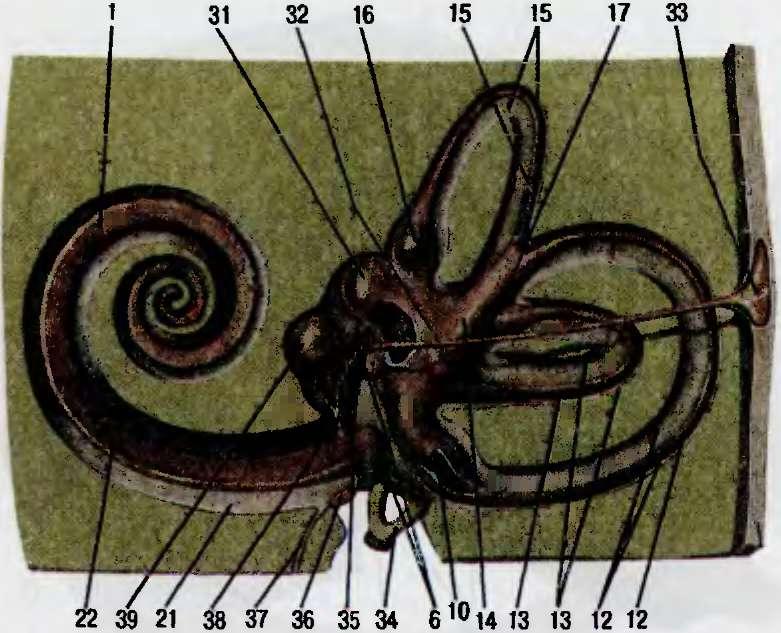
Рис. 4.7. Продолжение
в — перепончатый лабиринт: 31 — м_ очка, 32 — э1 юлимфатчческий проток: 33 — эндо..имфап:ческий мешочек; 34 - стремя; 35 — маточно мешочковый проток; 36 — мембрана окна улитки. 37 - водопровод улитки- 38 — соединяющий проток, 39 - мешочек
С анатомической и физиологической точек зрения во внутреннем ухе различают два рецептсрных аппарата: слуховой, находящийся в перепончатой улитке (ductus cochlearis). и вестибулярный, объединяющий мешочки преддверия (sacculus et utriculus) и три перепончатых полукружных канала!
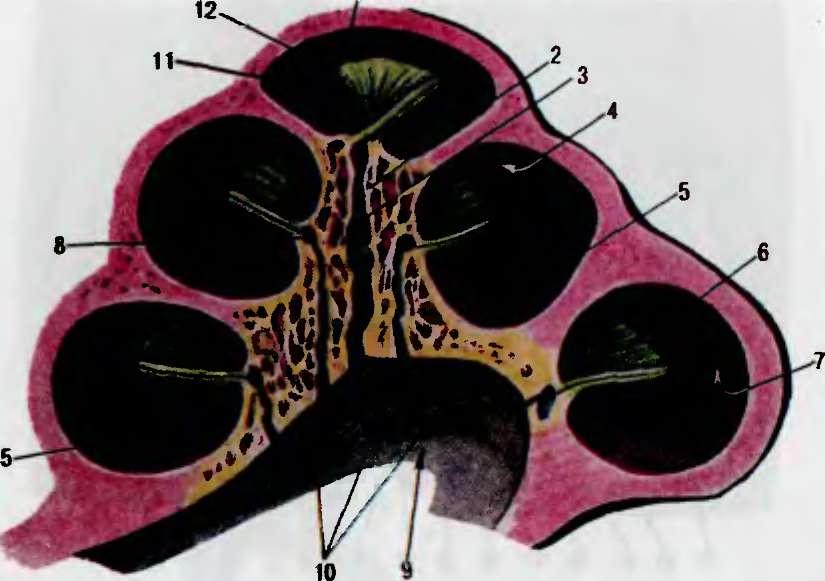
Рис. 4.8. Строение улитки
Перепончатая улитка расположена в барабанной лестнице, она представляет собой спиралеобразный канал — улитковый ход (ductus cochleans) с находящимся в нем ре цеп- торным аппаратом — спиральным, или кортиевым, органом forganum spirale) На поперечном р; зрезе (от верхушки улитки к ее основанию через костный стержень) улитковый ход имеет треугольную форму; он образован рреддверной, наружной и тимпанальной стенками (рис. 4.8, а). Преддверная стенка обращена к лестнице преддверия; она представляет собой очень тонкую мембраьу — преддверная мемСрана (мембрана Рейсс- нера). Наружная стенка образована еппральной связкой (lig. spirale) с расположенными на ней тремя видами клеток сосудистой полоски (stria vascularis). Сосудистая полоска обильно а — костная улитка: 1 — верхушечный завиток 2 — стержень, 3 — продолговатый канал стержня; 4 — лестница преддверия, 5 - барабанная лестница: 6 — костная спиральнаг пластинка 7 — спиральный кана. читки 8 — спиральный канал стержня 9 — гнутренний слуховой проход; 10 — продырявленный спиральный путь; 11 — отверстие верхушечного завитка; 12 — крючок спиральной пластинкк
снабжена капиллярами, но они не контактируют непосредственно с эндолимфой, заканчиваясь в базилярном и промежуточном слоях клеток. Эпителиальные клетки сосудистой полоски образуют латеральную стенку эндокохлеарного пространства, а спиральная связка — стенку перилимфатического пространства. Тимпанальная стенка обращена к барабанной лестнице и представлена основной мембраной (membrana basi- laris), соединяющей край спиральной пластинки со стенкой костной капсулы. На основной мембране лежит спиральный орган — периферический рецептор кохлеарного нерва. Сама мембрана имеет обширную сеть капиллярных кровеносных сосудов. Улитковый ход заполнен эндолимфой и посредством соединяющего протока (ductus reuniens) сообщается с мешочком (sacculus). Основная мембрана представляет собой образование, состоящее из эластических упругих и слабо связанных друг с другом поперечно расположенных волокон (их насчитывают до 24 ООО). Длина этих волокон увеличивается по на-
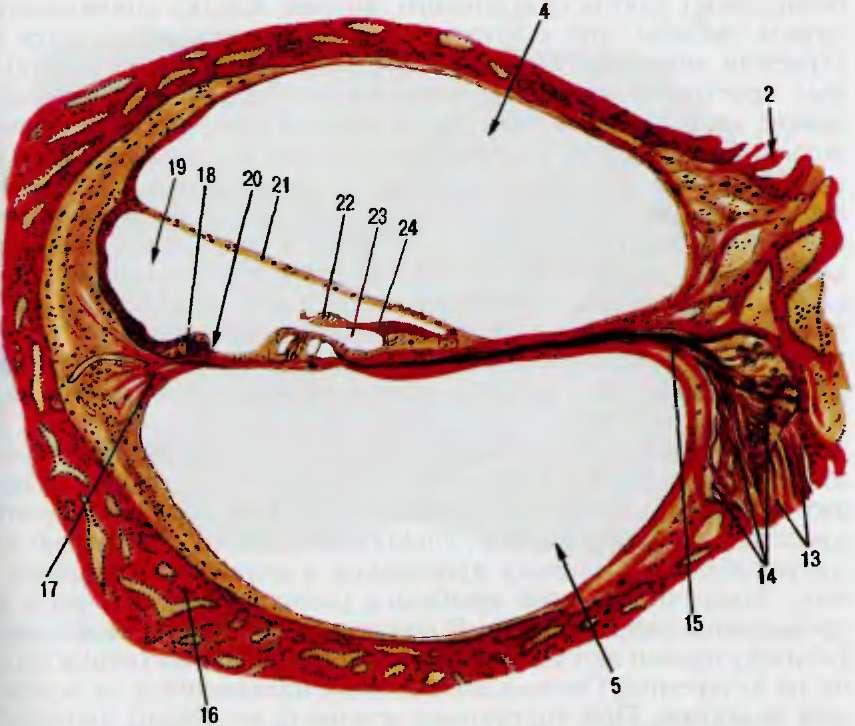
Рис. 4.8. Продолжение.
б — разрез через о овной завиток улитки: 13 — центральные отростки спи рального ганглия; 14 - спиральный ганглий, 15 — периферические отростки спирального ганглия, 16 — сост"ая капсула ули.ки, 17 — спиральная связка улитки; 18 — спиральный выступ 19 — у .итю вь.й проток; 20 - .. [ружная спиральная бороздка' 21 — вестибулярная (рейсснерова) мембране; 22 - покровная мембрана. 23 — внутренняя спиральная бороздк; : 24 — губа вестибулярного лимба
правлению от основного завитка улитки (0,15 см) к области верхушки (0,4 см); протяженность мембраны от основания улитки до ее верхушки 32 мм. Строение основной мембраны имеет важное значение для уяснения физиологии слуха.
Спиральный (кортиев) орган состоит из ней- роэпителиальных внутренних и наружных волосковых клеток, поддерживающих и питающих клеток (Дейтерса, Гензена, Клаудиуса), наружных и внутренних столбиковых клеток, образующих кортиевы дуги (рис. 4.8, б). Кнутри от внутренних столбиковых клеток располагается ряд внутренних волосковых клеток (до 3500); снаружи от наружных столбиковых клеток расположены ряды наружных волосковых клеток (до 20 000). Всего у человека насчитывают около 30 000 волосковых клеток. Они охватываются нервными волокнами, исходящими из
Над спиральным органом расположена покровная мембрана (membrana tectoria), которая так же, как и основная, отходит от края спиральной пластинки. Покровная мембрана представляет собой мягкую, упругую пластинку, состоящую из протофибрилл, имеющих продольное и радиальное направление. Эластичность этой мембраны различна в поперечном и продольном направлениях. В покровную мембрану через кор- тилимфу проникают волоски нейроэпителиальных (наружных, но не внутренних) волосковых клеток, находящихся на основной мембране. При колебаниях основной мембраны происходят натяжение и сжатие этих волосков, что является моментом трансформации механической энергии в энергию электрического нервного импульса. В основе этого процесса лежат отмеченные выше электрические потенциалы лабиринтных жидкостей.
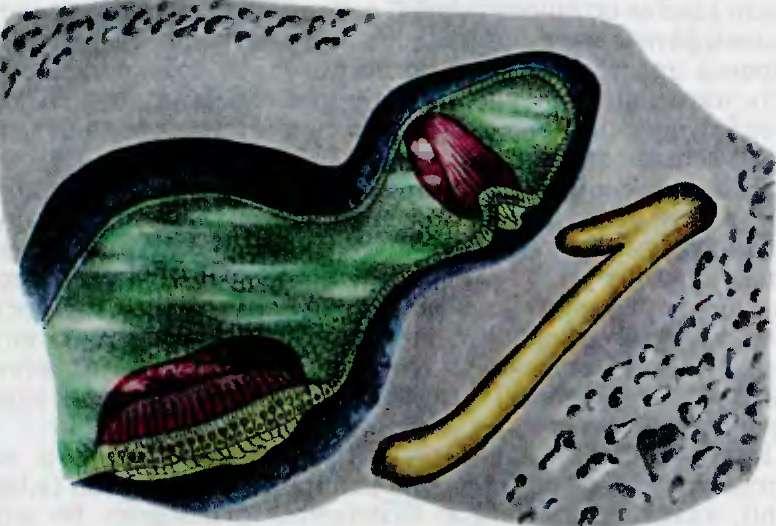
Рис. 4.9. Строение о гол итор ого (а) и ампучярного (б) рецепторов.
Перепончатые полукружные каналы и мешочки преддверия. Перепончатые полукружные каналы расположены в костных каналах. Они меньше по диаметру и повторяют их конструкцию, т.е. имеют ампулярные и гладкие части (колена) и подвешены к периосту костных стенок поддерживающими соединительнотканными тяжами, в которых проходят сосуды. Исключение составляют ампулы перепончатых каналов, которые почти полностью выполняют костные ампулы. Внутренняя поверхность перепончатых каналов выстлана эндотелием, за исключением ампул, в которых расположены рецепторные клетки. На внутренней поверхности ампул имеется круговой выступ — гребень (crista ampul- laris), который состоит из двух слоев клеток — опорных и чувствительных волосковых, являющихся периферическими рецепторами вестибулярного нерва (рис. 4.9). Длинные волоски нейроэпителиальных клеток склеены между собой, и из них формируется образование в виде круговой кисточки (cupula terminalis), покрытое желеобразной массой (сводом). Механи- ческое смещение круговой кисточки в сторону ампулы или гладкого колена перепончатого канала в результате движения эндолимфы при угловых ускорениях является раздражением нейроэпителиальных клеток, которое преобразуется в электрический импуцьс и передается на окончания ампулярных веточек вестибулярного нерва
В преддверии лабиринта имеются два перепончатых мешочка — sacculus и utriculus с заложенными в них отолитовыми аппаратами, которые соответственно мешочкам называются macula utriculi и macula sacculi и представляют собой небольшие возвышения на внутре ьней поверхности обоих мешочков, выстланных нейроэпителием Этот рецептор также состоит из опорных и волосковых клеток Волоски чувствительных клеток, переплетаясь своими концами, образуют сеть, которая погружена в желеобразную массу, содержащую большое число кристаллов, имеющих форму параллелепипедов Кристаллы поддерживаются концами волосков чувствительных клеток и называются отолитами, они состоят из фосфата и карбоната кальция (аррагонит) Волоски волосковых клеток вместе с отолитами и желеобразной массой составляют отолитовую мембоану. Давление отолитов (сила тяжести) на волоски чувствительных клеток, а также смещение волосков при прямолинейных ускорениях является моментом трансформации механической энергии в электрическую.
Оба мешочка соединены между собой посредством тонкого канала (ductus utriculosaccularis), который имеет ответвление — эндолимфатический проток (ductus endolymphaticus), или водопровод преддверия. Последний выходит на заднюю поверхность пирамиды, где слепо заканчивается расширением (sac- cus endolymphaticus) в дупликатуре твердой мозговой оболочки задней черепной ямки.
Таким образом, вестибулярные сенсорные клетки расположены в пяти рецепторных областях: по одной в каждой ампуле трех полукружных каналов и по одной в двух мешочках преддверия каждого уха. К рецепторным клеткам этих рецепторов подходят периферические волокна (аксоны) от клеток вестибулярного узла (ganglion Scarpe), располагающегося во внутреннем слуховом проходе, центральные волокна этих клеток (дендриты) в составе VIII пары черепных нервов идут к ядрам в продолговатом мозгу.
Кровоснабжение внутреннего уха осуществляется через внутреннюю лабиринтную артерию (a.laby- rinthi), являющуюся ветвью базилярной (a.basilaris). Во внутреннем слуховом проходе лабиринтная артерия делится на три ветви: преддверную (a. vestibularis), преддверно-улитковую (a.vestibulocochlearis) и улитковую (a.cochlearis) артерии. Венозный отток из внутреннего уха идет по трем путям: венам водопровода улитки, водопровода преддверия и внутреннего слухового прохода.
Иннервация внутреннего уха. Периферический (рецепторный) отдел слухового анализатора образует описанный выше спиральный орган. В основании костной спиральной пластинки улитки расположен спиральный узел (ganglion spirale), каждая ганглиозная клетка которого имеет два отростка — периферический и центральный. Периферические отростки идут к рецепторным клеткам, центральные являются волокнами слуховой (улитковой) порции VIII нерва (n.vestibu- locochlearis). В области мосто-мозжечкового угла VIII нерв входит в мост и на дне четвертого желудочка делится на два корешка: верхний (вестибулярный) и нижний (улитковый). Волокна улиткового нерва заканчиваются в слуховых бугорках, где находятся дорсальные и вентральные ядра. Таким образом, клетки спирального узла вместе с периферическими отростками, идущими к нейроэпителиальным волосковым клеткам спирального органа, и центральными отростками, заканчивающимися в ядрах продолговатого мозга, составляют I нейрон слухового анализатора. От вентрального и дорсального слуховых ядер в продолговатом мозге начинается II нейрон слухового анализатора. При этом меньшая часть волокон этого нейрона идет по одноименной стороне, а большая часть в виде striae acusticae переходит на противоположную сторону. В составе боковой петли волокна II нейрона доходят до оливы, откуда

Рис. 4.10. Строение слухового анализатора.
1 — периферические отростки клеток спирального ганглия; 2 — спиральный ганглий; 3 — центральные отростки спирального ганглия; 4 — внутренний слуховой проход; 5 — переднее улитковое ядро; 6 — заднее улитковое ядро; 7 — ядро трапециевидного тела; 8 — трапециевидное тело; 9 — мозговые полосы IV желудочка; 10 — медиальное коленчатое тело; 11 — ядра нижних холмиков крыши среднего мозга; 12 — корковый конец слухового анализатора; 13 — по- крышечно-спинномозговой путь; 14 — дорсальная часть моста; 15 — вентраль-- ная часть моста; 16 — латеральная петля; 17 — задняя ножка внутренней капсулы.
начинается III нейрон, идущий к ядрам четверохолмия и медиального коленчатого тела. IV нейрон идет к височной доли мозга и оканчивается в корковом отделе слухового анализатора, располагаясь преимущественно в поперечных височных извилинах (извилины Гешля) (рис. 4.10).
Вестибулярный анализатор построен аналогичным образом. Во внутреннем слуховом проходе расположен вестибулярный ганглий (ganglion Scarpe), клетки которого имеют два отростка. Периферические отростки идут к нейроэпителиальным волос- ковым клеткам ампулярных и отолитовых рецепторов, а центральные составляют вестибулярную порцию VIII нерва (п.со- chleovestibularis). В ядрах продолговатого мозга заканчивается I нейрон. Различают четыре группы ядер: латеральные ядра
Рис. 4.11. Строение вестибулярного анализатора.
1 — периферические отростки вестибулярного ганглия; 2 — вестибулярный ганглий; 3 — внутренний слуховой проход; 4 — вестибулярный корешок VIII нерва; 5, 6, 7, 8 — медиальное верхнее, боковое и нижнее вестибулярные ядра; 9 — вестибулоспинальный тракт; 10 — медиальный продольный пучок; 11 — нижняя мозжечковая ножка; 12 — ядро шатра; 13 — мозжечково-красноядер- ный и мозжечково-таламический путь; 14 — ядро глазодвигательного нерва; 15 — ядро блокового нерва; 16 — ядро отводящего нерва; 17 — ядро добавочного нерва.
Дейтерса; медиальные, треугольные Швальбе и верхнеугловые Бехтерева, нисходящие Роллера. От каждого ядра идет с преимущественным перекрестом II нейрон.
Широкие адаптационные возможности вестибулярного анализатора обусловлены наличием множества ассоциативных путей ядерного вестибулярного комплекса (рис. 4.11). С позиций клинической анатомии и диагностики заболеваний следует отметить пять связей вестибулярных ядер с ядрами центральной нервной системы. 1. Вестибулоспинальные связи, начинаясь от латеральных ядер, в составе вестибулоспинального тракта заканчиваются в двигательных ядрах спинного мозга, обеспечивая связь вестибулярных рецепторов с мышечной системой. 2. Вес-тибулоглазодвигательные связи осуществляются через систему заднего продольного пучка: от медиального и нисходящего ядер идет перекрещенный путь к глазодвигательным ядрам, а от верхнего ядра — неперекрещенный. 3. Вестибуловегетативные связи идут от нижних отделов медиального треугольного ядра к ядрам блуждающего нерва, диэнцефальной области и др. 4. Вестибуло- мозжечковые пути проходят во внутреннем отделе нижней ножки мозжечка и связывают вестибулярные ядра с ядрами мозжечка. 5. Вестибулокортикальные связи обеспечиваются систе- ■ мой вертикальных волокон, идущих от всех четырех ядер к зрительному бугру. Прерываясь в последнем, названные волокна направляются к височной доле коры головного мозга, где вестибулярный анализатор имеет рассеянное представительство. Кора и мозжечок выполняют регулирующую функцию по отношению к вестибулярному анализатору.
Особенности кровоснабжения и иннервации лабиринта состоят в том, что: 1) ветви лабиринтной артерии не имеют анастомозов; 2) преддверная (рейсснерова) мембрана лишена капилляров; 3) в crista ampullaris полукружных каналов и пятнах utriculus и sacculus подэпителиальная капиллярная сеть находится в непосредственном контакте с нейрочувствительным эпителием; 4) в нервных рецепторах преддверия и полукружных каналов к каждой чувствительной клетке подходит не одно, а несколько нервных волокон, поэтому гибель одного из этих волокон не влечет за собой гибели клетки; 5) в спиральном органе к каждой чувствительной клетке подходит только одно концевое нервное волокно, не дающее ответвлений к соседним клеткам, поэтому дегенерация нервного волокна ведет к гибели соответствующей клетки; 6) существует афферентная и эфферентная иннервация клеток, т.е. иннервация, осуществляющая центростремительный и центробежный поток. 95 % афферентной (центростремительной) иннервации приходится на внутренние волосковые клетки, основной эфферентный поток, наоборот, направлен на наружные волосковые клетки.
Читайте также:

