Сообщение про вирус mrsa
Обновлено: 07.07.2024
Главная задача биологии — это развитие представлений у человека о живых организмах, о многообразии видов, обо всех закономерностях развития живых существ, а также об их взаимодействии с окружающей природой. Предмет основы безопасности жизнедеятельности (ОБЖ) позволяет получить знания и умения, которые помогут сохранить жизнь и здоровье в опасных ситуациях. Эти ситуации всегда возникают неожиданно, но, тем не менее, большинство из них предсказуемы и к ним можно подготовиться заранее. ОБЖ учит нас предвидеть возможные опасности и минимизировать потери от той или иной ситуации. Сегодня мы сталкиваемся с новым видом вирусной опасности COVID-19,о котором поговорим с точки зрения биологии и ОБЖ.
Что такое вирус?
Вирус — это неклеточный инфекционный агент. Сегодня нам известно около 6 тысяч различных вирусов, но их существует несколько миллионов. Вирусы не похожи друг на друга и могут иметь как форму сферы, спирали, так и форму сложного асимметричного сплетения. Размеры вирусов варьируются от 20 нм до 300 нм.
Как устроен вирус?
В центре агента находится генетический материал РНК или ДНК, вокруг которого располагается белковая структура — капсид.
Капсид служит для защиты вируса и помогает при захвате клетки. Некоторые вирусы дополнительно покрыты липидной оболочкой, т.е. жировой структурой, которая защищает их от изменений окружающей среды.
Вирусолог Дэвид Балтимор объединил все вирусы в 8 групп, из которых некоторые группы вирусов содержат 1-2 цепочки ДНК. Другие же содержат 1 цепочку РНК, которая может удваиваться или достраивать на своей матрице ДНК. При этом каждая группа вирусов производит себя в различных органеллах зараженной клетки.
Вирусы имеют определенный диапазон хозяев, т.е. он может быть опасен для одних видов и абсолютно безвреден для других. Например, оспой болеет только человек, а чумкой только некоторые виды плотоядных. Вирус не способен выжить сам по себе, поэтому активируется только в хозяйской клетке, используя ее ресурсы и питательные вещества. Цель вируса — создание множества копий себя, чтобы инфицировать другие клетки!
Как вирус попадает в организм?
- через физические повреждения (например, порезы на коже)
- путём направленного впрыскивания (к примеру, укус комара)
- направленного поражения отдельной поверхности (например, при вдыхании вируса через трахею)
- к эпителию слизистых оболочек (это например вирус гриппа)
- к нервной ткани (вирус простого герпеса)
- к иммунным клеткам (вирус иммунодефицита человека)

Геном вируса встраивается в одну из органелл или цитоплазму и превращает клетку в настоящий вирусный завод. Естественные процессы в клетке нарушаются, и она начинает заниматься производством и сбором белка вируса. Этот процесс называется репликацией. И его основная цель — это захват территории. Во время репликации генетический материал вируса смешивается с генами клетки хозяина — это приводит к активной мутации самого вируса, а также повышает его выживаемость. Когда процесс репликации налажен, вирусная частица отпочковывается и заражает уже новые клетки, в то время как инфицированная ранее клетка продолжает производство.
Выход вируса
Вирус создал множество собственных копий, клетка оказывается изнуренной из-за использования ее ресурсов. Больше вирусу клетка не нужна, поэтому клетка часто погибает и новорожденным вирусам приходится искать нового хозяина. Это и есть заключительная стадию жизненного цикла вируса.
Скорость распространения вирусной инфекции
Размножение вирусов протекает с исключительно высокой скоростью: при попадании в верхние дыхательные пути одной вирусной частицы уже через 8 часов количество инфекционного потомства достигает 10³, а концу первых суток − 10²³.
Вирусная латентность
Как вирус распространяется?
- воздушно-капельный (кашель, чихание)
- с кожи на кожу (при прикосновениях и рукопожатиях)
- с кожи на продукты (при прикосновениях к пище грязными руками вирусы могут попасть в пищеварительную и дыхательную системы)
- через жидкие среды организма (кровь, слюну и другие)
Почему с вирусами так тяжело бороться?
Сегодня людям уже удалось победить некоторые вирусы, а некоторые взять под жесткий контроль. Например, Оспа (она же черная оспа). Болезнь вызывается вирусом натуральной оспы, передается от человека к человеку воздушно-капельным путем. Больные покрываются сыпью, переходящей в язвы, как на коже, так и на слизистых внутренних органов. Смертность, в зависимости от штамма вируса, составляет от 10 до 40 (иногда даже 70%), На сегодняшний день вирус полностью истреблен человечеством.
Кроме того, взяты под контроль такие заболевания, как бешенство, корь и полиомиелит. Но помимо этих вирусов существует масса других, которые требуют разработок или открытия новых вакцин.
Коронавирус
Виновником эпидемии, распространяющейся сегодня по миру, стал коронавирус, вирусная частица в 0,1 микрона. Свое название он получил благодаря наростам на своей структуре, своеобразным шипам. Внутри вируса спрятан яд, с помощью которого он подчиняет себе зараженный организм. Этот вирус воздействует не только на человека, но и на птиц, свиней, собак и летучих мышей. В настоящий момент выделяют от 30 до 39 разновидностей коронавирусной инфекции. Но для человека патогенно всего 6. И как любой другой вирус COVID-19 мутирует.

К наиболее распространенным симптомам COVID-19 относятся повышение температуры тела, сухой кашель и утомляемость. К более редким симптомам относятся боли в суставах и мышцах, заложенность носа, головная боль, конъюнктивит, боль в горле, диарея, потеря вкусовых ощущений или обоняния, сыпь и изменение цвета кожи на пальцах рук и ног. Как правило, эти симптомы развиваются постепенно и носят слабо выраженный характер. У некоторых инфицированных лиц болезнь сопровождается очень легкими симптомами.
Сколько же может жить этот вирус вне организма? Все зависит от типа вируса и от той поверхности, на которую вирусы попали. В качестве примера было рассмотрено 3 вируса, по которым велись исследования. Изучали время, на которое может задерживаться вирус на различных поверхностях. Данные приведены в таблице.

Поскольку пока не изобретено вакцины от COVID-19, в целях защиты от инфекции самым важным для нас является соблюдение гигиены.
Гигиена — раздел медицины, изучающий влияние жизни и труда на здоровье человека и разрабатывающая меры (санитарные нормы и правила), направленные на предупреждение заболеваний, обеспечение оптимальных условий существования, укрепление здоровья и продление жизни.
Сегодня следует соблюдать определенные правила гигиены:
- Соблюдение режима труда и отдыха, не допускающего развития утомления и переутомления.
- Выполнение условий, обеспечивающих здоровый и полноценный сон (свежий воздух, отсутствие шума, удобная постель, оптимальная продолжительность).
- Правильное здоровое питание в соответствии с потребностями организма.
- Комфортный микроклимат в жилище (температура, влажность и подвижность воздуха, естественная и искусственная освещенность помещений).
- Содержание в чистоте тела и тщательный уход за зубами.
- Спокойное и корректное поведение в конфликтных ситуациях.

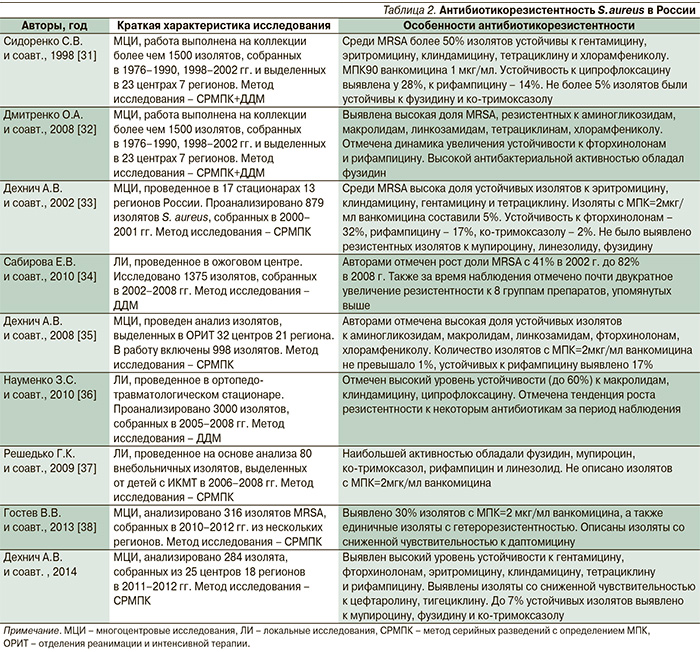
Methicillin-resistantStaphylococcusaureus (MRSA) – являются ведущими возбудителями госпитальных инфекций, они впервые были описаны в 1961 г. в Англии, а в настоящее время распространены по всему миру. Важнейшая особенность MRSA – это устойчивость к большинству β-лактамных антибиотиков, а также высокая частота ассоциированной устойчивости к антибиотикам других групп. Особую тревогу вызывает появление и распространение MRSA со сниженной чувствительностью к ванкомицину и изолятов, устойчивых к даптомицину, линезолиду, тигециклину и цефтаролину. Изоляты со сниженной чувствительностью к этим препаратам уже регистрируются и в Российской Федерации. В обзоре представлены современные данные о распространении, антибиотикорезистентности, молекулярной эпидемиологии MRSA. Обсуждаются современные средства лечения и перспективы терапии MRSA-инфекций.
Введение
Золотистый стафилококк (Staphy-lococcus aureus) – наиболее частый патоген человека, вызывающий различные гнойные процессы: инфекции кожи и мягких тканей (ИКМТ), остеомиелиты, пневмонии, бактериемии. Кроме того, S. aureus является представителем нормальной микробиоты человека, считается, что он встречается у 30–60% человеческой популяции и бессимптомно колонизирует слизистые крыльев носа, крылья носа, подмышечные впадины, пах, подколенную область. Как известно, внедрение первых β-лактамов почти полностью решало проблему стафилококковых инфекций, связанных с хирургическим вмешательством. Однако у стафилококков достаточно быстро появилась устойчивость к пенициллину за счет приобретения плазмидной β-лактамазы.
В 1960-х гг. вскоре после внедрения в практику пенициллиназостабильных β-лактамов (метициллин) были описаны первые S. aureus, устойчивые к этим антибиотикам (Methicillin-resistant Staphylococcus aureus, MRSA) [1]. Достаточно быстро было установлено, что устойчивость к метициллину является маркером устойчивости ко всем β-лактамам, известным в то время. Впервые появившись в Англии, MRSA теперь циркулируют на всей планете. По количеству летальных исходов MRSA лидируют среди других мультирезистентных бактерий; так, в последнем (2013) опубликованном отчете CDC morrigan сообщается, что в США от инфекций, обусловленных мультирезистентными бактериями, погибают около 23 тыс. американцев в год, из них 11 тыс. приходится на MRSA [2]. Долгое время MRSA считался исключительно госпитальной инфекцией, но с 1990-х гг. стали описывать случаи тяжелых инфекций среди людей, не связанных с учреждениями здравоохранения (внебольничные MRSA) [3]. Позже, в середине 2000-х, появились MRSA, ассоциированные с инфекциями у животных, которые могут передаваться и человеку. Основным препаратом для лечения MRSA-инфекций длительное время оставались гликопептиды, однако в середине 1990-х впервые были описаны изоляты со сниженной чувствительностью к ванкомицину [4], а с 2002 г. – абсолютно резистентные фенотипы [5]. Появление изолятов, устойчивых к гликопептидам, послужило стимулом для разработки и внедрения новых антибиотиков и даже принципиально новых классов препаратов: оксазолидинонов, глицилциклинов, липопептидов, цефалоспоринов с анти-MRSA-активностью. Однако уже описаны клинические изоляты, проявляющие устойчивость и к этим антибиотикам. Биологические особенности основных генотипов MRSA кратко представлены в табл. 1.

Распространение и молекулярная эпидемиология MRSA в мире
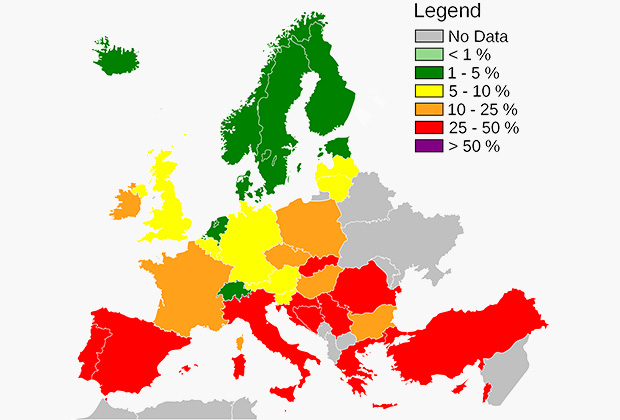
В 1970–1980 гг. MRSA стали абсолютным лидером в структуре внутригоспитальных инфекций. Тем не менее частота регистрации случаев таких инфекций в разных странах колеблется в очень широком диапазоне. На рисунке представлены данные Европейской системы по надзору за распространением резистентности (European Antimicrobial Resistance Surveillance Network – EARS-Net), где показана доля выявляемых MRSA в разных странах за 2013 г. [9]. В таких странах, как Румыния, Италия, Греция, Португалия, Мальта, частота выявления MRSA очень высока (35–65%), напротив, в скандинавских странах эта доля не превышает 5%.
Азия – один из неблагоприятных регионов, где соотношение CA-MRSA и HA-MRSA составляет 25 и 75%. Особенно неблагоприятна ситуация в Корее, Шри-Ланке и Вьетнаме. Вместе с тем в некоторых странах отмечается появление и распространение клонов со сниженной чувствительностью к гликопептидам. На территории всего азиатского региона циркулирует ST239, который является ведущим нозокомиальным патогеном. Среди CA-MRSA преобладают клоны ST8, ST30, ST59, ST22, ST772 и ST72 [11].

В Австралии инфекции, вызванные MRSA, не превышают 30%, но остро стоит проблема CA-MRSA, с 2000-х гг. периодически описываются вспышки в местах повышенной скученности людей. К числу основных клонов CA-MRSA относятся ST93, ST75, ST30, ST1, ST45, ST78 и ST5 [13].
В связи с крайне высокой значимостью негативных клинических факторов, ассоциированных с MRSA, в США, Австралии и ряде стран Европы были приняты жесткие противоэпидемические меры по сдерживанию этой инфекции, что способствовало существенному снижению распространения MRSA [15]. В частности, в Европе удалось снизить частоту выделения c 24% в 2005 г. до 16% в 2013-м (см. рисунок).
Проблема снижения чувствительности к гликопептидам
В 2002 г. в Мичигане (США) был описан первый клинический изолят ванкомицинустойчивого S. aureus (VRSA-1). У этого изолята был обнаружен мобильный генетический элемент, полученный от ванкомицинрезистентного энтерококка [23]. С 2002 по 2009 г. в США было выявлено 11 изолятов VRSA: 7 – из Мичигана (VRSA-1, VRSA-5-10), изоляты из Пенсильвании (VRSA-2), Нью-Йорка (VRSA-3), а также из Индии и Ирана. По всему миру к 2013 г. всего было описано 33 клинических изолята VRSA [24–26]. Очевидно, что подобные фенотипы не распространяются и элиминируют из стафилококковой популяции.
Проблема MRSA в России
В России ситуацию с распространением MRSA, c одной стороны, нельзя оценить в силу отсутствия централизованной системы по сбору данных о циркуляции госпитальных и внегоспитальных патогенов, с другой – имеющиеся исследования показывают крайнюю неравномерность их распространения. Так, частота встречаемости MRSA может колебаться от 0 до 80% в зависимости от стационара и географического региона. Анализ популяционной структуры MRSA еще раз подчеркивает ее высокую клональность. Другая особенность – в России циркулируют только HA-MRSA. Изолят CA-MRSA, несущий токсин PVL, был обнаружен только в одном случае во Владивостоке [27]. Среди HA-MRSA доминируют два клона – ST8 и ST239, при этом первый превалирует [28, 29]. Проведенные авторами исследования показывают, что среди изолятов ST239 преобладают фенотипы с устойчивостью более чем к трем не-β-лактамным антибиотикам. Кроме того, ST239 встречается только среди больных инвазивными формами стафилококковых инфекций. Клон ST8, напротив, более гетерогенен по спектру антибиотикоустойчивости, а также может встречаться среди носителей. В работах О.А. Дмитренко было показано, что эти клоны циркулируют на территории России с 1990-х гг. [30]. По нашим данным, в Санкт-Петербурге и Москве с 2011 г. стал регистрироваться не характерный для России клон ST228, который характеризуется множеством различных детерминант устойчивости к не-β-лактамам, а также сниженной чувствительностью к новому цефалоспорину – цефтаролину. Помимо вышеперечисленных клонов гораздо реже, но встречаются ST1, ST5 и ST22.
Диагностика инфекций, вызываемых MRSA, детекция метициллинрезистентности
В современную диагностику инфекций, вызываемых MRSA, как и в другие области микробиологической диагностики, происходит постепенное внедрение молекулярных методов. На сегодняшний день существуют коммерческие тест-системы, основанные в основном на ПЦР, позволяющие выявлять MRSA непосредственно в биологических образцах, не выделяя чистую культуру возбудителя. Шире всего молекулярные методы применяются при диагностике бактериемии (сепсиса) и при скрининге на носительство MRSA, т.е. в тех ситуациях, когда скорость ответа имеет существенное значение. В случае бактериемии (сепсиса) быстрый ответ необходим для принятия решения об антибактериальной терапии, а в случае скрининга – для принятия решения о необходимости изоляции пациента. Скрининг на носительство широко распространен в Европе и США, где это исследование применяется в системе инфекционного контроля для предотвращения импорта MRSA в стационары.

При всей перспективности молекулярной диагностики классические методы вряд ли утратят свое значение в обозримом будущем. Если классическая микробиологическая диагностика инфекций, вызываемых MRSA, ничем не отличается от диагностики других стафилококковых инфекций, то детекция метициллинрезистентности имеет некоторые особенности. Прежде всего метициллин уже давно не применяется не только в клинической медицине, но и в лабораторной диагностике. На протяжении многих лет метициллинрезистентность выявляли ДДМ-использованием диска с оксациллином. Однако сравнительно недавно было показано, что использование диска с цефокситином обеспечивает большую чувствительность и специфичность детекции метициллинрезистентности. На основании этих данных CLSI и EUCAST рекомендуют использовать для детекции метициллинрезистентности только диски с цефокситином. Здесь же уместно еще раз напомнить, что, согласно рекомендациям CLSI и EUCAST, оценивать чувствительность стафилококков к другим β-лактамам, кроме цефтаролина и цефтобипрола, нецелесообразно из-за высокой вероятности получения ложной чувствительности. Для прогноза чувствительности к β-лактамам необходимо использовать результаты, получаемые при оценке чувствительности культуры к цефокситину.
Гораздо более серьезную проблему из-за невозможности использовать ДДМ представляет определение чувствительности стафилококков к ванкомицину (выявление фенотипов VISA и hVISA). Молекулярные тесты также отсутствуют, поскольку точный механизм формирования устойчивости не известен. Для выявления снижения чувствительности необходимо использовать фенотипические методы определения МПК в серийных разведениях или разные варианты эпсилометрических тестов. Однако перечисленные методы недостаточно стандартизованы и не обладают необходимой специфичностью и чувствительностью. Наиболее достоверным методом служит популяционный анализ (PAP), требующий для своей постановки специальной аппаратуры [39]. Естественно, что такой метод достаточно трудоемок и может быть выполнен только в специализированных референс-лабораториях. В отличие от детекции hVISA/VISA фенотип VRSA легко можно определять даже ДДМ.
Лечение инфекций, вызываемых MRSA
Наиболее детальные рекомендации по тактике терапии MRSA-инфекций изложены в двух обновляемых протоколах: Американского общества инфекционистов – IDSA (Infectious Diseases Society of America) [40] и Британского общества по микробной химиотерапии BSAC (British Society for Antimicrobial Chemotherapy) [41]. Описываемые ниже возможности лечения MRSA-инфекций основаны на этих протоколах.
Прежде всего это касается режимов дозирования антибиотика, наиболее современные рекомендации по этому вопросу приведены в консенсусном документе, принятом рядом профессиональных сообществ [42]. Основу этих рекомендаций составляют клинические наблюдения, а также анализ фармакокинетических и фармакодинамических закономерностей. Показано, что предиктором эффективности ванкомицина является отношение площади под фармакокинетической кривой ванкомицина (area under the curve – AUC) к минимальной подавляющей концентрации (minimal inhibitory concentration – MIC) антибиотика в отношении возбудителя. Высокая вероятность клинического и бактериологического эффекта отмечается при значении AUC/MIC≥400. Обеспечить эту величину удается в отношении бактерий с МПК ванкомицина 1,0 мкг/мл при разовой дозе антибиотика 5–20 мг/кг, вводимой с интервалом 8–12 часов. При МПК ванкомицина в отношении возбудителя более 1,0 мкг/мл для лечения рекомендуется использовать альтернативные препараты.
Важным моментом правильного клинического применения ванкомицина служит учет того факта, что при лечении инфекций, вызванных метициллинчувствительными стафилококками, антибиотик по эффективности существенно уступает β-лактамам. Этот факт исключает возможность эмпирического применения ванкомицина при стафилококковых инфекциях без подтверждения метициллинрезистентности.
Бактериемии делят на осложненные и осложненные, последние определяют как развившиеся на фоне эндокардита или при наличии имплантированных устройств. Основу терапии составляют ванкомицин и даптомицин, при неосложненных формах достаточной считается 2-недельная длительность применения, при осложненных – 4–6 недель. Обсуждается вопрос о дозах даптомицина. Разрешенная доза составляет 6,0 мг/кг/сут, высказывается предположения о необходимости использовать при эндокардите дозы до 10,0 мг/кг/сут. Целесообразность использования комбинаций ванкомицина с аминогликозидами или рифампицином не доказана.
Ни один из новых препаратов не рекомендован для лечения интраабдоминальных MRSA-инфекций. Тигециклин, разрешенный по этому показанию при MSSA-инфекциях, на практике применяют и при MRSA- инфекциях.
Лечение нозокомиальной пневмонии, в т.ч. и вентиляторассоциированной, – один из немногих случаев, в котором показано достоверное преимущество линезолида перед ванкомицином. Даптомицин при легочных инфекциях практически неэффективен, поскольку ингибируется легочным сурфактантом [45].
При инфекциях мочевыводящих путей ни один из новых антибиотиков не показан, рекомендуется использовать нитрофурантоин или ко-тримоксазол, при осложненных формах – ванкомицин и даптомицин. Концентрации линезолида и тигециклина не достигают терапевтических значений в моче, соответственно, их использование нецелесообразно [46].
Новые антибиотики также не рекомендованы для лечения инфекций ЦНС; базовым препаратом считается ванкомицин, некоторые эксперты рекомендуют его комбинацию с рифампицином. Несмотря на отсутствие официальных показаний, имеется положительный опыт применения при менингитах и других инфекциях ЦНС линезолида и даптомицина.
Помимо существующих высокоэффективных антибиотиков в настоящее время в клиническую практику внедряются новые препараты, активные в отношении MRSA, VISA, VRSA. К их числу относятся тедизолид (Tedizolid), далбаванцин (Dalbavancin) и телаванцин (Telavancin). Тедизолид – бактериостатический антибиотик группы оксазолидинонов второго поколения, механизм его действия – нарушение сборки бактериального рибосомального комплекса, что приводит к нарушению биосинтеза белка клетки. Основной особенностью тедизолида считается преодоление резистентности к линезолиду. Препарат ориентирован на терапию ИКМТ у взрослых (FDA, 2014), также ведутся клинические испытания по поводу возможности использования тедизолида для лечения нозокомиальных пневмоний [47, 48]. Далбаванцин – дериват гликопептидов, относится ко второму поколению липогликопептидов, одобрен FDA в 2014 г. для лечения ИКМТ. Этот антибиотик, аналогичный ванкомицину, нарушает биосинтез клеточной стенки бактерии [49]. Телаванцин – парентеральный липогликопептид, нарушает биосинтез клеточной стенки, одобрен в 2009 г. для лечения стафилококковых ИКМТ, внутрибольничных пневмоний и вентиляторассоциированных пневмоний [50].
Заключение
Литература
Об авторах / Для корреспонденции
Тяжелый случай
В 2008 году в педиатрическое отделение при Университете Аристотеля (Греция) поступила десятилетняя девочка с царапиной на локте правой руки. У ребенка в последние три дня держалась высокая температура 40 градусов, и она с трудом могла двигать правой ногой. Врачи диагностировали воспаление правого тазобедренного сустава. Заподозрив бактериальную инфекцию, врачи назначили антибиотик клоксациллин. Тогда они еще не знали, что столкнулись со смертельно опасным противником.
Состояние девочки ухудшалось с каждым часом. Проявились симптомы поражения мозга и серьезные нарушения дыхания из-за проникновения инфекции в легкие. Стало ясно, что клоксациллин не помогает, поэтому было назначено сразу несколько новых антибиотиков. На пятый день рентген показал обширное поражение правой бедренной кости и прилегающей мышечной ткани. Доктора провели дренирование мягких тканей на ноге и выпустили гной, в котором кишели метициллинрезистентные золотистые стафилококки (МРЗС).
Микробные культуры золотистого стафилококка
Фото: Andrei Papkou
МРЗС обычно связан с внутрибольничными инфекциями. Иными словами, пациенты в больницах, имеющие раны и ослабленный иммунитет, являются основной группой риска. Золотистый стафилококк способен выживать в почти стерильных условиях и распространяется несмотря на дезинфекцию. Но, к сожалению, МРЗС встречается и за пределами больниц, в этом случае он называется бытовым. Именно его подхватила десятилетняя пациентка через обыкновенную царапину. Стафилококк может и не вызвать инфекции, но если организм по какой-то причине ослаблен, последствия могут быть катастрофическими.
Поедающие заживо
Впрочем, некротизирующий фасциит можно предотвратить, если правильно ухаживать за ранами, мыть руки и следить за гигиеной полости рта. При лечении врачи ампутируют пораженные ткани и вводят ударную смесь антибиотиков. Однако даже при правильном и своевременном лечении треть пациентов умирает.
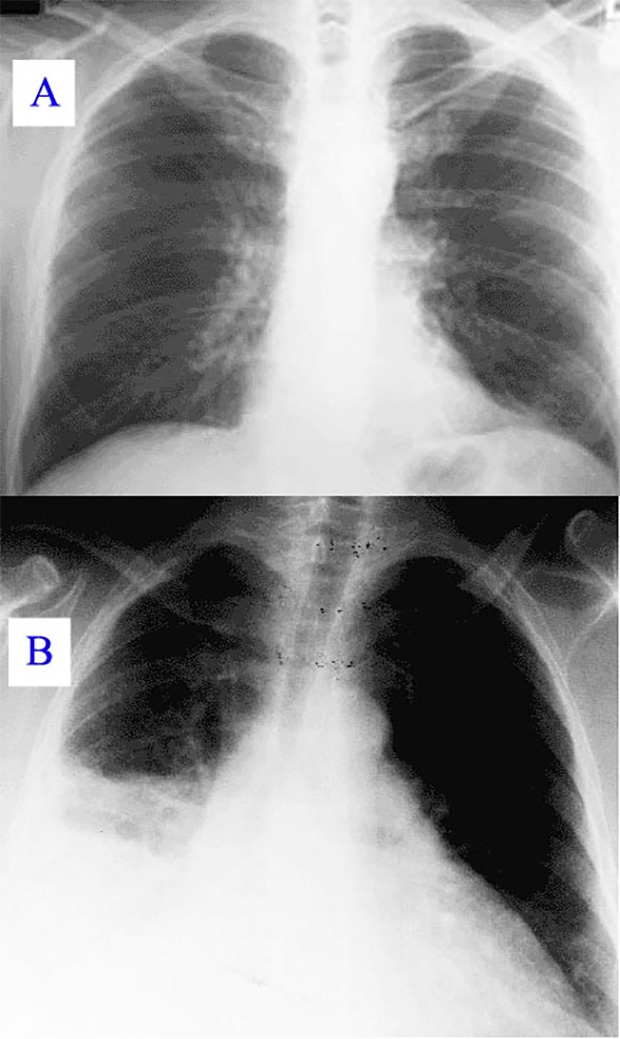
Легкие, пораженные стафилококком
В 2015 году врачи сообщили о крайне необычном случае некротизирующего фасциита, вызванного бытовым стафилококком. Инфекция развивалась молниеносно у пациента с нормальной иммунной системой. Мужчина в возрасте 52 лет поступил в больницу с невыносимой болью в левом бедре и отеком, который держался уже неделю. На коже ноги виднелись гематомы, пузыри, а пораженные участки потеряли чувствительность. Несмотря на агрессивную терапию, хирургическую обработку раны и прием антибиотиков широкого спектра действия больной скончался от сепсиса менее чем через 24 часа после обращения. У мужчины не было никаких травм или предполагаемых контактов с МРЗС, однако он лечился от остеоартроза левого колена периодическими инъекциями стероидов. Последняя инъекция была сделана за три недели до начала симптомов.
МРЗС вызывает не только инфекции мягких тканей. Стафилококк наряду с некротизирующим фасциитом способен провоцировать смертельную некротизирующую пневмонию или внутреннюю гангрену, быстро разрушающую легочные ткани. В большинстве случаев заболевание приводит к летальному исходу, даже несмотря на ударную дозу сильнодействующих антибиотиков, нацеленных против стафилококков. Такая пневмония чаще развивается у детей и молодых взрослых, особенно после вирусной респираторной инфекции, однако поражает и людей старшего возраста.
Опасный вид


Устойчивость к метициллину придает ген mecA, располагающийся в так называемой стафилококковой кассетной хромосоме (SCC, staphylococcal cassette chromosome), которые у разных штаммов имеют разное строение. Бытовые штаммы имеют меньшую и менее сложную версию SCC, специалисты ее обозначают как SCC mecA типа IVa. Она содержит меньше генов, способствующих устойчивости, чем внутрибольничные виды МРЗС, однако включает уникальные гены вирулентности, то есть способности вызывать заболевания или гибель организма. Таким образом бытовые штаммы легче поддаются лечению, но они убивают быстрее, чем те, что атакуют пациентов больниц и клиник. Гены вирулентности производят токсины, представляющие опасность даже для здоровых людей с нормальным иммунитетом. Один из таких токсинов — лейкоцидин Пантона-Валентайна (PVL) — помогает бактерии бороться с клетками иммунитета. Попадание МРЗС, вырабатывающих PVL, в организм человека часто приводит к инфекции мягких тканей, в том числе некротизирующему фасцииту.
Распространение золотистого стафилококка в Европе
Штамм USA300 прибыл в Северную Америку в первой половине XX века из Европы, где он появился в середине XIX века. Тогда он был менее заразным и не имел многих мутаций, сейчас делающих его смертельно опасным. Роковую роль в создании супермикроба-монстра сыграл заразивший стафилококк вирус — бактериофаг ϕSa2USA, который нес в себе ген, кодирующий PVL. В начале третьего тысячелетия штамм получил широкое распространение в США, а также переселился в Южную Америку, Европу, Африку и Азиатско-Тихоокеанский регион. Считается, что к 2001 году МРЗС колонизировал примерно восемь процентов населения США.
Бой с монстром

Ребенок выздоровел, однако, несмотря на все усилия и гигиенические процедуры, семье не удалось полностью избавиться от МРЗС. Рецидив сначала случился у сына, так как стафилококк поселился у него в организме, иногда проявляясь в виде болезненных нарывов, наполненных гноем. Через некоторое время инфекция перешла и на журналистку. Шах пишет, что хроническая инфекция затихла сама собой, несмотря на всю борьбу с коварными микробами. Тем не менее в запущенных случаях иногда единственным способом остановить заражение остается ампутация конечностей.
Пока МРЗС остается восприимчив к ряду антибиотиков, не принадлежащих бета-лактамам. Однако обнаруживаются новые штаммы, которые проявляют устойчивость и к другим лекарствам. Ситуацию осложняет то, что антибиотики применяют повсеместно и часто неправильно, что только провоцирует размножение бактерий, вызывающих трудноизлечимые или вообще неизлечимые инфекции. При этом антибиотики новых классов изобретаются достаточно редко, а эффективных заменителей, к сожалению, пока не существует.

MRSA-инфекции - это заболевания, вызванные метициллинрезистентными бактериями золотистого стафилококка, часто называемыми супербактериями. Это генетические штаммы бактерий Staphylococcus aureus, которые развили устойчивость к широко используемым антибиотикам.
Бактериальные инфекции MRSA трудно поддаются лечению из-за множественной лекарственной устойчивости бактерий.
Причины возникновения MRSA-инфекций у детей
Бактерии MRSA могут присутствовать на коже и в носовых проходах, но не вызывать заболевания. Инфекция возникает в том случае, если на коже есть порез или рана или если иммунная система ребенка слаба.
В наши дни каждый третий человек (33%) переносит бактерии S. aureus, а двое из 100 человек - на коже, не зная об этом.
- MRSA заразен через контакт кожа-к-коже. Прикосновение, чихание и кашель являются источниками того, как дети получают инфекцию MRSA.
- Плохая гигиена рук и несоблюдение этикета кашля увеличивают риск передачи бактерий.
Факторы риска и осложнения MRSA-инфекции у детей
Следующие факторы могут увеличить риск заражения MRSA у детей:
- повреждение кожи;
- пирсинг;
- татуировка;
- заболевание стафилококком в прошлом.
Инфекция MRSA часто может быть высокой в определенных группах населения - например, среди детей из одной спортивной команды, которые делятся снаряжением.
Осложнения, вызываемые MRSA-инфекциями
В том случае, если инфекция MRSA у ребенка остается без внимания, возможны следующие осложнения:
- Бактерии могут повредить близлежащие ткани.
- MRSA может вызвать фатальные осложнения, такие как сепсис (заражение крови), септический шок, пневмония, некротизирующий фасциит, остеомиелит (инфекция костей) или эндокардит (инфекция сердца).
Признаки и симптомы стафилококка у детей
Кожная инфекция является наиболее распространенной формой MRSA-инфекции у детей. Открытые раны (царапины или простые порезы), в первую очередь на ногах и ягодицах, - рассадник для MRSA-инфекций.
Кожная инфекция MRSA может выглядеть следующим образом:
- шишка на коже, которая может показаться прыщом, укусом паука (почерневший центр) или фурункулом;
- красные бугорки с отеком и вытекающей жидкостью;
- теплая или горячая кожа вокруг болячки;
- болезненные язвы;
- нагноения и нарывы;
- нарывы гноя.
Примечание: всегда мойте руки с мылом и водой после прикосновения к зараженному участку кожи ребенка.
Другие признаки и симптомы инфекции MRSA могут варьироваться в зависимости от тяжести и пораженного органа или части тела.
Общие признаки и симптомы, наблюдаемые при инфекции MRSA, могут включать:
- высокую температуру;
- озноб;
- головную боль;
- головокружение;
- сонливость.
Эти симптомы можно наблюдать и при других заболеваниях.
Диагностика MRSA-инфекции у детей
Симптомы, история болезни и обследования помогают в диагностике инфекции MRSA. Педиатр может назначить ряд анализов для подтверждения диагноза:
- анализы крови и посев крови;
- посев мокроты;
- культура жидкости из язвы;
- рентген грудной клетки;
- эхокардиограмма.
Лечение стафилококка у детей
Лечение MRSA-инфекции зависит от симптомов, тяжести заболевания, возраста ребенка и его состояния здоровья.
В качестве лечения MRSA-инфекции используются следующие методы лечения:
- Легкие кожные инфекции вскрываются, чтобы слить гной.
- Врачи могут назначать антибиотики в таблетках и мази для местного применения.
- Госпитализация и внутривенное лечение антибиотиками необходимы при MRSA-инфекции, которая распространилась на другие части тела.
- Инфекцию суставов можно лечить хирургическим путем, чтобы избавиться от инфицированной жидкости.
- При рецидивирующих кожных MRSA-инфекциях рекомендуется купание в разбавленной отбеливающей воде (полстакана отбеливателя на четверть воды в ванной).
- При рецидивирующих инфекциях может потребоваться антибактериальное мыло, например с хлоргексидином.
- Антибиотики могут быть назначены для применения в носовых проходах, где обычно находится MRSA. Очень важно вовремя принимать препараты и пройти назначенный курс лечения, даже если признаки и симптомы исчезли и ребенок чувствует себя хорошо.
В большинстве случаев инфекция проходит в течение недели после лечения антибиотиками.
Профилактика стафилококка у детей
Обучение ребенка следующим навыкам может снизить риск заражения MRSA и многими другими инфекционными заболеваниями:
Прошло много лет после написания первой статьи, посвященной лечению инфекций, вызванных золотистым стафилококком. За это время автор, будем надеяться, немного помудрела и приобрела кое-какой опыт в более детальной диагностике вышеупомянутых состояний, чем и хотела бы поделиться с многоуважаемой аудиторией в надежде, что, возможно, поможет каждому из вас в рутинной ежедневной работе, так как с этой зверюшкой сталкивается буквально каждый, кто надел белый халат и уж тем более хирургический костюм.
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Автор: Трубачева Е.С., врач – клинический фармаколог
Прошло много лет после написания первой статьи, посвященной лечению инфекций, вызванных золотистым стафилококком. За это время автор, будем надеяться, немного помудрела и приобрела кое-какой опыт в более детальной диагностике вышеупомянутых состояний, чем и хотела бы поделиться с многоуважаемой аудиторией в надежде, что, возможно, поможет каждому из вас в рутинной ежедневной работе, так как с этой зверюшкой сталкивается буквально каждый, кто надел белый халат и уж тем более хирургический костюм.
Сначала повторим общеизвестные факты: S.aureus относится к грамположительным коккам и являются чуть ли не основной причиной большого количества инфекций кожи и мягких тканей, а так же ведущей причиной послеоперационных раневых инфекций.
Выделяют следующие разновидности золотистого стафилококка:
- Дикий S.aureus
- MSSA – метициллин-чувствительные стафилококки
- MRSA – метициллин-резистентные, которые обладают устойчивостью ко всему бета-лактамному ряду, сохраняя клинически важную чувствительность к ванкомицину, линезолиду и тигециклину
- VRSA и VISA – ванкомицин-устойчивые штаммы, к счастью, крайне редко встречающиеся и в основном наблюдающиеся в отделениях онкогематологии научно-исследовательских центров у пациентов, проходящих курс полихимиотерапии с последующей трансплантацией костного мозга
И сейчас обсудим первые три более подробно, так как именно они являются той причиной, ради которой повторно поднята данная тема, в том числе и по просьбам читателей (за что выражаем отдельную признательность).
Первое, что необходимо не просто запомнить, а буквально зазубрить наизусть – золотистый стафилококк, он же S.aureus, является нормальным жителем на неповрежденной коже и слизистых оболочках. Еще раз – нормальным, но только на неповрежденной коже и вне зависимости от антибиотикочувствительности пойманных экземпляров. Если кожа по тем или иным причинам поражается (например, сахарным диабетом) или повреждается, стафилококк тут же из милого соседа превращается в злейшего врага. Все как у людей – стоит дать слабину, и ближайшие соседи начнут добивать с ласковой улыбкой.
Таким образом, когда вы получаете результат микробиологического исследования образца, взятого с кожи (или из носоглотки), и видите там золотистого стафа, то должны понимать, кто перед вами, и насколько этот кто-то имеет отношение к текущему процессу.
Второе: если клиника отсутствует, а стафилококк посеялся, надо сделать что? Правильно, повторить посев еще раз. Золотистый стафилококк – это один из немногих микробов, чье наличие в отделяемом материале надо проверять дважды. Единственное исключение – это кровь, взятая непосредственно из сосудистого русла, чаще всего из вены. Наличие стафилококка в крови является поводом к немедленному назначению антибактериальной терапии, так как прямо указывает на наличие инфекции кровотока, а уж какого она генеза, спонтанного или ятрогенного, разбираться будете позже. Во всех остальных ситуациях проводится пересев с тщательным соблюдением техники забора материала (со стенок раны, а не гной, состоящий из дохлых нейтрофилов и нападавших сверху стафилококков) и правил асептики и антисептики, чтобы собственными стафилококками с кожи вновь забранный материал не контаминировать.
Чтобы понять, друг перед нами или враг, познакомимся со стафилококками более подробно.
- Дикий S.aureus, не видавший ни одного антибиотика, выглядит так
.jpg)
.jpg)
И нет, автор не сошла с ума – резистентность к ванкомицину у природных диких золотистых стафилококков – совершенно нормальное явление. Более того, попытка лечить такого возбудителя ванкомицином считается грубейшей ошибкой и закончится полным провалом в силу природной устойчивости к данному препарату. Это третье, о чем помнить необходимо.
Где мы встречаем таких S.aureus чаще всего? В носоглотках грудных младенцев или в их же кале, если придумали посеять. Почему? Потому что это представитель нормальной микрофлоры кожи, и ребенок сглатывает то, что живет в его носоглотке или слизывает с кожи матери. Надо лечить? В данной ситуации – ни в коем случае, иначе побьете нормальную микрофлору кожи и слизистых, и если очень повезет, то для ребенка это пройдет без последствий, но, скорее всего, получим стафилококка, вооруженного пенициллиназами, или MSSA. Повторимся еще раз – только в случае отсутствия клинической картины можно принимать такого рода решения. Во всех иных случаях необходима антибактериальная терапия, причем на длительный (до 28 суток) период времени.
.jpg)
.jpg)
При каких состояниях мы можем увидеть подобных возбудителей?
- Практически при всех инфекциях кожи и мягких тканей
- При внутрибольничных раневых инфекциях
- При диабетической стопе
- У внутривенных наркоманов
Типичным для клинической картины будет довольно агрессивное течение заболевания с яркими клиническими проявлениями ввиду того, что именно такой вид стафилококка обладает определенным набором ферментов, очень быстро расплавляющим окружающие ткани с образованием полостей и большим количеством гнойного отделяемого.
на антибиотикограмме будет выглядеть приблизительно так, оксациллин-резистентный, но ванкомицин-чувствительный (хотя при таком значении МПК уже возможны варианты)
.jpg)
Когда встречается? Все многообразие ятрогенных ВБИ к вашим услугам – почти все раневые инфекции и послеоперационные гнойные осложнения вне зависимости от их локализации. Повторимся в очередной раз – руки надо мыть, и мыть правильно. А еще закрывать маской не только рот, но и нос всем, кто хоть как-то касается открытых ран вне зависимости от причин их образования, так как стоит ране появиться, как стафилококк мгновенно превращается в зверя, осложняющего течение любого послеоперационного периода, особенно после операций, связанных с установками импланта. Более подробно о лечении предлагаем почитать в первой статье.
- В последнем пункте автор, по идее, должна была бы предложить испугаться самыми страшными ванкомицин-резистентными стафилококками и предложить схватиться за голову, но глядя на следующий набор антибиотикограмм, мы предлагаем посмотреть на то, что обычно сваливается с рук медицинского персонала в раны пациентов или контаминирует их биологический материал, который собран или хранится неправильно. Слава микробиологии, что подобные возбудители для пациентов, которые сохранили хоть какие-то остатки неспецифического иммунитета, не опасны, так как проходя эволюционные пути борьбы с ванкомицином, они почти полностью теряют факторы вирулентности. Но так как такие находки – это будни любой микробиологической лаборатории, то и вы о них тоже должны иметь представление. Уточним еще раз – это результаты посевов при полном отсутствии клинической картины бактериальной инфекции.
.jpg)
.jpg)
.jpg)
.jpg)
А теперь, тихо-тихо прошепчем, что иногда так может выглядеть приболевший микробиологический анализатор, который все, что в него не поставят, может определять как подобную страшную зверюгу. Хотя у вашего анализатора может быть какая-то своя болячка, и эти болячки лучше все-таки знать. Именно такого рода антибиотикограммы, как ничто другое наглядно показывают необходимость развития клинического мышления для умения отличать истинного возбудителя от контаминанта или нормального жителя человеческого организма, а также необходимости понимания, как работают методы микробиологической диагностики и варианты их ограничения.
Подведем краткие итоги нынешнего разговора:
- Стафилококк на неповрежденной коже и в носоглотке является нормальным представителем микромира, и лечить его не надо, более того, это может наносить прямой вред (как минимум кошельку)
- Существует целый перечень профессий, где носительство стафилококка строго нежелательно, и именно для этого проводятся контролирующие посевы среди медицинского персонала и работников пищевой отрасли
- Необходимо уверенно различать не только дикие и внутрибольничные штаммы, но и градацию по MRSA и MSSA, так как это прямо влияет на решение о применении конкретных препаратов при проведении эрадикационной терапии
- Антибиотикотерапия стафилококковых инфекций должна быть длительной, а не прерываться через 7-10 дней, даже если пациент демонстрирует положительную динамику. Недобитые золотистые стафилококки умеют метастазировать. Более подробно смотрим предыдущую статью
- Так как S.aureus занимает одно из ведущих мест в структуре внутрибольничных инфекций, особенно связанных с установкой имплантов, правила асептики и антисептики при работе с оными должны соблюдаться максимально жестко, иначе можно повторить дело Хабаровского кардиоцентра
Читайте также:

