Вакцинопрофилактика ветряной оспы реферат
Обновлено: 05.07.2024
Определение, этиология, эпидемиология, патогенез ветряной оспы, ее клинические проявления и диагностика. Принципы лечения и неспецифической профилактики ветряной оспы у детей. Схема вакцинации для здоровых людей или пациентов из группы высокого риска.
| Рубрика | Медицина |
| Вид | курсовая работа |
| Язык | русский |
| Дата добавления | 28.02.2016 |
| Размер файла | 31,4 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
ОБЛАСТНОЕ ГОСУДАРСВЕННОЕ БЮДЖЕТНОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ
СРЕДНЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ
ТЕМА: Лечение ветряной оспы у детей
Специальность: Лечебное дело
Свитенко Наталья Сергеевна
Ковалевская Ирина Николаевна
Существует ряд инфекционных заболеваний, которые принято называть детскими, так как болеют ими в основном в детском возрасте. Причем, как правило, это происходит один раз, а стойкий иммунитет сохраняется на всю жизнь. К детским инфекциям относятся: корь, краснуха, ветряная оспа (ветрянка), скарлатина, коклюш и эпидемический паротит (свинка).
Некоторые из этих болезней (ветряная оспа, краснуха) в детском возрасте протекают относительно легко, другие -- могут давать осложнения и иметь самые серьезные последствия.
Цель исследования: изучить основные принципы лечения ветряной оспы у детей.
Задачи исследования: исследовать клинические проявления ветряной оспы, рассмотреть принципы лечения и профилактики ветряной оспы у детей.
ГЛАВА 1. ВЕТРЯНАЯ ОСПА
1.1 Определение, этиология, эпидемиология, патогенез ветряной оспы
Ветряная оспа (ветрянка)- это инфекционное высококонтагиозное заболевание, преимущественным образом поражающее детей, характеризующаяся лихорадкой, волнообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Этиология ветряной оспы. Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается. В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10-15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его. Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции -- больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи -- воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Эпидемиология. Резервуаром и источником инфекции является больной человек в последние дни инкубационного периода и в первые 5-7 сут с момента появления последнего элемента сыпи. Отмечены случаи заражения от больного опоясывающим герпесом.
Механизм передачи ветряной оспы аэрозольный, реализуется воздушно-капельным путем. Возбудитель в большом количестве выделяется при кашле, разговоре и чихании. Интенсивность распространения вируса обусловлена его локализацией не только в элементах сыпи, но и на слизистой оболочке ротоглотки.
В редких случаях наблюдается контактно-бытовой путь передачи.
Возможно внутриутробное заражение ветряной оспой в случае болезни беременной.
При заболевании в ранние сроки беременности может произойти внутриутробное заражение плода с развитием у него различных пороков развития.
Если заболевание ветряной оспой возникает в конце беременности, возможны преждевременные роды и мертворождения, а у ребенка заболевание выявляется в первые дни после рождения и носит характер генерализованной инфекции. Естественная восприимчивость к заболеванию высокая, минимум 90 %. Исключение составляют дети первых трех месяцев жизни, которые иммунны за счет материнских антител. Распространена ветряная оспа повсеместно. В России в 2009 г. она составила в среднем 253,2 на 100000 населения. Около 50 % заболеваний приходится на возраст от 5 до 9 лет, реже заболевают дети 1-4 и 10-14 лет; около 10 % заболеваний приходится на лица 15 лет и старше.
В Москве в первом полугодии 2013 года среди инфекций, распространяющихся преимущественно воздушно-капельным путем (без учета гриппа и ОРВИ), доминировала ветряная оспа - 79,0%, что на 26,2 % больше по сравнению с аналогичным периодом 2012 года. Иммунитет к болезни стойкий, пожизненный, однако при резком снижении его напряженности у взрослых, переболевших в детстве ветряной оспой, при повторном инфицировании развивается опоясывающий герпес. Отмечается зимне-весенняя сезонность. Заболеваемость в период сезонных подъемов составляет 70-80% от общего числа больных.
В патогенезе заболевания большую роль играют нарушения клеточных иммунных реакций. На фоне угнетения системы Т-лимфоцитов у детей с нарушениями иммунного статуса развиваются тяжелые формы ветряной оспы. В связи с развитием анергии при ветряной оспе увеличивается восприимчивость к другим инфекциям, обостряются хронические процессы.
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
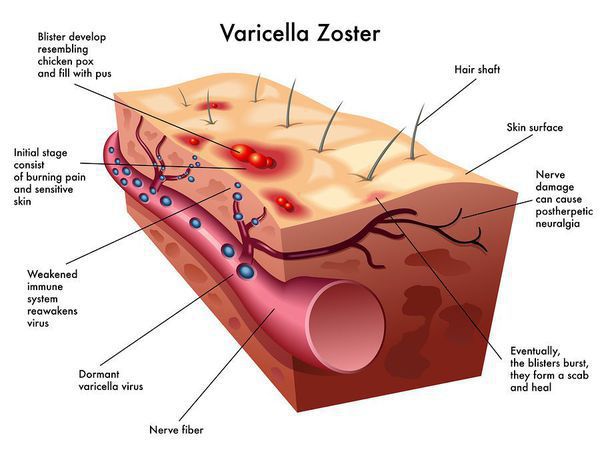
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
Как отличить ветрянку от других заболеваний
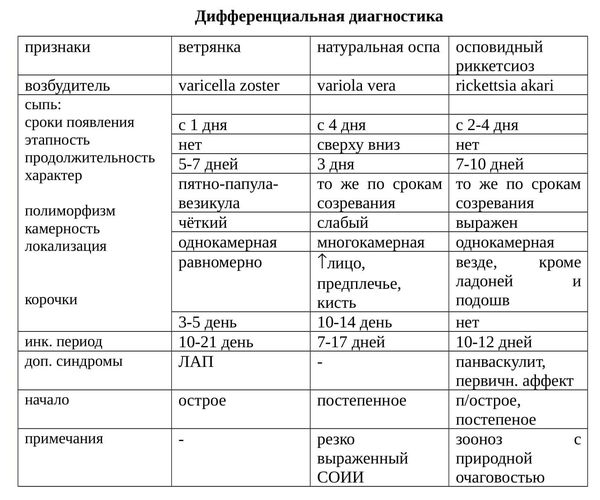
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Ветряная оспа (ВО) на протяжении многих лет остается актуальной проблемой инфекционной патологии у детей, несмотря на некоторое снижение показателей заболеваемости. В статье представлены анализ заболеваемости ВО среди взрослых и детей в 2007–2015 гг.; основные принципы диагностики тяжелых форм ВО; клинический анализ неблагоприятных исходов этой инфекции у детей Московской области, развитие которых служит основанием для вакцинации пациентов из особых групп. Приведены результаты вакцинации против ВО в шести районах Московской области, а также у иммунокомпрометированных пациентов.
При оценке иммуноструктуры населения к возбудителю ВО в Москве установлено наличие значительного числа серонегативных лиц среди взрослых детородного возраста (20–29 лет) – 11,29±5,52%, что свидетельствует о риске возникновения врожденных форм этой инфекции и объективно подтверждает наблюдаемую в последние годы тенденцию роста заболеваемости ВО среди взрослого населения. Кроме того, наметилась тенденция роста заболеваемости детей в возрасте до года. За 2005–2012 гг. их удельный вес среди заболевших увеличился от 0,85 до 1,65%, что косвенно свидетельствует о недостаточном уровне пассивно приобретенных материнских антител к вирусу ВО у новорожденных [3].
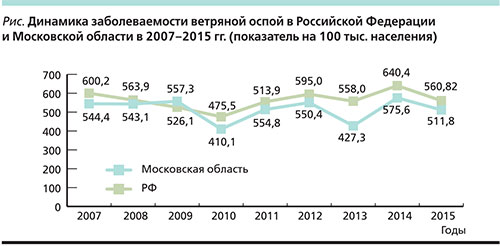
На протяжении многолетнего периода наблюдения (с 2007 по 2015 г.) за состоянием заболеваемости ВО в Московской области динамика ее показателей повторяет таковую по РФ [2], однако они были ниже среднефедеративного уровня, за исключением 2009 г., в котором показатель заболеваемости там составил 557,3 на 100 тыс. населения (526,1 – в РФ). Подъем заболеваемости ВО отмечен в 2011 и 2012 гг., причем без существенных отличий как в Московской области, так и в РФ в целом (см. рисунок).
В Московской области за 2007–2009 гг. имел место ежегодный рост показателей заболеваемости ВО среди детей: 3699,9–3712,1–3823,8 на 100 тыс. детского населения. Регистрировалась как спорадическая, так и вспышечная заболеваемость. В 2009 г. оценка состояния по заболеваемости ВО в Московской области была признана неблагоприятной.
На основании накопленного опы-та организационно-методической и лечебно-консультативной работы в Московской области акцентируем внимание практикующих врачей на ключевых моментах своевременной диагностики тяжелых форм и неблагоприятного течения ВО, на группах риска и профилактике этой инфекции.
Ключевые моменты диагностики тяжелой формы ВО
Хотя для большинства больных ВО служит заболеванием с благоприятным течением, иногда она может протекать тяжело, с развитием летальных исходов, особенно у иммунокомпрометированных пациентов [4]. Для тяжелой формы заболевания характерны гипертермия, выраженная интоксикация. Еще одним критерием диагностики тяжелой формы является характер ветряночных элементов. Они обильные, крупные, с локализацией на коже, волосистой части головы, ладонях, стопах, слизистых оболочках полости рта и мочеполового тракта, конъюнктиве глаз. Возможно развитие судорожного синдрома и менингоэнцефалических реакций.
Большую опасность представляет генерализованная ВО с поражением висцеральных органов, а также геморрагическая форма этой инфекции, при которой везикулы пропитываются кровянистым содержимым. Нередко возникают кровотечения и кровоизлияния в кожу и слизистые оболочки, во внутренние органы. Прогноз при этих формах ВО часто неблагоприятный, с развитием летального исхода.
В 16,1–43% случаев при ВО развиваются неспецифические осложнения, обусловленные наслоением вторичной бактериальной флоры (пневмония – 22%), а также неврологические осложнения (22%) [5–8]. В связи с нейротропностью вируса ВО для этой инфекции типичны поражение нервной системы с развитием острого церебеллита (до 18%) и церебральной формы энцефалита, а также поражение периферической нервной системы в виде полиневропатий [9].
Нами проведен ретроспективный сравнительный анализ клинических проявлений тяжелой формы ВО, диагностированной в Московской области за 2008–2015 гг. у 11 детей в возрасте от 7 месяцев до 12 лет. В большинстве (8) случаев отмечен их контакт с больным ВО.
Преморбидный фон у всех детей был отягощенным, включившим тяжелые отягощающие факторы или их сочетание: ВИЧ-инфекция (4), органическое поражение ЦНС (6), онкологическое заболевание (1), гипотрофия (3), врожденный порок сердца (1), частые инфекции респираторного тракта в анамнезе (3).
Неблагоприятное течение ВО отмечено у всех больных. Неврологические осложнения развились у двух пациентов в виде энцефалита: мозжечковая форма (церебеллит) у ребенка 11 месяцев на 7-й день и церебральная форма на 10-й день болезни у ребенка 6 лет. Бактериальные осложнения выявлены у 7 детей: пиодермия, стоматит, ангина, флегмона, пневмония.
В большинстве (6) случаев заболевание ВО закончилось летальным исходом на 4–14-й день от начала заболевания с развитием полиорганной недостаточности (5), ДВС-синдрома (4), отека головного мозга (4).
Данные литературы и собственный практический опыт свидетельствуют, что тяжелые, генерализованные и осложненные формы инфекции регистрируются главным образом у иммунокомпрометированных больных пациентов с тяжелыми фоновыми заболеваниями. На фоне современных показателей заболеваемости ВО риск инфицирования этих детей высок. Оптимальным средством предотвращения летальных исходов является вакцинопрофилактика.
Вакцинопрофилактика
Одним из решений актуальных проблем ВО является вакцинопрофилактика. В настоящее время в категорию инфекций, управляемых вакцинопрофилактикой, переходят заболевания, вызванные вирусом Varicella Zoster. С целью активной специфической профилактики ВО оспы используют живую аттенуированную варицеллозостерную вакцину. Для производства вакцины применяют живой аттенуированный вирус Varicella Zoster (штамм Oka).
В США вакцинация против ВО включена в Календарь профилактических прививок. В результате проводимой вакцинации выявлено значительное (на 84,6%) снижение среднегодовой заболеваемости этой инфекцией – 25,5/100 тыс. в 2005–2006 гг. против 3,9/100 тыс. за 2013–2014 гг. Это снижение наблюдалось во всех возрастных группах с преобладанием у детей от 5 до 14 лет [10]. В течение 12 лет от начала вакцинации среднегодовой показатель смертности от ВО снизился в США на 88% во всех возрастных группах, с 0,41/1млн в 1990–1994 гг. до 0,05/1млн в 2005–2007 гг., но преимущественно среди детей и молодых лиц до 20 лет (на 97%) и взрослых моложе 50 лет (на 96%) [11].
Большое значение вакцинация против ВО имеет для защиты пациентов групп риска по развитию тяжелых форм этой инфекции, в т.ч. с онкогематологическими заболеваниями, с трансплантированными органами [12, 13].
Вакцинация против ВО введена в региональные календари профилактических прививок в Москве и Свердловской области. На фоне некоторого роста показателей заболеваемости ВО в РФ в этих регионах отмечена тенденция к их снижению. В 2015 г. в субъектах РФ вакцинировано против ВО 32 112 детей (41 663 – в 2014 г.), что на данном этапе не оказывает значимого влияния на эпидемический процесс [1].
Мировой опыт, а также представленные собственные данные служат основанием для более широкого применения вакцинации против ВО, что особенно важно для пациентов с иммунодефицитами различной этиологии.
Профилактические мероприятия в очаге ВО
Важным моментом при проведении противоэпидемических мероприятий в очаге ВО для защиты пациентов из групп риска помимо специфической вакцинопрофилактики остается экстренная профилактика путем пассивной иммунизации. С этой целью используется гипериммунный иммуноглобулин к вирусу Varicella Zoster, в качестве альтернативы – стандартные внутривенные иммуноглобулины. Введение этих препаратов должно быть осуществлено не позднее чем через 96 часов (лучше 48 часов) после контакта с больным ВО.
При вероятном инфицировании вирусом Varicella Zoster иммуноглобулин вводят следующим лицам: детям с иммунодефицитами, в т.ч. получающим глюкокортикостероиды, без данных о перенесенной ВО в анамнезе; беременным, не имеющим в анамнезе сведений о перенесенной ВО и антител к вирусу Varicella Zoster в сыворотке крови; новорожденным, матери которых заболели ВО в промежуток 5 дней до и 2 дня после родов; недоношенным (менее 28 недель гестации) либо имеющим массу тела менее 1 кг; прочим недоношенным в отсутствие у матери данных о перенесенной ВО и антител к вирусу Varicella Zoster в сыворотке крови [15].
Заключение
На фоне повсеместного распространения ВО, повышенных показателей заболеваемости как в Российской Федерации в целом, так и в Московской области в частности сохраняется высокий риск инфицирования детей с отягощенным преморбидным состоянием, новорожденных и беременных с развитием тяжелых форм инфекции и неблагоприятных исходов.
Для решения актуальных проблем ВО с учетом опыта Российской Федерации и других стран принципиальное значение имеют вакцинопрофилактика ВО, своевременная диагностика тяжелых и осложненных форм болезни и правильная организация противоэпидемических мероприятий в очагах этой инфекции.
Литература
1. О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2015 году. Государственный доклад. М., 2016. С. 98–139.
2. О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2013 году. Государственный доклад. М., 2014. С. 88–122.
3. Ермоленко М.В. Серологический мониторинг в системе эпидемиологического надзора за ветряной оспой. Автореферат диссертации на соискание ученой степени кандидата медицинских наук. М., 2014. 26 с.
4. Hobbelen P.H., Stowe J., Amirthalingam G., Miller L., Van Hoek A.J. The burden of hospitalization for varicella and herpes zoster in England from 2004 to 2013. J. Infect. 2016;73(3):241–53.
5. Краснова Е.И., Гайнц О.В., Гаврилова Н.И., Куимова И.В., Васюнин А.В. Геморрагическая форма ветряной оспы у детей: исходы и возможности профилактики. Эпидемио-логия и вакцинопрофилактика. 2012;3(64):31–5.
7. Bozzola E., Bozzola M., Villani A. Varicella Complications in Unvaccinated Children and Delay in Hospital Admission. Pediatr. Infect. Dis. J. 2016;35(10):1163–64.
9. Скрипченко Е.Ю., Скрипченко Н.В., Железникова Г.Ф., Иванова Г.П., Иванова М.В., Пульман Н.Ф. Лечение детей с неврологическими осложнениями ветряной оспы. Лечение и профилактика. 2013;4(8):35–42.
10. López A., Zhang J., Marín M. Epidemiology of varicella during the 2-dose varicella vaccination program – United States, 2005-2014. MMWR. 2016;65:902–5.
12. Smedegaard L.M., Poulsen A., Kristensen I.A., Rosthøj S., Schmiegelow K., Nygaard U. Varicella Vaccination of Children With Leukemia Without Interruption of Maintenance Therapy: A Danish Experience. Pediatr. Infect. Dis. J. 2016;35(11):e348–52.
13. Kawano Y., Suzuki M., Kawada J. Effectiveness and safety of immunization with live-attenuated and inactivated vaccines for pediatric liver transplantation recipients. Vaccine. 2015;33(12):1440–45.
14. Приказ МЗ России № 125н от 21 марта 2014 года. Приложение 2. Календарь профилактических прививок по эпидемическим показаниям.
15. Ветряная оспа у детей: руководство для врачей / Под ред. Н.В. Скрипченко. СПб., 2015.
Читайте также:

