Строение суставов в рентгеновском изображении реферат
Обновлено: 05.07.2024
Рентгенологические методы исследования являются ведущими в диагностике заболеваний челюстно-лицевой области, что обусловлено их достоверностью и информативностью. Методы рентгенодиагностики нашли широкое применение в практике терапевтической стоматологии (для выявления заболеваний пери- и пародонта); в ортопедической стоматологии (для оценки состояния сохранившихся зубов, периапикальных тканей, пародонта), что определяет выбор ортопедических мероприятий. Востребованы рентгенологические методы и челюстно-лицевой хирургией в диагностике травматических повреждений, воспалительных заболеваний, кист, опухолей и других патологических состояний.
Методика и техника рентгенологического исследования зубов и челюстей имеет свои особенности.
В стоматологической практике применяют следующие методы лучевой диагностики:
• Внутриротовая контактная рентгенограмма
• Внутриротовая рентгенография вприкус
• Внеротовые рентгенограммы
• Панорамная рентгенография
• Ортопантомография
• Радиовизиография
Дополнительные методы исследования:
• Компьютерная томография
• Магнитно-резонансная томография
• Методы с введением контрастных веществ

1. Внутриротовая контактная рентгенография
Основой рентгенологического исследования при большинстве заболеваний зубов и пародонта по-прежнему служит внутриротовая рентгенография.
Выполняется на специальном дентальном рентгеновском аппарате (хотя может быть выполнена и на обычном).
Для внутриротовой рентгенографии используют пакетированную или специально нарезанную (3x4 см) пленку, упакованную в светонепроницаемые стандартные пакеты.
На одном снимке можно получить изображение не более 2-3 зубов
2. Внутриротовая рентгенография вприкус.
Рентгенограммы вприкус выполняют в тех случаях, когда невозможно сделать внутриротовые контактные снимки (повышенный рвотный рефлекс, тризм, у детей), при необходимости исследования больших отделов альвеолярного отростка (на протяжении 4 зубов и более) и твердого неба, для оценки состояния щечной и язычной кортикальных пластинок нижней челюсти и дна полости рта.
Стандартный конверт с пленкой вводят в полость рта и удерживают сомкнутыми зубами. Рентгенограммы вприкус используют для исследования всех зубов верхней челюсти и передних нижних зубов.
Также окклюзионная рентгенография применяется и для получения изображения дна полости рта при подозрении на конкременты поднижнечелюстной и подъязычной слюнных желез, для получения изображения челюстей в аксиальной проекции. Она позволяет уточнять ход линии перелома в пределах зубного ряда, расположение костных осколков, состояние наружной и внутренней кортикальных пластинок при кистах и новообразованиях, выявлять реакцию надкостницы
3. Внеротовые (экстраоральные) рентгенограммы.
Внеротовые рентгенограммы дают возможность оценить состояние отделов верхней и нижней челюстей, височно-нижнечелюстных суставов, лицевых костей, не получающих отображения или видимых лишь частично на внутриротовых снимках.
Ввиду того что изображение зубов и окружающих их образований получается менее структурным, внеротовые снимки используют для их оценки лишь в тех случаях, когда выполнить внутриротовые рентгенограммы невозможно (повышенный рвотный рефлекс, тризм и т.п.).
Подбородочно-носовую проекцию применяют для исследования верхней челюсти, верхнечелюстных пазух, полости носа, лобной кости, глазницы, скуловых костей и скуловых дуг.
На рентгенограммах лицевого черепа в лобно-носовой проекции видны верхняя и нижняя челюсти, на них проецируются кости основания черепа и шейные позвонки.

Рентгенографию тела и ветви нижней челюсти в боковой проекции проводят на дентальном рентгенодиагностическом аппарате.
Рентгенограмму черепа в передней аксиальной проекции выполняют для оценки стенок верхнече¬люстной пазухи, в том числе задней, полости носа, скуловых костей и дуг; на ней видна нижняя челюсть в аксиальной проекции.
4. Панорамная томография
Более трех десятилетий назад в арсенал рентгенодиагностики заболеваний зубочелюстной системы, ЛОР-органов и других отделов черепа вошла панорамная рентгенография. При этом методе исследования аппликатор рентгеновской трубки вводят в рот пациента, а кассета располагается вокруг верхней или нижней челюстной дуги. В обоих случаях пациент придерживает кассету с наружной стороны ладонями, плотно прижимая ее к мягким тканям лица.
Проводится также и боковая панорамная томография, на боковом панорамном снимке одновременно отображаются зубы верхнего и нижнего ряда каждой половины челюсти.

Прямые панорамные рентгенограммы имеют преимущество перед внутриротовыми снимками по богатству деталями изображения костной ткани и твердых тканей зубов. При минимальной лучевой нагрузке они позволяют получить широкий обзор альвеолярного отростка и зубного ряда, облегчают работу рентгенолаборанта и резко сокращают время исследования. На этих снимках хорошо видны полости зуба, корневые каналы, периодонтальные щели, межальвеолярные гребни и костная структура не только альвеолярных отростков, но и тел челюстей. На панорамных рентгенограммах выявляются альвеолярная бухта и нижняя стенка верхнечелюстной пазухи, нижнечелюстной канал и основание нижнечелюстной кости.
На основании панорамных снимков диагностируют кариес и его осложнения, кисты разных типов, новообразования, повреждения челюстных костей и зубов, воспалительные и системные поражения. У детей хорошо определяется состояние и положение зачатков зубов.
5. Ортопантомография
Панорамная зонография, или, как ее чаще называют, ортопантомография, явилась своего рода революцией в рентгенологии челюстно-лицевой области и не имеет себе равных по ряду показателей (обзор большого отдела лицевого черепа в идентичных условиях, минимальная лучевая нагрузка, малые затраты времени на исследование).
Панорамная зонография позволяет получить плоское изображение изогнутых поверхностей объемных областей, для чего используют вращение рентгеновской трубки и кассеты.
Преимуществом ортопантомографии является возможность демонстрировать межчелюстные контакты, оценивать Результаты воздействия межчелюстной нагрузки по состоянию замыкающих пластинок лунок и определять ширину периодонтальных путей.
Ортопантомограммы демонстрируют взаимоотношения зубов верхнего ряда с дном верхнечелюстных пазух и позволяют выявить в нижних отделах пазух патологические изменения одонтогенного генеза.

Особенно важно использовать ортопантомографию в детской стоматологии, где она не имеет конкурентов в связи с низкими дозами облучения и большим объемом получаемой информации. В детской практике ортопантомография помогает диагностировать переломы, опухоли, остеомиелит, кариес, периодонтиты, кисты, определять особенности прорезывания зубов и положение зачатков.
6. Радиовизиография
Радиовизиография дает изображение, регистрируемое не на рентгеновской пленке, а на специальной электронной матрице, обладающей высокой чувствительностью к рентгеновским лучам. Изображение с матрицы, по оптоволоконной системе передается в компьютер, обрабатывается в нем и выводится на экран монитора. В ходе обработки оцифрованного изображения может осуществляться увеличение его размеров, усиление контраста, изменение, если необходимо, полярности — с негатива на позитив, цветовая коррекция.
Компьютер дает возможность более детального изучения тех или иных зон, измерения необходимых параметров, в частности длины корневых каналов, денситометрии. С экрана монитора изображение может быть перенесено на бумагу — с помощью принтера, входящего в комплект оборудования. Из всех достоинств цифровой обработки рентгеновского изображения мы отметим особо такие: быстроту получения информации, возможность исключения фотопроцесса и снижение дозы ионизирующего излучения на пациента в 2-3 раза.
7. Компьютерная томография (КТ).
Метод позволяет получить изображение не только костных структур челюстно-лицевой области, но и мягких тканей, включая кожу, подкожную жировую клетчатку, мышцы, крупные нервы, сосуды и лимфатические узлы.
Компьютерная томография широко используется при распознавании заболеваний лицевого черепа и зубочелюстной системы: патологии височно-нижнечелюстных суставов, врожденных и приобретенных деформаций, переломов, опухолей, кист, системных заболеваний, патологии слюнных желез, болезней носо- и ротоглотки.
Метод позволяет разрешить диагностические затруднения, особенно при распространении процесса в крылонебную и подвисочную ямки, глазницу, клетки решетчатого лабиринта.
С помощью КТ хорошо распознаются внутричерепные осложнения острых синуситов (эпидуральные и субдуральные абсцессы), вовлечение в воспалительный процесс клетчатки глазницы, внутричерепные гематомы при травмах челюстно-лицевой области.
Компьютерная томография позволяет точно определить локализацию поражений, провести дифференциальную диагностику заболеваний, планирование оперативных вмешательств и лучевой терапии.
8. Контрастные методы.
Среди многочисленных способов контрастных рентгенологических исследований при челюстно-лицевой патологии наиболее часто используются артрография височно-нижнечелюстных суставов, ангиография, сиалография, дакриоцистография.
Сиалография заключается в исследовании протоков крупных слюнных желез путем заполнения их йодсодержащими препаратами. С этой целью используют водорастворимые контрастные или эмульгированные масляные препараты (дианозил, ультражидкий липойодинол, этийдол, майодил и др.). Перед введением препараты подогревают до температуры 37—40 °С, чтобы исключить холодовый спазм сосудов.
Исследование проводят с целью диагностики преимущественно воспалительных заболеваний слюнных желез и слюнокаменной болезни.
В отверстие выводного протока исследуемой слюнной железы вводят специальную канюлю, тонкий полиэтиленовый или нелатоновый катетер диаметром 0,6—0,9 мм или затупленную и несколько загнутую инъекционную иглу. После бужирования протока катетер с мандреном, введенный в него на глубину 2—3 см, плотно охватывается стенками протока. Для исследования околоушной железы вводят 2—2,5 мл, поднижнечелюстной — 1 — 1,5 мл контрастного препарата.
Рентгенографию проводят в стандартных боковых и прямых проекциях, иногда выполняют аксиальные и тангенциальные снимки.

Введение контрастных веществ в кистозные образования осуществляют путем прокола стенки кисты. После отсасывания содержимого в полость вводят подогретое контрастное вещество. Рентгенограммы выполняют в двух взаимно перпендикулярных проекциях.
Контрастирование свищевых ходов (фистулография) выполняют с целью определения их связи с патологическим процессом или инородным телом. После введения контрастного вещества под давлением в свищевой ход производят рентгенограммы в двух взаимно перпендикулярных проекциях.
Для контрастирования артериальных и венозных сосудов челюстно-лицевой области (при образованиях, гемангиомах) контрастный препарат можно вводить тремя способами. Наиболее простым из них является пункция гемангиомы с введением контрастного вещества в толщу опухоли и регистрацией изображения на отдельных снимках. Чтобы получить представление о распространенности опухоли в прямой и боковой проекциях, пункцию выполняют 2 раза. Методика обеспечивает выявление характера венозных изменений, но не всегда позволяет увидеть детали кровотока, подходящие к гемангиоме сосуды, и не пригодна для контрастирования артериальной сосудистой сети.
При кавернозных гемангиомах и артериовенозных шунтах практикуют введение контрастных препаратов в приводящий сосуд, который выделяют операционным путем.
При пульсирующих артериальных и артериовенозных образованиях производят серийную ангиографию после введения контрастных препаратов в приводящий сосуд.
Целенаправленное комплексное использование в единой схеме обследования пациентов с патологией зубочелюстной области клинических и рентгенологических данных позволяет не только сделать более точной первичную и дифференциальную диагностику, но и объективно оценить эффективность проводимого лечения. Используя цифровое изображение, можно выполнить коррекцию искажений, благодаря улучшению визуальных характеристик добиться выявления тонких дифференциально-диагностических патологических состояний, осуществить передачу изображения по электронной почте для последующих консультаций специалистами.
Перспективы дальнейшего использования рентгенокомпьютерной сети в стоматологической практике связаны с увеличением технических возможностей современной рентген-аппаратуры, оптимизацией компьютерных программ для анализа изображения, а также разработкой рациональных диагностических алгоритмов комплексного клинико-рентгенологического обследования пациентов в зависимости от нозологической формы заболевания и задач предстоящего лечения.
Перепончатый, хрящевой и костный этапы эволюции скелета человека. Процесс постнатального формирования костно-суставной системы по данным рентгенографии. Узи-характеристика, лучевая и нормальная анатомия структур опорно-двигательного аппарата человека.
| Рубрика | Медицина |
| Вид | дипломная работа |
| Язык | русский |
| Дата добавления | 28.07.2010 |
| Размер файла | 121,6 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
плоМИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ УКРАИНЫ
ЛУБЕНСКОЕ МЕДИЦИНСКОЕ УЧИЛИЩЕ
Дипломная работа
по Рентгенологии
на тему: Лучевая анатомия суставов
Выполнила: студентка группы Ф-31
Горбань Светлана
Лучевая анатомия суставов
В настоящее время лучевая диагностика занимает ведущее место в оценке поражений костно-суставного аппарата. Это единственная возможность неинвазивным путем изучить состояние костей и суставов.
Скелет человека проделывает сложный эволюционный путь, состоящий из трех этапов: перепончатого, хрящевого и костного. Возрастные особенности скелета необходимо знать, чтобы не принять их за патологические процессы и чтобы правильно распознавать аномалии развития костей и суставов.
До начала второго месяца внутриутробного развития скелет плода образован мезенхимой и на рентгенограммах не дает тени. Нарушения развития в этом периоде приводят к патологическим состояниям, которые объединяются в группу фиброзных дисплазий. В начале второго месяца эмбрионального развития перепончатый скелет замещается хрящевым, который также не дает изображения на рентгенограммах. Замена хрящевого скелета костным происходит в течение длительного периода -- от второго месяца внутриутробной жизни до 25 лет. Особенно быстро этот процесс происходит у эмбриона: уже к моменту рождения ребенка основная часть скелета состоит из костной ткани. Поэтому на рентгенограммах живота беременной женщины хорошо виден скелет плода.
У новорожденных из хряща состоят лишь большинство эпифизов и апофизы. В дальнейшем в них в разные сроки появляются островки костной ткани -- ядра окостенения, которые постепенно увеличиваются. Между ядром окостенения и основной костью долгое время существует зона росткового хряща. Ее называют соответственно эпифизарной или апофизарной ростковой зоной. В конце концов, ядро окостенения сливается со всей костью -- этот признак называют синостозированием. На месте зоны роста остается узкая полоска уплотненной костной ткани -- эпифизарный (апофизарный) шов.
Для выяснения оценки нормального развития скелета используют специальные таблицы, в которых указаны примерные сроки появления точек окостенения и наступления сроков синостозирования. В процессе постнатального формирования костей выделяется несколько основных этапов.
1 этап. Продолжительность -- с момента рождения до начала оссификации эпифизов трубчатых костей (от 0 до 6--10 мес). Осуществляется продольный и поперечный рост костей. Костной тканью в этот период образованы диафизы трубчатых костей и около '/ объема хрящевых моделей костей таза, лопатки, тел и пластинок дужек позвонков.
Отмечается наличие точек окостенения в дистальном эпифизе бедренной кости и проксимальном эпифизе большеберцовой, а также в пяточной и таранной костях стопы (признаки доношенного плода).
К 4 месяцам появляются точки окостенения в головчатой, крючковид-ной костях запястья, а к 6 месяцам -- точки окостенения в проксимальном эпифизе бедренной кости и в головке плечевой кости.
2 этап. Продолжительность -- с 6--10 мес до 3,5--4 лет. Период начального процесса окостенения эпифизов трубчатых костей, костей запястья и переднего отдела предплюсны.
В возрасте с 6 мес до 1 года появляются центры оссификации большинства эпифизов длинных трубчатых костей. К 2 годам появляются точки окостенения в эпифизах коротких трубчатых костей и костей переднего отдела предплюсны.
К 4 годам ядра окостенения имеются практически во всех эпифизах трубчатых костей, оссифицированы все метафизы трубчатых костей, имеются центры оссификации во всех костях переднего отдела предплюсны и в четырех костях запястья. Полностью оссифицируются ветви лонной и седалищной костей.
4 этап. Продолжительность -- с 9 до 15 лет. Происходит окостенение апофизов и бугристостей длинных трубчатых костей, отростков лопатки, костей таза и стопы, за исключением сим-физеальной поверхности лонной кости. Оформляется архитектоника костной стуруктуры -- создаются системы силовых линий в местах прикрепления мышц.
Этапы постнатального формирования костно-суставной системы по данным рентгенографии (по Садофьевой В.И., 1990)
Кости и их отделы
Этапы постнатального формирования скелета
Трубчатые кости
Плоские кости
5 этап. Продолжительность -- с 15 до 17--18 лет. Происходит синостозирование метаэпифизарных и апофизарных ростковых зон (прекращение роста костей) -- синостоз ростковой зоны I пястной кости. Окостенение симфизеальной поверхности лонной кости происходит к 19-20 годам (табл. 19.1).
При анализе рентгенограмм детей учитываются два показателя -- состояние метаэпифизарных и апофизарных ростковых зон и соответствие общего и локального возраста паспортному возрасту.
Состояние метаэпифизарных ростковых зон подлежит рентгеноанатомическому анализу, так как отклонения различных их компонентов от нормы представляют собой рентгенологические признаки целого ряда патологических состояний (рахита, метафизарной и метаэпи-физарной дисплазии, остеоэпифизеолиза, гипофункции ростковых зон вследствие перенесенного воспалительного процесса или травматического повреждения).
Особенности оссификации различных костей скелета
Апофизы, бугорки и отростки костей скелета
Окостеневающие за счет самостоятельных центров оссификации
Не имеющие самостоятельных центров оссификации
Конец акромиального отростка Верхняя поверхность колена клювовидного отростка
Надсуставной и подсуставной бугорки Лопаточная ость
Медиальный надмыщелок Латеральный надмыщелок
Малый и большой бугорки головки Дельтовидная бугристость Надмыщелковые гребни.
Бугристость лучевой кости Шиловидный отросток
Верхушка и дорсальная поверхность локтевого отростка Шиловидный отросток
Бугристость ладьевидной кости Шиловидный отросток II пястной кости
Подвздошный гребень Передние верхняя и нижняя ости
Задние верхняя и нижняя ости
Апофиз седалищного бугра
Большой вертел, малый вертел
Оба надмыщелка Все гребни и бугристости
Бугристость большеберцовой кости Верхушка медиальной лодыжки
Медиальный и латеральный межмыщелковые бугорки
Кости стопы: Таранная кость
Медиальный бугорок заднего отростка
Латеральный бугорок заднего отростка Латеральный отросток
Апофиз пяточной кости
Опора таранной кости
V плюсневая кость
В рентгеновском изображении состояние ростковых зон костей характеризуют три показателя: высота ростковой зоны, характер ее контуров, а также ширина и однородность зон пре-параторного обызвествления. Высота ростковых зон -- величина непостоянная, она прогрессивно уменьшается с возрастом. Возрастные нормативные показатели ее не установлены. Основным показателем нормы этого компонента ростковой зоны является равномерность высоты на всем протяжении. Оптимальным методом ее визуализации может быть не только рентгенография, но и МРТ, тогда как УЗИ не всегда позволяет определять наличие зоны роста, особенно у подростков. Контуры нормально функционирующей метаэпифизарной ростковой зоны в период интенсивного роста кости крупноволнистые, в остальное время -- умеренно дугообразные. Зоны препараторного обызвествления могут находиться как на эпифизах и метафизах, так и только на одном из них. Ширина их, так же как и ширина ростковых зон,-- величина непостоянная, уменьшается с возрастом. Можно лишь отметить, что в возрасте до 8 лет, т. е. до возраста полного окостенения эпифизов, зоны препараторного обызвествления должны быть отчетливо выражены и иметь однородную оптическую плотность.
Апофизы, бугорки и отростки различных костей, как окостеневающих за счет самостоятельных центров оссификации, так и не имеющих самостоятельных центров оссификации.
Узи-характеристика структур опорно-двигательного аппарата в норме
УЗИ является достаточно эффективным альтернативным методом диагностики состояния опорно-двигательной системы (ОДС). Получение качественных изображений и, следовательно, расширение диагностических возможностей достигается только при использовании современных УЗ-аппаратов.
При УЗИ суставов рекомендовано использование только высокочастотных линейных датчиков, работающих в диапазоне 7--13 МГц. Такой подход позволяет добиться высокого пространственного разрешения и детально изучить анатомические структуры. Большинство специалистов, как отечественных, так и зарубежных считают, что применение датчика с рабочей частотой 5 МГц возможно только при исследовании тазобедренного сустава у взрослых и других суставов у очень полных пациентов с выраженным слоем подкожно-жировой клетчатки. Однако в последнее время все чаще говорится о положительных сторонах панорамного сканирования и, следовательно, широкого поля видения для визуализации структур на большем протяжении при исследовании суставов.
Правильное положение пациента и соответствующие доступы для сканирования -- это второе важное условие для достижения высокого качества исследования. Важны знания анато-мо-топографических соотношений, особенно периартикулярных структур, мест прикреплений мышц и сухожилий к костям. В современных условиях при исследовании костно-мышеч-ной системы и крупных суставов ультразвуковой метод позволяет получить изображение кожи, подкожно-жировой клетчатки, мышц, сухожилий, капсулы сустава, суставной сумки, полости сустава, надкостницы, поверхности кости, лежащей непосредственно по ходу ультразвукового сигнала, выявить расположение и заинтересованность в патологическом процессе прилежащих сосудов, нервов. Исследование всегда многоплоскостное. Обязательным методическим приемом является сравнение изучаемого объекта с аналогичной анатомической структурой противоположной конечности, изображение которой получено при использовании такого же доступа. Разработаны доступы для исследования крупных суставов в корональной, сагиттальной, аксиальной плоскостях. В отличие от других методов визуализации, при сонографии требуется проводить исследование параллельно и перпендикулярно изучаемой структуре, независимо от ее направления (изогнутая это структура или она имеет косое направление). Связано это с большим количеством артефактов, как стандартных, возникающих при всех ультразвуковых исследованиях, так и специфических, характерных для исследования связок и сухожилий, особенно эффекта анизотропии, реверберации и рефракции.
Мышцы имеют достаточно сложное анатомическое строение, отдельные детали которого визуализируются при УЗ И. Структурной единицей мышцы являются мышечные волокна, разделенные эндомизием, состоящим из распространяющегося рисунка капилляров и нервов. Они сгруппированы в пучки, окруженные перимизием, включающим в себя соединительную ткань, кровеносные сосуды, нервы и жировую клетчатку. Поверхностные листки плотной соединительной ткани, называемой эпимизием, окружают всю мышцу. Слои фасции могут разделять одну мышцу или группы мышц. Внутренняя архитектоника скелетных мышц различна и зависит от их функциональной принадлежности. Мышцы с волокнами, расположенными параллельно ее длинной оси, лучше приспособлены для длительной работы с малыми нагрузками. Прикрепление мышц к костям осуществляют сухожилия и костно-хрящевые соединения. Каждая мышца имеет хотя бы одно брюшко и два сухожилия. Тем не менее мышцы могут иметь большее количество брюшек, разделенных фиброзными прослойками, например m. rectus abdominis. Другой вариант -- несколько сухожильных прикреплений у мышцы с единым брюшком, например biceps, triceps и т. д.
При поперечном сканировании мышцы выглядят как неравномерно расположенные множественные точки и кривые линии. Яркая гиперэхогенная полоска наружной части мышцы -- это отражение соединительнотканной фасции. При сокращении мышцы происходит ее утолщение, а ход гиперэхогенных полосок приобретает более косое направление. По ультразвуковым характеристикам мышцы у детей несколько менее эхогенны, чем у взрослых, и имеют меньшее количество гиперэхогенных линейных включений, а также менее эхогенны, чем подкожная клетчатка или сухожилие.
УЗИ-картина сухожилий достаточно однотипна и не зависит от локализации. Неизмененные сухожилия имеют однородную эхоструктуру и высокоэхогенны. Направление сигнала при исследовании должно быть строго перпендикулярным или параллельным ходу сухожилия. В противном случае возникает эффект анизотропии с гипоэхогенным изображением сухожилия, что симулирует тендинит. Обязательным методическим приемом является исследование контралатерального сухожилия, что необходимо для сравнения. Высокая эхогенность сухожилий обусловлена их гистологической характеристикой -- они образованы продольно ориентированными пучками коллагеновых волокон.
На эхограмме сухожилие визуализируется в виде параллельных гиперэхогенных линий при продольном сканировании и овально-округлых гиперэхогенных структур -- при поперечном направлении луча, что отображает его фибриллярное строение.
Если сухожилие идет прямолинейно, то оно окружено перитеноном и имеет гиперэхогенную оболочку. Если оно огибает сустав, то чаще окружено синовиальным влагалищем. Сухожилия, окруженные синовиальным футляром, имеют цилиндрическую форму и гладкую внутреннюю поверхность, содержат тонкий слой синовиальной жидкости, которая облегчает движения. Синовиальное влагалище можно визуализировать только при наличии в нем небольшого количества жидкости. Такие сухожилия проходят преимущественно в костно-фиброзных туннелях. При надавливании датчиком на сухожилие оно своей структуры и формы не меняет. У детей все сухожилия визуализируются менее эхогенными, чем у взрослых, с сохранением своей структуры. У детей раннего возраста сухожилия, имеющие синовиальные влагалища, визуализируются как структуры средней эхогенности с гипоэхогенным ободком при поперечном сканировании, поэтому выявить у них теносиновит значительно сложнее. Некоторые сухожилия, например ахиллово, не имеют такой оболочки, а просто окружены гиперэхогенной соединительной тканью. Исследование в динамике позволяет наблюдать движение волокон сухожилия при двигательной активности одноименной мышцы. Область прикрепления сухожилия к кости определяется как гипоэхогенная зона, так как природа ее смешанная -- сочетание фиброзной и хрящевой ткани.
Связки похожи на сухожилия, но имеют более компактную фибриллярную структуру и более гиперэхогенны. Они вплетаются между костями, визуализируясь как утолщенные участки капсулы, или формируют отдельные структуры. Внесуставные связки образованы плотными коллагеновыми волокнами и перекидываются через сустав от одной кости до другой. Их можно проследить при параллельном ультразвуковом сканировании как гиперэхогенные структуры толщиной 2--3 мм. Тем не менее некоторые связки, например латеральная коллатеральная связка коленного сустава, визуализируются как относительно гипоэхогенные, что обусловлено дополнительными волокнами, идущими в другом направлении. Внутрисуставные связки, например крестообразные в коленном суставе, выявляются как гипоэхогенные структур. Внутрисуставные связки у детей дифференцируются более четко, чем у взрослых. Для того чтобы визуализировать соответствующую связку, необходимо точно знать место ее расположения и направление хода, так как сканировать следует параллельно ее длинной оси. При поперечном ультразвуковом сканировании связки практически невозможно дифференцировать от окружающей гиперэхогенной жировой клетчатки. Поверхностные же связки, такие как передняя таранно-малоберцовая голеностопного сустава или локтевая связка локтевого сустава, визуализируются как гиперэхоген-ные структуры при условии сканирования вдоль их оси.
Место плотного прикрепления фиброзных структур (сухожилий, связок, капсулы) к периосту и кости называют энтезисом.
При УЗИ может быть оценена только наружная поверхность кости. Кость полностью прерывает проникновение ультразвуковой волны. Поэтому проксимальная часть кортикального слоя кости на эхограммах визуализируется как гладкая, ровная гиперэхогенная линия, с полным отражением ультразвуковых сигналов. Кортикальный слой кости выглядит эхогенным, с акустической тенью. Периост лучше виден при патологических состояниях. В норме у взрослых он не дифференцируется. Однако у детей до 5--7 лет его удается визуализировать как тонкую гиперэхогенную линию, идущую вдоль кортикального слоя кости.
Гиалиновый хрящ расположен у суставных поверхностей костей синовиальных суставов и дифференцируется в виде тонкого гипоэхогенного ободка, параллельного эхогенной суставной кортикальной поверхностью. Из-за большого содержания воды суставные хрящи определяются при УЗИ как гипоэхогенные зоны, непосредственно прилежащие к суставной поверхности. Неоссифицированный эпифизарный хрящ у детей также гипоэхогенный.
Мениски и суставные диски, гистологически представляющие собой фиброзный хрящ, которые достаточно отчетливо можно дифференцировать в коленных суставах, при УЗИ выявляются как гиперэхогенные структуры. Связано это с большим количеством содержания в них коллагеновых волокон и разнонаправленной ориентацией этих волокон. При ультразвуковом сканировании стандартным доступом передний и задний рога мениска коленного сустава имеют треугольную форму. При поперечном сканировании можно достаточно хорошо проследить и pars intermedia мениска. Однако если у маленьких детей мениски дифференцируются достаточно гиперэхогенными на фоне гипоэхогенных структур сустава (преимущественно неоссифицированного хряща эпифизов), то у детей с полностью оссифицированными эпифизами мениски несколько более гипоэхогенны, чем у взрослых. Капсула сустава выглядит как эхогенная линия. Неизмененная синовиальная оболочка практически не дифференцируется либо определяется как тонкая гипоэхогенная полоска не более 2 мм толщиной. Таким образом, в случае отсутствия признаков патологического утолщения и гипертрофии дифференцировать ее от нормальной синовиальной жидкости практически невозможно (как у взрослых, так и у детей).
МРТ характеристика структур опорно-двигательного аппарата в норме
Структуры опорно-двигательного аппарата имеют различные МРТ-визуализационные характеристики в зависимости от времени их релаксации. В диапазоне используемых в настоящее время аппаратов с напряженностью магнитного поля от 0,15 до 1,5 Тл релаксационное время мягкотканных структур колеблется между 250 и 1200 мс при исследовании в протонной плотности. На Т2-ВИ время релаксации большинства мягкотканных структур колеблется от 25 до 120 мс. Однако жидкостные и фиброзные ткани контрастно отличаются от остальных структур по своим характеристикам, так же как и жировая ткань. Неизмененная мышца характеризуется очень коротким временем релаксации на Т2-ВИ. Жировая ткань имеет очень короткое время релаксации на Т1-ВИ.
Как известно, каждая длинная трубчатая кость состоит из диафиза, двух метафизов и двух эпифизов: проксимальный и дистальный метаэпифизы. Каждый отдел имеет характерную рентгенологическую картину. Диафиз на рентгенограмме (негатив) состоит как бы из двух светлых полосок компактной кости (кортикальный слой), который в центральной части бедренной кости взрослого человека может достигать ширины почти 1 см. Направляясь в концевые отделы, компактная кость в области метафизов значительно истончается, а в эпифизах определяется в виде тоненькой нитевидной полоски, которая называется замыкательной пластинкой.
Вдоль всего диафиза в виде светлой полосы проходит заканчивающийся в месте перехода диафиза в метафиз, костномозговой канал.
Метафиз — участок длинной трубчатой кости, расположенный между диафизом и эпифизарной линией росткового хряща, длиной до 2 см. Рентгеновская картина его представляет типичную сетевидную структуру с более крупными ячейками, чем в эпифизах.
Эпифизы — концевые отделы кости, находящиеся за линией эпифизарного росткового хряща, составляют суставные головки с трабекулярной сетчатой структурой, характерной для спонгиозной кости.
Короткие кости скелета. Рентгенологическая картина их в общем одинакова: в целом вся кость состоит из губчатого вещества и окаймлена со всех сторон тонкой пластинкой компактной кости.
Плоские кости — это кости грудины, черепа, ребра, лопатки, тазовые кости. Они имеют общую рентгенологическую картину, выражающуюся в том, что между полосками компактной кости находится губчатая кость с ее трабекулярной сетчатой структурой. Кости черепа отличаются некоторым своеобразием: компактная кость — наружная и внутренняя пластинки — довольно толстые, ткань диплоэ между ними имеет иное отображение, чем спонгиозная кость в других костях.
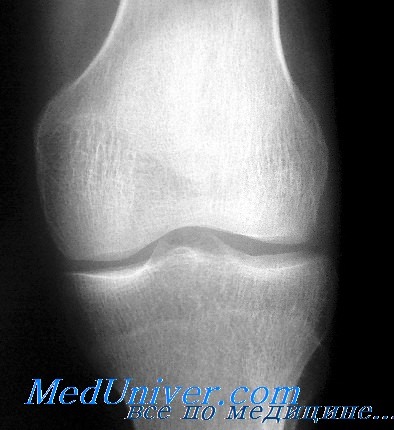
Суставы. Анатомически, как известно, сустав представляет собой прерывное, полостное, подвижное соединение. Рентгенологическое понятие сустава резко отличается от анатомического. Большая часть суставных элементов имеет мягкотканную структуру и прямого отображения на снимке не дает. Рентгенологически обрисовываются только два суставных компонента: суставные концы костей и суставная щель. Суставной конец каждой кости имеет строго определенную форму и структуру, соответствующую функции сустава.
Суставная щель проявляется на рентгенограмме в виде полосы просветления той или иной высоты и формы, которая проекционно соответствует суставным хрящам, дискам, менискам и внутрисуставным связкам, а также истинной анатомической суставной щели. Однако удельный вес анатомической суставной щели в образовании рентгеновской щели является ничтожным. Для каждого сустава рентгеновская суставная щель имеет определенную высоту и форму. У детей суставная щель широкая, а у стариков узкая, вследствие изношенности хряща. Наиболее широкие рентгеновские щели у коленных и бедренных суставов (4—6 мм).
Все остальные виды соединений: полусуставы, синхондрозы, синдесмозы и костные швы — находят свое отображение на снимке также в виде просветлений той или иной формы и высоты.
Суставы – это сложные анатомические структуры, соединяющие две и более кости, без которых невозможно совершать движения. В человеческом организме их насчитывается больше 360. При таком количестве и разнообразии возникает необходимость в классификации суставов по определенным видам в зависимости от строения, формы, выполняемых функций.
Общая характеристика
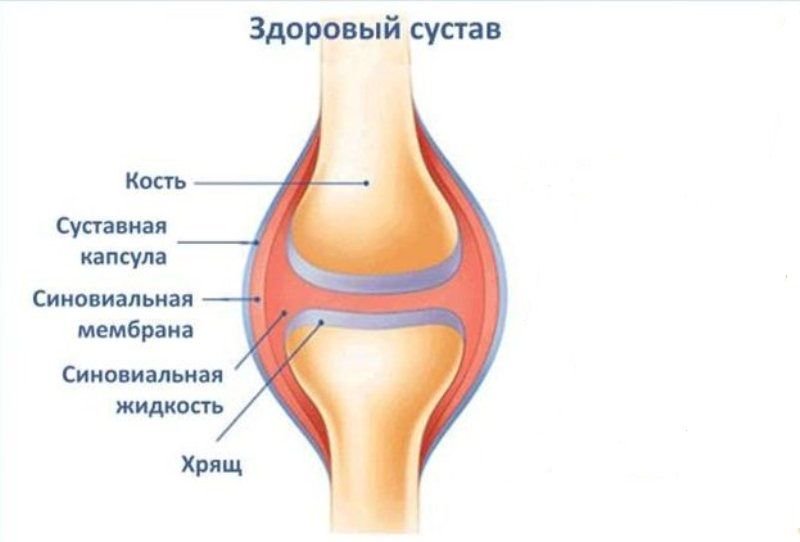
Суставы отличаются сложным строением и состоят из:
Сочленовной (суставной) поверхности – поверхностей костей, участвующих в формировании сустава.
Плотного, упругого, эластичного гиалинового хряща. Он покрывает сочленовные поверхности, подгоняет их друг к другу и уменьшает трение между ними. Также выполняет амортизационную функцию.
Суставной полости – щелевидного закрытого пространства, находящегося в пределах синовиальной оболочки и сочленовных поверхностей.
Прочной суставной сумки (капсулы). Она выполняет защитную функцию и затрудняет любые внешние воздействия, включая разрывы и механические повреждения суставов. Снаружи ее покрывает фиброзная, а внутри - синовиальная мембрана.
Синовиальной оболочки, которая выстилает суставную капсулу изнутри. В ней присутствует большое количество нервов и сосудов, имеющих большое значение для обеспечения обменных процессов и питания суставов. Также, синовиальная оболочка необходима для выработки синовии, выполнения дополнительной амортизационной функции, увлажнения и минимизации трения между суставными поверхностями.
Синовии (синовиальной жидкости) - густой эластичной массы, находящейся в суставной капсуле. Предотвращает трение и изнашивание сочленовных поверхностей.
Суставы необходимы для сохранения положения и передвижения тела в пространстве, совершения движений костей относительно друг друга. Все их виды являются своеобразными амортизаторами и смягчают действия толчков и ударов.
Классификация суставов
Суставы имеют не одинаковое количество сочленовных поверхностей. В зависимости от этой особенности они бывают:
простыми – количество сочленовных поверхностей – 2.
сложными – численность сочленовных поверхностей превышает 2;
комплексными – с мениском или диском, превращающим сустав в двух- или многокамерный;
комбинированными – содержат несколько отдельных суставов, которые объединены в одно кинематическое звено и функционируют одномоментно.
одноосными – представленными цилиндрическими, блоковидными, винтообразными типами;
двухосными – эллипсоидными, мыщелковыми, седловидными;
трехосными – включающими шаровидные, чашеобразные, плоские виды.
Предусмотрено также ранжирование суставов по их структуре. Так, основой волокнистых суставов являются жесткие коллагеновые волокна, хрящевых – хрящи, соединяющие кости. Синовиальные характеризуются классическим типом строения. Для классификации применимы и другие критерии.
Виды суставов
Синартрозы - неподвижный, фиксированный вид суставов. Формируются соединительной тканью (фиброзной, хрящевой, костной) и не предусматривают движений. Щель между костями отсутствует. Располагаются преимущественно на голове и туловище.
Амфиартрозы (полусуставы) – для них характерна частичная подвижность. Данный вид отличается различной формой сочленовных поверхностей, сильно натянутой короткой суставной капсулой, крепким, не растягивающимся вспомогательным аппаратом. Представлен межпозвоночными дисками.
Диартрозы (истинные суставы) позволяют осуществлять свободные движения.
Заболевания суставов и провоцирующие их факторы
Согласно статистическим данным, заболеваниям суставов подвержено более 30% населения. Они диагностируются чаще онкологических, сердечно-сосудистых патологий и диабета.
Заболевания суставов представлены следующими группами.
Артритами (ревматоидным, септическим артритом, полиартритом). Заболевание носит хронический характер и сопровождается воспалительными процессами. Они являются следствием систематических травм, открытых повреждений, физического перенапряжения, переохлаждения. Септический артрит развивается под влиянием вирусов (краснухи, гепатита С, парвовируса В 19), паразитов и грибков.
Артрозами – обменно-дистрофическими процессами. Сопровождаются атрофией хряща, отложениями солей кальция, формированием новообразований в костных тканях. Развиваются при травматических повреждениях, нарушении метаболизма, чрезмерных физических нагрузках. Не последнюю роль играют возрастные изменения, которые проявляются по достижении 35-40-летнего возраста.
Признаки артроза и артрита проявляются также при:
избыточной массе тела;
сколиозе, плоскостопии, травмах;
длительной терапии некоторыми лекарственными препаратами: гормональными средствами, антибиотиками, диуретиками и пр.;
некоторых хронических заболеваниях: диабете, хронической почечной недостаточности и др.
Заболевания суставов сопровождаются сильными болевыми ощущениями, что нарушает качество жизни, ограничивая двигательную активность, вызывая повышение температуры, покраснения и отеки. Постепенно развивается деформация пораженного органа. Пациент нуждается в комплексном, длительном лечении, вплоть до хирургического вмешательства, которое не всегда приводит к полному выздоровлению. Не исключается инвалидность.
Профилактика болезней суставов
Профилактика заболеваний суставов – единственный способ сохранить их здоровье, не допустить потери двигательной активность и ухудшения качества жизни даже в зрелом возрасте.
Первоначально требуется устранить все причины и факторы риска: избегать травм, добиться ремиссии хронических заболеваний, нормализовать вес и пр.
Важно, регулярное употребление в пищу:
блюд, с содержанием желатина – источника коллагена;
жирной рыбы, растительного масла, содержащих полиненасыщенные жирные кислоты Омега-3;
молочных продуктов, насыщенных кальцием;
яичного белка и сливочного масла с содержанием витамина D;
цитрусовых, ягод – источников необходимых для суставов витаминов, микро-, макроэлементов;
морской капусты – лидера по содержанию селена.
Специалисты рекомендуют вести активный образ жизни и заниматься спортом, не предусматривающим высокие ударные или скручивающие нагрузки: аквааэробикой, плаванием, велоспортом, танцами, нордической ходьбой.
Очень полезно, в целях лечения профилактики, проходить курс терапии хондропротекторами 1-2 раза в году. Одним из высокоэффективных и хорошо зарекомендовавших себя препаратов является Артракам. Он достаточно быстро снимает боль и воспаление, нормализует работу хрящей и суставов, компенсирует возрастные изменения, позволяет вернуться к свободным движениям и привычным, повседневным нагрузкам. Основной компонент Артракама – глюкозамина сульфат - безопасен для организма, практически не имеет противопоказаний и побочных эффектов.
Здоровые суставы – это один из основных критериев активной и полноценной жизни. Их заболевания легче предупредить, чем долго лечить. При любых травмах или появлении негативных симптомов важно безотлагательно обратиться к ревматологу или травматологу для выявления патологии на начальной стадии. Это значительно повысит шансы на полное выздоровление.
Читайте также:

