Сахарный диабет и ожирение реферат
Обновлено: 04.07.2024
С ахарный диабет (СД) представляет собой серьезную медико–социальную проблему, что обусловлено его высокой распространенностью, сохраняющейся тенденцией к росту числа больных, хроническим течением, определяющим кумулятивный характер заболевания, высокой инвалидизацией больных и необходимостью создания системы специализированной помощи. В количественном плане СД 2 типа составляет 85%–90% от общего числа больных, страдающих этим заболеванием. Как правило, развивается у лиц старше 40–летнего возраста. Наконец, более 80% этих пациентов имеют избыточный вес или ожирение.
По данным экспертов ВОЗ, в 1989 году во всем мире насчитывалось 98,9 млн. больных, страдающих сахарным диабетом 2 типа, в 2000 году – 157,3 млн. пациентов. В 2010 году согласно прогнозам на нашей планете будут жить около 215 млн. человек с СД 2 типа.
В настоящее время не вызывает сомнения, что речь идет о тяжелом и прогрессирующем заболевании, связанном с развитием микрососудистых и макрососудистых осложнений и характеризующемся наличием двух фундаментальных патофизиологических дефектов:
– нарушенная функция b -клеток поджелудочной железы.
Необходимо отметить, что сахарный диабет 2 типа является гетерогенным заболеванием, развивающимся в результате сочетания врожденных и приобретенных факторов.
Последние 10–15 лет характеризовались публикацией целого ряда противоречивых точек зрения в отношении роли функции b -клеток поджелудочной железы и чувствительности к инсулину на уровне периферических тканей в патогенезе этого заболевания.
В настоящее время появилось более сбалансированное мнение о возможных механизмах развития сахарного диабета 2 типа. Известно, что регуляция гомеостаза глюкозы зависит от механизма обратной связи в системе печень – периферические ткани – b -клетки поджелудочной железы.
Рис. 1. Различия между сахарным диабетом 2 типа и синдромом инсулинорезистентности (ACE Positions Statement, 2003)
Следует отметить, что только сейчас мы начинаем понимать, что биология никогда не бывает примитивной: оба феномена – и инсулинодефицит, и инсулинорезистентность – имеют место быть, и, с небольшими оговорками, не существует СД 2 типа только с дефицитом.
В настоящее время не вызывает сомнения факт, что ожирение является ведущим этиологическим фактором в патогенезе сахарного диабета 2 типа и тесно связано с пандемией этого заболевания на нашей планете (WHO Study Group, 1997). Так, риск заболеть сахарным диабетом 2 типа увеличивается в 2 раза при наличии ожирения I степени, в 5 раз – при ожирении 2 степени и более чем в 10 раз – при наличии тяжелой, III–IV степени ожирения. Кроме того, хорошо известно, что более 80% пациентов с СД 2 типа имеют ожирение различной степени.
Анализ результатов современных исследований предполагает, что откладывание жира не только в жировых депо, но и в других тканях, например, в скелетных мышцах может способствовать развитию инсулинорезистентности, а откладывание липидов в b -клетках поджелудочной железы может нарушать их функцию, в конечном счете вызывая их гибель (Buckingham R.E. et al., 1998).
Концепция b -клеточной липотоксичности была разработана относительно недавно, но уже получила подтверждение в ряде исследований. В частности, была изучена взаимосвязь между избытком липидов и массой b -клеток поджелудочной железы на моделях у крыс с ожирением и диабетом, у которых первоначальная гиперплазия b -клеток способствовала компенсации инсулинорезистентности. Затем, по мере старения было отмечено вначале отсутствие каких–либо изменений, а затем было установлено прогрессирующее снижение массы b -клеток поджелудочной железы. Параллельно отмечалось выраженное снижение секреции инсулина, приводящее к развитию тяжелого диабета в финале. Этот процесс являлся следствием 7–кратного усиления процессов апоптоза b -клеток поджелудочной железы, в то время как процессы репликации и неогенеза b -клеток оставались в норме (Pick et al., 1998). В связи с чем было высказано предположение, что стимуляция процессов апоптоза может происходить в результате большого скопления триглицеридов внутри островковых клеток (Lee et al., 1994; Unger et al., 2001). Опираясь на эти данные, можно предположить, что решающую роль в уменьшении массы b -клеток играет внутриклеточное накопление свободных жирных кислот (СЖК). В этой связи необходимо подчеркнуть, что мы должны, с одной стороны, быть крайне осторожными с переносом результатов экспериментальных исследований на человека. С другой стороны, эти данные помогают нам понять, какие процессы лежат в основе развития сахарного диабета 2 типа, по крайней мере, у 20% лиц с ожирением.
Итак, несмотря на тот факт, что уровень СЖК при ожирении почти всегда повышен, сахарный диабет 2 типа развивается только в 20% случаев – у генетически предрасположенных лиц (Boden G., 2001).
В связи с повышением концентрации СЖК в плазме эти 20% пациентов не способны эффективно компенсировать инсулинорезистентность соответствующим повышением уровня инсулина, в результате чего развивается гипергликемия. У оставшихся 80% пациентов с ожирением инсулинорезистентность компенсируется повышением секреции инсулина в первую очередь за счет стимуляции b -клеток поджелудочной железы СЖК, и таким образом сахарный диабет не развивается. В то же время благодаря некоторой гиперстимуляции СЖК у этих пациентов отмечают гиперинсулинемию (Boden G., 2001, Shulman G.I., 2002).
J.C. Pickup, G. Williams (1998) представили возможные варианты взаимодействия между адипоцитами, b -клетками поджелудочной железы, скелетными мышцами и печенью применительно к патогенезу гипергликемии при сахарном диабете 2 типа (рис. 2).
Рис. 2. Возможная роль СЖК в патогенезе сахарного диабета
В отношении феномена липотоксичности в последнее время чаще всего обсуждается роль повышения уровня свободных жирных кислот в портальной системе (табл. 1).
В настоящее время существует мнение о существовании нескольких стадий развития нарушений функции b -клеток поджелудочной железы при сочетании генетических факторов (первичной инсулинорезистентности) с ожирением. Как видно из данных, представленных на рисунке 3, в ответ на гипергликемию первоначально развивается гиперинсулинемия, способная к преодолению инсулинорезистентности. По мере развития событий в финале мы имеем выраженное снижение функции b -клеток применительно к секреции инсулина.
Рис. 3. Этапы развития нарушения функции b-клеток поджелудочной железы
Интересно отметить, что повышение уровня СЖК в плазме часто встречается у больных сахарным диабетом 2 типа и также является предиктором перехода больных от стадии нарушенной толерантности к глюкозе до развернутой клиники сахарного диабета 2 типа (Reaven G.M. et al., 1988; Charles M.A. et al., 1997).
Ряд исследователей указывают, что повышение уровня СЖК в плазме может непосредственно участвовать в развитии инсулинорезистентности как на периферии, так и в печени, что может быть причиной развития сахарного диабета 2 типа (Boden G., 1997, 2002; Shulman G.I., 2000).
В настоящее время установлено, что повышение концентрации СЖК в плазме крови играет важную роль в патофизиологии СД 2 типа, первично способствуя развитию инсулинорезистентности на периферии. Существуют доказательства, что инсулинорезистентность также имеет место на уровне b -клеток, таким образом участвуя в развитии нарушенной секреции инсулина при сахарном диабете 2 типа (Withers D.Y., 1998; Kulkarni R.N., 1999).
В то же время существует мнение, что наиболее точным предиктором возможного развития сахарного диабета 2 типа и связанных с ним метаболических нарушений является как количество жира, так и его конкретное распределение в различных жировых депо.
Может ли потеря массы тела предотвратить развитие сахарного диабета 2 типа? Существуют серьезные доказательства (на основании экспериментальных и клинических исследований), что если мы можем предотвратить развитие ожирения или начнем лечить его на самых ранних стадиях развития, то риск развития сахарного диабета 2 типа существенно уменьшится.
По данным литературы, риск развития СД 2 типа уменьшается на 50% при снижении веса на 5 кг, а смертность, связанная с диабетом, сокращается на 40% (Colditz G.A. et al., 1995; Williamson D.F. et al., 1995).
Множественный регрессионный анализ показал, что изменения массы жира, определенные с помощью ДХА, являются наиболее сильным предиктором изменений индекса чувствительности инсулина и индекса распределения глюкозы в тканях. У лиц с ожирением взаимоотношения между чувствительностью к инсулину и степенью ожирения не столь однородны. Хотя известно, что значительное снижение веса в результате гастропластики может в принципе нормализовать чувствительность к инсулину (Hale P.J. et al., 1988; Letiexhe M.R. et al., 1995).
Принимая во внимание возможную сильную связь между ожирением и физической активностью, тем не менее важно ответить на вопрос, какую роль физическая неактивность играет в патогенезе СД 2 типа, вне зависимости от содержания жира в организме пациента.
Физическая неактивность даже в течение короткого периода времени может вызвать развитие инсулинорезистентности у лиц без диабета (Rosenthal M. еt al., 1983). В то же время физическая неактивность в течение длительного времени может вызвать накопление липидов в мышечной ткани, вызывая дислипидемию, и таким образом повышая риск развития сахарного диабета 2 типа (Eriksson et al., 1997).
Существует множество краткосрочных исследований, демонстрирующих, что снижение веса путем дефицита диеты на 500–800 ккал или еще более быстрый способ потери веса – с использованием низкокалорийной диеты, действительно эффективно улучшают гликемический контроль при СД 2 типа (Hanefield M. еt al., 1989).

Сахарный диабет - проблема мирового масштаба, важность которой с каждым годом приобретает все более угрожающие размеры, несмотря на то, что этому вопросу уделяется все более пристальное внимание.
Число заболевших стремительно увеличивается. Так, с 1980 года общее число больных сахарным диабетом в мире увеличилось в 5 раз, по данным от 2018 года этим заболеванием страдает 422 миллиона человек, что составляет почти 10 процентов от всех жителей Земли.
Сегодня у каждого из нас есть родственник, или знакомый, страдающий сахарным диабетом.
Основная причина роста числа заболевших – изменение образа жизни населения (гиподинамия, нерациональное питание, курение и злоупотребление алкоголем), начавшееся с середины прошлого века, и продолжающееся по сей день. При сохранении текущего положения дел предполагается, что к 2030 году число заболевших удвоится и составит уже 20 % от всего населения земли.
Сахарный диабет- заболевание коварное, инвалидизирующее, опасное своими осложнениями, которые, возникая при отсутствии своевременной диагностики, должного лечения и изменений в образе жизни, вносят значительный вклад в статистику смертности населения. Осложнения сахарного диабета седьмая по распространенности причина смертности.
Важно, что сахарный диабет, прежде всего II типа, возможно предотвратить и практически исключить развитие осложнений при полном понимании причин формирования этого заболевания, и, вытекающих из них мер профилактики.
Что такое сахарный диабет?
Сахарный диабет - это хроническое эндокринное заболевание, сопровождающееся повышенным уровнем глюкозы в крови вследствие абсолютного или относительного дефицита гормона поджелудочной железы инсулина, и/или вследствие уменьшения чувствительности к нему клеток - мишеней организма.
Глюкоза- основной источник энергии в организме человека. Мы получаем глюкозу, употребляя пищу, содержащую углеводы, или из собственной печени, где глюкоза запасается в виде гликогена. Чтобы реализовать свою энергетическую функцию, глюкоза должна поступить из кровеносного русла в клетки мышечной, жировой, печёночной тканей.

При сахарном диабете инсулин или отсутствует (диабет I типа, или инсулинозависимый диабет), или инсулин есть, но его меньше, чем необходимо, и клетки организма недостаточно чувствительны к нему (диабет II типа, или инсулиннезависимый диабет).
85-90% больных диабетом страдают сахарным диабетом II типа, Сахарный диабет I типа встречается значительно реже.
СД I типа чаще дебютирует в детстве или юности, реже- развивается в зрелом возрасте, как исход CД II типа. Бета-клетки поджелудочной железы теряют способность вырабатывать инсулин. В отсутствии инсулина клетки организма теряют способность усваивать глюкозу, развивается энергетическое голодание. Клетки поджелудочной железы атакует иммунная система (аутоиммунная агрессия), в результате чего происходит их гибель. Процесс этот протекает длительно и часто бессимптомно.
Массовая гибель эндокринных клеток поджелудочной железы может быть вызвана также вирусными инфекциями или онкологическими процессами, панкреатитом, токсическими поражениями и стрессовыми состояниями. Если погибает 80-95% бета-клеток, возникает абсолютный дефицит инсулина, развиваются тяжёлые метаболические нарушения, в данной ситуации становится жизненно необходимо получать инсулин извне (в виде инъекционных препаратов).
Факторы риска развития сахарного диабета
Возраст старше 45 лет
Ожирение (при наличии ожирения I степени риск развития сахарного диабета увеличивается в 2 раза, при II степени – в 5 раз, при III степени – более чем в 10 раз)
Высокий уровень холестерина
Наследственная предрасположенность (при наличии сахарного диабета у родителей или ближайших родственников риск развития заболевания возрастает в 2-6 раз).
Симптомы сахарного диабета:

Полиурия (выделение более 2 литров мочи в сутки)
Полидипсия (чувство жажды, употребление более 3 литров воды в сутки)
Полифагия (повышенный аппетит)
Зуд кожи и слизистых оболочек
Сонливость, быстрая утомляемость
Долгое заживление ран
Рецидивирующие грибковые заболевания кожи
Быстрое снижение массы тела на фоне привычного питания (СД I типа)
Моча приобретает слабый запах ацетона (СД I типа)
Ожирение (СД II типа)
В чём опасность высокого уровня глюкозы крови? Дело в том, что глюкоза, не поступив в клетки мышечной, жировой и печёночной ткани, продолжая циркулировать в кровеносном русле проникает в избытке в органы и ткани, доступ в которые возможен без участия инсулина, а это сосуды глаз и почек, нервная ткань, стенки крупных сосудов, и, реализует здесь своё повреждающее действие.
В результате развиваются осложнения сахарного диабета: ретинопатии (поражения сетчатки глаза при нарушенной микроциркуляции), ведущие к снижению зрения и слепоте (при повреждении сосудов глаз), нефропатии (при повреждении почек), нейропатии (при повреждении нервной ткани), атеросклероз (при повреждении внутренней оболочки кровеносных сосудов).
Именно осложнения диабета ведут к инвалидизации, снижению качества и продолжительности жизни.
Осложнения сахарного диабета
Осложнения развиваются постепенно, очень часто - незаметно для больного, на протяжении 10-20 лет, при сохранении высокого уровня глюкозы в крови. В итоге развиваются следующие заболевания:
Сердечно-сосудистые заболевания (атеросклероз сосудов, ишемическая болезнь сердца, инфаркт миокарда)
Атеросклероз периферических артерий, в том числе артерий нижних конечностей
Микроангиопатия (поражение мельчайших сосудов)
Диабетическая ретинопатия (снижение зрения в результате поражения сетчатки глаза в виде микро аневризм, точечных и пятнистых кровоизлияний, отёков, образования новых сосудов)
Диабетическая нейропатия (нарушение нервной проводимости, ведущее к снижению чувствительности, сухость и шелушение кожных покровов, боли и судороги в конечностях)
Диабетическая нефропатия (выделение с мочой белка, нарушение функций почек)
Инфекционные осложнения (частые гнойничковые поражения кожи, грибки ногтей)
Комы (диабетическая, гиперосмолярная, гипогликемическая)
Диабетический кетоацидоз (тяжёлое состояние, приводящее к потере сознания и нарушению жизненно-важных функций организма, развивающееся вследствие накопления в крови продуктов промежуточного метаболизма жиров)
Сахарный диабет – не болезнь, а образ жизни.
На сегодняшний день вылечить сахарный диабет, устранив причину развития заболевания, практически невозможно. Но у нас есть все возможности для полноценного контроля над ним. Научиться контролировать свой диабет, держать уровень глюкозы крови на оптимальных значениях и есть основная цель лечения.
Конечно, это требует от человека с диабетом высокой осознанности и мотивации. Свою болезнь надо хорошо знать и чётко понимать необходимость изменения образа жизни для снижения рисков развития осложнений. Поддержание нормального уровня глюкозы в крови, т.е. такого, с каким живут люди без сахарного диабета, снижает риск развития и прогрессирования осложнений.
Профилактика развития сахарного диабета.
СД I типа на современном этапе развития медицины предотвратить невозможно.
Однако предотвратить развитие СД II типа реально. Причина диабета II типа — не генетика, а вредные привычки, ведущие к развитию инсулинорезистентности. Переход на здоровый образ жизни даёт 100% защиту от этого заболевания.
Методы профилактики
Здоровое питание (низкоуглеводная диета)
Ежемесячный контроль уровня глюкозы крови (более 6,1 ммоль/л натощак- повод обратиться к врачу)
Отказ от курения
Изменение образа жизни, формирование привычки к здоровому образу жизни- гарантированно предотвращает развитие сахарного диабета II типа.

Сахарный диабет (СД) это группа метаболических (обменных) заболеваний, характеризующихся гипергликемией,развивающийся вследствие абсолютного или относительного дефицита инсулина и проявляющийся также глюкозурией, полиурией, полидипсией, нарушениями липидного (гиперлипидемия, дислипидемия), белкового (диспротеинемия) и минерального (например, гипокалиемия) обменов и развитием осложнений.
Сахарный диабет является важной медико-социальной проблемой и стоит в ряду приоритетов национальных систем здравоохранения всех стран мира. По данным экспертной комиссии ВОЗ, к настоящему времени СД страдают более 60млн.человек в мире, ежегодно этот показатель увеличивается на 6–10 %, его удвоения следует ожидать каждые 10–15лет. По степени важности это заболевание стоит непосредственно после сердечных и онкологических заболеваний.
СД Iтипа – хроническое заболевание, вызванное абсолютным дефицитом инсулина вследствие недостаточной его выработки поджелудочной железой (ПЖ), приводящее к стойкой гипергликемии и развитию осложнений. Частота выявляемости – 15:100000 населения. Преобладающий возраст – детский и подростковый. Отдельную группу СД Iтипа представляют больные, у которых онразвился в возрасте 35–75лет и который характеризуется наличием аутоантител к различным антигенам островка ПЖ. Учитывая особенности клинического течения этого типа диабета и наличие в сыворотке крови таких больных цитоплазматических и других антител, его назвали латентным СДIтипа (LADA,latentautoimmunediabetesinadults). Для LADA характерно медленное ухудшение метаболического профиля и наличие в сыворотке крови, помимо цитоплазматических антител, аутоантител к глутаматдекарбоксилазе.
СД IIтипа – хроническое заболевание, вызванное относительным дефицитом инсулина (снижена чувствительность рецепторов инсулинзависимых тканей к инсулину) и проявляющееся хронической гипергликемией с развитием характерных осложнений. СД IIтипа составляет 90 % всех случаев СД. Частота встречаемости – 300:100000 населения. Преобладающий возраст старше 40лет. Преобладающий пол – женский. Факторы риска – генетические и ожирение. Заболевание характеризуется наличием двух фундаментальных патофизиологических дефектов: инсулинорезистентности и недостаточности функции β-клеток для того, чтобы преодолеть инсулинорезистентность путем повышения уров-ня инсулина.
–висцеральное ожирение, отмечаемое при превышении окружности живота (талии) у мужчин>102см, у женщин>88см;
–снижение холестерина ЛПВП (у мужчин 135/85ммрт.ст. или прием антигипертензивных препаратов;
–по уровень гликемии венозной плазмы>6,1ммоль/л.
Для правильного представления о СД следует хорошо понимать следующее:
1.СД по своей природе гетерогенен, это не одно, а целая группа метаболических заболеваний, существенноразличающихся распространенности, этиологии, патогенезу и клиническим проявлениям.
2.Несмотря на гетерогенность, все случаи СД имеют одно общее проявление – диагностически значимую гипергликемию, которая, при отсутствии соответствующего лечения, имеет стойкий, постоянный характер. Вотличие от ситуационно-обусловленной (стрессовой) гипергликемии, устранение провоцирующего фактора (выздоровление после острого заболевания или полученной травмы, достижение ремиссии сопутствующих хронических заболеваний и т.п.) не возвращает сахар крови в пределы физиологической нормы.
3.При СД нарушается не только углеводный, но и многие другие виды обмена веществ (жировой, белковый, минеральный и др.). Это приводит к распространенному поражению сосудов, периферических нервов, центральной нервной системы (ЦНС), а также патологическим изменениям практически во всех органах и тканях.
Факторы рискаразвития сахарного диабета
Несмотря на то, что однозначных причин сахарного диабета на сегодняшний день не выявлено, существуют, так называемые, факторы рискаразвития данного заболевания. Факторы риска представляют собой совокупность предрасполагающих факторов. Знание их помогает в ряде случаев составить прогноз течения и развития заболевания, а иногда и отсрочить или предотвратить возникновение сахарного диабета. Вэтой связи стоит отдельно рассмотреть факторы рискаразвития сахарного диабетаразных типов.
Факторы рискаразвития диабета 1 типа
На долю СД 1типа приходиться примерно 5–10 % всех регистрируемых случаев СД. Вабсолютном большинстве случаев врач имеет дело с иммуноопосредованной формой 1типа заболевания.
Патогенез иммуноопосредованной формы СД 1 типа:
2.Триггирование (запуск) аутоиммунных процессов.
3.Стадия активных иммунных процессов.
4.Прогрессирующее снижение секреции инсулина, стимулированного глюкозой (ослабление раннего пика секреции инсулина, стимулированного глюкозой). Однако данные нарушения имеют субклинический характер, а уровень гликемии и толерантность к глюкозе у пациентов на этой стадии заболевания остаются в пределах нормы.
5.Клинически явный или манифестный сахарный диабет. Приразрушении более 90 % бета-клеток поджелудочной железы,развивается значимое для организма снижение секреции инсулина, приводящее к манифестации (клиническому проявлению) СД 1типа. Манифестацию диабета нередко провоцируют дополнительные стрессовые факторы (сопутствующее заболевание, травма и т.п.).
6.Полная деструкция бета-клеток.
Факторы рискаразвития сахарного диабета 1типа
●Роль наследственности в развитии иммуноопосредованной формы СД 1типа хорошо известна. Выявлена четкая зависимость риска заболеть этой формой диабета от наличия у пациента некоторых антигенов гистосовместимости (B8, B15, DR3, DR4 и др.). Однако следует подчеркнуть, что в данном случае наследуется не само заболевание, а особенности иммунной системы, способные, при определенных условиях, привести к запуску (триггированию) аутоиммунных реакций,разрушающих бета-клетки островков Лангерганса и вызывающихразвитие СД. Именно поэтому, гомозиготные близнецы, несмотря на практически полную идентичность их генотипа, лишь в 50–60 % случаев одновременно страдают иммуноопосредованной формой СД 1типа. Иначе говоря, без действия определенных инициирующих (запускающих, триггирующих) факторов, генетическая предрасположенность может и не реализоваться в клинически явную (манифестную) форму СД.
Несмотря на долгие годы изучения, до сих пор нет единого однозначного взгляда на пусковые механизмыразвития сахарного диабета 1 типа, к которым относятся следующие внешние факторы:
●Вирусные инфекции (вирусы краснухи, Коксаки В, паротита). Наибольшее значение имеют вирусные инфекции, которые переносит ребенок внутриутробно (установлена взаимосвязь междуразвитием СД1 и врожденной краснухой – это единственный фактор внешней среды, четко связанный с сахарным диабетом 1типа). Вирусы могут не только оказывать прямое цитолитическое действие на бета-клетки поджелудочной железы, но и (за счет персистирования вируса в клетках), провоцироватьразвитие аутоиммунных реакций,разрушающих островки Лангерганса. Кроме того, стоит отметить, что вакцинация, вопреки бытовавшему ранее мнению, не повышает рискразвития СД1, так же как и время проведения стандартных прививок в детском возрасте не влияет наразвитие сахарного диабета 1типа.
●Фактор питания (к примеру, раннее введение в рацион ребенка коровьего молока). Возможно, это связано с действием белка коровьего молока, входящего в состав молочных смесей, а также функциональной незрелостью желудочно-кишечного тракта грудного ребенка, не позволяющей обеспечить надежный барьер чужеродному белку.
●Еще одним предрасполагающим фактором является стресс. Его роль в развитии сахарного диабета 1типа не так очевидна. Описан феномен транзиторной (т.е. преходящей) гипергликемии (повышения уровня глюкозы в крови) у детей на фоне тяжелой стрессовой ситуации. Вдальнейшем при устранении стрессовой ситуации уровень глюкозы в крови возвращается к норме, а дополнительное обследование (определение уровня специфических антител) не выявляет каких-либо отклонений от нормы. Но важно помнить, что в самом начале сахарного диабета 1типа стресс действительно может проявить болезнь, поэтому необходимо уточняющее обследование.
Не все люди, переболевшие вирусной инфекцией или вскормленные молочными смесями, заболевают иммуноопосредованной формой СД1типа. Для того чтобы это произошло, необходимо неблагоприятное сочетание целого ряда факторов и, в первую очередь, наличие наследственной предрасположенности.
Факторы рискаразвития сахарного диабета 2типа
Одним из основных факторов рискаразвития диабета 2типа является наследственность. Наличие диабета 2типа у ближайших родственников (родителей, родных братьев и сестер) увеличивает шансразвития данного заболевания у человека. Так, при наличии СД2 у одного из родителей вероятность дальнейшего наследования заболевания ребенком составляет 40 %.
Множество других факторов рискаразвития этого заболевания человек приобретает в течение жизни. Кним относят:
●возраст 45лет и старше. Хотя СД2типа может возникнуть в любом возрасте, абсолютное большинство пациентов заболевают им после 40лет. Причем, по мере увеличения возраста, заболеваемость СД2типа растет. Так, если среди европейцев в целом распространенность СД2типа составляет 5–6 %, то среди пациентов в возрасте старше 75лет эта патология встречается примерно в 20 % случаев. Данный факт легко объясним, поскольку, чем старше пациент, тем больше вероятность истощения и апоптоза бета-клеток его поджелудочной железы и формирования инсулиновой недостаточности;
●предиабет – нарушение показателей уровня глюкозы в крови натощак, нарушение толерантности к глюкозе;
●артериальная гипертензия – показатели артериального давления – 140/90ммрт.ст. и выше вне зависимости от того, принимает человек препараты, снижающие артериальное кровяное давление, или нет;
●избыточная масса тела и ожирение (индекс массы тела более 25кг/м2) – кроме показателей ИМТ, фактором рискаразвития СД2типа является высокий показатель длины окружности талии (измеряется под нижним краем рёбер над пупком). Мужчины: риск диабета является высоким при длине окружности талии 94–102см, если показатель выше 102см, то риск очень высокий. Женщины: риск диабета является высоким при длине окружности талии 80–88см, если показатель выше 88см, то риск очень высокий Избыточная масса тела и ожирение являются наиболее значимыми факторами рискаразвития не только диабета, но и артериальной гипертензии;
●диабетогенное питание – роль систематического переедания, злоупотребления продукцией ресторанов быстрого обслуживания в развитии СД2типа общеизвестна. Однако существенное значение имеет также качественный состав пищи. Так, в опытах на животных доказано диабетогенное действие жирной пищи (липотоксичность). Повышенное накопление жирных кислот в островках поджелудочной железы приводит к ускорению апоптоза в бета-клетках, возможны и другие механизмы липотоксичности. Низкое потребление пищевых волокон, значительное превышение требуемой суточной потребности в калориях, высокая гликемическая нагрузка могут предрасполагать к развитию диабета;
●синдром поликистозных яичников (СПКЯ) встречается у 1 % женщин репродуктивного возраста и значительно увеличивает риск нарушений углеводного обмена: у 30 % женщин с ГСД имеется НТГ и около 10 % – СД2типа. Кроме того наличие СПКЯ в 3раза увеличивает рискразвития ГСД;
●сердечно-сосудистые заболевания атеросклеротического генеза;
●повышение уровня триглицеридов в крови (≥2,82ммоль/л) и снижение уровнялипопротеидоввысокой плотности (≤0,9ммоль/л);
●перенесенныйгестационный диабет (ГСД) – диабет, впервые проявившийся во время беременности или рождение ребенка массой более 4кг;
●привычно низкаяфизическая активность;
●клинические состояния, ассоциированные с выраженной инсулинорезистентностью (например, выраженное ожирение, черный акантоз – гиперпигментация кожи);
●нарушение сна – длительность сна как менее 6час, так и более 9час может быть ассоциирована с повышенным рискомразвития СД;
●диабет, индуцированный лекарствами или химическими веществами, способствующими гипергликемии или прибавке массы тела:
–альфа- и бета адреномиметики
–альфа-интерферон и др.
●депрессия – в некоторых исследованиях показано повышение рискаразвития СД2 у лиц, страдающих депрессией;
●низкий социально-экономический статус (СЭС) – показана ассоциация между СЭС и выраженностью ожирения, курения, ССЗ и СД;
●нарушения в период внутриутробногоразвития – лица как с высоким весом при рождении (>4000г), так и с низким ( 94см у мужчин и >80 см у женщин), семейный анамнез СД, возраст>45лет, артериальная гипертония и другие сердечно-сосудистые заболевания, гестационный СД, использование препаратов, способствующих гипергликемии или прибавке массы тела.
●Возможно применение простых опросников.
Оценка степени риска
Оценка степени риска проводится на основании:
●Измерения уровня глюкозы (для верификации возможно имеющегося сахарного диабета или других категорий гипергликемии);
–определение гликемии натощак;
–пероральный глюкозотолерантный тест (ПГТТ) с 75 г глюкозы при необходимости (особенно при гликемии 6,1 – 6,9 ммоль/л натощак).
●Оценка других сердечно-сосудистых факторов риска, особенно у лиц с предиабетом.
Уменьшение степени риска
–Активное изменение образа жизни:
●Снижение массы тела: умеренно гипокалорийное питание с преимущественным ограничением жиров и простых углеводов. Очень низкокалорийные диеты дают кратковременные результаты и не рекомендуются. Голодные противопоказаны. Улиц с предибетом целевым является снижение массы тела на 5–7 % от исходной.
●Регулярная физическая активность умеренной интенсивности (быстрая ходьба, плавание, велосипед, танцы) длительностью не менее 30мин в большинство дней недели (не менее 150мин в неделю).
–Медикаментозная терапия возможна, если не удается достичь желаемого снижения массы тела и/или нормализации показателей углеводного обмена одним изменением образа жизни.
–При отсутствии противопоказаний у лиц с очень высоким риском может быть рассмотрено применение Метформина 250–850мг 2раза в день (взависимости от переносимости) – особенно у лиц моложе 60лет с ИМТ>30кг/м2 и глюкозой плазмы натощак>6,1ммоль/л.
–В случае хорошей переносимости также может быть рассмотрено применение Акарбозы (препарат утвержден в РФ для проведения профилактики СД2).
Третичная профилактика направлена на предупреждение и торможениеразвития осложнений СД. Её основная цель – предотвращение инвалидизации и снижение смертности.
Всовременныхусловиях системадиспансернойдиабетологической службы должна обеспечить возможность каждому больному поддерживать состояние стабильной компенсации заболевания с целью профилактики поздних специфических осложнений СД. Это возможно только при условии внедрения в практику здравоохранения самоконтроля заболевания. Всвязи с этим каждый больной СД (у детей младшего возраста – родители) должен быть обучен методике самоконтроля в специальной школе для больных СД. Следовательно, актуальной проблемойсовременнойдиабетологической службы являетсяразвертывание по всей стране сети подобных школ. Впоследние годы в нашей стране работа по созданию таких школ проводится очень активно.
Задачи диспансеризации больных СД:
●Помощь при создании больному режима дня, включающего все лечебные мероприятия и максимально соответствующие привычному укладу жизни семьи.
●Систематическое наблюдение за больными сахарным диабетом и планомерное проведение врачебных осмотров.
●Своевременное проведение лечебных и профилактических мероприятий, направленных на восстановление и сохранение хорошего самочувствия и трудоспособности больных.
●Помощь в профессиональной ориентации, рекомендации по трудоустройству пациентов, по показаниям – проведение трудовой экспертизы.
●Предупреждение острых неотложных состояний.
●Предупреждение и своевременное выявление ангиопатий, нейропатий, других осложнений сахарного диабета и их лечение.
Следует особо подчеркнуть, что тщательное выполнение рекомендаций по первичной профилактике сахарного диабета позволяет рассчитывать на их эффективность в 80–90 % случаев у лиц с потенциальным сахарным диабетом. Адекватная же терапия сахарного диабета позволяет задержать у больныхразвитие осложнений на десятилетия и увеличить продолжительность их жизни до уровня средней продолжительности жизни населения страны.
ПРИМЕРНЫЕ ТЕСТОВЫЕ ЗАДАНИЯ
Укажите один верный вариант ответа
1.Положительное влияние физической активности для профилактики сахарного диабета обусловлено всем, кроме:
а)позволяет быстрее утилизировать углеводы
б)способствует нормализации обмена веществ
в)снижает чувствительность тканей поджелудочной железы к инсулину
г)способствует снижению избыточной массы тела
2.Факторы риска сахарного диабета 2типа всё, кроме:
б)снижение уровня липопротеидов низкой плотности
г)привычно низкая физическая активность;
3.К мероприятиям по первичной профилактике СД2типа не относятся:
а)выявление ранних нарушений углеводного обмена
б)снижение веса у лиц с избыточной массой тела
г)повышение физической активности
СИТУАЦИОННАЯ ЗАДАЧА
Женщина 47лет, при росте 167см имеет массу тела 82кг. Из анамнеза известно, что всегда была здоровой. Родители имеют избыточную массу тела, у матери гипертоническая болезнь и сахарный диабет. Имеет одного ребёнка, который при рождении весил 4,900г. Пытается ограничивать употребление углеводов, но диету не соблюдает. Страдает кожной пиодермией.
Объективно: отложение жира преимущественно на животе, тазовом поясе. Влегких – патологии не выявлено. Тоны сердца ясные, ритмичные. Пульс 66 уд/мин, ритмичный, полный. АД – 125/85ммрт.ст. Живот при пальпации мягкий, безболезненный.
Биохимический анализ крови: глюкоза крови – 5,1ммоль/л, ОХС – 5,8ммоль/л.
ЗАДАНИЕ
1.Интерпретируйте анамнестические, физикальные и лабораторные данные обследования пациентки.
2.Имеет ли пациентка факторы рискаразвития у неё сахарного диабета? Назовите факторы риска.

Ожирение обычно вызывается патологией накопления избыточного жира в организме. Это в значительной степени ухудшает здоровье, особенно за счет повышения риска других хронических заболеваний, таких как болезни сердца и диабет. Ожирение определяется как индекс массы тела (ИМТ), превышающий 30 кг / м2.
Ожирение — одно из наиболее распространенных заболеваний в развитых странах, и его заболеваемость быстро растет. Например, в Англии в период с 1993 по 2004 год ожирение выросло с 13,2% до 23,6% у мужчин и с 16,4% до 23,8% у женщин. В Соединенных Штатах этот показатель вырос с 23% в 1990 году до 31% в 2000 году. В обеих странах представленные цифры составляют почти треть всего населения.
Ожирение и риск заболевания диабетом
Центральное ожирение, а также ожирение в целом связаны с физиологическими изменениями, которые могут вызвать развитие таких заболеваний, как высокое кровяное давление, болезни сердца, высокий уровень холестерина в крови и диабет 2 типа.
Ожирение также повышает риск развития ожирения печени, ухудшения деятельности желчного пузыря, повышает риск заболеваемости остеоартритом и некоторыми видами рака. По оценкам, стоимость лечения заболеваний, связанных с ожирением, составляет 2–7% от общих расходов на здравоохранение в развитых странах.
Диабет
Диабет — неспособность организма регулировать и контролировать уровень сахара в крови. Постоянный и длительный повышенный уровень сахара в крови связан с повреждением кровеносных сосудов, нервов и некоторых органов.
Заболеваемость ожирением и диабетом 2 типа
По мере того как заболеваемость ожирением быстро растет, растет и заболеваемость диабетом 2 типа. Например, в 2000 году заболеваемость диабетом во всем мире составила 171 млн человек. По оценкам исследований, согласно данным Всемирной организации здравоохранения, к 2030 году эти цифры возрастут до 366 млн.

Диабет 2 типа
Диабет 2 типа значительно растет, особенно в развивающихся странах наряду с развитыми странами. Вероятно, это связано с переходом населения развивающихся стран на более богатый образ жизни с плохой и нездоровой пищей, сопровождающийся отсутствием физической активности.
Сахарный диабет и ожирение
Сахарный диабет и ожирение находятся в сложных отношениях. Существует тесная связь диабета 2 типа с ожирением — ожирение является одним из основных факторов риска развития диабета 2 типа.
Дальнейшее ожирение является предшественником диабета 2 типа с инсулинорезистентностью. Инсулин — это гормон, вырабатываемый поджелудочной железой в организме для регулирования и снижения уровня сахара в крови. У людей с ожирением, страдающих диабетом 2 типа, количество вырабатываемого в организме инсулина может быть нормальным, но это может не соответствовать требованиям организма, т.к. клетки не хотят принимать инсулин. Таким образом, уровень сахара в крови остается повышенным. Это называется инсулинорезистентностью.
Резистентность к инсулину является признаком диабета 2 типа, наблюдаемого среди людей с ожирением
Лечение и профилактика диабета 2 типа путем снижения ожирения
Для лечения и профилактики диабета 2 типа снижение ожирения — ключевая задача эндокринологов во всем мире. Основные цели лечения как ожирения, так и диабета:
- уменьшение потребление калорий;
- увеличение физической активности.
Вновь диагностированные случаи диабета и ожирения всегда лечат таким образом, и лишь за тем выписываются лекарства для снижения уровня сахара в крови.
Ассоциация между жирами и диабетом
Свободные жирные кислоты — наиболее важные источники энергии для печени, почек и мышц и помогают вырабатывать триглицериды в печени. В периоды длительного голодания жирные кислоты заменяют глюкозу в качестве источника энергии. Эти свободные жирные кислоты накапливаются в организме в форме триглицеридов в белой жировой ткани.
Во время голодания свободные жирные кислоты высвобождаются из триглицеридов в процессе липолиза или расщепления жира. Попав в мышцы, эти жирные кислоты окисляются для высвобождения энергии.
Инсулин является одним из основных гормонов, которые регулируют расщепление жиров в полезную глюкозу. При резистентности к инсулину эта регуляция отсутствует, что приводит к повышению уровня свободных жирных кислот. Это характерная особенность сахарного диабета 2 типа.
Ожирение и гормоны
Дальнейшее ожирение изменяет гормоны, выделяемые жировой или жировой тканью. Основные пораженные гормоны, — адипокины. В состоянии ожирения жировая ткань выделяет пропорционально больше адипокинов, которые вызывают резистентность к инсулину.
Кроме того, ожирение связано с увеличением секреции хемокинов жировой тканью. Это приводит к активации воспалительных клеток — макрофагов. Активированные макрофаги продуцируют цитокины, которые могут снизить чувствительность к инсулину и повысить резистентность к инсулину.
Что такое сахарный диабет 2 типа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., диабетолога со стажем в 31 год.
Над статьей доктора Хитарьян А. Г. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Эпидемия сахарного диабета (СД) длится уже достаточно долго. [9] По данным Всемирной организации здравоохранения (ВОЗ) в 1980 году на планете было около 150 миллионов человек, страдающих от СД, а в 2014 году — около 421 миллионов. К сожалению, тенденция к регрессу заболеваемости за последние десятилетия не наблюдается, и уже сегодня можно смело заявить, что СД является одним из распространённых и тяжёлых болезней.
Сахарный диабет II типа (Type 2 diabetes) — хроническое неинфекционное, эндокринное заболевание, которое проявляется глубокими нарушениями липидного, белкового и углеводного обменов, связанного с абсолютным или же относительным дефицитом гормона, производимого поджелудочной железой.
У пациентов с СД II типа поджелудочная железа продуцирует достаточное количество инсулина — гормона, регулирующего углеводный обмен в организме. Однако из-за нарушения метаболических реакций в ответ на действие инсулина возникает дефицит этого гормона.
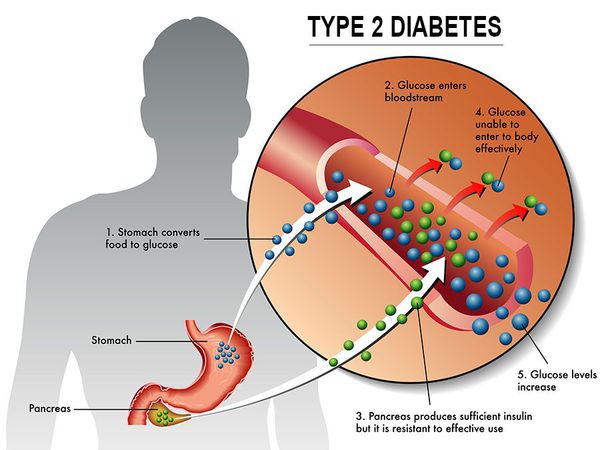
Инсулиннозависимый СД II типа имеет полигенную природу, а также является наследственным заболеванием.
Причиной возникновения данной патологии является совокупность определённых генов, а её развитие и симптоматика определяется сопутствующими факторами риска, такими как ожирение, несбалансированное питание, низкая физическая активность, постоянные стрессовые ситуации, возраст от 40 лет. [1]
Нарастающая пандемия ожирения и СД II типа тесно связаны и представляют основные глобальные угрозы здоровью в обществе. [3] Именно эти патологии являются причинами появления хронических заболеваний: ишемической болезни сердца, гипертонии, атеросклероза и гиперлипидемии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сахарного диабета 2 типа
Чаще всего симптоматика при СД II типа выражена слабо, поэтому данное заболевание можно обнаружить благодаря результатам лабораторных исследований. Поэтому людям, относящимся к группе риска (наличие ожирения, высокого давления, различных метаболических синдромов, возраст от 40 лет), следует проходить плановое обследование для исключения или своевременного выявления болезни.
К основным симптомам СД II типа следует отнести:
- перманентную и немотивированную слабость, сонливость;
- постоянную жажду и сухость во рту;
- полиурию — учащённое мочеиспускание;
- усиленный аппетит (в период декомпенсации (прогрессирования и ухудшения) болезни аппетит резко снижается);
- кожный зуд (у женщин часто возникает в области промежности);
- медленно заживающие раны;
- затуманенное зрение;
- онемение конечностей.
Период декомпенсации заболевания проявляется сухостью кожи, снижением упругости и эластичности, грибковыми поражениями. В связи с аномально повышенным уровнем липидов возникает ксантоматоз кожи (доброкачественные новообразования).
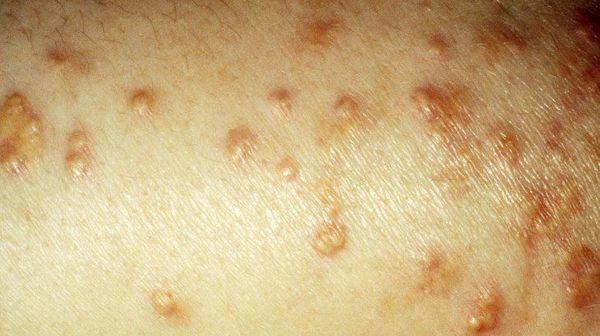
У больных СД II типа ногти подвержены ломкости, потере цвета или же появлению желтизны, а 0,1 – 0,3% пациентов страдают липоидным некробиозом кожи (отложения жиров в разрушенных участках коллагенового слоя).
Помимо симптомов самого СД II типа дают о себе знать также симптомы поздних осложнений заболевания: язвы на ногах, снижение зрения, инфаркты, инсульты, поражения сосудов ног и другие патологии.
Патогенез сахарного диабета 2 типа
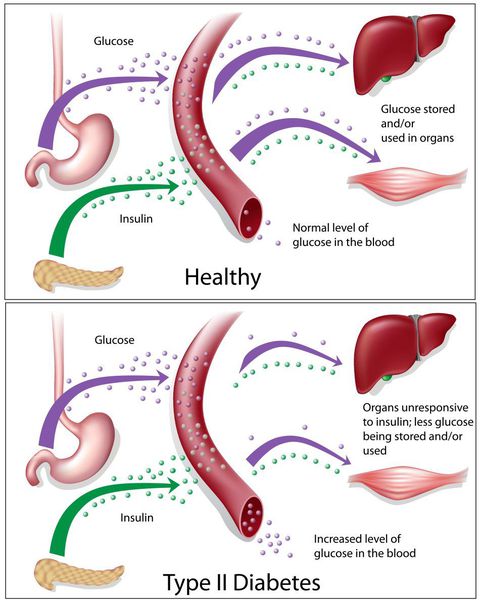
Основная причина возникновения СД II типа — это инсулинорезистентность (утрата реакции клеток на инсулин), обусловленная рядом факторов внешней среды и генетическими факторами, протекающая на фоне дисфункции β-клеток. Согласно исследовательским данным, при инсулинорезистентности снижается плотность инсулиновых рецепторов в тканях и происходит транслокация (хромосомная мутация) ГЛЮТ-4 (GLUT4).
Повышенный уровень инсулина в крови (гиперинсулинемия) приводит к уменьшению количества рецепторов на клетках-мишенях. Со временем β -клетки перестают реагировать на повышающийся уровень глюкозы. В итоге образуется относительный дефицит инсулина, при котором нарушается толерантность к углеводам.
Дефицит инсулина приводит к снижению утилизации глюкозы (сахара) в тканях, усилению процессов расщипления гликогена до глюкозы и образования сахара из неуглеводных компонентов в печени, тем самым повышая продукцию глюкозы и усугубляя гимергликемию — симптом, характеризующийся повышенным содержанием сахара в крови.
Окончания периферических двигательных нервов выделяют кальцитонин-подобный пептид. Он способствует подавлению секреции инсулина путём активизации АТФ-зависимых калиевых каналов (K+) в мембранах β-клеток, а также подавлению поглощения глюкозы скелетными мышцами.
Избыточный уровень лептина — главного регулятора энергетического обмена — способствует подавлению секреции инсулина, приводя к возникновению инсулинорезистентности скелетных мышц к жировой ткани.
Таким образом инсулинорезистентность включается в себя различные метаболические изменения: нарушение толерантности к углеводам, ожирение, артериальная гипертензия, дислипопротеидемия и атеросклероз. Главную роль в патогенезе этих нарушений играет гиперинсулинемия, как компенсаторное следствие инсулинорезистентности. [6]
Классификация и стадии развития сахарного диабета 2 типа
В настоящее время российские диабетологи классифицируют СД по степени тяжести, а также по состоянию углеводного обмена. Однако Международная Федерация диабета (МФД) довольно часто вносит изменения в цели лечения диабета и классификации его осложнений. По этой причине российские диабетологи вынуждены, постоянно изменять принятые в России классификации СД II типа по тяжести и степени декомпенсации заболевания.
Существуют три степени тяжести заболевания:
- I степень — наблюдаются симптомы осложнений, дисфункция некоторых внутренних органов и систем. Улучшение состояния достигается путём соблюдения диеты, назначается применение препаратов и инъекций.
- II степень — достаточно быстро появляются осложнения органа зрения, происходит активное выделение глюкозы с мочой, появляются проблемы с конечностями. Медикаментозная терапия и диеты не дают эффективных результатов.
- III степень - происходит выведение глюкозы и белка с мочой, развивается почечная недостаточность. В этой степени патология не поддаётся лечению.
По состоянию углеводного обмена выделяют следующие стадии СД II типа:
- компенсированная — нормальный уровень сахара в крови, достигнутый с помощью лечения, и отсутствие сахара в моче;
- субкомпенсированая — уровень глюкозы в крови (до 13,9 ммоль/л) и в моче (до 50 г/л) умеренный, при этом ацетон в урине отсутствует;
- декомпенсированная — все показатели, характерные для субкомпенсации, значительно повышены, в моче обнаруживается ацетон.
Осложнения сахарного диабета 2 типа
К острым осложнениям СД II типа относятся:
- Кетоацидотическая кома — опасное состояние, при котором происходит тотальная интоксикация организма кетоновыми телами, а также развивается метаболический ацидоз (увеличение кислотности), острая печёночная, почечная и сердечно-сосудистая недостаточность.
- Гипогликемическая кома — состояние угнетения сознания, развивающееся при резком уменьшении содержания глюкозы в крови ниже критической отметки.
- Гиперосмолярная кома — данное осложнение развивается в течение нескольких дней, в результате которого нарушается метаболизм, клетки обезвоживаются, резко увеличивается уровень глюкозы в крови.
Поздними осложнениями СД II типа являются:
- диабетическая нефропатия (патология почек);
- ретинопатия (поражение сетчатки глаза, способное привести к слепоте);
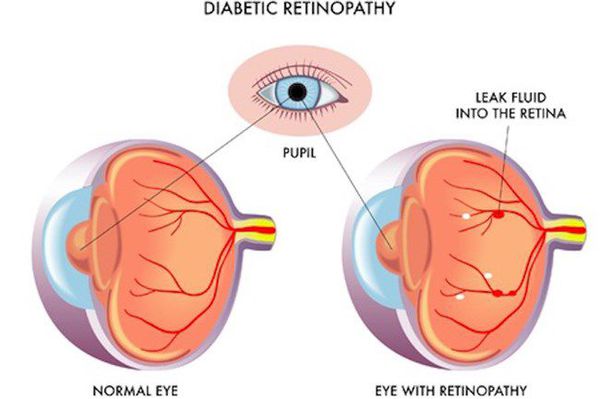
- полинейропатия (поражение периферических нервов, при котором конечности теряют чувствительность);
- синдром диабетической стопы (образование на нижних конечностях открытых язв, гнойных нарывов, некротических (отмирающих) тканей).
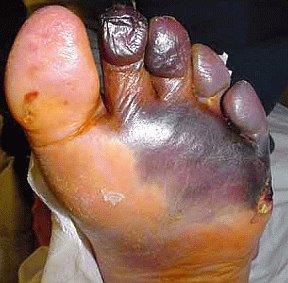
Диагностика сахарного диабета 2 типа
Для того чтобы диагностировать СД II типа необходимо оценить симптомы болезни и провести следующие исследования:
Лечение сахарного диабета 2 типа
Лечение СД II типа предполагает решение основных задач:
- компенсировать недостаток инсулина;
- скорректировать гормонально-метаболические нарушения;
- осуществление терапии и профилактики осложнений.
Для их решения применяется следующие методы лечения:
- диетотерапия;
- физические нагрузки;
- применение сахароснижающих препаратов;
- инсулинотерапия;
- хирургическое вмешательство.
Диетотерапия
Диета при СД II типа, как и обычная диета, предполагает оптимальное соотношение основных веществ, содержащихся в продуктах: белки должны составлять 16% суточного рациона, жиры — 24%, а углеводы — 60%. Отличие диеты при диабете II типа заключается в характере потребляемых углеводов: рафинированные сахара заменяются медленно усваиваемыми углеводами. Так как данное заболевание возникает у полных людей, потеря веса является важнейшим условием, нормализующим содержание глюкозы в крови. В связи с этим рекомендована калорийность диеты, при которой пациент еженедельно будет терять 500 г массы тела до момента достижения идеального веса. Однако при этом еженедельное уменьшение веса не должно превышать 2 кг, в противном случае это приведёт к избыточной потере мышечной, а не жировой ткани. Количество калорий, необходимое для суточного рациона пациентов с СД II типа, рассчитывается следующим образом: женщинам нужно умножить идеальный вес на 20 ккал, а мужчинам — на 25 ккал.
При соблюдении диеты необходимо принимать витамины, так как во время диетотерапии происходит избыточное выведение их с мочой. Нехватку витаминов в организме можно компенсировать при помощи рационального употребления полезных продуктов, таких как свежая зелень, овощи, фрукты и ягоды. В зимние и весенние периоды возможен приём витаминов в дрожжевой форме.
Физическая нагрузка
Верно подобранная система физических упражнений, с учётом течения заболевания, возраста и присутствующих осложнений, способствует значительному улучшению состояния больного СД. Эта методика лечения хороша тем, что необходимость применения инсулита практически отпадает, так как во время физических нагрузок глюкоза и липиды сгорают без его участия.
Лечение сахароснижающими препаратами
На сегодняшний день используют производные сахароснижающих препаратов:
- сульфонилмочевины (толбутамид, глибенкламид);
- бигуаниды, снижающие глюконеогенез в печени и повышающие чувствительность мышц и печени к инсулину (метформин);
- тиазолидиндионы (глитазоны), схожие по свойствам с бигуанидами (пиоглитазон, росиглитазон);
- ингибиторы альфа-глюкозидаз, снижающие темпы всасывания глюкозы в желудочно-кишечном тракте (акарбоза);
- агонисты рецепторов глюкагоноподобного пептида-1, стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, аппетит и массу тела, замедляющие эвакуацию пищевого комка из желудка (эксенатид, лираглутид);
- ингибиторы депептидил-пептидазы-4, также стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, не влияющие на скорость эвакуации пищи из желудка и оказывающие нейтральное действие на массу тела (ситаглиптин, вилдаглиптин);
- ингибиторы натрий-глюкозного котранспортера 2 типа (глифлозины), снижающие реабсорбцию (поглощение) глюкозы в почках, а также массу тела (дапаглифлозин,эмпаглифлозин).
Инсулинотерапия
В зависимости от тяжести болезни и возникающих осложнений врач назначает приём инсулина. Данный метод лечения показан примерно в 15-20% случаев. Показаниями к применению инсулинотерапии являются:
- быстрая потеря веса без видимой на то причины;
- возникновение осложнений;
- недостаточная эффективность других сахароснижающих препаратов.
Хирургическое лечение
Несмотря на множество гипогликемических препаратов, остаётся не решённым вопрос об их правильной дозировке, а также о приверженности пациентов к выбранному методу терапии. Это, в свою очередь, создаёт трудности при достижении длительной ремиссии СД II типа. Поэтому всё большую популярность в мире получает оперативная терапия данного заболевания — бариатрическая или метаболическая хирургия. МФД считает данный метод лечения пациентов с СД II типа эффективным. В настоящее время в мире проводится более 500 000 бариатрических операций в год. Существует несколько видов метаболической хирургии, самыми распространёнными являются шунтирование желудка и мини гастрошунтирование. [4]
Шунтирование желудка по Ру
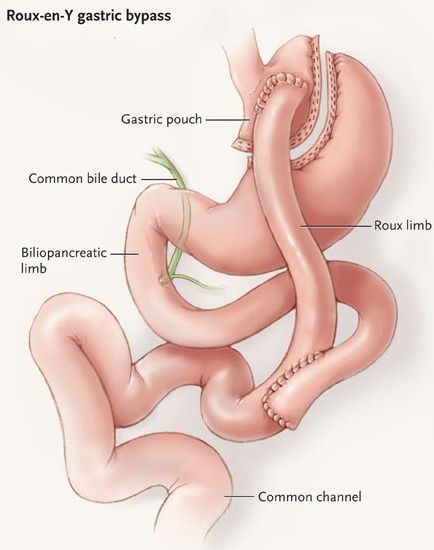
Во время шунтирования, желудок пересекается ниже пищевода таким образом, чтоб его объём сократился до 30 мл. Оставшаяся большая часть желудка не удаляется, а заглушается, предотвращая попадание в неё пищи. [5] В результате пересечения образуется маленький желудок, к которому затем пришивается тонкая кишка, отступив 1 м от её окончания. Таким образом пища будет прямиком попадать в толстую кишку, при этом обработка её пищеварительными соками снизится. Это, свою очередь, провоцирует раздражение L-клеток подвздошной кишки, способствующее снижению аппетита и увеличению роста клеток, синтезирующих инсулин.
Мини шунтирование желудка
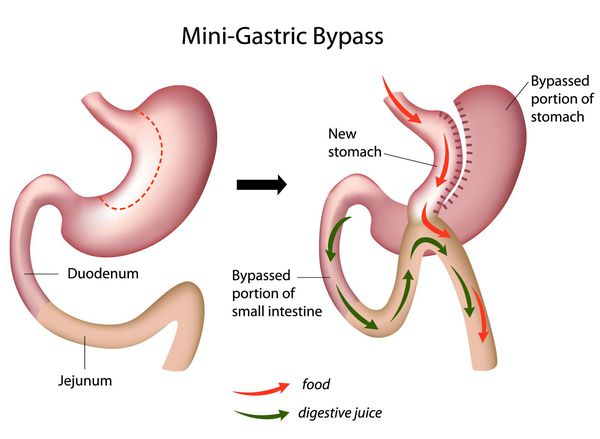
Главное отличие минигастрошунтирования от классического шунтирования желудка — сокращение количества анастомозов (соединений отрезков кишки). [2] При выполнении традиционной операции накладывается два анастомоза: соединение желудка и тонкой кишки и соединение разных отделов тонкой кишки. При минигастрошунтировании анастомоз один — между желудком и тонкой кишкой. Благодаря малому объёму вновь сформированного желудка и быстрому поступлению еды в тонкую кишку у пациента возникает чувство насыщения даже после приёма незначительных порций пищи.
К другим видам бариатрической хирургии относятся:
- гастропликация — ушивание желудка, предотвращающее его растягивание; [8]
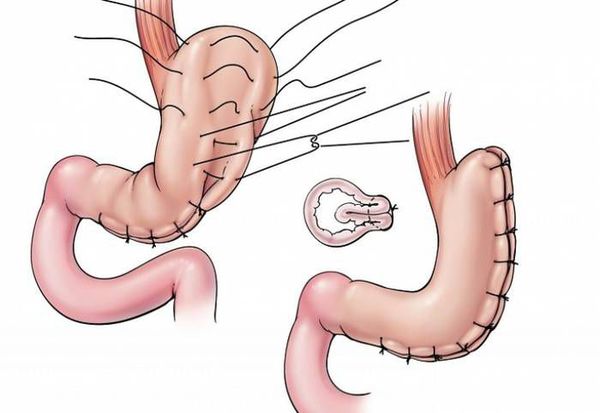
- рукавная гастропластика (иначе её называют лапароскопической продольной резекцией желудка) — отсечение большей части желудка и формирование желудочной трубки объёмом 30 мл, которое способствует быстрому насыщению, а также позволяет избежать соблюдения строгой диеты;
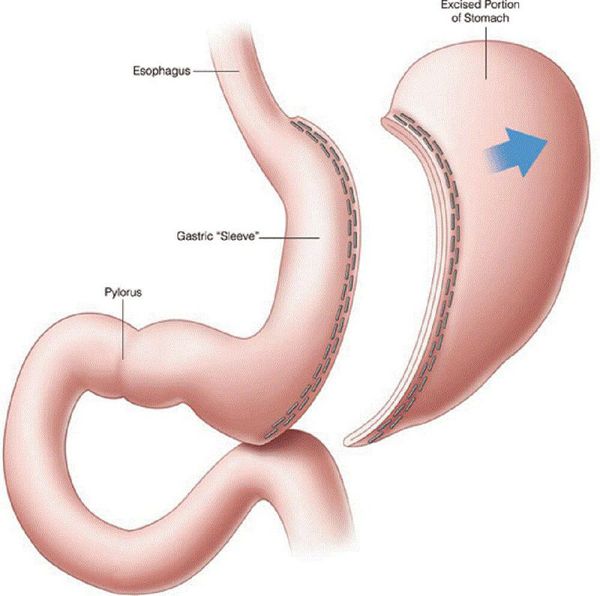
- бандажирование желудка — уменьшение объёма желудка с помощью специального кольца (бандажа), накладывающегося на верхнюю часть желудка (данное вмешательство обратимо).
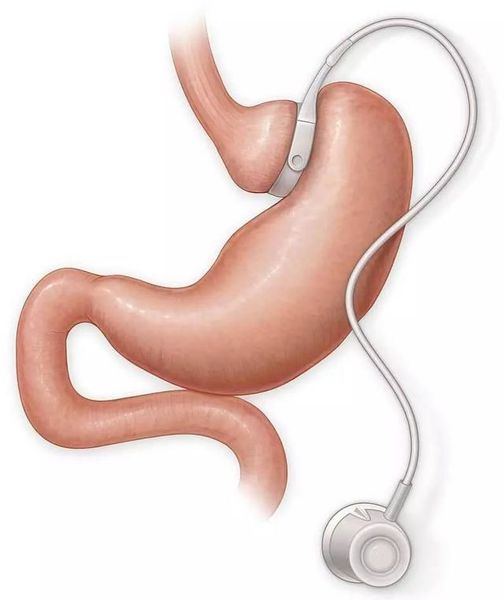
Противопоказания к проведению хирургического лечения — наличие у пациента эзофагита (воспаления слизистой оболочки пищевода), варикозного расширения вен пищевода, портальной гипертенззи, цирозща печени, язвенной болезни желудка или двенадцатиперстной кишки, хронического панкреатита, беременности, алкоголизма, тяжёлых заболеваний сердечно-сосудистой системы или психических расстройств, а также длительное применение гормональных препаратов.
Прогноз. Профилактика
К сожалению, полностью излечиться от СД II типа невозможно. Однако существуют способы улучшения качества жизни пациентов с данным заболеванием.
На сегодняшний день существует большое количество “баз”, где специалисты-эндокринологи объясняют пациентам, каким должен быть их уклад жизни, как правильно питаться, какие продукты не следует употреблять, какими должны быть ежедневные физические нагрузки.
Также создано огромное количество сахароснижающих препаратов, которые ежегодно совершенствуются. Для того, чтобы они оказывали положительное влияние на организма, медикаменты необходимо принимать регулярно.
Практика показывает, что соблюдение всех рекомендаций эндокринологов улучшает процесс лечения СД II типа.
Оперативным методом, повышающим качество жизни при СД II типа по мнению МФД, является бариатрическая хирургия.
Значительно улучшить состояние пациентов с данным заболеванием позволяет проведение гастроинтестинальных операций (терапия морбидного ожирения), вследствие которой нормализуется уровень гликогемоглобина и глюкозы в крови, теряется необходимость применения антидиабетических препаратов и инсулина.
Бариатрическая хирургия может привести к значительной и устойчивой ремиссии, а также к улучшению течения СД II типа и других метаболических факторов риска у тучных пациентов. Хирургическое вмешательство в течение 5 лет после установления диагноза чаще всего приводит к долговременной ремиссии.
Для предупреждения возникновения СД II типа необходимо соблюдать следующие меры профилактики:
Читайте также:

