Реферат операции на печени и желчных путях
Обновлено: 30.06.2024
Хирургическая анатомия печени
Представляя сегмент легкого в форме конуса, можно сказать, что бронх и легочная артерия разветвляются в его центре, а ветви легочных вен отходят с поверхности этого конуса. Легочные сегменты отделены друг от друга ветвями легочных вен. Отсюда следует, что если схематически разместить рядом друг с другом, например, четыре легочных сегмента, то в них окажется 4 бронхо-васкулярных стебля, но разветвления только 3 межсегментных легочных вен.
Подобное положение отмечается и относительно структуры печени. От первичных ворот ее билио-васкулярные стебли проходят сначала в 2 доли, затем в 4 бисегмента, а затем в центры 8 сегментов, следовательно, они всегда парные. Собирающие вены непарные, три главные вены здесь — это левая печеночная вена (по fissure laterale gauche), средняя печеночная вена (по fissure principale) и правая печеночная вена (по fissure laterale droite). В месте их впадения в нижнюю полую вену эти вены достигают толщины пальца.
Эта анатомическая структура представляет трудности для хирурга лишь постольку, поскольку, например, при левосторонней лобэктомии печени, когда нужно разделить две доли, хирург наталкивается на громадную среднюю печеночную вену, к которой подходят ветви обеих долей.
Первичные ворота печени (портальные) очень трудно препарировать из-за их скрытого положения, особенно, если они окружены опухолевой инфильтрацией, воспалительным отеком или руб-цовыми сращениями.
Вторичные ворота печени (канальные) еще менее доступны, так как, по сути дела, располагаются уже в самой паренхиме печени. Нижняя полая вена проходит наполовину в ткани печени, три печеночных вены открываются в переднюю стенку полой вены внутри печени.
Такие анатомические особенности затрудняют, но не делают невозможной, резекцию печени. За резекцию печени может браться только хирург, который досконально знает анатомическое строение печени.
Пункция печени
Пункция пешни производится в целях чрезкож-ной биопсии, прежде всего для гистологического анализа диффузных паренхиматозных изменений. В случае гепатомегалии пункция производится в той части печени, которая заходит под реберную дугу. При печени нормальных размеров или даже уменьшенной прокол делается по передней или средней подмышечной линии, в VIII или IX межреберье.
После местного обезболивания острым скалпелем накладывается небольшое отверстие в коже, чтобы через толстую кожу не проходить тонкой иглой.
Для печеночной пункции лучше всего использовать иглу Menghini. Она имеет диаметр в 1,0 -1,8 мм, длину 7 см, очень тонкие стенки, косой и немного выпуклый конец. В ее просвет введен металлический мандрен. Иглой на несколько сантиметров прокалывают печень, мандрен вынимают, шприцем через иглу производят сильное отсасывание, после чего игла вынимается.
Внутрипеченочная манипуляция длится не более 1—2 сек.
Для биопсии используется и игла Vim Silverman. Эту иглу следует несколько раз повернуть (вращать) в тканях печени и только после этого извлекать. При этом внутрипечёночное вмешательство длится около 10 сек, что несколько опаснее биопсии иглой Menghini.
В общем опасность выполнения биопсии невелика. Lindner на много десятков тысяч случаев отмечал осложнения в 0,29% и смертельный исход в 0,015%. Две основные опасности — кровотечение и желчный перитонит.
Пункция печени для определения крупных печеночных абсцессов и их опорожнения производится чрезкожно, однако в основном ее производят при лапаротомическом доступе. Чрезкожная пункция может быть произведена спереди вправо и кверху от мечевидного отростка и сзади под XII ребром. Если абсцесс обнаружен, то по ходу иглы через небольшой разрез в полость абсцесса подводят мягкую дренажную трубку и производят через нее систематическое промывание.
Производить пункцию печени чрезкожно - это все равно, что целиться в темноте, поэтому по возможности следует воздерживаться от этого вмешательства. Большинство хирургов, если подозревает наличие печеночного абсцесса, производит переднюю лапаротомию, тщательно пальпирует печень и, обнаруживая выпячивания, уплотнения или изменения окраски, производит пункцию соответственно этим местам. При таком способе обнаружения абсцесса и его пункции также проводится дренирование. Следует избегать инфицирования брюшины. Вокруг абсцесса нередко можно найти сращения, но если этих сращений нет, то полость абсцесса и выведенную из нее дренажную трубку вокруг тампонируют полосками марли.
Швы на печени
Речь о швах печени может возникнуть лишь в случае травм печени, также, конечно, этими швами завершается всякая резекция печени.
Из-за исключительно обильной васкуляризации печени при травмах или операционных ранах печени возникает необходимость в чрезвычайно основательном и точном гемостазе (а также в устранении просачивания желчи). Паренхима печени, богатая клетками и бедная соединительной тканью, настолько мягкая, что швы в ней легко прорезаются. Наложение швов на печень задача очень трудная. Нужно стремиться к тому, чтобы создать для шва более прочную основу, с большой поверхностью. Подкладкой может служить участок отделенной от диафрагмы серповидной связки печени, рассеченной круглой связки печени или подтянутого большого сальника и пр.
В Венгрии Gerendds создал из человеческого фибрина специальные пуговицы, которые Drobni успешно применял при резекции печени для подкладки под крупные П-образные швы. Нити опираются на фибриновую пуговицу и не прорезаются. Фибриновые пуговицы спустя некоторое время бесследно рассасываются.
В связи с эпохой распространения и использования синтетических материалов в медицине делались и различные попытки покрывать рану печени синтетической сеткой различной густоты. Однако это не принесло успеха, и сейчас от такого метода все уже отказались, так как не рассасывающийся чужеродный материал большой массы в течение многих месяцев и даже лет давал нагноение.
Резекция печени
Техника выполнения резекции печени
Опасности, с которыми сопряжена резекция печени
Самой большой опасностью в ходе резекции является кровотечение, поэтому тщательнее всего следует подготовиться к борьбе с ним.
Печеночные вены имеют толщину с палец, через них в правую половину сердца внезапно может попасть много воздуха, что может привести к смертельной воздушной эмболии. У тяжелобольного в ходе такого большого вмешательства под действием большой потери крови может наступить и остановка сердца, синкопа, так что придется прибегнуть к реанимации.
В послеоперационный период также угрожает кровотечение, особенно, если на печень были наложены глубокие швы, захватывающие большие участки тканей, под которымы паренхима некро-тизируется и снова возникает кровотечение. Как при резекции легкого просачивание из бронхов, так и при резекции печени просачивание желчи представляет большую опасность. Кровь и желчь, попадающие в брюшную полость, служат хорошей питательной почвой для бактерий, легко возникает инфекция, тяжелый перитонит.
Значительное сокращение печеночной ткани в результате резекции и операционный шок, сопровождающийся тяжелой потерей крови, могут вызвать в послеоперационный период печеночную кому. Кроме обычного терапевтического лечения успешно бороться с ней в настоящее время можно и путем экстракорпоральной перфузией печени (Csiffdry, Oszvald, Vas).
Киста печени
Киста печени — изменение, очень редко встречающееся в Венгрии, и все-таки Marion и его сотрудникам удалось за десять лет собрать 9 случаев заболевания. Киста печени может быть а) паразитарной и б) не паразитарной этиологии.
Паразитарная киста печени вызывается паразитом Echinococcus granulosus, который паразитирует в кишечнике собаки и заражает человека как промежуточного носителя через рот. Эхинококк печени весьма распространен в некоторых балканских странах (в Югославии, Болгарии, Греции и др.). Он образует молочно-белую кисту, которая в течение длительного времени может не вызывать никаких симптомов, может нагнаиваться (абсцесс печени), распространяться на крупные желчные пути (желтуха), может разорваться и т. п.
Показано хирургическое удаление паразитарной печеночной кисты. Киста обычно легко вылущивается из печени, ее можно протащить и через общий желчный проток, очень редко возникает необходимость в марсупиализации кисты или в резекции печени.
Непаразитарная печеночная киста может быть солитарной или множественной, поликистоз печени часто сопровождается поликистозом почек (Haranghy). Оба вида печеночных кист обычно обусловлены аномалиями развития желчных путей.
Непаразитарная печеночная киста требует операционного вмешательства только в случае осложнений (разрыв ее, нагноение, желтуха). При этом можно прибегнуть к удалению кисты, к наружному дренированию или к небольшой резекции печени.
В большинстве своем доброкачественные опухоли (ДОП)- клинически малосимптомные или бессимптомные новообразования печени, исходящие либо из эпителиальной ткани (гепатоцеллюлярная аденома и др.), либо из стромальных и сосудистых элементов.
Распространение заболевания.

Пучков К.В., Баков В.С., Иванов В.В. Симультанные лапароскопические оперативные вмешательства в хирургии и гинекологии: Монография. - М.: ИД МЕДПРАКТИКА, 2005. - 168 с.

Пучков К.В., Иванов В.В. и др. Технология дозированного лигирующего электротермического воздействия на этапах лапароскопических операций: монография. - М.: ИД МЕДПРАКТИКА, 2005. - 176 с.
Данные по эпидемиологии ДОП очень скудны. Достаточно четкие сведения имеются лишь в отношении наиболее частой из доброкачественных новообразований печени - гемангиомы. Эти опухоли встречаются у 1-3% населения, чаще у женщин. Примерно у 1% населения встречаются непаразитарные кисты печени. Остальные виды доброкачественных новообразований печени обнаруживаются существенно реже.
Классификация доброкачественных опухолей печени
К доброкачественным опухолям печени относятся гемангиомы, лимфангиомы, фибромы, липомы и смешанные опухоли - гамартомы (тератомы). Логично отнести к доброкачественным новообразованиям печени также и непаразитарные кисты. Среди них выделяют истинные кисты (дермоидные, ретенционные цистаденомы) и поликистоз печени (более чем у половины больных он сочетается с кистозными изменениями других органов- почек, поджелудочной железы, яичников). Нередко наблюдаются также ложные кисты (травматические, воспалительные). Истинные кисты, как правило, одиночные; ложные могут быть как одиночными, так и множественными. Объем множественных кист обычно составляет несколько миллилитров, в то время как объем солитарных (истинных и ложных) кист может достигать 1000 мл и более.
Диагностика доброкачественных образований печени
Общими для ДОП являются два важных признака: 1) отсутствие повышения концентраций альфа-фетопротеина, карциноэмбрионального антигена СА - 199 сыворотки крови; 2) отсутствие отчетливого повышения активности аспарагиновой и аланиновой аминотрансфераз (АсАТ и АлАТ), щелочной фосфатазы (ЩФ), гамма- глутамилтрансферазы (ГГТФ) и лактатдегидрогеназы (ЛДГ).
Эти признаки надежны только в случаях отсутствия хронических или острых диффузных заболеваний печени, которые сами по себе могут вызывать изменения вышеприведенных тестов. Существенную помощь оказывает использование УЗИ и КТ (или ЯМР) с болюсным контрастированием, обладающие высокой разрешающей способностью.
Киста печени
Дифференциальная диагностика ДОП обычно начинается с исключения кист. Чаще встречаются непаразитарные кисты. Учитывается возможность поликистозной болезни, а также солитарных и множественных истинных и ложных кист печени.
Большинство кист небольшие (диаметром 1-5 см), чаще встречаются у женщин. Значительная часть их имеет бессимптомное течение. У ряда больных отмечаются боли в правом подреберье, у одних - постоянные, у других - периодические. Существенную помощь оказывает использование УЗИ и КТ (или ЯМР), обладающие высокой разрешающей способностью. Необходимо учитывать возможность поликистоза печени.
Дифференциальная диагностика простых кист проводится также с паразитарными кистами печени (эхинококкоз). В пользу последних говорят положительные реакции с эхинококковым антигеном и Кацони, а также обнаружение в зоне опухолевидного образования обызвествлений, хотя и геменгиомы изредка могут обызвествлятся.
Киста печени лечение
Часть непаразитарных кист печени лечению также подлежит оперативному, в связи с реальной возможностью их разрыва, инфицирования и кровоизлияния в просвет кисты. Кроме того, быстро растущие крупные кисты приводят к нарушению функций печени вследствие атрофии и замещения печеночной паренхимы кистозным образованием. Среди операций наиболее часто используют резекцию печени, перицистэктомию и вылущивание кисты.
В последние годы широкое распространение получили транспариетальные пункции кист под контролем УЗИ или КТ. После аспирации содержимого в просвет кисты вводят 96*раствор этилового спирта для склерозирования внутренней оболочки кисты. Эта операция эффективна при размере кисты до 5 см. Если нет эффекта от данных способов лечения или киста имеет больший размер, показана операция - лапароскопическое иссечение участка кисты с последующей деэпителизацией внутренней оболочки кисты аргонусиленной плазмой или расфокусированным лучом лазера. Аналогичная тактика используется и при поликистозе печени. При осложненном поликистозе печени (нагноение, кровотечение, озлокачествление, сдавление крупными кистами желчных путей, воротной или полой вены) показано оперативное лечение. Обычно выполняют фенестрацию (вскрытие выступающих над поверхностью печени кист) с последующей деэпителизацией внутренней оболочки кисты.
Посмотреть видео операций при кистах печени в исполнении профессора Вы можете на сайте "Видео операций лучших хирургов мира".
Гепатоцеллюлярная аденома
Клинически это малосимптомная доброкачественная опухоль печени, имеющая признаки аденомы, развивающейся из гепатоцитов, нередко отграничена капсулой. Чаще поражает женщин, обычно в связи с длительным приемом эстрогенпрогестативных противозачаточных средств. Реже возникает при длительном приеме анаболических стероидов. Аденома развивается достаточно редко: у 3-4 человек на 100 000 длительно пользующихся контрацептивами.
Очаговая (фокальная) узелковая гиперплазия
Узелковая регенераторная гиперплазия
Эта опухоль напоминает очаговую узелковую гиперплазию печени, а иногда и сочетается с ней. В отличие от последней существенно меньше представлены элементы соединительной ткани. Может рассматриваться как предстадия гепатоцеллюлярной карциномы. Иногда при росте клеточных элементов этой опухоли происходит сдавление крупных желчных протоков или крупных ветвей воротной вены. Как правило, выявляется не в цирротически измененной печени. Иногда развивается на фоне злокачественных заболеваний внепеченочной локализации (миелопролиферативные процессы, саркомы и др.).
Все эти виды ДОП- малосимптомные заболевания, в большинстве случаев их обнаружение можно отнести к случайным находкам. Печень у большинства таких больных не увеличена.
Радионуклидная сцинтиграфия обычно выявляет очаговый процесс размером 3-5 см. Если опухоль расположена в краевых зонах печени, то могут выявляться образования и меньших размеров.
Близкие к этим данным бывают получены при УЗИ и КТ, а также с помощью селективной ангиографии и ядерно-магнитного резонанса (ЯМР). Поэтому значительная часть опухолей небольших размеров просматривается. Уточнить характер этих трех видов опухолей позволяют лишь морфологические методы. Материал для этих исследований обычно получают при помощи пункционной биопсии иглами Шиба под контролем УЗИ или КТ.
Больные гепатоциллюлярной аденомой, очаговой (фокальной) узелковой гиперплазией и узелковой регенераторной гиперплазией печени в лекарственном лечении не нуждаются. Хирургическое лечение применяется нечасто. Показанием к нему являются либо сдавление желчных путей или кровеносных сосудов, либо появление болей. Операция проводится при развитии любого осложнения и быстром росте опухоли.
Методы вторичной профилактики и система наблюдения сводятся к следующему. Запрещается прием пероральных противозачаточных средств, эстрогенов, анаболических стероидов. Не рекомендуется работа, связанная с производством винилхлорида. Нежелателен прием фенобарбитала и зиксорина. Рекомендуется воздержание от алкоголя.
При впервые обнаруженной опухоли обследования проводятся 3-6-9-12 месяцев и далее 1 раз в год. Кроме обычного осмотра с определением размеров печени по Курлову, выполняются исследования содержания билирубина, активности аминотрансфераз, ЩФ, ГГТФ, альфа-фетопротеина, карциноэмбрионального антигена и антигена СА 19-9. Проводится также УЗИ печени.
Гемангиома
Клинически это малосимптомная доброкачественная опухоль, происходящая из сосудистых, главным образом венозных элементов печени. Относится к наиболее часто встречающемуся виду ДОП.
Она представлена двумя вариантами: кавернома, представляющая собой как бы расширенные кровеносные сосуды, и истинная гемангиома, развивающаяся из сосудистой эмбриональной ткани. Располагается чаще субкапсулярно, в правой доле, нередко обладает ножкой. Часто покрыта фиброзной капсулой, которая может кальцинироваться.
Спонтанные разрывы очень редки, но жизнеопасны. Четкие клинические проявления наблюдаются лишь в 5-10% опухолей. Как правило, в этих случаях диаметр опухоли превышает 5 см.
Во многих случаях обнаружение гемангиомы, как и других ДОП, относится к случайным находкам. При больших размерах и соответствующей локализации иногда появляются симптомы сдавления желчевыводящих путей или, реже, симптомы портальной гипертензии. Иногда больной обращается к врачу в связи с болями в верхней половине живота.
Важную информацию дают инструментальные исследования. Радионуклидная сцинтиграфия печени выполняется, как обычно, при подозрении на объемный процесс в печени в двух проекциях. Благодаря этому методу, как правило, можно обнаружить опухоль диаметром 4-5 см. При гемангиомах диаметром 4-5 см и более опухоль выявляется у 70-80% обследованных. УЗИ при наличии гемангиомы позволяет выявить гиперэхогенное, хорошо очерченное образование. Подобную же информацию представляет ЯМР. Нередко, особенно в менее массивной левой доле, отчетливо видна сосудистая ножка. Гемангиомы диаметром 3-5 см и более выявляются при УЗИ у 70-80% обследованных. Иногда отмечаются в гемангиомах участки обызвествления.
КТ позволяет получить данные, близкие к результатам УЗИ, хотя нередко приносит и существенную дополнительную диагностическую информацию. Эта дополнительная информация в первую очередь касается состояния окружающих тканей и органов. Целиакография при распознавании гемангиом позволяет получить наиболее точные данные. Обычно хорошо видны гиперваскуляризованные участки с четкими границами, позволяющие обнаружить гемангиому диаметром 2-3 см и более у 80-85% обследованных.
Непрямая радионуклидная ангиография, выполняемая с помощью гамма-камеры, приносит близкие, но менее точные по сравнению с целиакографией, результаты. Существенную информацию приносит нередко ЯМР.
При постановке диагноза - гемангиома исключаются злокачественные опухоли печени. В последние годы объектом дифференциальной диагностики все чаще становится своеобразная очаговая жировая дистрофия печени, особенно в тех случаях, когда на фоне очаговой жировой дистрофии встречаются округлые участки интактной печени. Эти участки имеют разную с жировой дистрофией плотность, и эта разница достаточно четко регистрируется при УЗИ и КТ. Эти псевдоопухолевые образования обычно не видны при радионуклидной сцинтиграфии печени. Однако этот дифференциально-диагностический признак не очень надежен. Решающую роль в выявлении очаговых жировых дистрофий играет прицельная биопсия печени.
Лечение гемангиом печени. При гемангиомах небольших размеров без тенденции к росту в медикаментозном и хирургическом лечении пациенты, как правило, не нуждаются. При крупных опухолях, сдавливающих желчные ходы или сосуды, появляются показания к резекции соответствующих сегментов печени. Чаще это правило касается гемангиом диаметром более 5 см.
Лимфангиомы печени встречаются крайне редко, по клинической картине они трудноотличимы от гемангиом. Подозрение на лимфангиому возникает лишь при наличии внепеченочного расположения опухоли в средостении и на шее.
Крайне редко встречаются фибромы, миксомы, липомы, невриномы печени, которым присущи черты доброкачественных опухолей: медленное развитие, четкие границы, нормальная СОЭ. Отсутствие маркеров опухолей и повышения активности таких ферментов сыворотки крови, как АсАТ, АлАТ, ЩФ, ГГТП, ЛДГ.
Лечебная тактика аналогична таковой при гемангиомах.
Методы вторичной профилактики и система наблюдения в основном такие же, как и при описанных выше доброкачественных опухолях. При всех видах ДОП запрещаются лекарственные препараты типа пероральных противозачаточных средств, анаболических стероидов. Нежелателен прием препаратов типа фенобарбитала и зиксорина. Не рекомендуется работа, связанная с производством винилхлорида.
Все больные ДОП нуждаются в постоянном врачебном наблюдении. При впервые обнаруженной опухоли обследования проводят через 3-6-9-12 месяцев и далее- 1 раз в год. Крома обычного осмотра с определением размеров печени по Курлову, выполняют исследования содержания билирубина, определив активность АлАТ, АсАТ, ЩФ, ГГТФ, ГДГ и ЛДГ, альфа-фетопротеина и канцероэмбрионального антигена.
Гепатоцеллюлярная карцинома (ГЦК)
ГЦК - это злокачественная опухоль, развивающаяся из гепатоцитов. Относится к первичным карциномам печени. У 60-80% больных она связана с персистированием вирусов гепатита В и С, у 70-85% больных в развитых странах ГЦК развивается на фоне цирроза печени. В мире ежегодно умирают от ГЦК около 750 000 человек.
В основном предложены морфологические классификации ГЦК. Наиболее распространено деление ГЦК на узловую, массивную и диффузную формы. Используется также система TNM. Нами разработана классификация (1988), включающая основные клинические варианты заболевания: гепатомегалический (охватывает около 50% больных), кистозный (3-5%), циррозоподобный (около 25%), гепатонекротический, или абсцессовидный (6-10%), иктерообтурационный (6-10%), маскированный(6-10%).
Некоторые исследователи более высоко оценивают данные УЗИ. А. Maringhini и соавт. (1988) при обследовании 124 больных ГЦК обнаружили у 47 из них гиперэхогенные участки, у 30- гипоэхогенные и у 47- смешанные. Чувствительность УЗИ, по данным авторов, составила 90%, специфичность- 93,3%.
Как сообщает J. C. Ellis (1988), опухоли диаметром менее 2 см трудно отличить от гемангиом, солитарных регенераторных узелков и аденом. Особенно трудна диагностика опухолей, расположенных непосредственно под диафрагмой, в верхнелатеральном отделе правой доли.
КТ дает примерно те же результаты, что и УЗИ, иногда несколько более высокие. Однако выявление опухолей небольших размеров (диаметром 2-4 см), особенно на фоне цирроза, представляет большие трудности. J. M. Henderson и соавт. (1988) при КТ-обследовании у 15 из 100 больных циррозом печени выявили аномалии очагового характера, подозрительные на ГЦК.
Лечение гепатоцеллюлярной карциномы.
Во всех случаях, когда это возможно, производится хирургическое лечение опухолей. Чаще резекция выполнима при опухолях левой доли. Отдаленные результаты хирургического лечения малоутешительны. В связи с этим контрольные обследования больных после резекций рекомендуется делать каждые 3 мес.
У сравнительно небольшой части больных осуществляется пересадка печени. Она выполняется у лиц моложе 60 лет, при отсутствии метастазов и тяжелых внепеченочных заболеваний. Отдаленные результаты неблагоприятные.
При невозможности хирургического лечения у части больных проводится химиотерапия.
Метастатическая карцинома печени (МКП)
Первичный очаг МКП расположен вне печени - в легком, желудке, толстой кишке и других органах. Относится к вторичным опухолям печени.
Частота метастазирования опухолей различной первичной локализации в печень различна.
Опухоли желчного пузыря метастазируют в печень в 75% случаев, поджелудочной железы - в 70%, толстой кишки, молочной железы, яичников, а также меланобластомы - в 50%, желудка и легких- в 40%. Однако сами первичные опухоли встречаются с различной частотой. Поэтому врач наблюдает наиболее часто метастазы в печени, исходящие из толстой кишки, желудка и легких, а у женщин - также из молочной железы и яичников.
Для подтверждения или исключения метастатического характера злокачественной опухоли печени проводится тщательное обследование ряда органов. При некоторых локализациях это имеет особенно важное значение.
В план обследования включают:
- исследование сыворотки крови (АПФ, карциноэмбриональный антиген, антиген СА - 199, кислая фосфотаза);
- рентгенографию грудной клетки;
- гастроскопию;
- колоноскопию или ректороманоскопию в сочетании с ирригоскопией;
- УЗИ поджелудочной железы, почек, яичников, предстательной железы;
- осмотр молочных желез и маммографию у женщин;
- консультация гинеколога и уролога.
Особое внимание уделяется возможности первичной локализации опухоли в толстой кишке, в предстательной железе (у мужчин) и в яичниках (у женщин), так как метастазы этих локализаций представляются у части больных относительно курабельными.
Печень имеет некоторые уникальные особенности, которые отличают ее от других органов. , она обладает способностью восстанавливаться. Если ее часть отрезать, она в течение 6 месяцев отрастает заново. Таким образом можно удалить до половины органа.


Вторая особенность состоит в том, что печень разделена на обособленные части — большие доли (правую и левую), которые в свою очередь дробятся на более мелкие доли и сегменты.
Каждая доля печени имеет собственную систему кровообращения, оттока желчи, лимфы и отделена от соседних долей соединительной тканью. Таким образом, она представляет собой самостоятельную анатомическую единицу, и ее удаление не влияет на работу оставшейся части органа.
Это значительно снижает не только нагрузку на орган, но и кровопотерю при хирургической операции.
Казалось бы, эти две особенности максимально облегчают хирургическое лечение рака печени. Почему же операции на этом органе относятся к высшей категории сложности?
Проблемы, с которыми сталкивается хирург при резекции печени
Опасность острой кровопотери
Печень имеет развитую систему кровообращения, она обильно снабжается кровью. В организме она играет роль депо крови. Резекция ее ткани с рассечением сосудов вызывает интенсивное кровотечение.
Чтобы избежать обильной кровопотери требуется быстрое ушивание ран. Но и в этом случае операция может привести к большой потери крови.
Этим объясняется тот факт, что резекция печени выполняется далеко не во всех клиниках, а только в тех, где есть специальное оснащение, чтобы быстро восполнить острую кровопотерю, возникшую при операции.
Вв международной клинике Медика24 такая специальная система есть, и это дает возможность выполнять хирургическое лечение рака печени, даже при риске обильного кровотечения.
Закажите обратный звонок. Мы работаем круглосуточно
Особенности опухоли
Рак печени редко имеет первичный характер. Такие опухоли называются гепатоцеллюлярными карциномами и встречают не более чем в 5% случаев заболевания.
В 95% случаев рак печени имеет вторичный характер. Злокачественные опухоли в ней представляют собой метастазы. При этом первичный очаг может находиться в желудке, кишечнике или другом органе.
Печень обильно снабжается кровью, поэтому в ней особенно часто возникают метастазы (чаще всего при раке желудка, легких, толстого кишечника, яичников, матки, молочной железы, почки).
Причина вторичных злокачественных опухолей — проникновение раковых клеток, которые разносятся по организму с кровотоком. Эти клетки закрепляются в печени и дают начало метастазам — новым очагам.
этого раковые опухоли печени обычно находятся в неудобных для хирурга местах, доступ к ним часто бывает затруднен. Первичные раковые опухоли также зачастую бывают расположены неудобно.
Лапароскопическая или лапаротомическая резекция печени — это операция, которая под силу только высококвалифицированному хирургу с большим опытом. Цена ошибки может быть очень высока.
По тому, выполняются в клинике такие операции или нет, можно судить об уровне ее хирургического отделения, уровне хирургов.
Вв международной клинике Медика24 выполняются успешные операции на печени при раке и других заболеваниях, требующих хирургического лечения.
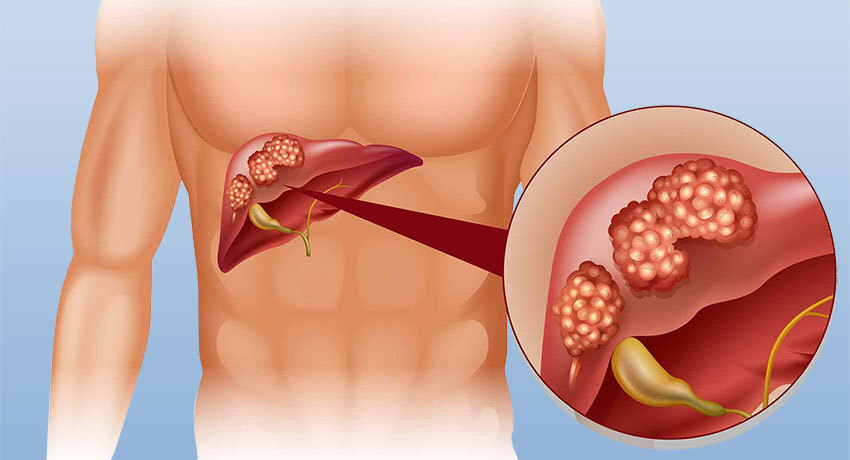
Функциональные особенности органа
Печень — один из важнейших внутренних органов, без нее жизнь человека невозможна. Она выполняет около 300 функций, и одна из главных — секреция желчи. Эта щелочная жидкость необходима для переваривания жиров.
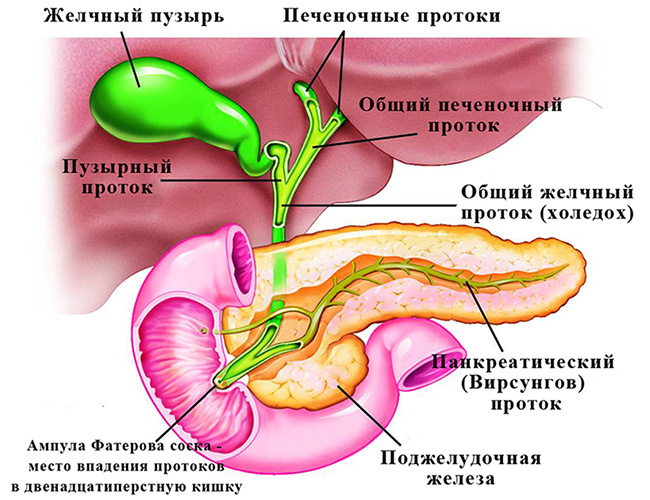
Желчь производится в клетках печени — гепатоцитах, которые одной своей стороной сообщаются с кровеносными капиллярами, а другой — с желчными протоками.
По печеночным протокам желчь поступает в желчный пузырь, а оттуда в кишку.
Резекция печени создает высокую вероятность рассечения желчных протоков и истечения желчи в брюшную полость. Желчь — это щелочная жидкость для переваривания пищи. Ее попадание на органы брюшной полости вызывает их повреждение.
Показания к резекции печени при раке
Единственный эффективный метод лечения рака печени — хирургическая операция, то есть удаление части органа (резекция) или его полное удаление с последующей пересадкой донорского органа.
Пересадка печени сложна сама по себе, но еще больше проблем возникает с наличием донорского материала.
Таким образом, резекция (лапароскопическая или лапаротомическая) остается практически единственной возможностью спасения жизни человека при раке печени. Раковая опухоль развивается быстро и цена промедления бывает очень высока.
Химиотерапия при этом онкологическом заболевании неэффективна, а химиоэмболизация, радиочастотная аблация, алкоголизация, таргетная терапия сами по себе не дают существенного результата и могут использоваться только на стадии подготовки к хирургической операции или как средства паллиативной терапии.
В то же время резекция печени может быть выполнена далеко не во всех случаях, а только при следующих показаниях:
- опухоль локализованная, небольших размеров 1 — 2 стадии,
- отсутствие прорастания опухоли в кровеносные сосуды,
- опухоль без метастазов в регионарных лимфатических узлах,
- отсутствие отдаленных метастазов (в других органах),
- отсутствие цирроза.
Для оценки возможности и целесообразности резекции печени при раке применяется критерий . Он состоит из пяти пунктов:
- уровень альбумина в крови,
- уровень билирубина в крови,
- свертываемость крови (протромбиновое время),
- наличие асцита, или водянки (скопления жидкости в брюшной полости),
- наличие печеночной энцефалопатии (нарушения работы головного мозга).

В зависимости от наличия изменений по этим пяти пунктам и степени их выраженности все пациенты делятся на три категории.
- Категория А — показатели по всем пяти пунктам в пределах нормы. Операция возможна, ограничений для хирургических вмешательств нет.
- Категория В — есть небольшие отклонения от нормы. Возможности хирургического лечения ограничены.
- Категория С — значительные отклонения от нормы. Хирургическая операция невозможна.
Противопоказания к резекции печени
Помимо критерия Чайлда — Пью при оценке возможности хирургического лечения учитываются и другие факторы.
Противопоказания к поведению операции:
- Поражение более 80% объема органа. Хирургическая операция в таких больших объемах, со столь значительным иссечением тканей не оставляет возможности восстановления печени. Это означает печеночную недостаточность и смерть пациента.
- Наличие метастазов в отдаленных органах и лимфатических узлах. Рак печени, как правило, имеет вторичный характер, то есть сам по себе является метастазом. Если это гепатоцеллюлярная карцинома, то есть первичная опухоль, она может дать метастазы в позвоночник, головной мозг, почки, сердце. В этом случае хирургическая операция уже не поможет.
В неоперабельных случаях рака печени в международной клинике Медика24 проводится комплексная паллиативная терапия. Это позволяет облегчить симптомы (включая болевой синдром), поддерживать качество жизни и продлить ее, насколько это возможно. - Цирроз печени. Цирроз — это тяжелое заболевание, при котором печеночная ткань замещается соединительной. В результате печень не может полноценно функционировать. Резекция части органа в этой ситуации не оставляет надежд на восстановление его нормальной работы.
- Общее тяжелое состояние. Резекция печени относится к сложным операциям и представляет серьезное испытание для организма.
- Прорастание опухоли в воротную вену. Удаление опухоли в этом случае неизбежно приведет к обширному кровотечению и опасности для жизни.
Симптомы, при которых требуется хирургическое лечение
- Нарушение пищеварения. Для рака печени характерны такие симптомы как повышенное газообразование, понос (диарея), тошнота, рвота.
- Боль в правом подреберье. На первых стадиях рака боль в правом подреберье возникает только при физических нагрузках, беге. С развитием заболевания боль становится постоянной. Это связано с увеличением органа опухоли и растяжением мышечной капсулы. В самой печени нет болевых рецепторов. Это служит причиной позднего обнаружения рака, когда хирургическое лечение уже невозможно.
- Общее ухудшение состояния. Интоксикация организма при раковом заболевании становится причиной таких симптомов как потеря аппетита (анорексия), резкое снижение массы тела, истощение, слабость, упадок сил, высокая утомляемость, повышенная температура тела (до 38 градусов и выше).
- Увеличение живота. При раке печени возможно скопление жидкости в брюшной полости — асцит. этого живот увеличивается в объеме.
- Желтуха. Пожелтение кожи и склер глаз происходит проникновения желчи в кровоток. Опухоль сдавливает желчевыводящие протоки и препятствует нормальной эвакуации желчи из печени. В результате она попадает в кровь. Моча при этом темнеет, а кал светлеет (обесцвечивается).
Диагностика
Перед проведением хирургического лечения в международной клинике Медика24 проводится комплекс диагностических исследований.
- Анализы крови. В первую очередь, делаются общий клинический и биохимический анализы крови с определением уровня билирубина, уробилина, альбумина, СОЭ, печеночных проб. Это дает возможность оценить состояние и работу печени, перспективы ее восстановления после операции и возможности хирургического лечения.
- Общий анализ мочи.
- УЗИ. Ультразвуковое исследование показывает наличие опухоли, ее локализацию, размеры, а также наличие метастазов в лимфоузлах.
- КТ. Компьютерная томография с применением контрастного вещества помогает четко определить границы опухоли и объем необходимой резекции органа, а также степень поражения кровеносных сосудов.
- МРТ. томография показывает структуру опухоли и печеночных тканей, циррозное поражение и другие патологии. С помощью этого метода можно определить как показания, так и противопоказания к проведению хирургической операции.
- Биопсия. Забор образца ткани опухоли и ее исследование под микроскопом (гистология) — самый информативный метод, который позволяет с уверенностью диагностировать рак, определить степень злокачественности, тип клеток, оценить возможность операции и сделать ее прогноз. Забор ткани обычно выполняется посредством пункции. Тонкая полая игла вводится в опухоль чрескожным способом под контролем УЗИ.
- Ангиография. Рентгенография сосудов с использованием контрастного вещества позволяет исследовать кровеносную систему органа.
- Флюорография, ЭКГ. Эти обследования проводятся, чтобы оценить работу дыхательной системы и сердца.
Виды хирургического лечения
Анатомическая резекция печени
Резекция печени может быть выполнена по естественным анатомическим границам. При этом удаляется один или несколько сегментов, долек или целая доля органа. Цена операции зависит от объемов и сложности вмешательства.
Анатомические операции сопровождаются значительно меньшей кровопотерей, поскольку отдельные части печени представляют собой автономные единицы.
После удаления отдельных сегментов, долей, выполняется ушивание ран. Сохранившиеся доли, сегменты продолжают полноценно функционировать.
В зависимости от объемов иссечения (удаления) тканей это может быть:
- сегментэктомия — иссечение одного сегмента,
- секциоэктомия — удаление нескольких сегментов,
- гемигепатэктомия — удаление доли печени,
- расширенная гемигепатэктомия — удаление доли с соседним сегментом,
- мезогепатэктомия — удаление долей в центральной области органа.
Атипичная резекция
В некоторых случаях анатомическое иссечение бывает нецелесообразным. Тогда раковая опухоль удаляется с участком окружающих здоровых тканей (с отступом от границ) без учета сегментарного строения органа.
В зависимости от локализации опухоли это может быть:
- краевая резекция, когда удаляется часть верхнего или нижнего края печени,
- клиновидная, когда удаляется клиновидный участок ткани на верхней или передней поверхности,
- плоскостная, когда удаляется часть диафрагмальной поверхности органа,
- поперечная, когда иссекается участок боковой поверхности.
Как и в случае анатомической резекции цена операции зависит от степени сложности и объемов вмешательства.
Лапароскопическая операция
В большинстве случаев резекция печени в международной клинике Медика24 выполняется лапароскопическим способом под общей или эпидуральной анестезией.
В брюшной стенке делается 4 — 5 небольших разрезов (проколов) так, чтобы не задеть кровеносные сосуды и опухоль. Через один из проколов вставляется рукав (диаметром не более 12 мм), брюшная полость наполняется углекислым газом.
Через другой прокол в брюшную полость вводится лапароскоп — миниатюрная видеокамера, которая обеспечивает обзор во время операции.
С помощью лапароскопа проводится ультразвуковое исследование, чтобы уточнить границы иссечения, выявить возможные дополнительные патологии.
Ткани иссекаются радионожом в границах, определенных планом операции. После этого хирург убеждается в отсутствии внутреннего кровотечения, истечения желчи в брюшную полость.
По завершении операции газ удаляется из брюшной полости.
Лапароскопическая резекция меньше травмирует мягкие ткани и считается более щадящим видом хирургического лечения.
Лапаротомическая операция
Если выполнение лапароскопической операции по причине невозможно, хирургическое лечение проводится с открытым доступом — через продольный или разрез брюшной стенки.
Операция выполняется под общим наркозом.
Создав доступ к печени, врач проводит ультразвуковое исследование органа, окончательно определяет границы иссечения тканей. Питающие этот участок кровеносные сосуды перевязываются, желчные протоки блокируются.
Раковая опухоль удаляется скальпелем в пределах здоровых тканей. После этого врач выполняет ушивание ран, удаляет остатки крови и асептического раствора из брюшной полости, устанавливает дренаж и зашивает рану.
Механическая желтуха: причины возникновения.
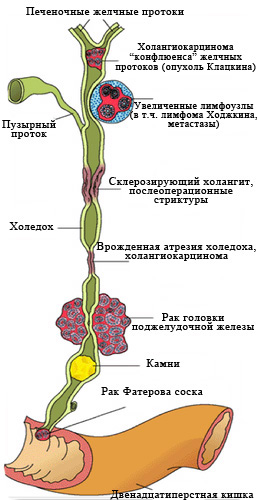
Рис. 2 Наиболее частые причины
возникновения механической желтухи.
Заболеваний, вызывающих нарушение оттока желчи, множество.
Основные - перечислены на рис 2.
К сожалению, в 40-67% случаев причиной механической желтухи являются опухоли, причем доброкачественными они бывают лишь в 2-3% случаев.
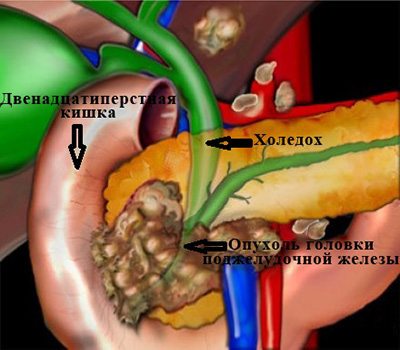
Самая частая причина, с которой приходится сталкиваться врачам – это рак головки поджелудочной железы.
Опухоль сдавливает проток извне, нарушая отток желчи. (рис. 3)
Механическая желтуха при раке поджелудочной железы – способы лечения
Рассмотреть все возможные виды лечения при различных причинах возникновения механической желтухи в рамках одной статьи невозможно. Поэтому я остановлюсь более подробно на вариантах лечения самой сложной категории больных – со злокачественными образованиями, вызывающими сдавление желчных протоков.
В каждом случае вопрос о возможности полного удаления опухоли решается индивидуально, это зависит от множества факторов: распространенности процесса, возраста больного, наличия сопутствующих заболеваний и т.п. Эти операции считаются одними из самых сложных в современной абдоминальной хирургии и выполняются, как правило, в специализированных отделениях опытными хирургами-онкологами.
Чем опасна механическая желтуха?
Как я уже упоминал, основным параметром, который оценивает выраженность механической желтухи, является уровень общего билирубина в крови. Все вышеперечисленные способы лечения, в том числе и радикальное хирургическое вмешательство, за редким исключением, возможны при уровне общего билирубина крови ниже 50-90 мкмоль\л (норма 3-17 мкмоль\л) из-за высокого риска осложнений. Однако видимая желтушность склер и кожи возникает, как правило, при уровне билирубина выше 100-120 мкмоль\л. При уровне выше 300-350 мкмоль\л билирубин начинает проникать через гематоэнцефаличсекий барьер, т.е. поступать в головной мозг и при дальнейшем нарастании вызывает тяжелую интоксикацию, вплоть до летального исхода.
По данным литературы в условиях обструкции желчных путей и их воспаления оперативное лечение является рискованным, сопровождается большим количеством осложнений, а летальность достигает 10-34%, что в 4 раза выше, чем в тех случаях, когда механическую желтуху удается ликвидировать до операции.
Поэтому одной из первых задач при лечении механической желтухи является снижение уровня билирубина в крови – для лечения интоксикации и подготовки больного для того или иного вида специализированной медицинской помощи (операция, химио- или лучевая терапия).
Выбор метода лечения механической желтухи
Консервативная терапия (внутривенные инфузии препаратов) у больных механической желтухой опухолевого генеза редко бывает эффективна. И на первый план выходят хирургические способы декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
Последний способ на сегодняшний день используется достаточно редко, так как он сопряжен с боʹльшим количеством осложнений. Его применяют при технической невозможности выполнения операции первыми двумя способами или при отсутствии в стационаре специалистов нужного профиля.
У 70-80% процентов пациентов с механической желтухой возможно применение обоих способов декомпрессии, и тогда выбор во многом зависит от того, насколько тот или иной способ более распространен в конкретном стационаре (техническая оснащенность, опыт того или иного специалиста, от которого во многом зависит процент успешных вмешательств и количество осложнений).
Механическая желтуха – хирургическое лечение в Санкт-Петербурге
Подробнее о малоинвазивных методиках чрескожногочреспеченочного дренирования и стентирования желчных протоков для купирования механической желтухи можно узнать из второй части статьи.
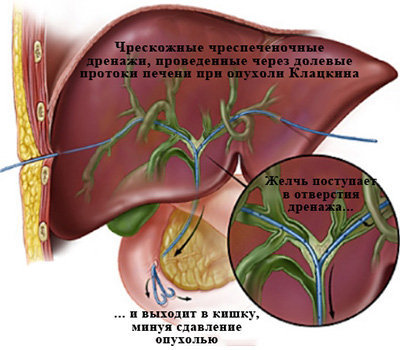
Чрескожное чреспеченочное дренирование и стентирование желчных протоков для лечения механической желтухи.
Являясь специалистом-рентгенохирургом, хочу подробнее остановиться именно на методике чрескожной чреспеченочной декомпрессии желчных протоков при злокачественной природе механической желтухи.
Чрескожная чреспеченочная холангиография – условия выполнения, преимущества и недостатки метода.
Необходимым условием для выполнения чрескожной пункции является расширение внутрипеченочных желчных протоков до 3-5 мм. При механической желтухе любой этиологии это явление достаточно распространено, при нарушении оттока желчи, она начинает накапливаться в первую очередь именно в протоках, постепенно расширяя их. Если препятствие (камень или опухоль) не полностью сдавливает холедох, т.е. часть желчи все-таки оттекает в кишку, то этот процесс может занять некоторое время.
Преимущества метода:
Недостатки метода:
- Выполняется под контролем рентгеноскопии (хотя современное оборудование позволяет снизить дозу излучения до минимальных цифр – меньше, чем при проведении компьютерной томографии).
- При установке наружного или наружно-внутреннего холангиодренажа часть желчи оттекает в специальный пластиковый контейнер, который нужно носить с собой от 3 до 14 дней, что ухудшает качество жизни пациента.
В стационаре больные с механической желтухой поступают на отделения хирургии/онкологии. Как правило, операции направленные на декомпрессию желчных протоков являются ургентными – т.е. достаточно срочными, чтобы избежать осложнений, связанных с интоксикацией билирубином, но при этом и не выполняющиеся сразу же при поступлении больного. Обычно у врачей есть 1-3 дня на дообследование пациента – установку причины желтухи (камень, опухоль, стриктура), определение уровня билирубина крови, и др. анализы, которые нужно учитывать при подготовке к операции.
Больному объясняются цели операции, ее риски и возможные осложнения, подписывается добровольное информированное согласие на процедуру. Накануне разрешается легкий ужин, в день вмешательства – голод.
Чрескожное чреспеченочное дренирование при раке поджелудочной железы и желчных протоков.
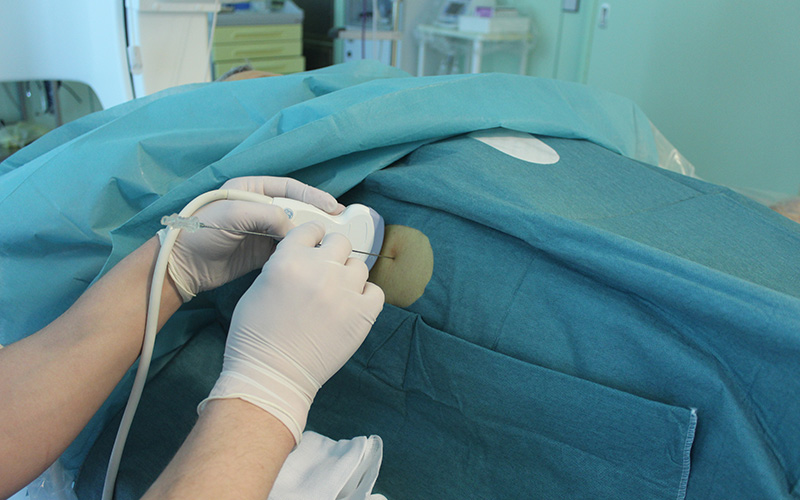
Рис. 2. Пункция желчных протоков под контролем ультразвука справа в 8 межреберьи.
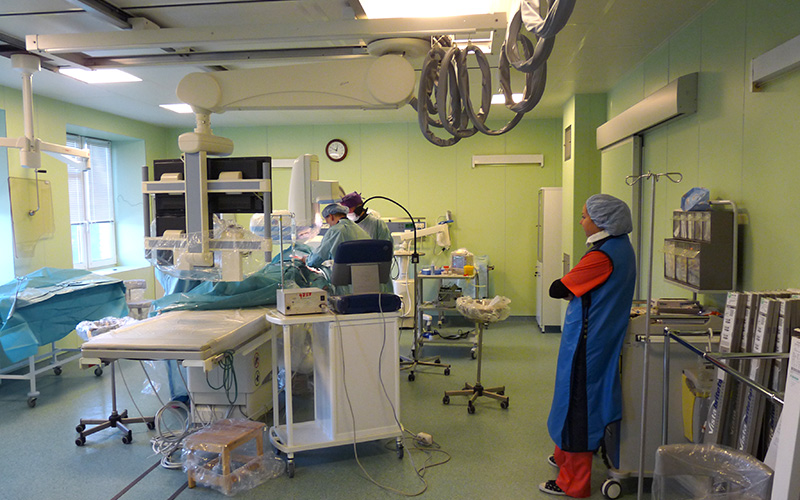
Операции чрескожного чреспеченочного холангиодренирования (ЧЧХД) и стентирования проводятся в специально оборудованной рентгеноперационной.
Вмешательство выполняется под местной анестезией, как правило, 20-30 мл 1% раствора лидокаина. В условиях нашего стационара в операционной всегда находится врач анестезиолог-реаниматолог, который в случае необходимости обеспечивает проведение внутривенной анестезии.
Место пункции выбирается индивидуально, в зависимости от анатомического строения и локализации препятствия. Как правило, доступ к протокам правой доли печени осуществляется из 7-8 межреберья по линии проведенной перпендикулярно от переднего угла подмышечной впадины. Доступ к протокам левой доли – из-под мечевидного отростка.
Правильный выбор доступа в наибольшей степени влияет на безопасность методики.
Как происходит операция дренирования желчных протоков?
После обработки кожи раствором антисептика и анестезии, кожа в месте пункции надсекается скальпелем, для облегчения ввода пункционной иглы. Сама игла имеет диаметр менее 1 мм. Под контролем ультразвука или рентгеноскопии она проводится на глубину в 5-10 см до попадания в расширенный желчный проток.
Через иглу вводится несколько миллилитров неионного йодсодержащего контрастного препарата (омнипак, оптирей). Это делается для того, чтобы убедиться в попадании именно в желчный проток, а не сосуды печени. Через просвет иглы заводится тонкий мягкий проводник диаметром до 0,3 мм, игла извлекается, а по установленному проводнику заводится тонкий пластиковый катетер (диаметр менее 2 мм). Через него вводится 20-30 мл контрастного вещества – выполняется т.н. холангиография.
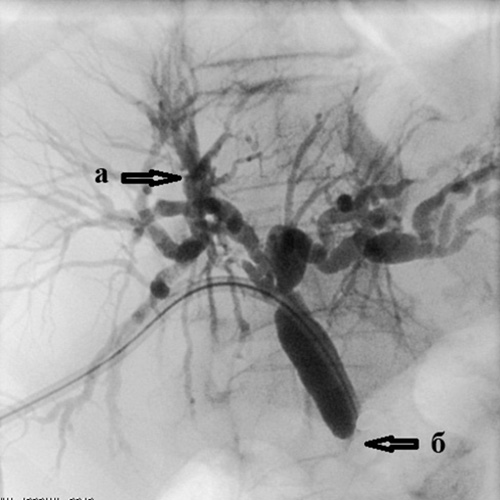
Рис. 3. Чрескожная чреспеченочная холангиография.
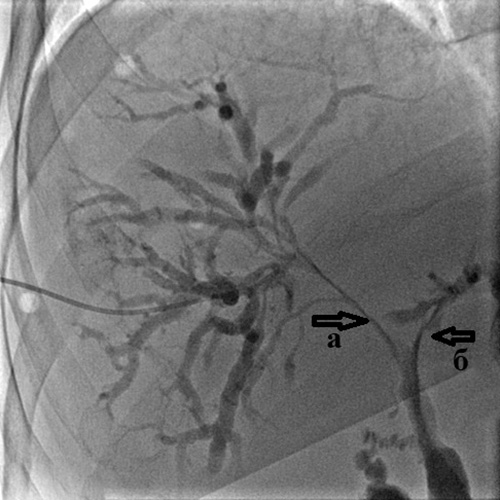
Рис. 4. Холангиография при механической желтухе,
вызванной опухолью Клацкина.
Холангиография при механической желтухе, вызванной опухолью Клацкина.
Определяется выраженное сужение правого (а) и левого (б) долевых желчных протоков
из-за прорастания холангиокарциномы.
Тугое заполнение желчных протоков позволяет с точностью определить уровень
и степень блокирования желчных протоков, степень их расширения, дефекты их заполнения
(видны крупные конкременты ивнутрипросветные опухоли), а также определить тактику
и способ дальнейшего лечения – декомпрессии желчных протоков.
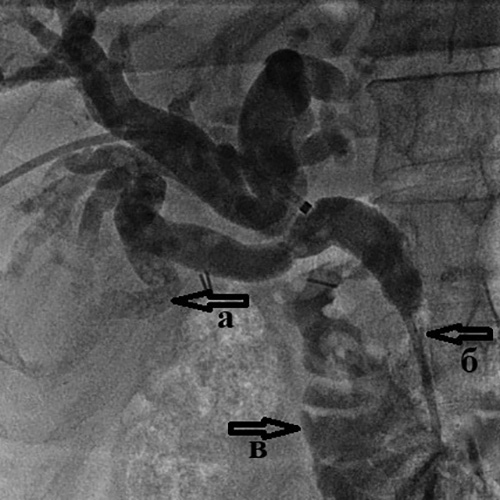
Рис. 5. Холангиография при внутрипеченочном
холангиолитиазе
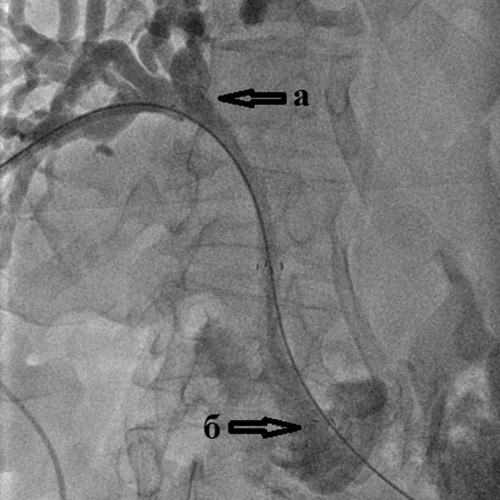
Холангиография при внутрипеченочном холангиолитиазе:
а) множественные мелкие конкременты (камни) размером до 2-3 мм
внутри расширенных желчных протоков правой доли печени;
б) доброкачественная (поствоспалительная) стриктура терминального отдела холедоха;
в) поступление контрастного вещества в двенадцатиперстную кишку
через установленный чрескожный чреспеченочный дренаж.
Желчь, полученную при первичной пункции желчных протоков,
часто берут на посев и определение чувствительности к антибиотикам.
Это очень способствует борьбе с таким частым осложнением механической желтухи,
как холангит – т.е. воспаление стенки желчного протока.

Рис. 6 - Дренажная трубка для чрескожного чреспеченочного
дренирования желчных протоков.
После определения уровня блока врач при помощи катетеров различной формы и проводников разной жесткости, выполняет реканализацию препятствия (проводник через стриктуру или сдавленный извне холедох проводится в тонкую кишку).
По проводнику в кишку для восстановления оттока желчи заводится пластиковая трубка диаметром около 3 мм с большим количеством отверстий – дренаж.
Он позиционируется таким образом, чтобы дренажные отверстия находились и до и после препятствия. Таким образом, желчь попадает в дренажную трубку до препятствия и выходит из отверстий в кишку уже после него.
На первые 2-3 суток к наружному концу дренажа (в межреберьи) подсоединяется пластиковый мешок. Это позволяет ликвидировать избыток желчи, находящейся в протоках и проконтролировать (вовремя выявить) возможные осложнения, такие как гемобилия – кровотечение в желчные протоки.
Если препятствие пройти не удается, то дренаж оставляется только на наружный отток, чтобы уменьшить уровень билирубина в крови и его токсические эффекты. Желчь в таких случаях больному приходится пить (вместе с соком или водой), так как с ней теряются необходимая жидкость и микроэлементы, которые необходимы и без того истощенному организму. Через несколько дней, когда проходит воспаление и отек стенки желчных протоков, как правило, предпринимается повторная попытка прохождения препятствия. После установки дренажа в нужной позиции он фиксируется к коже швом, что снижает риск его смещения.
Лечение после снижения уровня билирубина. Уход за дренажем желчных протоков.
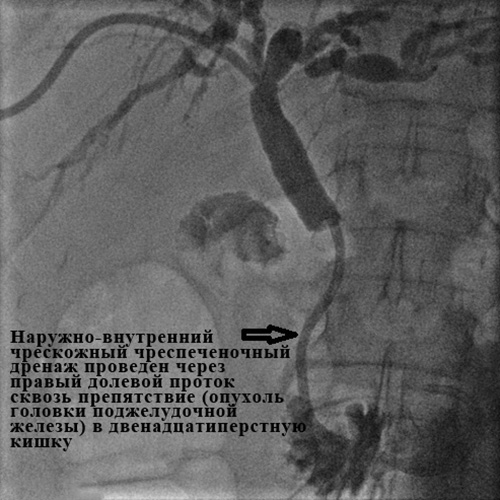
Рис. 7. Наружно-внутреннее чрескожное чреспеченочное холангиодренирование.
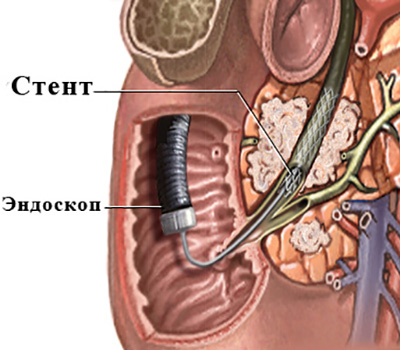
Стентирование желчных протоков при механической желтухе.
Для того, чтобы избежать этих осложнений, у больных с неоперабельным злокачественным процессом (в некоторых случаях и при других причинах механической желтухи) была разработана операция стентирования желчных протоков. По сути, она является логическим продолжением операции дренирования, и, по-возможности, выполняется стабильным больным с удовлетворительным прогнозом по выживаемости.
Диаметр раскрытого баллона составляет 6-8мм. Баллон сдувается и удаляется, а по тому же проводнику заводится стент.
Стент (как и баллон) свернут на специальной системе доставки, которая является достаточно тонкой, и не требует дополнительного расширения канала, в котором ранее находился дренаж.
Стент заводится и открывается таким образом, чтобы перекрыть стриктуру, но не перекрыть при этом остальные желчные протоки.
 |  |
| Рис. 11. Стент-графт с политетрафторэтиленовым покрытием для стентирования желчных протоков. | Рис. 12. Стент-графт установленный в холедох от места слияния долевых желчных протоков (а) до двенадцатиперстной кишки (б) для лечения механической желтухи, вызванной метастазами рака толстой кишки в ворота печени. |
При необходимости, в момент раскрывания баллона и стента используют добавление внутривенной анестезии. После установки стента за больным наблюдают несколько дней в условиях хирургического отделения, затем, убедившись в отсутствии осложнений, выписывают для продолжения лечения (химиотерапия, лучевая терапия, фотодинамическая терапия) в специализированном учреждении или по месту жительства (симптоматическая терапия).
Механическая желтуха – цена операции, где делают дренирование и стентирование желчных протоков.
В большинстве стационаров Санкт-Петербурга, малоинвазивные операции выполняются платно, т.к. требуют достаточно дорогостоящего расходного материала и наличия опытных специалистов.
Читайте также:

