Реферат на тему диуретики
Обновлено: 05.07.2024
Для лечения гипертонической болезни широко используются диуретики (чаще в сочетании с другими гипотензивными препаратами). Диуретики (или мочегонные средства) снижают реабсорбцию натрия (также других электролитов) и воды в почечных канальцах, увеличивая выведение жидкости из организма. При лечении гипертонической болезни чаще всего используют тиазидные и тиазидоподобные мочегонные, влияющие на кортикальный отдел петли Генле, петлевые диуретики, действующие на всем протяжении восходящего отдела петли, и калийсберегающие. При гипертонической болезни применяют мочегонные, эффект которых развивается постепенно и носит продолжительный характер.
Механизм гипотензивного действия мочегонных средств в основном связан с выделением ионов натрия и воды из организма и уменьшением объема циркулирующей крови. Кроме того, при длительном применении происходит постепенное вымывание ионов натрия из сосудистой стенки и снижается ее чувствительность к катехоламинам. Тиазидные мочегонные - гидрохлоротиазид (дихлотиазид), циклопентиазид (циклометиазид) и тиазидоподобные - клопамид (бринальдикс) действуют в переходной части кортикального отдела восходящей петли Генле и начального отрезка дистального, а также частично влияют на проксимальный каналец. Они выводят ионы натрия, хлора, калия, магния и НСОз, но увеличивают в плазме крови содержание ионов кальция и мочевой кислоты.
Индапамид (арифон) - диуретик, применяемый в основном при гипертонической болезни. Действует в кортикальном сегменте восходящей петли Генле и дистального канальца, частично в проксимальном. Накапливается в стенке сосудов, уменьшает содержание в ней свободного кальция, расслабляя ее. Арифон снижает чувствительность сосудистой стенки к катехоламинам, увеличивает количество простациклина, который, в свою очередь, способствует дилатации и обладает антиагрегационной активностью; оказывает длительное гипотензивное действие.
Петлевые диуретики - фуросемид (лазикс), кислота этакриновая (урегит) являются наиболее сильными мочегонными средствами. Механизм их действия связан с угнетением реабсорбции ионов на всем протяжении восходящего отдела петли Генле. Фуросемид выводит ионы натрия, хлора, калия, кальция, магния, но снижает экскрецию мочевой кислоты. Он расширяет сосуды и увеличивает почечный кровоток, повышая синтез сосудорасширяющих простагландинов, обладает антиагрегационной активностью (за счет простациклина). Применяется при отеке мозга и легких, сердечной недостаточности, для купирования гипертонических кризов, реже - для терапии гипертонической болезни.
Осложнения: гипокалиемия (необходимо назначать диету, богатую калием); задержка выделения мочевой кислоты (может вызвать обострение подагры); гипергликемия (возможно обострение сахарного диабета); негативное влияние на липидный обмен. Эти эффекты характерны для многих салуретиков. При применении фуросемида может также возникнуть обратимое снижение слуха.
Спиронолактон (верошпирон) - антагонист альдостерона, стероидный калийсберегающий диуретик. Являясь конкурентным антагонистом альдостерона, устраняет его влияние на синтез белков-переносчиков (пермеаз), принимающих участие в реабсорбции натрия в дистальных канальцах. В результате экскреция ионов натрия увеличивается, но уменьшается выделение калия и мочевины. Эффект развивается постепенно через 4-5 дней и проявляется при достаточно высоком уровне альдостерона. Применяют спиронолактон при отеках, связанных с сердечной недостаточностью, при гипокалиемии, циррозе печени, гипертонической болезни. Его часто комбинируют с другими диуретиками (фуросемид, тиазидные мочегонные).
Осложнения: тошнота, сонливость, обратимая форма гинекомастии, иногда - гиперкалиемия.
Назначают внутрь, под кожу, внутримышечно и внутривенно.
Выпускается в таблетках по 0,000075 и 0,00015 г; в ампулах по 1 мл 0,01% раствора.
Выпускается в таблетках по 0,0001 и 0,00025 г.
Назначают внутрь и внутривенно.
Выпускается в таблетках по 0,01 и 0,04 г; в ампулах по 1 мл 0,25% раствора.
Выпускается в таблетках по 0,025 и 0,1 г.
Назначают внутримышечно и внутривенно.
Выпускается в ампулах по 5, 10 и 20 мл 20% и 25% раствора.
Назначают внутрь, внутримышечно и внутривенно.
Выпускается в таблетках по 0,02; 0,002; 0,003 и 0,004 r; в ампулах по 1,2 и 5 мл 0,5% или 1% раствора.
Мочегонные средства, или диуретики, — это препараты, которые увеличивают количество выделяемой мочи. Большинство диуретиков также увеличивают выделение с мочой растворенных веществ, особенно натрия и хлора. В клинике преимущественно используют средства, уменьшающие реабсорбцню натрия в канальцах и вызывающие натрийурез (усиленное выделение натрия), что, в свою очередь, повышает диурез (усиленное выделение воды), т.е. в большинстве случаев увеличение выделения воды — вторичный процесс, возникающий вследствие низкой реабсорбции натрия в канальцах.
Ионы Na+, остающиеся в просвете канальцев, создают высокое осмотическое давление, которое препятствует реабсорбции воды. Поскольку канальцевая реабсорбция многих растворенных веществ (ионов калия, хлора, магния и кальция) по отношению к реабсорбцин натрия вторична, прием ряда мочегонных препаратов также увеличивает выделение этих веществ с мочой.
Наиболее часто диуретики применяют для снижения объема внеклеточной жидкости, что особенно важно при заболеваниях, сопровождающихся отеками или повышением артериального давления. Потеря организмом натрия уменьшает в основном объем внеклеточной жидкости, поэтому показаниями к применению мочегонных средств служат состояния, при которых объем внеклеточной жидкости увеличен.
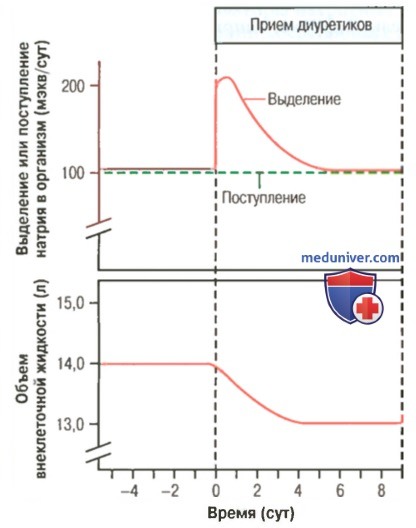
Выделение натрия и состояние объема внеклеточной жидкости при приеме диуретиков.
Резкое увеличение выделения натрия сопровождается уменьшением объема внеклеточной жидкости.
При постоянном уровне поступления натрия в организм уровень его выделения благодаря механизмам компенсации становится равен поступившему количеству
Некоторые диуретики способны увеличить выделение мочи более чем в 20 раз уже через несколько минут после введения. Однако эффективность воздействия большинства препаратов на выделение почками соли и воды снижается в течение нескольких суток от начала их регулярного приема (для облегчения понимания просим вас изучить рисунок выше), что является следствием активации других компенсаторных реакций.
Эти ответы развиваются вследствие снижения объема внеклеточной жидкости, что часто сопровождается снижением артериального давления и скорости клубочковой фильтрации, увеличением секреции ренина и образованием ангиотензина II. Развитие подобных реакций в итоге уменьшает влияние диуретиков на выделение мочи. Итак, восстановление гомеостаза, при котором выделение мочи станет равным поступлению жидкости в организм, произойдет лишь после снижения показателей артериального давления и объема внеклеточной жидкости и, соответственно, уменьшения выраженности симптомов, проявляющихся в виде артериальной гипертонии или отеков, явившихся поводом для назначения диуретиков.
Множество диуретиков, используемых в клинике, имеют разные механизмы действия и, следовательно, снижают реабсорбцию в различных сегментах канальцевой системы нефрона. Классификация мочегонных средств и механизмов их действия приведены в таблице ниже.

а) Осмотические диуретики снижают реабсорбцию воды, увеличивая осмотическое давление жидкости в просвете канальца. Введение в кровоток крови веществ, которые плохо реабсорбируются в канальцах, например мочевины, маннитола и сахарозы, вызывает увеличение выделения молекул этих осмотически активных веществ в просвет канальцев. Высокое осмотическое давление, вызванное этими веществами, существенно снижает реабсорбцию воды, способствуя попаданию большого количества жидкости в конечную мочу.
Большой объем мочи также образуется при определенных заболеваниях, когда избыток растворенных веществ не способен реабсорбироваться из просвета канальцев. Например, при увеличении концентрации глюкозы в крови, достигающей высокого уровня при сахарном диабете, ее высокая фильтрационная нагрузка превышает возможность клеток канальцев реабсорбировать это вещество из жидкости внутри просвета канальцев, т.е. превышает значение максимального транспорта для глюкозы.
При содержании глюкозы в плазме порядка 250 мг/дл клетки эпителия канальцев способны лишь ненамного усилить реабсорбцию.
Избыток глюкозы остается в просвете канальца, она действует подобно осмотическим диуретикам, вызывая быструю потерю жидкости с выделяемой мочой. У больных сахарным диабетом повышенное выделение мочи уравновешивается высоким уровнем потребления жидкости благодаря активации механизма жажды.
б) Петлевые диуретики уменьшают активную реабсорбцию ионов натрия, хлора и калия в толстом сегменте восходящего отдела петли Генле. Фуросемид, этакриновая кислота и буметанид — мощные мочегонные средства, которые уменьшают активную реабсорбцию в толстом восходящем отделе петли Генле, блокируя деятельность переносчика, расположенного на апикальной мембране клеток эпителия канальцев и совместно транспортирующего 1 ион Na+, 2 иона Сl- и 1 ион К+. Эти диуретики являются наиболее эффективными препаратами, используемыми в клинике.
Блокируя активный котранспортный механизм в петле Генле, петлевые диуретики увеличивают выделение с мочой ионов Na+, Сl-, К+, других электролитов, а также воды по двум причинам: (1) существенно увеличивают количество растворенных веществ в просвете дистальных сегментов нефрона, действуя как осмотические вещества, препятствуя таким образом реабсорбции воды; (2) влияют на противоточно-множительную систему, уменьшая поглощение ионов из петли Генле в мозговое вещество почки, снижая таким образом в нем осмолярность межклеточной жидкости.
Благодаря этому свойству диуретики нарушают способность почек формировать концентрированную или разведенную мочу. Образование разведенной мочи нарушается вследствие снижения реабсорбции ионов Na+ и Сl- в петле Генле, что способствует выделению большого количества этих ионов, а также соответствующего объема жидкости с конечной мочой.
Способность почек концентрировать мочу нарушается вследствие снижения содержания этих ионов, а следовательно, и низкой осмолярности межклеточной жидкости в мозговом веществе почки, поэтому снижается реабсорбция жидкости в собирательных протоках и, как следствие, уменьшается способность почек образовывать максимально концентрированную мочу. Кроме того, снижение осмолярности в мозговом веществе уменьшает реабсорбцию воды в нисходящем отделе петли Генле.
Таким образом, при использовании диуретиков в конечную мочу может поступать до 20-30% жидкости, прошедшей почечный фильтр, благодаря чему при необходимости можно в течение нескольких минут увеличить выделение мочи по сравнению с нормой в 25 раз.
Видео физиология фильтрации в почках и поддержки осмотического давления крови - профессор, д.м.н. П.Е. Умрюхин
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Для лечения гипертонической болезни широко используются диуретики (чаще в сочетании с другими гипотензивными препаратами). Диуретики (или мочегонные средства) снижают реабсорбцию натрия (также других электролитов) и воды в почечных канальцах, увеличивая выведение жидкости из организма. При лечении гипертонической болезни чаще всего используют тиазидные и тиазидоподобные мочегонные, влияющие на кортикальный отдел петли Генле, петлевые диуретики, действующие на всем протяжении восходящего отдела петли, и калийсберегающие. При гипертонической болезни применяют мочегонные, эффект которых развивается постепенно и носит продолжительный характер.
Механизм гипотензивного действия мочегонных средств в основном связан с выделением ионов натрия и воды из организма и уменьшением объема циркулирующей крови. Кроме того, при длительном применении происходит постепенное вымывание ионов натрия из сосудистой стенки и снижается ее чувствительность к катехоламинам. Тиазидные мочегонные - гидрохлоротиазид (дихлотиазид), циклопентиазид (циклометиазид) и тиазидоподобные - клопамид (бринальдикс) действуют в переходной части кортикального отдела восходящей петли Генле и начального отрезка дистального, а также частично влияют на проксимальный каналец. Они выводят ионы натрия, хлора, калия, магния и НСОз, но увеличивают в плазме крови содержание ионов кальция и мочевой кислоты.
Индапамид (арифон) - диуретик, применяемый в основном при гипертонической болезни. Действует в кортикальном сегменте восходящей петли Генле и дистального канальца, частично в проксимальном. Накапливается в стенке сосудов, уменьшает содержание в ней свободного кальция, расслабляя ее. Арифон снижает чувствительность сосудистой стенки к катехоламинам, увеличивает количество простациклина, который, в свою очередь, способствует дилатации и обладает антиагрегационной активностью; оказывает длительное гипотензивное действие.
Петлевые диуретики - фуросемид (лазикс), кислота этакриновая (урегит) являются наиболее сильными мочегонными средствами. Механизм их действия связан с угнетением реабсорбции ионов на всем протяжении восходящего отдела петли Генле. Фуросемид выводит ионы натрия, хлора, калия, кальция, магния, но снижает экскрецию мочевой кислоты. Он расширяет сосуды и увеличивает почечный кровоток, повышая синтез сосудорасширяющих простагландинов, обладает антиагрегационной активностью (за счет простациклина). Применяется при отеке мозга и легких, сердечной недостаточности, для купирования гипертонических кризов, реже - для терапии гипертонической болезни.
Осложнения: гипокалиемия (необходимо назначать диету, богатую калием); задержка выделения мочевой кислоты (может вызвать обострение подагры); гипергликемия (возможно обострение сахарного диабета); негативное влияние на липидный обмен. Эти эффекты характерны для многих салуретиков. При применении фуросемида может также возникнуть обратимое снижение слуха.
Спиронолактон (верошпирон) - антагонист альдостерона, стероидный калийсберегающий диуретик. Являясь конкурентным антагонистом альдостерона, устраняет его влияние на синтез белков-переносчиков (пермеаз), принимающих участие в реабсорбции натрия в дистальных канальцах. В результате экскреция ионов натрия увеличивается, но уменьшается выделение калия и мочевины. Эффект развивается постепенно через 4-5 дней и проявляется при достаточно высоком уровне альдостерона. Применяют спиронолактон при отеках, связанных с сердечной недостаточностью, при гипокалиемии, циррозе печени, гипертонической болезни. Его часто комбинируют с другими диуретиками (фуросемид, тиазидные мочегонные).
Осложнения: тошнота, сонливость, обратимая форма гинекомастии, иногда - гиперкалиемия.
Назначают внутрь, под кожу, внутримышечно и внутривенно.
Выпускается в таблетках по 0,000075 и 0,00015 г; в ампулах по 1 мл 0,01% раствора.
Выпускается в таблетках по 0,0001 и 0,00025 г.
Назначают внутрь и внутривенно.
Выпускается в таблетках по 0,01 и 0,04 г; в ампулах по 1 мл 0,25% раствора.
Выпускается в таблетках по 0,025 и 0,1 г.
Назначают внутримышечно и внутривенно.
Выпускается в ампулах по 5, 10 и 20 мл 20% и 25% раствора.
Назначают внутрь, внутримышечно и внутривенно.
Выпускается в таблетках по 0,02; 0,002; 0,003 и 0,004 r; в ампулах по 1,2 и 5 мл 0,5% или 1% раствора.
Авторы: Максимов М.Л. 1, 2, 3 , Ермолаева А.С. 4 , Кучаева А.В. 5
1 ФГБОУ ДПО РМАНПО Минздрава России, Москва, Россия
2 ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия
3 КГМА — филиал ФГБОУ ДПО РМАНПО Минздрава России, Казань, Россия
4 ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет), Москва
5 КГМА — филиал ФГБОУ ДПО РМАНПО Минздрава России, Казань
Диуретики — это лекарственные средства, применяемые для усиления образования мочи, выведения из организма избыточного количества воды и устранения отеков. В обзорной статье представлены клинико-фармакологические подходы к диуретической терапии, данные о применении основных классов диуретиков. Основное внимание в статье сосредоточено на эффективности и профиле безопасности петлевых диуретиков и наиболее современного препарата из данной группы — торасемида, обладающего дополнительными свойствами. Обусловленная способностью блокировать альдостероновые рецепторы возможность торможения миокардиального фиброза под действием торасемида может обеспечивать этому препарату дополнительные преимущества с точки зрения замедления прогрессирования хронической сердечной недостаточности и увеличения выживаемости больных. Эффективность и профиль безопасности торасемида практически не меняются даже при существенном снижении скорости клубочковой фильтрации. Торасемид — вероятная альтернатива фуросемиду в лечении отечно-асцитического синдрома, в т. ч. резистентного к диуретикам, у больных циррозом печени. Торасемид отличается лучшей по сравнению с другими петлевыми диуретиками переносимостью. Торасемид, очевидно, следует рассматривать как наиболее предпочтительный препарат для лечения большинства вариантов отечного синдрома, в т. ч. резистентного к стандартным вариантам диуретической терапии.
Ключевые слова: диуретики, торасемид, хроническая сердечная недостаточность, артериальная гипертония, хроническая почечная недостаточность, эффективность, профиль безопасности, отеки, Тригрим ® .
Для цитирования: Максимов М.Л., Ермолаева А.С., Кучаева А.В. Выбор препарата для диуретической терапии: взгляд клинического фармаколога. РМЖ. 2018;1(II):115-119.
Choice of the drug for the diurethic therapy: a view of a clinical pharmacologist
Maksimov M. L. 1 , Ermolaeva A. S. 2 , Kuchaeva A. V. 1
1 Kazan State Medical Academy, branch of the Russian Medical Academy of Continuous Professional Education
2 Sechenov University, Moscow
Diuretics are the drugs used to enhance diuresis, remove excess amounts of water from the body and eliminate edema.
The review presents clinical and pharmacological approaches to diuretic therapy, data on the use of the main classes of diuretics. The article focuses on the efficasy and safety of loop diuretics, and the latest drug from this group — torasemide, which has additional advantages. Due to the ability of torasemide to block aldosterone receptors thus inhibiting myocardial fibrosis, this drug may provide additional benefits in terms of slowing the progression of chronic heart failure and increasing patient survival. The efficasy and safety of torasemide are practically not affected even by a significant decrease in the glomerular filtration rate. Torasemide is a probable alternative to furosemide in the treatment of edematous-ascitic syndrome, including the one resistant to diuretics, in patients with liver cirrhosis. Torasemide is better tolerated than other loop diuretics. Torasemide, obviously, should be considered as the drug of choice for the treatment of most variants of edematous syndrome, including those resistant to standard diuretic therapy.
Key words: diuretics, torasemide, chronic heart failure, arterial hypertension, chronic renal failure, efficacy, safety, edemas, Trigrim ® .
For citation: Maksimov M.L., Ermolaeva A.S., Kuchaeva A.V. Choice of the drug for the diurethic therapy: a view of a clinical pharmacologist // RMJ. 2018. № 1(II). P. 115–119.
В статье с позиции клинического фармаколога обоснован выбор препарата для диуретической терапии. Основное внимание сосредоточено на эффективности и профиле безопасности петлевых диуретиков и наиболее современного препарата из данной группы — торасемида, обладающего дополнительными свойствами.
Введение
Диуретики — это препараты, применяемые для усиления образования мочи, выведения из организма избыточного количества воды и устранения отеков. Действие диуретических средств реализуется в нефроне. В нем происходит процесс мочеобразования — фильтрация первичной мочи из плазмы крови в клубочке нефрона и дальнейший процесс образования вторичной мочи в канальцевом аппарате нефрона за счет реабсорбции и секреции в мочу различных выделяемых веществ. Снижение скорости реабсорбции всего на 1% приводит к увеличению объема мочи в 2 раза. Поэтому лекарственные средства, обладающие даже незначительным влиянием на процессы обратного всасывания электролитов в канальцах нефрона, способны вызывать существенное изменение диуреза. Диуретики влияют на экскрецию калия, магния, хлора, фосфатов и бикарбонатов, что при длительном приеме проявляется возникновением различных побочных эффектов. С другой стороны, патологические процессы, приводящие к временному или постоянному изменению структуры клубочков и канальцев, способны вызывать серьезные изменения водно-электролитного баланса в организме [1–8].
Диуретики используются в комплексной терапии артериальной гипертонии (АГ) и занимают важное место в лечении ХСН. ХСН является одним из наиболее распространенных и прогностически неблагоприятных заболеваний современности, причем ХСН страдают 2–4% всего населения мира. По данным исследования ЭПОХА-ХСН, распространенность ХСН в РФ составляет 7% (7,9 млн человек). Несмотря на значительный прогресс в терапии ХСН за последние десяти-летия, смертность от этого заболевания остается крайне высокой, поэтому по-прежнему актуальны поиск новых и оптимизация существующих фармакологических подходов к терапии ХСН с целью достижения ее более высокой эффективности в облегчении клинических симптомов и исходов [1–12].
Классификация диуретиков
![Таблица 1. Классификация диуретиков [1, 2, 10–12]](https://www.rmj.ru/upload/medialibrary/8d1/115-1.jpg)
Диуретики различаются по механизму и силе действия, способности влиять на кислотно-щелочное равновесие, скорости наступления и продолжительности действия. Существуют несколько классификаций диуретиков, практически значимой представляется классификация, основанная на локализации и механизме действия (табл. 1) [1, 2, 10–12].
Принципы рациональной терапии и выбор диуретического препарата
![Таблица 2. Ключевые показания к назначению диуретиков [1, 2, 12]](https://www.rmj.ru/upload/medialibrary/c5c/115-2.jpg)
Принципиальными моментами в лечении мочегонными средствами являются:
назначение слабейшего из эффективных у данного больного диуретиков;
назначение мочегонных средств в минимальных дозах, позволяющих добиться эффективного диуреза (для активного диуреза прибавка должна составлять 800–1000 мл/сут, для поддерживающей терапии — не более 200 мл/сут);
при недостаточной эффективности применение комбинаций диуретиков с разным механизмом действия;
мочегонная терапия осуществляется только в ежедневном режиме. Прерывистые курсы мочегонной терапии приводят к гиперактивации нейрогормональных систем и росту уровня нейрогормонов.
Выбор диуретика зависит от характера и тяжести заболевания. В неотложных ситуациях (например, при отеке легких) используют сильно и быстро действующие петлевые диуретики внутривенно. При выраженном отечном синдроме (например, у пациентов с декомпенсацией ХСН) терапию также начинают с внутривенного введения петлевых диуретиков, с последующим переходом на прием фуросемида или торасемида внутрь. При недостаточной эффективности монотерапии используют комбинации диуретиков с разными механизмами действия. Комбинацию фуросемида или гидрохлортиазида (ГХТ) с калийсберегающими диуретиками используют также для предупреждения нарушений электролитного баланса. Комбинация ГХТ с петлевыми диуретиками должна применяться с осторожностью из-за высокого риска электролитных нарушений. Для длительной терапии (например, при АГ) используют тиазидные и тиазидоподобные диуретики, в отдельных случаях — калийсберегающие диуретики и торасемид. Осмотические диуретики используют для увеличения водного диуреза и предупреждения развития анурии (например, при гемолизе), а также для уменьшения внутричерепного и внутриглазного давления. Ингибиторы карбоангидразы используют при повышенном внутричерепном давлении, глаукоме, эпилепсии, острой высотной болезни, для повышения выведения с мочой фосфатов при тяжелой гиперфосфатемии [1, 11, 12].
В таблице 2 представлены показания к назначению отдельных представителей данного класса препаратов.
Правила назначения диуретиков при ХСН
Петлевые диуретики
Наиболее мощными и одними из наиболее часто применяемых из существующих сегодня мочегонных средств являются петлевые диуретики. Это препараты выбора во всех случаях, когда необходимо значительное увеличение диуреза. Данный класс препаратов используется как при хронических заболеваниях почек, так и при ХСН, в т. ч. декомпенсированной. Петлевые диуретики — единственная группа, применяющаяся при ХПН (СКФ 2,0 мг/дл) назначение малых доз фуросемида одновременно с ингибиторами АПФ или БРА способствует уменьшению риска гиперкалиемии и тем самым позволяет продолжить применение последних [11, 12, 14, 15].
Возможности применения торасемида в клинической практике
![Таблица 4. Особенности фармакокинетики и фармакодинамики торасемида [16–20]](https://www.rmj.ru/upload/medialibrary/b78/115-4.jpg)
Торасемид в меньшей степени, чем фуросемид, вызывает гипокалиемию, при этом он проявляет большую активность, и его действие более продолжительно. Диуретический эффект развивается примерно через 1 ч после приема препарата внутрь, достигая максимума через 3–6 ч, длится от 8 до 10 ч. Снижает систолическое и диастолическое АД. В настоящее время опыт применения торасемида основан на результатах крупных контролируемых исследований [16–18]. Особенности фармакокинетики и фармакодинамики, обеспечивающие торасемиду некоторые преимущества в эффективности в сравнении с другими диуретиками, представлены в таблице 4.
Дополнительным преимуществом торасемида является его способность блокировать рецепторы альдостерона, тем самым тормозя процессы ремоделирования миокарда, играющего одну из ведущих ролей в прогрессировании ХСН. М. Yamato et al. (2003) продемонстрировали достоверное увеличение концентрации альдостерона в сыворотке крови больных ХСН II–III функционального класса (ФК) (NYHA) под действием торасемида, но не фуросемида. Эти данные могут быть объяснены с позиций механизма отрицательной обратной связи, активирующегося в условиях блокады альдостероновых рецепторов торасемидом. Под действием торасемида было также отмечено достоверное уменьшение конечного диастолического диаметра левого желудочка (ЛЖ) и индекса массы миокарда ЛЖ. Способность торасемида предупреждать нарастание нарушений сократимости миокарда ЛЖ подтверждало также уменьшение плазменной концентрации мозгового натрийуретического пептида [17, 21].
Устранением так называемым геномных, профиброгенных эффектов альдостерона, по-видимому, могут быть обусловлены продемонстрированные в экспериментальных и клинических работах возможности альдостерона в устранении миокардиального фиброза. Под действием торасемида удалось наблюдать:
на экспериментальной модели аутоиммунного миокардита — уменьшение площади миокардиального фиброза, экспрессии профиброгенного моноцитарного хемоаттрактантного протеина типа 1 (МСР-1), коллагена III типа и альдостерон-синтазы в миокарде ЛЖ;
у больных ХСН II–IV ФК (NYHA) — уменьшение количества проколлагена типа I и коллагена типа I в миокарде.
Фуросемид указанных изменений не вызывал.
Таким образом, торасемид — первый петлевой диуретик, способный прямо тормозить ремоделирование миокарда за счет уменьшения выраженности его фиброза, достигаемого с помощью блокады рецепторов альдостерона и устранения геномных эффектов последнего. Названные свойства могут обусловливать дополнительное положительное влияние торасемида на прогноз у больных ХСН [17–22].
В постмаркетинговом нерандомизированном исследовании TORIC (TOrasemide In Congestive Heart Failure) сравнивали эффективность и безопасность торасемида (10 мг/сут) и фуросемида (40 мг/сут) или других диуретиков у 1377 больных с ХСН II–III ФК (NYHA). Торасемид по эффективности превосходил фуросемид и другие диуретики. Так, уменьшение ФК по NYHA было отмечено у 45,8 и 37,2% больных двух групп соответственно (р=0,00017). Кроме того, торасемид реже вызывал гипокалиемию, чем фуросемид и другие диуретики (12,9% и 17,9% соответственно, р=0,013) [23].
Положительное влияние торасемида на прогноз у больных ХСН подтверждалось более чем в 2 раза меньшей величиной смертности по сравнению с группой, получавшей фуросемид и другие диуретики. Меньшая смертность пациентов, получавших торасемид, может быть связана как с его способностью тормозить миокардиальный фиброз, так и с более низкой частотой гипокалиемии [23].
В отличие от фуросемида эффективность торасемида практически не меняется в зависимости от степени снижения СКФ, что позволяет применять его в меньших дозах. При ХПН торасемид [24–26]:
не менее эффективен, чем фуросемид, в увеличении диуреза, экскреции натрия и снижении повышенного АД;
биодоступность не меняется при хронической болезни почек III (СКФ 30–60 мл/мин) и IV (СКФ Литература
Читайте также:

