Реферат лучевая диагностика заболеваний придаточных пазух носа
Обновлено: 04.07.2024
Бисенова Э.М., Рудазова К.В.
Научный руководитель: ассистент кафедры Крючков И.А.
Университетская клиническая больница №1 имени С.Р. Миротворцева СГМУ ФГБОУ ВО Саратовский ГМУ им. В.И. Разумовского Минздрава России Кафедра лучевой диагностики и лучевой терапии им. профессора Н.Е. Штерна
Актуальность. Распространенность заболеваний ЛОР-органов по данным обращаемости составляет 105,4 случаев на 1000 населения в РФ. Заболеваемость воспалительными и не воспалительными заболеваниями ЛОР-органов не имеет тенденции к снижению. До 15% взрослого населения в мире страдают различными формами ОС, у детей он встречается еще чаще. В России данное заболевание ежегодно переносят не менее 10 млн. человек.
Цель работы: оценить информативность рентгенографии (РГ) в дифференциальной диагностике заболеваний придаточных пазух носа (ППН).
Материалы и методы. Проведен анализ историй болезни и рентгенограмм 44 пациента в возрасте от 17 до 50 лет, обращавшихся в отоларингологическое отделение УКБ №1 им. С.Р. Миротворцева с октября по декабрь 2020 года.
Результаты. При РГ ППН у 20 из 44 пациентов (45,5%) выявлено острое воспаление гайморовых пазух: одностороннее поражение – у 10 (22,7%): в 4-х случаях (9,09%) синусит верхнечелюстных пазух в фазе отека, в 3-х (6,8%) – в фазе экссудации (тотальное поражение), в 3-х (6,8%) – в фазе экссудации (частичное поражение); двухстороннее поражение наблюдалось у 10 пациентов (22,7%): в 6-ти случаях (13,6%) острый верхнечелюстной синусит выявлен в фазе отека с одной стороны, в фазе экссудации – с другой, и у 4-х (9,09%) пациентов синусит верхнечелюстных пазух в фазе экссудации с двух сторон.
Хронический верхнечелюстной синусит в стадии обострения выявлен у 12 (27,27%) пациентов; у 4 (9,09%) пациентов - вне обострения с признаками эксцентрической облитерации. В 4 из 44 наблюдений (9,09%) был обнаружен одонтогенный синусит.
Выявленные по данным РГ воспалительные изменения ППН были подтверждены клиническим течением и результатами РГ в динамике.
Киста гайморовой пазухи выявлена у 3 больных (6,8%), на РГ отмечалась полусферическая тень с четким ровным контуром, исходящая из нижней стенки ГП, подтверждены КТ. Остеома лобной пазухи была выявлена у 1 (2,27%) больного, отмечалась высокоинтенсивная однородная тень с ровными четкими контурами, исходящая из верхней стенки ЛП, подтверждена КТ.
Выводы. Рентгенография является эффективным методом диагностики заболеваний ППН, позволяющим не только диагностировать наличие патологических изменений, но и провести дифференциальную диагностику заболеваний ППН.
Характеристика особенностей придаточных пазух носа. Описания синусита, воспаления пазух носа, возникающего как осложнение при инфекционных заболеваниях. Классификация синуситов по форме и течению. Переход воспалительного процесса на костные стенки пазухи.
| Рубрика | Медицина |
| Вид | презентация |
| Язык | русский |
| Дата добавления | 11.10.2013 |
| Размер файла | 242,3 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
HTML-версии работы пока нет.
Cкачать архив работы можно перейдя по ссылке, которая находятся ниже.
Подобные документы
Боли в области носа. Распространение отека и гиперемии на щеку и нижнее веко. Конусовидный инфильтрат, покрытый гиперемированной кожей. Проведение рентгенографии придаточных пазух носа. Эндомикроскопия носа и околоносовых пазух. Лечение фурункула носа.
история болезни [14,1 K], добавлен 08.04.2013
Определение верхней, нижней и боковой границы области носа человека. Изучение строения наружного носа: мышцы, кровоснабжение и венозной лимфоток. Стенки полости носа, система околоносовых пазух. Общее описание процесса иннервации наружной стенки носа.
презентация [3,3 M], добавлен 24.02.2016
Общая слабость и ухудшение самочувствия. Обильные слизисто-гнойные выделения из носа и заложенность носа. Дополнительные методы обследования при остром гнойном полисинусите. Промывание придаточных пазух носа. Применение антибактериальных средств.
история болезни [27,6 K], добавлен 07.11.2013
Анатомия и физиология полости носа и околоносовых пазух. Классификация синуситов в зависимости от локализации воспалительного процесса. Применение компьютерной томографии контрастной синусографии с целью диагностики болезни. Показания к госпитализации.
презентация [5,0 M], добавлен 24.01.2016
Возрастные особенности строения и топографии носа и околоносовых пазух, глотки, гортани и уха. Развитие возрастных особенностей полости носа и гортани. Кровоснабжение наружного носа. Особенность венозного оттока и строения околоносовых пазух у детей.
презентация [2,7 M], добавлен 16.04.2015
Изучение анатомии и физиологии ЛОР-органов как дистантных анализаторов. Анатомия уха, носа, глотки, гортани. Физиология носа и придаточных пазух, слухового и вестибулярного анализатора. Дыхательная, защитная и голосообразовательная функции гортани.
реферат [28,1 K], добавлен 29.01.2010
Порядок и принципы проведения осмотра полости носа, требования к используемому оборудованию и материалам, освещению помещения. Строение полости носа и его основные элементы. Клиническая картина и типы фурункулеза носа, его лечение. Травмы лобных пазух.
Рак полости носа и придаточных пазух - злокачественная опухоль чаще эпителиального характера, поражающая верхние дыхательные пути до носоглотки, а так же гайморовой, лобной, основной пазух и клетки решетчатого лабиринта.
Злокачественные опухоли полости носа и придаточных пазух

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Основными симптомами заболевания являются: затруднение дыхания носом, гнойные выделения из носа, боли в зубах, смещение глазного яблока, деформация лица и твердого нёба.
Опухоли полости носа. В полости носа наблюдаются как первичные, так и вторичные новообразования (прорастающие из окружающих полостей). Несмотря на доступность осмотру, большинство больных поступают на лечение с распространенными процессами, т.к. длительно лечатся по поводу хронических заболеваний.
Опухоли верхнечелюстной пазухи. От момента начала заболевания до появления первых признаков опухоли этой локализации проходит от 6 до 10 месяцев. Большое значение при этом имеет исходное место роста опухоли в пазухе: верхняя, нижняя, медиальная и другие стенки. Позднее всех появляются жалобы при опухолях, расположенных на задней стенке пазухи, т.к. они прорастают в крылонёбную ямку.
Опухоли решетчатого лабиринта. Изолированные поражения решетчатой пазухи наблюдаются редко (8–10%), обычно опухоли диагностируются уже при прорастании в окружающие образования. При этом чаще поражаются полость носа, верхнечелюстная пазуха, орбита, основная пазуха, носоглотка.
Основными первыми жалобами больных являются затруднение дыхания носом, гнойные выделения, припухлость в области внутреннего угла орбиты, экзофтальм.
Опухоли лобных пазух встречаются редко. Наиболее ранними проявлениями могут быть припухлость тканей лобной области или верхневнутренней стенки орбиты, экзофтальм. Эти опухоли обычно диагностируют как гнойный фронтит. Ошибка обнаруживается во время операции по поводу фронтита.
Опухоли основной пазухи. Обычно эта пазуха поражается вторично. При первичном поражении больные жалуются на тупые головные боли в затылке, что характерно для гипертонии. Диагностируют эти заболевания поздно, когда опухоли прорастают в носоглотку или основание черепа и приводят к поражению отводящего нерва, птозу, диплопии и др.
Т2 – опухоль, эрозирующая или разрушающая внутренние структуры, включая твердое нёбо и/или средний носовой ход.
Т3 – опухоль распространяется на любую из следующих структур: подкожная клетчатка щеки, задняя стенка гайморовой пазухи, нижняя или медиальная стенка орбиты, клетки решетчатой кости, крылонёбная ямка.
Т4а – опухоль распространяется на любую из следующих структур: передние отделы орбиты, кожу щеки, крыловидные пластинки, подвисочную ямку. Решетчатую пластинку, основную или лобные пазухи.
Т4b – опухоль распространяется на любую из следующих структур: верхушку глазницы, твердую мозговую оболочку, мозг, среднюю черепную ямку, черепные нервы, кроме места разделения тройничного нерва V2, носоглотку, скат.
Т1 – опухоль находится в пределах одной части носовой полости или клеток решетчатой кости с или без разрушения кости.
Т2 – опухоль распространяется на две части одного органа или на смежный отдел в пределах назоэтмоидального комплекса с или без инвазии кости.
Т3 – опухоль распространяется на медиальную стенку или нижнюю стенку орбиты, верхнечелюстную пазуху, небо или решетчатую пластинку.
Т4а – опухоль распространяется на любую из следующих структур: на передние отделы орбиты, кожу носа или щеки, крыловидные пластинки основной кости, лобную или основную пазухи, минимальное прорастание в переднюю черепную ямку.
Т4b – опухоль распространяется на любую из следующих структур: верхушку глазницы, твердую мозговую оболочку, мозг, среднюю черепную ямку, черепные нервы, кроме V2.
Регионарными лимфатическими узлами для носа и придаточных пазух являются подчелюстные, подбородочные и глубокие шейные лимфатические узлы,
расположенные вдоль сосудисто-нервного пучка шеи. Однако злокачественные опухоли полости носа и придаточных пазух метастазируют относительно редко.
N1 – метастазы в одном лимфатическом узле на стороне поражения до 3 см и менее в наибольшем измерении.
N2 – метастазы в одном или нескольких лимфатических узлах на стороне поражения до 6 см в наибольшем измерении или метастазы в лимфатических узлах шеи с обеих сторон, или с противоположной стороны до 6 см в наибольшем измерении.
N2b – метастазы в нескольких лимфатических узлах на стороне поражения до 6 см в наибольшем измерении.
N2с – метастазы в лимфатических узлах с обеих сторон или с противоположной стороны до 6 см в наибольшем измерении.
Определения R-классификации применимы ко всем локализациям опухолей головы и шеи. Эти определения следующие:
Все локализации:
N1 Односторонний одиночный лимфоузел 3 см
N2 (а) односторонний одиночный лимфоузел 3 до 6 см
(б) односторонние множественные лимфатические узлы 6 см
(с) двусторонние, контрлатеральные лимфоузлы 6 см
N3 6 см
Факторы и группы риска
Диагностика
I-II стадия - жалобы на затрудненное носовое дыхания, кровоточивость из носа, обильное слизистое отделяемое из полости носа, возможно появление опухолевого образования в просвете полости носа, возможны головные боли.
Деформация лица, возможно появление опухолевого образования в просвете полости носа, головные боли, возможно экзофтальм.
На КТ или рентгенографии определяется - дополнительное опухолевое образование в полости носа, или в одной из придаточных пазух носа, при второй стадии возможна деструкция участка костной ткани.
III стадия - жалобы на затрудненное носовое дыхания, кровоточивость из носа, обильное слизистое отделяемое из полости носа, зловонный запах, деформация лица, возможно появление опухолевого образования в просвете полости носа, головные боли, возможно экзофтальм.
На КТ или рентгенографии определяется - дополнительное опухолевое образование, занимающее полость носа, распространяющееся на медиальную стенку или нижнюю стенку орбиты, верхнечелюстную пазуху, небо или решетчатую пластинку.
IV стадия - жалобы на отсутствие носового дыхания, кровоточивость из носа, обильное слизистое отделяемое из полости носа, зловонный запах, деформация лица, опухолевое образование в проекции верхнечелюстной пазухи, возможно появление опухолевого образования в просвете полости носа, головные боли, возможно экзофтальм.
На КТ или рентгенографии определяется дополнительное опухолевое образование, занимающее полость носа распространяющееся на любую из следующих структур: на передние отделы орбиты, кожу носа или щеки, крыловидные пластинки основной кости, лобную или основную пазухи, минимальное прорастание в переднюю черепную ямку, верхушку глазницы, твердую мозговую оболочку, мозг, среднюю черепную ямку, черепные нервы, кроме V2.
На основании жалоб, анамнеза, клинико-инструментального обследования необходима консультация онколога.
Обнаружение затемнения полости, разрушения кости и др. является основанием для более углубленного исследования:
9. Общий анализ крови, общий анализ мочи, биохимический анализ крови, определение группы крови и Rh-фактора, анализ крови на RW , ВИЧ.
Дифференциальный диагноз
Периодически появляется чувство тяжести в соответствующей половине головы, чувство распирания в области верхней челюсти. Гомогенное затемнение верхнечелюстной пазухи.
Медленно увеличивающаяся деформация. Отсутствие болей. Множественные округлые очаги просветления округлой формы, разного размера.
Лечение
Схемы химиотерапии, применяющиеся при лечении рака полости носа и придаточных пазух носа, могут включать следующие комбинации препаратов:
При проведении как неоадъювантной, так и адъювантной полихимиотерапии возможно применение следующих схем и комбинаций химиопрепаратов:
- рецидивирующий или метастатический плоскоклеточный рак головы и шеи в случае неэффективности предшествующей химиотерапии на основе препаратов платины;
- монотерапия рецидивирующего или метастатического плоскоклеточного рака головы и шеи при неэффективности предшествующей химиотерапии.
Цетуксимаб вводят 1 раз в неделю в начальной дозе 400 мг/м 2 (первая инфузия) в виде 120-минутной инфузии и далее в дозе 250 мг/м 2 в виде 60-минутной инфузии. При применении Цетуксимаба в сочетании с лучевой терапией, лечение цетуксимабом рекомендуется начинать за 7 дней до начала лучевого лечения и продолжать еженедельные введения препарата до окончания лучевой терапии. У пациентов с рецидивирующим или метастатическим плоскоклеточным раком головы и шеи в комбинации с химиотерапией на основе препаратов платины (до 6 циклов) Цетуксимаб используется как поддерживающая терапия до появления признаков прогрессирования заболевания. Химиотерапия начинается не ранее чем через 1 час после окончания инфузии Цетуксимабом.
В случае развития кожных реакций на введение Цетуксимаба терапию можно возобновить с применением препарата в редуцированных дозах (200 мг/м 2 после второго возникновения реакции и 150 мг/м 2 - после третьего).
Больным с новообразованиями данной локализации показано только комбинированное лечение с предоперационной лучевой или химиолучевой терапией. При распространенных опухолях верхней челюсти лечение целесообразно начинать с системной или регионарной химиотерапии. Через несколько дней после окончания химиотерапии начинают дистанционную лучевую терапию до СОД 40–50 гр. (2 гр./день).
После 2–3 недельного перерыва выполняют хирургическое вмешательство в необходимом объеме (от резекций различных стенок и частей верхней челюстной пазухи до расширенных резекций с окружающими тканями и органами). При распространенном раке решетчатого лабиринта показана системная химиотерапия или проводится только предоперационное лучевое лечение СОД 40–60 гр. с последующим хирургическим вмешательством наружным доступом (ринотомия по Муру).
При раке лобной и основной пазух без прорастания в череп тоже показано комбинированное лечение. При прорастании опухолей в полость черепа необходимо дополнительное обследование для решения вопроса о возможности краниоорбитальных или краниофациальных резекций.
При опухолях верхнечелюстной пазухи облучение проводится с переднего и бокового полей на стороне поражения. При облучении с бокового поля создается наклон его на 5–10° кзади, что позволяет исключить из зоны облучения глаз на противоположной стороне. Для исключения попадания языка и нижней челюсти в зону облучения лечение следует проводить с открытым ртом (фиксирующее приспособление).
При поражении верхнечелюстной пазухи в зону облучения включается вся верхняя челюсть – верхняя граница поля проходит выше нижнеглазничного края, а при прорастании опухоли в орбиту в зону облучения включаются также нижние отделы орбиты или вся орбита. Нижняя граница поля устанавливается с учётом инвазии новообразования в сторону полости рта и щеки + 1 см клинически неизмененных тканей.
Задняя граница бокового поля зависит от степени распространения опухоли в область бугра челюсти и крылонёбной ямки. Расположение медиальной границы переднего поля обусловлено распространением опухоли в полость носа и по твёрдому нёбу. Если опухоль не прорастает в полость носа и не распространяется до средней линии твёрдого нёба, медиальная граница проходит по средней линии. Зоны регионарного метастазирования шеи облучаются с передних или переднезадних полей.
Лечение рака придаточных пазух носа в зависимости от стадии:
I–II стадии (Т1–2 N0). Лечение комбинированное: оперативное вмешательство различными доступами с послеоперационной дистанционной лучевой терапией в СОД 40–50 гр. на очаг. При низкодифференцированных опухолях – облучение зоны регионарных метастазов на стороне опухоли в СОД 50 гр., неоадьювантные курсы полихимиотерапии с последующим оперативным лечением.
III стадия (Т1–2 N1 M0). Лечение комбинированное: предоперационная химиотерапия, дистанционная лучевая терапия в СОД 40–50 гр. на первичный очаг + операция наружным доступом. Зоны регионарного метастазирования на стороне опухоли облучаются в СОД 40–50 гр. В случае недостаточной эффективности лучевого лечения – радикальная шейная диссекция.
III–IVА стадии (Т3–4а N0–3 M0). Лечение комплексное: неоадьювантные курсы полихимиотерапии, дистанционная лучевая терапия в СОД 40–50 гр. на очаг и 50 гр. на зону регионарных лимфатических узлов на стороне поражения (N0). Операция на первичном очаге и при наличие регионарных метастазов радикальная шейная диссекция.

Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Патология околоносовых пазух (ОНП) в последние годы вышла на первое место в структуре заболеваний ЛОР-органов, а доля верхнечелюстного синусита среди других синуситов составляет 56-73% [1]. С разными видами острых и хронических синуситов чаще всего имеет дело отоларинголог на поликлиническом приеме, поэтому вопросы диагностики этих состояний крайне важны.
Наиболее частыми симптомами синусита являются лицевые боли, затруднение носового дыхания, гнойные выделения из полости носа и расстройство обоняния. Чаще боли локализуются в лобной области, реже - в зоне проекции верхнечелюстной пазухи, для сфеноидита характерны боли в затылке и в глубине головы, появление неприятного запаха в носу, мелькание мушек перед глазами, нарушение конвергенции, снижение зрения, головокружение, тошнота и даже рвота. Эти симптомы обусловлены нахождением клиновидной пазухи на основании черепа и близким соседством головного мозга, зрительного, блоковидного, глазодвигательного и отводящего нервов. Известно, что моносинусит - поражение одной пазухи - является редкой патологией. При синусите, как правило, имеется поражение нескольких пазух одновременно, причем симптомы патологического процесса в каком-либо синусе могут преобладать, маскируя поражение других придаточных пазух носа.
Определенные проблемы возникают при проведении дифференциальной диагностики синусита с аллергическим ринитом, который нередко сопровождается значительным отеком слизистой оболочки околоносовых пазух.
Традиционными в диагностике синуситов являются передняя риноскопия, обзорная рентгенография и диагностическая пункция верхнечелюстной пазухи, а также бактериологическое и цитологическое исследование секрета из полости носа, в ряде случаев используется диафаноскопия.
Передняя риноскопия позволяет судить о наличии синусита при обнаружении слизисто-гнойного секрета в области среднего носового хода, однако отсутствие его не исключает патологического процесса в пазухах носа.
Диафаноскопия (трансиллюминация) при сравнении с обзорной рентгенографией часто дает ложноотрицательные результаты, ее применение ограничено верхнечелюстной и лобной пазухами и случаями отека слизистой оболочки синусов.
Оптическая эндоскопия полости носа в последние годы получила значительное распространение. Метод уточняет данные стандартных диагностических методик, помогает исследовать проходимость соустий пазух, однако не дает прямой информации об их содержимом.
Инфракрасная термография, СВЧ-радиометрия, гистография по разным причинам не нашли широкого применения на практике; риноманометрия предназначена для исследования функции носового дыхания и дополняет информацию, получаемую методами визуализации.
Диагностическая пункция верхнечелюстной пазухи широко используется и позволяет получить содержимое верхнечелюстной пазухи или доказать его отсутствие, однако этот метод не дает представления о состоянии стенок и слизистой оболочки пазухи, о наличии в ней полипов и других образований. Кроме того, отрицательным качеством данного метода является его инвазивность.
Обзорная рентгенография является самым распространенным методом диагностики патологии ОНП, несмотря на то что клетки решетчатого лабиринта и клиновидная пазуха ей ограниченно доступны. Нередко метод дает ложноположительные результаты при исследовании верхнечелюстных и лобных пазух. Частота несоответствия результатов обзорной рентгенографии и компьютерной томографии колеблется от 23 до 74% [2].
Компьютерная томография является золотым стандартом в диагностике синуситов, обеспечивая информацию о пространственном взаимоотношении внутриносовых структур и всех околоносовых пазух, компьютерные томограммы служат картой при планировании хирургического вмешательства. Однако этот метод достаточно дорогой, поэтому применение его нецелесообразно в повседневной практике для выявления банальных форм синусита и мониторинга при консервативном лечении.
В то же время есть немало примеров, когда ни один из методов лучевой диагностики применить нельзя, а оценить состояние ОНП необходимо. Это прежде всего относится к случаям острого или хронического синусита у беременных, у пациентов, которым только что были проведены другие рентгенологические исследования. Кроме того, иногда больные принципиально отказываются от рентгенологического исследования. В подобной ситуации методом выбора является ультразвуковое исследование ОНП [3].
Ультразвуковое сканирование в А-режиме с помощью синускопа достаточно давно используется в отоларингологии и в опытных руках обладает точностью от 76 до 90% [4], хотя часто и не позволяет дифференцировать объемное образование внутри синуса (киста, полип, мукоцеле) от отека слизистой оболочки и жидкостного компонента. Диагностические ошибки при данной патологии возможны в 9 из 10 случаев из-за трудностей интерпретации получаемых данных, кроме этого, А-метод не позволяет установить характер секрета и его консистенцию.
Ультразвуковое исследование околоносовых пазух в В-режиме (УЗИ) обеспечивает двухмерную полипозиционную визуализацию не только околоносовых пазух, но и других костных структур и мягких тканей, за счет чего достигаются лучшие топографическая ориентация и интерпретация, чем при использовании А-метода. Результаты УЗИ в 100% наблюдений совпадают с данными обзорной рентгенографии. Так, по мнению В.В. Шиленковой и соавт. [5], УЗИ является альтернативой обзорной рентгенографии при начальной диагностике синусита верхнечелюстной пазухи.
Целью настоящей работы явилась оценка клинического значения УЗИ околоносовых пазух в В-режиме в первичной диагностике и мониторинге консервативного лечения синуситов в условиях невозможности применения обзорной рентгенографии и компьютерной томографии, в частности, при беременности.
Материал и методы
В исследование включены 26 пациентов (25 женщин и 1 мужчина) в возрасте от 26 до 60 лет (средний возраст 34,6±3,2 года), обратившихся на консультацию к отоларингологу поликлиники, которым было проведено ультразвуковое исследование придаточных пазух носа в связи с тем, что 23 больные были беременны (срок от 16 до 33 нед), 2 больным в день обращения или накануне проводилось рентгенологическое исследование легких, 1 больная от рентгенологического исследования отказалась. Всех больных на момент обращения беспокоила заложенность носа (26 человек), 17 - слизистые выделения, 11 - слизисто-гнойные выделения из носа и носоглотки. На головную боль жаловались 23 больных, у 15 отмечалась субфебрильная температура (37,2-37,4°С). При осмотре во всех случаях отмечались разной степени набухлость носовых раковин, слизистые или слизисто-гнойные выделения в носовых ходах, в 11 случаях - искривление носовой перегородки, в 5 - аденоидные вегетации в куполе носоглотки. Одна женщина была ранее оперирована по поводу полипозного синусита, двое страдали хроническим катаральным синуситом в течение последних 3 лет. Клинические данные требовали исключить острый или обострение хронического синусита.
УЗИ проводилось на современных ультразвуковых сканерах линейными датчиками частотой 7,5 МГц с длиной рабочей поверхности 37-40 мм в двух взаимно перпендикулярных проекциях: сагиттальной и горизонтальной, в положении сидя лицом к врачу.
Исследование выполнялось по методике В.В. Шиленковой и соавт. [5] и начиналось с осмотра верхнечелюстной пазухи в сагиттальной проекции. Нахождение нижней стенки орбиты, являющейся верхней стенкой синуса, служит ориентиром при поиске самой пазухи. Датчик перемещали медиально и латерально для осмотра соответствующих боковых стенок пазухи. Вторым этапом для получения горизонтальных срезов датчик перемещали параллельно нижнему краю орбиты сверху вниз, при этом учитывали, что расстояние до задней стенки верхнечелюстной пазухи уменьшается при движении от дна орбиты до альвеолярного отростка.
Для осмотра лобной пазухи сканирование начинали в горизонтальной плоскости из области переносицы, затем получали сагиттальные срезы.
Нормальная ультразвуковая картина ОНП характеризуется отсутствием визуализации их задних стенок в результате естественной пневматизации (рис. 1).
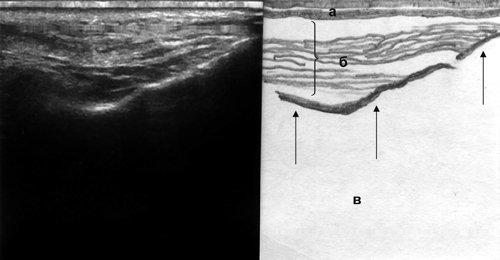
Рис. 1. Эхографическая картина верхнечелюстной пазухи в норме, сагиттальный срез: а - кожа, б - мягкие ткани, в - воздух, тонкие стрелки - передняя стенка пазухи.
Лобная пазуха находится в толще лобной кости, у 10-15% пациентов она может отсутствовать, имеет 4 стенки: нижнюю глазничную - самую тонкую, переднюю - самую толстую (до 5-8 мм), заднюю, отделяющую пазуху от передней черепной ямки и внутреннюю - перегородку. Объем пазухи колеблется от 3 до 5 см³. Верхнечелюстная пазуха расположена в теле верхнечелюстной кости и представляет собой пирамиду неправильной формы объемом от 15 до 20 см³.
Костная основа передней или лицевой стенки верхнечелюстной пазухи имеет углубление, называемое собачьей или клыковой ямкой, и визуализируется в виде вогнутой гиперэхогенной линии, за которой в норме никакие структуры не определяются.
Мягкие ткани собачьей ямки представлены кожей, подкожножировой клетчаткой и мимическими мышцами (рис. 2). Наиболее поверхностно располагается m. levator labii superioris alae nasi, идущая от нижнемедиального края глазницы к верхней губе, на эхограмме видно только ее брюшко, так как место отхождения остается вне среза. Срединное положение занимает m. levator labii superioris, начинающаяся от всего подглазничного края верхней челюсти, пучки мышцы сходятся книзу и вступают в толщу мышцы, поднимающей угол рта и крыло носа. Наиболее глубоко расположена m. levator anguli oris, начинающаяся от дна клыковой ямки и прикрепляющаяся к углу рта.
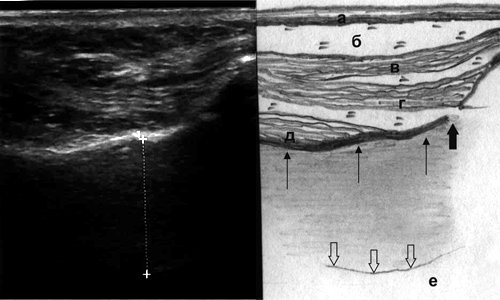
Рис. 2. Эхографическая картина верхнечелюстной пазухи при остром катаральном синусите, сагиттальный срез: а - кожа, б - подкожная клетчатка, в - m. levator labii superioris alae nasi, г - m. levator labii superioris, д - m. levator anguli oris, толстая стрелка - foramen infraorbitalis, тонкие стрелки - передняя стенка пазухи, полые стрелки - дистальный контур утолщенной до 16 мм слизистой оболочки, е - воздух.
Ниже места отхождения m. levator labii superioris гиперэхогенная линия, являющаяся отражением костной поверхности, имеет небольшой "дефект", соответствующий подглазничному отверстию (foramen infraorbitalis), через которое из подглазничного канала выходят одноименные нерв и артерия.
Верхняя стенка верхнечелюстной пазухипредставляет одновременно нижнюю стенку глазницы, положение ее достаточно хорошо определяется благодаря визуализации орбиты (рис. 3).
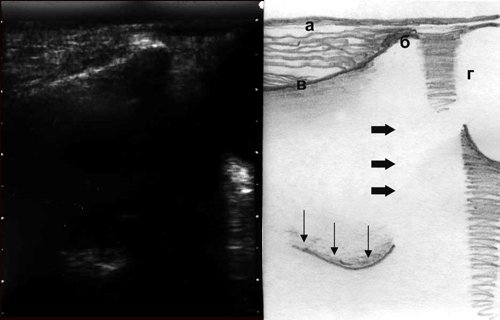
Рис. 3. Эхографическая картина верхнечелюстной пазухи при остром экссудативном синусите, сагиттальный срез: а - кожа, б - подглазничный край верхней челюсти, в - передняя стенка, г - глазница, толстые стрелки - граница раздела воздух/жидкость, тонкие стрелки - задняя стенка.
Задняя стенка верхнечелюстной пазухи граничит с клетками решетчатого лабиринта и клиновидной пазухой, наиболее удаленная ее точка располагается на расстоянии от 27 до 34 мм от передней стенки, медиальная стенка является латеральной стенкой полости носа, нижняя - образована альвеолярным отростком верхней челюсти и характеризуется близким расположением корней зубов к полости пазухи. В некоторых случаях верхушки корней зубов выстоят в просвет пазухи и лишь прикрыты слизистой оболочкой, что может способствовать развитию одонтогенного инфицирования пазухи и попаданию пломбировочного материала в ее полость.
Визуализация задней стенки возможна только при нарушении пневматизации пазухи и зависит от количества секрета или другого содержимого: чем меньше в пазухе воздуха, тем более полным будет обзор ее стенок. Следует иметь в виду, что иногда на стенках пазухи имеются костные гребешки и перемычки, разделяющие пазуху на бухты и очень редко на отдельные полости.
Результаты
У 8 пациентов по результатам УЗИ патологии ОНП не было выявлено. В 18 случаях установлен острый верхнечелюстной синусит: у 14 больных - с утолщением слизистой оболочки пазухи, в том числе у 2 с наличием кист, еще у 2 с наличием полипов; у 6 пациентов - с наличием экссудата (у 1 женщины с гиперэхогенными включениями, при дообследовании оказавшимися пломбировочным материалом). У 3 пациентов был диагностирован фронтит с утолщением слизистой оболочки лобной пазухи.
С учетом ультразвуковой картины было подобрано и проведено соответствующее лечение. В процессе терапиивсем обследованным повторялось УЗИ ОНП, позволявшее оценивать ее эффективность, вносить необходимые коррективы. Все случаи острого синусита закончились выздоровлением, при хронических процессах удалось добиться ремиссии. В дальнейшем 5 пациенткам после родов проведена компьютерная томография ОНП, которая подтвердила наличие кист в 2 случаях, полипов у 2 и пломбировочного материала в верхнечелюстных пазухах у 1 больной.
При отеке слизистой оболочки верхнечелюстной пазухи за ее передней стенкой отмечается появление зоны пониженной эхогенности однородной структуры с достаточно четким дистальным контуром толщиной от 0,5 до 1,6 см (см. рис. 2).
Горизонтальная линия раздела сред, которая соответствовала бы рентгенологическому понятию "уровень жидкости", при УЗИ не видна, так как ультразвуковой луч проходит параллельно этой границе, как бы мы ни перемещали датчик. Следовательно, о количестве экссудата в полости приходится судить по протяженности визуализации задней стенки, которая и соответствует уровню жидкости в пазухе (см. рис. 3, 4). Важной деталью УЗИ является правильное положение головы пациента, она не должна быть отклонена назад, так как в этом случае имеющийся в пазухе секрет перемещается к задней стенке, между передней стенкой и секретом появляется воздушная прослойка, создающая условия для получения ложноотрицательного результата.
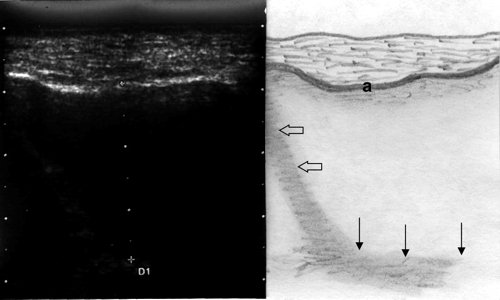
Рис. 4. Эхографическая картина верхнечелюстной пазухи при остром экссудативном синусите, горизонтальный срез: а - передняя стенка, тонкие стрелки - задняя стенка, полые стрелки - медиальная стенка.
При исследовании в динамике на фоне лечения по мере уменьшения количества экссудата в пазухе уменьшается протяженность визуализации задней стенки вплоть до ее полного исчезновения, что соответствует восстановлению пневматизации.
При наличии в верхнечелюстной пазухе кисты (рис. 5) одним из ультразвуковых симптомов может являться изменение контура передней стенки пазухи, который становится выпуклым за счет совмещения с передней стенкой кисты. Задняя стенка кисты видна в виде гиперэхогенной линии, имеющей кривизну, в отличие от дистального контура утолщенной слизистой оболочки, повторяющего рельеф передней стенки пазухи.
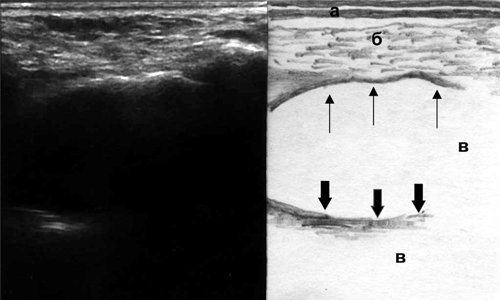
Рис. 5. Эхографическая картина кисты верхнечелюстной пазухи, горизонтальный срез: а - кожа, б - мягкие ткани, в - воздух, тонкие стрелки - передняя стенка кисты, толстые стрелки - задняя стенка кисты.
Неоднородное содержимое пазухи, когда на фоне утолщенной слизистой оболочки или экссудата визуализируются сгруппированные или разрозненные гиперэхогенныевключения, не исчезающие при повторных исследованиях, является показанием к проведению в последующем компьютерной томографии для исключения полипоза или наличия инородных тел (пломбировочного материала), нередко являющихся этиологическим фактором развития синусита.
Выводы
В первичной диагностике и при мониторинге консервативного лечения синуситов в условиях поликлиники при невозможности применения обзорной рентгенографии и компьютерной томографии по тем или иным причинам, в частности у беременных, ультразвуковое исследование околоносовых пазух в В-режиме является наиболее безопасным, неинвазивным методом диагностики, который дает важную для клиницистов информацию и должен использоваться в амбулаторных условиях во всех случаях.
Литература
- Гуров А.В., Закариева А.Н. Возможности современных макролидов в терапии острых гнойных синуситов // Consilium medicum. 2010. 12. N 3. P. 31.
- Dobson M.J., Fields J., Woodford T.A. A comparison of ultrasound and plain radiography in the diagnosis of maxillary sinusitis // Clin. Radiol. 1996. N 51. Р. 170-172.
- Puhakka T., Heikkinen T., Makela M.J. et al. Validity of ultrasonography in diagnosis of acute maxillary sinusitis // Arch. Otolaryngol. Head Neck Surg. 2000. V. 126. P. 1482-1486.
- Revonta M. Ultrasound in the diagnosis of acute maxillary sinusitis // Abstracts of ERS and ISIAN. Tampere. Finland. June 11-15, 2006. P. 139-140.
- Шиленкова В.В., Козлов В.С., Бырихина В.В. Двухмерная ультразвуковая диагностика околоносовых пазух // Учебное пособие. Ярославль, 2006.

УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Читайте также:

