Реферат беременность и бронхит
Обновлено: 02.07.2024
Для цитирования: Игнатова Г.Л., Блинова Е.В., Антонов В.Н. Рекомендации пульмонологов по ведению беременных с различными заболеваниями легких. РМЖ. 2015;18:1067-1073.
В период беременности происходят значительные функциональные и анатомические изменения различных органов и систем организма женщины, направленные на создание благоприятных условий для развития плода и связанные с приспособлением к увеличивающемуся размеру матки. Для эффективной профилактики и терапии заболеваний легких, а также акушерских осложнений в случае их развития на фоне легочной патологии необходимо иметь четкие представления об этих изменениях. В I триместре беременности появляется обусловленная влиянием эстрогенов отечность слизистой верхних дыхательных путей, особенно носа. Наряду с симптомами ринита, наблюдающимися у 30% беременных, эта особенность является причиной предрасположенности к носовым кровотечениям и повышенному риску травматизации слизистой [1].
Для цитирования. Игнатова Г.Л., Блинова Е.В., Антонов В.Н. Рекомендации пульмонологов по ведению беременных с различными заболеваниями легких // РМЖ. 2015. № 18. С. 1067–1073.
Во время беременности существенно повышаются газо- и энергообмен. Возрастающая потребность организма в кислороде обеспечивается компенсаторным увеличением частоты, глубины дыхания, минутной вентиляции и изменением легочных объемов. Это обусловлено анатомическими и функциональными особенностями, включающими изменение формы грудной клетки, которая несколько расширяется, а реберный угол увеличивается на 35–50%. Наблюдаются более высокое стояние диафрагмы и в связи с этим уменьшение объема легких, полностью не компенсирующееся увеличением диаметра грудной клетки. Это приводит к снижению остаточного объема легких (ООЛ), функциональной остаточной емкости (ФОЕ). Жизненная емкость легких не меняется. Наиболее ранние изменения внешнего дыхания – это увеличение дыхательного объема до 40% за счет уменьшения резервного объема выдоха и возрастание максимальной вентиляции легких на больших сроках на 40–50%, что в конечном итоге увеличивает альвеолярную вентиляцию в среднем на 70%. Вследствие этого оксигенация крови возрастает на 17–20%. Гипервентиляция создает условия для развития слабого компенсированного дыхательного алкалоза с рН в пределах 7,4–7,47, рСО2 – 25–32 мм рт. ст. и бикарбоната – 18–21 мЭкв [2, 3].
Вызванное увеличением дыхательного объема уменьшение резервного объема выдоха приводит к тому, что ООЛ будет приближаться у ФОЕ, создавая условия для коллапса мелких бронхов в нижележащих отделах во время нормального дыхания. Это способствует нарушению вентиляционно-перфузионного соотношения и развитию гипоксии. Показатели проходимости бронхов (объем форсированного выдоха в 1-ю с (ОФВ1), пиковая скорость выдоха (ПСВ)) при беременности не меняются [2, 3].
Таким образом, во время беременности включается ряд компенсаторных механизмов, способствующих оптимальному, более интенсивному режиму работы органов дыхания, что обеспечивает нормальное течение беременности и родов. При некоторых заболеванияхорганов дыхания включение указанных компенсаторных механизмов становится затруднительным или невозможным, что приводит к различным осложнениям как во время беременности, так и в родах.
Нарушения функции внешнего дыхания с развитием гипоксии, изменением энергетического обмена, нарушения иммунного статуса, а также наличие инфекционно-воспалительного очага, сопутствующие различным заболеваниям органов дыхания, могут оказать неблагоприятное влияние на течение беременности. В свою очередь, ряд акушерских осложнений и гинекологических заболеваний могут вызвать серьезные нарушения дыхательной и сердечно-сосудистой систем [1].
Клиническая фармакология ЛС у беременных и кормящих женщин
В последние годы значительно увеличились объем и арсенал лекарственных средств (ЛС), применяемых беременными женщинами. Известно, что многие ЛС обладают неблагоприятным воздействием на развивающийся плод, оказывая влияние на процессы формирования и функционирования половых клеток и, соответственно, на формирование плода. Согласно закону о ЛС все лекарственные вещества и субстанции до внедрения в клиническую практику проходят тщательную токсикологическую оценку на тератогенность, т. е. их возможность вызывать врожденные дефекты плода. Тем не менее около 5% всех врожденных аномалий можно связать с действием ЛС на организм плода. Это происходит потому, что зачастую по результатам экспериментальных данных, полученных на животных, трудно предсказать возможность тератогенного действия ЛС на организм плода.
В настоящее время доказано, что ЛC во все периоды внутриутробного развития плода могут оказать на него отрицательное влияние. При этом наиболее критичными сроками считаются период органогенеза (18–55-й дни) и период роста и развития функций плода (после 56 дней). Очень многие ЛC потенциально опасны с точки зрения тератогенности, и обычно их действие может проявляться при наличии определенных факторов. В связи с этим в период беременности очень важно серьезно оценивать соотношение пользы и риска при назначении любого препарата. Обычно выявить связь тератогенного эффекта с фармакотерапией затруднительно и из-за возможности существования у матери естественного фона для аномалий развития плода, связанных, например, с перенесением вирусных инфекций, плохой экологией, алкоголизмом, наркоманией, хронически протекающими соматическими заболеваниями и др. Очень важно своевременно исключить беременность при назначении препаратов с тератогенными свойствами.
Категории ЛС для использования в период беременности
На основании данных, полученных при исследованиях на людях и, в большей степени, на животных, ЛС по степени риска для плода классифицируются на категории от А (безопасные) до D (противопоказанные в период беременности). Выделяют также категорию Х, в которую входят ЛС, абсолютно противопоказанные беременным (табл. 1). Доказано, что ЛС категории Х не дают достаточного терапевтического эффекта, а риск их применения превышает пользу.
ЛС, относящиеся к категории D, оказывают терапевтическое действие, но предпочтение следует отдавать другим ЛС со сходными фармакологическими свойствами, и только в редких, чрезвычайных обстоятельствах препараты этой категории можно назначать беременным.
Критические периоды беременности
Критические периоды поражения разных органов плода отличаются, т. к. существуют временные промежутки в дифференцировке органов. В соответствии с этим различают и критические периоды беременности, когда наблюдается повышенная чувствительность к действию различных факторов внешней среды, в т. ч. к действию ЛС:
– период предимплантационного развития амниона (1-я нед. беременности), особенно его конец. Максимальный риск эмбриотоксического действия ЛС проявляется чаще всего в гибели оплодотворенной яйцеклетки до установления беременности;
– стадия эмбриогенеза (включающая периоды имплантации, а также органогенеза и плацентации), заканчивающаяся к 3–4-му мес. беременности;
– период непосредственно перед родами, когда ЛС, назначаемые роженице, могут изменять течение родов и снижать адаптацию новорожденного.
Неблагоприятное действие ЛС проявляется тератогенностью и эмбриотоксичностью, особенно в первые 3–6 нед. гестации (период закладки органов эмбриона). ЛС могут влиять на плод, как уже указывалось, на всех сроках гестации.
Вакцинацию против гриппа субъединичными вакцинами можно проводить не только традиционно в осенне-зимний период, перед сезонной вспышкой гриппа, но и в любое время года (круглогодично).
Общие подходы к подготовке вакцинации беременных [7, 8]
1. Перед принятием решения о проведении беременной женщине прививки против гриппа врач должен наладить психологический контакт с пациенткой. Необходимо в убедительной форме раскрыть информацию о серьезности гриппа как тяжелого инфекционного заболевания, часто заканчивающегося осложнениями беременности с формированием угрозы невынашивания или нарушений развития плода (эмбрио- и фетопатии). Беременность не является противопоказанием к вакцинации против гриппа. Иммунизация во время беременности приводит к сокращению числа связанных с гриппом госпитализаций и смертельных случаев среди женщин. Особый акцент следует сделать на том, что в настоящее время не существует безопасных для беременных химиопрепаратов против гриппа, поэтому вакцинация является безальтернативным способом эффективной защиты от этой инфекции.
2. Современные субъединичные вакцины безопасны как для женщины, так и для плода, не влияют на темпы физического и психического развития в раннем постнатальном периоде жизни ребенка и на характер лактации.
3. Вакцинация против гриппа рекомендована всем женщинам во II и III триместрах беременности. В то же время, если имеется высокий риск заболеть гриппом, связанный с неблагоприятной эпидемиологической ситуацией, прививку можно сделать и в I триместре гестации. Эмбриотоксическое влияние на плод широко используемых современных вакцин против гриппа не выявлено.
4. Современные вакцины против гриппа у беременных формируют протективный иммунитет, по силе не уступающий значениям, получаемым при вакцинации взрослого населения. Беременность не является фактором, негативно отражающимся на формировании вакцинального иммунитета. Доказано сохранение высокого уровня серопротекции против гриппа на протяжении более 12 мес. после вакцинации, что обеспечивает иммунологическую защиту от вируса на больший период беременности и лактации.
5. Эффект вакцинации против гриппа во время беременности проявляется формированием пассивного плацентарного иммунитета у плода, который обеспечивает специфическую защиту против этой инфекции ребенка первых 3–6 мес. жизни. В настоящее время применение известных вакцинных препаратов против гриппа у детей регламентировано лишь с 6-месячного возраста, поэтому эффективная защита от инфекции у младенцев обеспечивается только материнскими антителами.
6. Вакцинации против гриппа должны подлежать все люди, которые имеют прямой контакт с беременной (особенно дети первых 5 лет жизни). Данное требование уменьшает риск эпидемиологического контакта беременной с больным человеком и повышает надежность общей и специфической профилактики гриппа в семье.
Оценка клинического состояния беременной перед вакцинацией [8]
1. Беременные, имеющие сопутствующую хроническую соматическую патологию, страдающие эндокринопатиями (в т. ч. нарушением углеводного и жирового обмена), включены в группу приоритета по вакцинации против гриппа.
2. Любые лечебные мероприятия, проводимые беременным по акушерским или терапевтическим показаниям, не являются ограничением для вакцинации против гриппа.
3. При наличии слабовыраженных катаральных явлений или острого инфекционного процесса вакцинация откладывается до клинического выздоровления. В случае неблагоприятной эпидемиологической ситуации по гриппу вакцинация беременных возможна даже на фоне легких признаков инфекционного синдрома негриппозной этиологии (с учетом индивидуальной оценки тяжести клинического состояния беременной).
4. Перед вакцинацией беременные не нуждаются в проведении дополнительного и специального лабораторного обследования и в назначении дополнительных ЛС, в т. ч. антигистаминных препаратов.
Пневмонии у беременных
Пневмония – одно из наиболее распространенных заболеваний в современном обществе. Несмотря на появление новых высокоэффективных антибактериальных препаратов, сохраняется тенденция к росту заболеваемости, прежде всего тяжелыми формами заболевания у лиц с ВИЧ-инфекцией, сахарным диабетом, гепатитами, страдающих алкоголизмом. Во многом бесконтрольное назначение антибиотиков приводит к росту числа резистентных штаммов. Заболеваемость беременных женщин пневмонией не отличается от таковой в общей популяции. По данным канадского исследования, госпитализации по поводу пневмоний составляют 1,51 на 1 тыс. беременных женщин старше 18 лет, а в общей популяции этот показатель находится на уровне 1,47 на 1 тыс. женщин от 18 до 49 лет. В США заболеваемость пневмонией составляет 0,12–0,13%. В Великобритании на 1 тыс. женщин приходится 64 случая заболеваемости инфекциями нижних дыхательных путей, причем пневмонии составляют менее 1,5% от этого количества, но, как правило, протекают в тяжелой форме [9, 11].
Несмотря на то, что беременность не повышает риск заболевания пневмонией, пневмония при беременности протекает в более тяжелой форме, увеличивая риск материнской и младенческой смертности и преждевременных родов. Пневмония остается главной причиной неакушерской материнской смертности.
Факторы риска развития пневмонии при беременности
Около 24% беременных, больных пневмонией, имеют отягчающие факторы или сопутствующие заболевания. К состояниям, ассоциированным с риском развития пневмоний при беременности, относят БА, ВИЧ-инфекцию, муковисцидоз, анемию (в частности, серповидноклеточную), курение, употребление алкоголя и кокаина. Курение повышает риск развития пневмонии у беременных в 3 раза, БА – в 5,3 раза, а анемия – почти в 10 раз [11].
У пациенток, принимающих глюкокортикостероиды для ускорения созревания плода, более вероятно развитие нозокомиальной пневмонии. Назначение токолитиков может привести к развитию отека легких и усугублению течения уже имеющейся пневмонии.
Пневмония чаще развивается во II и III триместрах беременности (92% случаев) [11, 12].
Этиология пневмоний у беременных
У беременных в большинстве случаев развивается внебольничная пневмония (ВП). Этиология в целом практически не отличается от этиологии пневмоний в общей популяции, за исключением больных с тяжелым течением и нозокомиальной пневмонией. В 40–61% случаев ВП у беременных не удается идентифицировать возбудителя. Среди выделяемых возбудителей наиболее часто определяется Streptococcus pneumoniae, на долю которого, по данным разных авторов, приходится от 17 до 50% случаев, в 6% случаев возбудителем выступает Haemophilus influenzae, и около 5% пневмоний вызывается вирусами (в основном гриппа и ветряной оспы) [9, 11].
При тяжелом течении пневмонии и у лиц с тяжелой сопутствующей патологией (сахарный диабет, бронхоэктазы, болезни почек) увеличивается удельный вес таких возбудителей, как Haemophilus influenzae, Staphylococcus aureus и грамотрицательных микроорганизмов, особенно Klebsiella pneumoniae; у лиц с иммунодефицитом пневмония может быть вызвана грибами и простейшими [11, 12].
Клиническая картина и критерии диагноза
К наиболее характерным клиническим признакам пневмонии относят лихорадку, озноб, продуктивный кашель (присутствует примерно у 59% беременных), одышку (у 32%) и тахипноэ, боль в грудной клетке (у 27%). Физикальными признаками заболевания являются влажные хрипы в легких и/или шум трения плевры, бронхиальное дыхание, притупление перкуторного звука, усиление бронхофонии и голосового дрожания. Имеют место, помимо указанных, немотивированная слабость, утомляемость.
Критерии тяжелой/жизнеугрожающей ВП (рекомендации IDSA/ATS) [12]
Малые критерии:
– частота дыхания – 30 вдохов/мин;
– соотношение PaO2/FiO2 – 250;
– мультилобарная инфильтрация;
– потеря сознания/заторможенность;
– уремия (уровень азота мочевины крови = 20 мг/дл);
– лейкопения (количество лейкоцитов Литература
М.В. МАЙОРОВ, врач акушер-гинеколог высшей категории, член Национального союза журналистов Украины; Е.А. ЖУПЕРКОВА, зам. главного врача, врач-терапевт высшей категории; С.И. ЖУЧЕНКО, зав. женской консультацией (Городская поликлиника № 5, г. Харьков)
 |
ЧАСТЬ 1
Болезни органов дыхания встречаются с одинаковой частотой как у беременных, так и небеременных женщин, и обычно не препятствуют зачатию. Возникающие анатомические и физиологические изменения во время беременности, родов и послеродовом периоде в определенной мере влияют и на дыхательную систему. Это связано с различными нейрогуморальными сдвигами, наступающими в организме беременных женщин, с рефлекторными воздействиями из органов малого таза и с механическими воздействиями со стороны быстро увеличивающейся в объеме беременной матки. Существующая до беременности легочная патология может ухудшаться, клиническое течение некоторых легочных заболеваний может отягощаться, а наличие данной патологии может неблагоприятно влиять и нарушать нормальное течение беременности
Лечение заболеваний органов дыхания у беременных является далеко не простой задачей, т. к. некоторые обычно используемые лекарственные препараты могут отрицательно влиять на беременность, проникая через плацентарный барьер, неблагоприятно воздействуя на плод.
Одним из нередких симптомов, обращающих на себя внимание, является одышка.
Во время беременности она обычно возникает вследствие действия механических, биохимических и гемодинамических факторов. К 12-й неделе беременности более чем у 20 % женщин она появляется во время отдыха, у 2 / 3 — из-за напряжения. Частота одышки увеличивается с 15 % в первом триместре до 50 % к 19-й неделе и до 75 % к 31-й неделе беременности.
Смещение диафрагмы вверх изза увеличения матки вызывает небольшое уменьшение объема легких во второй половине беременности. Доношенная беременность обычно приводит к уменьшению резервного объема выдоха, остаточного объема и общего объема легких. Однако это уменьшение не вызывает патологической клинической картины, т. к. диффузный объем во время начала беременности не изменяется или немного возрастает по сравнению с таковым у небеременной женщины. Затем он уменьшается во второй половине беременности, а вентиляция и, в меньшей степени, расход кислорода увеличиваются во время отдыха и упражнений. Это же происходит и во время родов. Гипервентиляция — обычное явление во время беременности, но уровень pH остается постоянным из-за увеличения выброса бикарбоната почками. Изменения концентрации прогестерона также влияет на возникновение вентиляционных изменений во время беременности.
Несколько слов о курении во время беременности. Клинические наблюдения за детьми, родившимися от курящих матерей, продемонстрировали четкую зависимость между курением матери и частотой острых респираторных и легочных заболеваний, таких, как стридор (затрудненное шумное дыхание) и астма. Исследование, в котором сравнивались дети курящих и некурящих женщин, показало, что материнское курение вызывало серьезные нарушения экспираторного потока у детей, что может повредить внутриутробному развитию дыхательных путей или изменить эластические свойства легких.
Беременность и острые респираторные заболевания
Как известно, острые респираторные заболевания (ОРЗ) — группа заболеваний, характеризующаяся поражением различных отделов респираторного тракта, коротким инкубационным периодом, непродолжительной лихорадкой и интоксикацией. Острые респираторные заболевания включают как ОРВИ, так и болезни, обусловленные бактериями. Это весьма широко распространенные заболевания, составляющие около 90 % всей инфекционной патологии. В период беременности ОРЗ наблюдают у 2–9 % пациенток.
Источник инфекции — больной человек. Заражение происходит воздушно-капельным путем. Заболевания часто протекают в виде эпидемий, в умеренных широтах пик заболеваемости наблюдают с конца декабря до начала марта. ОРЗ легко распространяются в различных местах повышенного скопления людей.
ОРЗ классифицируют по этиологическому признаку. Наибольшее значение имеют грипп, парагрипп, аденовирусная, респираторно-синцитиальная, риновирусная и реовирусная инфекции. К возбудителям относят различные виды вирусов, реже, бактериальную инфекцию. Среди вирусов наиболее часто встречают риновирусы, коронавирусы, аденовирусы, вирус гриппа и парагриппа. Из бактериальных возбудителей наибольшее значение имеют стрептококки, встречаются также микоплазмы и хламидии.
Ворота инфекции — слизистые оболочки дыхательных путей. Возбудитель, попадая в верхние дыхательные пути, проникает в цилиндрический мерцательный эпителий, где происходит его активная репродукция, которая приводит к повреждению клеток и воспалительной реакции. При тяжелых формах болезни (грипп) могут быть вовлечены все отделы воздухоносных путей, вплоть до альвеол (с развитием осложнений в виде острого бронхита, синусита, отита, пневмонии).
Острый инфекционный процесс в I -м триместре беременности оказывает прямое токсическое влияние на плод, вплоть до его гибели. В ряде случаев происходит инфицирование плаценты с развитием в дальнейшем плацентарной недостаточности, формированием задержки развития плода (ЗРП) и внутриутробной инфекционной патологией плода.
Инкубационный период продолжается от нескольких часов до двух суток. Болезнь имеет острое начало: повышение температуры до 38–40°С, озноб, выраженная общая интоксикация (головная боль, слабость, боли в мышцах рук, ног, пояснице, боль в глазах, светобоязнь, адинамия). Могут возникнуть головокружение, тошнота, рвота. Лихорадка длится 3–5 дней, снижение температуры происходит критически, с обильным потоотделением; позднее может отмечаться более или менее длительный субфебрилитет. При осмотре отмечают гиперемию лица, шеи, зева, инъекцию сосудов склер, потливость, брадикардию; язык обложен. При исследовании крови выявляют лейкопению и нейтропению, в лихорадочный период в моче могут появиться белок, эритроциты, цилиндры. Катаральный синдром при гриппе проявляется фарингитом, ринитом, ларингитом, особенно характерен трахеит.
При риновирусной, аденовирусной инфекции инкубационный период длится дольше и мо жет продолжаться неделю и более. Интоксикация выражена умеренно, температура тела может оставаться нормальной или субфебрильной. Ведущий синдром — катаральный; проявляется в виде ринита, конъюнктивита, фарингита, ларингита с появлением сухого кашля.
Осложнения при беременности
Отмечается формирование пороков развития (при инфицировании в I -м триместре беременности) от 1 до 10 %, угроза прерывания беременности в 25–50 % случаев, внутриутробное инфицирование плода, плацентарная недостаточность с формированием задержки внутриутробного развития и хронической гипоксии плода. Возможна отслойка плаценты (в 3,2 % случаев).
В случае подозрения на развитие осложнений ОРЗ (синусита, пневмонии) для уточнения диагноза пожизненным показаниям возможно проведение рентгенологического исследования.
Дифференциальную диагностику проводят между различными видами ОРЗ (грипп, аденовирусная, респираторно-синцитиальная инфекция), острым бронхитом и другими острозаразными инфекциями (корь, краснуха, скарлатина).
Лечение следует начинать как можно раньше — с момента контакта с больным или при появлении первых признаков заболевания.
Общие подходы к лечению: обязательное соблюдение постельного режима, нарушение которого может осложнить течение болезни; полноценное питание, обогащенное витаминами; строго индивидуальный подход к назначению лекарственных препаратов; повышение температуры следует рассматривать в качестве важной защитной реакции организма, сложившейся в процессе эволюции. Поэтому жаропонижающие препараты необходимо назначать строго по показаниям.
Медикаментозная терапия гриппа и ОРВИ у беременных имеет много особенностей, ибо многие лекарственные препараты противопоказаны.
Это, в частности, специфические этиотропные препараты: амантадин, ремантадин, занамивир, озельтамивир, циклоферон, ридостин, ларифан, полиоксидоний, дибазол, метилурацил, арбидол, амиксин, амизон (в I триместре беременности).
При тяжелых формах гриппа и ОРВИ используются иммуноглобулины, в частности, противогриппозный — внутримышечно в дозе 3–6 мл. При сохранении выраженных симптомов интоксикации указанные дозы вводят повторно через 8 час. При отсутствии противогриппозного иммуноглобулина в аналогичных дозах используется иммуноглобулин человеческий нормальный поливалентный, содержащий антитела против вируса гриппа и других возбудителей ОРВИ. Указанные препараты назначают в ранний период заболевания, поскольку их специфическое действие проявляется лишь в первые три дня болезни.
Беременным рекомендуется молочнорастительная витаминизированная диета, а также употребление большого количества теплой подкисленной жидкости (морсы, горячий чай с малиной, лимоном, напиток из шиповника, фруктовые соки). Широко применяются горячие напитки с ягодами калины, малины, настой цветков липы, бузины, листьев эвкалипта, цветков ромашки, а также горячее молоко с медом. Этим растениям присущ потогонный эффект, стимулирующий выделение токсинов и вирусов, препятствующий перегреванию организма. С целью дезинтоксикации, при отсутствии противопоказаний, количество принятой внутрь жидкости должно составлять до 2 л в сутки.
Целесообразным является применение паровых ингаляций с добавлением к аэрозолю лимонной кислоты 1: 1000 или сока лимона 1: 100, с настоями ромашки, календулы, мяты, шалфея, эвкалипта, сосновых почек, камфорного масла.
При сухом кашле рекомендуются противокашлевые средства, однако, беременным противопоказаны кодеин и этилморфина гидрохлорид. Поэтому для торможения кашля применяется слизистый отвар корня алтея (по 1 столовой ложке 4 раза в сутки) или тонзилгон, имеющий противовоспалительное, противоотечное, иммуностимулирующее и противовирусное действие. Также показаны препараты, усиливающие секрецию мокроты: микстура из термопсиса (во всех сроках беременности по 1 столовой ложке 4 раза в день), микстура из ипекакуаны (не при раннем токсикозе беременности, т. к. может провоцировать и усиливать тошноту), синупрет, корень солодки, щелочные ингаляции. В качестве отхаркивающих средств беременным противопоказаны препараты йода.
Из муколитических препаратов при респираторно-вирусных заболеваниях наиболее часто используется бромгексин, амброксол, ацетилцистеин, мукалтин. Но бромгексин противопоказан при беременности, особенно в I -м триместре, а во II–Ш -м триместре его назначение возможно только при условии, если предполагаемая польза для матери превышает потенциальный риск для плода. Лазолван также противопоказан в I -м триместре беременности, но в исследованиях, проводившихся у женщин со сроком беременности свыше 28 недель, не выявлено отрицательного воздействия препарата на течение беременности и развитие плода. Применение же аце тилцистеина запрещено во всех сроках беременности.
Хорошо известно, что температурная реакция при гриппе и прочих ОРВИ имеет определенное компенсаторное значение. Показаниями для назначения жаропонижающих препаратов следует считать не только абсолютные цифры термометрии, но и общее состояние больной, показатели гемодинамики, состояние нервной системы. Антипиретики следует назначать при гиперпирексии выше 39 градусов, выраженных мозговых и сердечно-сосудистых нарушениях, температуру следует снижать постепенно.
Борьба с гипертермией должна проводиться дифференцированно. При гипертермии с гиперемией кожных покровов: физическое охлаждение (увеличение открытых участков тела, холод на магистральные сосуды шеи, паховой области (по 20 мин. через 2 часа), обтирание кожных покровов теплым 0,25– 0, 5 % раствором уксуса, использование вентилятора и др.), холодные очистительные клизмы.
При гипертермии с резко выраженной бледностью кожных покровов (бледная гипертермия) необходимо применение центральных антипиретиков, устранение спазма периферических сосудов (эуфиллин, папаверин, но-шпа), согревание больной (теплые грелки к ногам, горячее питье, растирание кожи 60° спиртом).
На основании многочисленных исследований при беременности категорически запрещено применение следующих НПВС: ацетилсалициловой кислоты, анальгина, индометацина, ибупрофена, напроксена, мефенамовой кислоты.
Оптимальной альтернативой традиционным препаратам пиразолонового ряда и салицилатам является парацетамол. Серией проведенных широкомасштабных исследований по изучению воздействия парацетамола на организм матери и плода подтверждено отсутствие генотоксических, мутагенных и канцерогенных эффектов у высокоочищенного парацетамола, что позволяет назначать данный препарат при беременности коротким курсом в терапевтических дозах.
Относительно антигистаминных препаратов, уменьшающих проницаемость капилляров, предупреждающих развитие гистамин-обусловленного отека тканей, обладающих противовоспалительным и десенсибилизирующим действием, преимущество следует отдавать цетиризину, фенкаролу, лоратадину, причем желательно их назначать после I -го триместра беременности. Астемизол и терфенадин противопоказаны, а безопасность фексофенадина не доказана.
Для лечения вирусного ринита целесообразно местное применение 0,25–0,5 % оксолиновой мази, для уменьшения выделений из носа используют капли нафтизин, ксилометазолин, но оксиметазолин при беременности противопоказан.
Применение антибиотиков является обязательным при крайне тяжелом течении гриппа и ОРВИ (гипертоксическая форма с явлениями энцефалита, начинающаяся пневмония), наличии хронического очага инфекции, длительности лихорадки более 5 дней, появлении признаков присоединения бактериальной инфекции, наличии первичного или вторичного иммунодефицита.
Наиболее целесообразным является применение у беременных защищенных аминопенициллинов, макролидов (азитромицин), цефалоспоринов II–Ш поколения, комбинации цефалоспоринов с ингибиторами бета-лактамаз.
Лечение осложнений гестации по триместрам
I-й триместр: симптоматическое лечение ОРВИ. В дальнейшем — тщательное наблюдение за развитием беременности, формированием и ростом плода. При развитии осложнений ОРВИ (пневмония, отит, синусит) применяют патогенетическую антибактериальную, противовоспалительную и иммуностимулирующую терапию. При гриппе в связи с высоким (10 %) риском аномалий развития плода рекомендуется прерывание беременности.
II-й и III-й триместры: терапия с использованием интерферонов (другие противовирусные препараты запрещены при беременности). При бактериальной инфекции применяют антибиотики с учетом возможного вредного влияния на плод. В случае необходимости — лечение угрозы прерывания беременности, плацентарной недостаточности по общепринятым схемам. При обнаружении признаков внутриутробной инфекции внутривенно вводят иммуноглобулин человека нормальный по 50 мл через день трехкратно, с последующим назначением интерферонов (интерферон2) в виде ректальных свечей по 500 тыс. МЕ два раза в день ежедневно в течение 10 дней, затем 10 свечей по 500 тыс. МЕ дважды в день два раза в неделю.
 |
Родоразрешение в острый период сопряжено с высоким риском аномалий родовой деятельности, кровотечения, а также послеродовых гнойно-септических осложнений. В связи с этим наряду с противовирусной и антибактериальной терапией проводят лечение, направленное на улучшение функции фетоплацентарного комплекса и пролонгирование беременности. Родоразрешение следует проводить после стихания признаков острого инфекционного процесса; предпочтительным считают родоразрешение через естественные родовые пути. В послеродовом периоде в первые сутки родильнице следует назначить утеротонические препараты, провести профилактическую антибиотикотерапию.
Весьма часто как у беременных, так и у женщин, находящихся вне этого счастливого периода, наблюдается бронхит (Шехтман М. М., Положенкова Л. А, 2005).
У беременных преобладает первичный бронхит, развивающийся вследствие инфекционного, вирусного поражения бронхов при охлаждении тела. Поэтому он часто сочетается с ларингитом, трахеитом, острым респираторным заболеванием. Бронхит может быть аллергическим. В этом случае он нередко сопровождается обструктивным компонентом.
Обструктивный (астмоидный) бронхит отличается от бронхиальной астмы многолетним продуктивным кашлем (с мокротой); приступы удушья присоединяются значительно позже. При бронхиальной астме наблюдается обратная картина. Причиной бронхита могут быть производственные вредности, в частности химические, физические, пылевые раздражители дыхательных путей.
Острым бронхитом чаще болеют весной и осенью, в сырую, холодную погоду, когда сопротивляемость организма снижена. Заболевание начинается с катаральных изменений в верхних дыхательных путях: насморк, кашель, который усиливается, становится мучительным, сопровождается болями в грудной клетке. Мокрота вначале отсутствует, затем она появляется в умеренном количестве, слизистая или слизисто-гнойная, отделяется с трудом. Беременность не предрасполагает к заболеванию бронхитом, но свойственное периоду беременности набухание слизистой оболочки бронхов затрудняет отхаркивание.
В первые дни болезни может отмечаться субфебрилитет, однако нередко температура тела остается нормальной. Интоксикация проявляется слабостью, недомоганием, снижением трудоспособности. При обследовании легких перкуторный звук обычно не изменен, выслушивается везикулярное дыхание с рассеянными сухими свистящими хрипами. В крови появляются умеренный нейтрофильный лейкоцитоз и увеличенная СОЭ. Заболевание продолжается от 1 до 4 недель. На течение беременности острый бронхит существенного влияния не оказывает, но возможно внутриутробное инфицирование плода.
У беременных преобладает первичный бронхит, развивающийся вследствие инфекционного, вирусного поражения бронхов при охлаждении тела. Поэтому он часто сочетается с ларингитом, трахеитом, острым респираторным заболеванием. Гораздо реже встречается вторичный бронхит, например, как осложнение тифа, туберкулеза и др. Бронхит может быть аллергическим: в этом случае он нередко сопровождается астмоидным компонентом. Астмоидный бронхит отличается от бронхиальной астмы многолетним продуктивным кашлем (с мокротой), приступы удушья присоединяются значительно позже. При бронхиальной астме наблюдается обратная картина. Причиной бронхита могут быть производственные вредности, в частности химические, физические, пылевые раздражители дыхательных путей.
Ключевые слова
Полный текст
У беременных преобладает первичный бронхит, развивающийся вследствие инфекционного, вирусного поражения бронхов при охлаждении тела. Поэтому он часто сочетается с ларингитом, трахеитом, острым респираторным заболеванием. Гораздо реже встречается вторичный бронхит, например, как осложнение тифа, туберкулеза и др. Бронхит может быть аллергическим: в этом случае он нередко сопровождается астмоидным компонентом. Астмоидный бронхит отличается от бронхиальной астмы многолетним продуктивным кашлем (с мокротой), приступы удушья присоединяются значительно позже. При бронхиальной астме наблюдается обратная картина. Причиной бронхита могут быть производственные вредности, в частности химические, физические, пылевые раздражители дыхательных путей. Острым бронхитом чаще болеют весной и осенью, в сырую, холодную погоду, когда сопротивляемость организма снижена и имеются предпосылки для расстройства лимфо- и кровообращения в слизистой оболочке бронхов. Заболевание начинается с катаральных изменений в верхних дыхательных путях, что проявляется насморком, кашлем. Постепенно кашель усиливается, становится мучительным, сопровождается болями в грудной клетке. Мокрота вначале отсутствует, затем она появляется в умеренном количестве, слизистая или слизисто-гнойная, отделяется с трудом. Беременность не предрасполагает к заболеванию бронхитом, но свойственное периоду беременности набухание слизистой оболочки бронхов затрудняет отхаркивание. В первые дни болезни может отмечаться субфебрилитет, однако нередко температура тела остается нормальной. Интоксикация проявляется слабостью, недомоганием, снижением трудоспособности. При обследовании легких перкуторный звук не изменен, выслушивается везикулярное дыхание с рассеянными сухими свистящими хрипами. В крови появляются умеренный нейтрофильный лейкоцитоз и увеличенная СОЭ. Заболевание продолжается от 1 до 4 нед. На течение беременности острый бронхит существенного влияния не оказывает, но возможно внутриутробное инфицирование плода. В лечении острого бронхита большое значение имеют средства, облегчающие кашель. Это прежде всего назначение частого теплого питья: горячий чай с медом или лимоном, молоко с содой или боржомом, липовый чай. Питье смягчает неприятные ощущения в горле и за грудиной, облегчает отхаркивание. Но этими методами лечения обычно не удается ограничиться. Возникает необходимость в отхаркивающих лекарственных препаратах. Они разжижают мокроту, делают ее менее вязкой, облегчают выведение мокроты из дыхательных путей, увеличивают продукцию сурфактанта в клетках бронхов. Сурфактантная система способствует выведению микробов из альвеол и мелких бронхов, не имеющих реснитчатого эпителия, поддерживает форму альвеол, предотвращая ателектаз. Все патологические процессы в легких приводят к подавлению продукции сурфактанта. Отхаркивающие средства разделяются на две группы. 1. Секретомоторные вещества – это препараты рефлекторного действия на уровне раздражения желудка: терпингидрат, бензоат натрия, ипекакуана, термопсис, йодид калия или йодид натрия, хлорид аммония, бикарбонат натрия, эфирные масла (масло камфоры, чабреца, тимьяна и др.), щелочные ингаляции. Микстуру из термопсиса применяют в любом сроке беременности. Более эффективная микстура из корня ипекакуаны оказывает раздражающее действие на слизистую оболочку желудка и вызывает тошноту, что нежелательно при наличии раннего токсикоза беременных. Йодид калия и йодид натрия беременным не назначают, так как препараты йода обладают тератогенным и фетотоксическим действием. 2. Бронхосекретолитические средства (муколитики). Они растворяют слизь и другие компоненты бронхиального секрета, способствуя их выведению. Нередко они эффективнее препаратов первой группы. К муколитикам относятся: бромгексин (бисольвон, флегамин, мукодекс), амброксол (амбросан, трисолвин), химотрипсин, йодид калия. В табл. 1 представлены основные муколитики, применяемые у беременных. Недостаточная разовая и суточная доза этих препаратов значительно снижает эффект. Следует иметь в виду, что к 4-му дню болезни все отхаркивающие средства увеличивают выделение мокроты; это явление наблюдается и без лечения, хотя и менее выражено. Для подавления мучительного кашля рекомендуется слизистый отвар алтейного корня. Кодеин и этилморфина гидрохлорид (дионин) беременным противопоказаны, так как они проникают через плаценту и угнетают дыхательный центр плода. Для снятия бронхоспазма могут быть использованы эуфиллин – 0,15 г 3 раза в день, эфедрин – 0,05 г 3 раза в день. В большинстве случаев острый бронхит удается ликвидировать без применения антибактериальных препаратов. При необходимости их использования в I триместре беременности следует назначать пенициллин (1 000 000–2 000 000 ЕД в сутки) или ампициллин (0,5 г 4 раза в день); со II триместра могут применяться цефалоспорины (кефзол, цепорин, цефуроксим) по 0,5–1 г 4 раза в сутки, сульфаниламидные препараты, но не пролонгированного действия, так как последние вызывают в ряде случаев ядерную желтуху у плода. Такие антибиотики, как стрептомицин, левомицетин (хлорамфеникол) и тетрациклиновые производные, противопоказаны на всем протяжении беременности и после родов, поскольку стрептомицин нарушает функцию вестибулярного и кохлеарного аппаратов плода, левомицетин угнетает кроветворение у плода, а тетрациклины обладают тератогенным действием и ведут к гипоплазии и прокрашиванию молочных зубов. Из физических методов лечения наиболее просты и эффективны горчичники и банки. Показаны ингаляции соды, эуфиллина, десенсибилизирующие средства: димедрол, супрастин и др. Хронический бронхит – заболевание, характеризующееся кашлем с мокротой и одышкой, продолжающееся не менее 3 мес в году на протяжении 2 лет подряд при исключении других болезней верхних дыхательных путей, бронхов и легких, которые могли бы обусловить эти симптомы (определение экспертов ВОЗ). Хронический бронхит протекает длительно, годами, с периодами обострений и ремиссий. Он может быть следствием повторяющихся катаров верхних дыхательных путей или острого бронхита, длительного курения, вдыхания производственной пыли, дыма, газа. Присоединение инфекции ведет к углублению процесса, распространению его на перибронхиальную ткань. Заболевание характеризуется длительными периодами кашля, обычно со скудной мокротой: слизистой, слизисто-гнойной или гнойной. При обильном отделении мокроты можно думать о развитии бронхоэктазов. Кашель вызывает боли в грудной клетке и животе. Наблюдаются потеря массы тела, слабость, иногда при обострениях субфебрилитет, лейкоцитоз и повышенная СОЭ. В легких выслушивается жесткое дыхание с рассеянными сухими хрипами, могут появиться и влажные хрипы, когда хронический бронхит осложняется перифокальной пневмонией. Тяжесть бронхита постепенно нарастает. Вначале (I стадия) это простой, неосложненный катаральный бронхит (необструктивный), которому свойствен частый кашель с небольшим количеством слизисто-гнойной мокроты, без затруднения дыхания (кашель появляется, если количество секрета превышает 20 мл в сутки). Следующей (II стадией) является обструктивный, осложненный бронхит, характеризующийся помимо кашля со слизистой или слизисто-гнойной мокротой еще и одышкой при физической нагрузке. Постепенно появляются признаки нарушения бронхиальной проходимости за счет спастического компонента или скопления большого количества мокроты (астмоидный бронхит). III стадия – гнойный бронхит – является по существу этапом перехода в бронхоэктатическую болезнь. Хронический бронхит – это исходное состояние для развития пневмосклероза, эмфиземы легких, бронхиальной астмы, бронхоэктатической болезни, дыхательной, легочно-сердечной недостаточности (легочное сердце), легочной гипертензии. При хроническом бронхите, как и при других хронических заболеваниях бронхолегочной системы, возникает дыхательная недостаточность – патологическое состояние, обусловленное нарушением обмена газов между организмом и окружающей средой. Дыхательная недостаточность может быть острой и хронической. Хроническую дыхательную недостаточность Б.Е. Вотчал разделил на 4 степени: I степень – одышка появляется при необычных нагрузках (короткий бег, быстрый подъем по лестнице); II степень – одышка появляется при обычных нагрузках повседневной жизни; III степень – одышка появляется при малых нагрузках (одевание, умывание); IV степень – одышка появлется в покое. Позже возникают чувство нехватки воздуха, головная боль, потеря аппетита, бессонница, потливость. Появляются диффузный цианоз, изменение показателей функции внешнего дыхания (частоты дыхания, минутного объема дыхания и др.). Дыхательная недостаточность свойственна осложненному и гнойному хроническому бронхиту. Беременность является фактором, ухудшающим течение хронического бронхита. Л.Г. Молчанова и соавт. (1996 г.) обследовали 125 беременных с хроническим бронхитом. Обострение процесса возникало у 42,3% женщин с одинаковой частотой в разные сроки беременности. У 80% больных развилась картина угрожающего прерывания беременности, причем при более тяжелой, обструктивной, форме бронхита вдвое чаще, чем при необструктивной. При обструктивном хроническом бронхите чаще возникал гестоз (32,7%). Следствием нарушения функции внешнего дыхания и значительных изменений микроциркуляторного русла легких явилось развитие хронической внутриутробной гипоксии плода (у 28,8%). У больных с хроническим обструктивным бронхитом это осложнение возникало в 3,5 раза чаще, чем у больных с необструктивным бронхитом. Беременность закончилась преждевременными родами у 18,4% женщин. Факторами риска явились обострение хронического процесса в легких, нарастание обструктивного синдрома и тяжесть заболевания. Эти же факторы неблагоприятно влияли на состояние плода и новорожденного. Гипоксия плода и асфиксия новорожденного были наиболее частыми осложнениями в родах у женщин с хроническим бронхитом (20%), в 2–3 раза чаще при обструктивном, чем при необструктивном. В послеродовом периоде обострение бронхита возникло у 17,6% женщин. В.А. Заболотнов (2000 г.) также обратил внимание на большую частоту акушерских осложнений у женщин с хроническим обструктивным бронхитом (угроза прерывания беременности у 20%, гестоз у 25%, хроническая фетоплацентарная недостаточность у 36,7%, преждевременные роды у 8,3%, дородовое излитие околоплодных вод у 26,7%, слабость родовых сил у 10%, патологическая кровопотеря у 30%). Он же наблюдал обострение хронического обструктивного бронхита чаще в первой половине беременности и объяснял это иммунологическими сдвигами: глубоким дефицитом Т-лимфоцитов, особенно клеток с супрессивной активностью, снижением уровня фибронектина и активности интерлейкина-2 на фоне повышения концентрации циркулирующих имммунных комплексов и активности интерлейкина-1. Длительность хронического обструктивного заболевания легких более 7 лет и обострение его во время беременности, а также наличие дыхательной недостаточности увеличивают частоту осложнений во время беременности, родов и в послеродовом периоде. Беременность и роды усугубляют латентные нарушения иммунного и фибринолитического статуса, функцию дыхательной системы, провоцируют обострение бронхолегочных заболеваний. Таблица 1. Муколитики Название препарата Форма выпуска Разовая доза, мг Суточная доза, мг Мукалтин 50 мг в таблетке 50 200 Бромгексин 8 мг в таблетке 16 64 Амброксол 30 мг в таблетке 30 90 Химотрипсин Раствор для ингаляций 10 20 Таблица 2. Клинические проявления и лечение хронического бронхита Клинические проявления Лечение Кашель периодический, чаще в осенне-весенний период с умеренным количеством светлой мокроты, которая часто заглатывается, что расценивается как ее отсутствие. Отсутствие инфекционных обострений и одышки Предсезонно назначаются амброксол, бромгексин 80–100 мг/сут, антиоксиданты (аскорбиновая кислота 2 г/сут, рутин 2 г/сут) Появление инфекционных обострений с катаральными проявлениями и/или с гнойной, слизисто-гнойной мокротой, интоксикацией Базисная терапия круглогодично, меняются только дозы и частота приема препаратов. Назначение антибиотиков, чаще макролидов (эритромицин, азитромицин, спирамицин и др.), антисептиков в ингаляциях Присоединение симптомов бронхиальной обструкции: одышка, свистящие, жужжащие сухие хрипы, часто выходящие на первое место в клинической картине заболевания Базисная терапия круглогодично. При обострении интенсификация терапии: бронхолитики через небулайзер, муколитики в таблетках и ингаляционно, сочетание муколитиков, кортикостероиды энтерально, парентерально и ингаляционно в зависимости от тяжести обструкции При симптомах дыхательной недостаточности и сопровождающих ее симптомах легочной гипертензии (тахипноэ, диффузный цианоз, расстройства сферы сознания, акцент и раздвоение 2-го тона на легочной артерии) Продолжение базисной и восстанавливающей бронхиальную проходимость терапии. Периферические вазодилататоры (блокаторы кальциевых каналов, нитраты). Проведение кислородотерапии для устранения альвеолярной гипоксии и гипоксемии При подтвержденных анализом крови симптомах полицитемии и эритроцитоза (багровые кожные покровы и слизистые) Гемодилюция с замещением объема крови реополиглюкином, прямые антикоагулянты и антиагреганты до нормализации анализов крови При симптомах легочного сердца и недостаточности кровообращения по большому кругу (акроцианоз, набухание шейных вен, увеличение печени и появление периферических отеков) Проведение базисной терапии, восстанавливающей бронхиальную проходимость в полном объеме, кислородотерапия, сердечные гликозиды и мочегонные препараты Неосложненный хронический бронхит не является противопоказанием для беременности и родов. При более тяжелых формах с дыхательной недостаточностью беременность переносится труднее. Больным необходимо рекомендовать одеваться в соответствии с погодой, так как простуда, как правило, вызывает обострение хронического бронхита. Больные нуждаются в обследовании и лечении зубов, придаточных пазух носа, поскольку они могут быть причиной хронического бронхита. Медикаментозные средства и физические методы воздействия используют те же, что и при лечении острого бронхита. При бронхоспазме назначают препараты, аналогичные применяемым при бронхиальной астме. Используют для лечения хронического бронхита и других хронических неспецифических заболеваний легких (ХНЗЛ: бронхиальная астма, эмфизема легких, бронхоэктатическая болезнь и др.) плазмаферез. Он воздействует на иммунитет, микроциркуляцию и реологию крови, способствует элиминации из организма аномальных компонентов. Применение плазмафереза улучшает состояние женщин, что выражается в исчезновении приступов удушья, улучшении дренажной функции бронхов, уменьшении одышки, связанной с физической нагрузкой. Больные могут полностью отказаться от лекарственных средств. Течение беременности у них нормальное. В табл. 2 приведена схема лечения хронического бронхита в зависимости от тяжести течения болезни (Ю.К. Новиков, 1997) с коррекцией на состояние беременности. Роды у больных бронхитом протекают без осложнений. При дыхательной недостаточности I или II степени показана перинеотомия, при III или IV степени – наложение акушерских щипцов. При ХНЗЛ, особенно при длительном хроническом бронхите, отмечается высокий процент рождения детей с низкими массоростовыми показателями. Длительная персистенция патогенных микроорганизмов в крови беременных с ХНЗЛ обусловливает увеличение частоты внутриутробного инфицирования, а также рост гнойно-септических осложнений в послеродовом периоде у родильниц и их новорожденных. Грудное вскармливание при заболеваниях легких не противопоказано, если больная не принимает антибиотики, влияющие на развитие ребенка (аминогликозиды, стрептомицин, тетрациклин, левомицетин).
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхит: причины появления, классификация, симптомы, диагностика и способы лечения.
Определение
Бронхит – это воспаление слизистой оболочки бронхов. Основная жалоба больных бронхитом – кашель с мокротой, который может быть изнуряющим, доставлять немалый дискомфорт как днем, так и в ночное время.
Острый бронхит часто развивается после перенесенной простуды или других респираторных инфекций.
Хронический бронхит - более серьезное состояние, он представляет собой постоянное раздражение или воспаление слизистой оболочки бронхов и может приводить к серьезному нарушению функции дыхания.
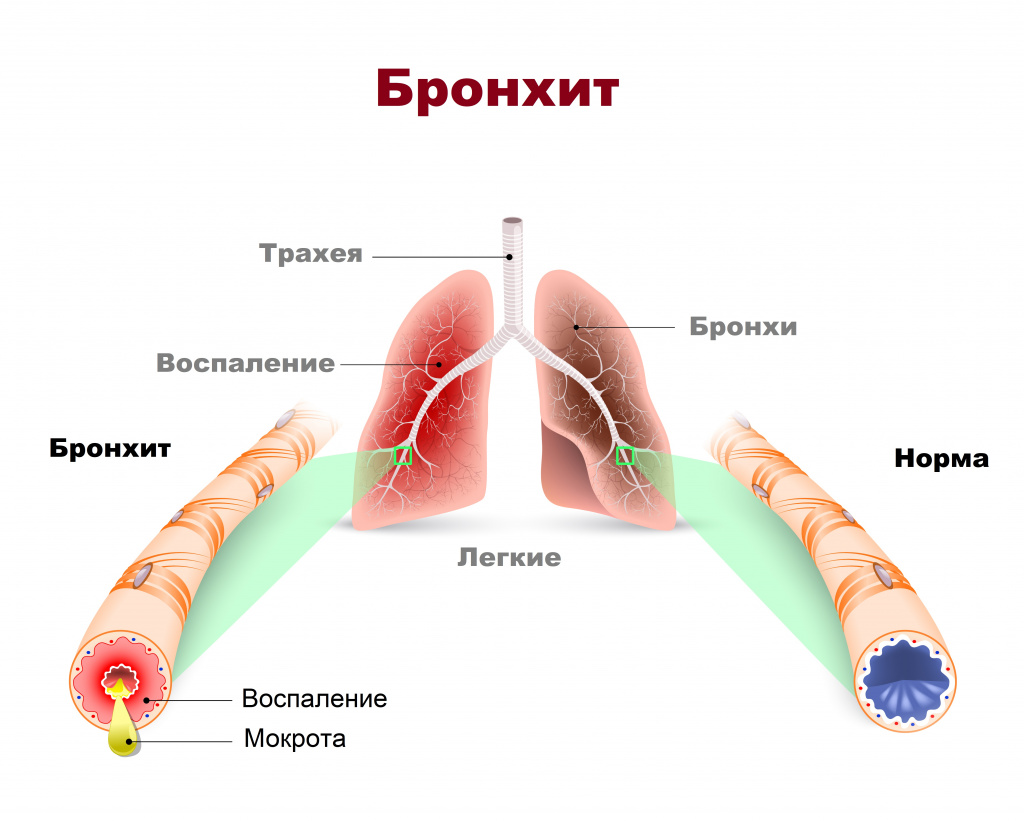
Причины появления бронхита
Чаще всего бронхит имеет вирусную или бактериальную этиологию. Существуют факторы риска, наличие которых увеличивает вероятность заболеть бронхитом:
- Слабая иммунная система. В группу риска входят пожилые и люди с хроническими или острыми заболеваниями, а также младенцы и маленькие дети.
- Курение, в том числе пассивное.
- Работа с веществами, оказывающими раздражающее воздействие на ткань бронхов.
- Проживание или длительное пребывание на экологически неблагоприятной территории.
- Желудочный рефлюкс (то же самое, что и гастроэзофагеальный рефлюкс, или гастроэзофагеальная рефлюксная болезнь). Повторяющиеся приступы сильной изжоги могут раздражать слизистую дыхательных путей.
Бронхит делится на два основных типа:
- острый, когда кашель длится не более 30 дней;
- хронический, когда кашель с выделением мокроты продолжается более 1-3 месяцев в году в течение двух лет и более.
По причине появления:
- острый инфекционный бронхит (вирусный, бактериальный, смешанный);
- острый неинфекционный бронхит, вызываемый химическими и физическими факторами.
- проксимальный – с поражением крупных бронхов;
- дистальный – с поражением мелких бронхов;
- острый бронхиолит - с воспалением самых мелких бронхов диаметром около 2 мм.
- катаральный – мокрота состоит из слизи, без примеси гноя;
- гнойный – мокрота зеленоватая (желто-зеленая, вязкая), с гноем;
- гнойно-некротический – в мокроте могут появляться прожилки крови (алого или бурого цвета) из-за некроза, то есть распада слизистой оболочки бронхов.
- обструктивный бронхит – характеризуется сужением просвета бронхов вследствие воспаления. Чаще возникает у детей, помимо кашля сопровождается одышкой (чувством нехватки воздуха, как правило, с учащением дыхания), затрудненным дыханием;
- необструктивный бронхит – протекает легче, основной симптом – кашель с мокротой.
- обострение;
- ремиссия – ослабление или исчезновение симптомов заболевания.
Основным симптомом бронхита является кашель. В начале болезни он может быть сухим, надсадным, затем появляется мокрота. Важно обращать внимание на ее цвет - появление зеленоватой мокроты свидетельствует о присоединении бактериальной инфекции и осложнении процесса, который может привести к частичному разрушению ткани бронхов.
Громкие хрипы, которые могут быть слышны даже на расстоянии, характерны для обструктивного бронхита.
Температура тела, как правило, субфебрильная (не выше 37,5°С), однако при присоединении бактериальной инфекции может повышаться до 38°С.
К другим симптомам бронхита относят потливость, слабость и ломоту в теле, снижение аппетита, чувство стеснения и боль в грудной клетке, головные боли, заложенность носа.
Особую опасность бронхит представляет для детей дошкольного возраста. У них повышен риск возникновения обструктивного бронхита, когда бронхи сужаются очень сильно (спазмируются) и блокируются мокротой.
Ребенок не может откашляться и нормально дышать, такое состояние возникает внезапно, на фоне очередного приступа кашля. Для снятия спазма гладкой мускулатуры используют ингаляторы с бронхорасширяющими препаратами, которые назначает врач-педиатр.
Диагностика бронхита
Диагноз ставится на основании жалоб больного. Важное значение имеет история заболевания, давность появления симптомов и частота их повторения в течение года.
При осмотре врач проводит аускультацию легких - выслушивает легкие через фонендоскоп. Для постановки диагноза могут понадобиться следующие лабораторные и диагностические обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Общий белок выступает показателем белкового обмена, отражающим содержание всех фракций белков в сыворотке крови. Тест используется в комплексных биохимических обследованиях пациентов при различных заболеваниях.
Электрофорез белков сыворотки крови используют в диагностике состояний, сопровождающихся аномальным синтезом или потерей белка. Скрининговый тест при подозрении на миелому.
Исследование СРБ в сыворотке крови применяют в целях выявления воспаления и контроля лечения воспалительных заболеваний.
Определение уровня АЛТ в сыворотке крови применяют преимущественно в диагностике и контроле течения болезней печени, а также в комплексных биохимических исследованиях.
Определение уровня АСТ в сыворотке крови используют преимущественно в диагностике и контроле течения болезней печени, а также в комплексных биохимических исследованиях.
Лактатдегидрогеназа – гликолитический фермент, участвующий в конечных этапах превращений глюкозы. Тест используют в диагностике различных заболеваний (сердца, печени, мышц, почек, легких, системы крови).
Креатинин – продукт метаболизма мышечных клеток, удаляется из крови почками. Тест используют в качестве маркера функции почек для диагностики и мониторинга острых и хронических болезней почек, а также в скрининговых обследованиях.
Определение уровня калия, натрия и хлора в сыворотке крови используется для скрининга электролитов и исследования кислотно-щелочного дисбаланса.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме.
Бактериологическое исследование биоматериала с целью выделения и идентификации этиологически значимых микроорганизмов – возбудителей бактериальных инфекций нижних дыхательных путей (пневмония, абсцесса лёгких, обострение хронических обструктивных заболеваний лёгких) с определением чувствительности к антимикробным препаратам (антибиотикам).
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
При подозрении на желудочный рефлюкс может потребоваться консультация врача-гастроэнтеролога ; при присоединении кардиологических проблем у пожилых пациентов и пациентов с хроническим бронхитом - врача-кардиолога .
Лечение бронхита
Лечение бронхита начинается с ограничения нагрузок, больному рекомендован полупостельный режим.
Необходимо следить за тем, чтобы воздух в помещении, где находится больной, был достаточно влажным. Дело в том, что сухой воздух высушивает слизистую оболочку дыхательных путей и, как следствие, – провоцирует приступы кашля.
Медикаментозная терапия включает курс антигистаминных препаратов для уменьшения отека слизистой, при влажном кашле назначают препараты, разжижающие мокроту и стимулирующие откашливание, при сухом кашле – препараты, оказывающие местноанестезирующее действие на кашлевые рецепторы. При выявлении обструктивного бронхита применяют ингаляционные бронхорасширяющие препараты. При тяжелой обструкции, особенно у больных хроническим бронхитом, могут понадобиться глюкокортикостероиды в виде ингаляций.
При выявлении бактериального инфекционного процесса врач назначит антибактериальную терапию, подобрав необходимый препарат, дозу и продолжительность лечения.
Необходимо помнить, что вирусные простудные инфекции не лечат антибиотиками. Признаками бактериальной инфекции, которые должен обязательно оценить врач, являются усиление одышки, появление зеленоватой мокроты, лихорадка более 3 дней.
После нормализации температуры тела врач может рекомендовать лечебный массаж, физиотерапию, лечебную физкультуру.
Осложнения дыхательной системы:
- Пневмония – воспаление ткани легких. Характеризуется повышением температуры тела, кашлем, болью в грудной клетке. Заболевание зачастую требует госпитализации.
- Бронхиолит – в основном возникает у маленьких детей на фоне вирусной инфекции. Характеризуется воспалением мелких бронхиол, дальних отделов бронхов. Симптомами являются нарастание одышки, затрудненное частое дыхание, хриплый кашель.
- Бронхоэктатическая болезнь – необратимое расширение просвета бронхов. В основном является осложнением рецидивирующего или хронического бронхита. Характеризуется кашлем с гнойным отделяемым.
- Миокардит, перикардит и эндокардит – инфицирование оболочек сердечной мышцы. Общими симптомами для всех трех состояний будут лихорадка, повышенная слабость, одышка. Могут быть перебои в работе сердца и боль в грудине.
- Гломерулонефрит – инфекционное воспаление почечной ткани. Может проявляться лихорадкой, отеками, кровью в моче.
- Васкулиты – воспаление сосудов - как поверхностных, так глубоких. Кожная форма выражается мелкоточечной красной сыпью по всему телу, температурой, может присоединяться боль в суставах. При поражении сосудов внутренних органов клиническая картина зависит от места поражения.
Данные состояния требуют лечения в условиях стационара. Нелегочные осложнения возникают редко, при тяжелом течении бронхита, у ослабленных пациентов или у детей.
Своевременно начатое лечение бронхита и корректно подобранная терапия помогают снизить риск возникновения подобных осложнений.
Профилактика бронхита
С профилактической целью рекомендовано устранить все факторы, вызывающие раздражение слизистой оболочки бронхов.
В первую очередь речь идет о сигаретном дыме. Он опасен как для самого курильщика, так и для окружающих его людей.
Пыльные, плохо вентилируемые помещения, работа в холодных помещениях, пересушенный воздух – устранение этих факторов снижает риск развития бронхита.
При наличии в доме или на работе кондиционера необходимо следить за своевременной сменой фильтров.
При частых бронхитах, особенно у детей, врачи рекомендуют занятия плаванием.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

