Проблемы венозного доступа реферат
Обновлено: 05.07.2024
Николенко А.В., Кон Е.М., Сандакова Г.С., Старцева Ю.В.
Пермская государственная медицинская академия
ВВЕДЕНИЕ
За один год в мире для обеспечения различных видов внутривенной терапии (ВВТ) врачами устанавливается свыше 500 миллионов периферических (ПВК) и более 15 миллионов центральных венозных катетеров (ЦВК). Однако, любая методика вмешательства с нарушением целостности сосудистой системы требует повышенной осторожности, т.к. в настоящее время проблема инфекций. передаваемых через кровь (СПИД, гепатит), стоит чрезвычайно остро. В этом плане, при проведении внутривенной (ВВ) терапии особое значение придается практическим навыкам врачей, особенностям методики, выбору инструментария и прочим мерам безопасности. Тем более, что эта давно применяемая рутинная методика, таит в себе огромный потенциал осложнений, т.к. критическое отношение к ней чрезвычайно низкое. Введение катетера, нарушающего защитный кожный слой, является дополнительной потенциальной опасностью для пациента в плане инфицирования. Источником инфекции может быть катетер, инфузионная система (ИС) или инфузируемый раствор, что ежегодно приводит к угрожающему количеству осложнений и, в частности, к развитию ангиогенного сепсиса. Вопросы материальных затрат при спасении жизни, безусловно, должны ставиться на второе место, но нельзя не учитывать те затраты, которые идут на борьбу с инфекцией. В США. к примеру, осложнения. связанные с ВВТ, требуют дополнительных расходов порядка нескольких миллиардов долларов ежегодно. Исследования, проводимые с 1964 года показывают, что уровень внутрибольничной инфекции может быть снижен на треть с помощью улучшенного ухода за катетером канюлей и использованием более совершенного оборудования. Этот вывод был подтвержден несколькими медицинскими учреждениями. Проще говоря, при максимуме внимания к выбору оборудования и процессу лечения, уровень ангиогенного сепсиса (АС) существенно снижается. А это снижение может привести к значительному сокращению продолжительности лечения, т.к. АС приводит к увеличению пребывания больного в клинике в среднем на одну неделю, а по некоторым данным - до 2-3 недель.
СТРОЕНИЕ СОСУДИСТОЙ СИСТЕМЫ
Сосудистая система является частью сердечно-сосудистой системы, состоящей из:
Сосудистая система поддерживает внутреннюю среду организма посредством процессов, известных как гомеостаз.
КОМПОНЕНТЫ СОСУДИСТОЙ СИСТЕМЫ:
АРТЕРИИ
Артерии (рис 1) сглаживают пульсирующий под большим давлением поток крови, богатой кислородом, особенно на выходе из сердца. Поэтому артерии имеют толстый мышечный слой. Мышцы артериальной стенки могут сокращаться или расслабляться под действием нервных или химических стимулов и температуры, что будет оказывать прямое влияние на артериальное давление пациента.
Рис. 1.
ВЕНЫ
Кровь от капилляров поступает под низким давлением, поэтому вены (рис. 2) не имеют такой мощной мышечной стенки, как артерии. Для того, чтобы кровь продвигалась к сердцу, преодолевая силу притяжения, вены имеют клапаны препятствующие обратному току венозной крови. Вены не пульсируют, что является важным диагностическим признаком при выборе сосуда для катетеризации. Вены также выступают в роли сосудистых емкостей, в которых организм может депонировать кровь, но не оказывают прямого влияния на кровяное давление. Мышечный слой вен намного тоньше, но также может сокращаться и расслабляться в ответ на стимуляцию. Тепло, например, расслабляет и расширяет вены, что облегчает обнаружение вены и её катетеризацию. Холод вызывает сужение вен, что затрудняет определение вены и ее пункцию.
Рис. 2.
Страх перед постановкой катетера, который испытывает пациент, не знающий сути процедуры, может вызвать ваговазальный рефлекс, приводящий у некоторых пациентов к уменьшению наполнения периферических вен. Это делает очень сложным выбор и пункцию вены.
Внешняя оболочка - адвентиция, состоит из циркулярной соединительной ткани, которая окружает и поддерживает сосуд. Вена имеет внутреннюю оболочку или эндотелий.
Острые повреждения внутренней оболочки - эндотелия - могут возникнуть в результате:
1. слишком быстрого продвижения катетера по вене;
2. плохой фиксации вены в процессе катетеризации;
3. введения катетера слишком большого размера диаметра;
4. недостаточной фиксации катетера к коже;
5. несоблюдения правил асептики и антисептики;
6. введения раздражающих веществ.
Острое повреждение эндотелия, вызванное катетеризацией вены, может привести к:
1. воспалению в области пункции;
2. воспалению вены на значительном протяжении (флебиту);
3. образованию пристеночных тромбов;
4. окклюзии вены.
КЛАПАНЫ
Вены доставляют к сердцу и легким кровь против силы притяжения. Для того, чтобы кровь не оттекала обратно в нижележащие сосуды, в венах есть клапаны (рис. 3). Но это лишь один компонент механизма продвижения крови к сердцу. Вены всегда расположены вблизи групп мышц. По мере того, как эти мышцы сокращаются и расслабляются, они продвигают кровь в вышележащие отделы сосудистой системы. Это явление известно как венозный насос.
Рис. 3.
При пункции вен в области их слияния может быть затруднен ток крови в индикаторную камеру катетера, затруднено продвижение катетера по вене или введение инфузионного раствора. Это может быть вызвано нахождением конца катетера вблизи венозного клапана. При возникновении вышеуказанных проблем катетер следует немного подтянуть назад или произвести катетеризацию в другом месте.
ПОКАЗАНИЯ К ПОСТАНОВКЕ ПЕРИФЕРИЧЕСКИХ ВЕНОЗНЫХ КАТЕТЕРОВ
ВВЕДЕНИЕ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ
Парентеральное введение лекарственных препаратов проводится:
• пациентам, которые не могут принимать лекарства орально;
• если препарат может изменить свои свойства при оральном приеме;
• если лекарственный препарат в эффективной концентрации должен быть введен быстро и/или точно;
• для струйного (болюсного) введения препаратов, например антибиотиков (согласно инструкциям по применению от производителя препарата).
РАСЧЕТ КОЛИЧЕСТВА ПРЕПАРАТА
Для расчета дозы препарата для внутривенного (ВВ) введения используйте следующую формулу:
Dн / Dу * Vр-ра
Dн - ДОЗА назначенная
Dу - ДОЗА в имеющейся упаковочной единице
Vр-ра - ОБЪЕМ РАСТВОРА в имеющейся упаковочной единице
ПРИМЕР: Пациенту необходимо ввести 15 единиц инсулина.
Инсулин отпускается во флаконах 100 ЕД в 1 мл. Расчет по формуле:
15\100 х I =0,15 мл.
(вводить инсулиновым шприцем или шприцем объемом 1 мл)
ЗАБОР КРОВИ ДЛЯ КЛИНИЧЕСКИХ ИССЛЕДОВАНИЙ
Основные типы исследований включают в себя:
• газовый состав крови;
• биохимическое исследование крови (показатели функции печени, мочевина и электролиты);
• содержание лекарств (наркотиков) в плазме крови.
Локтевая вена - наиболее частое место взятия крови.
Катетер может быть оставлен в вене и закрыт луеровским замком или обтуратором.
ПОТРЕБНОСТЬ В СОСУДИСТОМ ДОСТУПЕ ПРИ НЕОТЛОЖНЫХ СИТУАЦИЯХ
• Если может потребоваться экстренное введение лекарственного препарата или раствора, катетер устанавливается для обеспечения быстрого доступа в кровяное русло.
• Большая скорость введения необходима при инфузии крови и растворов для увеличения объема циркулирующей крови.
• Доступ должен сохраняться, если инфузия не производится: ставится луеровский замок, обтуратор или гепариновый замок.
ПАРЕНТЕРАЛЬНОЕ ПИТАНИЕ
o полное парентеральное питание (ППП);
o частичное парентеральное питание (ЧПП).
Вследствие особенностей некоторых компонентов парентерального питания, например раздражающего действия липидов, содержащие питательные их смеси должны вводиться через центральные вены.
РЕГИДРАТАЦИЯ
• Для восстановления водно-электролитного баланса.
• Для коррекции ключевых электролитов: натрия, калия и кальция.
- изотонические (например, физиологический раствор);
- гипотонические (например, 0,45% раствор натрия хлорида);
- гипертонические (например, 10% водный раствор глюкозы, 6,5% р-р хлорида натрия)
Вследствие раздражающего действия некоторых гипертонических растворов, например, 20% раствор глюкозы, они должны вводиться через центральные вены.
РАСЧЕТ СКОРОСТИ ВВЕДЕНИЯ РАСТВОРА
Примечание: 5% раствор содержит 5 г вещества на 100 мл раствора.
В растворах с концентрацией 1:1000 содержится 1 г вещества на 1000 мл раствора.
Скорость ВВ введения раствора может быть рассчитана по формуле:
ПРИМЕР: Пациенту необходимо ввести 500 мл 5% раствора глюкозы за 4 часа
Расчет по формуле:
500 / 4 х 20 / 60 = 41,6 капли/минуту или = 42 капли/минуту (округлив до ближайшего целого числа).
СИСТЕМЫ ДЛЯ ВНУТРИВЕННОГО ВВЕДЕНИЯ
При введении раствора важно использовать соответствующую ему инфузионную систему.
стандартная инфузионная система с фильтром 10 микрон; при расчете скорости введения считать, что 20 капель - это 1 мл раствора.
Введение лекарственных препаратов:
бюретки с фильтром 100 микрон; при расчете скорости введения считать, что 60 капель через микродозатор - это 1 мл раствора.
Система для переливания крови:
используется только для введения эритроцитная масса и свежезамороженной плазмы. Продукты переработки плазмы, такие, как альбумин, желатины и крахмалы, должны вводиться через стандартные инфузионные системы; при расчете скорости введения считать, что 15 капель - это 1 мл раствора,
Тромбоцитная масса должна вводиться только через специальную систему для введения тромбоцитной массы. Криопреципитат также может быть введен через систему для введения тромбоцитной массы. При расчете скорости введения считать, что 15 капель - это 1 мл раствора.
УСТРОЙСТВА ДЛЯ ОБЕСПЕЧЕНИЯ ДОСТУПА В СОСУДИСТОЕ РУСЛО:
1. периферические венозные катетеры;
2. катетеры для периферических артерий;
3. центральные венозные катетеры;
4. центральные артериальные катетеры;
5. системы контроля за кровяным давлением;
6. катетеры в центральных венах, введенные через периферические вены.
ПРЕИМУЩЕСТВА ПЕРИФЕРИЧЕСКИХ ВЕНОЗНЫХ КАТЕТЕРОВ:
• наиболее часто используемые внутрисосудистые устройства;
• вследствие относительно короткого периода катетеризации (24- 72 часа) инфекции кровотока возникают достоверно редко;
ОСЛОЖНЕНИЯ
• основные осложнения - флебиты, связанные с физико-химическими характеристиками вводимых веществ;
• для частоты развития местных осложнений (в частности, флебитов) имеют большое ВЛИЯНИЕ материал, из которого изготовлен катетер, тип инфузата и техника постановки катетера.
ПРАВИЛА ВЫБОРА ВЕНЫ
• Сначала использовать дистальные вены.
• Использовать вены, мягкие и эластичные на ощупь.
• Использовать там, где возможно, крупные, хорошо визуализируемые вены.
• Использовать прямые вены, соответствующие длине катетера.
• Использовать вены не на "рабочей" руке.
• Обеспечить конечности хорошую опору.
• Обеспечить простоту доступа к месту пункции.
НАИБОЛЕЕ ЧАСТО ИСПОЛЬЗУЕМЫЕ ВЕНЫ
(на примере правой руки)
Пястные вены (расположены на тыле кисти)
Легко определяются и пальпируются, возможна повторная катетеризация.
Противопоказано использование у пожилых, когда тургор кожи и подкожной клетчатки снижен.
Латеральная подкожная вена руки
Размер и расположение делают ее идеальной для катетеризации, но необходимо соблюдать меры профилактики механического раздражения стенки вены из-за близости к суставу (фиксация сустава).
Медиальная подкожная вена руки
Редко используется. Крупная и легко пальпируемая, эта вена сложна для доступа и фиксации из-за своего расположения.
Промежуточные латеральная и медиальная подкожные вены руки, промежуточная вена локтя, промежуточная вена предплечья
Часто используемые, крупные, поверхностно расположенные вены. Легко обнаруживаются и пальпируются, хорошо фиксированы к подлежащим тканям. Однако из-за близости к суставу и с целью профилактики механического раздражения стенки вены требуется фиксация сустава. Кроме этого, при катетеризации промежуточной латеральной подкожной вены руки имеется опасность повреждения плечевой артерии.
Пальцевые вены используются только как последняя возможность катетеризировать вену, могут быть использованы лишь катетеры маленького диаметра.
ВЕНЫ, КАТЕТЕРИЗАЦИЮ КОТОРЫХ СЛЕДУЕТ ИЗБЕГАТЬ
• Вены, жесткие на ощупь и склерозированные (высокая вероятность повреждения сосудов).
• Области сгибательной поверхности суставов (повышенный риск механического повреждения сосудов).
• Вены, близко расположенные к артериям или их проекциям (риск случайной пункции).
• Вены нижних конечностей (низкий кровоток).
• Ранее катетеризированные вены (высокая вероятность повреждения сосудов).
• Конечности с переломами костей (возможны травмы вен).
• Небольшие видимые, но непальпируемые вены (нет возможности оценить состояние вены).
• Вены ладонной поверхности рук (опасность повреждения сосудов).
• Срединные локтевые вены, обычно используемые для забора крови на исследования.
Избегать катетеризации вен на конечностях, на которых проводились хирургические вмешательства или химеотерапия.
Также истончается подкожно-жировой слой. С возрастом ослабевает и иммунная система, поэтому повреждения кожи после венепункций заживают хуже. Все это повышает риск травмы, кровотечения из места венепункции, и образования гематом. Обезвоживание и плохое питание, которые довольно часто встречаются у пожилых, увеличивают риск разрывов кожи.
Длительное применение кортикостероидов. Как таблетированные, так и топические формы стероидов могут вызвать атрофию эпидермиса и его травмирование. У многих пациентов с хроническими болезнями легких бывает такая кожа.
Ультрафиолет. Ультрафиолетовые лучи солнца могут разрушать коллаген и эластин в коже, частое воздействие солнечных лучей приводит к легкой травматизации кожи.
Антикоагулянты. У пациентов, принимающих антикоагулянты, повышенный риск кровотечения.
Наследственность. Предрасположенность к истончению кожи может быть наследственной.
Повторные обследования и госпитализации. Частые венепункции, проводимые для получения проб крови или сосудистого доступа, могут повреждать здоровую кожу и еще более травмировать уже поврежденные сосуды. На венах могут образовываться рубцы, образуются мелкие капилляры-коллатерали, и появляются тонкие, хрупкие вены, которые плохо подходят для пункции.
Внутривенное употребление наркотиков. Вены могут повреждаться при введении в них едких растворов наркотиков, в результате чего образуется рубцовая ткань. Иногда при введении наркотиков в мягких тканях образуются абсцессы, если раствор вытекает или случайно вводится под кожу.
Сухая кожа. Мыло смывает естественный жировой слой кожи и высушивает ее, в результате чего кожа более чувствительна к травмам.
Правильный подход
Существуют специальные методики, которые позволяют пунктировать и катетеризировать тонкие вены и защитить легко травмирующуюся кожу.
Что можно посоветовать пациенту?
Можно давать пациентам следующие советы:
- Питаться разнообразной пищей с достаточным количеством белка.
- Пить много воды, чтобы поддерживать тонус кожи и сосудов.
- Пользоваться увлажняющими кремами для рук, чтобы восстановить естественный жировой слой кожи и не пользоваться твердым мылом.
- Ограничить пребывание на солнце.
- Носить одежду с длинными рукавами, чтобы избежать травм кожи.
Список литературы
1. Infusion Nurses Society. Infusion nursing standards of practice. J Infus Nurs. 2011;3(suppl 1):S1—S110.
2. Alexander M, Corrigan A, Gorski L, Hankins J, Perucca R, eds. Infusion Nursing: An Evidence-Based Approach. 3rd ed. St. Louis, MO: Elsevier Saunders; 2010.
3. LeBlanc K, Baranoski S. Prevention and management of skin tears. Adv Skin Wound Care. 2009;22(7):325—332.
Как обеспечить венозный доступ у пожилых людей: подсказки
У пожилых часто имеется сразу несколько хронических заболеваний и снижение иммунитета, что делает их уязвимым к инфекциям. Поэтому к асептике при выполнении манипуляций надо относиться очень ответственно, не растирать кожу слишком сильно, чтобы не допускать появления микроцарапин — входных ворот инфекции. У пожилых людей симптомы инфекции могут быть маловыраженными или атипичными. Надо обращать внимание на малейшие изменения сознания, субфебрильную лихорадку, брадикардию или тахикардию, слабость, сонливость и сниженный аппетит.
Вот несколько способов снизить риск венепункции у пожилого человека:
- Постарайтесь не растягивать и не травмировать кожу. По возможности, пользуйтесь мягким жгутом, и не затягивайте его слишком сильно. Если вены достаточно выражены, можно пунктировать вообще без жгута. Никогда не пользуйтесь тугими жгутами у стариков, это может привести к появлению петехий, гематом, или разрыву вен вследствие переполнения их кровью.
- Используйте катетер минимального возможного диаметра. Для назначения растворов и регидратации этого обычно бывает достаточно.
- Обратите внимание на глубину залегания вены. Большинство вен проходят практически параллельно коже, поэтому вводить иглу тоже стоит почти параллельно коже, под углом
- До того, как проколоть кожу, натяните ее над веной, чтобы зафиксировать сосуд. Не зажимайте вену ниже места пункции: вы не увидите, куда колоть.
- Не используйте боковой доступ, прокалывайте кожу прямо над веной, чтобы игла не сместила вену.
- Не торопитесь! Спешка нужна только при реанимации. Работайте медленно и аккуратно — тогда вы сможете ставить катетеры в вены с первого раза.
- Не налегайте на иглу — она и так достаточно острая. Как только почувствуете, что прокололи стенку вены, аккуратно вытащите иглу и проверьте катетер.
- Если попытка пункции и катетеризации вены безуспешна, или появилось большое подкожное кровоизлияние, то аккуратно придавите это место, несколько дольше, чем у молодых пациентов. У пожилых сгусток образуется медленнее, даже если они не принимают антикоагулянты. Если возникает травма кожи, то на 24 часа прикладывают холодный компресс, затем его меняют теплым.
- Тщательно наблюдайте за пациентом, чтобы вовремя заметить симптомы инфильтрации, объемной перегрузки и инфекции. При инфильтрации не всегда бывает немедленный отек, обычно меняется цвет и температура кожи. По возможности, пользуйтесь инфузионными насосами, и устанавливайте низкие показатели давления. При появлении влажных хрипов в легких — инфузию сразу прекращают — это признак объемной перегрузки.
Объясните пациенту, что надо сообщать о боли или отеке в месте катетеризации вены, и расскажите о симптомах осложнений пациенту и его родственникам. После окончания инфузии аккуратно удалите катетер, чтобы не повредить кожу.
Список литературы
Infusion Nurses Society. Infusion Nursing Standards of Practice. J Infus Nurs. 2006;29(1, suppl):S1-S92.
Millam D, Hadaway L. On the road to successful I.V. starts. Nursing. 2003;33(5, suppl 1):S1-S16.
Новые тенденции в инфузионной терапии
Создание культуры безопасности
Сейчас безопасность занимает первое место во всех аспектах организации здравоохранения, это связано с современным анализом медицинских ошибок, и вызванных ими смертей. Большинство экспертов согласны с тем, что это — неизбежное зло, однако их число можно уменьшить. Когда происходит ошибка, самые важные вопросы, на которые нужно получить ответ — это почему, как, когда, где это случилось, и кто это сделал. Нужно стремиться не к наказанию виновного, а к изменению системы — чтобы таких ошибок более не происходило. Анализ ошибок должен быть направлен на улучшение работы системы! Эта культура безопасности включает в себя такие компоненты, как инфекционный контроль, безопасное применение медикаментов, общение с пациентами и работу с персоналом.
Инфекционный контроль
Распространенность травм медицинских работников от уколов иглой продолжает расти. Однако против этого выступают новые технологии и безопасные системы пункции и катетеризации вен. Это снижает контакт персонала с потенциально инфицированной кровью. Медсестры должны принять устройства для безопасного сосудистого доступа, научиться их правильно использовать. Это зависит от нескольких факторов — организационной культуры, высокого качества обучения медсестер, и культуры самого сотрудника, который будет использовать эти устройства.
Нозокомиальные (или внутрибольничные) инфекции — это одно из самых частых осложнений госпитализации, распространенность его составляет от 5 до 10%, или около 2 миллионов случаев в год. Девяносто тысяч этих пациентов умирают, а расходы на их лечение приближаются к 4.5 миллиардам долларов в год (это данные по США). Поэтому важно понимать, что от профилактики нозокомиальной инфекции зависит безопасность пациента.
Четыре основных типа нозокомиальных инфекций — это пневмония, инфекции, связанные с устройствами для инфузии, хирургические инфекции, и инфекции, связанные с мочевыми катетерами. Из них самыми опасными и самыми дорогостоящими в плане лечения являются гематогенные инфекции, связанные с внутривенными устройствами для инфузионной терапии. Сейчас частота таких инфекций в три раза выше, чем это было 30 лет назад.
Концепция закрытой инфузионной системы применяется для контейнеров с жидкостью и для назначения длительной комбинированной инфузии, сейчас эта методика распространилась и на системы внутривенных катетеров. Для традиционного катетера, надетого на иглу, в данном случае требуется короткий набор-удлинитель или безыгольный коннектор, или оба эти компонента. В закрытой системе сочетаются все три устройства, что позволяет необходимость присоединения удлинителя непосредственно к порту катетера. Закрытая система предотвращает вытекание крови, снижает травматизацию вены, и снижает вероятность контаминации при выполнении соединений.
Мероприятия по инфекционному контролю при инфузионной терапии в периферические вены должны проводиться по следующим направлениям:
- Жесткие требования по гигиене рук для медицинских работников;
- Дезинфекция кожи пациента подходящим антисептиком до установки катетера и во время смены наклеек. Для взрослых и детей старше 2 месяцев можно использовать препарат на основе 2% хлоргексидина;
- Применение только однодозовых флаконов для всех парентеральных растворов и лекарственных препаратов, где это только возможно;
- Поддержание строгой асептики при установке катетера и уходе за ним.
Гигиена рук с применением спиртовых салфеток высокоэффективна против широкого спектра бактериальных, вирусных и грибковых инфекций. В больнице такие салфетки должны быть в легком и свободном доступе для персонала, так как это — эффективное средство инфекционного контроля, и снижает то время, которые медицинская сестра тратит на обработку рук.
Многие медицинские ассоциации настойчиво рекомендуют применение однодозовых контейнеров для предупреждения септических инфекций. Вспышки малярии, гепатитов В и С, и ВИЧ-инфекции часто связаны с использованием многодозовых контейнеров, например, для физраствора или гепарина, которые применяются для промывания катетеров. Исследования показывают, что многодозовые флаконы часто не маркируются датой открытия, используются после истечения срока годности и для нескольких пациентов сразу.
Применение больших емкостей с физраствором, как средства промывания катетеров также может стать причиной вспышек катетерных госпитальных инфекций. Однодозовые контейнеры могут выпускаться как в форме флаконов, так и в форме предзаполненных шприцов. В таких контейнерах не содержатся консерванты, поэтому их можно использовать только один раз, затем они утилизируются. Single-dose containers may be single-dose vials or prefilled syringes. Никогда нельзя закрывать колпачком иглу такого шприца или второй раз присоединять его к системе для инфузии.
Безопасное использование медикаментов
Число нежелательных реакций на лекарственные препараты в США в год достигает 1.9 миллионов случаев, примерно 180000 либо угрожают жизни, либо заканчиваются смертельным исходом. Чаще всего это бывает при использовании сердечно-сосудистых средств, антибиотиков, диуретиков, анальгетиков и антикоагулянтов.
Применение компьютерных технологий при назначений лекарственных средств, позволяют улучшить эту статистику — хотя технология сама по себе никогда не бывает застрахованной от ошибок. Современные инфузионные насосы позволяют программировать концентрацию препарата, дозы и скорость инфузии. В США введено обязательное штрих-кодирование лекарственных средств, что поможет предупредить примерно 200 000 случаев нежелательных реакций и ошибок трансфузии в течение последующих 20 лет. Однодозовая фасовка лекарственных средств, и инфузионных растворов, включая препараты для промывания катетеров, также позволяет снизить процент ошибок.
Общение с пациентами и работа с персоналом
Такие осложнения инфузионной терапии, как инфильтрация, экстравазация, тромбоз и инфекция могут приводить к потере конечности, поэтому их классифицируют, как тяжелые. Такое осложнение требует тщательного анализа причины, и понимания того, как произошла ошибка, и что нужно сделать, чтобы предотвратить ее появление в будущем.
Инфузионная терапия — это инвазивная процедура, которая может вызывать тяжелые жизнеугрожающие или инвалидизирующие осложнения. Безопасность пациента требует пристального внимания всех медицинских работников. Медицинские сестры, врачи, пациенты, работники медицинских учебных заведений и администраторы — все они вовлечены в той или иной мере в процесс обеспечения безопасности. Культура безопасной работы важна для каждого человека.
Список литературы
Показания:
1. Длительная инфузионная терапия.
2. Частые внутривенные вливания.
3. Экстракорпоральная терапия.
4. Повышенный риск катетеризации центральных вен.
5. Необходимость проведения наркоза.
Противопоказания. Любое патологическое состояние периферической вены: флебиты, тромбофлебиты, инфицирование места пункции.
Катетеризация через локтевую ямку. Минимальная длина катетера — 600 мм. После пункции в вену вводят на 2—4 см катетер и распускают жгут.
Катетеризация через подмышечную вену. Минимальная длина катетера — 600 мм. Частота успешных катетеризации — 90 %. После пункции вводят катетер, положение которого определяют рентгенографически. Из осложнений иногда отмечается преходящая боль.
Видео техника постановки периферического венозного катетера
Центральный венозный доступ
Показания:
1. Длительная инфузионная терапия.
2. Измерение центрального венозного давления. Преимущества
Основное достоинство — быстрое разведение раствора кровью и предотвращение раздражения стенки вены благодаря быстрому кровотоку. Возможность введения больших объемов ин-фузионных растворов. Кроме того, необходимо отметить малую вероятность выпадения катетера из вены (тщательная фиксация катетера у места вкола препятствует его слишком далекому продвижению, исключая опасность перфорирования стенки правого предсердия и возникновения летального гемоперикарда).
Центральный венозный катетер вводят через подключичную, подмышечную или яремную вены. Для контроля положения катетера и исключения пневмоторакса проводят рентгенографию.
Признаки правильного нахождения катетера в центральной вене: по катетеру должна поступать кровь, при соединении катетера с манометром уровень давления колеблется соответственно с дыхательными движениями, данные рентгенографии (если кончик катетера перфорировал стенку сосуда и находится вне его, вокруг него будет видно облачко контрастного вещества).
Катетеризация через подключичную вену. Минимальная длина катетера — 200 мм. После успешного выполнения пункции через иглу по направлению к сердцу вводят J-образный проводник. Он не должен встречать сопротивления. Если это происходит, проводник извлекают и проверяют нахождение иглы, создавая разрежение в шприце: при интенсивной струе крови повторяют введение проводника. После продвижения проводника производят извлечение иглы, расширяют пункционное отверстие скальпелем, вводят расширитель по проводнику на 3—4 см. Затем расширитель извлекают и вводят центральный венозный катетер по проводнику (при правостороннем доступе на длину 150 мм, при левостороннем — на 180 мм). Удаляют проводник, фиксируют катетер шелковыми швами к коже и начинают инфузию. Помимо общих осложнений венепункции и катетеризации, может наблюдаться осложнение в виде неправильного нахождения катетера:
• в правом предсердии или правом желудочке. При таком положении могут возникать нарушения ритма сердечных сокращений. Это связано с раздражением стенок правых отделов сердца катетером. В данном случае подтягивают катетер, пока он не попадет в верхнюю полую вену. При этом нарушения сердечного ритма проходят;
• в яремной или грудной вене. Необходимо повторное введение проводника в катетер, удаление катетера, а по проводнику вводят длинный внутривенный катетер. После подтверждения нахождения его в вене проводник можно ввести в верхнюю полую вену, изменив положение пациента — подтягивание руки в каудальном направлении и поворачивание головы и шеи в сторону катетеризации.
Катетеризация внутренней яремной вены. После успешной венепункции через иглу вводят J-образный проводник (метод Сельдингера), затем извлекают иглу, расширяют пункционное отверстие и вводят по проводнику центральный венозный катетер (справа на длину 90 мм, слева — на 120 мм). Затем извлекают проводник. После подтверждения правильности нахождения катетера (аспирацией крови) начинают инфузию. Фиксируют катетер шелковыми швами к коже, накладывают стерильную повязку. Осложнения могут наблюдаться те же, что и в предыдущем варианте (неправильное положение катетера и нарушение сердечного ритма). Иногда отмечается синдром Горнера — птоз, миоз и энофтальм вследствие раздражения каротидного клубочка, при повреждении иглой или гематомой шейной части симпатического ствола, расположенного позади сонной артерии, но вне сонного влагалища. Обычно это состояние самостоятельно проходит и не требует специальной терапии. К факторам, затрудняющим катетеризацию внутренней яремной вены, относятся ожирение, короткая толстая шея у пациента, гиповолемия.
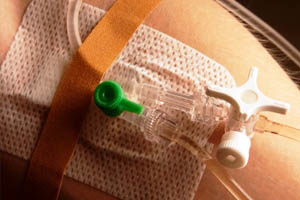
Под сосудистым доступом в интенсивной терапии, как правило, понимают обеспечение пациенту долгосрочной венозной линии. Постоянный венозный доступ позволяет осуществлять длительную инфузионную терапию, титровать симпатомиметические и вазоактивные препараты, осуществлять многократные заборы крови для выполнения различных лабораторных исследований и т.д. Исторически сосудистый доступ эволюционировал от использования металлических канюль и игл до применения удобных одноразовых пластиковых катетеров, которые могут оставаться в сосуде пациента в течение длительного времени.
В интенсивной терапии различают периферический и центральный венозные доступы. Периферический доступ наиболее распространен, технически наиболее прост и сопровождается меньшим числом осложнений. В то же время, центральный венозный доступ позволяет вводить пациенту вазоактивные и инотропные препараты, измерять некоторые параметры системной гемодинамики, вводить препараты, которые раздражают стенку вены, проводить пациенту почечно-заместительную терапию и т.д. В связи с появлением на рынке качественных периферических катетеров, которые могут оставаться в сосудистом русле в течение длительного времени, показания к центральному доступу в последнее время значительно сузились и представлены следующими пунктами:
- Титрование вазоактивных и инотропных препаратов (исключение может составлять введение дофамина в течение короткого времени);
- Инфузия растворов, раздражающих стенку вены (например, препаратов для парентерального питания);
- Полная техническая невозможность альтернативы в виде периферического венозного доступа.
Необходимость измерения ЦВД в настоящее время не рассматривается в качестве показания для установки центральной венозной линии, так как этот показатель очень непостоянен, зависит от множества факторов и далеко не всегда адекватно отражает преднагрузку. Для определения волемического статуса пациента в настоящее время предложен ряд более точных и менее инвазивных методик.
При выборе вида венозного доступа (центрального или периферического) довольно часто встает вопрос о максимальной скорости инфузии. Мнение о том, что центральный венозный катетер всегда обеспечивает более высокую скорость инфузии по сравнению с периферическим, глубоко ошибочно. Согласно закону Пуазейля, скорость течения жидкости в системе будет определяться диаметром (прямая зависимость) и длиной (обратная зависимость) наиболее узкого участка в этой системе. Следовательно, более широкий и короткий катетер, установленный в периферическую вену, обеспечит более высокую скорость инфузии по сравнению с менее широким и более длинным центральным.
Периферический венозный доступ осуществляется при помощи венозных катетеров различного диаметра. Катетер может иметь боковой порт, что позволяет осуществлять болюсы лекарственных препаратов во время инфузии. Основное правило при постановке периферического катетера: он должен ставиться как можно более дистальнее. Это обеспечивает, с одной стороны, удобство для пациента, а с другой служит гарантией того, что в случае тромбирования вены катетер можно будет переставить проксимальнее. Постановка периферических катетеров крупного диаметра (14–16 G) сопровождается выраженными болевыми ощущениями и требует проведения аппликационной или внутрикожной анестезии в месте катетеризации. Максимальный срок стояния периферического венозного катетера — 72 часа.
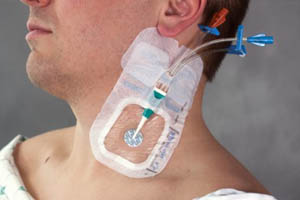
Одна из основных обязанностей медсестры реанимации — это организация венозного доступа у пациента или, проще говоря, катетеризация вены. Катетер ставят в разных случаях: чтобы брать кровь на анализ (иногда анализы берут несколько раз в сутки, и колоть каждый раз заново — болезненно и травматично для пациента) или чтобы вводить больному препараты и питательные растворы. От обычного укола постановка катетера почти не отличается — нужно только, чтобы вена была прямая на определенном участке.
Куда можно колоть, а куда нельзя
Для выбора вены нужно примерно оценить, для чего вообще ставится катетер. Экстренным пациентам с тяжелыми травмами, кровотечениями или тем, кого готовят к полостной операции, ставят катетер большого диаметра, соответственно выбирают крупную вену. Бабушке сильно элегантного возраста, диагноз которой не так уж и серьезен, подбирают катетер поменьше — вены в этом возрасте чаще всего уже не те.

Хорошо видны вены на локтевом сгибе, но это место для катетеризации не очень подходит. Человек сгибает и разгибает руку, иногда ненамеренно, и катетер может перегнуться или надломиться. Хотя если катетер ставить не надо, а ожидается всего один-два укола — локтевой сгиб это то, что нужно. Вена на нем достаточно толстая и всё это выдержит.
В другом месте вена может быть и не видна, но при наложенном жгуте хорошо ощущаться пальцами (пальпироваться). В этом случае опытная медсестра сможет сделать укол, даже не видя вены. У некоторых больных не видно срединной локтевой вены, но можно нащупать другую, которая чуть ближе к наружной стороне руки, — подкожную латеральную (глазами ее тоже не видно). У меня были случаи, когда я попадала в такие вены практически вслепую — такая особенность есть и у моих вен, поэтому я о ней хорошо знаю.
Не стоит использовать для катетеризации мелкие вены — в них сложнее попасть и проблем с ними потом может быть больше (например, может начаться воспаление). Также не колют в вены ног (за исключением центральных бедренных) из-за высокого риска осложнений в виде флебитов (воспаления стенок сосудов). Подколенная вена неудобна из-за ее расположения, а остальные вены ног слишком тонкие.
Как понять, все ли правильно идет
Если что-то идет не так — обычно это видно сразу. Если под кожей вырастает припухлость или наливается синяк — иглу убираем, заменяем ее сухой стерильной повязкой (тугой), переходим к другой вене. Жечь и щипать в месте укола не должно, если вы чувствуете жжение и, опять же, видите припухлость, значит, игла все-таки прошла мимо. Снова повязка, можно еще наложить компресс из водки или разбавленного водой спирта.

Перед тем как вводить вам какие-либо препараты, врач должен расспросить вас об аллергии и медикаментах, которые вы принимаете. Позже медсестра может задать такие же вопросы — не потому, что ей нечего делать, это подстраховка ради вашего же здоровья. Например, если вы принимаете антикоагулянты — вещества, разжижающие кровь, — простой ваткой на место укола дело не обойдется, нужна будет повязка, холод на место укола, а руку (если кололи в руку) нужно будет подержать повыше.
Иногда с уколом могут возникать проблемы из-за состояния вен пациента. Вена может лопнуть — это чаще происходит у пожилых людей с нарушениями обмена веществ. Колоть в такую вену уже нельзя — нужно наложить сухую стерильную повязку, а при гематоме — сделать компресс. После этого можно перейти к катетеризации вен на другой руке.
Как ставят катетер в центральную вену
Читайте также:

