Послеоперационные вентральные грыжи реферат
Обновлено: 02.07.2024
Оглавление темы "Прямая паховая грыжа. Скользящая грыжа. Надпузырная грыжа. Бедренные грыжи. Послеоперационные вентральные грыжи.":
Послеоперационные вентральные грыжи. Послеоперационные грыжи.
Послеоперационные вентральные грыжи являются следствием выполненной ранее лапаротомии. Грыжевые ворота при этом возникают вследствие расхождения мышечно-апоневротических слоев брюшной стенки по ходу разреза. Края грыжевых ворот вначале бывают эластичные, а затем за счет рубцевания и дегенерации составляющих их мышц, становятся ригидными, грубыми. При этом в них возникают фиброзные тяжи и перемычки, они становятся ячеистыми, а сами грыжи - многокамерными. Исключение составляют так называемые невропатические грыжи, при которых нет четко выраженных грыжевых ворот, но вследствие нарушения иннервации на большом протяжении истончается, атрофируется и расслабляется мышечный слой, а выраженных апоневротических структур, способных противостоять внутрибрюшному давлению, в этой зоне нет. Тогда вся эта часть брюшной стенки начинает выпячиваться. Наиболее часто эти грыжи возникают после люмботомии.
Размеры грыжевых ворот при послеоперационных грыжах весьма вариабельны и могут составлять от нескольких сантиметров до нескольких десятков сантиметров.
В случае если грыжевые ворота представлены множественными дефектами апоневроза, то грыжевой мешок может быть многокамерным. В связи с тем, что образование грыжи процесс длительный, между грыжевым мешком и окружающей его клетчаткой образуются достаточно грубые сращения с новообразованными в них сосудами. Это необходимо учитывать во время операции при выделении грыжевого мешка. Брюшина, образующая грыжевой мешок, может быть нормальной толщины, а может, вследствие длительной травматизации (например, при ношении бандажа или частых ущемлениях), быть представлена грубой фиброзной рубцовой тканью изнутри выстланной мезотелием.
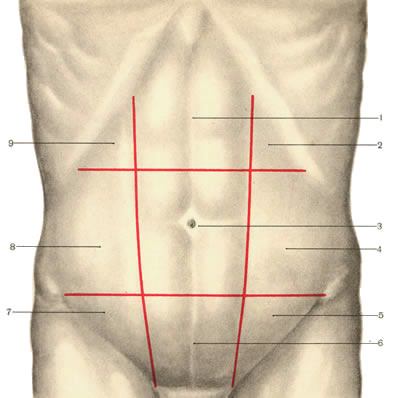
Области живота.
1 — regio epigastrica;
2 — regio hypochondriaca sinistra;
3 — regio umbilicalis;
4 — regio lateralis sinistra;
5 — regio inguinalis sinistra;
6 — regio pubica;
7 — regio inguinalis dextra;
8 — regio lateralis dextra;
9 — regio hypochondriaca dextra.
Содержимым грыжевого мешка могут быть практически все органы брюшной полости. Независимо от локализации грыжи наиболее частым содержимым являются петли тонкой кишки и большой сальник. При длительно существующих, невправимых, или часто ущемляющихся грыжах органы брюшной полости, расположенные в грыжевом мешке связаны с его стенками спайками, иногда очень плотными и массивными.
До настоящего времени нет - классификации послеоперационных грыж. Мы пользуемся модифицированной классификацией Тоскина К.Д. Размеры грыж и их локализация определяется по отношению к областям живота.
По размерам послеоперационные грыжи передней брюшной стенки делятся на малые (занимающие одну область живота), средние (занимающие две области) большие (занимающие три области) и гигантские (занимающие более трех областей живота). Локализация грыж определяется по их соотношению с областями живота. Если грыжа занимает более одной области, то ее локализация определяется по той области, где находится ее большая часть.
Другим, возможно более правильным вариантом, является определение размеров грыжи в процентах от площади передней брюшной стенки. Грыжи, занимающие более 50 % площади, считаются гигантскими.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Этиология, патогенез, диагностика и классификация послеоперационных вентральных грыж. Показания и противопоказания к хирургическому лечению грыж. Хирургическое лечение вентральных послеоперационных грыж с использованием лапароскопической технологии.
| Рубрика | Медицина |
| Вид | методичка |
| Язык | русский |
| Дата добавления | 23.06.2018 |
| Размер файла | 611,8 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
НКР по герниологии
· ВБД - внутрибрюшное давление
· ИВЛ - искусственная вентиляция легких
· ИМТ - индекс массы тела
· КТ - компьютерная томография
· МРТ - магнитно-резонансная томография
· СКТ - спиральная компьютерная томография
· УЗИ - ультразвуковое исследование
· ХОБЛ - хроническая обструктивная болезнь легких
· ACST - передняя методика разделения компонентов брюшной стенки
· EHS - Европейское Общество Герниологов
· IPOM - интраперитонеальная имплантация эндопротеза.
· LVHR - лапароскопическая пластика вентральных грыж
· PCST - задняя методика разделения компонентов брюшной стенки
· Pinsp - пиковое давление вдоха
· VCV - вентиляция, управляемая по объёму
· volume tidal - дыхательный объём
· ЛВГП - Лапароскопическая/эндоскопическая пластика вентральных, в том числе послеоперационных грыж
Послеоперационная вентральная грыжа
Пластика брюшной стенки
1. КРАТКАЯ ИНФОРМАЦИЯ
Определение
По определению Европейского Герниологического Общества послеоперационная вентральная грыжа -- это любой дефект брюшной стенки, без или с грыжевым выпячиванием, возникший на месте послеоперационного рубца после оперативного вмешательства на органах брюшной полости, определяющийся при клиническом исследовании или визуализации.
Составными элементами грыжи являются: грыжевые ворота, грыжевой мешок и содержимое грыжевого мешка. Встречаются случаи, когда нет выраженных грыжевых ворот, но на большом протяжении брюшной стенки отсутствует мышечный слой, вследствие чего рубцово измененный апоневротический слой под действием внутрибрюшного давления постепенно начинает выпячиваться.
Этиология и патогенез.
Причины возникновения послеоперационных вентральных грыж разнообразны. Хирургическая техника закрытия лапаротомной раны и послеоперационная раневая инфекция считаются наиболее важными причинными факторами увеличивающими риск образования послеоперационной грыжи. Факторами, способствующими увеличению риска возникновения послеоперационных грыж являются: мужской пол, ИМТ, пожилой возраст, сахарный диабет, желтуха, анемия, использование вазопрессорных препаратов, курение. К возникновению послеоперационных грыж приводят также послеоперационная дыхательная недостаточность, аневризматическая болезнь, хроническое расстройство питания, прием гормональных препаратов, почечная недостаточность, онкологические заболевания, несколько операций через один и тот же доступ, хроническая обструктивная болезнь легких (ХОБЛ), доброкачественная гипертрофия предстательной железы, запоры и асцит. Нарушение метаболизма коллагена и диастаз прямых мышц живота также предрасполагают к развитию послеоперационной грыжи. Подтверждено, что факторы риска влияют на количество повторных рецидивов. При планировании хирургической операции, при консультировании пациента относительно предполагаемого течения послеоперационного периода, а также прогноза рецидива в отдаленном периоде, необходимо принимать во внимание эти факторы риска.
После формирования малых грыж на брюшной стенке со временем они увеличиваются в размерах из-за постоянного воздействия внутрибрюшного давления, сокращения диафрагмы и мышц переднебоковой стенки живота. В результате органы брюшной полости перемещаются через дефект брюшной стенки, расширяя последний и формируя грыжевое выпячивание.
Факторы риска влияют на частоту рецидивов послеоперационных грыж.
Уровень доказательности 2С
Курение, мужской пол, индекс массы тела, возраст и послеоперационные раневые осложнения являются факторами риска для развития послеоперационной грыжи.
Уровень доказательности 3
Эпидемиология
Несмотря на совершенствование хирургической техники и использование современного шовного материала по меньшей мере 10% лапаротомий осложняются образованием грыж. А в группах риска частота их возникновения достигает 31%. Хотя имеется множество работ, посвященных различным аспектам хирургического лечения этой патологии, проблема во многом остается недостаточно разрешенной. Хотя существует около 200 способов пластики брюшной стенки при послеоперационных грыжах, частота развития рецидивов после различных аутопластических операций достигает 60%. Даже при использовании эндопротезов частота рецидивов колеблется в широких пределах и может превышать 30 %. Число рецидивов особенно велико при больших и гигантских грыжах.
Коды по МКБ-10
К43.0 Грыжа передней брюшной стенки с непроходимостью без гангрены.
K43.1 Грыжа передней брюшной стенки с гангреной.
K43.9 Грыжа передней брюшной стенки без непроходимости или гангрены.
2. ДИАГНОСТИКА послеоперационных вентральных грыж
Диагноз устанавливается при физикальном обследовании пациента. При обследовании живота в области послеоперационного рубца в результате расхождения апоневроза определяется выпячивание, хорошо заметное при натуживании, в положении стоя или при поднимании верхней части туловища. Грыжевые ворота могут быть небольшими и таят опасность ущемления, а большие вызывают жалобы и чувство тяжести, обусловленные выхождением внутренних органов в грыжевой мешок и спаечным процессом в нем. Увеличиваясь, грыжа может достигать значительных размеров, что приводит к потере трудоспособности.
Лабораторная и инструментальная диагностика
Рекомендуется в амбулаторных условиях проводить исследование крови на гепатиты B и C, ВИЧ, RW, определение группы крови и резус-фактора, определение общего анализа крови и мочи, биохимическое исследование крови, коагулограмму, рентгенографию органов грудной клетки, спирометрию, ЭКГ, ЭхоКГ (по показаниям), УЗИ органов брюшной полости и брюшной стенки, пассаж бариевой взвеси по желудочно-кишечному тракту (по показаниям), колоноскопию (по показаниям). При сопутствующих заболеваниях рекомендуется дообследование и консультации специалистов.
Уровень убедительности рекомендаций А (уровень доказательности 1А)
Клиническое исследование занимает первое место в диагностике абдоминальных грыж. Однако в некоторых сложных случаях комплексное обследование дополняется СКТ или МРТ брюшной стенки. Например, гнойный свищ в области операционного рубца вызывается в большинстве случаев инфицированной лигатурой или ранее имплантированным эндопротезом, но может быт обусловлен кишечным свищом. В этих ситуациях рекомендуется СКТ с фистулографией. Существующие литературные источники концентрируются, преимущественно, на узких вопросах. Данных по использованию КТ и МРТ при всех типах грыж брюшной стенки недостаточно. В случаях травмы живота среди прочих диагностических процедур рекомендуется проведение КТ с целью выявления возможных посттравматических вентральных грыж.
У пациентов с ожирением КТ-исследование может быть информативным. Rose et al. сообщили о трех пациентах с ожирением, у которых не удалось выявить грыжи при клиническом осмотре. По данным КТ была диагностирована вентральная грыжа, которая являлась причиной жалоб. В настоящее время отсутствуют исследования, посвященные предоперационной МРТ-диагностике вентральных грыж. В настоящее время назначение КТ-исследования показано не при всех типах вентральных грыж. КТ рекомендуется в случаях ожирения, неоднократных операций в анамнезе, больших грыж с нечеткими контурами грыжевого мешка, посттравматических грыж и для диагностики редких вентральных грыж.
В настоящее время в ряде исследований описывается применение КТ после лапароскопической пластики вентральных грыж (LVHR). C. Gutierrez de la Pena et al. (2001) сообщили о 50 больных, которым выполнялась LVHR, и которые прошли клиническое обследование через 1 год после операции, включая компьютерную томографию и диагностическую лапароскопию. Рецидивы были диагностированы правильно в 98% случаев по данным КТ и в 88% случаев по данным клинического осмотра. A.L. Wagenblast et al. (2004) в рамках проспективного исследования 35 пациентов с LVHR сообщили о четырех пациентах с развитием отека в послеоперационном периоде, у которых при помощи КТ удалось дифференцировать серому и рецидив. КТ является методом выбора для послеоперационной дифференциальной диагностики рецидива, серомы и выбухания или остаточных грыж. Ультразвуковое исследование может оказывать помощь в диагностике сером, однако оно не выявляет необходимые анатомические ориентиры, в отличие от КТ, чтобы достоверно исключить рецидив.
Развитие симптомов наблюдается у 33-78% пациентов с послеоперационной вентральной грыжей.
Уровень доказательности 4
В диагностике рецидива грыжи надежность КТ превосходит физикальное обследование.
Уровень доказательности 2
Доказательств целесообразности использования КТ / МРТ в повседневной практике недостаточно.В некоторых случаях, например, при посттравматических грыжах, у пациентов с ожирением, а также у пациентов с грыжами большого размера без четких границ грыжевых ворот или с редкими грыжами, например, поясничными, проведение КТ или МРТ может быть оправданным.
Уровень доказательности 5
В особых случаях, включающих, например, посттравматические грыжи, редкие грыжи, такие как поясничная или спигелиевой линии, или при ожирении, применение КТ или МРТ может быть оправданным.
Уровень убедительности рекомендаций D
КТ следует проводить с целью диагностики рецидива или сопутствующей патологии.
Функциональная МРТ может применяться для диагностики послеоперационного спаечного процесса.
Уровень убедительности рекомендаций В
3. КЛАССИФИКАЦИЯ послоперационных вентральных грыж
Классификация послеоперационных грыж необходима для выбора оптимального метода лечения и для анализа научных данных. Использование единой классификации позволит в ходе клинических исследований сравнить различные варианты лечения послеоперационных грыж.
В настоящее время существует множество классификаций послеоперационных грыж, хотя ни одна из них не получила широкого использования на практике. Классификация, предложенная Европейским Обществом Герниологии (EHS), является результатом точного определения критериев и их всестороннего обсуждения. Классификация EHS обычно считается улучшенной версией предшествующих классификаций (таблица 1).
Уровень доказательности - 3
При пластике дефектов брюшной стенки более 3 см в диаметре или рецидивирующих грыж любого размера методикой выбора является использование эндопротеза.
Уровень убедительности рекомендаций А
Аутопластика может применяться только в случаях малых грыж с учетом отсутствия любых возможных факторов риска рецидива.
Уровень убедительности рекомендаций С
Факторы риска и размер грыжевых ворот необходимо принимать во внимание при выборе метода пластики брюшной стенки.
Уровень убедительности рекомендаций С
Ожирение является фактором риска возникновения послеоперационных грыж и приводит к повышению частоты периоперационных осложнений и рецидивов после герниопластики открытым способом. Для этого существует множество причин, среди них увеличение времени заживления ран, нарушение легочной функции и более высокое внутрибрюшное давление.
В метаанализе, проведенном S. Sauerland et al., (2011) частота возникновения местных инфекций в группе лапароскопического вмешательства составляла 3,1%, по сравнению с 13,4% в группе открытого вмешательства (p 2 частота выявления размеров грыжевых ворот более 10 см составляла 35,1%. Тем не менее, у 60% пациентов с размерами грыжевых ворот 10 - 12 см ИМТ был выше 30 кг/м 2 , и соотношение пациентов с размерами грыжевых ворот свыше 12 см достигало 73,5%.
Уровень доказательности - 2В
Площадь перекрытия грыжевых ворот эндопротезом.
По литературным данным эндопротез должен перекрывать грыжевые ворота, по меньшей мере, на 3-5 см во всех направлениях, и это перекрытие должно увеличиваться пропорционально размерам грыжевых ворот. Необходимость более обширного перекрывания обусловлена тем, что больших размеров эндопротез будет контактировать с большей площадью брюшной стенки, благодаря чему увеличится площадь ее врастания и, следовательно, биологическая фиксация. Важно также укрытие всего послеоперационного рубца целиком во избежание появления незащищенного участка брюшной стенки, в котором могут сформироваться новые грыжи или произойдет рецидив.
Значительное перекрытие грыжевых ворот эндопротезом сопровождаются более низкой частотой рецидивов.
Уровень доказательности - 3
Эндопротез, применяемый для лапароскопической герниопластики вентральных грыж, должен перекрывать грыжевые ворота, по меньшей мере, на 3 - 4 см во всех направлениях. Для адекватной фиксации и интеграции сетки должны быть рассечены все структуры, в том числе, серповидная связка, круглая связка, а также превезикальная жировая клетчатка. Необходимо обеспечить большое перекрытие сеткой грыжевых ворот, как минимум, на 5 см, если сетка фиксируется без трансфасциальных швов.
Уровень убедительности рекомендаций В
При больших грыжах требуется более обширное перекрытие, чем при небольших грыжах. Во избежание рецидивов необходимо укрыть эндопротезом весь рубец целиком, даже если грыжевые ворота перекрыт на 3 - 5 см во всех направлениях.
Уровень убедительности рекомендаций С
Антибиотикопрофилактика
В настоящее время однозначных рекомендаций о необходимости использования антибиотикопрофилактики нет. Тем не менее, по всей видимости, у пациентов с наличием факторов риска (пожилой возраст, введение кортикостероидов, иммуносупрессивная терапия, ожирение, диабет или онкологические заболевания), а также при наличии хирургических факторов риска (продолжительная операция, инфицированные условия, наличие дренажей или мочевого катетера) оправдано рассмотреть возможность назначения антибиотикопрофилактики.
D. Abromov et al. (1996), по данным серий открытых герниопластик, пришли к выводу о том, что однократная антибиотикопрофилактика обладает положительным влиянием на частоту инфицирования раны после выполнения пластики пупочного кольца или послеоперационных грыж. Инфекционные осложнения возникли у 1 из 17 пациентов в группе антибиотикопрофилактики, по сравнению с 8 из 18 пациентов в группе, где антибиотикопрофилактика не проводилась.
Не существует утвержденного алгоритма, который позволил бы уменьшить риск инфекционных осложнений у пациентов с факторами риска. Подобных пациентов следует проинформировать во время предоперационной консультации о повышенном риске.
Антибиотикопрофилактика при герниопластике послеоперационных вентральных грыж сопровождается значительно меньшей частотой раневых осложнений.
Уровень доказательности - 2В
В процессе герниопластики послеоперационных вентральных грыж рекомендуется стандартная антибиотикопрофилактика.
Уровень убедительности рекомендаций В
Рекомендуется использовать амоксициллин или амоксициллин/клавуланат. В рамках целевой профилактики (доказанный риск MRSA) может быть применен ванкомицин.
Профилактика тромбоэмболических осложнений.
Профилактика тромбоэмболических осложнений должна проводиться с учетом соответствующих факторов риска у каждого конкретного пациента в соответствии с Российскими клиническими рекомендациями по диагностике, лечению и профилактике венозных тромбоэмболических осложнений 2015 года.
После операции следует максимально быстро активизировать пациента, использовать компрессионный трикотаж интраоперационно и в послеоперационном периоде, а также необходимо использовать нефракционированный гепарин или низкомолекулярные гепарины в профилактических дозах, рекомендуемых производителем для больных соответствующей категории риска.
Уровень убедительности рекомендаций 1A или 1C с учетом факторов риска
5. Хирургическое лечение вентральных/послеоперационных грыж с использованием лапароскопической технологии
Определение
Лапароскопическая/эндоскопическая пластика вентральных, в том числе после-операционных грыж (ЛВГП) - это хирургическая технология, использующая жесткие эндоскопические видеосистемы и эндоскопические инструменты для работы в брюшной полости или искусственно созданных в брюшной стенке полостях с целью протезирующей пластики этих грыж.
Показания и противопоказания к ЛВГП
Хирург должен основывать свое решение о выполнении ЛВГП на предполагаемой сложности операции, возможностях данного медицинского учреждения, на своем опыте и подготовленности к выполнению этой операции. Перед операцией, хирург должен принять во внимание то, что предыдущие герниопластики, большие размеры дефекта (> 10 см в поперечнике), невправимость грыжи, отдельные варианты ее расположения (подмечевидная, надлонная, подвздошная, подреберная, поясничная), большой грыжевой мешок при узких воротах, ожирение и наличие асцита увеличивают сложность и продолжительность вмешательства.
Уровень убедительности рекомендаций А (уровень доказательности 2)
По статистике, возникает у 11-19 процентов оперированных пациентов. У половины вентральная грыжа возникает в первый год после операции. У остальных пациентов грыжа живота развивается в течение последующих 5 лет. Грыжа, развившаяся после операции по устранению грыжи, называется рецидивной. Риск возникновения вентральной грыжи увеличивается в том случае, если операция выполнялась по срочным показаниям.
Передняя брюшная стенка - сложная, многослойная структура, со множеством функций. При формировании грыжи живота, дефект образуется в наиболее прочном и наименее эластичном слое брюшной стенки: мышечно-сухожильном каркасе живота.

В любой грыже, анатомически выделяют 3 основных компонента: грыжевые ворота, грыжевой мешок, грыжевое содержимое.

Причины возникновения грыжи живота
Наследственность
Современное представление о вентральной грыже состоит в принятии постулатов о системной дисплазии (нарушении развития) соединительной ткани. Суть заболевания состоит во врожденном нарушении прочности соединительной ткани, той ее разновидности, что определяет прочность наших связок и сухожилий и ,соответственно, послеоперационных рубцов. У пациентов имеющих системную слабость соединительной ткани шанс развития послеоперационной грыжи живота резко возрастает.
Заподозрить такое заболевание у пациента можно по следующим признакам: высокий рост, астеническое телосложение, тонкая, легко растяжимая кожа, наличие грыж в других анатомических областях, гипермобильность суставов.
При выявлении 2 и более признаков дисплазии, пластика грыжевого дефекта будет надежной только с применением синтетических протезирующих материалов
Нарушение заживления раны
Даже в строжайших асептических условиях операционных современных хирургических стационаров возможно проникновение в рану возбудителей инфекции. В этом случае происходит нагноение послеоперационной раны. Это не является грозным и смертельным осложнением, но оказывает значительное влияние на окончательное формирование рубца, делая его менее прочным. Инфицирование раны, не означает , что грыжа живота непременно появится вновь, но значительно повышает вероятность наступления такого исхода
Кроме того, существует достаточно редко встречающая непреносимость шовного материала, используемого для пластического закрытия раны. В этом случае, нити отторгнутся, а края раны не успевшие срастись - разойдутся.
Нарушение послеоперационного режима
Эта группа причин связана с невыполнением пациентом требований врача по соблюдению лечебно-охранительного режима после перенесенной операции. Такое пренебрежение советами врача иногда может дорого обойтись. Дело в том, что пациент, воспринимает послеоперационную рану, только снаружи. Заживление краев кожной раны происходит в сроки до 2 недель, и пациент, после снятия швов и выписки начинает нагружать себя физически, больше чем позволено врачом. На самом деле, кожная рана - ни в коем случае не показатель окончательного заживления. Наиболее трудно и долго срастающаяся часть раны - апоневротическая, это грубая сухожильная пластина, обеспечивающая целостность брюшной стенки. Время созревания плотного рубца на ней у молодых пациентов составляет 3-4 мес, у пожилых 6-7 мес, с сопутствующими болезнями срок окончательного формирования рубца может увеличиваться до года. Именно этими сроками руководствуется хирург назначая лечебно-охранительный режим и ношение бандажа.
Сопутсвующие заболевания
Любые заболевания, приводящие к повышению внутрибрюшного давления (хронический бронхит, бронхиальная астма, запоры, аденома простаты, ожирение и множество других) приводят к тому, что сшитые края раны испытывают сильное натяжение, кровоснабжение и иннервация их в значительной степени нарушается, что, в свою очередь нарушит формирование плотного рубца. В эту группу также относят заболевания, ухудшающие кровоток в области раны(сахарный диабет, системный атеросклероз, гипертоническая болезнь, ИБС).
У пациентов, страдающих, хотя бы одним из вышеперечисленных заболеваний, риск развития послеоперационной грыжи резко возрастает.
Для уменьшения влияния сопутствующих заболеваний необходимо до операции заняться их лечением, в случае с хроническими заболеваниями необходимо добиться стойкой ремиссии. Важнейший фактор влияющий на результативность операции - избыточная масса тела. В случае, когда речь идет о больших и гигантских, многократно оперированных грыжах предоперационная подготовка обязательно должна включать снижение индекса массы тела тела до нормального уровня.
Технические ошибки при ушивании раны
Несмотря на очевидную связь операции предшествующей появлению грыжи эта группа причин самая малочисленная и редкая. В случае неправильного выбора техники и способа ушивания послеоперационных ран , чрезмерное, или наоборот, недостаточное натяжение краев раны, может так же привести к образованию дефекта.
Диагностика вентральной грыжи
Установление диагноза, как правило, не вызывает затруднения, однако, вместе с тем у некоторых пациентов, в особенности со значительным избытком массы тела и ожирением первичная диагностика может представлять значительные сложности. В таком случае приходится прибегать к вспомогательным диагностическим методикам - ультразвуковому исследованию, магнитно-резонансной и компьютерной рентгеновской томографии.
Лечение грыжи живота
Лечение послеоперационной вентральной грыжи заключается в хирургической коррекции передней брюшной стенки, удаления грыжевого мешка и пластического закрытия дефекта.
Традиционная (натяжная) пластика
Суть операции сводится буквально к зашиванию дефекта брюшной стенки хирургическими нерассасывающимися нитями.Такой способ допустим только при небольших грыжах, у молодых пациентов, без сопутствующих факторов риска, поскольку частота рецидивирования доходит до 30 процентов.
Достоинства:
- техническая простота
- низкая стоимость оборудования и материалов
Недостатки:
- высокая угроза рецидива заболевания
- нарушения дыхания в послеоперационном периоде из-за чрезмерного натяжения раны
- выраженный болевой синдром из-за натяжения тканей
Ненатяжная (протезирующая) герниопластка (пластика сеткой)
Суть сводится к установке синтетического протеза (заплаты) на место дефекта брюшной полости. Протез выкраивается из полипропиленовой сетки, устанавливается под кожу или фасцию.

Схема не натяжной пластики
Достоинства:
- высокая надежность методики
- значительно уменьшается болевой синдром из-за отсутствия натяжения раны
- профилактика дыхательных расстройств
- возможность полной пластической реконструкции брюшной стенки в сочетании с абдоменолипопластикой при больших и гигантских грыжах живота
Недостатки:
- высокая стоимость материалов
- увеличения количества осложнений со стороны раны (нагноения, серомы, гематомы)
- теоретическая возможность отторжения трансплантата
- теоретическая вероятность ощущения инородного тела в брюшной стенке после операции (связано с особенностями "тяжелых" сеток, в настоящее время практически не встречается)
- возможность развития ранней кишечной непроходимости из-за спаяния сетки с петлями кишечника
Лапароскопическая протезирующая герниопластика
Наиболее технически совершенный и физиологически обоснованный способ реконструкции. Суть сводится к помещению сетчатого трансплантата в брюшную полость к грыжевым воротам. При этом в области грыжи не производится никаких разрезов, что практически полностью гарантирует от возникновения раневых осложнений.
Достоинства:
- низкая травматичность оперативного вмешательства
- минимально выраженный либо отсутствующий болевой синдром
- высокая надежность ( самый низкий процент рецидивирования )
- практически полное отсутствие раневых осложнений
- ранняя реабилитация пациента, быстрое восстановление трудоспособности, в том числе, допуск к тяжелым физическим нагрузкам
Недостатки:
- очень высокая стоимость используемой сетки с неадгезивным покрытием
- сложность обучения хирургов, требуются долгие тренировки практически навыков в лапароскопии
- необходимость наличия в больнице дорогостоящего оборудования
Выбор методики для герниопластики остается, разумеется, за вашим лечащим врачом. Окончательное решение принимается на основании анализа множества факторов о состоянии вашего здоровья, возраста, размеров грыжевого выпячивания.
На выбор методики реконструкции брюшной стенки влияет также предпочитаемый конкретно для вас вид анестезии.
Краевая клиническая больница N 2 располагает всем арсеналом хирургических методик лечения послеоперационных грыж. Кроме того, объединение располагает мощной лечебно-дианостической базой, позволяющий выполнить предоперационную подготовку и операцию всем категориям пациентов с любыми , в том числе самыми сложными случаями болезни. Опыт применения потезирующих пластик составляет более 20 лет. Лапароскопическая герниопластика при послеоперационных грыжах, также впервые на Кубани внедрена в нашем учреждении.
Послеоперационная грыжа - излечимое заболевание. Эффективность лечения напрямую зависит от опыта хирурга, оснащенности медицинского учреждения и тщательности выполнения пациентом всех указаний врача как до, так и после операции.
Проведен анализ результатов хирургического лечения 58 больных послеоперационными вентральными грыжами. Исследование выполнено в два этапа. На первом этапе изучены истории болезни пациентов, которые были оперированы по поводу послеоперационных вентральных грыж. На втором этапе проведено анкетирование и осмотр этой группы больных в отдаленные сроки хирургического лечения. При исследовании установлено, что размеры грыжевого дефекта, метод пластики и размеры сетчатого эндопротеза достоверно не влияют на качество жизни больных в отдаленные сроки лечения. Отказ пациентов от выполнения рекомендаций по ношению бандажа и ограничению физической нагрузки способствует рецидиву грыжи. Динамический осмотр больных после грыжесечения позволяет выявить рецидив грыжи. Развитие рецидива грыжи и диастаза прямых мышц живота в послеоперационном периоде значимо снижают качество жизни пациентов.

1. Абдурахманов Ю.Х., Попович В.К., Добровольский С.Р. Качество жизни больных послеоперационной вентральной грыжей в отдаленном периоде // Хирургия. 2010. №7. С.32-36.
2. Винник Ю.С., Чайкин А.А., Назарьянц Ю.А., Петрушко С.И.,Климов Н.Ю. Отдаленные результаты лечения больных послеоперационными вентральными грыжами// Хирургия.2014.№10. С.52-55.
3. Седов В.М.,Гостевской А.А., Тарбаев С.Д. Сетчатые имплантаты из поливинилденфторида в лечении грыж брюшной стенки. // Вестник хирургии.2008. №2. С.17-21.
Цель – оценить качество жизни больных послеоперационными вентральными грыжами в отдаленные сроки хирургического лечения.
Материалы и методы
Результаты и обсуждение
Все больные ПОВГ имели сопутствующие заболевания. Наиболее часто пациенты страдали заболеваниями сердечно-сосудистой системы, которые наблюдались у 47(81%) больных. На втором месте по частоте встречаемости сопутствующих заболеваний было ожирение. Установлено, что лишь 15(25,9%) больных ПОВГ не имели избыточную массу тела, а у 43 (74,1%) пациентов было выявлено ожирение.
Размеры грыж были определены по размерам грыжевого дефекта согласно классификации European Hernia Society (2009). Установлено, что у 19 (32,8 %) пациентов (рис.2) были малые размеры грыж (до 4 см в диаметре), у 17 (29,3 %) – средние грыжи (4-10 см), а у 22(37,9 %) больных выявлены большие грыжевые дефекты (более 10 см).

Рис. 1. Распределение больных ПОВГ по степени ожирения

Рис. 2. Распределение больных ПОВГ по размерам грыжевого дефекта

Рис. 3. Распределение больных ПОВГ по виду пластики грыжевых дефектов
Пластика грыжевых дефектов была выполнена преимущественно с использованием синтетических материалов – у 55(94,8%) больных и только у 3(5,2%) пациентов с малыми грыжевыми дефектами была произведена аутопластика. В качестве синтетического материала был применен полипропиленовый сетчатый имплантат. Наиболее часто сетчатый эндопротез был фиксирован под апоневроз (sublay- метод) – у 31(53,4 %) пациента (рис.3). Надапоневротическая (onlay) пластика была выполнена 19 (32,8 %) больным. А 5(8,6 %) пациентам с большими грыжевыми дефектами были вынуждены применить корригирующую пластику в связи с угрозой развития компартмент-синдрома в послеоперационном периоде.
Аллопротезирование выполнено преимущественно средними и большими имплантатами - у 30(51,7%) и 16(27,6%) больных соответственно (рис.4).
При анкетировании больных было установлено, что у 53(91,4 %) пациентов после аллопластики чувство инородного тела исчезло в течение 6 месяцев и лишь у 5(8,6%) больных эти ощущения сохранялись более 6 месяцев.

Рисунок 4. Распределение больных ПОВГ в зависимости от размеров сетчатого имплантата
Читайте также:

