Облитерирующий эндартериит нижних конечностей реферат
Обновлено: 08.07.2024
Облитерирующий эндартериит – это тяжелое заболевание, которое связано с поражением артерии и капилляров нижних конечностей человека. Заболевание очень опасно, так как развивающийся облитерирующий эндартериит нижних конечностей приводит к прогрессирующему расстройству обращения крови в ногах, в особенности в стопах. Это значит, что количество поступающих питательных веществ и кислорода в ткани нижних конечностей все больше отклоняется от нормы, то есть становится все меньше. Если не проводить своевременное лечение данного заболевания, происходит отмирание тканей стоп и начинается развитие гангрены. В результате человеку могут ампутировать одну или сразу две стопы.
Причины
Точные причины развития облитерирующего эндартериита неизвестны медицине, однако механизм развития такого заболевания, как эндартериит нижних конечностей, медиками давно выяснен. Сначала у человека возникает сужение капилляров ног, вследствие чего просвет сосуда еще сильнее суживается, процесс этот может завершиться полным закупориванием сосуда тромбом.
Также считается, что аутоиммунные процессы играют решающую роль в развитии эндартериита. По непонятным причинам организм приступает к активной выработке антител против клеток сосудов собственного организма.
Облитерирующий эндартериит сосудов нижних конечностей может развиться из-за:
- алкоголя;
- длительного стрессового состояния;
- частого переохлаждения конечностей;
- ношения обуви, вызывающей неудобства;
- различных травм ног;
- инфекций;
- большого количества жирной пищи в рационе.
Ноги курильщика также идеальны для такого заболевания, как облитерирующий эндартериит артерий нижних конечностей.
Также облитерирующий эндартериит, причины которого описаны выше, чаще встречается у мужчин, чем у женщин. А мужчины чаще всего приобретают это заболевание в юном или среднем возрасте.
Диагностика
Для определения облитерирующего эндартериита диагностика проводится с применением ультразвука, также применяют исследования сосудов нижних конечностей – артериальную ангиографию.
Однако облитерирующий эндартериит часто имеет характерные симптомы, потому зачастую врач без труда способен установить диагноз.
Симптомы
Признаки облитерирующего эндартериита довольно характерны. Пациенты могут жаловаться на то, что у них быстро возникает чувство усталости, а также при ходьбе они ощущают тяжесть в ногах. Характерным является и чувство онемения ног, довольно часто проявляется ощущение того, будто по коже ног ползают мурашки. При эндартериите наблюдается зябкость и потливость стоп. У больных эндартериитом ноги часто мерзнут, особенно сильно это ощущается в холодную погоду, ноги в таких случаях мерзнут до боли. Также одним из симптомов заболевания являются судороги в нижних конечностях.
Однако есть основная жалоба, общая для всех больных облитерирующим эндартериитом – это внезапно возникающая сильная боль в икроножных мышцах, которую многие описывают как резкий удар ножом. При этом пациент просто неспособен передвигаться, ему приходится терпеливо ждать, пока боль не пройдет. Этот симптом получил название "перемежающаяся хромота", и он встречается только при данном заболевании.
Существуют и другие, внешние, признаки эндартериита. Когда болезнь только начинает развиваться, кожа ног в пораженных болезнью участках приобретает бледный оттенок, может становиться синюшной, также изменяется и температура нижних конечностей, и ноги на ощупь становятся холодными. Пульс заметно ослабевает на сосудах стоп, в дальнейшем он там почти не прощупывается. В особо запущенных случаях у пациентов на пальцах ног и стопах появляются язвы, которые не заживают, и очаги некроза тканей, а в дальнейшем появляются почти все признаки гангрены.
Стадии
Эндартериит имеет четыре стадии развития. Первая стадия носит название ишемической, так как она связана с тем, что в нижних конечностях ухудшается кровоснабжение. Для ишемической стадии характерно ощущение "ползающих по коже мурашек", сильная усталость в ногах во время движения, зябкие ощущения в ногах, судороги в икроножных мышцах. При этом стопы холодные и бледные, но артериальный пульс в стопах еще возможно определить.
Вторая стадия называется стадией трофических расстройств, то есть это стадия расстройств питания тканей нижних конечностей. На этой стадии усиливаются неприятные ощущения, которые присутствовали на первой стадии, а также появляется сильная боль во время ходьбы. Именно на этой стадии появляется симптом под названием "перемежающаяся хромота". При всем этом боль начинает ощущаться не только при ходьбе, но и когда больной находится в состоянии покоя.
Боль локализируется в пальцах ног, в икроножных мышцах и в области подошвы. Если на первой стадии заболевания стопы были бледными, то на второй достаточно сильно проявляется синюшность. При этом кожа становится сухой, с виду она напоминает пергамент. Рост ногтей на пальцах ног заметно замедляется, а сами ногти подвергаются деформационным процессам. На ногах выпадают волосы.
Третья стадия заболевания называется язвенно-некротической. Больной передвигается с большим трудом, боль в ногах его почти не покидает. При этом боль усиливается, когда человек находится в горизонтальном положении, потому больной испытывает мучения и во время сна. Ноги на третьей стадии заметно худеют. Язвы образуются на пальцах ног.
Четвертая стадия заболевания – гангренозная, на этой стадии у больного развивается гангрена на стопах. Гангрена в таком случае может быть либо сухой, либо влажной. Если у больного развивается сухая гангрена, то ткани пальцев или же ткани всей стопы постепенно отмирают, высушиваясь. Пораженные гангреной ткани чернеют, подвергаются процессу деформации, а также уплотняются. Если же у больного развивается влажная гангрена, то стопа приобретает отечность, становится "раздутой". Происходит распад тканей, при этом образуются ядовитые вещества, которые отравляют организм, поступая в кровь. В случае развития четвертой стадии жизнь больного сможет спасти лишь ампутация поврежденной конечности.
Лечение
Опасность облитерирующего эндартериита заключается в том, что современная медицина не имеет средств для того, чтобы полностью излечить данное заболевание. В силах медиков лишь замедлить развитие этой болезни путем увеличения продолжительности периодов ремиссии. Таким образом, облегчается состояние больного. Также медики стараются не допустить развития гангрены: это достигается путем своевременного назначения опытным врачом индивидуального комплексного лечения заболевания.
Основная цель лечения эндартериита – снять болевые ощущения, устранить спазмы в кровеносных сосудах и ликвидировать расстройства в нервной системе. Комплексное лечение облитерирующего эндартериита заключает в себе и физиотерапевтические, и медикаментозные методы, в крайнем случае, задействуется хирургическое вмешательство.
Медикаментозное лечение заключается в приеме лекарственных препаратов, которые способны уменьшить спазмы в сосудах и увеличить их просвет. К числу этих препаратов относятся средства против спазмов, гормоны надпочечной коры, препараты против тромбов, витамины групп Е, С, РР и В, средства, которые замедляют свертывание крови.
Физиотерапевтическое лечение включает в себя:
- различные тепловые процедуры: прогревание поясницы с помощью УВЧ, токи Бернара, сауна, аппликации озокерита;
- баротерапию – лечение с помощью барокамеры, куда помещается поврежденная конечность. В барокамере на нее воздействуют пониженным и повышенным давлением попеременно;
- магнитотерапию – лечение проводится с применением высокочастотного магнитного поля;
- электрофорез – лекарственные препараты вводятся в пораженный участок тела под воздействием электрического поля;
- ультразвуковое лечение;
- водолечение: горячие ванны, ванны горчичные, контрастные ванны, скипидарные белые ванны.
Лечение облитерирующего эндартериита может проводиться только под наблюдением специализированного врача. Самолечение этого опасного заболевания может привести к тяжелым последствиям, течение заболевания при самолечении может ускориться.
Болезнь Такаясу - неспецифический аортоартериит - относится к числу редких. Она встречается в различных регионах мира, но наиболее часто, по-видимому, в Японии, где, по данным патологоанатомических исследований, его признаки установлены в 0,03% случаев. Именно редкость патологии становится одним из факторов, определяющих ее неузнаваемость, несвоевременность и неадекватность лечения, раннюю инвалидизацию больных.
Названий у этой болезни много - болезнь отсутствия пульса, синдром дуги аорты, неспецифический аортоартериит, по автору болезнь Такаясу - относится к группе системных васкулитов, представляет собой хронический гранулематозный артериит с преимущественным поражением аорты и ее основных ветвей и гигантоклеточной гранулематозной реакцией. Сущность заболевания в том, что дуга аорты (см. рисунок) и ее основные ветви - сонная артерия, подключичная артерия поражаются воспалительным процессом, причина которого не выяснена. В результате длительного течения просвет дуги аорты и/или ее ветвей суживается, кровь не идет на периферию, поэтому на плечевой, локтевой и лучевой артериях не прощупывается пульс. Отсюда и название - болезнь отсутствия пульса. Благодаря резервным сосудам (коллатералям) длительно нет субъективных признаков нарушенного кровотока.
Этиология большинства первичных васкулитов практически неизвестна. В ряде случаев можно связать их с переохлаждениями, перенесенными инфекциями, приемом лекарственных средств, профессиональными вредностями. Эту группу болезней можно считать полиэтиологичными. Патогенез связан с иммунными реакциями замедленного типа. При гиперчувствительности данного типа сенсибилизированные лимфоциты при “встрече” с тканевым антигеном высвобождают фактор, ингибирующий миграцию макрофагов, что приводит к скоплению в просвете и в стенке артерий моноцитарных клеток с последующей их трансформацией в макрофаги. Последние, выделяя лизосомальные ферменты, вызывают повреждение артериальной стенки. Сами макрофаги превращаются в эпителиоидные и гигантские клетки, что лежит в основе образования гранулем.
Макроскопическая аорта и ее ветви носят следы перенесенного воспаления—спаяние с периаортальной клетчаткой, наличие плотной фиброзной капсулы, увеличение парааортальных лимфатических узлов. Диаметр аорты может быть даже увеличен за счет утолщения наружных слоев стенки аорты. Просвет аорты на разрезе, напротив, сужен. Внутренняя оболочка бугристая, толстая, имеются наплывы оболочки белесоватой окраски. Характерна четкая граница измененной и неизмененной зон. Гистологически наружная оболочка представлена соединительнотканной муфтой в виде гиалинизированных пучков коллагена. Имеются очаги клеточного скопления, располагающиеся вокруг мелких сосудов и состоящие из лимфоидных, плазматических круглых клеток и полинуклеаров. Клеточные инфильтраты выявляются на границе наружной и средней оболочек. В vasa vasorum утолщен мышечный слой, отмечаются пролиферация и гиперэластоз средней оболочки. В ней также отмечается воспалительный процесс с клеточными инфильтратами из таких же клеток, реже встречаются гигантские клетки типа Лангханса и клетки инородных тел. Клеточные элементы богаты рибонуклеопротеидами. Гладкие мышцы и эластические мембраны фрагментированы, между ними выявляется грануляционная ткань. В местах отсутствия эластической мембраны видны участки фиброза с накоплением кислых и нейтральных мукополисахаридов.
Прежние предположения о прямом влиянии инфекции и наличии антител к артериальной ткани не подтвердились. В настоящее время большое внимание уделяется генетической предрасположенности. Имеются указания на более частое сочетание болезни Такаясу с HLA-DR4 и с антигеном В-клеток MВ3. D. Scоtt и соавторы на основании своих исследований сделали предположение, что в возникновении патологических изменений артерий при данном заболевании непосредственное участие принимают цитотоксические Т-лимфоциты. В основе патогенеза заболевания ведущее место занимают аутоиммунные процессы. Воспалительные изменения сосудистой стенки приводят к нарушению внутрисосудистой гемодинамики, развитию тромбоза с последующей облитерацией просвета.
Патофизиология : любой коарктационный синдром характеризуется наличием шлюза в супра- или интерренальном сегменте аорты, проявляющегося развитием режима артериальной гипертензии проксимальнее участка сужения и артериальной гипотензии дистальнее него с развитием комплекса присущих данному синдрому определенных патофизиологических изменений.
Стенозированный сегмент может иметь различную локализацию. Различают стенозы среднегрудной, диафрагмальной, интервисцеральной, интерренальной и инфраренальной локализации. Компенсация кровотока осуществляется через висцеральные и париетальные пути. При этом окольное кровообращение получает такое мощное развитие, какое никогда не наблюдается при атеросклерозе. Это обусловлено хорошими адаптационными пластическими возможностями молодого организма и длительным течением процесса. При всех локализациях стенозирующего процесса в аорте, кроме инфраренального, развивается артериальная гипертензия. Генез гипергензии обусловлен изменением характера магистрального почечного кровотока. Наряду с этим коарктационный синдром нисходящей части аорты дополняется новыми клиническими симптомами, обусловленными хронической ишемией органов пищеварения, почек, тазовых органов, нижних конечностей. Злокачественней становится артериальная гипертензия. В отличие от типичной коарктации аорты отмечается значительное повышение диастолического давления. При аортите, как правило, присоединяется общее воспаление.
В клинической картине можно выделить две стадии: острую и хроническую. Вначале болезнь проявляется такими признаками как недомогание, слабость, повышенная утомляемость, повышение температуры, повышенная потливость ночью, снижение веса. Примерно у половины больных эти признаки выражены незначительно. В хронической стадии болезни ее признаки обусловлены изменениями сосудов. Нередко сами больные замечают, что у них нет пульса на лучевой артерии, там, где он обычно прощупывается. Это заставляет их обратится к врачу. Если процесс задевает сонные артерии, у больных появляются обмороки, головокружения, нарушения зрения. Для поражения подключичной артерии характерны слабость в руках, иногда боли. Когда затронуты почечные артерии, у больного возникает тяжелая гипертония. Наблюдается перемежающаяся хромота (мышечные боли при движении как минимум в одной конечности, особенно в руке), появление шумов над пораженными артериями; регионарные симптомы ишемии, разница систолического давления на обеих руках более чем на 10 мм рт. ст.
При осмотре нет выраженной гипертрофии плечевого пояса и гипотрофии мышц нижних конечностей. Пульсация сонных артерий усилена, как у гипертоников. Видимой на глаз пульсации межреберных артерий нет.
Пульс на руках—отчетливый, напряжен, на бедренных артериях—резко ослаблен, реже не определяется. При сочетанных вариантах аортита с поражением ветвей дуги аорты выявляется асимметрия пульса на сонных артериях и на руках. Патологический градиент артериального давления на руках и ногах при гипоплазии обычно составляет в среднем около 70 мм рт. ст. При аортите артериальное давление на ногах часто не определяется.
Перкуторно определяется увеличение границ относительной тупости сердца влево с расширением границ сосудистого пучка во втором межреберье с обеих сторон.
При аускультации определяется акцент II тона над аортой. Над областью сердца выслушивается систолический шум малой интенсивности. Эпицентр шума фиксируется со спины на уровне тел восьмого—одиннадцатого грудных позвонков паравертебрально слева, а спереди—в области эпигастрия. Аускультативные данные подтверждаются на ФКГ: фиксируется веретенообразный или ромбовидный систолический шум в эпигастрии и паравертебральной области. На ЭКГ отмечается отклонение электрической оси сердца влево, обусловленное перегрузкой и гипертрофией миокарда левого желудочка сердца. При аортите наблюдается выраженная гипертрофия миокарда практически у всех больных наряду с явлениями относительной коронарной недостаточности. Истинная - коронарная недостаточность, обусловленная у 25% больных.
Методы функциональной диагностики (объемная сфигмография, осциллография, реография и допплерография конечностей) отражают особенности гемодинамики, т. е. два режима кровообращения: на руках—магистральный характер кровотока с большой амплитудой колебаний, на ногах—пологие, запаздывающие волны, свидетельствующие о снижении магистрального или коллатерального кровотока.
При рентгенологическом исследовании определяется гипертрофия левого желудочка сердца. Сердце аортальной конфигурации, восходящая часть, дуга и начальный отдел нисходящей части аорты расширены, пульсация их усилена. ' “Клюв аорты” по левому контуру сохранен, “симптома , тройки” нет. Во второй косой проекции контрастированный пищевод имеет прямолинейный ход. При аортите вяде случаев фиксируется кальциноз стенок аорты. Узурация ребер встречается при аортите крайне редко, напротив, при врожденной гипоплазии часто видна узурация восьмого—десятого ребер с обеих сторон.
Ангиографическое исследование в отличие от типичной коарктации аорты при аортите обязательно. Детальный неинвазивный этап обследования определяет “заинтересованность” различных артериальных бассейнов при аортите. Тщательное изучение ангиографии позволяет выбрать оптимальный вариант хирургического лечения. При сохраненном сниженном магистральном кровотоке на бедренных артериях показана трансфеморальная ангиография по Сельдингеру с обязательной записью артериального давления и его градиента с целью выявления функционально значимого стеноза. Ангиография брюшной части аорты производится обязательно в двух проекциях для выявления стенозирования висцеральных ветвей. При окклюзии терминальной части аорты показана ангиография. Доступ к ней осуществляется через подмышечные артерии.
Ангиографическая картина врожденной гипоплазии позволяет выделять следующие два варианта патологии аорты: фокальный, или сегментарный (менее 3 см по протяженности); тубулярный, или пролонгированный . Чаще встречается тубулярная форма, причем длина сужения может достигать 20 см и более. Ангиографическое исследование выявляет типичные сосудистые изменения аорты, ее ветвей или больших артерий в проксимальных отделах верхних или нижних конечностей (чаще всего фокально-сегментарные, стенозирующие или окклюзирующие изменения), которые нельзя объяснить атеросклерозом, фибромускулярной дисплазией или подобными причинами. Ангиографическая картина изолированного торакоабдоминального поражения аорты при неспецифическом аортоартериите в значительной степени отличается от картины врожденной гипоплазии. При гипоплазии переход от нормального диаметра аорты к стенозированному происходит более плавно, стенки аорты ровные. При аортите отмечается диффузная неровность контуров аорты с дефектами наполнения. Нередко поражается торакоабдоминальный сегмент нисходящей части аорты с ее ветвями; изолированного поражения аорты практически не бывает. При гипоплазии в 40% случаев выявляется изолированный стеноз аорты в грудном и диафрагмальном сегментах без вовлечения в процесс ее ветвей. При аортите в 1/4 случаев отмечается полная окклюзия инфраренального сегмента аорты, почечные артерии стенозируются при аортите в 85% случаев, имеется обычно поражение ветвей дуги аорты, коронарных артерий и артерий малого круга кровообращения, чего не бывает при врожденной гипоплазии.
Известно, что определение активности неспецифического аортоартериита не всегда является легко решаемой проблемой. Как показывают данные литературы, наиболее информативным в этом плане из всех острофазовых показателей является С-реактивный белок (СРБ). Однако и этот показатель не всегда четко коррелирует с морфологическими изменениями в артериях. В связи с этим особое значение имеет динамическое наблюдение за состоянием сосудов с помощью дуплексного исследования, позволяющее в значительной степени облегчить решение всех диагностических вопросов. Однако отсутствие унифицированной формы регистрации результатов делает зачастую невозможным их сопоставление, что во многом снижает информативность полученных данных
Лабораторные показатели активности воспалительного процесса: повышение СОЭ, лейкоцитоз, анемия, увеличение концентрации иммуноглобулинов. У больных повышена активность химотрипсиноподобных протеиназ плазмы, клеточных коллагеназ и снижена антитриптическая активность плазмы.
Без адекватного лечения болезнь принимает прогрессирующее течение с периодическими обострениями и ухудшением кровообращения в пораженных областях. Основные причины смерти — сердечная декомпенсация и расстройства мозгового кровообращения. Критериями этого системного васкулита являются: начало заболевания в возрасте до 40 лет (свыше 80% всех заболевших составляют женщины, в основном в возрасте от 15 до 25 лет).
Острый период аортита развивается обычно в возрасте 6—20 лет, а сосудистые проявления—в третьей декаде жизни—к 25—30 годам. К 15-му году заболевания, несмотря на лекарственное лечение, от мозговых и почечных осложнений умирают 82% больных. Врожденная гипоплазия в связи с отсутствием сочетанных поражений коронарных артерий и ветвей дуги аорты—заболевание менее злокачественное. И аортит, и гипоплазия нисходящей части аорты— процессы прогрессирующие и их основной клинический симптом — артериальная гипертензия — неизбежно приводит к типичным осложнениям со стороны мозга и миокарда. Поэтому наличие коарктационного синдрома является показанием к операции. При поражении ветвей брюшной части аорты необходима одновременная реваскуляризация ишемизированных органов.
Базисная терапия — цитостатики в сочетании с глюкокортикоидами. В активную фазу процесса назначают преднизолон в начальной дозе 30-40 мг/сутки с постепенным снижением дозы. Если процесс неактивен, можно ограничиться применением нестероидных противовоспалительных средств в обычных терапевтических дозах. В качестве вспомогательных средств применяют сосудистые препараты, антикоагулянты, по конкретным показаниям — сердечные гликозиды и гипотензивные средства.
Показано назначение ангиопротекторов - тиклида, трентала и др.
В комплексной терапии для усиления противовоспалительного действия базисных средств, а также для достижения длительного положительного иммуномодулирующего и антимикробного эффекта используется в/в иммуноглобулин, в частности обогащенный IgМ-пентаглобин, применение которого позволяет значительно улучшить прогноз заболевания, снизить риск инвалидизации и летального исхода.
В отдельных случаях необходимо хирургическое вмешательство с пластическим замещением резко суженных участков артерий или созданием искусственного обходного пути кровотока.
Оперативные доступы зависят от локализации стеноза, его протяженности и сопутствующих процессов. При изолированном поражении среднегрудного отдела аорты показана левосторонняя боковая торакотомия в пятом—шестом межреберье. При диафрагмальной локализации процесса показана заднебоковая торакотомия в восьмом межреберье. При сужении верхнего сегмента брюшной части аорты показана левосторонняя торакофренолюмботомия в девятом межреберье. Этот же доступ целесообразно использовать при интерренальном поражении аорты. При инфраренальной локализации поражения можно сделать операцию, используя метод полной срединной лапаротомии или косой забрюшинный доступ. При диффузном поражении всей нисходящей части аорты в ИССХ им. А. Н. Бакулева АМН СССР разработан и применяется единый доступ—левосторонняя торакотомия в пятом— седьмом межреберье с пересечением реберной дуги и переходом разреза в параректальный вплоть до лобковой области. Не следует оперировать больных аортитом в стадии острого воспаления или при подостром течении процесса.
Таким образом, поздняя диагностика неспецифического аортоартериита определяются редкостью данной патологии, латентным течением, а также недостаточной осведомленностью врачей о путях выявления симптомов этого заболевания (измерение артериального давления и определение пульса на всех конечностях, аускультация сосудов и др.). Риск развития распространенного поражения аорты нарастает по мере увеличения продолжительности заболевания и активности процесса. С-реактивный белок является наиболее информативным из всех острофазовых показателей в оценке неспецифического аортоартериита.
В целях улучшения диагностики поражения сосудов и активности процесса необходимо использование унифицированной карты дуплексного исследования сосудов. Это позволит объективизировать имеющиеся данные, получить наиболее полную и сопоставимую информацию о состоянии сосудов, обеспечить преемственность в ведении больных.
Среди органических или, иначе говоря, облитерирующих заболеваний периферических артерий основными являются атеросклероз и облитерирующии эндартериит, который правильнее называть неспецифическим артериитом. Известно довольно много попыток классифицировать облитерирующие заболевания артериальных стволов. К сожалению, унифицированной классификации, которая была бы принята большинством хирургов, не существует. Необходимо, чтобы, с одной стороны, в классификации получили отражение последние научные достижения ангиологии, с другой — она удовлетворяла бы практическим нуждам хирургии, т. е. служила основой для построения исчерпывающего индивидуального диагноза, от которого зависит правильное лечение. В силу этого нужно, чтобы в диагнозе исчерпывающе конкретизировались этиология облитерирующего процесса, точная локализация поражения и степень ишемии конечности. На основе этих принципов во Всесоюзном научном центре хирургии разработана классификация окклюзнонных поражений артерий.
Этиология: атеросклероз, неспецифический артериит, смешанная форма артериита и атеросклероза, постэмболические, посттравматические, ятрогенные (в результате врачебных манипуляций) окклюзии и т. д.
Характер поражения: хроническая окклюзия или стеноз, острый тромбоз.
Локализация: перечисляются все пораженные артерии конечностей.
Степень нарушения кровообращения: относительная компенсация, субкомпенсацня, декомпенсация.
В основу деления нарушений регионарного кровообращения конечностей на три степени положены выраженность перемежающейся хромоты и величина кровенаполнения конечности по реографическим показателям. В соответствии с представленной классификацией развернутый диагноз может приобрести, например, следующий вид: атеросклероз, стеноз правой общей бедренной артерии, окклюзия правой подколенной и задней большеберцовой артерий, декомпенсация кровообращения голени и стопы, трофическая язва I пальца правой стопы.
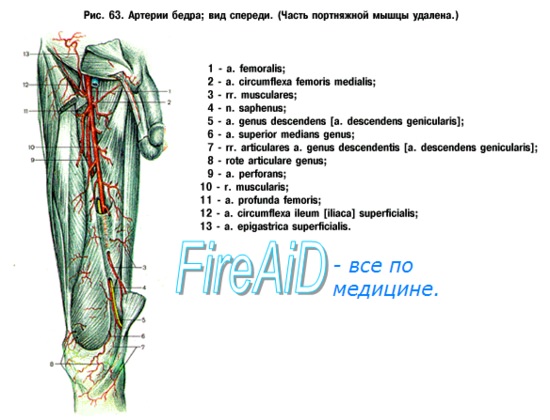
Облитерирующий эндартериит
Среди окклюзионных поражений артерий конечностей облитерирующий эндартсриит является одним из самых распространенных. Это заболевание известно давно, однако первое его подробное описание относится к XIX веку. Несмотря на большое количество экспериментальных и клинических исследований, посвященных облнтерирующему эндартерииту, в его этиологии и патогенезе остается много неясных проблем. В происхождении заболевания большое место занимают неблагоприятные факторы воздействия внешней среды, к которым относятся охлаждение, курение, повторные травмы конечностей, инфекция. В развитии облитсрируюшего энлартернита особое значение имеют состояние внутренней среды организма, взаимодействие эндокринных и нейрогенных связей, в частности состояние гипофнзарно-надпочечниковой системы. В. Л. Оппель (1928) считал, что это состояние возникает в результате гиперадреналинемии, обусловленной гиперфункцией надпочечников.
Многие отечественные ученые поддерживают теорию кортико-висцерального происхождения облитерирующего эндартериита. Сущность ее заключается в том, что в результате воздействия на артерии разнообразных вредных факторов (интоксикация, повторное охлаждение, аллергические реакции) в центральной нервной системе нарушается правильное отражение импульсов, характеризующих течение различных процессов в артериальной стенке. В результате этого происходит центростремительные передачи из коры головного мозга, обусловливающие возникновение стойкого спазма артерий. Последний вызывает не только трофические нарушения и тканях, страдающих от недостатка крови, но и морфологические изменения самой стенки сосуда. Возникающий таким образом порочный круг приводит к нарушениям высших регуляторных механизмов, что влечет за собой хаотическую деятельность подкорковых центров.
По современным воззрениям, облитерирующий эндартериит откосится к аутоиммунным аллергическим заболеваниям. Подобное его происхождение подтверждается рядом аллергических реакций, выявляющих сенсибилизацию больных эндартериитом к собственным сосудистым антигенам. Наиболее распространенной остается пока полиэтиологическая теория возникновения заболевания, на неблагоприятное течение которого оказывают особое влияние такие факторы внешней среды, как повторные охлаждения и курение.
Облитерирующим эндартериитом болеют преимущественно мужчины, причем в наиболее деятельном возрасте — от 20 до 40 лет. Характерно хроническое течение процесса с периодически возникающими обострениями и ремиссиями. Клинически заболевание может протекать по-разному. У одних больных процесс развивается быстро, приводя в течение нескольких месяцев к тяжелой инвалидности. У других заболевание длится много лет без сколько-нибудь значительных трофических расстройств. Травма и инфекция при всех формах эндартсрпнта могут резко осложнить и ухудшить течение болезни.
В начальных стадиях заболевания больные редко обращаются к врачу, так как болевой синдром отсутствует. Только при внимательном осмотре у таких больных можно выявить незначительные симптомы, подтверждающие наличие заболевания. К ним относятся похолодание и онемение стоп, снижение пульсации периферических артерий. Этот период болезни соответствует спастической стадии заболевания. Появление болей в икроножных мышцах при ходьбе свидетельствует уже о выраженной недостаточности кровообращения нижних конечностей. Перемежающаяся хромота — очень характерный симптом облитернрующего эндартериита. Ее появление обычно соответствует возникновению окклюзии магистральных артерии стопы, голени или бедра. В этой стадии заболевания отмечается резкая бледность, а иногда, наоборот, застойная синюшность кожных покровов стоп, нарушается трофика тканей с появлением гиперкератоза, деформации ногтевых пластинок н выпадением волос на ногах. При дальнейшем прогресенрованнн болезни возникают трещины, трофические язвы дистальных отделов нижних конечностей, ограниченные некрозы пальцев стоп. В финальной стадии облитернрующего эндартериита развивается гангрена.
Диагностика облитернрующего эндартериита проводится на основании клинической картины, характерных объективных признаков заболевания и данных инструментально-функциональных методов исследования: осциллографии, реографии, термометрии, капилляроскопии и т. д.
Основным методом топической диагностики поражения сосудов является ангиография. Рентгсноконтрастное исследование сосудов позволило установить, что при облитерирующем эндартериите в патологический процесс вовлекаются не только артерии стоп и голеней, как было принято считать, но нередко подколенные, бедренные и даже подвздошные артерии.
Атеросклероз сосудов ног и облитерирующий эндартериит — распространенные заболевания артерий ног со схожей симптоматикой, но с различными пусковыми факторами, под воздействием которых развивается патология. Терапевтические подходы в лечении указанных заболеваний схожи, но имеют некоторые особенности.
Оба заболевания характеризуются поражением внутренней оболочки стенки артерий. При атеросклерозе оно обусловлено нарушениями липидного обмена, что приводит к повышению уровня холестерина в крови и его отложениями на стенке сосуда в виде бляшек, сужающих его просвет. Впоследствии бляшки могут распадаться, приводя к вторичному тромбообразованию и прекращению кровотока. При облитерирующем эндартериите внутренняя оболочка (интима) артерий поражается в результате атаки собственного иммунитета на фоне аутоиммунного аллергического процесса.
Симптомы указанных заболеваний обусловлены постепенным ухудшением, затем полным прекращением кровотока в артериях нижних конечностей.
Статистика

Облитерирующий атеросклероз и облитерирующий эндартериит относятся к группе хронических облитерирующих заболеваний артерий нижних конечностей (ХОЗАНК), в структуре которых занимают соответственно 81,6% и 1,4%.
Другие болезни этой категории — диабетическая ангиопатия (6%), болезнь Рейно (1,4%) и др. Общая статистика ХОЗАНК показывает, что до 15% взрослого населения страдает от них, вероятность развития одной из перечисленных патологий (кроме облитерирующего эндартериита) увеличивается с возрастом.
Облитерирующий эндартериит считается патологией мужчин, так как до 97% пациентов — мужского пола, средний возраст развития заболевания — около 50 лет. С учетом того, что в большинстве случаев заболевание ведет к стойкой и необратимой инвалидности в молодом возрасте (по причине ампутации пальца, стопы или высокой ампутации), очень важны своевременная диагностика и ранее начало поддерживающего лечения.
Развернутое атеросклеротическое поражение сосудов более всего проявляется у людей зрелого и пожилого возраста. Так, у пациентов старше 55 лет распространенность составляет 17%, причем в течение 5 лет после установления диагноза у 20% больных развиваются острые ишемические состояния (инсульт, инфаркт), у 1% - критическая ишемия конечности, у 4% - возникает необходимость в ампутации.
Причины и развитие

Сужение просвета артерий, приводящее к постоянной ишемии тканей, ухудшению кровотока, практически полному нарушению обменных процессов в конечностях, происходит по причине атеросклеротического поражения внутренней оболочки сосудов или спазма артерий. Впоследствии происходит полная закупорка сосуда, развивается тромбоз. Иногда поражаются и вены, сопровождающие артерию (в этом случае развивается облитерирующий тромбангиит Бюргера, крайне неблагоприятный по течению).
Для старта заболевания имеют значение разнообразные факторы: мужской пол, курение, хронические заболевания (артериальная гипертония, сахарный диабет, гипотиреоз), средний и пожилой возраст, а также повреждения ног травматического характера, переохлаждения и обморожения, авитаминозы (не частичный недостаток, а полное отсутствие какого-либо витамина в пище), нарушения нервной регуляции и другие.
Симптомы
Ведущим симптомом является перемежающая хромота. Это резкие боли при ходьбе в икроножных мышцах, проходящие при отдыхе, которые возникает уже на первых стадиях. Чем более выражен патологический процесс, тем меньше пациент может пройти: сначала безболевая дистанция составляет 300-500 м (I-II стадии), затем сокращается до 200 м и менее (II-III стадия), впоследствии человек не может пройти и 25-50 м, наблюдаются постоянные боли покоя, не проходящие после отдыха (IV стадия).
Симптоматика описываемых заболеваний схожа, но есть характерные проявления, отличающие эндартериит от других облитерирующих патологий артерий нижних конечностей: эндартериит развивается чаще в среднем возрасте, среди первых признаков пациенты отмечают боли в покое наряду с перемежающейся хромотой, заболеванию нередко предшествуют серьезные инфекции и переохлаждение конечностей, эндартериит обычно не сочетается с такими патологиями, как диабет, артериальная гипертония, дислипидемии.
Течение облитерирующих заболеваний артерий, как правило, длительное, десятилетиями, с периодами обострений и ремиссий. Возможно доброкачественное течение, когда изменения в артериях развиваются медленно, при этом поражаются только артерии одной или обеих нижних конечностей (при эндартериите). При злокачественном течении диагностируется поражение артерий конечностей, брюшной аорты, коронарных и церебральных артерий (при атеросклерозе). Быстро развиваются некрозы, язвы, гангрена. Именно по этой причине пациентам молодого и среднего возраста требуется ампутация, которая имеет тяжелые последствия для здоровья и социальной жизни.

Стадии
I стадия: отсутствие симптомов, либо пациент отмечает быструю утомляемость при ходьбе на большие дистанции, похолодание и зябкость пальцев ног и стоп, судороги икроножных мышц.
III стадия: боли постоянного характера, могут появляться не только в ногах, но и в ягодицах и пояснице, перемежающая хромота через 100 м ходьбы, зябкость стоп в любую погоду, прогрессирующие грибковые заболевания ногтей, кожа ног приобретает синюшный оттенок.
IV стадия: сильные боли в покое, перемежающая хромота после ходьбы на маленькие дистанции 100-50 м, развиваются язвенно-некротические процессы, гангрена.
При атеросклерозе ситуация значительно осложняется общностью патологического процесса, при котором поражаются все артерии организма. Пожилые пациенты страдают от атеросклероз-ассоциированных патологий различных органов (артерий головного мозга), качество жизни и прогноз болезни зависят в основном от своевременной и грамотной медицинской помощи.
Поскольку облитерирующие заболевания артерий ног на начальных стадиях могут протекать практически бессимптомно, или пациенты не соотносят возникающие неприятные проявления с болезнями сосудов ног, обращение к врачу бывает поздним, когда уже симптомы выраженные и изменяют весь распорядок жизни. Внимательное отношение к здоровью и своевременный визит к врачу (хирургу, сосудистому хирургу) позволит взять заболевания под контроль, сохранить активность и избежать тяжелых осложнений.
Читайте также:

