Медикаментозное лечение артрозов реферат
Обновлено: 07.07.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Артроз: причины появления, симптомы, диагностика и способы лечения.
Определение
Артроз (деформирующий артроз, остеоартроз) – это заболевание суставов дегенеративно-дистрофического характера с постепенным разрушением хрящевой и разрастанием костной ткани. Сустав – это сочленение двух и более костей. К структурным компонентам сустава относятся: суставные поверхности, покрытые гиалиновым хрящом, суставная полость, в которой содержится небольшое количество синовиальной жидкости, суставная сумка и синовиальная оболочка (мембрана).
Самыми частыми считаются деформирующие артрозы крупных суставов – артроз коленного сустава (гонартроз), тазобедренного сустава (коксартроз), плечевого сустава.
Среди мелких суставов заболеванию подвержены межфаланговые суставы кистей (у людей, чья работа связана с выполнением мелких однообразных движений), пястно-фаланговые суставы больших пальцев кисти, а также суставы позвоночника.
Артрозы бывают первичными, причина которых окончательно не ясна, и вторичными – возникающими на фоне различных заболеваний и состояний. Врачи сходятся во мнении, что развитие артроза происходит в результате сочетанного воздействия различных факторов, например, генетических особенностей, наследственной предрасположенности, возраста, избыточной массы тела, малоподвижного образа жизни, неблагоприятных условий труда, сопутствующих заболеваний и др. Вторичный артроз может стать результатом воспалительного заболевания сустава, дисплазии (врожденного недоразвития сустава), нарушения кровоснабжения. Одним из значимых факторов развития вторичного остеоартроза являются профессиональные травмы и микротравмы с разрывом связок и появлением гипермобильности сустава. Коленные суставы страдают у грузчиков, лучезапястные — у плотников и слесарей, локтевые и плечевые — у маляров, водителей, шахтеров, артроз мелких суставов кистей диагностируют у доярок, ткачих, голеностопных — у балерин.
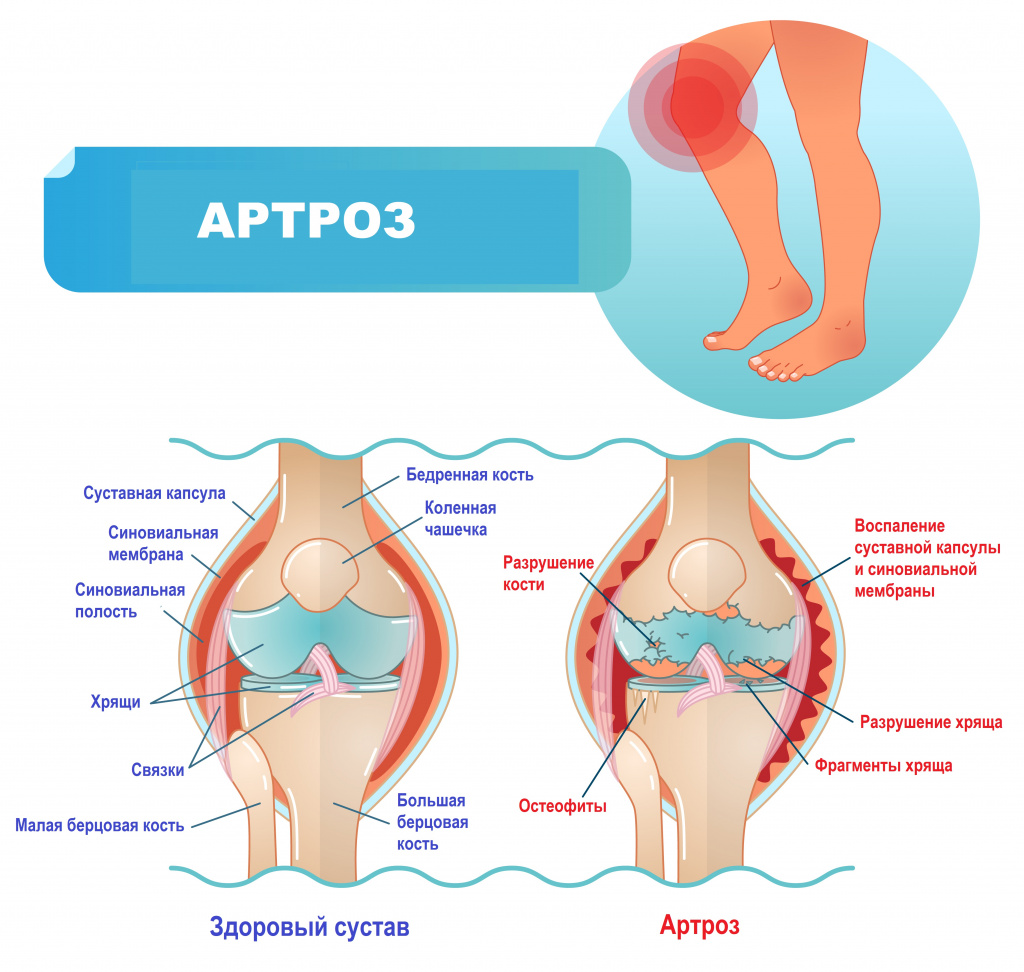
Классификация заболевания
Артрозы различают в зависимости от того, какие суставы поражены (например, гонартроз, коксартроз) и по причинному фактору. Широко используются классификации по степени выраженности нарушений, определяемой по рентгенологическим признакам.
В мире чаще других применяют классификацию по Келлгрену и Лоуренсу (Kellgren & Lawrence 1957), на основании которой выделяют 5 степеней артроза:
Степень 0 - отсутствие признаков артроза.
Степень 1 - незначительное сужение суставной щели.
Степень 2 - незначительное сужение суставной щели и незначительные неровности суставной поверхности.
Степень 3 - выраженное сужение суставного пространства и существенные неровности суставной поверхности.
Степень 4 - выраженное сужение суставного пространства и деформация/некроз костной ткани в суставных частях.
В России более популярна клинико-рентгенологическая классификация Н.С. Косинской (1961):
I стадия – незначительно ограничены движения в суставе, небольшое, неотчетливое, неравномерное сужение суставной щели, начальные остеофиты (легкое заострение краев суставных поверхностей).
II стадия - ограничение подвижности в суставе, грубый хруст при движениях, умеренная атрофия мышц, выраженное сужение суставной щели в 2-3 раза по сравнению с нормой, значительные остеофиты (патологическое разрастание костной ткани).
Симптомы артроза
В большинстве случаев артроз вызывает боль и ограничение движений в суставе. Выраженность симптомов зависит от стадии заболевания.
На I стадии при артрозе нижних конечностей боль возникает во время или после ходьбы и проходит в покое. При гонартрозе боль появляется при спуске и подъеме по лестнице, может давать о себе знать после долгого пребывания на ногах. При артрозе плечевого сустава пациенты сначала отмечают незначительный хруст в суставе, боль возникает лишь при отведении конечности в крайнее положение. Движения в суставе на этой стадии, как правило, не ограничены.
II стадия артроза сопровождается умеренной болью, может развиться хромота (при артрозе суставов нижних конечностей), гипотрофия мышц. При артрозе плечевого сустава боль возникает при поднятии руки выше уровня плеча, после длительной физической нагрузки на плечевой пояс появляется боль в покое, движения умеренно ограничены, развивается гипотрофия мышц.
На III стадии значительно возрастает риск переломов, поскольку костная ткань теряет свои свойства. Боль выражена резко и может носить постоянный характер (даже в состоянии покоя), присутствует хромота, сустав нестабилен, мышцы атрофируются, активные и пассивные движения в суставе значительно ограничены.
Артроз позвоночника сопровождается чувством тяжести в спине при выполнении активных действий или долгом пребывании в неподвижной позе. Потом присоединяются ноющие боли, усиливающиеся при движении, хруст, скованность движений.
Диагностика артроза
Для постановки диагноза врач внимательно опрашивает и осматривает пациента, измеряет его рост и вес. Оценивает функцию сустава по походке и степени ежедневной активности (например, по возможности подъема по лестнице и пользования общественным транспортом, свободного передвижения и т.д.).
В качестве главного метода инструментальной диагностики используется рентгенография сустава: тазобедренного; плечевого/локтевого, лучезапястного, коленного, голеностопного; кистей рук; плечевого сустава; коленного сустава и т.д.
Рентгенологическое исследование тазобедренного сустава и окружающих тканей для оценки патологических изменений и травматических повреждений.
Что такое артроз коленных суставов (гонартроз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сакович Н. В., ортопеда со стажем в 9 лет.
Над статьей доктора Сакович Н. В. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Артроз коленного сустава (гонартроз) — это прогрессирующее хроническое заболевание коленных суставов с повреждением, истончением и разрушением его хрящевой части (суставные поверхности бедренной и большеберцовой костей), а также поражением субхондральной кости. [2] [5] [16] Доказано исследованиями (артроскопия и МРТ), что помимо поражения суставного хряща в процесс вовлекаются мениски и синовиальная оболочка. Гонартроз — одна из самых распространенных ортопедических патологий. [4] [6] [9] [22] Существуют его синонимы — остеоартроз (ОА), деформирующий артроз. Заболевание является важной социально-экономической проблемой, так как широко распространено и значительно ухудшает качество жизни больных из-за постоянного болевого синдрома и, кроме того, становится причиной высокой инвалидизации. [15] [27]
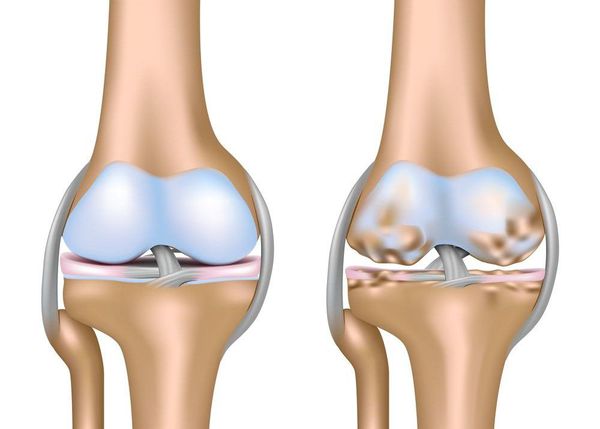
До середины восьмидесятых годов прошлого века не было унифицированного определения заболевания. Только к 1995 году комитетом по остеоартрозу Американского колледжа ревматологии заболевание было охарактеризовано как результат действия механического и биологического факторов, приводящих к дисбалансу между процессами деградации и синтеза внеклеточного матрикса суставного хряща. [11] [19] В итоге происходит его разволокнение и дегенерация, образуются трещины, остеосклероз и уплотнение кортикального слоя субхондральной кости, растут остеофиты и формируются субхондральные кисты. [12] [29]
Почему возникает артроз коленного сустава
К факторам риска артроза относятся:
- хроническая травматизация (нарушение режима физических нагрузок, лишний вес);
- эндокринные, воспалительные, метаболические и ишемические заболевания;
- наличие врождённых или приобретённых нарушений соотношений, формы или структурной организации суставных концов. [22]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы артроза коленных суставов
Артроз коленного сустава характеризуется:
Болевые ощущения
При прогрессировании болезни болевые ощущения приобретают более интенсивный характер, появляясь уже при незначительных нагрузках и длительной ходьбе. Локализуются по передне-внутренней поверхности сустава. [22] Продолжительный отдых обычно способствует исчезновению боли.
Ограничение подвижности коленного сустава и характерный хруст
При артрозе может уменьшаться объём суставных движений, появляться хруст, и при максимальном сгибании ноги появляется резкая боль.
Деформация коленного сустава
Конфигурация сустава изменяется, он как будто расширяется.
Синовит
Синовит коленного сустава — это воспаление оболочки внутренней полости сустава. Заболевание проявляется в виде отёка колена, покраснения кожного покрова, ограниченной подвижности сустава. С развитием артроза синовиты беспокоят чаще, более длительно протекают и с большим количеством жидкости.
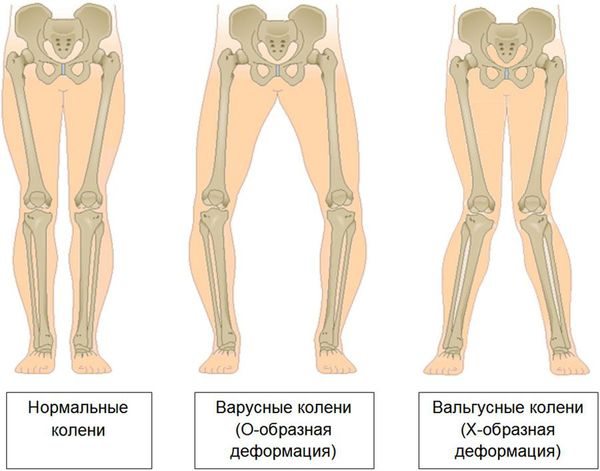
Последняя стадия гонартроза отличается тем, что боли приобретают практически постоянный характер, вызывая беспокойство уже не только во время ходьбы, но и в покое, и даже ночью, [10] [18] когда больным приходится искать удобное положение для сна. Движения более ограничены: трудно сгибать и разгибать ногу до конца. Сустав деформируется и увеличивается в объеме. Нередко наблюдается возникновение вальгусной (Х-образная) или варусной (О-образная) деформации ног. [8] [24] Походка становится неустойчивой, переваливающейся. В тяжелых случаях необходима трость или костыли.
По данным исследователей, у 76% пожилых людей, предъявляющих жалобы на боль в коленях, на рентгенограммах обнаруживается гонартроз. [2] [7] [17] По статистике, чаще заболеванием страдают женщины, что связано с гормональной перестройкой после 45 лет. [12] [19]
Патогенез артроза коленных суставов
Выделяют первичный и вторичный остеоартроз. [8] [15] [20]
Первичный артроз коленного сустава
- суставной хрящ постоянно разрушается и обновляется, в норме эти процессы уравновешены. С возрастом обновление хряща замедляется и начинает преобладать разрушение, которое называют процессом деградации или дегенерации. [12] Важную роль играет вес человека, так как с массой 70 кг за 20 шагов мы переносим на каждой ноге по 700 кг (70 кг х 10 шагов), а при массе 120 кг на ногу приходится уже 1200 кг. Поэтому, слабый хрящ изнашивается в разы быстрее;
- необходимо помнить: сустав получает питательные вещества и восстанавливается, пока двигается; Малоподвижный образ жизни снижает обменные процессы, и до хряща не доходят необходимые элементы; [18]
- имеются спорные данные о наследственной роли в возникновении заболевания. Если у родителей был артроз, то вероятность его возникновения у детей повышается;
- возникает вследствие аутоиммунного синовиального воспаления.
Вторичный артроз коленного сустава
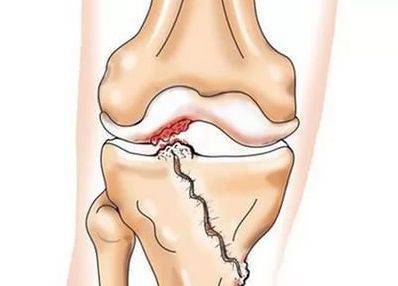
Помимо внутреннего или наружного отдела колена артроз может поражать и поверхности между надколенником и межмыщелковой бороздой бедренной кости. Такой вариант называется пателло-феморальный артроз. [16]
Его причиной, как правило, становится подвывих, перелом или латерализация надколенника.
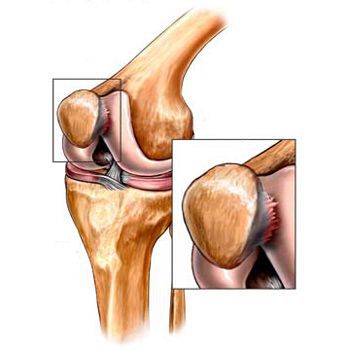
Классификация и стадии развития артроза коленных суставов
Независимо от причины возникновения выделяют три стадии заболевания гонартроза, или деформирующего артроза коленного сустава.
Гонартроз, I стадия
Первая стадия заболевания характеризуется первичными изменениями в гиалиновом хряще. [12] [18] Костные структуры не затрагиваются. Во внутрикостных сосудах и капиллярах нарушается кровоснабжение. Становится сухой поверхность хряща, и он утрачивает свою гладкость. Если заболевание сопровождается постоянным напряженным синовитом, то развивается киста Бейкера (грыжевое выпячивание капсулы сустава подколенной области). [15] После значительной нагрузки на сустав возникают тупые боли. Возможна небольшая отечность, которая проходит после отдыха. Деформации нет.
Гонартроз, II стадия
На второй стадии хрящевая прослойка резко истончается, а местами и вовсе отсутствует. [22] Появляются остеофиты по краям суставных поверхностей. Изменяются качественные и количественные характеристики синовиальной жидкости сустава — она становится гуще, более вязкой, что приводит к ухудшению питающих и смазывающих свойств. [14] [16] Боли более продолжительные и интенсивные, часто при движении появляется хруст. Отмечается незначительное или умеренное ограничение движений и небольшая деформация сустава. Прием анальгетиков помогает снять болевой синдром.
Гонартроз, III стадия
Отсутствие хряща на большинстве поражённых участков, выраженный склероз (уплотнение) кости, множество остеофитов и резкое сужение или отсутствие суставной щели. [8] [15] Боли практически постоянные, походка нарушена. Подвижность резко ограничена, заметна деформация сустава. Препараты НПВС, физиопроцедуры и другие стандартные методы лечения артроза коленного сустава неэффективны. [11]
Виды гонартроза
В зависимости от количества поражённых суставов выделяют односторонний и двусторонний гонартроз.
Осложнения артроза коленных суставов
Наиболее частым осложнением II и III стадии является тендовагинит приводящей группы мышц бедра. [22] [24] Это проявляется болью по внутренней поверхности сустава, которая усиливается при движении. Причиной является мышечный дисбаланс и деформация. При длительном снижении объема движений развивается контрактура. [11] [14] Кроме того, нередко возникает синовит.
Последствия запущенного гонартроза
Гонартроз затрагивает весь опорно-двигательный аппарат, нарушая биомеханику позвоночного столба и других крупных суставов нижних конечностей. Это может привести к грыже межпозвоночных дисков и артритам прочих суставов. [16] Перегружается второй коленный сустав (если заболевание одностороннее), так как пациент щадит больную ногу, перенося вес на другую, здоровую.
Диагностика артроза коленных суставов
Инструментальная диагностика артроза коленного сустава
В подавляющем большинстве случаев достаточно осмотра и рентгенограммы коленного сустава в двух проекциях (прямой и боковой). [2] [19] Клинические данные и снимки позволяют определить стадию заболевания.
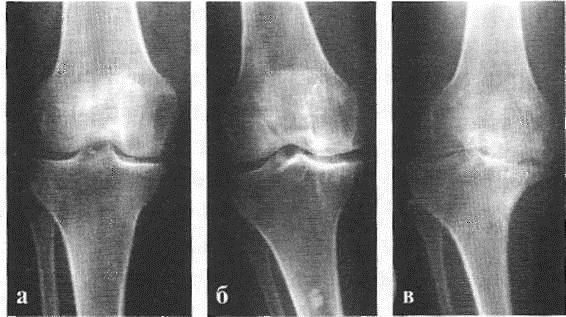
На ранних стадиях заболевания, при незначительных изменениях в костной ткани, рентгенологическое обследование не настолько ценно. [5] [8] На этом этапе гонартроз возможно диагностировать благодаря артроскопии. [5] [8] Точность метода очень высока, останавливать может только его инвазивный характер и цена.
УЗИ не позволяет произвести четкую визуализацию изменений суставного хряща и внутрисуставных структур. [15] С помощью МРТ можно с 85% точностью выявить изменения костных, хрящевых и мягкотканых структур сустава, а также субхондральной кости. [15] С помощью сцинтиграфии можно оценить метаболическую активность периартикулярной костной ткани.
Лабораторная диагностика артроза коленного сустава
Повышенное содержание фосфора и кальция в дегидратированной синовиальной жидкости является свидетельством деструкции костно-хрящевой ткани сустава и накопления продуктов деградации. Также исследуют кровь — общий анализ и скорость оседания эритроцитов (СОЭ); определяют уровень фибриногена, мочевины и других биохимических показателей крови и мочи. [16]
Можно ли полностью вылечить деформирующий артроз коленного сустава
Гонартроз вылечить полностью можно только на самой ранней стадии заболевания.
Какой врач лечит деформирующий артроз коленного сустава
Устанавливает диагноз и назначает лечение травматолог-ортопед или ревматолог.
Лечение артроза коленных суставов
Консервативное — противовоспалительные препараты, обезболивающие, миорелаксанты, сосудистые, хондропротекторы, компрессы, кинезотейпирование, лечебная физкультура, физиолечение, ортезы.
Малоинвазивное — параартикулярные блокады (новокаин + лекарственный препарат снимают боль и воспаление), введение искусственной смазки в сам сустав, плазмолифтинг.
Хирургическое — артроскопия (малотравматичный метод лечения внутрисуставных патологий и удаления поврежденных структур), эндопротезирование.
Медикаментозное лечение (препараты для лечения артроза коленного сустава)
Консервативные методы наиболее эффективны на начальной стадии заболевания. [9] [16] Они способствуют уменьшению болей и временному замедлению разрушения хряща. При II стадии необходимы более действенные методы. [8] [23] Введение в полость сустава препаратов гиалуроновой кислоты используется для уменьшения трения и травматизации хряща. Однозначных данных за восстановление хряща нет, но для смазывания поверхностей подходит хорошо. “PRP-терапия” (плазмолифтинг) — введение в коленный сустав обогащенной тромбоцитами плазмы, которую получают из собственной крови пациента путем центрифугирования. [4] [13] [18] Она питает хрящ и способствует его восстановлению, так как в тромбоцитах аутоплазмы содержатся многочисленные факторы роста и цитокины, которые способствуют регенерации поврежденных тканей.
Хирургическое лечение и эндопротезирование
Эндопротезирование — распространённый и эффективный хирургический метод лечения тяжелого гонартроза, [16] [24] [25] который позволяет сохранить подвижность конечности и возможность ведения полноценной жизни впоследствии. Это высокотехнологичная операция длительностью примерно полтора часа. В послеоперационном периоде необходима длительная реабилитация и разработка сустава. [16] [18] Через 25-30 лет, когда искусственный сустав изнашивается, нужно снова производить его замену.
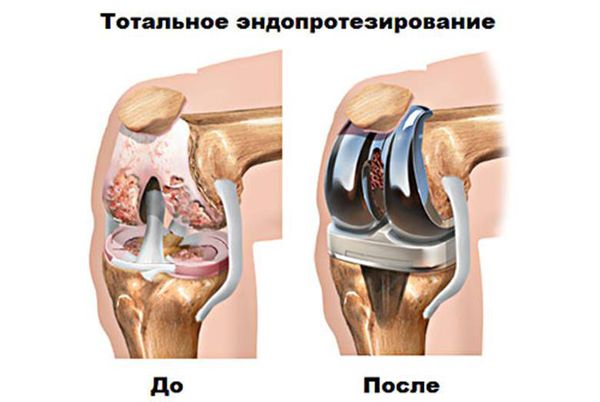
Физиотерапия и кинезитерапия
Методы физиотерапии и кинезитерапии для лечения артроза коленного сустава малоэффективны.
Диетотерапия
Диета нужна только для поддержания нормального веса, ограничений на употребление определённых продуктов при гонартрозе нет.
Помогает ли блокада при гонартрозе
При артрозе коленного сустава применяется параартикулярная блокада — инъекция препарата в мягкие ткани вокруг сустава. При проведении процедуры определяется область воспаления и болевые точки возле сустава, кожа обрабатывается спиртом и в эту область вводится гидрокортизон с анестетиком.
Лечебная гимнастика при артрозе
Лечебная гимнастика полезна и для пациентов, страдающих гонартрозом, и для профилактики этого заболевания. Эффективные упражнения:
- полное сгибание и разгибание ноги, лёжа на спине;
- поднятие прямой ноги вверх, лёжа на спине.
Прогноз. Профилактика
Нужно понимать, что если артроз начал развиваться, то его нужно сразу начинать лечить. [6] [18] [22] Если вы относитесь к группе риска данного заболевания, можно отсрочить начало, для этого рекомендуется:
- снизить нагрузки на коленный сустав;
- плавать — вода снимает нагрузку;
- самостоятельно делать массаж мышц голени и бедра;
- избегать переохлаждения и переутомления;
- поддерживать нормальный вес;
- отказаться от курения и алкоголя;
- женщинам носить удобную обувь на низком каблуке;
- заниматься лечебной физкультурой
Перед началом лечебной гимнастики обязательно нужно проконсультироваться с врачом. Упражнения выполняются в медленном темпе. При возникновении боли или дискомфорта во время гимнастики занятия нужно прекратить.
Необходимо использовать только эффективные препараты. Малоэффективны растирки, компрессы и другие народные методы, которые не действуют на причину заболевания, а лишь помогают отвлечься от боли. Избегать травм и перегрузок — прыгать, носить тяжести, подолгу стоять или сидеть в неудобной позе. [2] [20] [21] Это ускоряет прогрессирование болезни.
Также необходимо вовремя диагностировать и лечить ревматоидный артрит, подагру и системные заболевания.
Какие факторы влияют на долгосрочный прогноз артроза коленного сустава
Прогноз зависит от стадии, в которой пациент обратился к врачу, и правильно проводимой терапии. [23] Чем раньше начать грамотное лечение, тем выше шансы избежать операции.

Рисунок 1. Этиопатогенетические предикторы остеоартроза
Как видно из рисунка, существует очень большое количество факторов, влияющих на развитие и прогрессирование основных звеньев патогенеза ОА: деструкция хряща, синовиальное воспаление, ригидность субхондральной кости. Следует отметить, что в большинстве случаев корреляция между рентгенологической картиной и клиническими проявлениями ОА, ведущим среди которых является боль, отсутствует: рентгенологические проявления ОА отмечены примерно у 30% взрослого населения, а болевой синдром развивается у 10–12%. В настоящий момент считается, что при ОА страдают все суставные структуры, а также периартикулярные ткани.
Основными направлениями лечения ОА являются:
1. Подавление воспалительных факторов (провоспалительные цитокины; ПГЕ2; увеличение активности синовиальных энзимов), т.к. синовит является практически облигатным проявлением ОА.
2. Подавление деструктивных факторов и процессов: снижение синтеза металлопротеаз и гликозаминогликанов (ГАГ); торможение деградации коллагеновых волокон и торможение протеолитической активности.
3. Уменьшение ригидности субхондральной кости.

Рисунок 2. Лечение остеоартроза
Трудности лечения ОА определяются:
1) пожилым возрастом большинства пациентов,
2) необходимостью длительного многолетнего лечения,
3) сложностью оценки эффекта терапии,
4) отсутствием корреляции между выраженностью рентгенологических изменений в суставе и болевым синдромом,
5) опасностью длительной симптоматической обезболивающей и противовоспалительной терапии, которая проводится нестероидными противовоспалительными средствами (НПВС),
6) наличием сопутствующих заболеваний и комбинированной терапией, требующих от врача оценки совместимости различных фармакологических средств.
Самым ярким клиническим проявлением ОА является боль, приводящая к ухудшению качества жизни больных. Хотя синовит является частой причиной боли при ОА, причиной болевого синдрома могут стать и такие факторы, как трабекулярные микропереломы, внутримедуллярная гипертензия, давление на обнаженную субхондральную кость, спазм околосуставных мышц, дегенеративные изменения интраартикулярных связок, наличие остеофитов, поражение сосудов и нервов. Обезболивающая терапия выбирается в зависимости от характера боли (таблица 1)
Характер боли при ОА и выбор обезболивающей терапии
Поскольку синовит является почти облигатным при ОА наиболее часто первыми препаратами, которые врач назначает больному ОА, являются именно НПВС. Неселективные в отношении циклооксигеназы (ЦОГ) НПВС могут усугублять тяжесть ОА при длительном применении, поэтому при ОА они рекомедуются в низких дозах (до 100 мг/сутки диклофенака, 1200 мг/сутки ибупрофена) и короткими курсами.
Известно, что селективные ингибиторы ЦОГ−2 (нимесулид, мелоксикам, целекоксиб) лучше переносятся пожилыми пациентами с ОА, вследствие уменьшения частоты побочных явлений со стороны ЖКТ, почек, печени. Кроме того, эти препараты в меньшей степени снижают на синтез ГАГ и способны положительно влиять на ремоделирование костной ткани, т.к. активация остеокластов происходит при активном участии именно ЦОГ−2. В случаях, когда болевой синдром в основном обусловлен давлением на обнаженную кость или наличием остеофитов обезболивание лучше проводить парацетамолом или трамадолом. Преобладание болей в ночное время предполагает невральную, или, что бывает чаще, сосудистую этиологию и обусловливает необходимость назначения соответствующей терапии. Хороший симптоматический эффект приносит местная противовоспалительная/анальгетическая терапия: гели, мази, кремы, содержащие НПВС, жидкость Кармолис (длительность локальной терапии, как правило, не должна превышать 2–3 недель при 4-х кратном нанесении оптимального количества препарата на больной сустав). Хороший эффект при систематическом применении в течение 2–3 месяцев дает мазь, содержащая диметилсульфоксид в сочетании с хондроитина сульфатом (см. далее), что позволяет сочетать обезболивающее и противовоспалительное действие с хондропротективным. При наличии стойкого синовита, при формировании подколенной кисты (киста Беккера) эффективно введение в полость сустава глюкокортикоидов (ГК) (бетаметазон). Следует учитывать, что слишком частое введение (чаще, чем раз в 6 месяцев) ГК не только отрицательно влияет на обмен хряща, но и может вызвать такие осложнения, как развитие асептического некроза головки кости, усугубление течения сахарного диабета, артериальную гипертензию и т.д.
Медленно действующие препараты, применяющиеся при лечении ОА, являются компонентами матрикса хряща, полученными из хрящей животных или синтетическим путем. Одним из самых важных компонентов матрикса хряща являются протеогликаны (макромолекулы, в которых стержневой белок связан с одной или несколькими цепями гликозаминогликанов). ГАГ разделяют на 2 группы: несульфатированные (гиалуроновая кислота, хондроитин) и сульфатированные (хондроитина сульфат и кератана сульфат). Совместно с коллагеновыми волокнами ГАГ обеспечивают устойчивость хряща к внешним воздействиям. Эффект этой группы препаратов развивается обычно спустя 2–8 недель от начала лечения и сохраняется в течение 2–3 месяцев после прекращения приема медленнодействующих средств. В таблице 2 представлены основные медленно действующие препараты, применяемые при лечении ОА.
Медленнодействующие препараты для лечения ОА
Наиболее изученными в лечении ОА являются хондроитина сульфат и глюкозамина сульфат — естественные компоненты хряща. Хондроитина сульфат — высокомолекулярный полисахарид из группы протеогликанов — является неотъемлемой частью аггрекановой молекулы хряща. Глюкозамин — продукт гидролиза и деацетилирования хитина ракообразных животных — служит субстратом для синтеза протеогликанов. Обладая комплексным механизмом действия и тропностью к хрящу, хондроитина сульфат и глюкозамина сульфат встраиваются в структуры хрящевой ткани, стимулируя ее синтез и угнетая деструкцию.
Мета-анализ многочисленных исследований подтвердил, что глюкозамина сульфат и хондроитина сульфат эффективны в лечении ОА. И хондроитина сульфат и глюкозамина сульфат обладают собственным обезболивающим и противовоспалительным действием за счет угнетения активности лизосомальных ферментов и ингибиции супероксидных радикалов. Положительное влияние этих субстанций на хрящ обуславливается подавлением катаболических и стимуляцией анаболических процессов в хряще. Препараты достоверно уменьшают болевой синдром, обладают противовоспалительными свойствами, улучшают функциональное состояние больных (по индексам Lekken и Womac), уменьшая тем самым потребность больного в анальгетических и противовоспалительных средствах. Было показано, что при применении хондроитина сульфата в течение 12 месяцев у больных с гонартрозом отсутствует отрицательная рентгенологическая динамика, в то время как в группе больных, получавших плацебо, отмечено прогрессивное сужение суставной щели. Трехлетнее плацебо-контролируемое исследование эффективности хондроитина сульфата и хондроитина полисульфата у больных с узелковым артрозом дистальных и проксимальных суставов пальцев рук продемонстрировало достоверно меньшее прогрессирование анатомических рентгенологических параметров, таких как образование остеофитов, уменьшение суставной щели, изменения в архитектонике субхондральной кости, при применении хондроитина сульфата и хондроитина полисульфата по сравнению с плацебо: у 8% больных леченных препаратом имело место рентгенологическое прогрессирование узелкового ОА, а в группе больных, получавших плацебо прогрессирование отмечено у 30% пациентов. Хондропротективные возможности глюкозамина сульфата были продемонстрированы в 2 рандомизированных контролируемых исследованиях среди 212 и 202 пациентов с гонартрозом. Было показано, что уменьшение суставной щели более чем на 0,5 мм в течение 3-летнего периода (считается серьезным рентгенологическим ухудшением) отмечено у 4,7% больных, получавших глюкозамина сульфат, и у 22,2% больных, получавших плацебо. Результаты лечения хондроитина сульфатом (1,5 г/сутки в течение первых 3 недель, далее по 1 г/сутки в течение 6 месяцев) больных ОА свидетельствовали об улучшении у 90% больных с гонартрозом и у 92% с коксартрозом, что выражалось в достоверном уменьшении боли в пораженном суставе, снижении дозы НПВС через 3 месяца лечения в 2,8 раза, а через 6 месяцев в 5,7 раза. Через 6 месяцев приема хондроитина сульфата 55% больных смогли отказаться от приема НПВС. Назначение глюкозамина сульфата больным с гонартрозом и коксартрозом в дозе 1500 мг/сутки приводило не только к достоверному уменьшению болевого синдрома, но и явному противовоспалительному действию (уменьшение выраженности синовита и утренней скованности) за 6-недельный период лечения. Эффект отсутствовал только у 8% больных, улучшение и значительное улучшение отмечено у 87% больных и исчезновение симптомов поражения сустава у 5% больных.
Доказанная эффективность монотерапии глюкозамина сульфатом и хондроитина сульфатом создала предпосылки для их включения в комбинированную терапию. Механизмы подавления катаболических процессов и активации анаболических процессов в хряще для этих двух субстанций несколько отличаются (таблица 3).
Фармакодинамические свойства глюкозамина сульфата и хондроитина сульфата
В лечении ОА используется обработанная по особой технологии комбинация экстрактов авокадо и сои. Свою эффективность — уменьшение боли и ограничения подвижности сустава — она продемонстрировала в нескольких плацебо-контролируемых исследованиях: хороший и очень хороший эффект отмечен у 62–67% больных и умеренный у 25–31% больных.
Следует отметить, что положительное влияние медленно действующих препаратов на течение ОА очень сложно оценить. Критерием клинического эффекта должно служить уменьшение болевого синдрома и, соответственно, уменьшение потребности больного в обезболивающей терапии, улучшение функциональной способности больного и наличие периода последействия — сохранение клинического эффекта после отмены препарата.
Большую роль в нормальном функционировании хряща играют гиалуроновая кислота и гиалуронан. Они осуществляют амортизационную и лубрикационную (смазывающую) функцию, являются субстратом для синтеза протеогликанов, защищают болевые рецепторы синовиальной оболочки от раздражения, улучшая свойства синовиальной жидкости, облегчают проникновение в хрящ питательных веществ и веществ, необходимых для построения матрикса хряща.
Механизм действия препарата, полученного из морских организмов (см. табл. 2), сочетает антигиалуронидазную активность (ингибируется деструкция соединительнотканных хрящевых структур) и стимуляцию синтеза гиалуроновой кислоты (усиливаются репаративные процессы). В состав препарата входят хондроитина−6-сульфат, хондроитина−4-сульфат, кератана сульфат, гиалуроновая кислота, дерматана сульфат, полипептиды, аминокислоты и микроэлементы. Показана эффективность препарата при лечении гонартроза, коксартроза и межпозвонкового артроза.
Предпосылкой внутрисуставного введения препаратов гиалуроновой кислоты (гиалуронана, гиалуроната) является тот факт, что нативный гиалуронан в суставной жидкости здорового человека имеет средний молекулярный вес 2–4 млн дальтон, но с возрастом и особенно у больных ОА его молекулярный вес снижается. Кроме того, при наличии явного выпота в суставную полость, концентрация гиалуронана уменьшается. Гиалуронан выполняет функцию стабилизации структуры протеогликанов, которые, связываясь с ним, образуют макромолекулы, откладывающиеся в коллагеновой сети суставного хряща и придающие последнему упругость и эластическую прочность. Введение препаратов гиалуронана в сустав приводит к быстрому купированию боли и нормализации свойств синовиальной жидкости. При введении не следует пользоваться анестетиками, попадание их в полость сустава приводит к распаду препарата и снижению лечебного эффекта.
Препараты, содержащие гиалуронан, получают путем длительной бактериальной ферментации либо выделяют из петушиных гребешков. До лечения препаратами гиалуронана необходимо купировать синовит. Введение этих препаратов больным с наличием воспалительного выпота в суставе может привести к обострению болевого синдрома, покраснению сустава в течение 1–2 недель после внутрисуставной манипуляции. Препараты гиалуронана следует осторожно использовать у пациентов с аллергией на птичий белок и птичье перо, с венозным и лимфатическим стазом нижних конечностей.
Все медленно действующие препараты, применяемые per os или внутримышечно, используются при лечении артроза крупных и мелких суставов. Внутрисуставное введение используется в лечении гонартроза.
В соответствии с рекомендациями Европейской антиревматической Лиги больным с ОА показано сочетание фармакологических и нефармакологических (обучение больного, снижение веса, защита сустава, физические упражнения) методов лечения. Для выбора оптимальной терапии следует учитывать локализацию поражения, выраженность боли и воспаления, факторы риска развития побочных реакций фармакотерапии.
Артроз – это заболевание, характеризующееся постепенным разрушением сустава вследствие развития дистрофических изменений в тканях. Согласно данным ВОЗ, с этой проблемой сталкивается каждый десятый житель планеты. После 50 лет риск появления заболевания составляет около 30%, а к 70 годам достигает 80-90%.
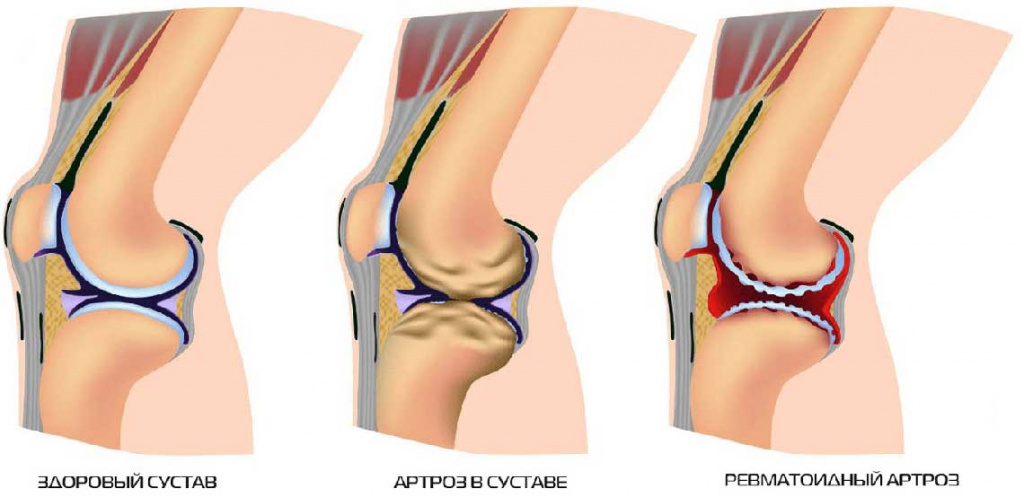
Общая информация
Артроз – это хронический, длительно текущий процесс, затрагивающий не только суставы. По мере его прогрессирования дистрофические и дегенеративные изменения и вспомогательный аппарат. В процессе пациент сталкивается с воспалением хрящевой и костной ткани, капсулы сустава и околосуставной сумки, а также контактирующих с ними мышц, связок и подкожной клетчатки.
Вне зависимости от локализации патологический процесс проходит по единой схеме. Сначала в толще ткани нарушается баланс между процессами роста и разрушения хряща, и равновесие смещается в пользу дистрофии и обратного развития (дегенерации). В это время происходят незаметные глазу изменения в микроструктуре хряща, что приводит к его истончению и растрескиванию.
По мере прогрессирования болезни сустав теряет свою эластичность и становится более плотным. Это снижает его способность к амортизации, скорость повреждения тканей постоянно нарастает вследствие вибрации и микротравм при движениях. Истончение хрящевой прослойки провоцирует активный рост костных структур, в результате чего на гладкой поверхности сустава появляются шипы и выступы – развивается остеоартроз. Движения становятся все более ограниченными и болезненными. Развиваются спазмы мышц, окружающих пострадавшую область, что усугубляет боль и деформирует конечность.
Стадии заболевания
Артроз суставов развивается постепенно и в процессе проходит три последовательных стадии, определяющих степень тяжести заболевания:
- 1 стадия: патология не выявляется на рентгене или УЗИ, однако процессы разрушения уже запущены; изменяется состав суставной жидкости, в результате чего ткани получают меньше питательных существ и становятся более чувствительными; повышенная нагрузка на область поражения вызывает воспаление (артрит) и боли;
- 2 стадия характеризуется активным разрушением хрящевой ткани, а по краям суставной площадки (области соприкосновения поверхностей) появляются костные шипы и наросты; в это время боли становятся привычными, а воспалительные процессы идут то сильнее, то слабее; периодически отмечаются спазмы связанных с суставом мышц;
- 3 стадия: области разрушения затрагивают практически всю поверхность хряща, суставная площадка деформирована, пострадавшая конечность отклоняется от своей оси; объем движений снижается, а связки слабеют и становятся короткими.
Некоторые специалисты выделяют также IV стадию развития артроза. Она характеризуется практически полной неподвижностью сустава.
В зависимости от причины заболевания различают первичный и вторичный артроз. В первом случае патология возникает самостоятельно на фоне комплексного воздействия предрасполагающих факторов. Вторичная форма является следствием других заболеваний и делится на следующие группы:
- поражение суставов, возникшее вследствие нарушений обмена веществ или эндокринных заболеваний (подагра, сахарный диабет, акромегалия, гиперпаратиреоз);
- разрушение, связанное с врожденными патологиями (болезнь Педжета, врожденный вывих бедра, сколиоз, гемофилия и т.п.);
- посттравматический артроз, возникший на фоне переломов, трещин, некротических процессов или хирургических операций, а также возникший вследствие особенностей профессии.
Наиболее востребована классификация остеоартроза в зависимости от локализации патологического процесса:
- гонартроз: поражение колена, одним из разновидностей которого является паллетофеморальный артроз - разрушение сустава между бедренной костью и надколенником);
- артроз голеностопного сустава: возникает на фоне большой нагрузки и частых травм;
- артроз суставов стопы: наиболее часто страдает большой палец в месте соединения со стопой; поражение развивается на фоне подагры или вальгусной деформации;
- плечевой артроз характеризуется поражением плеча и часто встречается в молодом возрасте на фоне повышенной физической нагрузки (грузчики, спортсмены, строители);
- коксартроз: поражение тазобедренного соединения; может быть, как односторонним, так и двусторонним и является одной из частых причин инвалидности у людей старше 50 лет;
- вертебральный артроз: разрушение хрящевых дисков между позвонками, наиболее часто затрагивает шейный и поясничный отдел позвоночника;
- артроз суставов кисти: чаще всего поражаются суставы пальцев рук, патологии особенно подвержены женщины в менопаузе;
- артроз височно-нижнечелюстного сустава: встречается довольно редко, чаще всего на фоне хронического воспаления из-за нарушений прикуса или неправильного протезирования;
- артроз локтевого сустава: редкая форма заболевания, наиболее часто связанная с травмами этой области.
Причины развития
Главным фактором развития артроза является несоответствие между испытываемой нагрузкой и способностью сустава эту нагрузку выдерживать. Острый или хронический, этот процесс неизбежно приводит к разрушению тканей.
В список причин, повышающих риск развития артроза любой локализации, входит:
- наследственность;
- эндокринная патология (сахарный диабет);
- травмы суставного аппарата: ушибы, вывихи, переломы или трещины костей внутри суставной сумки, полные или частичные разрывы связок, проникающие ранения;
- регулярная повышенная нагрузка на суставы, связанная с профессией);
- ожирение;
- переохлаждение;
- перенесенные воспалительные заболевания суставов: острый артрит, туберкулез и т.п.;
- заболевания крови, при которых часто происходят кровоизлияния в сустав (гемофилия);
- резкие изменения гормонального фона (беременность, менопауза);
- локальные нарушения кровообращения в связи с атеросклерозом, варикозным расширением вен, тромбофлебитом и т.п.;
- аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка и т.п.);
- дисплазия соединительной ткани (врожденная патология, сопровождающаяся, в том числе, чрезмерной подвижностью суставов);
- врожденные патологии опорно-двигательного аппарата (плоскостопие, дисплазия или врожденный вывих тазобедренного сустава и т.п.);
- возраст старше 45-50 лет (повышение рисков связано со уменьшением синтеза коллагена);
- остеопороз (разрежение костей);
- хроническая интоксикация организма (в том числе солями тяжелых металлов, наркотиками, алкоголем);
- хирургические вмешательства на суставах.
Симптомы
Симптомы артроза практически не зависят от его причины и локализации, поскольку изменения в суставах идут по одинаковому сценарию. Заболевание развивается постепенно и начинает проявлять себя, уже когда хрящи довольно серьезно повреждены.
Одним из первых признаков неблагополучия служит хруст в проблемной области при движении. Чаще всего он встречается при поражении колена или плеча. Одновременно человек может почувствовать небольшое снижение подвижности после длительного бездействия, например, в утренние часы.
На вопрос, какие симптомы появились при артрозе, большинство пациентов первым делом называет боль. Сначала незначительная и слабая, постепенно она набирает силу, не давая нормально двигаться. В зависимости от стадии и локализации патологии, человек может ощущать:
- стартовые боли: возникают при первых движениях после длительного бездействия сустава и связаны с образованием на поверхности хряща тонкой пленки из разрушенной ткани; после начала работы пленка смещается, и дискомфорт исчезает;
- боль при длительной физической нагрузке (стоянии, ходьбе, беге и т.п.): появляются за счет снижения амортизирующих свойств сустава;
- погодные боли: провоцируются низкой температурой, влажностью, перепадами атмосферного давления;
- ночные боли: связаны с венозным застоем и повышением давления крови внутри костей;
- блокады сустава: резкая, сильная боль, связанная с ущемлением кусочка хряща или кости, находящегося в полости сустава.
По мере развития артроза симптомы становятся более заметными, пациент отмечает следующие признаки:
- нарастание утренней скованности;
- усиление и увеличение длительности боли;
- снижение подвижности;
- деформация сустава за счет костных разрастаний;
- деформация костей и окружающих тканей: процесс хорошо заметен на конечностях и пальцах рук, которые становятся заметно искривленными.
При присоединении воспаления пораженная область отекает, краснеет и становится горячей на ощупь. Надавливание на нее вызывает резкое усиление боли.

Анализы и диагностика
Диагностикой артроза занимается врач-ортопед. Он проводит подробный опрос пациента для выявления жалоб и анамнеза. Врач подробно расспрашивает о времени появления первых признаков и скорости их развития, перенесенных травмах и болезнях, наличии подобных проблем у родственников.
Общий анализ крови позволяет выявить воспалительный процесс, который нередко сопровождает артроз.
Основным методом диагностики является рентгенография. На снимке хорошо визуализируются следующие признаки:
- сужение суставной щели;
- изменение контуров соприкасающихся костей;
- нарушенная структура кости в пораженной зоне;
- костные разрастания (остеофиты);
- искривление оси конечности или пальца;
- подвывих сустава.
Для более детальной диагностики могут быть назначены:
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- УЗИ сустава;
- артроскопия (внутреннее исследование суставной полости с помощью камеры, введенной через небольшой прокол);
- сцинтиграфия (оценка состояния костей и обмена веществ в них с помощью введения радиофармацевтических препаратов).
При подозрении на вторичный характер заболевания назначаются соответствующие анализы и консультации узких специалистов.
Лечение артроза суставов
Выбор методики лечения артроза суставов зависит от причины заболевания, его стадии и симптомов. В арсенале врачей имеются:
- медикаментозные средства;
- немедикаментозное лечение;
- хирургические методики.
Кроме того, от пациента требуется строго соблюдать диету и скорректировать свой образ жизни, чтобы минимизировать дальнейшее повреждения суставов.
Медикаментозное лечение
Назначение лекарств при артрозе преследует две основные цели:
- снятие болевого синдрома и воспаления;
- восстановление хрящевой ткани или, хотя бы, остановка дальнейшей дегенерации.
Для облегчения состояния пациента используются различные виды препаратов:
- нестероидные противовоспалительные средства: ибупрофен, кеторолак, диклофенак и их аналоги в виде таблеток, инъекций, мазей или свечей; они хорошо снимают болевой синдром и воспаление;
- гормоны (кортикостероиды): показаны при сильных болях и, чаще всего, вводятся непосредственно в полость сустава;
- другие анальгетики, например, спазмолитического действия (мидокалм): помогают снизить уровень боли за счет расслабления мышц;
Важно помнить: все виды обезболивающих средств используются только для облегчения состояния пациента. На состояние хряща они не влияют, а при длительном приеме ускоряют его разрушение и вызывают серьезные побочные эффекты.
Основными препаратами для восстановления суставов на сегодняшний день являются хондропротекторы. Они способствуют насыщению хряща питательными веществами, останавливают денегерацию и запускают процессы роста клеток. Наиболее распространенным средством этой группы является глюкозамин и его аналоги. Они оказывают эффект лишь на ранней и средней стадии развития заболевания и при условии регулярного длительного приема.
Усилить эффект хондропротекторов помогают препараты, улучшающие микроциркуляцию в тканях и антиферментные средства. Первые обеспечивают хорошее снабжение пораженной области кислородом и питательными веществами, а вторые замедляют процессы разрушения тканей.
Подбором конкретных препаратов, их дозировки и режима приема занимается врач.
Немедикаментозное лечение
Немедикаментозное лечение включает следующие методики:
- физиотерапия:
- ударно-волновая терапия: разрушает костные разрастания и стимулирует кровообращение за счет воздействия ультразвука;
- автоматизированная электромиостимуляция: воздействие электрическими импульсами для стимуляции сокращения мышц;
- ультрафонофорез: воздействие ультразвука в сочетании с использованием лекарственных средств;
- озонотерапия: введение специальной газовой смеси в капсулу сустава;
Хирургическое лечение
Чаще всего, помощь хирурга требуется на тяжелых стадиях заболевания. В зависимости от локализации патологического процесса и степени поражения могут быть назначены:
- пункция: прокол сустава с удалением части жидкости и, по показаниям, введением препаратов;
- коррегирующая остеотомия: удаление части кости с последующей фиксацией под другим углом для снятия нагрузки с сустава;
- эндопротезирование: замена поврежденного сустава на протез; используется в крайне запущенных случаях.
Артроз у детей
Артроз считается заболеванием пожилых людей, но оно может встречаться и у детей. Наиболее частой причиной патологии являются:
- врожденная патология соединительной ткани;
- тяжелые травмы;
- наследственность;
- нарушения обмена веществ и работы желез внутренней секреции;
- ортопедические нарушения (плоскостопие, сколиоз и т.п.);
- избыточный вес.
Детский артроз редко сопровождается выраженной симптоматикой: боль носит ноющий характер, а тугоподвижность и ограничение функции практически отсутствуют. Денегеративные изменения выявляются на рентгене, МРТ и УЗИ. В процессе лечения используются те же средства, что и у взрослых. Максимум внимания уделяется ЛФК и физиотерапии, поскольку в юном возрасте они особенно эффективны. Без лечения заболевание рано или поздно переходит в запущенную стадию с полной потерей подвижности.
Диета
Диета – это один из важнейших факторов лечения артроза. При наличии лишнего веса необходимо снизить его для уменьшения нагрузки на суставы. В этом случае назначается сбалансированное питание с дефицитом калорий. Вне зависимости от индекса массы тела врачи рекомендуют полностью отказаться от:
- быстрых углеводов (сахар, десерты, мучное);
- спиртных напитков;
- специй;
- бобовых;
- крепкого чая и кофе;
- чрезмерно жирных и острых блюд.
Консервы и субпродукты не исключаются, но значительно ограничиваются, равно как и соль. Идеальное питание при остеоартрозе включает в себя:
- нежирные сорта мяса;
- рыбу и морепродукты;
- яйца;
- молочные продукты;
- льняное и оливковое растительные масла;
- овощи и фрукты, большое количество зелени;
- крупы в умеренном количестве, макароны из твердых сортов пшеницы;
- продукты с большим содержанием коллагена (холодец, заливное, желе).
Профилактика
Артроз проще предупредить, чем лечить. Чтобы сохранить здоровье суставов на долгие годы, рекомендуется:
- вести активный образ жизни;
- регулярно делать зарядку и посещать бассейн;
- правильно питаться, употреблять достаточное количество омега-3 и коллагена;
- не допускать превышения нормы ИМТ;
- носить удобную обувь.
Если заболевание диагностировано на ранней стадии, рекомендуется регулярно проходить санаторно-курортное лечение, а также исключить профессиональные факторы риска: длительное нахождение на ногах, подъем тяжести, вибрацию.
Последствия и осложнения
Артроз прогрессирует очень медленно. При выполнении назначений врача его течение значительно замедляется, что позволяет сохранить подвижность суставов намного дольше. Без лечения развиваются необратимые последствия:
- выраженная деформация сустава;
- снижение подвижности вплоть до полной ее утраты (анкилоз);
- укорочение конечности (при поражении коленного или бедренного сустава);
- деформация костей, искривление конечностей и пальцев.
Прогноз
Прогноз при артрозе зависит от формы заболевания, его степени и качества лечения. Патология является одной из частых причин утраты трудоспособности, а при запущенных случаях - способности к передвижению и самообслуживанию. При тяжелых формах поражения коленных и тазобедренных суставов пациент получает первую или вторую группу инвалидности (в зависимости от стадии и объема поражения).
- полноценную медикаментозную терапию в соответствии с показаниями;
- физиотерапию, ЛФК и массаж;
- диагностические и лечебные пункции сустава с введением заменителя синовиальной жидкости или лекарственных препаратов;
- медикаментозные блокады для полноценного обезболивания и другие методики.
Ознакомиться с полным списком услуг можно на сайте или по телефону.
Преимущества клиники
- консультации опытных врачей;
- обследование на высококлассном диагностическом оборудовании;
- индивидуальный подход в подборе лечения;
- регулярное наблюдение и контроль эффективности.
Читайте также:

