Легочно сердечная недостаточность реферат
Обновлено: 09.05.2024
Легочно-сердечная недостаточность представляет собой патологию, которая связана с нарушением функций дыхательной и сердечно-сосудистой систем. Нарушение кровообращения в сосудах легких приводит к снижению насыщения крови кислородом, что отрицательно сказывается на работе всех без исключения внутренних органов и общем самочувствии человека.
Для диагностики и лечения легочно-сердечной недостаточности в Международном медицинском центре ОН КЛИНИК применяют самые современные методы, чью эффективность подтвердили ведущие врачи лучших клиник Европы и Израиля.
Если у Вас есть подозрения на легочно-сердечную недостаточность или любые другие заболевания сердечно-сосудистой системы, Вас или Ваших близких беспокоит дискомфорт в области сердца – обращайтесь в ОН КЛИНИК, где работают врачи-эксперты в области кардиологии. Основная задача наших специалистов – оказание качественной медицинской помощи всем пациентам, которые доверили нам свое здоровье.
Что такое легочно-сердечная недостаточность?
Легочно-сердечная недостаточность напрямую связана с легочной гипертензией (состоянием легких, при котором резко возрастает внутрисосудистое давление) и увеличением объема и массы правого желудочка. Различают острую и хроническую легочно-сердечную недостаточность.
Чаще всего это заболевание диагностируют у взрослых и пожилых людей, но статистика свидетельствует, что в последнее время легочно-сердечная недостаточность развивается у молодежи и даже детей. Это значит, что всем нам необходимо быть как можно более внимательными к своему здоровью и здоровью близких, вовремя обращаться к кардиологу и не забывать о регулярных профилактических осмотрах.
Симптомы легочно-сердечной недостаточности
Среди основных признаков хронической формы заболевания:
- частая или постоянная одышка;
- плохая переносимость любой физической нагрузки;
- затрудненное дыхание;
- синюшность в области носа и губ, подбородка и кончиков пальцев;
- отеки конечностей;
- боли в области груди.
Острая легочно-сердечная недостаточность обычно развивается достаточно быстро и проявляется сильнейшими болями в области сердца и печени, одышкой, резким ощущением нехватки воздуха, обмороками, значительным понижением артериального давления, набуханием вен на шее. Это состояние требует немедленной помощи врача.
Причины развития легочно-сердечной недостаточности
Спровоцировать легочно-сердечную недостаточность могут бронхогенные факторы (например, такие часто встречаемые заболевания, как хронический бронхит, бронхиальная астма, пневмония), торакодиафрагмальные (деформации грудной клетки, кифоз и сколиоз, травмы) и сосудистые (васкулиты, атеросклероз, новообразования в легких).
Каждый случай развития легочно-сосудистой недостаточности требует индивидуального подхода и в первую очередь терапии основного заболевания. Важнейшую роль в повышении вероятности успешного лечения играет правильный выбор врача-кардиолога.

Соколова С.В., терапевт. Кардиология в ОН КЛИНИК: как снизить риск наступления инфаркта.
Диагностика и лечение легочно-сердечной недостаточности в ОН КЛИНИК
Диагностика при подозрении на легочно-сердечную недостаточность основана на выявлении основного заболевания, которое привело к нарушению функций дыхательной и сердечно-сосудистой систем. Пациента осматривают кардиолог и пульмонолог, ему предлагают пройти ЭКГ, эхокардиографию, рентгенографию органов грудной клетки. Все эти исследования помогут выявить признаки перегрузки правого желудочка, определить размеры полостей сердца и степень поражения легких. Также могут потребоваться лабораторные анализы, включая определение газового состава крови.
Лечение легочно-сердечной недостаточности направлено на купирование болевых приступов. Проводится медикаментозная терапия и ингаляции кислорода, которые значительно облегчают состояние пациента. В некоторых случаях необходимо хирургическое вмешательство.
Поскольку хроническая легочно-сердечная недостаточность в большинстве случаев со временем прогрессирует, при наличии этого заболевания необходимо иметь в своих союзниках опытного кардиолога, который будет следить за всеми изменениями Вашего здоровья и вовремя предупредит развитие осложнений. Именно такие специалисты, которые способны стать для Вас добрыми друзьями, работают в ОН КЛИНИК.
Врачи-кардиологи ОН КЛИНИК ежедневно помогают пациентам решать самые разнообразные проблемы со здоровьем, используя для этого свои знания, опыт и высокий профессионализм, новейшее оборудование и инновационные технологии.
Мы лечим заболевания, учитывая Ваши потребности и образ жизни! Звоните и записывайтесь к нам на прием в любое удобное время!
Легочное сердце – синдром, характеризующийся гипертрофией и / или дилатацией правого желудочка и последующей его недостаточностью вследствие легочной гипертензии, обусловленной первичным поражением респираторной системы (бронхов, паренхимы легких, легочных сосудов, дыхательной мускулатуры), либо деформацией грудной клетки.
В структуре причин летальности от болезней сердца, ЛС занимает четвертое место.
В зависимости от темпа развития ЛС делят на острое и хроническое.
Острое легочное сердце развивается в течение нескольких минут, часов, дней; хроническое – на протяжении нескольких месяцев, лет.
Причинами острого легочного сердца в большинстве случаев являются: обширные легочные тромбоэмболии (ТЭЛА) из подвздошно-бедренной венозной системы, вен предстательной железы, тазовых вен, клапанный пневмоторакс, астматический статус, тяжелая распространенная пневмония, реже обтурация легочных сосудов жировыми эмболами при переломах трубчатых костей, амниотическими, септическими, опухолевыми, газовыми эмболами, которые значительно уменьшают легочное сосудистое русло, вызывая резкое повышение давления в легочной артерии.
Запредельная постнагрузка на правый желудочек, обусловленная резким повышением давления в легочной артерии, приводит к развитию дилатации правого желудочка и острой правожелудочковой недостаточности, характеризующейся уменьшением или полной утратой его способности перекачивать кровь в малый круг кровообращения.
Причинами хронического ЛС являются многочисленные хронические обструктивные и рестриктивные заболевания легких (ХОБЛ, ЭЛ, БЭБ, пневмокониозы, саркоидоз, системная склеродермия, идиопатический легочный фиброз и др.), заболевания с первичным поражением легочных сосудов (рецидивирующие тромбоэмболии мелких ветвей легочной артерии, первичная легочная гипертензия, легочная веноокклюзивная болезнь, легочная капиллярная гемангиома и др.), заболевания с поражением дыхательной мускулатуры (миастения, полиомиелит, рассеянный склероз и др.), а также деформация грудной клетки, проживание длительное вемя в высокогорной местности, резекция легких, ожирение, синдром Пикквика).
От острого ЛС хроническое ЛС отличается наличием в его патогенезе продолжительной обратимой гипоксемической легочной вазоконстрикции, вторичной полицитемии и повышения вязкости крови, которые наряду с обструкцией и облитерацией легочных сосудов, обсулавливают развитие гипертрофии миокарда правого желудочка и последующей его недостаточности.
Клиническая картина. Диагностика
Клиника острого ЛС формируется из симптомов:
1. Острой правожелудочковой недостаточности;
2. Легочной гипертензии
3. Дилатации правого желудочка
Хроническое ЛС до наступления декомпенсации не вносит новых симптомов в клиническую картину респираторного заболевания. Лишь с наступлением декомпенсации правого желудочка (расширенные вены шеи, положительный венный пульс, пульсация эпигастральной области, расширение перкуторной границы сердца вправо, усиливающийся на вдохе систолический шум относительной трикуспидальной недостаточности, диастолический убывающий шум (шум Грехема-Стилла) относительной недостаточности клапана легочной артерии (не всегда) и симптомами хронической правожелудочковой недостаточности (синусовая тахикардия, гепатомегалия, отеки ног, гидроторакс, асцит).
Лабораторно-инструментальные методы диагностики
Анализ крови при хроническом ЛС выявляет эритроцитоз, высокий гематокрит, признаки гиперкоагуляции.
Электрокардиография: в большинстве случаев ЭКГ исследование позволяет исключить кардиальный генез респираторных симптомов и выявить признаки острого и хронического легочного сердца.
ЭКГ признаки ХЛС: глубокие зубцы S и Q при выраженном SaVF, появление зубца R в отведении aVR, смещение вниз сегмента RS-T в отведениях 1, 2, aVL, V5–6 с переходом в положительный зубец Т; смещение вверх сегмента RS-T в отведениях 3, aVF, V1–3 при формировании отрицательного зубца Т; переходная зона смещена к V5–6; высокий остроконечный зубец Р и М-образное расширение QRS в отведениях V1–2 (признаки блокады правой ножки пучка Гиса, аритмия (не всегда).
Рентгенологическое исследование: в рентгенологическом отображении ХЛС характеризуют: увеличение тени правого желудочка, которая в боковых проекциях перекрывает ретростернальное пространство, выбухание 2 дуги, расширение тени ствола легочной артерии, усиленная его пульсация.
Эхокардиография: эхокардиография является основным методом диагностики ХЛС. ЭхоКГ позволяет выявить наличие дилатации правых отделов сердца, легочной артерии, нижней полой вены, гипертрофию миокарда, систолическую и диастолическую дисфункцию правого желудочка.
Ранние ЭхоКг признаки ХЛС:
– выявляемость клапана легочной артерии;
– отсутствие или уменьшение волны задней створки клапана легочной артерии;
– уменьшение скорости диастолического наклона;
– удлинение периода предизгнания;
– среднесистолическое прикрытие створки.
Поздние ЭхоКг признаки ХЛС:
– гипертрофия миокарда правого желудочка (толщина стенки превышает 0,5 см.);
– дилатация правых отделов сердца
– парадоксальное движение межжелудочковой перегородки в сторону левого предсердия;
– расширение нижней полой вены
– расширение легочной артерии;
– недостаточность клапана легочной артерии.
Лечение острого легочного сердца каузальное.
Лечение хронического легочного сердца:
– приостановить / замедлить прогрессирование легочной гипертензии и ремоделирование легочных сосудов;
– купировать симптомы сердечной недостаточности;
– предупредить развитие тромбоэмболических осложнений.
Показания к госпитализации:
– подбор адекватной лекарственной терапии;
– появление или усиление симптомов сердечной недостаточности.
При стабильном состоянии больного рекомендуется плановая госпитализация 1–2 раза в год.
Основу лечения ХЛС сoставляют:
– ограничение физических нагрузок.
При декомпенсации ХЛС, появлении отеков назначается полупостельный режим, гипохлоридная диета (4–6 грамм соли в сутки), ограничение жидкости.
Кислородотерапия. Эффективность медикаментозной терапии ХЛС снижается по мере формирования стойкой легочной гипертензии и гипертрофии миокарда правого желудочка.
Улучшает прогноз кислородотерапия. Устраняя гипоксию, она приводит к улучшению легочной и системной гемодинамики, восстанавливает чувствительность рецепторов клеток к лекарственным препаратам, позволяет приостановить прогрессирование легочной гипертензии, ремоделирование легочных сосудов и улучшить качество жизни больных.
Показанием для кислородотерапии является снижение сатурации артериальной крови кислородом ниже 90% (РаО2 /=90%.
ДКТ проводится с помощью концентратов кислорода. Кислород подается в дыхательные пути обычно со скоростью потока 1–2 л/мин. У наиболее тяжелых больных подача кислорода может быть увеличена до 4–5 л/мин.
В ночное время, при физической нагрузке, воздушных перелетах пациенты должны увеличивать поток кислорода в среднем на 1 литр, по сравнению с оптимальным дневным потоком.
Если больной не может обеспечить себе самостоятельное дыхание, или если, не смотря на проводимую оксигенотерапию, сохраняется тахипноэ (>25 в минуту), в дыхании участвует вспомогательная мускулатура и РаО2 не превышает 60 мм. рт. ст., в таких случаях показана вспомогательная ИВЛ.
Для коррекции умеренной гипоксемии, в качестве альтернативы ДКТ, используют периферические дыхательные аналептики (арминор и др.). Арминор (альмитрина бисмесилат) назначаемый в суточной дозе 1 мг/кг (не более 100 мг/сутки) в два приема тремя курсами (3 месяца прием, 1 месяц перерыв) позволяет улучшить газообмен и поддерживать его на оптимальном уровне.
Бронходилатация. Бронходилататоры назначают больным ХЛС с нарушением бронхиальной проводимости. Выбор и дозировку бронходилататоров зависит от характера респираторного заболевания, выраженности бронхиальной обструкции и индивидуальной переносимости ЛС. Коррекция гемореологических нарушений (профилактика тромбоэмболических осложнений) осуществляется кровопускание (флеботомия) по 200–300 мл. каждые 3–4 дня, в зависимости от АД и самочувствия больного, до нормализации гематокрита, или сеансами эритроферреза, либо назначением антикоагулянтов или антиагрегантов. Кровопускание не только уменьшает вязкость крови, но и снижает давление в легочной артерии.
Гепарин и его аналоги назначают по 5000–15000 ЕД в сутки в ПЖК передней брюшной стенки в течение 10–14 дней под контролем АЧТВ.
Затем, при необходимости, больного переводят на пероральные непрямые антикоагулянты (варфарин, фенилин и др.) под контролем МНО.
При непереносимости антикоагулянтов назначают антиагреганты (курантил, пентоксифиллин, ацетилсалициловая кислота в малых дозах). Показанием к проведению коррекции гемореологических нарушений является повышение гематокрита > 60%.
Вазодилатация. Вазодилататоры применяют для снижения артериального и венозного тонуса, уменьшения венозного возврата крови к сердцу, снижения давления в легочной артерии и правом предсердии, увеличения сердечного выброса.
Для больных ХЛС с гипокинетическим типом кровообращения и нарушением диастолической функции миокарда, препаратами выбора являются пролонгированные формы ингибиторов АПФ и антагонисты рецепторов ангиотензина 2 в минимальных терапевтических дозах, а для больных с гиперкинетическим типом гемодинамики, признаками недостаточности правого желудочка и сопутствующей ИБС – пролонгированные формы нитратов.
Терапия блокатроами кальциевых каналов (нифидипин, дилтиазем) показана больным с обратимой гипоксемической, легочной вазоконстрикцией, сатурацией венозной крови > 63% и / или давлении в правом предсердии > 10 мм. рт. ст., БКК противопоказаны.
Проталандины. Просталандины (эпопростенол, илоплост, берапрост, трептостинил) – мощные эндогенные вазодилататоры с антиагрегационным, антипролиферативным и цитопротективным действием, предотвращают ремоделирование легочных сосудов и уменьшают гиперкоагуляцию.
Терапия простагландинами показана больным с ХЛС 3–4 ФК (по ВОЗ) и при неэффективности БКК. Назначение их больным с ХЛС приводит к достоверному снижению легочной гипертензии, возрастанию сердечного индекса, повышению толерантности к физическим нагрузкам и увеличению продолжительности жизни.
Силденафил – селективный ингибитор цГМФ-зависимой фосфодиэстеразы – вызывает снижение легочного сосудистого сопротивления, давления в легочной артерии и перегрузки правого желудочка. Применяют в разовых дозах 25–100 мг. 2–3 раза в день.
Окись азота (NO) – ионый вазодилататор, седативно действующий на сосуды МКК, не вызывая системной гипотензии, предотвращает и способствует обратному развитию ремоделирования легочных сосудов и правого желудочка.
Окись азота применяют в виде ингаляций через лицевую маску или назальный кататер в концентрации 5–29 partspermillion. Лечение проводят с помощью портативных ингаляционных систем в течение нескольких недель. Окись азота практически не вызывает побочных эффектов и отличается невысокой стоимостью.
Диуретическое лечение. Диуретики применяются при появлении признаков задержки жидкости (уменьшение суточного диуреза, никтурия, увеличение веса пациента, повышение концентрации в крови мочевины и креатинина).
До развития отеков препаратами выбора являются антагонисты альдостерона (верошпирон, сприронолактон), которые оказывают также вазодилатирующее и бронхорасширяющее действие.
При отеках, рефрактерных к антагонистам альдостерона, используют более мощные диуретики (бринальдикс, фуросемид и др.) короткими курсами.
При проведении диуретической терапии потеря жидкости не должна превышать 2 литра в сутки, так как чрезмерное уменьшение внутрисосудистого объема жидкости приводит к снижению сердечного выброса, развитию гипокалиемии и метаболического алкалоза, который у пациентов с хронической дыхательной недостаточностью может вызвать угнетение дыхательного центра.
У больных с эритроцитозом и высоким гематокритом, во избежание развития ДВС-синдрома, применение диуретиков становится возможным только при коррекции этих показателей.
Сердечные гликозиды. Назначение сердечных гликозидов (дигоксин и др.) в/в, внутрь, больным ХЛС патофизиологически аргументировано только в случаях, если у них имеется мерцательная аритмия и / или недостаточность левого желудочка.
При развитии опасных для жизни желудочковых аритмий назначают антиаритмические ЛС, не угнетающие дыхательный центр (хинидин, новокаинамид и др.). В критических ситуациях применяют электроимпульсную терапию.
Профилактика
Основным направлением профилактики ХЛС являются:
- полный отказ от курения;
- устранение или смягчение воздействия на респираторную систему профессиональных факторов риска;
Легочное сердце – патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки. К клиническим проявлениям острого легочного сердца относятся одышка, загрудинные боли, наростание кожного цианоза и тахикардии, психомоторное возбуждение, гепатомегалия. Обследование выявляет увеличение границ сердца вправо, ритм галопа, патологическую пульсацию, признаки перегрузки правых отделов сердца на ЭКГ. Дополнительно проводят рентгенографию органов грудной клетки, УЗИ сердца, исследование ФВД, анализ газового состава крови.
МКБ-10
Общие сведения
Легочное сердце – патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки.
Острая форма легочного сердца развивается быстро, за несколько минут, часов или дней; хроническая – на протяжении нескольких месяцев или лет. Почти у 3% больных хроническими бронхолегочными заболеваниями постепенно развивается легочное сердце. Легочное сердце значительно отягощает течение кардиопатологий, занимая 4-е место среди причин летальности при сердечно-сосудистых заболеваниях.

Причины развития легочного сердца
Бронхолегочная форма легочного сердца развивается при первичных поражениях бронхов и легких в результате хронического обструктивного бронхита, бронхиальной астмы, бронхиолита, эмфиземы легких, диффузного пневмосклероза различного генеза, поликистоза легких, бронхоэктазов, туберкулеза, саркоидоза, пневмокониоза, синдрома Хаммена - Рича и др. Эту форму могут вызывать около 70 бронхолегочных заболеваний, способствующих формированию легочного сердца в 80% случаев.
Возникновению торакодиафрагмальной формы легочного сердца способствуют первичные поражения грудной клетки, диафрагмы, ограничение их подвижности, значительно нарушающие вентиляцию и гемодинамику в легких. В их число входят заболевания, деформирующие грудную клетку (кифосколиозы, болезнь Бехтерева и др.), нервно-мышечные болезни (полиомиелит), патологии плевры, диафрагмы (после торакопластики, при пневмосклерозе, парезе диафрагмы, синдроме Пиквика при ожирении и т. п.).
Васкулярная форма легочного сердца развивается при первичных поражениях легочных сосудов: первичной легочной гипертензии, легочных васкулитах, тромбоэмболии ветвей легочной артерии (ТЭЛА), сдавлении легочного ствола аневризмой аорты, атеросклерозе легочной артерии, опухолями средостения.
Основными причинами острого легочного сердца являются массивная ТЭЛА, тяжелые приступы бронхиальной астмы, клапанный пневмоторакс, острая пневмония. Легочное сердце подострого течения развивается при повторных ТЭЛА, раковом лимфангоите легких, в случаях хронической гиповентиляции, связанных с полиомиелитом, ботулизмом, миастенией.
Механизм развития легочного сердца
Ведущее значение в развитии легочного сердца имеет артериальная легочная гипертензия. На начальной стадии она также связана с рефлекторным увеличением сердечного выброса в ответ на усиление дыхательной функции и возникающую при дыхательной недостаточности гипоксию тканей. При васкулярной форме легочного сердца сопротивление кровотоку в артериях малого круга кровообращения увеличивается в основном за счет органического сужения просвета легочных сосудов при закупорке их эмболами (в случае тромбоэмболии), при воспалительной или опухолевой инфильтрации стенок, заращении их просвета (в случае системных васкулитов). При бронхолегочной и торакодиафрагмальной формах легочного сердца сужение просвета легочных сосудов происходит за счет их микротромбоза, заращения соединительной тканью или сдавления в зонах воспаления, опухолевого процесса или склерозирования, а также при ослаблении способности легких к растяжению и спадении сосудов в измененных сегментах легких. Но в большинстве случаев ведущую роль играют функциональные механизмы развития легочной артериальной гипертензии, которые связаны с нарушениями дыхательной функции, вентиляции легких и гипоксией.
Артериальная гипертензия малого круга кровообращения приводит к перегрузке правых отделов сердца. По мере развития заболевания происходит сдвиг кислотно-щелочного равновесия, который первоначально может быть компенсированным, но в дальнейшем может произойти декомпенсация нарушений. При легочном сердце наблюдается увеличение размеров правого желудочка и гипертрофия мышечной оболочки крупных сосудов малого круга кровообращения, сужения их просвета с дальнейшим склерозированием. Мелкие сосуды нередко поражаются множественными тромбами. Постепенно в сердечной мышце развивается дистрофия и некротические процессы.
Классификация легочного сердца
По скорости нарастания клинических проявлений различают несколько вариантов течения легочного сердца: острое (развивается за несколько часов или дней), подострое (развивается на протяжении недель и месяцев) и хроническое (возникает постепенно, в течение ряда месяцев или лет на фоне длительной дыхательной недостаточности).
Процесс формирования хронического легочного сердца проходит следующие стадии:
- доклиническую – проявляется транзиторной пульмонарной гипертензией и признаками напряженной работы правого желудочка; выявляются только при инструментальном исследовании;
- компенсированную – характеризуется гипертрофией правого желудочка и стабильной пульмонарной гипертензией без явлений недостаточности кровообращения;
- декомпенсированную (сердечно-легочная недостаточность) - появляются симптомы недостаточности правого желудочка.
Выделяют три этиологические формы легочного сердца: бронхолегочную, торакодиафрагмальную и васкулярную.
По признаку компенсации хроническое легочное сердце может быть компенсированным или декомпенсированным.
Симптомы легочного сердца
Клиническая картина легочного сердца характеризуется развитием явлений сердечной недостаточности на фоне легочной гипертензии. Развитие острого легочного сердца характеризуется появлением внезапной боли за грудиной, резкой одышки; снижением артериального давления, вплоть до развития коллапса, синюшностью кожных покровов, набуханием шейных вен, нарастающей тахикардией; прогрессирующим увеличением печени с болями в правом подреберье, психомоторным возбуждением. Характерны усиленные патологические пульсации (прекардиальная и эпигастральная), расширение границы сердца вправо, ритм галопа в зоне мечевидного отростка, ЭКГ- признаки перегрузки правого предсердия.
При массивной ТЭЛА за несколько минут развивается шоковое состояние, отек легких. Нередко присоединяется острая коронарная недостаточность, сопровождающаяся нарушением ритма, болевым синдромом. В 30-35 % случаев наблюдается внезапная смерть. Подострое легочное сердце проявляется внезапными умеренными болевыми ощущениями, одышкой и тахикардией, непродолжительным обмороком, кровохарканьем, признаками плевропневмонии.
В фазе компенсации хронического легочного сердца наблюдается симптоматика основного заболевания с постепенными проявлениями гиперфункции, а затем и гипертрофии правых отделов сердца, которые обычно неярко выражены. У некоторых пациентов отмечается пульсация в верхней части живота, вызванная увеличением правого желудочка.
В стадии декомпенсации развивается правожелудочковая недостаточность. Основным проявлением служит одышка, усиливающаяся при физической нагрузке, вдыхании холодного воздуха, в лежачем положении. Появляются боли в области сердца, синюшность (теплый и холодный цианоз), учащенное сердцебиение, набухание шейных вен, сохраняющееся на вдохе, увеличение печени, периферические отеки, устойчивые к лечению.
При обследовании сердца выявляется глухость сердечных тонов. Артериальное давление в норме или понижено, артериальная гипертония характерна для застойной сердечной недостаточности. Более выраженными симптомы легочного сердца становятся при обострении воспалительного процесса в легких. В поздней стадии усиливаются отеки, прогрессирует увеличение печени (гепатомегалия), появляются неврологические нарушения (головокружение, головные боли, апатия, сонливость) снижается диурез.
Диагностика легочного сердца
Диагностическими критериями легочного сердца считают наличие заболеваний - причинных факторов легочного сердца, легочной гипертензии, увеличения и расширения правого желудочка, правожелудочковой сердечной недостаточности. Таким пациентам необходима консультация пульмонолога и кардиолога. При осмотре пациента обращают внимание на признаки нарушения дыхания, синюшность кожи, боли в области сердца и т. д. На ЭКГ определяются прямые и косвенные признаки гипертрофии правого желудочка.
По данным рентгенографии легких наблюдается одностороннее увеличение тени корня легкого, его повышенная прозрачность, высокое стояние купола диафрагмы со стороны поражения, выбухание ствола легочной артерии, увеличение правых отделов сердца. С помощью спирометрии устанавливается тип и степень дыхательной недостаточности.
На эхокардиографии определяется гипертрофия правых отделов сердца, легочная гипертензия. Для диагностики ТЭЛА проводится легочная ангиография. При проведении радиоизотопного метода исследования системы кровообращения исследуется изменение сердечного выброса, скорость кровотока, объем циркулирующей крови, венозное давление.
Лечение легочного сердца
Основные лечебные мероприятия при легочном сердце направлены на активную терапию основного заболевания (пневмоторакса, ТЭЛА, бронхиальная астма и т. д.). Симптоматическое воздействие включает применение бронхолитиков, муколитических средств, дыхательных аналептиков, оксигенотерапии. Декомпенсированное течение легочного сердца на фоне бронхиальной обструкции требует постоянного приема глюкокортикоидов (преднизолона и др.).
С целью коррекции артериальной гипертензии у пациентов с хроническим легочным сердцем возможно применение эуфиллина (внутривенно, внутрь, ректально), на ранних этапах - нифедипина, при декомпенсированном течении - нитратов ( изосорбида динитрата, нитроглицерина) под контролем газового состава крови из-за опасности усиления гипоксемии.
При явлениях сердечной недостаточности показано назначение сердечных гликозидов и мочегонных средств с соблюдением предосторожности ввиду высокой токсичности действия гликозидов на миокард, особенно в условиях гипоксии и гипокалиемии. Коррекция гипокалиемии проводится препаратами калия (аспарагинатом или хлоридом калия). Из диуретиков предпочтение отдается калийсберегающим препаратам ( триамтерену, спиронолактону и др.).
В случаях выраженного эритроцитоза проводят кровопускания по 200-250 мл крови с последующим внутривенным введением инфузионных растворов низкой вязкости (реополиглюкина и др.). В терапию пациентов с легочным сердцем целесообразно включать применение простагландинов мощных эндогенных вазодилататоров, дополнительно обладающих цитопротективным, антипролиферативным, антиагрегационным действиями.
Важное место в терапии легочного сердца отводится антагонистам рецепторов эндотелина (бозентану). Эндотелин является мощным вазоконстриктором эндотелиального происхождения, уровень которого повышается при различных формах легочного сердца. При развитии ацидоза проводят внутривенную инфузию раствора гидрокарбоната натрия.
При явлениях недостаточности кровообращения по правожелудочковому типу назначаются калийсберегающие диуретики (триамтерен, спиронолактон и др.), при левожелудочковой недостаточности применяются сердечные гликозиды (коргликон внутривенно). С целью улучшения метаболизма сердечной мышцы при легочном сердце рекомендуется назначение мельдония внутрь, а также оротата либо аспарагината калия. В комплексной терапии легочного сердца используется дыхательная гимнастика, ЛФК, массаж, гипербарическая оксигенация.
Прогноз и профилактика легочного сердца
В случаях развития декомпенсации легочного сердца прогноз для трудоспособности, качества и продолжительности жизни неудовлетворительный. Обычно трудоспособность у пациентов с легочным сердцем страдает уже на ранних этапах заболевания, что диктует необходимость рационального трудоустройства и решения вопроса о присвоении группы инвалидности. Раннее начало комплексной терапии позволяет значительно улучшить трудовой прогноз и увеличить продолжительность жизни.
Для профилактики легочного сердца требуется предупреждение, своевременное и эффективное лечение приводящих к нему заболеваний. В первую очередь, это касается хронических бронхолегочных процессов, необходимости предупреждения их обострений и развития дыхательной недостаточности. Для профилактики процессов декомпенсации легочного сердца рекомендуется придерживаться умеренной физической активности.
1. Легочное сердце: вопросы диагностики и лечения. Методические рекомендации/ Усачева Е.В., Чернакова В.А., Мажбич С.М., Овсянников Н.В. – 2008.
2. Легочное сердце: клиника, диагностика, лечение. Методические рекомендации/ Шапорова Н.Л., Жданов В.Ф., Батагов С.Я. и др. – 2007.
4. Внутренние болезни в 2-х томах: учебник/ Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.

Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
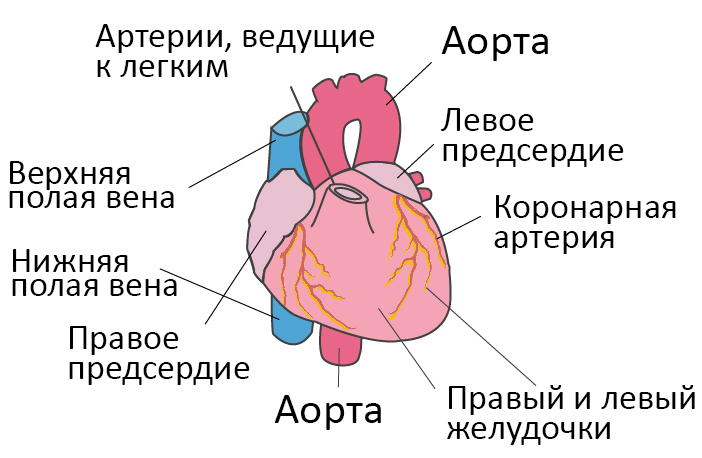
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
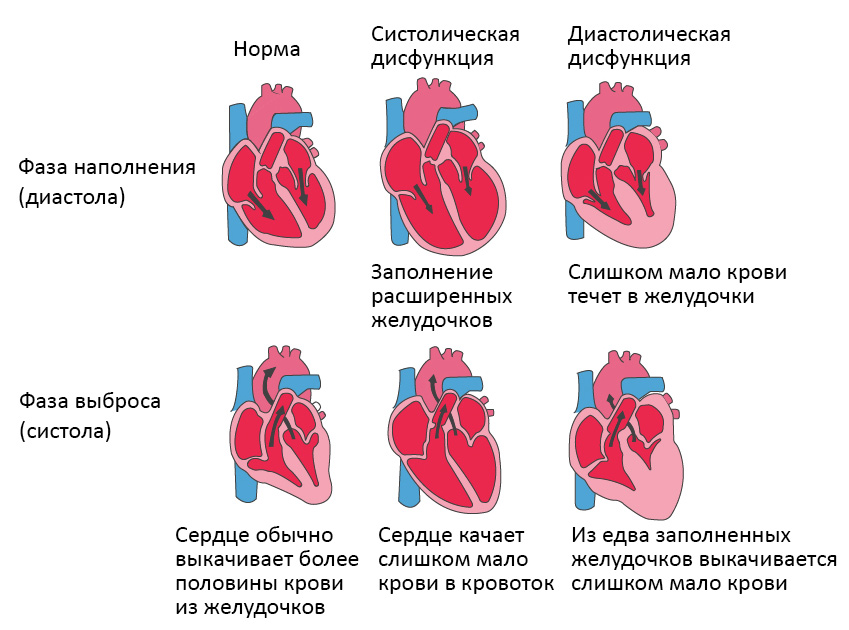
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности. Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
- NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?

Заболевание представляет собой тяжелое декомпенсированное состояние, протекающее с острой или хронической правожелудочковой сердечной недостаточностью, нарушениями кровообращения.
Причины возникновения
Стимулирующими развитие легочно-сердечной недостаточности факторами являются стойкая легочная гипертензия, гипертрофия. В результате повышения давления в лёгочной артерии гипертрофированный правый желудочек перестает справляться с перекачиванием поступающей в него венозной крови. Заболевание может развиться как:
- осложнение обструктивного бронхита, бронхоэктатической болезни, бронхиальной астмы, пневмонии;
- следствие поражения легочного сосудистого русла, произошедшего по причине тромбоэмболии, сдавливания опухолевыми образованиями легочных вен и артерий;
- результат состояний, сопровождающихся ограничением подвижности грудной клетки и диафрагмы: деформации грудной клетки, заболеваний позвоночника, переломов ребер, миастении, полиомиелита, ботулизма, пареза и паралича диафрагмы.
Симптомы
Острая легочно-сердечная недостаточность возникает внезапно. Состояние пациента ухудшается резко – за несколько минут или часов. Приступ сопровождается:
- болью в области сердца, учащённым сердцебиением;
- сильной одышкой, удушьем;
- панической атакой;
- посинением ногтей, носогубным треугольником;
- резким падением артериального давления.
Особенно сильно симптомы проявляются в положении сидя и стоя. Хроническая легочно-сердечная недостаточность формируется постепенно, из-за застоя крови в системе вен большого круга кровообращения. Такая патология провоцирует:
- постоянную одышку;
- болевые приступы в сердце и в груди, при которых не помогает нитроглицерин;
- посинение носогубного треугольника, кончика носа, ногтей;
- усталость, быструю утомляемость, сонливость, обмороки при физической нагрузке;
- периферические отеки, отечный синдром, асцит, истощение.
Диагностика и лечение
Основная цель обследования – выявить заболевание, вызвавшее легочно-сердечную недостаточность. В рамках диагностики назначают:
- консультации пульмонолога и кардиолога;
- рентгенографию органов грудной клетки;
- исследование функции внешнего дыхания (ФВД) – спирометрию, пневмотахометрию, газоаналитическое исследование внешнего дыхания;
- электрокардиографию, эхокардиографию;
- катетеризацию правых отделов сердца;
- УЗИ сердца;
- при подозрении на тромбоэмболию легочной артерии – ангиопульмонографию и вентиляционно-перфузионную сцинтиграфию легких.
Легочно-сердечную недостаточность устраняют с помощью оксигенотерапии, медикаментозных препаратов. Возможно проведение операций – баллонной предсердной септостомии, симпатэктомии, редукции легочной ткани, трансплантации легких. При острой легочно-сердечной недостаточности, спровоцированной тромбоэмболией легочной артерии, показана тромбэмболэктомия.
Читайте также:

