Инсульты у детей реферат
Обновлено: 04.07.2024
Принято считать, что инсульт – болезнь пожилых. Ломкие сосуды, зашлакованная кровь, стрессы, скачки давления – и человек опрокинут на больничную койку. Но инсульт у детей – это нонсенс! К сожалению, это реальность. Многие родители, имеющие ребенка с ДЦП, и не подозревают, что в первые недели жизни он перенёс инсульт головного мозга. После правильного лечения он смог бы развиваться нормально. Поэтому важно родителям знать симптомы этой болезни, чтобы вовремя начать лечение и ликвидировать негативные последствия.
Причины
Инсульт как у взрослых, так и у детей имеет одно определение – резкий срыв, внезапное нарушение кровообращения, катастрофа, основа травмы головного мозга. Оно может иметь две причины, поэтому бывает две разновидности болезни:
- Лопнул кровеносный сосуд, началось кровоизлияние в ткани мозга – это геморрагический инсульт.
- Тромб загородил просвет в сосуде и прекратился доступ крови к мозговым центрам. Такой инсульт – ишемический.
Последствия этой травмы необратимы. Нервные клетки, потерявшие питание, отмирают очень быстро, мозг перестает руководить определенными функциями и участками тела. Человек теряет способность двигаться, говорить, управлять собой. Если взрослые сами доводят свои сосуды и кровь до такого состояния, то страшные травмы головного мозга у ребенка имеют другие причины.
Геморрагический инсульт
Причины геморрагического инсульта:
- Патологическое внутриутробное развитие, неправильно заложено соединение артерий и вен головного мозга, истончены стенки кровеносных сосудов, питающих мозг (аневризмы);
- Воспалительные поражения сосудов в результате инфекций;
- Воспаления мозга, имеющие вирусную или бактериальную природу, опухоли, травмы головы;
- Болезни обмена веществ, сахарный диабет и др;
- Высокое кровяное давление.
Нарушенные патологией сосуды прорываются, и кровь изливается в вещество мозга или под его оболочки. Нервные клетки лишаются доступа кислорода и питания. Кровоизлияние в мозг может быть смертельно опасным, борьба за жизнь длится в течение суток.
Ишемический инсульт
Причины ишемического инсульта:
- Врожденные или приобретенные пороки сердца;
- Болезни крови, кровь густая, быстро свертывается, образует сгустки-тромбы чаще всего провоцируют ишемический инсульт;
- Менингиты , энцефалиты, ветряная оспа;
- Воспаления стенок кровеносных сосудов (васкулиты);
- Болезни обмена веществ, неправильная работа желез, аллергии;
- Продолжительные спазмы сосудов головного мозга, менингиты;
- Операции на мозге или сердце;
- Гипертония.
Нейрон может прожить без кислорода 2 – 6 минут, после этого происходит необратимый процесс его отмирания. Поэтому в момент инсульта жизненно важно распознать симптомы беды, быстро оказать необходимую помощь, вовремя начать лечение. Здесь большую роль имеет возраст ребенка, заболевание по-разному развивается в два периода детской жизни.
Перинатальные и ювенальные инсульты
Перинатальный период – от 28 недель беременности до 1 месяца жизни рожденного ребенка.Кровоизлияние в мозг в это время могут спровоцировать быстрые роды, маленький вес ребенка, разрывы аневризм. Тромбы в сосудах образуются из-за врождённых пороков сердца, обезвоживания организма, инфекцией мозга или недостатка белка. Риск заболевания в этом возрасте составляет 1 человек на 4000 новорожденных в год.
Ишемический инсульт встречается в два раза чаще, мальчики подвержены этой болезни больше, чем девочки. Причины заболевания ребенка во многом кроются в проблемах матери: гипертония с отеком конечностей; преждевременное отхождение вод или отслоение плаценты, курение или другие виды зависимости приводят к печальным последствиям. Осложнения при родах может быть результатом неправильного поведения персонала.
Ювенальный период – от 1 месяца до 18 лет. Геморрагические инсульты этого периода происходят из-за разрывов аневризм, наличия васкулитов (воспалений стенок сосудов), болезней крови, употребления наркотиков, падения с тяжелым сотрясением, другие травмы головы. Ишемические – из-за пороков сердца, врожденных аномалий сосудов мозга, развития онкологии, травм шеи, причины которых опять-таки опасны неосторожные прыжки, травмы, падения.
Коварная болезнь с неясными симптомами
Симптомы перинатального периода
Признаки болезни этого периода появляются сразу после родов в течение трех дней:
- Ребенок беспокоен, тревожен без всяких к тому причин;
- Монотонный постоянный плач;
- Нет сна, во время бодрствования – вялость, безучастное отношение к окружающему миру;
- Любой, даже слабый раздражитель (звук, прикосновение) вызывает бурную реакцию;
- Нарушены рефлексы сосания, глотания, частое срыгивание;
- Постоянное напряжение затылочных мышц, остальные мышцы или постоянно напряжены или расслаблены, частые судороги конечностей;
- Неожиданно появляется и усиливается косоглазие.
Симптомы ювенального периода
Коварство болезни в это время в том, что она встречается редко: 1 — 2 случая на 100 тысяч детей. Но это не делает её менее опасной: наиболее часты в ювентальном периоде именно геморрагические инсульты с частым летальным исходом. Если у ребенка есть хотя бы один из следующих признаков, надо немедленно звать врачей на помощь:
- Улыбка: если она перекошенная, и поднята только одна сторона губ – это грозный симптом;
- Руки: если ребенок вдруг становится не в состоянии поднять свои руки вверх – значит у него поражена ЦНС;
- Речь: она внезапно становится нечленораздельной, слова путаются, не выговариваются;
- Резкая сильная, незнакомая ребенку головная боль, особенно после падения или травмы;
- Онемение или судороги рук и ног при общей слабости;
- Головокружение, потеря ориентации и координации движения вплоть до падения в обморок, все это сопровождается сильной рвотой;
- Проблемы со зрением, причем, на один глаз, нарушенное глотание, паралич одной части тела.
Три часа – вот оптимальное время, в течение которого надо оказать ребенку помощь, иначе будут серьезные последствия.
Методы диагностики детского инсульта
Диагноз заболевания головного мозга невозможен без современного оборудования и квалифицированных специалистов, а значит, он обойдется недешево. Но это необходимо, ведь на карту поставлена будущая жизнь ребенка.
- Компьютерная томография – увидит участок травмы и её интенсивность;
- Магнитно-резонансная томография уточняет ситуацию, дает факты для выбора правильного лечения;
- Церебральная артериограмма даст картину повреждения сосудов, для этого в кровь вводится краситель;
- Эхокардиограмма исследует работу сердца, ибо здесь находятся причины образования тромбов;
- Берется кровь для анализа на свертываемость;
- Пункция спинного мозга. Если кровоизлияние уже установлено, то пункция спинного мозга на наличие крови в тканях будет лишней. Она оправдана лишь для определения характера инфекции нервной системы.
Лечение
После инсульта лечение проводится в неврологическом отделении детской терапии. Базисная терапия устраняет угрозу жизни ребенка: нормализуется давление и сердечный ритм; локализуется отек мозга; восстанавливается обмен веществ; снимаются судороги и болевой синдром. Основное лечение зависит от вида инсульта. Особенно тяжело идет восстановление после геморрагического: контроль давления, температуры, дыхания. Возможно, потребуется операция. Ишемический инсульт требует лекарств для разжижения крови, необходимо лечение сердца.
Последствия
У детей больше шансов преодолеть и свести к минимуму последствия страшной травмы головного мозга. Новорожденный ребенок получает в распоряжение 100 миллиардов нервных клеток. В детском возрасте, если мозг получает травмы, оставшиеся нейроны без труда восстанавливают связи, замещая погибшие клетки и возвращают утраченные функции. Кроме того, сейчас успешно проводятся операции по трансплантации нервных тканей; ведутся многообещающие исследования по регенерации поврежденных мозговых центров. Надежда не должна умирать, даже если обещаются самые тяжелые последствия.
Инсульт у детей и подростков: актуальные проблемы догоспитальной диагностики
Введение
Детский инсульт — это инвалидизирующее заболевание, которое в 3-30 % случаев приводит к летальному исходу, а у 60-90 % детей в дальнейшем отмечается стойкий неврологический дефицит в виде двигательных и когнитивных расстройств, а также нарушений нервно-психического развития.
Первые эпидемиологические исследования, посвященные ишемическому инсульту (ИИ) у детей, относятся к 70-м годам прошлого столетия. По данным Schoenberg B.S. и соавторов (1978), частота развития ИИ у детей в возрасте от 1 месяца до 18 лет составила 0,63 случая на 100 000 детей. В этом масштабном 10-летнем исследовании детский инсульт впервые был обозначен как отдельная проблема, требующая особого внимания клиницистов.
Данные о заболеваемости ишемическим инсультом в России крайне малочисленны. В 2009г. Зыков В.П. представил данные о заболеваемости ИИ в Москве — 0,79 на 100 000 детей в год. По данным Львовой О.А. и соавторов (2013) летальность при ИИ у детей составляет от 7 до 28 %. Для детей до 5 лет смертность при ИИ ежегодно составляет 15 случаев на 1 000 000, а в возрасте старше 5 лет — 7 смертей от цереброваскулярных болезней, что составляет 10% общей смертности в неврологических отделениях. Частота летальных исходов выше среди мальчиков. В более поздних наблюдениях (2016-2018гг.) отмечается отчетливая тенденция нарастания заболеваемости инсультом у детей, что может быть связано с улучшением диагностики данной патологии в педиатрической популяции (совершенствование нейровизуализации, настороженность медицинского персонала по проблеме инсульта у детей). Поскольку исходы и смертность при инсульте зависят от своевременной диагностики, то проблема раннего выявления ишемического и геморрагического поражения головного мозга у детей и подростков, становится очень актуальной.
Цель нашей работы
Выделяют этапы оказания медицинской помощи детям с инсультом:
1) догоспитальный (бригады скорой медицинской помощи, семейные врачи, педиатры);
2) интенсивная терапия (центры цереброваскулярной патологии у детей, блоки интенсивной терапии детских отделений, нейрохирургические отделения);
3) восстановительное лечение (детское неврологическое отделение, реабилитационные детские отделения, детские реабилитационные центры);
4) диспансерный (районный детский невролог, педиатр, семейный врач).
На каждом из этапов ребёнок должен получать качественную квалифицированную медицинскую помощь.
Другим частым симптомом, который требует исключения детского инсульта, являются судороги. Если у взрослых судорожные приступы чаще встречаются при ГИ, то у детей риск их развития высок как при кровоизлияниях, так и при ишемии. По данным Fullerton H.J. et al. (2016), судорожный синдром встречается в 20-48 % случаев инсульта у детей, независимо от возраста и типа инсульта; Mackay M.T. (2018), основываясь на своих наблюдениях, сообщает о частоте судорог при ИИ до 58 %. Развитие судорог в течение первых 24 часов от начала инсульта повышает риск появления эпилепсии в последующие 6 месяцев. Некоторые исследователи сообщают о судорогах после мигрени у 10% взрослых, но Mackay M.T. отмечает, что только 4 % детей с мигренью имели судороги.
Рвота, являясь распространенным мигренозным симптомом, особенно у детей младшего возраста, нечасто встречается при ИИ. Отсутствие очаговых неврологических симптомов во время осмотра врачом отделения неотложной медицинской помощи чаще отмечалось при мигрени, что согласуется с продолжительностью мигренозной ауры, при которой очаговый неврологический дефицит обычно исчезает в течение 60 минут, а часто даже в течение более коротких периодов времени у детей.
В 2016г. попытка анализа особенностей ИИ и мигрени у детей предпринималась Spalice A. с коллегами. Однако их работа носила, скорее, описательных характер с обсуждением возможной коморбидности этих заболеваний. Другие исследователи, Gelfand A.A. et al. (2015), отмечали, что мигрень не только симптоматически схожа с ишемическим инсультом в детском возрасте, но и повышает риск развития ИИ.
Шкалы ранней (догоспитальной) диагностики инсульта
BE—FAST — balance, eyes, face, arm, speech, time (равновесие, глаза, лицо, рука, речь и время) — модификация FAST шкалы, дополняющая FAST оценкой координаторных нарушений и нарушений зрения. Шкалы FAST и BE-FAST созданы для использования парамедиками при подозрении на инсульт.
COTS (Central Ohio Trauma System) — включает в себя 4 симптома: снижение уровня (нарушение) сознания, невнятная речь, асимметрия лица и унилатеральное отсутствие активного движения в конечностях. Каждый пункт оценивается как 0 (нет признаков) или 1 (есть признаки), так что общая оценка составляет от 0 (нет симптомов) до 4 (все симптомы). Данная шкала рекомендована для специалистов СМП.
CPSS (Cincinnati Prehospital Stroke Scale) — шкала Цинциннати — шкала для догоспитальной диагностики ОНМК, включающая три позиции: асимметрию лица, слабость руки, нарушение речи. Выявление отклонений по любому из этих пунктов с высокой чувствительностью (66 %) и специфичностью (87 %) свидетельствует о наличии у больного инсульта.
LAPS (Los Angeles Pre-hospital Stroke Screen) — шкала инсульта для СМП, основанная на таких же критериях, как и вышеперечисленные шкалы: асимметрия лица, слабость в руке, нарушение речи, но с включением дополнительных пунктов: возраст — более 45 лет, уровень глюкозы крови, наличие/отсутствие судорог в анамнезе.
Чувствительность диагностики инсульта среди врачей СМП в данном наблюдении составила 62 %. При сравнении чувствительности экстренной диагностики инсульта у детей в Австралийском центре (62 %) с подобными данными у взрослых, было отмечено, что у последних она достигает 90 %. Наибольшие трудности при диагностике ОНМК возникают у детей младшего возрасти и при локализации инсульта в вертебробазилярной системе. При данной локализации инсульта первыми симптомами могут быть головокружение и рвота, а не очаговая неврологическая симптоматика, что также усложняет догоспитальную диагностику.
Заключение
Хачатуров Ю.А., Щедеркина И.О., Плавунов Н.Ф., Сидоров А.М., Петряйкина Е.Е., Витковская И.П., Кадышев В.А.
Архивъ внутренней медицины № 1 2020г.
Ежегодная заболеваемость инсультами в детском возрасте составляет приблизительно 1,2-3:100000 человек. Schoenberg et al. (1978) сообщали о ежегодной заболеваемости на уровне 2,52 случая на 100000 детей в Рочестере, Миннесоте, что соразмерно примерно половине случаев опухолей мозга у детей в США. Геморрагические инсульты в этих исследованиях встречались несколько чаще (55%), чем ишемические. Сходная картина наблюдалась в Швеции (Eeg-Olofsson и Ringheim, 1983), тогда как Giroud et al. (1997) в обследовании 54 детей выявили, что ишемический инсульт более типичен (57% против 43% соответственно).
Blom et al. (2003) зарегистрировали уровень встречаемости 1,5-3,0:100000.
Неонатальный инсульт более распространен, чем считалось раньше, что будет обсуждаться ниже.
Причины тромбоза или эмболии значительно варьируют, и во многих случаях они остаются неопределенными.
По сути окклюзия сосудов проявляется внезапным развитием неврологического дефицита в бассейне одного из крупных мозговых сосудов, наиболее часто в виде острого начала гемиплегии (Lanska et al., 1991). У некоторых пациентов — в 23% случаев в исследовании Abram et al. (1996) — ишемическим инсультам обычно примерно за неделю предшествуют эпизоды транзиторной гемиплегии, продолжающиеся от одного до нескольких часов, которые могут сопровождаться другими явлениями дефицита, такими как дефекты полей зрения, патологические движения или афазия. Симптомы и признаки внутричерепной гипертензии могут быть представлены большими приступами и могут потребоваться экстренные меры. Дисфазия присутствует при правосторонней гемиплегии, когда поражается кора (Cranberg et al., 1987), что также наблюдалось в некоторых случаях с инфарктами, ограниченными областью внутренней капсулы, скорлупы, хвостатого ядра (Ferro et al., 1982; Dusser et al, 1986).
В одном из крупных исследований приобретенных гемиплегий (Aicardi et al., 1969), в 27% случаев отсутствовали предшествующие судорожные припадки, а большинство из них предположительно было сосудистого происхождения. Напротив, лишь редкие случаи с признаками окклюзии сосудов предварялись эпистатусом, хотя изолированные приступы могут возникать в более четверти случаев инфарктов мозга в бассейне средней мозговой артерии при начале гемиплегии. Yang et al. (1995) обнаружили, что 36 из 56 пациентов с инсультом перенесли по меньшей мере один приступ с рецидивом в 21 случае. Однако судороги были редкими при отсутствии поражения коры мозга по данным нейровизуализации. Различия между многочисленными исследованиями, вероятно, являются результатом гетерогенности случаев, обследованных в разных центрах.
Сосудистой гемиплегии может предшествовать лихорадка, хотя она более характерна в случаях после-судорожной гемиплегии. Выявление таких продромальных симптомов как головная боль, боль в области шеи, ипсилатеральный синдром Горнера или транзиторные ишемические эпизоды в анамнезе, предшествующие гемиплегии, поможет яснее определить причины таких явлений как расслоение.
При всех приобретенных гемиплегиях слабость является максимальной сразу после начала заболевания и, как правило, сопровождается вялостью (Isler, 1984). Мышечная спастичность и симптомы пирамидального тракта возникают позже. Степень восстановления значительно варьирует. Существенное восстановление может ожидаться на протяжение первых двух или трех недель, а дальнейший медленный прогресс может длиться нескольких месяцев. Непроизвольные движения атетоидного типа или явные расстройства являются редкими.
Топография инфарктов, вызывающих приобретенную гемиплегию, является различной. В таблице ниже перечислены вовлекаемые артерии, соответствующие областям инфарктов, и основные клинические особенности. Тем не менее, топография и объем инфаркта зависят, помимо пораженных сосудов, от разных факторов, таких как качество коллатерального и системного кровообращения и индивидуальных анатомических особенностей. Локализация инфаркта может также различаться в зависимости от этиологии. Ишемические инсульты в базальных ядрах наиболее часто являются идиопатическими, чем поверхностные инсульты (Dusser et al, 1986; Kappelle et al., 1989). Инсульты могут возникнуть в любом артериальном бассейне. Вовлечение внутренней капсулы и чечевицеобразного ядра можно назвать редким, но фактически они участвуют приблизительно в половине случаев (Dusser et al., 1986). Результаты ангиографии иногда трудно интерпретировать, но они могут быть даже нормальными при инсультах в области капсулы и скорлупы.
Сдавление позвоночной артерии при повороте головы может вызывать транзиторные ишемические приступы (Garg и Edwards-Brown, 1995).
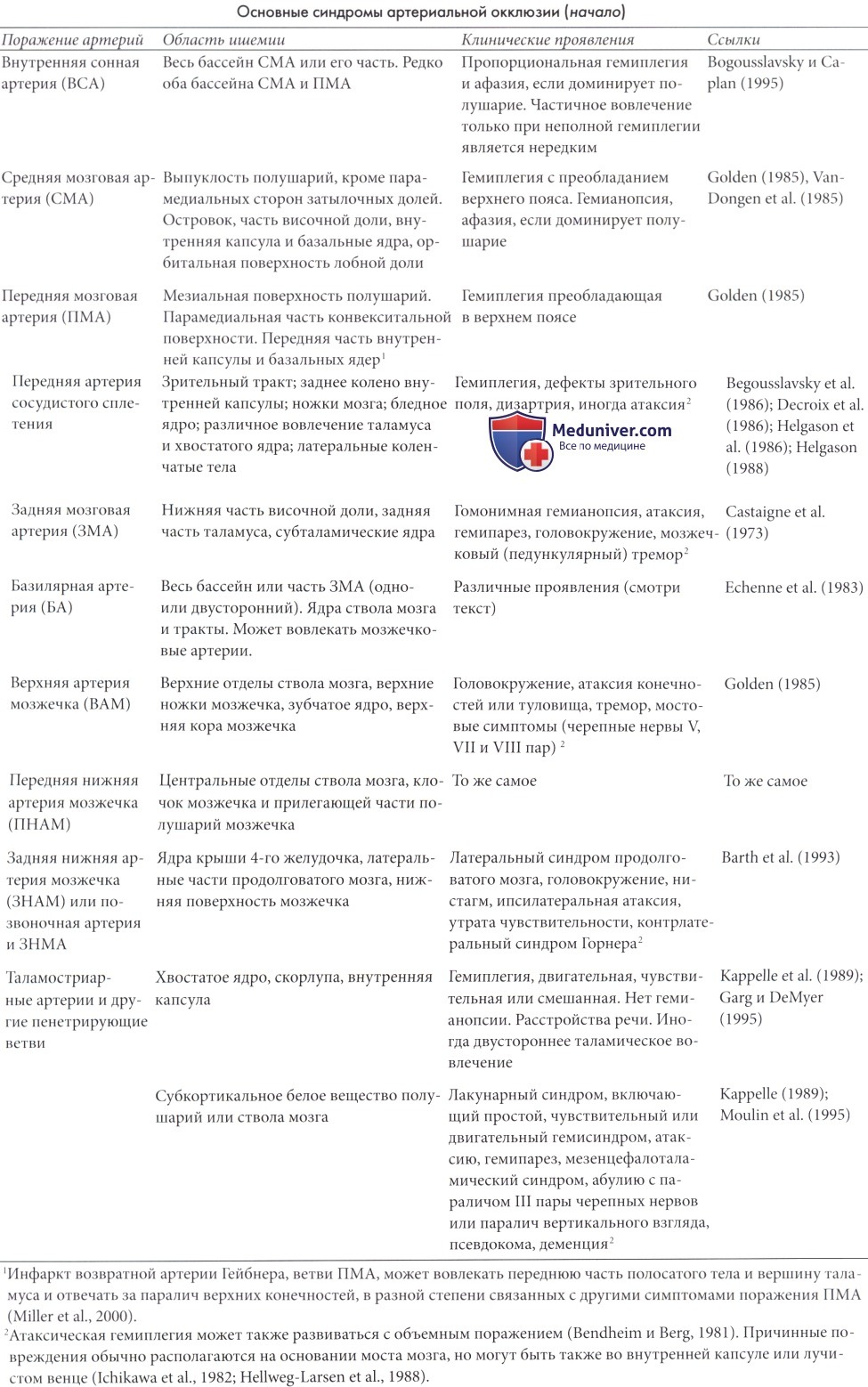
г) Особенности нейровизуализации. Нейровизуализационная картина артериальной окклюзии зависит как от размера инфаркта, так и от продолжительности периода между началом инсульта и обследованием (Raybaud et al., 1985). КТ и даже МРТ сканирование, выполненное в течение первых 10-24 часов, указывает на норму, но диффузионная тензорная визуализация при МРТ может продемонстрировать существенный патологический сигнал, регрессирируемый частично или полностью (Warach et al., 1995). Позднее появляется область со сниженным ослаблением с плохо различимыми границами, которые расширяются, становятся лучше видными и достигают максимума через следующие несколько дней. Этот участок низкой плотности сопровождается варьирующим масс-эффектом, с максимумом проявления на 2-3 день.
Большинство инфарктов не увеличивается при введении контраста в течение первой недели. Однако у детей раннее увеличение не является редкостью даже через 24-48 часов. При увеличении в большинстве случаев вовлекается кортикальное серое вещество, которое выглядит как волнистая лента под извилинами мозга. Позднее инфаркт проявляется в виде вдавленного треугольного рубца.
Малые лакунарные инфаркты часто не увеличиваются при введении контрастного вещества и могут оставаться необнаруженными на КТ, но обычно видны в Т2-режиме МРТ (Inagaki et al., 1992). Самые большие лакуны, поражающие область скорлупы или бледного шара, могут иногда накапливать контраст. Кровоизлияния в пределах участка инфаркта могут возникать на протяжении первой недели заболевания.
На МРТ выявляются даже небольшие ишемические очаги, которые дают сигнал низкой интенсивности на Т1-взвешенной последовательности и интенсивный сигнал вероятно отечного характера на Т2-взвешенной последовательности. Кровоизлияние лучше всего определяется на Т1-взвешенной МРТ по периферии инфаркта.
С появлением современных методов нейровизуализации традиционная ангиография в большинстве случаев для диагностики инфаркта не требуется. Действительно, лакунарные инфаркты, как правило, не сопровождаются видимыми сосудистыми патологиями, поскольку вовлеченные сосуды слишком небольшого размера и слишком разные по внешнему виду на ангиографии, чтобы определить окончательный диагноз (Kappelle et al., 1989). Для пациентов с необъяснимыми инсультами, ангиография, на мой взгляд, до сих пор показана для контроля внутренней сосудистой патологии, такой как фиброзно-мышечная дисплазия и разрыв, и для распознавания случаев с множественными сосудистыми повреждениями типа моямоя. Это важно для прогностических и терапевтических целей. МРА может быть неадекватным для этой цели, поскольку дает информацию скорее о кровотоке, чем о сосудистой структуре.
С другой стороны, она дает некоторую информацию об изменении тканевой перфузии. Реперфузия тромбированных сосудов может возникать уже через два дня после инсульта (Isler, 1984), что может объяснить частоту нормальных ангиограмм при детских инсультах. Недавние технические достижения в МРА были описаны Husson et al. (2002) и Husson и Lasjaunias (2004). Parker et al. (1998) рассмотрели результаты и специфические симптомы при различных методах визуализации. МРА позволяет больше оценить поток, чем сосудистые стенки. Это исследование не является достаточно точным, чтобы продемонстрировать тонкие сосудистые аномалии, такие как артериальный стеноз или неровность стенок сосудов. Новые методы КТ ангиографии (спиральная КТ) является перспективной. Цифровая субтракционная внутривенная ангиография может быть достаточной для определения относительно большой группы множественных повреждений, но точный анализ все же требует использования артериального доступа.
МРТ может точно показать разрыв шейных и внутричерепных артерий как причину инфаркта (Zuber et al., 1993). Водно-диффузионная МРТ и перфузионно-взвешенная МРТ в настоящее время обеспечивают раннюю диагностику инфаркта и оценку области инфаркта и пенумбры, таким образом позволяя уточнить диагноз и более точно определить прогноз (Sakoh et al., 2001). Для аналогичных целей также применялась спектроскопия, использующая 1H-MR (Imamura et al., 2004).
Транскраниальная доплерография является неинвазивным и ценным методом, позволяющим визуализировать артериальные аномалии и с помощью усовершенствованной методики оценить функциональные характеристики кровообращения в сосуде (Sturzenegger, 1995).
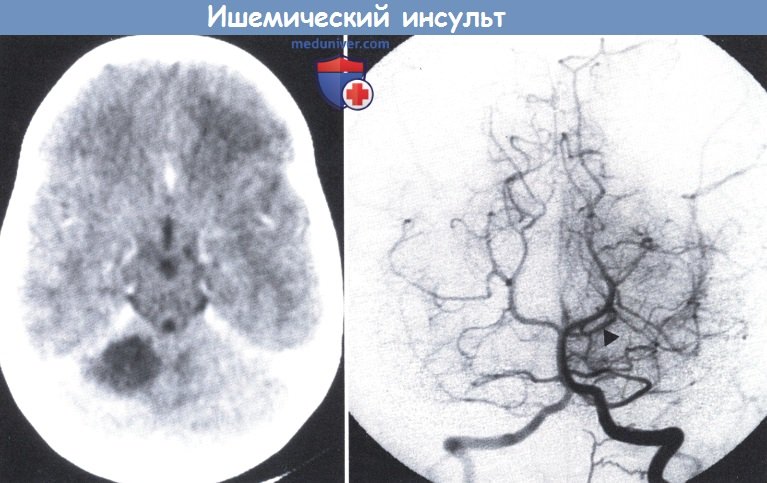
Инфаркт правого полушария мозжечка. КТ (слева): гиподенсная область в правом полушарии мозжечка.
Ангиография позвоночника (справа): отсутствие контраста в правой верхней мозжечковой артерии.
Маркером указана противоположная верхняя артерия мозжечка (15-летний мальчик с внезапным развитием правостороннего мозжечкового синдрома, прогрессивно убывающего в последующие месяцы).
д) Дифференциальный диагноз. Приобретенную сосудистую гемиплегию необходимо отличать от других многочисленных причин острой гемиплегии. Дифференцировка от острой постсудорожной гемиплегии (ГГЭ синдром), которая редко возникает в связи с сосудистым тромбозом, обычно не составляет трудностей. На КТ и МРТ изображения совершенно разные, так как они показывают первоначальный отек и сниженную плотность целого полушария без преимущественного вовлечения любого сосудистого бассейна, с последующей позднее гемиатрофией мозга (Kataoka et al., 1988). Гемиплегическая мигрень бывает трудно отличимой от артериальной, в редких случаях становясь причиной инсульта. У пациентов с сердечно-сосудистыми заболеваниями, приобретенная гемиплегия может также быть результатом венозного тромбоза или мозгового абсцесса, последний только после возраста 2-3 лет.
В сомнительных случаях, разумнее всем таким детям назначить антибактериальную терапию, которая может быть отменена через неделю, если абсцесс исключен. Опухоли, особенно ствола мозга, могут привести к быстрому развитию приобретенной гемиплегии. В отличие от них, некоторые инфаркты развиваются постепенно и могут имитировать объемные поражения (Chatkupt et al., 1987). Эпилептические припадки и другие пароксизмальные состояния могут вызывать транзиторную гемиплегию, которую, как правило, нетрудно отличить от сосудистой гемиплегии, за исключением начальной стадии. Геморрагический инсульт обсуждался выше.
Транзиторные ишемические нарушения нехарактерны для детей, но могут встречаться у пациентов с артериальным стенозом любого генеза или как продромальное состояние в случае разрыва или тромбоза. Они характеризуются краткосрочной гемиплегией, гемианопией или гемисенсорным дефицитом. Острые, но преходящие приступы гемипареза, которые встречаются у детей с инсулинозависимым сахарным диабетом (глава 22), могут представлять диагностическую проблему. Нейровизуализация не демонстрирует инфаркт, и гемиплегия разрешается через 24-48 часов. Такие атаки отличаются от настоящих инсультов, которые могут развиваться у молодых пациентов с диабетом во время эпизодов кетоацидоза. Окклюзия задней мозговой артерии, возникшая у восьмилетней девочки, страдающей диабетом, с выраженным отеком мозга в результате неправильного лечения кетоацидоза, вероятно, была связана со сдавлением артерии краем намета мозжечка (личный случай).
Старый инфаркт в бассейне задней ветви средней мозговой артерии у 16-летнего мальчика,
у которого внезапно развилась правосторонняя гемиплегия в возрасте 20 месяцев при заболевании с гипертермией (имелся минимальный остаточный гемипарез).
MPT, Т1-режим: дефект треугольной формы в теменной коре, проникающий в белое вещество. Обратите внимание на относительно небольшой дефект в полушарии. Лакунарный инфаркт у 14-летнего мальчика.
КТ (слева): лакуна в правом хвостатом ядре и внутренней капсуле.
MPT, Т1-режим (в центре): обширный участок интенсивного сигнала, вероятно связанный с отеком.
MPT, Т2-режим (справа): обширная область низкого сигнала в правом полушарии, четко отграниченная зоной интенсивного сигнала, вероятно, в связи с небольшим кровотечением.
е) Исход и прогноз. Исход приобретенной окклюзии зависит в большей степени от причины сосудистого расстройства. Прогноз должен быть осторожным, если обнаруживаются расстройства в крупных сосудах мозга, такие как болезнь моямоя или фиброзно-мышечная дисплазия. В Швейцарии 80 детей наблюдались в течение двух лет (Steinlin et al., 2005), четверо из них умерло в течение шести месяцев, но общий уровень смертности был относительно низким. Однако нейрофизиологические проблемы были выявлены при последующем наблюдении у 25 из 33 детей и 6 детей имели IQ

Инсультам у взрослых уделяется большое внимание, но детские инсульты также встречаются достаточно часто. И если у взрослых это заболевание протекает типично, то в случае с детьми все намного сложнее. Распознать симптомы детского инсульта неподготовленному человеку бывает довольно трудно, зачастую они списываются на более легкие заболевания.
Особенности инсультов у детей
Инсульт представляет собой нарушение притока крови к мозгу, характеризующееся острым развитием, длящееся более 24 часов и приводящее к поражению центральной нервной системы. В зависимости от возраста ребенка выделяют два вида инсультов:
- Перинатальный инсульт может развиться в период, начиная с пятого месяца внутриутробного развития малыша и заканчивая первым месяцем его жизни.
- Детским называют инсульт, возникающий в возрасте от одного месяца и до совершеннолетия ребенка.
Также можно выделить две разновидности детских инсультов в зависимости от механизма их развития.
- Развитие ишемического инсульта провоцируется острым нарушением притока крови к мозгу, когда он является недостаточным или вообще отсутствует. Ишемический инсульт часто связан с образованием тромбов.
- Геморрагический инсульт в сравнении с ишемическим встречается у детей гораздо реже. Он связан с кровоизлиянием, возникающим вследствие разрыва сосуда и прекращения снабжения кровью определенных участков мозга. Образующаяся при этом гематома начинает сдавливать сосуды, располагающиеся поблизости.
![инсульт у новорожденных]()
Причины перинатальных инсультов
К основным факторам, повышающим риск развития инсульта у новорожденных, относят:
- черепно-мозговые травмы, полученные во время родов, а также травмы шейного отдела позвоночника;
- врожденные пороки сердца;
- серповидно-клеточную анемию;
- лейкоз;
- закупорку сосудов и недостаточное их развитие;
- врожденную ветрянку;
- стрессы, перенесенные матерью во время беременности.
Геморрагические инсульты у новорожденных зачастую связаны с задержкой внутриутробного развития и стремительными родами. Ишемический инсульт может быть спровоцирован сдавливанием позвоночной артерии, врожденным сужением сосудов, различными нейроинфекциями, сильным обезвоживанием организма и повышенной свертываемостью крови.
Причины детских инсультов
Причины инсульта у ребенка более старшего возраста также могут быть разными. К числу наиболее распространенных факторов относится сосудистая патология головного и спинного мозга. В целом же, выделяют несколько основных причин ишемических и геморрагических детских инсультов:
- пороки и другие болезни сердца;
- нарушения свертываемости крови, склонность к образованию тромбов;
- васкулиты;
- специфические воспаления в стенках артерий (красная волчанка, болезнь Кавасаки и др.);
- онкологические заболевания.
Риск развития инсульта у подростков увеличивается также в случаях злоупотребления наркотиками, в частности, при приеме психостимулирующих веществ (кокаин, амфетамин и т.п.).
Симптомы инсульта у детей
Сложности диагностики перинатальных инсультов заключаются в том, что при их развитии ребенок, как правило, не имеет явно выраженных симптомов, как в случае с более старшими детьми. Признаками инсульта у новорожденных являются:
- нарушение дыхания (апноэ);
- отсутствие реакции на раздражители;
- судороги;
- отказ от кормления;
- нарушение мышечного тонуса.
Симптомы детского инсульта в более старшем возрасте:
- резкое нарушение чувствительности лица или конечностей;
- обездвиженность половины лица;
- внезапно возникшие трудности в понимании речи и произнесении слов;
- спонтанное нарушение или потеря зрения;
- ощущение двоения в глазах;
- острые головные боли;
- головокружение, проблемы с удержанием равновесия и ориентацией в пространстве;
- ощущение слабости в конечностях;
- временная потеря контроля над мочеиспусканием и дефекацией.
Важно! При возникновении у ребенка перечисленных симптомов родителям необходимо в срочном порядке вызвать скорую помощь.
При подозрении на инсульт врач проводит такие исследования, как МРТ, КТ, контрастная рентгенография, внутричерепное УЗИ, а также берет у ребенка анализы крови. В случаях геморрагического инсульта, кроме того, может потребоваться спинномозговая пункция.
Возможные последствия
Инсульт у детей нередко приводят к стойкой инвалидности. Возможны и летальные исходы. На выраженность последствий влияют такие факторы, как возраст ребенка, тип инсульта, его локализация, своевременность оказания медицинской помощи.
После геморрагического инсульта полное восстановление ребенка часто является труднодостижимым. Лечение геморрагических инсультов обычно проводится детскими неврологами совместно с нейрохирургами. Более благоприятный прогноз наблюдается при ишемических инсультах.
Перинатальный инсульт может стать причиной нарушений двигательной сферы, задержки психического и речевого развития малыша, умственной отсталости, ДЦП. Детский инсульт, перенесенный в более позднем возрасте, может вызвать двигательные расстройства, а также нарушения различных психических функций (речи, мышления, памяти, восприятия и внимания).
Реабилитация ребенка после инсульта
Инсульт, перенесенный в раннем возрасте, когда нервная система еще продолжает активно формироваться, может иметь существенные негативные последствия для дальнейшего развития ребенка. Согласно статистике, примерно 70% детей, перенесших инсульт, впоследствии имеют стойкие неврологические нарушения. Именно поэтому необходимо ответственно отнестись к процессу реабилитации ребенка.
Как правило, реабилитация проводится врачом-неврологом совместно с психологами, логопедами, массажистами и другими специалистами. Она включает в себя множество процедур, направленных на комплексное восстановление детей после перенесенного заболевания. Чтобы ребенок имел большие шансы на выздоровление, важна не только качественно оказанная медицинская помощь, но и внимание к нему со стороны родителей.
Читайте также:


