Дифференциальная диагностика лихорадок реферат
Обновлено: 30.06.2024
Жёлтая лихорадка - острое облигатно-трансмиссивное заболевание с природной очаговостью из группы вирусных геморрагических лихорадок. Относится к особо опасным инфекциям. Характерно тяжёлое течение с высокой лихорадкой, пораженими печени и почек, желтухой, кровотечениями из ЖКТ.
Краткие исторические сведения
Этиология
Возбудитель - РНК-геномный вирус рода Flavivirus семейства Flaviviridae. Имеет антигенное родство с вирусами японского энцефалита и лихорадки денге. Патогенен для обезьян, белых мышей и морских свинок. Культивируется в развивающемся курином эмбрионе и культурах тканей. Длительно (более года) сохраняется в замороженном состоянии и при высушивании, но при 60 °С инактивируется в течение 10 мин. Быстро погибает под воздействием ультрафиолетовых лучей, эфира, хлорсодержащих препаратов в обычных концентрациях. Низкие значения рН среды действуют на него губительно.
Эпидемиология
Резервуар и источники инфекции жёлтой лихорадки - различные животные (обезьяны, сумчатые, ежи, возможно грызуны и др.). При отсутствии переносчика больной человек не опасен для окружающих.
Механизм передачи - трансмиссивный. Переносчики - комары родов Наетаgogus (на американском континенте) и Aedes, особенно A. aegypti (в Африке), имеющие тесную связь с жилищем человека. Переносчики размножаются в декоративных водоёмах, бочках с водой, других временных резервуарах с водой. Часто нападают на человека. Комары становятся заразными уже через 9-12 дней после кровососания при температуре окружающей среды до 25°С и через 4 дня при 37 °С. При температуре ниже 18 °С комар теряет способность передавать вирус. При попадании инфицированной крови на повреждённые кожные покровы и слизистую оболочку возможен контактный путь заражения.
Естественная восприимчивость людей высокая, постинфекционный иммунитет длительный.
Основные эпидемиологические признаки. Жёлтую лихорадку относят к числу карантинных болезней (особо опасная болезнь), подлежащих международной регистрации. Наибольшую заболеваемость регистрируют в тропических районах, однако вспышки этой болезни отмечают практически повсюду, где есть переносчики вируса. Распространение вируса из эндемичных районов может реализоваться как через больных лиц, так и с комарами при перевозке грузов. Различают два вида очагов: природные (джунглевые) и городские (антропургические). Последние чаще проявляются в виде эпидемий; при этом источниками инфекции являются больные в период вирусемии. В последние годы жёлтая лихорадка становится больше городской болезнью и приобретает черты антропоноза (передача осуществляется по цепочке "человек - комар - человек"). При наличии условий для распространения возбудителя (вирусоносители, большое количество переносчиков и восприимчивых лиц) жёлтая лихорадка может принять эпидемический характер.
Патогенез
Размножение вируса жёлтой лихорадки, проникшего в организм при укусе комара, происходит в регионарных лимфатических узлах во время инкубационного периода. В течение первых нескольких дней болезни вирус с кровотоком диссеминирует по всему организму, вызывая поражения сосудистого аппарата печени, почек, селезёнки, костного мозга, миокарда, головного мозга и других органов. В них развиваются выраженные дистрофические, некробиотические, геморрагические и воспалительные изменения. Характерны множественные кровоизлияния в органы ЖКТ, плевру и лёгкие, а также периваскулярные инфильтраты в головном мозге.
Клиническая картина
Инкубационный период длится около недели, изредка до 10 дней. В типичных случаях заболевание проходит несколько последовательных стадий.
Фаза гиперемии. Острое начало болезни проявляется быстрым нарастанием температуры тела более 38 °С с ознобом, головной болью, миалгиями, болями в мышцах спины, тошнотой и рвотой, возбуждением и бредом. В динамике этой фазы болезни указанные признаки сохраняются и усиливаются. При осмотре больных отмечают гиперемию и одутловатость лица, шеи, плечевого пояса, яркую гиперемию сосудов склер и конъюнктив, фотофобию, слезотечение. Очень характерна гиперемия языка и слизистой оболочки рта. Выраженная тахикардия сохраняется при тяжёлом течении болезни или быстро сменяется брадикардией, начальная артериальная гипертензия - гипотензией. Незначительно увеличиваются размеры печени, реже селезёнки. Возникают олигурия, альбуминурия, лейкопения. Появляются цианоз, петехии, развиваются симптомы кровоточивости. В конце фазы может быть отмечена иктеричность склер. Длительность фазы гиперемии - 3-4 дня.
В тяжёлых случаях жёлтой лихорадки ремиссию сменяет период венозного стаза. В этот период вирусемия отсутствует, однако сохраняется лихорадка, отмечают бледность и цианоз кожи, желтушное окрашивание склер, конъюнктив и мягкого нёба. Состояние больного ухудшается, цианоз, как и желтуха, быстро прогрессируют. Возникают распространённые петехии, пурпура, экхимозы. Выражен гепатолиенальный синдром. Характерны рвота кровью, мелена, кровоточивость дёсен, органные кровотечения. Развиваются олигурия или анурия, азотемия. Возможны инфекционно-токсический шок, энцефалит. Инфекционно-токсический шок, почечная и печёночная недостаточность приводят к смерти больных на 7-9-й день болезни.
В случаях выздоровления развивается длительный период реконвалесценции. Постинфекционный иммунитет пожизненный.
Дифференциальная диагностика
Жёлтая лихорадка может встретиться только в виде завозных случаев. При клинической дифференциальной диагностике обращают внимание на последовательную смену основных двух фаз в развитии заболевания - гиперемии и венозного стаза - с возможным коротким периодом ремиссии между ними.
Лабораторные данные
В начальную стадию заболевания характерны лейкопения с резким сдвигом влево, нейтропения, тромбоцитопения, в разгар - лейкоцитоз, прогрессирующая тромбоцитопения, повышение гематокрита, азота и калия крови. В моче повышается количество белка, появляются эритроциты, цилиндры. Отмечают гипербилирубинемию, высокую активность аминотрансфераз (преимущественно ACT). В условиях специализированных лабораторий возможны выделение из крови вируса в начальный период, с использованием биологических методов диагностики (заражение новорождённых мышат). Антитела к вирусу определяют с помощью РНГА, РСК, РНИФ, реакции торможения непрямой гемагглютинации, ИФА.
Прогноз
Летальность до 50%.
Лечение
Лечение проводят по тем же принципам, что и ГЛПС, в условиях инфекционных отделений для работы с особо опасными инфекциями. Этиотропная терапия не разработана. Плазма крови реконвалесцентов, применяемая в первые дни болезни, даёт слабый лечебный эффект.
Профилактические мероприятия
Направлены на предупреждение заноса возбудителя жёлтой лихорадки из-за рубежа и основаны на соблюдении Международных медико-санитарных правил и Правил по санитарной охране территории. Проводят уничтожение комаров и мест их выплода, защиту от них помещений и использование индивидуальных средств защиты. В очагах инфекции проводят специфическую иммунопрофилактику живой ослабленной вакциной. Её вводят лицам всех возрастов подкожно в объёме 0,5 мл. Невосприимчивость развивается через 7-10 дней и сохраняется не менее 10 лет. Вакцинацию детей и взрослых проводят перед выездом в эндемичные районы (Южная Африка), где заболевание у вновь прибывших протекает очень тяжело и с высокой летальностью.
Мероприятия в эпидемическом очаге
Больных госпитализируют в инфекционное отделение. При выявлении больного на судне во время рейса его изолируют в отдельной каюте. Дезинфекцию в очаге не проводят. Любое транспортное средство, прибывшее из стран, неблагополучных по жёлтой лихорадке, должно иметь сведения о проведённой дезинсекции. Непривитые лица, приехавшие из эндемичных районов, подлежат изоляции с медицинским наблюдением в течение 9 дней. При возникновении вспышки жёлтой лихорадки немедленно приступают к массовой иммунизации населения.
Характеристика лихорадки как наиболее частого проявления инфекционной болезни. Рассмотрение особенностей протекания лихорадки при распространенных инфекциях. Определение особенностей применения антибиотиков. Исследование симптомов аденовирусной инфекции.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 04.07.2015 |
| Размер файла | 19,5 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Дифференциальная диагностика лихорадочных заболеваний
Общие сведения. В работе врача, особенно инфекциониста, важное место занимает диагностика заболеваний, сопровождающихся синдромом лихорадки. Известно, что лихорадочная реакция - это не только проявление болезни, но и один из путей ее купирования. В период лихорадки у человека активизируется деятельность различных органов и систем. Это обеспечивает работу организма как саморегулирующей системы в более измененных, трудных условиях. Установлено, что репродукция микроорганизмов при повышении температуры резко снижается. Тем самым в генезе лихорадки заложено диалектическое единство ее двоякой природы и роли в организме: с одной стороны, патологическое влияние на макроорганизм, с другой - санирующее действие.
Типы температурных кривых. Постоянная лихорадка (febris continua) проявляется умеренно высокой или высокой температурой с суточными колебаниями в пределах 1 °С. Характерна для разгара заболевания брюшным или сыпным тифом, чумой, корью.
При послабляющей, или ремиттирующей, лихорадке (febris remittens) суточные колебания температуры превышают 1 °С, нередко достигая 2-2,5 °С. Встречается при гнойных заболеваниях, паратифе А, Кулихорадке, клещевом возвратном тифе, мелиоидозе.
Перемежающаяся, или интермиттирующая, лихорадка (febris intermittens) характеризуется большими размахами температуры с правильным чередованием лихорадочных приступов (пароксизмов) и периодов апирексии (2-3 суток). Типична для трех и четырехдневной малярии.
Гектическая, или истощающая, лихорадка (febris hectica) характеризуется большими суточными размахами температуры, еще большими, чем при ремиттирующей лихорадке (3-5 °С), с резким падением до нормы или ниже. Наблюдается при сепсисе, тяжелых формах туберкулеза.
Возвратная лихорадка (febris recurrens) проявляется чередованием лихорадочных приступов продолжительностью в несколько дней с безлихорадочными периодами различной длительности. Лихорадочный период начинается внезапно и также внезапно заканчивается. Бывает при возвратном тифе. Волнообразная лихорадка (febris indulans) проявляется постепенным нарастанием температуры изо дня в день до высоких цифр с последующим снижением ее и повторным формированием отдельных волн (бруцеллез) . Отличается от возвратной лихорадки постепенным повышением температуры и таким же постепенным ее спадом.
Извращенная лихорадка (febris inversa) характеризуется более высокой утренней температурой по сравнению с вечерней. Встречается при туберкулезе, сепсисе и других заболеваниях.
Неправильная лихорадка (febris irregularis et atipiса) проявляется высокой или умеренно высокой температурой с различными и незакономерными суточными колебаниями. Отмечается при менингите, гриппе, сибирской язве и некоторых других заболеваниях.
При многих инфекционных заболеваниях отдельные типы температурных кривых могут встречаться как в чистом виде, так и в разных комбинациях.
Стадии температурной кривой. Выделяют следующие стадии температурной кривой. Стадия нарастания температуры (stadium incrementi) может продолжаться от нескольких часов (малярия, рожа, сыпной тиф, крупозная пневмония) до нескольких суток (брюшной тиф, бруцеллез и др.).
Стадия разгара лихорадки (stadium fastigii) длится от нескольких часов (малярия) до многих суток и даже недель (брюшной тиф, бруцеллез, сепсис).
Стадия снижения температуры (stadium decrementi) может быть короткой или более продолжительной. При короткой стадии температура падает с высоких цифр до нормы критически, в течение 1-3 ч (малярия, возвратный тиф). При некоторых заболеваниях снижение температуры до нормы происходит на протяжении 4-8 дней - так называемое литическое падение температуры (брюшной тиф), причем иногда с большими суточными размахами (амфиболический период). Встречается и вариант укороченного лизиса, когда температура нормализуется в течение 2-3 суток (сыпной тиф).
На основании динамики лихорадочной реакции и явлений интоксикации можно судить о характере начала заболевания. Острое начало отличается повышением температуры в течение 1-3 дней, часто с сильным ознобом и параллельно с этим быстрым нарастанием явлений интоксикации. При постепенном начале болезни температура тела повышается медленно на протяжении 4-7 дней, сопровождается легким ознобом, умеренно выраженной интоксикацией. Следует помнить, что при раннем применении этиотропной терапии температурная кривая может существенно изменяться. Это необходимо учитывать при ее диагностической оценке.
Особенности лихорадки при основных инфекциях.
В настоящее время температурные кривые при брюшном тифе отличаются вариабельностью, редко регистрируются их классические варианты. Чаще всего развивается ремиттирующая или неправильно ремиттирующая лихорадка и лишь при тяжелых формах заболевания постоянного типа. Разрешение болезни все реже происходит постепенно, а если и наблюдается литическое падение температуры, то без амфиболических размахов. Более чем у половины больных лихорадка заканчивается укороченным лизисом. Таким образом, современный брюшной тиф характеризуется подъемом температуры, сравнительно небольшой продолжительностью периода высокой лихорадки и укороченным литическим снижением температуры.
Сыпной тиф. Лихорадка - один из важных клинических проявлений сыпного тифа. Наиболее характерное начало лихорадки - повышение температуры до 39- 40 °С в течение 2-3 дней. Температура нарастает как вечером, так и утром при незначительном познабливании. Реже наблюдается быстрый подъем температуры до высоких цифр (39-40 °С), обычно после озноба, на протяжении одних суток. Еще реже встречается медленное, лестницеобразное повышение температуры в течение 3-4 дней с ремиссиями по утрам, без озноба. При разнообразии лихорадки в начальной фазе сыпного тифа последующая динамика ее одинакова почти у всех больных. Обычно с 4-5го дня болезни наблюдается постоянный тип лихорадки. Этим характеризуется разгар болезни у лиц, не получавших антибиотики. Лишь у некоторых больных бывает ремиттирующая температура. Известно, что чем меньше суточные колебания температуры, соответствующие постоянному типу температурной кривой, тем тяжелее течение болезни и хуже прогноз. При ремиттирующей температуре прогноз чаще всего благоприятный.
При неосложненном сыпном тифе температура падает обычно в течение 2-3 дней по типу укороченного лизиса. Редко лизис длится 4 дня и больше.
Грипп. Нередко больным сыпным и брюшным тифом в начальном периоде болезни ошибочно ставится диагноз гриппа или аденовирусной инфекции. Однако грипп начинается настолько остро, что больные обычно указывают не только день, но даже час начала болезни. Температура повышается и практически в первые двое суток заболевания достигает своего максимума - 39- 40 °С. В первые два дня уже имеется развернутая картина болезни, в которой преобладают явления общей интоксикации (сильная головная боль в области лба и надбровных дуг, разбитость, ломота в теле).Лихорадочный период при неосложненном течении гриппа длится 1-5 дней, после чего температура критически . или в виде короткого лизиса устанавливается нормальной, иногда с сильным потоотделением и даже с коллапсом. Для гриппа характерны симптомы поражения дыхательных путей: ринит, разлитая гиперемия слизистой зева, зернистость мягкого неба, трахеит лихорадка инфекционный аденовирусный антибиотик
При развитии пневмонии резко ухудшается общее состояние, усиливается интоксикация, нарастает температура. Изменения в легких (притупление перкуторного звука, наличие сухих и разнокалиберных влажных хрипов) определяются с 3-4го дня болезни.
Аденовирусной инфекцией поражаются преимущественно лица молодого возраста и дети. Тяжелее заболевание протекает у детей.
В отличие от брюшного и сыпного тифа при аденовирусной инфекции на фоне лихорадки явления интоксикации выражены слабо, а преобладают симптомы острого респираторного заболевания в сочетании с конъюнктивитом, тонзиллитом и лимфаденитом. Менингококковая инфекция. К числу заболеваний, сопровождающихся лихорадкой, относится менингококковая инфекция. При ней температура может варьировать от субфебрильной до чрезвычайно высокой (42 °С). Температурная кривая бывает постоянного типа, интермиттирущая и ремиттирующая. Одни авторы полагают, что постоянная лихорадка предвещает неблагоприятное течение заболевания, другие считают, что особенности температурной кривой не имеют прогностического значения. На фоне этиотропной терапии у большей части больных температура снижается до нормы уже через 1-3 дня после начала лечения, и лишь у некоторых больных еще в течение 1-2 дней продолжается субфебрилитет.
Для менингококкового менингита характерна очень сильная головная боль, которая быстро становится невыносимой и часто сопровождается повторной рвотой. Нередко можно наблюдать своеобразную для этой болезни позу, когда в положении на боку голова у больных запрокинута назад, а согнутые ноги приведены к животу. Голова обычно запрокинута назад и в положении больного на спине. Резко выражены ригидность мышц затылка, симптомы Кернига и Брудзинскбго. Значительны лейкоцитоз (до 20 25*109) и нейтрофилез. Диагноз устанавливается после люмбальной пункции. Высокое давление в спинномозговом канале, мутный или гнойный цвет жидкости, высокий цитоз (6000-10 000 клеток в 1 мкл и даже более) с преобладанием нейтрофилов и включениями в них грамотрицательных диплококков, повышенное количество белка (0,45-3 г/л), положительные реакции Панди и Нонне - Апельта говорят о заболевании менингитом.
Лихорадка при менингококцемии чаще всего интермиттирующая, но температурная кривая особым постоянством не отличается. В течение 1-2 суток болезни температура всегда высокая (39-41 °С), в дальнейшем она может быть постоянной, гектической, изредка субфебрильной, при шоке - нормальной. С первого дня болезни выражена интоксикация: бледность, сухость кожных покровов, обложенный язык, повышенная жажда, отсутствие аппетита. Основной клинический симптом, позволяющий распознать менингококцемию,- характерная геморрагическая сыпь. Элементы геморрагий у одного и того же больного бывают разной величины - от мелкоточечных петехий до обширных кровоизлияний.
Подобные документы
Общая характеристика острых лихорадочных заболеваний вирусной этиологии. Лихорадки неинфекционного генеза, возникающие за счет эндогенных пирогенов, накопления токсинов, нарушений терморегуляции. Отравления и укусы насекомых как источник лихорадки.
презентация [2,1 M], добавлен 26.04.2019
Знакомство с основными причинами возникновения геморрагической лихорадки Эбола, анализ способов выявления. Ebolavirus как один из самых крупных вирусов рода Marburgvirus, семейства Filoviridae. Рассмотрение наиболее распространенных подтипов лихорадки.
презентация [2,4 M], добавлен 30.11.2014
Определение риккетсиозов как группы трансмиссивных острых лихорадочных болезней. Описание тифа и пятнистой лихорадки. Возбудители и этиология риккетсиозов, первичные признаки. Источники и переносчики инфекции. Патогенез и клиника лихорадки Цуцугамуши.
презентация [3,1 M], добавлен 28.02.2012
Общая характеристика острых лихорадочных природно-очаговых заболеваний вирусной этиологии: признаки интоксикации, поражение мелких кровеносных сосудов, геморрагический синдром. Классификация лихорадки: геморрагическая, желтая, Кьясанурская лесная болезнь.
реферат [56,3 K], добавлен 25.06.2015
Описание вирусной инфекционной болезни - геморрагической лихорадки Марбурга-Эбола, вызываемой вирусом Эбола. История идентификации заболевания, этиология, эпидемиология. Симптомы болезни, описание вируса. Диагностика, лечение и профилактика лихорадки.
Для цитирования: Захарова И.Н., Творогова Т.М., Заплатников Лихорадка у детей: от симптома к диагнозу. РМЖ. 2013;2:51.
Диагностический поиск причины лихорадки является наиболее значимым в работе педиатра, он требует профессионального мастерства и индивидуального подхода в каждом конкретном случае. Гипертермия может быть проявлением многих заболеваний и патологических состояний – от нарушения терморегуляции в результате инфекционных, соматических, гематологических заболеваний до психических и вегетативных расстройств. В большинстве случаев педиатр самостоятельно должен разобраться в причине лихорадки и поставить правильный диагноз. В этих случаях врачу помогают знания механизмов нарушения терморегуляции при гипертермии, основных вариантов течения лихорадки, клинической симптоматики заболеваний, манифестирующих с повышения температуры и протекающих на ее фоне.
Литература
1. Воробьев П.А. Лихорадка без диагноза. – М.: Ньюдиамед, 2008.– 80 с.
2. Saper C.B., Breder C.D. Endogenous pyrogens in the CNS: role in the febrile respons // Prog. Brain Res. 1992. 93. P. 419–428.
3. Foreman J.C. Pyrogenesis // Nextbook of Immunopharmacology. – Blackwel Scientific Publications, 1989.
4. Коровина Н.А., Захарова И.Н., А.Л. Заплатников, Т.М. Творогова. Лихорадка у детей: дифференциальная диагностика и терапевтическая тактика: Пособие для врачей. – М., 2006.– 54 с.
5. Чебуркин А.В. Патогенетическая терапия и профилактика острого инфекционного токсикоза у детей. – М., 1997. – 48 с.
6. Основы перинатологии / Под ред. Н.П. Шабалова, Ю.В. Цвелева. – М: МЕДпресс–информ, 2002. – С. 393–532.
7. Педиатрия. Клинические рекомендации / Под ред. А.А.Баранова. – М., 2005. – С. 96–107.
8. Коровина Н.А., Захарова И.Н., Гаврюшова Л.П. и др. Вегетативная дистония у детей и подростков: Руководство для врачей. – М., 2009. – 52 с.
9. Алгоритм: лихорадка неясного генеза // Consilium medicum. – 2001.– Т. 2. – С. 291–302.
10. Лыскина Г.А., Ширинская О.Г. Слизисто–кожный лимфонодулярный синдром (синдром Кавасаки). Диагностика и лечение. – М.: Видар, 2008. – 139 с.
11. Моррей Дж.П. Синдром Рейе // Интенсивная терапия в педиатрии. – М.: Медицина, 1995. – Т. 1. – С. 376–388.
12. Федеральное руководство для врачей по использованию лекарственных средств (формулярная система): Выпуск 1.– М.: ГЭОТАР– Медицина, 2005. – 975 с.
13. The management of fever in young children with acute respiratory infection in developing countries /WHO/ ARI/ 93.90, WHO Geneva, 1993.
14. Белоусов Ю.Б., Моисеев В.С., Лепахин В.К. Клиническая фармакология и фармакотерапия. – М.: Универсум Паблишинг, 1997. – С. 218–233.
15. Hu Dai N.V., Lamar K. et al. COX –3, a cyclooxygenase – 1. variant inhibited by acetaminophen and other analgesic/ antipyretic drugs: Cloning, structure, and expression // Proc. Natl. Acad. Sci. 2002. Vol. 99, 21. P. 13926–13931.
16. Starko K.M., Ray C.G., Dominguly L.B. et al. Reye s Syndrom and salicylate use // Pediatrics. 1980. Vol. 66. P. 859.
17. Center for Disease Control: National Reye syndrom Surveillance –United States // New Tngland J. Med. 1999. № 340. Р. 41.
18. Дворецкий Л.И. Лихорадка: лечить или не лечить // Русский медицинский журнал. – 2003. – № 14. – С. 820–826.
19. Дворецкий Л.И. Лихорадящий больной. Место и польза антипиретиков // РМЖ.– 2011. – Т. 19. – № 18. – С. 1–7.
20. Hay A.D. et al. Paracetamol plus ibuprofen for the treatment of the fever in children (PITCH): ra–nomised and controlled trial // BMJ. 2008. Vol. 337. P. 1302.
21. Романюк Ф.П. Современные стратегии лечения лихорадки инфекционного генеза // Мед. вестник. – 2012. – № 25 (602).
22. Lesko S.M., Mitchell A.A. An assessment of the safety of pediatric ibuprofen. A practitioner–based randomized clinical trial // JAMA. 1995. 273 (12). P. 929–933.
- Для учеников 1-11 классов и дошкольников
- Бесплатные сертификаты учителям и участникам

Описание презентации по отдельным слайдам:

Дифференциальная диагностика заболеваний, протекающих с лихорадкой

Лихорадка (лат. febris, гр. pyreksia) – типовой патологический процесс, возникающий при воздействии пирогенов на теплорегулирующий центр, характеризующийся активной временной перестройкой терморегуляции и направленный на повышение температуры внутренней среды организма вне зависимости от температуры окружающей среды.
По длительности:
эфемерная (до 2 суток);
острая (2-15 суток);
подострая (16-45 суток);
хроническая (свыше 45 суток).

Постоянная febris continua
Послабляющая febris remittens
Типы температурных кривых:

Перемежающаяся
febris intermittens
Изнуряющая febris hectic

Извращенная febris inversus
Возвратная febris recurrens
(но: рецидивирующая
febris recidiva )

Атипичная febris athypica
Волнообразная
febris undulans

Центр терморегуляции:
Термочувствительная область (термостат).
Термоустановочная область (установочная точка).
Эффекторные зоны:
теплопродукции;
теплоотдачи.
Патогенез лихорадки:


Период нарастания температуры.
Период высокой температуры.
Период снижения температуры.

ОАК. Определение волчаночных клеток. Мазок и толстая капля крови для определения плазмодиев.
ОАМ. Пробы Нечипоренко, Зимницкого, Реберга. Посев мочи.
Копроскопия. Исследование на яйца гельминтов и цисты лямблий.
Трехчасовая термометрия.
Посев крови на желчный и сахарный бульоны. Бактериологическое исследование мочи, кала. Посевы смывов и мазков из зева и носа.
Исследование на ВИЧ.
Серологические исследования крови (РПГА, РСК, ИФА, реакция преципитации, коагглютинации, нейтрализации эндотоксинов и вирусов, метод иммунной флюоресценции).
Определение специфической иммунологической реактивности и факторов неспецифической резистенции (Ig, Т- и В-лимфоциты, ЦИК, РФ, анти-О-стрептолизин). (дополнительно)
Биохимические исследования крови.
Кожно-аллергические пробы.
Рентгенологические методы исследования.
Инструментальные методы исследования (ЭГДС, интрагастральная рН-метрия, УЗИ, колоноскопия, ректороманоскопия).
Констультации ЛОР-врача, стоматолога, фтизиатра, окулиста, гинеколога, эндокринолога, невролога.
Терапия ex juvantibus (предположительная).

Дифференциальная диагностика заболеваний, протекающих с лихорадкой.


Инкубация от 2 до 7 суток, чаще 2-4 дня.
Регистрируется круглый год, закономерно увеличивается ранней осенью и зимой.
Начало постепенное, температура субфебрильная (возможны кратковременные подъемы).
Интоксикация выражена незначительно (слабость, ломота в теле, головная боль).
Синдром ларингита.
Продолжительность от нескольких дней до 2 недель.

Инкубация от 1 до 14 дней, чаще 5-8 дней.
Регистрируется круглый год, преимущественно в осеннее-зимний период.
Начало острое, лихорадка от 3 дней до 2 недель, иногда двухволновая, может достигать 39-40 ̊С.
Общая интоксикация выражена умеренно.
Основной симптомокомлекс – фарингоконъюнктивальная лихорадка.
Характерна яркая гиперемия зева с развитием острого тонзиллита.
Возможна диспепсия.
Гепатолиенальный синдром.

Инкубация от 1 до 6 дней.
Осенне-зимняя сезонность.
Начало острое, внезапное.
Течение легкое, до 5-7 дней.
Температура субфебрильная. Основной симптом – ринит.
Часто – мацерация кожи у входа в нос.
Возможны охриплость голоса, сухой кашель, общее недомогание, нарушение обоняния, вкуса.


Для всех ОРВИ:
Экспресс-диагностика: метод флюоресценции АТ, ИФА. Для энтеровирусной инфекции: + РСК, реакция нейтрализации.
Ретроспективно: серологические методы, выделение культуры вируса .
ПЦР.

Острое начало с лихорадкой (до 39-40 ̊С).
Боли в грудной клетке различной интесивности.
Продуктивный кашель.
Отсутствие увеличения печени и селезенки.
Рано возникающее проявление ОДН (одышки).
Выраженные воспалительные изменения в периферической крови.
Данные рентгенологического обследования и исследования мокроты.
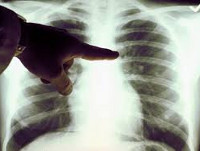
Лихорадка Ку – риккетсиозная инфекция, протекающая с лихорадочным синдромом и поражением легких, в частности, с развитием атипичной пневмонии. Начальный период лихорадки Ку характеризуется общетоксическими проявлениями; в период разгара доминируют симптомы трахеита, бронхита, пневмонии. Диагноз лихорадки Ку основан на комплексе клинико-эпидемиологических и лабораторных данных (РСК, ИФА, РНФ, бактериологический анализ), внутрикожных и биологических проб, рентгенографии легких. Основу лечения лихорадки Ку составляет антибиотикотерапия; дополнительно проводится дезинтоксикационная, десенсибилизирующая, противовоспалительная терапия, ингаляции.
МКБ-10
Общие сведения
Лихорадка Ку (Q-лихорадка, пневмориккетсиоз, балканский грипп) – острый, природно-очаговый клещевой риккетсиоз, характеризующийся преимущественным поражением дыхательной системы. Лихорадка Ку распространена во всех географических зонах, наиболее широко в Австралии и Америке. Спорадические и групповые случаи заболевания также регистрируются в Европе, Азии, ряде районов России и СНГ. Лихорадка Ку отличается высокой контагиозностью, к инфекции восприимчивы лица различного возраста. Чаще заражаются жителей сельской местности, работающие на животноводческих фермах, птицефермах, скотобойнях; занятые охотой, сбором, хранением и переработкой мяса, кожи, меха и пуха. Несмотря на незначительный удельный вес лихорадки Ку в структуре инфекционных заболеваний, высокая частота тяжелых пневмоний и осложнений определяют актуальность и инфекционную настороженность в отношении данной патологии.

Причины лихорадки Ку
Возбудителями лихорадки Ку являются облигатные внутриклеточные паразиты - риккетсии Бернета (коксиеллы, Coxiella burnetii). Они представляют собой мелкие неподвижные грамотрицательные бактерии, способные образовывать фильтрующиеся и спорообразные формы. Риккетсии Бернета обитают и репродуцируются в живых, активно метаболизирующих клетках - внутри эпителиоцитов кишечного тракта клещей, в клетках различных органов и систем человека. Возбудителя лихорадки Ку отличает высокая устойчивость к факторам внешней среды: вне живого организма они сохраняют жизнеспособность несколько месяцев. Коксиеллы устойчивы к ультрафиолетовым лучам, дезинфектантам (хлорной извести, формалину), повышенной и низкой температуре, однако при кипячении погибают в течение одной минуты.
Природным источником возбудителя лихорадки Ку выступает более 40 разновидностей клещей (в основном, иксодовые, а также гамазовые, аргасовые и др.), инфицированные дикие и домашние животные, птицы, выделяющие коксиелл в окружающую среду на протяжении всего периода заболевания. Передача инфекции человеку осуществляется различными путями: аспирационным, алиментарным, контактным, трансмиссивным. Чаще всего возбудитель лихорадки Ку проникает через слизистые оболочки дыхательных путей при вдыхании инфицированной пыли во время обработки шкур и шерсти животных; через поврежденные кожные покровы при уходе за больными животными; через ЖКТ при употреблении инфицированных мяса, молока, воды. Природные очаги лихорадки Ку поддерживаются зараженными клещами. Инфицирование людей чаще происходит в весенне-летне-осенний период.
В месте проникновения возбудителя в организм человека воспалительной реакции не возникает. Бактериемия приводит к поражению ретикулогистиоцитарной системы, сопровождается выраженной токсемией, развитием специфических дистрофических изменений в сердечно-сосудистой и нервной системах, почках, других внутренних органах. Риккетсии Бернета обладают выраженной пневмотропностью, поэтому при лихорадке Ку наибольшие изменения возникают в дыхательной системе.
Симптомы лихорадки Ку
Лихорадка Ку может протекать в острой, подострой и хронической форме. В динамическом течении заболевания выделяют инкубационный, начальный период, период разгара и реконвалесценции. Инкубационный период варьирует от 3 до 30 дней (в среднем 19-20 дней).
Заболевание начинается внезапно, с быстрого подъема температуры до 39-40˚C, озноба и потливости, сопровождающихся сильной головной болью, миалгией и артралгией, выраженной слабостью и бессонницей. Часто наблюдается гиперемия лица и шеи, слизистой зева, инъекция сосудов склер и конъюнктивы. Иногда отмечается сыпь розеолезного или пятнисто-папулезного характера. Выявляются приглушенные тоны сердца, брадикардия, умеренная артериальная гипотензия. Начальный период лихорадки Ку продолжается 7-9 дней. Через несколько дней температура снижается, непродолжительно держится на субфебрильных значениях, пока не наступает вторая волна лихорадки.
В разгар заболевания начинают доминировать признаки поражения органов дыхания – развивается картина трахеита, бронхита или атипичной пневмонии. Больных лихорадкой Ку беспокоит чувство стеснения в груди, кашель сухой или с выделением скудной мокроты, сопровождающийся болью в грудной клетке. С развитием пневмонии кашель становится влажным с серозно-гнойной мокротой, иногда с примесью крови; появляется одышка, выслушиваются сухие, реже влажные мелкопузырчатые хрипы. Течение пневмонии при лихорадке Ку – торпидное, с медленным разрешением клинических и рентгенологических признаков.
Стадия реконвалесценции протекает с постепенным снижением температуры, улучшением самочувствия больных, исчезновением основных клинических симптомов. Отмечается длительный астенический синдром, восстановление работоспособности происходит медленно. Подострая форма лихорадки Ку имеет продолжительность от 1 до 3 месяцев, обычно легкое или среднетяжелое течение с волнообразным небольшим подъемом температуры. Для хронической формы характерен часто рецидивирующий, вялотекущий процесс длительностью от нескольких месяцев до 1 года и более.
Осложнения лихорадки Ку наблюдаются нечасто. В отдельных случаях может развиться плеврит, инфаркт легкого, эндокардит, менингоэнцефалит, пиелонефрит, панкреатит, гепатит, орхит или эпидидимит риккетсионной природы, тромбофлебит глубоких вен конечностей, неврит. Присоединение вторичной инфекции сопровождается формированием абсцессов.
Диагностика лихорадки Ку
Диагноз лихорадки Ку основывается на комплексе клинико-эпидемиологических данных, результатах лабораторного и инструментального обследования. В крови больных лихорадкой Ку отмечается тромбоцитопения, относительный лимфо- и моноцитоз, умеренное увеличение СОЭ; в моче - протеинурия и гематурия. Лихорадку Ку подтверждает выделение культуры возбудителя в крови, моче, мокроте, ликворе больных с помощью бактериологического посева на тканевые среды или методом биологической пробы на морских свинках и грызунах. Чистые культуры риккетсий получают путем введения исследуемого материала в куриные эмбрионы.
Рентгенография грудной клетки при риккетсиозной пневмонии выявляет мелкоочаговые инфильтраты в нижних отделах и прикорневых зонах, усиление легочного рисунка, уплотнение и расширение корней легких, увеличение перибронхиальных лимфоузлов. Специфическая диагностика лихорадки Ку включает серологические методы: РСК, РНФ, ИФА, внутрикожные пробы с очищенным антигеном возбудителя. Диагностические титры становятся положительными на 10-12 день заболевания и достигают максимума к 3-4 неделе.
Природные очаги лихорадки Ку определяют исследованием гемолимфы и кишечника клещей, а также препаратов-отпечатков внутренних органов животных на наличие риккетсий Бернета. Необходимо проведение дифференциальной диагностики лихорадки Ку с туберкулезом легких, гриппом, сыпным и брюшным тифом, острым и подострым бруцеллезом, лептоспирозом, туляремией, пневмониями различного генеза, сепсисом.
Лечение и профилактика лихорадки Ку
Целесообразен прием антигистаминных препаратов, НПВС, поливитаминов. По показаниям назначается дезинтоксикационная терапия; при развитии патологии дыхательной системы проводится оксигенотерапия, ингаляции с бронходилататорами. При тяжелых формах лихорадки Ку применяются кортикостероиды (преднизолон, дексаметазон).
Прогноз лихорадки Ку благоприятный, большинство случаев заболевания заканчивается полным выздоровлением, иногда могут развиваться затяжные и хронические формы заболевания. Летальные исходы наблюдаются крайне редко. Профилактика лихорадки Ку включает комплекс противоэпидемических, ветеринарных и санитарно-гигиенических мероприятий. Эти меры предполагают проведение противоклещевой обработки пастбищ, уничтожение грызунов, ветеринарный надзор за скотом, тщательную термическую обработку мяса, молока и воды. В природных очагах особую актуальность имеют вопросы соблюдения личной гигиены, иммунизации лиц группы риска живой вакциной.
Читайте также:

