Угрица кишечная жизненный цикл кратко
Обновлено: 05.07.2024
Угрица раздельнопола. Длина самок гельминта — до 2-3 мм, самцов — до 0,9 мм. Диаметр около 50 мкм.
Встречается, в том числе на территории бывшего СССР: в западных областях Украины, Белоруссии, Молдавии, на Кавказе и в Средней Азии.
Жизненный цикл Strongyloides stercoralis
Жизненный цикл Strongyloides является более сложным, чем у большинства нематод в связи с имеющимся различием между свободноживущим и паразитическим циклами, а также из-за высокой способности к аутоинфекции и размножению в организме хозяина. Имеется два типа циклов.
Свободноживущий цикл. Рабдитовидные личинки, выходящие вместе с калом, могут или дважды линять и превращаться в инвазионные филяриевидные личинки (прямое развитие), или же линять четыре раза и превращаться в свободноживущих взрослых самцов и самок, которые спариваются и откладывают яйца, из которых выводятся рабдитовидные личинки. Последние позднее могут превращаться либо в новое поколение свободноживущих взрослых личинок, либо в заразных филяриевидных личинок. Филяриевидные личинки пенетрируют кожу человека - хозяина для того, чтобы начать паразитический цикл.
Паразитический цикл. Филяриевидные личинки, находящиеся в зараженной ими почве, пенетрируют кожу человека и перемещаются в лёгкие, где они проникают в альвеолярные пространства; далее они перемещаются по бронхиальному дереву в глотку, а после проглатывания попадают в тонкую кишку. В тонкой кишке они дважды линяют и становятся взрослыми самками червей. Самки живут в эпителии тонкой кишки и путем партеногенеза продуцируют яйца, из которых появляются рабдитовидные личинки. Рабдитовидные личинки могут либо выходить вместе с испражнениями (смотри выше Свободноживущий цикл) или они могут вызывать аутоинфекцию. При аутоинфекции рабдитовидные личинки становятся заразными нитевидными личинками, которые могут пенетрировать либо слизистую оболочку кишки (внутренняя аутоинфекция) или кожу перианальной области (наружная аутоинфекция); в том и другом случае филяриевидные личинки могут следовать описанным ранее путем и успешно попадать в легкие, бронхиальное дерево, глотку и в тонкую кишку, где они созревают до взрослого состояния, либо они могут широко распространяться по всему телу.

Жизненный цикл угрицы кишечной
На сегодня случаи аутоинфекции у людей с глистной инфекцией выявлен только в отношении Strongyloides stercoralis и Capillaria philippinensis. В случаях Strongyloides аутоинфекцию можно объяснить возможным многолетним персистированием инфекции у лиц, которые не находятся в эндемических зонах, и гиперинфекцией у иммунокомпрометированных индивидуумов [ВГО].
Стронгилоидоз
Возбудителем стронгилоидоза, чаще всего, является вид Strongyloides stercoralis. Реже — встречающийся только в странах тропической Африки, Азии и Папуа-Новой Гвинеи Strongyloides fuelleborni. Угрицы обитают преимущественно в верхних отделах тонкой и толстой кишки. Самки проникают глубоко в слизистую оболочку кишечника и выделяют яйца из которых ещё в просвете кишки появляются личинки. Личинки с калом попадают в почву, где превращаются в свободноживущих червей обоих полов и в инвазионные филяриевидные личинки, способные проникать в организм человека через кожные покровы. Взрослые особи также попадают вместе с заражённой пищей.
Стронгилоидоз обычно проявляется диареей, болью в животе, метеоризмом. Для него характерны кожный зуд, крапивница, бронхоспазм, эозинофилия, развивающиеся вследствие появления и миграции новых личинок.
У многих больных стронгилоидозом клинические проявления инвазии могут отсутствовать, но при нарушении иммунного статуса существует риск развития гиперинвазионного синдрома.
Диагностика стронгилоидоза производится при исследовании дуоденального содержимого или кала, в котором выявляют личинки Strongyloides.
- ивермектин 200 мкг на кг веса пациента однократно
- тиабендазол 25 мг на кг веса пациентов сутки в два приёма в течение двух суток (для детей от двух лет и старше) 400 мг однократно в один приём в течение трёх суток
Strongyloides stercoralis в систематике эукариот
Впервые это червь был описан в 1876 году и, за прошедшие без малого 140 лет, неоднократно переименовывался и реклассифицировался. В Энциклопедическом словаре Брокгауза и Ефрона, в статье Глисты, этот гельминт называется Rhabdonema strongyloides, в статье Рабдитис — Rhabditis stercoralis intestinalis. Другие наименования-синонимы прошлого: Anguillula stercoralis, Anguillula intestinalis, Strongyloides intestinalis, Rhabdonema intestinale.
Разные наименования в прошлом были связаны, в частности с тем, что первые исследователи угрицы кишечной описали раздельнополое и свободноживущее поколение гельминта под названием Rhabditis, а гермофродитное, паразитическое — Rhabdonema. И только позже было установлено, что это разные поколения одного и того же вида червей.
В настоящее время нет единой, устоявшейся систематики гельминтов. Разные исследователи придерживаются различных взглядов на систематику червей. Бесспорным является то, что Strongyloides stercoralis относятся к типу нематоды (круглые черви).
По систематике NCBI (США)* вид Strongyloides stercoralis включён в род Strongyloides, который отнесён к семейству Strongyloididae, надсемейству Panagrolaimoidea, подпорядку Strongylida, порядку Rhabditida, классу Chromadorea, типу Нематоды или круглые черви (лат. Nematoda), Линяющие (лат. Ecdysozoa), к Двусторонне-симметричные (лат. Bilateria), подцарству Эуметазои, или настоящие многоклеточные (лат. Eumetazoa), царству Многоклеточные животные (лат. Metazoa), Заднежгутиковые (лат. Opisthokonta), надцарству эукариоты (лат. Eukaryota).
Стронгилоидоз в МКБ-10 и проекте МКБ-11
B78 Стронгилоидоз
Исключено: трихостронгилоидоз (B81.2)
B78.0 Кишечный стронгилоидоз
B78.1 Кожный стронгилоидоз
B78.7 Диссеминированный стронгилоидоз
B78.9 Стронгилоидоз неуточнённый
Стронгилоидоз – это паразитарная инфекция, причиной которой являются 2 вида гельминтов (Strongyloides stercoralis – кишечная угрица и Strongyloides Fulleborni). Strongyloides Fulleborni обуславливает редкие спорадические случаи заболевания в африканских странах.
В последние годы этот гельминтоз становится все более актуальным в связи с широким распространением туризма в эндемичные районы и страны. Несмотря на тот факт, что заболевание может встречаться повсеместно, изначально стронгилоидоз является патологией тропиков и субтропиков. География распространения гельминтоза приведена на рисунке 1.
Как можно видеть на рисунке, особую осторожность следует соблюдать при посещении стран Африки, Южной Америки, стран Средиземноморья (в том числе Турции), Юго-Восточной Азии (Вьетнам, Тайланд, Малайзия, Лаос, Камбоджа, Индия). Кишечная угрица – это геогельминт.

Рисунок 1 – География стронгилоидоза (источник ATLAS OF HUMAN INFECTIOUS DISEASES)
1. Жизненный цикл угрицы кишечной
Угрица кишечная (по латыни - Strongyloides stercoralis) – это раздельнополый круглый гельминт небольших размеров (до 2-3 мм в длину, около полумиллиметра в толщину), продолжительность его жизни около 2 месяцев. Жизненный цикл ее может протекать в одном человеке или в нескольких.

Рисунок 2 – Внешний вид кишечной угрицы
Источник инвазии – больной человек. Привычное место обитания половозрелых особей – тонкий кишечник, в том числе и двенадцатиперстная кишка, самка может откладывать до 50 яиц ежедневно. Из яиц вылупляются личинки, которые при испражнении попадают во внешнюю среду. Эти личинки называются рабдовидными.
Далее цикл развития зависит от условий внешней среды. При комфортной температуре (30-34 градусов) и достаточной влажности из рабдовидных личинок развиваются взрослые самки и самцы, ведущие свободный образ жизни, размножающиеся, откладывающие яйца, из которых опять выходят рабдовидные личинки.
При неблагоприятных условиях среды личинки угрицы кишечной меняют свою форму и патогенные свойства, превращаясь в филяриевидные личиночные формы, способные проникать через рот с плохо обработанными продуктами питания (овощи, фрукты, зелень, свежевыжатые соки) и через кожу (хождение босиком).

После проникновения внутрь человека личинки угрицы стремятся в кровеносное русло, а затем с током крови разносятся по всему организму, обуславливая первую симптоматику.
При нормальном течении заболевания мигрирующие личинки из легочной ткани (альвеол) с мокротой попадают в дыхательные пути и при кашле проглатываются, достигая тем самым своей цели – кишечника человека (рисунок 4).
Инкубационный период с момента заражения точно не известен, по разным литературным источникам в среднем от 2 до 17 дней.

Рисунок 4 – Миграция филяриевидных личинок из легочных альвеол в бронхиальное дерево (источник Medscape)
Вместе с тем, жизненный цикл угрицы кишечной может протекать с некоторыми особенностями, иногда личиночные формы приобретают патогенные инвазионные свойства еще до выхода из кишечника инфицированного. Считается, что увеличение срока пребывания рабдовидной личинки в толстом кишечнике (более 24 часов) приводит к образованию инвазионной формы и самозаражению (иначе говорят аутоинвазии) человека.
Факторы риска такого развития событий – хронические запоры и заболевания толстого кишечника (НЯК, болезнь Крона, дивертикулы, СРК).
Еще один путь заражения – половой, достаточно редко встречающийся и реализующийся при анальном половом контакте с человеком, страдающим хроническим стронгилоидозом.
2. Стадии и симптомы стронгилоидоза
Гельминтоз имеет две фазы, последовательно сменяющие друг друга:
- 1 Острая – проникновение и миграция личинок по организму человека с током крови.
- 2 Хроническая – образование взрослых особей, их обустройство в тонком кишечнике, продукция яиц, образование личиночных форм. При аутоинвазии (последующем самозаражении) хроническая стадия сопровождается периодическими обострениями, связанными с новой миграцией личинок.
В период миграции личинок у человека наблюдаются повышение температуры до субфебрильных цифр в течение нескольких дней, познабливание, слабость, мышечные и суставные боли и повышенное потоотделение. Клиническая картина может напоминать грипп и другие ОРВИ.
Типичные кожные проявления возникают уже в первые дни и характеризуются образованием папул (узелков), эритемы, сопровождающихся зудом и расчесами. Примерно на 4-5 день миграции личинки достигают легочной ткани.
В этот период у пациента возникают жалобы на продуктивный кашель, при выслушивании врачом определяются сухие и влажные хрипы, иногда удлинение выдоха (астматический компонент).
Синдром Леффлера – это синдром, включающий в себя комплекс симптомов: лихорадку, потливость, кашель с мокротой и астматическим компонентом, образование эозинофильных инфильтратов, видимых на рентгенограмме (черная стрелка на рисунке). Данный симптомокомплекс наблюдается не только при стронгилоидозе, но и при некоторых других глистных инвазиях (анкилостомидозы, аскаридозы и др.).

Рисунок 6 – Эозинофильный инфильтрат в легочной ткани
Длительность миграционного периода при стронгилоидозе в среднем составляет 1-2 недели. Как можно понять, в острую стадию поставить диагноз инвазии очень сложно, как правило, пациенту установят ОРВИ, бронхит или атипичную пневмонию. Поэтому важно вовремя сообщить врачу о недавней поездке в теплые страны.
В хроническую стадию (начиная с 3-4 недели после заражения и в течение нескольких лет) у пациента развиваются симптомы нарушения функции ЖКТ (диарея, неустойчивость стула, боли в мезогастрии, эпигастрии, области печени и желчного пузыря, метеоризм, чувство тошноты, редко рвота) и симптомы аллергоза (непонятные кожные высыпания и зуд, устойчивые к стандартному лечению аллергических заболеваний).
Отдельно следует сказать о диссеминации гельминтоза и его причинах. Диссеминированный стронгилоидоз развивается у лиц с доказанным иммунодефицитом (состояние после трансплантации органов, прием цитостатиков и глюкокортикостероидов, ВИЧ-инфекция, сахарный диабет и др.).
Такая форма заболевания сопровождается генерализованным распространением личиночных форм и массивным поражением нервной системы, легочной ткани, почек и печени. В клинической картине это сопровождается симптомами тяжелой пневмонии (пневмонита), менингита и менингоэнцефалита, почечной недостаточности и гепатита.
3. Диагностика гельминтоза
Комплекс диагностических мероприятий включает как общие лабораторные тесты, так и специфические методы диагностики.
Из инструментальных диагностических методов используется рентгенография легких в двух проекциях, при этом на рентгенограмме в период миграции обнаруживаются так называемые эозинофильные инфильтраты (см. рисунок выше).
4. Лечение и прогноз
Лечение стронгилоидоза сводится к назначению антигельминтных препаратов с последующим контролем за излеченностью. В научной российской литературе наиболее часто упоминается Альбендазол (Немозол, Зентел, Саноксал). Режим дозирования: 400 мг один раз в день, длительность лечения от 3 до 10 дней.
Вместе с тем, по данным зарубежных авторов Тиабендазол (Минтезол, Арботект, Мертект) обладает более выраженной активностью в отношении гельминтов по сравнению с Альбендазолом.
К препаратам выбора для лечения данного гельминтоза относится Ивермектин (Стромектол, Мектизан, табл. 3 и 6 мг), который назначается при диссеминированном стронгилоидозе и гиперинвазии, остром и хроническом стронгилоидозе. В этом случае доза для взрослого составляет 200 мкг/кг в сутки в течение 2 дней, для ребенка до 2 лет – 200 мг/сут. в течение 2 дней. При необходимости назначаются повторные курсы.
Контроль эффективности лечения осуществляется непосредственно после лечения - через месяц – два месяца и три месяца. Выполняют исследование кала по Берману и микроскопию дуоденального содержимого. Критериями излеченности считаются исчезновение симптомов заболевания, клиническое выздоровление, отсутствие личинок в дуоденальном содержимом, яиц и личиночных форм в кале, снижение титров антител при проведении твердофазного ИФА.
Прогноз заболевания для иммунокомпетентных лиц хороший, лечение, как правило, эффективно и сопровождается полным выздоровлением. При гиперинвазии и диссеминации гельминтоза высока вероятность смертельного исхода (около 80-90%), но, как уже упоминалось, такая форма развивается у лиц на фоне тяжелого иммунодефицита.

Эпидемиология
Источник инвазии — больной человек; заболевание может передаваться через почву, инфицированную фекалиями, или при употреблении загрязненной воды и пищи; возможно заражение при прямых контактах. Ареал инвазии аналогичен таковому при анкилостомидозе, но большинство случаев регистрируют в тропиках — Бразилии, Вьетнаме, Конго, Японии. В странах с умеренным климатом наибольший риск представляют шахты и тоннели с тёплым и влажным климатом. Самозаражение возможно при нарушениях перистальтики (запоры, дисфункция кишечника и т.д.). Наряду с филяриатозами, стронгилоидоз — одна из главных причин тропических эозинофилий.
Морфология
Мелкие прозрачные нитевидные нематоды, самец паразитического поколения длиной 0,7 мм, самка — 2,2 мм Яйца овальные, прозрачные, размером 3 - 5х3 мкм (рис. 1, 2).

Рис. 1. strongyloides stercoralis

Рис. 2. strongyloides stercoralis

Жизненный цикл протекает со сменой свободноживущего и паразитического поколений.
Рис. 3. Жизненный цикл
Половозрелые особи паразитируют в толще слизистой оболочки кишечника (обычно в либеркюновых железах двенадцатиперстной кишки); при интенсивных инвазиях возможно проникновение в слизистую оболочку пилорической части желудка, всех отделов тонкой и толстой кишок и даже желчные и панкреатические протоки.
Рис. 4. strongyloides stercoralis в тонком кишечнике
Из отложенных в кишечнике яиц выходят рабдитовидные (неинвазивные) личинки длиной до 300-400 мкм, выделяемые с испражнениями.
Дальнейшее развитие во внешней среде может проходить по 2 путям: в неблагоприятных условиях через 1-4сут. могут образовываться филяриевидные (инвазивные) личинки, а в благоприятных — свободноживушие взрослые особи, способные дать начало поколению как рабдитовидных, так и филяриевидных личинок.
Последние могут проникать в организм человека через кожу либо с загрязнённой пищей и водой. В обоих случаях личинки мигрируют через лёгкие в глотку и заглатываются. Во время миграции угрицы достигают половой зрелости.
Оплодотворение самок происходит в лёгких, после чего самцы погибают.
Клинические проявления
Анализ клинической картины стронгилоидоза показывает, что для ранних стадий характерны аллергические поражения со стороны кожи и лёгких, а на поздних преобладают поражения ЖКТ.
При незначительных локальных инвазиях наблюдают бессимптомное течение болезни. Миграция личинок в организме вызывает лихорадку, кожный зуд, крапивницу, папулезные высыпания и отёки.
Кишечная стадия сопровождается болями в животе различной интенсивности (в тяжёлых случаях возникают острые боли с повышением температуры тела, тошнотой, рвотой). Периодически развивается диарея (до 5-6 раз в сутки), испражнения содержат слизь, реже кровь, в тяжёлых случаях стул имеет гнилостный запах, содержит кровь, слизь, непереваренные остатки пищи. Тяжёлые случаи могут сопровождать анемия и кахексия.
Лёгочные поражения напоминают таковые при аскаридозе и анкилостомидозах.
При отсутствии адекватного лечения иногда наблюдается аутоинфекция, возникающая при заражении через фекальные массы. Характерны кожно-аллергические поражения перианальной области и внутренних поверхностей бёдер. До начала антигельминтной терапии отмечают рецидивирование повторных аутоинвазий.
Особая группа риска — пациенты с иммунодефицитами. Характерны тяжёлые энтероколиты и диссеминирование гельминтов. Как следствие развиваются поражения печени, сердца, лёгких и ЦНС.
Лабораторная диагностика
Ранние стадии диагностируют микроскопией мокроты с целью выявления личинок (учитывая высокую эозинофилию).
Кишечные поражения распознают при обнаружении личинок в дуоденальном содержимом и испражнениях. При подозрении на стронгилоидоз в случае первого отрицательного результата следует повторять анализ 3-5 раз с недельным интервалом.
Лечение.
Обычно назначают пирантел или мебендазол.
Профилактика
Сводится к строгому соблюдению гигиенических правил, благоустройства населенных пунктов и предприятий угольной и горной промышленности.
Стронгилоидоз – инвазия круглыми гельминтами - кишечными угрицами, протекающая с аллергическим и гастроинтестинальным синдромами. Манифестное течение стронгилоидоза сопровождается зудящими кожными высыпаниями, кашлем с астматическим компонентом, тошнотой, рвотой, диареей, миалгиями, артралгиями, гепатоспленомегалией, желтушностью кожи и склер. Диагноз стронгилоидоза подтверждается с помощью обнаружения личинок глистов в кале или дуоденальном содержимом, а также антител к гельминту в крови. Лечение стронгилоидоза осуществляется противогельминтными препаратами (тиабендазол, ивермектин).
МКБ-10
Общие сведения

Причины стронгилоидоза
Гельминтная инвазия вызывается представителем круглых паразитических червей Strongyloides stercoralis - кишечной угрицей. Развитие гельминта протекает со сменой паразитического (филириевидного) и свободноживущего (рабдитовидного) поколения. Взрослые угрицы представляют собой мелкие нитевидные нематоды длиной 0,7-2,2 мм, шириной 0,03-0,07 мм, живущие в криптах 12-перстной кишки (при массивной инвазии - в пилорическом отделе желудка и всей тонкой кишке). На головном конце гельминтов расположено ротовое отверстие. Кишечные угрицы – раздельнополые гельминты; после оплодотворения самка за сутки откладывает в кишечнике до 50 яиц, из которых выходят неинвазионные (рабдитовидные) личинки. Вместе с испражнениями личинки попадают во внешнюю среду - дальнейшее развитие возбудителя стронгилоидоза происходит в почве.
После линьки личинки превращаются в свободноживущие половозрелые особи, способные откладывать яйца в почве. Часть вышедших из яиц рабдитовидных личинок дифференцируется в половозрелых червей, другая – превращается в филяриевидные личинки, способные к инвазии. Проникновение личинок кишечных угриц в организм хозяина происходит преимущественно перкутантным путем (через кожу при контакте с почвой), также возможно заражение стронгилоидозом алиментарным путем (при употреблении инвазированных личинками продуктов и воды). В некоторых случаях рабдитовидные личинки превращаются в филяриевидные непосредственно в кишечнике человека, реализуя, таким образом, механизм аутоинвазии при стронгилоидозе. Такая ситуация обычно наблюдается у лиц с нарушениями функции иммунной системы, а также страдающих запорами. Повышенная заболеваемость стронгилоидозом отмечается среди пациентов с заболеваниями ЖКТ, ВИЧ-инфекцией, туберкулезом. Описаны внутрибольничные вспышки стронгилоидоза в стационарах психиатрического профиля.
Проникнув в организм человека через кожу или слизистые ЖКТ, личинки попадают в кровеносное русло, малый круг кровообращения, а затем – в бронхиолы и бронхи. При кашле вместе с мокротой личинки выходят в глотку, откуда при заглатывании бронхиального секрета проникают в пищеварительный тракт. Здесь происходит их превращение в половозрелых особей и откладывание яиц. В миграционную стадию, которая длится около 1 месяца, развивается сенсибилизация организма продуктами жизнедеятельности и распада личинок, что находит клиническое выражение в возникновении аллергических реакций. В органах, где паразитируют личинки кишечных угриц, возникает воспалительная реакция, эозинофильная инфильтрация, гранулемы, абсцессы. В тонком кишечнике образуются эрозии, язвенные поражения, кровоизлияния. Взрослые особи паразитируют в организме хозяина несколько месяцев, однако при аутоинвазии стронгилоидоз может длиться до 20-30 лет. При иммунодефицитах возможна генерализация инфекции с миграцией личинок в головной мозг, миокард, печень, присоединение вторичной бактериальной флоры с развитием летальных исходов.
Симптомы стронгилоидоза
По выраженности клинических симптомов течение стронгилоидоза может быть бессимптомным и манифестным; по тяжести - легким, среднетяжелым или тяжелым. Бессимптомные формы отмечаются у лиц, проживающих в эндемических очагах. В развитии манифестного стронгилоидоза выделяют раннюю (миграционную) и позднюю (хроническую) фазы.
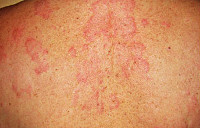
Ранняя фаза стронгилоидоза протекает с преобладанием аллергических реакций: зудящих кожных высыпаний по типу крапивницы, приступообразного кашля, гиперэозинофилии. Сыпь представляет собой волдыри розово-красноватого цвета, обычно локализующиеся на животе, бедрах, ягодицах, спине, груди. При расчесывании элементов площадь поражения кожи увеличивается. Сыпь бесследно исчезает через 2-3 суток, однако периодически возвращается снова. Возможно развитие астматического бронхита, пневмонии, острого аллергического миокардита. При рентгенографии легких выявляют летучие инфильтраты. В ранний период больных стронгилоидозом беспокоит лихорадка неправильного типа, артралгии и мышечные боли, утомляемость, раздражительность, головные боли. Примерно через 2-3 недели после возникновения аллергического симптомокомплекса развиваются диспепсические нарушения, характеризующиеся болями в эпигастрии, тошнотой, рвотой, диареей с тенезмами. В некоторых случаях отмечается увеличение печени и селезенки, появление желтушности кожи и склер.
В поздней фазе, в зависимости от преобладающего синдрома, стронгилоидоз может протекать в дуодено-желчнопузырной, желудочно-кишечной, нервно-аллергической и смешанной формах. Дуодено-желчнопузырная форма сопровождается умеренным болевым синдромом в правом подреберье, горечью во рту, потерей аппетита, периодической тошнотой. По данным холецистографии устанавливается дискинезия желчного пузыря. При желудочно-кишечной форме ведущими в клинике стронгилоидоза являются диспепсические расстройства: длительные поносы, иногда чередующиеся с запорами, боли в животе. На этом фоне у больных может развиваться гипоацидный гастрит, энтерит, проктосигмоидит, язва двенадцатиперстной кишки, желудочно-кишечное кровотечение. Признаками нервно-аллергической формы стронгилоидоза служат упорные зудящие высыпания, астено-невротический синдром, потливость, бессонница, повышенная раздражительность. Перечисленные варианты стронгилоидоза редко встречаются изолированно, их симптомы обычно сочетаются друг с другом, обусловливая развитие смешанной формы глистной инвазии. У больных с иммунной супрессией течение стронгилоидоза может осложняться энцефалитом, абсцессом мозга, миокардитом, гепатитом, пиелонефритом, кератитом, конъюнктивитом.
Диагностика и лечение стронгилоидоза
По поводу отдельных клинических симптомов больные стронгилоидозом могут безуспешно лечиться у аллерголога, дерматолога, гастроэнтеролога. Опорными признаками, позволяющими думать о глистной инвазии, служат сочетание крапивницы, диареи, высокой эозинофилии крови и отсутствие эффекта от проводимого симптоматического лечения. Определенное диагностическое значение имеют данные эпиданамнеза (нахождение в очагах стронгилоидоза, работа с землей, подавление иммунитета и пр.).
Лабораторная диагностика стронгилоидоза основывается на выявлении личинок паразита в фекалиях, мокроте или дуоденальном содержимом, полученном при зондировании 12-перстной кишки. При хронической инвазии наибольшую чувствительность имеют серологические тесты (РИФ, ИФА), выявляющие наличие антител к паразиту. В раннем периоде у больных стронгилоидозом необходимо исключение лекарственной и пищевой аллергии; в позднем – дизентерии.
Больные стронгилоидозом госпитализируются в инфекционные клиники. Специфическая противогельминтная терапия осуществляется препаратами тиабендазол или ивермектин; реже – альбендазол, мебендазол. Параллельно назначаются десенсибилизирующие средства, проводится заместительная терапия ферментами. Повторные анализы берутся через две недели и затем ежемесячно в течение 3-х месяцев.
Прогноз и профилактика стронгилоидоза
В большинстве случаев дегельминтизация приводит к излечению от стронгилоидоза, однако больным с хронической формой требуется длительная (в течение 1 года) реабилитация с целью восстановления функции ЖКТ. При развитии органных осложнений летальность достигает 60-85%. К основным профилактическим направлениям относится выявление и лечение инвазированных лиц, охрана почвы от фекального загрязнения, санитарное благоустройство населенных пунктов. Следует помнить о недопустимости удобрения почвы в садах и огородах необезвреженными фекалиями; употребления немытых овощей, фруктов, зелени, некипяченой воды; проведения земляных работ без защитных рукавиц. Залогом массовой профилактики является повышение информированности населения о возможных путях заражения стронгилоидозом и другими кишечными гельминтозами.

Стронгилоидоз – паразитарное заболевание, вызванное кишечной угрицей – Strongyloides stercoralis, - класс нематоды. Заболевание имеет разнообразие клинических симптомов, связанных с поражением желудочно-кишечного тракта. Впервые данная патология была описана в 1876 году под названием кохинхинская диарея.
Кишечная угрица до 2.2 мм длиной, нитевидная, бесцветная, полупрозрачная. Самка откладывает яйца в либеркюновые крипты слизистой оболочки кишечника, из которых высвобождаются рабдитовидные финны. Поначалу личинки являются неинвационными, то есть свободными, затем перерождаются в инвационные формы.
Заражение может произойти двумя путями:
- Через неповрежденную кожу или потовые железы. Еще одними воротами являются волосяные фолликулы. Пройдя через кожу, финны попадают в кровеносные сосуды, затем по пути следования проходят через правое предсердие, желудочек, попадают в легкие и в глотку. Затем человек их вновь проглатывает, и они попадают в тонкий кишечник, где перерождаются во взрослые особи. В слизистую оболочку способны проникать только самки, оплодотворение начинается в легких, а заканчивается в кишечнике.
- Пероральный путь – через слизистую ротовой полости, и далее по уже вышеописанному пути.
- Единичные случаи известны внутриутробного заражения.
Источником заражения является больной человек. Цикл миграции занимает до 27 суток. Личинки выделяются во внешнюю среду с испражнениями и при достаточной влажности и температуре сохраняют свою жизнеспособность.
Симптомы
Множественность симптомов стронгилоидоза связано с двухфазным циклом, и как внекишечным, так и внутрикишечным поражением.
- Во время инкубационного периода, который длится до 17 дней, клиника связана с аллергическими проявлениями: лихорадка, высыпания, зуд, мышечные боли, суставные боли и соответствующие изменения в клиническом анализе крови.
- Характерны типичные кожные изменения: волдыри розовато-красноватого оттенка, овальные и удлиненные. Пациента беспокоит сильный зуд, и после расчесывания волдырей становится больше. Сыпь может держаться до трех суток, после чего самостоятельно проходит. Высыпания могут повторяться несколько раз в месяц или в год, но при этом цикличная закономерность не выявлена.
- Общие симптомы: слабость, головные боли, утомляемость, головокружения.
- Легочные симптомы: астмоидный бронхит, пневмонии. На рентгенограмме выявляются характерные пневмонические очаги.
- Кишечные симптомы, проявляющиеся через несколько недель (2-3). Пациенты жалуются на тошноту, потерю аппетита, рвоту, нарушение стула, наличие крови, болезненные позывы на мочеиспускание, желтушность. Выявляются расстройства желчного пузыря, горечь во рту, боли в правом подреберье. Болевой синдром достаточно выявлен.
- Клиническая картина может быть как изолированная, по своей системе (легкие, кишечник, кожа), так и смешанная, что встречается гораздо чаще.
Лечение стронгилоидоза

Лечение стронгилоидоза проводится только после подтверждения заболевания с помощью специальных методов. Каловые массы исследуются на наличие финны, для лаборатории можно предоставить либо кал, либо мокроту, либо дуоденальный секрет. Необходимо четко указывать в сопроводительном документе, что врача интересует именно анализ на данную инвазию, так как многие методы лишь губят личинки, давая неверное заключение.
Лечение данной инвазии проходит строго стационарно. Назначают специфические препараты: минтезол и ивермектин. Также в качестве поддерживающей терапии рекомендованы десенсибилизирующие препараты, при необходимости назначают инфузионную терапию.
По результатам лечения обязательно проводят лабораторный контроль через 2 недели, а затем через каждый месяц в течение 3 месяцев.
Профилактика
Профилактика заключается в выявлении инфицированных пациентов и обеззараживании окружающей среды. Для этого обязательно на стронгилоидозную инвазию должны обследоваться ВИЧ-инфицированные, пациенты с заболеваниями гепатобилиарной системы, а также с другими заболеваниями ЖКТ, особенно с эозинофилией в анализе крови.
Некоторые группы людей попадают в зону риску, поэтому также обязаны периодически обследоваться на предмет инвазии кишечной угрицей:
- Шахтеры;
- Землекопы;
- Строители дорог;
- Люди, работающие в парниках;
- На овощных базах;
- Пациенты психбольниц и интернатов.
При обнаружении участка заражения проводят его обеззараживание специальными методами. Также важно проводить санитарное просвещение населения, особенно в эндемичных районах.
Почему Вам стоит прийти именно к нам?
- Наши специалисты проводят тщательное клинико-диагностическое обследование организма с привлечением врачей смежных специальностей;
- Мы практикуем преемственность, чтобы не упустить возможную патологию;
- Благодаря современной диагностической базе, наши специалисты в краткие сроки поставят верный диагноз и разработают эффективный курс лечения.
| Наименование услуги | Время процедуры | Стоимость, руб. |
|---|---|---|
| Прием врача- терапевта повторный | 30 минут | 1200 |
| Прием врача-терапевта первичный | 40 минут | 1700 |
Адрес: М. 1905 года, ул. 1905 года, д. 7 стр. 1
Хотите жить активно и без боли в спине? Всего за один день вы узнаете состояние своего позвоночника. А также получите рекомендации по лечению и снятию боли в позвоночнике!
Мы провели опрос и 70% опрошенных высказались, что им было бы удобнее приходить в клинику именно в обеденное время, когда дороги и метро не так сильно загружены, как утром (до работы) или вечером (после работы).
Читайте также:

