Острый лейкоз лекция кратко
Обновлено: 02.07.2024
Гемобластозы – опухолевые процессы кроветворной ткани. Разделяют две группы гемобластозов:
лейкозы (лейкемия) – системные опухолевые заболевания кроветворной ткани.
лимфомы – регионарные опухолевые заболевания кроветворной и лимфоидной ткани.
ОБЩАЯ ХАРАКТЕРИСТИКА ЛЕЙКОЗОВ
Лейкозы (лейкемия) характеризуются системным (во всех органах кроветворения одновременно) разрастанием злокачественных клеток из кроветворной ткани – лейкозных клеток. Это происходит следующим образом:
сначала лейкозные клетки разрастаются в органах кроветворения (красный костный мозг, селезенка, лимфоузлы),
затем происходит выход лейкозных клеток в кровь, где их можно обнаружить в большом количестве,
на следующем этапе, который рассматривается как метастазирование, лейкозные клетки из крови попадают в органы и образуют лейкозные инфильтраты по ходу сосудов, в строме, что ведет к атрофии и дистрофии органа. Органы при этом увеличиваются в размерах и функция их уменьшается.
лейкозные клетки вытесняют нормальные клетки крови (эритроциты, лейкоциты, тромбоциты), количество которых в крови резко уменьшается. Это ведет к анемии (снижение эритроцитов в крови), геморрагическому синдрому (снижение тромбоцитов крови), снижению иммунной защиты (снижение лейкоцитов) и развитие инфекционных заболеваний.
Классификация лейкозов.
По количеству лейкозных клеток в крови разделяют варианты лейкозов:
лейкемические лейкозы (от 25 тыс. и выше в 1 мкл крови),
сублейкемические лейкозы (не более 15-25 тыс. в 1 мкл крови),
лейкопенические лейкозы (менее 4 тыс. в 1 мкл крови),
алейкемические лейкозы (лейкозных клеток в периферической крови нет).
Чаще лейкозы протекают по первому варианту (лейкемический лейкоз), но на фоне лечения у одного больного может наблюдаться переход одного варианта лейкоза в другой.
По степени дифференцировки (зрелости) лейкозных клеток выделяют лейкозы:
острые или бластные лейкозы,
хронические или цитарные лейкозы.
Для острого лейкоза характерны пролиферация недифференцированных бластных клеток крови и быстрое течение болезни, для хронического лейкоза – пролиферация дифференцированных клеток и длительное течение заболевания.
По гистогенезу (происхождению) выделяют гистогенетические формы как острого, так и хронического лейкоза.
монобластный и другие.
хронический миелоидный лейкоз,
ОБЩАЯ ХАРАКТЕРИСТИКА ОСТРЫХ ЛЕЙКОЗОВ
При остром лейкозе возникают изменения в крови – анемия, тромбоцитопения, лейкемический провал – это резкое увеличение в крови бластных клеток, отсутствие созревающих клеток и незначительное число зрелых клеток.
Диагноз острого лейкоза ставят на основании обнаружения в костном мозге (пункция грудины или подвздошной кости) бластных клеток. Гистогенетическая форма острого лейкоза устанавливается на основании гистохимических реакций (окраска на липиды, ШИК-реакция и другие), т.к. под микроскопом все бластные клетки выглядят одинаково и различия можно определить только с помощью гистохимии. При недифференцированном остром лейкозе все реакции отрицательные, при остром лимфобластном лейкозе – ШИК+реакция, при остром миелобластном лейкозе – реакция на липиды положительная и ШИК+ реакция.
Морфология. Острые лейкозы характеризуются замещением костного мозга бластными клетками и инфильтрация ими селезенки, печени, лимфоузлов, почек, мозговых оболочек. В паренхиматозный органах – белковая и жировая дистрофия. Размеры лимфоузлов, селезенки, печени незначительно увеличены, что связано с лейкозной инфильтрацией органов. Костный мозг – серо-красный или пиоидный (гноевидный). При лейкозной инфильтрации слизистой оболочки полости рта возникает некротическая ангина.
Причины смерти при острых лейкозах:
геморрагический синдром, который проявляется кровоизлияниями во внутренних органах, головном мозге. Геморрагический синдром развивается вследствие:
тромбоцитопении (понижение уровня тромбоцитов в крови),
анемии, что повышает проницаемость сосудов,
инфильтрации сосудов лейкозными клетками, что повышает сосудистую проницаемость.
тяжелые инфекционные осложнения (пневмонии, сепсис), возникающие в связи с ослаблением иммунной системы,
язвенно-некротические осложнения,
Особенности острых лейкозов у детей:
Встречаются значительно чаще, чем у взрослых.
Чаще встречаются узловатые лейкозные инфильтраты, особенно в области тимуса.
Среди всех лейкозов у детей чаще встречается острый лимфобластный лейкозё
Патоморфоз (изменение морфологии и течения) острых лейкозов:
Патоморфоз острых лейкозов связан с лечением их цитостатиками.
Увеличилась продолжительность жизни больных до нескольких лет.
Реже встречается и менее выражен геморрагический синдром.
Менее выражены язвенно-некротические изменения в полости рта.
ОБЩАЯ ХАРАКТЕРИСТИКА ХРОНИЧЕСКИХ ЛЕЙКОЗОВ
Для хронических лейкозов характерна пролиферация дифференцированных лейкозных клеток. Это цитарные лейкозы с относительно доброкачественным течение. Среди хронических лейкозов по гистогенезу выделяют:
хронические лейкозы миелоцитарного происхождения:
хронический миелоидный лейкоз,
хронические лейкозы лимфоцитарного происхождения:
парапротеинемические лейкозы (миеломная болезнь).
хронические лейкозы моноцитарного происхождения.
Хронический миелоидный лейкоз. Этот лейкоз протекает в две стадии: моноклоновую (доброкачественная) и поликлоновую (злокачественная).
Первая стадия, которая длится несколько лет, характеризуется увеличением нейтрофилов в крови (нейтрофильный лейкоцитоз) и появлением в крови созревающих клеток крови. Клетки костного мозга содержат филадельфийскую хромосому. Эта хромосома – маркер хронического миелоидного лейкоза.
Морфология. Костный мозг пиоидный (гноевидный). Резко увеличены размеры и масса селезенки и печени вследствие их лейкозной инфильтрации. В органах – паренхиматозная белковая и жировая дистрофия. Лейкозная инфильтрация выражена также в лимфоузлах, лимфоидной ткани кишечника, почках, мозговых оболочках (нейролейкоз). Часты лейкозные тромбы, инфаркты органов, геморрагии.
Хронический лимфолейкоз.
У детей как Т-лимфоцитарный лейкоз, у взрослых чаще как В-лимфоцитарный лейкоз. В крови резко увеличивается содержание лимфоцитов (лимфоцитарный лейкоцитоз). Для него характерно длительное доброкачественное течение, но возможен бластный криз и переход в злокачественную стадию.
Морфология. При обоих видах лимфолейкоза увеличенные лимфоузлы образуют пакеты, резко увеличена селезенка, печень и почки, что связано с лейкозной инфильтрацией. Паренхиматозная дистрофия печени, миокарда, почек. Лейкозные инфильтраты часто имеют узловой характер. Часты инфекционные осложнения.
Причины смерти при хронических лейкозах:
геморрагический синдром,
вторичные инфекции (пневмония).
Миеломная болезнь особая разновидность хронического лейкоза лимфоцитарного происхождения. Для миеломной болезни характерна выработка лейкозными клетками патологических белков – парапротеинов, что приводит отложению парапротеинов в органах.
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Острый лейкоз – тяжелая патология кроветворной системы, при которой в крови появляется большое количество бластных (незрелых) лейкоцитов. Злокачественная мутация стволовой клетки в костном мозге приводит к развитию опухоли. Видоизменившийся кроветворный орган производит бластные клетки, которые с течением времени все больше вытесняют нормальные клетки. У пациента снижается иммунитет, результатом становятся воспалительные процессы, инфекции, кровотечения, состояние больного быстро ухудшается. Острый лейкоз крови никогда не переходит в хроническую фазу. Заболевание характеризуется стремительным течением и высокой агрессивностью злокачественных клеток.
Согласно общепринятой классификации, острые лейкозы подразделяют на лимфобластные, нелимфобластные и недифференцированные, в зависимости от типа патологически измененных клеток.
- В-клеточные пре-формы;
- зрелый В-клеточный лейкоз;
- Т-клеточные пре-формы;
- кортикальная Т-клеточная форма;
- зрелый Т-клеточный лейкоз.
Эти формы наиболее часто развиваются у детей и у людей старшего возраста. Среди детских онкозаболеваний острые лейкозы занимают первое место по частоте.
Нелимфобластные острые лейкозы:
- миелобластный;
- миеломонобластный и монобластный;
- мегакариобластный;
- эритробластный.
Симптомы
У всех видов острых лейкозов симптомы практически одинаковы и на начальном этапе выражены довольно слабо. Специфических признаков нет, заболевание может разворачиваться постепенно или, напротив, внезапно и бурно. Наиболее типичными проявлениями становятся:

- повышение температуры, лихорадка;
- повышенное выделение пота, особенно по ночам;
- резкий упадок сил, сонливость;
- бледность кожных покровов;
- увеличение размеров лимфоузлов, печени, селезенки;
- плохо заживающие ранки и ссадины на коже и слизистых оболочках;
- легко образующиеся синяки, гематомы, кровотечения;
- обширные кровоподтеки на коже;
- частые инфекции и воспаления.
На начальной стадии заболевание легко принять за грипп или простуду. Если недомогание не прекращается в течение двух или более недель, обязательно следует посетить онколога.
Причины и факторы риска
Единственной причиной развития острого лейкоза является злокачественное изменение гена стволовой клетки костного мозга, запускающей кроветворный процесс. Бесконтрольное размножение мутировавших опухолевых клеток приводит к нарушению кроветворения и постепенному вытеснению здоровых клеток злокачественными. Среди факторов, оказывающих негативное влияние на костный мозг и кроветворную систему, наиболее значительными являются:
- высокие дозы радиоактивного излучения;
- некоторые виды химических соединений;
- Т-лимфотропные вирусы;
- курение табака, другие загрязнения воздуха;
- унаследованная предрасположенность к онкопатологиям;
- иммунодефицитные состояния.
Перечисленные факторы характеризуются недостаточной активностью иммунной системы, которая не успевает распознать и уничтожить злокачественные клетки сразу после их появления.
Стадии
Классификация острого лейкоза разделяет течение болезни на три стадии:
- начальную, со слабо выраженной неспецифической симптоматикой;
- развернутую, состоящую из фаз дебюта (атаки), ремиссии и рецидива либо выздоровления;
- терминальную, во время которой здоровые клетки практически перестают продуцироваться кроветворной системой, что приводит к резкому ухудшению состояния больного.
Заболевание обнаруживают во время дебюта развернутой стадии острого лейкоза, когда костный мозг начинает активно продуцировать бластные клетки. Активные усилия онкологов-гематологов приводят к снижению их количества в крови больного до 5% или ниже. Если это состояние сохраняется в течение пяти лет, то ремиссия считается полной, а пациент – вылеченным. При неполной ремиссии количество бластных клеток в крови через некоторое время вновь возрастает более 5%.
Диагностика
Для постановки диагноза и определения типа заболевания требуются лабораторные исследования.
Общий анализ крови с подсчетом лейкоцитарной формулы для первичной диагностики патологии.
Биохимический анализ крови, чтобы выявить ухудшения в работе печени и почек.
Биопсия костного мозга для последующего изучения (обычно берется из подвздошной кости).
Гистологическое исследование биоптата. Необходимо для выявления злокачественных клеток.
Цитохимический анализ биоптата. Определяются специфические ферменты, характерные для тех или иных бластов.
Иммунофенотипический анализ. Определение поверхностных антигенов позволяет точно установить вид острого лейкоза.
Цитогенетический анализ. Выявляет повреждения хромосом, что позволяет точно определить разновидность заболевания.
Молекулярно-генетический анализ. Проводится в случаях, когда другие методы не дают однозначного результата.
УЗИ органов брюшины. Подтверждение увеличения размеров печени и селезенки, выявление метастазов в лимфоузлах и других внутренних органах.
Рентген грудной клетки. Выявление увеличенных лимфоузлов, воспалительного процесса в легких.
В дальнейшем могут понадобиться другие диагностические исследования для уточнения диагноза и для наблюдения за изменением состояния пациента.
Лечение
В настоящее время существует множество способов лечения острого лейкоза.
Лучевая терапия, как правило, назначается перед пересадкой костного мозга для максимального уничтожения лейкозных клеток.
В перечне клинических рекомендаций при остром лейкозе важнейшее место занимает исключение любых инфекций во время лечения. Перед началом курса пациент должен избавиться от кариозных зубов, пролечить инфекции дыхательных путей и т.д. Во время лечения он находится в стационаре, в котором поддерживается жесткий асептический режим, исключающий случайное инфицирование.
Прогнозы
Несколько десятилетий назад диагностированный острый лейкоз, по сути, являлся приговором. В настоящее время ситуация существенно улучшилась, применение новых, эффективных препаратов позволяет добиваться излечения более чем половины пациентов. При своевременно начатом лечении полная ремиссия наступает у 45-80% больных. Лучшие показатели – у детей до 10 лет, среди которых полностью выздоравливают до 86% пациентов, худшие – у пожилых людей, пятилетняя выживаемость которых не превышает 30%.
Профилактика
Специальных мер по профилактике острого лейкоза в настоящее время не существует. Чтобы снизить риски заболевания, необходимо придерживаться здорового образа жизни, отказаться от курения, соблюдать требования безопасности при работе на вредном производстве.
Реабилитация
Восстановление после тяжелого химиотерапевтического воздействия направлено на снижение риска осложнений острого лейкоза, и в первую очередь – на восстановление функций иммунной системы при помощи:
- общеукрепляющего лечения – витаминных комплексов, препаратов железа, иммуномодуляторов;
- восстановления микрофлоры кишечника при помощи пробиотиков;
- дезинтоксикационных процедур;
- улучшения сна, укрепления нервной системы;
- психотерапии.
Диагностика и лечение острого лейкоза в Москве
- точную и быструю диагностику при помощи самого современного оборудования;
- лечение у специалистов высшей квалификации – онкологов, гематологов, химиотерапевтов;
- пребывание в комфортабельном, превосходно оборудованном стационаре;
- медицинский сервис мирового уровня.
Позвоните нам, чтобы записаться на первичную консультацию к одному из лучших онкологов Москвы.
Вопросы и ответы
Сколько живут с острым лейкозом крови?
При отсутствии лечения летальный исход наступает в течение 1-2 лет после диагностирования острого лейкоза. Современные методы и эффективные препараты позволяют добиваться полной ремиссии у 80% больных, в зависимости от их возраста, текущего состояния, стадии процесса и других факторов. Более половины пациентов по окончании лечения проживают свыше 10 лет.
Как проявляется лейкоз?
Можно ли вылечить острый лейкоз?
При остром лейкозе своевременное начало лечения во много раз повышает шансы больного на выздоровление. Поэтому при обнаружении беспокоящих признаков следует посетить онколога, ведь они могут оказаться симптомами тяжелой и опасной, стремительно развивающейся болезни. В этом случае нельзя терять время, ведь каждый день снижает шансы на успех лечения.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лейкоз: причины появления, симптомы, диагностика и способы лечения.
Определение
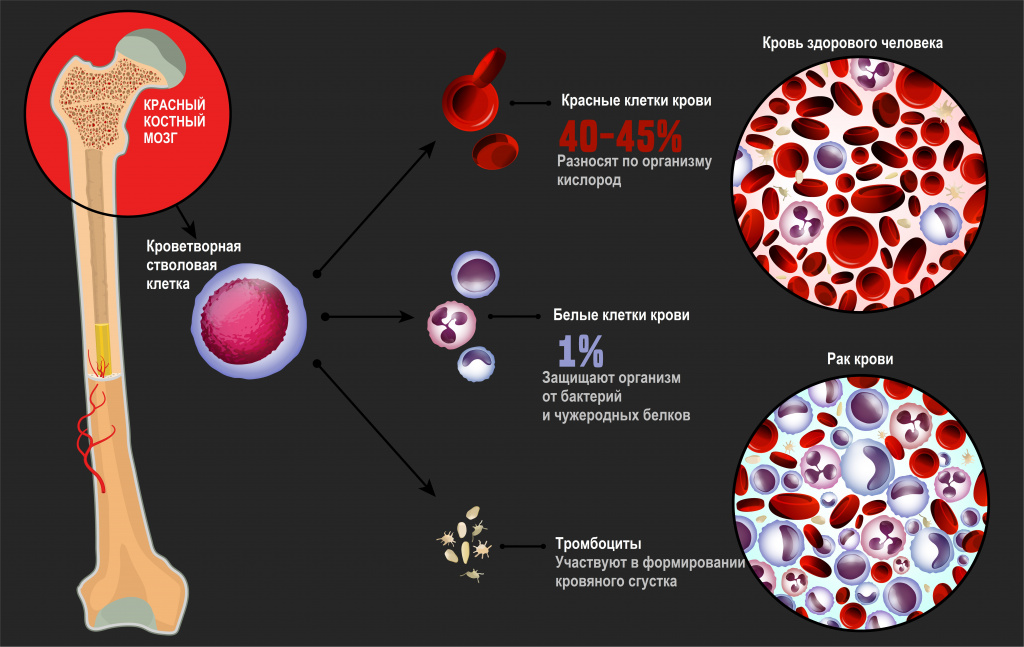
Лейкозы – большая группа заболеваний кроветворной системы. Кроветворение (гемопоэз) – это многоэтапный процесс образования форменных элементов крови в специализированных органах кроветворения. К форменным элементам крови относятся лейкоциты (белые кровяные тельца), которые участвуют во врожденном и приобретенном иммунитете, эритроциты (красные кровяные тельца), которые осуществляют транспорт кислорода и углекислого газа, и тромбоциты, обеспечивающие свертываемость крови.
Главный орган, где располагаются полипотентные стволовые клетки, - костный мозг, который как раз и поражается при лейкозах.
В результате повреждения (мутации) в генетическом материале полипотентной стволовой клетки-предшественницы нарушается процесс созревания клеток. При остром лейкозе возникает большое количество незрелых (бластных) клеток, из которых образуется опухоль, разрастается в костном мозге, замещает нормальные ростки кроветворения и имеет тенденцию к метастазированию – распространению с током крови или лимфы в здоровые органы. При хронических лейкозах заболевание течет годами, происходит частичная задержка созревания клеток и опухоль образуется из созревающих и зрелых клеток.
Причины возникновения лейкозов
К факторам риска развития лейкоза относятся:
- ионизирующая радиация: лучевая терапия по поводу других опухолей, облучение на рабочем месте, ультрафиолетовое излучение;
- воздействие на организм химических канцерогенных веществ;
- некоторые вирусы: HTLV (Т-лимфотропный вирус человека);
- бытовые факторы: добавки в пищевые продукты, курение, плохая экологическая обстановка;
- наследственная предрасположенность к раковым заболеваниям.
Лейкозы подразделяют на острые и хронические, а по типу поражения ростка кроветворения - на лимфоидные и миелоидные. Острый лейкоз никогда не переходит в хронический, а хронический не может стать острым (но его развитие может перейти в стадию бластного криза).
В зависимости от преобладания тех или иных опухолевых клеток выделяют бластные, цитарные и недифференцированные лейкозы.
Острый лимфобластный лейкоз (ОЛЛ) диагностируется у лиц любого возраста, начиная с младенческого и заканчивая пожилым, однако пик заболеваемости приходятся на детский возраст (60% пациентов с ОЛЛ моложе 20 лет). Острый лимфобластный лейкоз – самая распространенная опухоль кроветворной ткани у детей, которая составляет 30% всех злокачественных опухолей детского возраста. Заболеваемость ОЛЛ у пациентов пожилого возраста неуклонно возрастает: так, ежегодная частота ОЛЛ увеличивается с 0,39 случая на 100 тыс. населения в возрасте 35–39 лет, до 2,1 случая на 100 тыс. населения в возрасте ≥85 лет. Кроме того, приблизительно 30% ОЛЛ диагностируются в возрасте ≥60 лет.
Острым миелоидным лейкозом (ОМЛ) страдает в среднем 3-5 человек на 100 тыс. населения в год. Заболеваемость резко возрастает в возрасте старше 60 лет и составляет 12–13 случаев на 100 тыс. населения у лиц в возрасте старше 80 лет.
Хронический лимфобластный лейкоз (ХЛЛ) – самый частый вид лейкозов у взрослых, в то время как у детей этот вид опухоли не регистрируется. В европейских странах его частота составляет 4 случая на 100 тыс. населения в год и непосредственно связана с возрастом. У лиц старше 80 лет она составляет более 30 случаев на 100 тыс. в год.
Хронический миелолейкоз (ХМЛ) – редкое заболевание: 0,7 на 100 тыс. взрослого населения, пик заболеваемости приходится на 50-59 лет, однако до 33% больных ОМЛ - люди моложе 40 лет.
Симптомы лейкозов
Острый лейкоз в большинстве случаев дебютирует резко - внезапно повышается температура, появляются озноб, боль в горле, в суставах, отмечается резко выраженная слабость. Реже острый лейкоз может проявиться кровотечением. Иногда острый лейкоз начинается с постепенного ухудшения состояния больного, появления невыраженной боли в суставах и костях, кровоточивости. В единичных случаях возможно бессимптомное начало заболевания. У многих больных увеличиваются лимфоузлы и селезенка.
При хроническом лейкозе на начальной стадии, которая длится от года до трех лет, пациенты могут ни на что не жаловаться. Иногда беспокоят слабость, потливость, частые простудные заболевания, могут отмечаться тупые, ноющие боли в костях.
При подавлении эритроидного ростка, дающего красные кровяные тельца, возникает анемия и гемическая гипоксия (снижение количества кислорода в крови). При этом пациенты отмечают слабость, утомляемость, бледность кожных покровов.
При поражении мегакариоцитарного ростка падает количество тромбоцитов, поэтому возникает кровоточивость десен, слизистой оболочки носа, пищеварительного тракта, образуются синяки, кровоизлияния в различные органы. При прогрессировании лейкоза могут развиваться массивные кровотечения в результате ДВС синдрома (синдрома диссеминированного внутрисосудистого свертывания).
В результате недостатка лейкоцитов и снижения иммунитета развиваются инфекционные осложнения различной степени тяжести, что чаще всего проявляется лихорадкой.
Могут возникать язвенно-некротическая ангина, перитонзиллярные абсцессы, некротический гингивит, стоматит, пиодермия, параректальные абсцессы, пневмония, пиелонефрит. Существует значимый риск тяжелого течения инфекционных осложнений вплоть до развития сепсиса.
С током крови и лимфы опухолевые клетки попадают в здоровые органы, нарушают их структуру и функцию - наиболее подвержены метастатическим процессам печень, селезенка, лимфатические узлы, но метастазы могут поражать и кожу, и мозговые оболочки, и почки, и легкие.
Основные причины летальности у пациентов с лейкозом связаны с тем, что осложнения могут спровоцировать развитие сепсиса, полиорганную недостаточность, кровоизлияния в различные органы. Острый лейкоз без лечения приводит к смертельному исходу в течение нескольких недель или месяцев.
Диагностика лейкозов
Диагностика лейкозов основывается на оценке морфологических особенностей клеток костного мозга и периферической крови. Поэтому всем пациентам с подозрением на лейкоз назначают общий анализ крови с подсчетом лейкоцитарной формулы и определением числа тромбоцитов.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Для определения объема опухолевого поражения, вероятности развития синдрома лизиса опухоли рекомендовано выполнение общетерапевтического биохимического анализа крови: АСТ, АЛТ, общий билирубин, глюкоза, мочевина, креатинин, общий белок, ЛДГ, магний, натрий, калий, кальций.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины. Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea. Краткая характеристика аналита Мочевина Мочевина является основным азотсодержащим продуктом катаболизма белков и аминокислот в организме человека. .
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны.
Синонимы: Анализ крови на ЛДГ; Лактатдегидрогеназа; L-лактат; НАД+Оксидоредуктаза; Дегидрогеназа молочной кислоты. Lactate dehydrogenase, Total; Lactic dehydrogenase; LDH; LD. Краткая характеристика определяемого вещества Лактатдегидрогеназа ЛДГ – цитоплазматический.
Синонимы: Анализ крови на магний; Общий магний; Ионы магния. Serum Magnesium Test; Magnesium test; Magnesium, blood; Serum magnesium. Краткая характеристика определяемого аналита Магний Магний, как и калий, содержится преимущественно внутри клеток. 1/3-1/2 всего магния организма .
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Для определения вероятности развития тяжелых коагуляционных нарушений (как геморрагических, так и тромботических) рекомендовано исследование свертывающей системы крови.
С целью исключения поражения почек выполняют общий анализ мочи.
Диагностику хронического лейкоза проводят с помощью иммунофенотипического исследования лимфоцитов крови (ИФТ) методом проточной цитометрии.
Рекомендовано проведение стернальной пункции (пункции грудины) для получения цитологического препарата костного мозга и цитологическое и цитохимическое исследование мазка с целью уточнения диагноза и определения прогноза.
В ряде случаев показана биопсия опухолевого образования или лимфатического узла (или другого метастатического очага) и патологоанатомическое исследование полученного биопсийного материала.
Кроме того, врач может рекомендовать проведение иммунофенотипирования гемопоэтических клеток-предшественниц в костном мозге, цитогенетическое исследование аспирата костного мозга, молекулярно-генетические исследования мутаций в генах и др.
Из инструментальных методов диагностики проводятся:
-
эхокардиография для оценки функционального состояния сердечной мышцы;
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
Лечение лейкозов
Лечение лейкозов проводится в стационаре. Медикаментозное воздействие на опухоль специальными препаратами, губительно действующими на быстро делящиеся клетки, называется химиотерапией. При лечении острых лейкозов химиотерапию проводят в несколько этапов: индукция ремиссии, консолидация (закрепление) ремиссии, поддерживающая терапия и профилактика нейролейкемии (метастазирования опухолевых лейкозных клеток в головной и спинной мозг).
Период индукции ремиссии - это начальный этап, цель которого максимально уменьшить опухолевую массу и достичь ремиссии. Обычно для этого требуется 1-2 курса химиотерапии. Далее идет консолидация достигнутого эффекта - наиболее агрессивный и высокодозный этап лечения, задачей которого является по возможности еще большее уменьшение числа остающихся после индукции лейкемических клеток. Этот этап также занимает 1-2 курса. За ним следует противорецидивное или поддерживающее лечение. При некоторых вариантах острых лейкозов требуется профилактика или, при необходимости, лечение нейролейкемии.
Для разных видов лейкозов у разных возрастных групп профессиональными сообществами разработаны схемы химиотерапии.
При лечении ХМЛ основными препаратами выбора являются ингибиторы тирозинкиназы, применяемые в непрерывном режиме – ежедневно, длительно, постоянно. Перерывы в приеме могут способствовать снижению эффективности терапии и прогрессированию заболевания. В случае неэффективности терапии может быть проведена трансплантацию гемопоэтических стволовых клеток или костного мозга.
В терапии ХЛЛ цели и схемы терапии химиотерапии определены возрастом пациента, числом и тяжестью сопутствующих заболеваний. Разработаны протоколы лечения для разных пациентов, в том числе схемы моно- и полихимиотерапии. Для профилактики инфекционных осложнений применяют внутривенное введение иммуноглобулина, рекомендована вакцинация от гриппа и пневмококковой инфекции.
Помимо химиотерапии пациенту может потребоваться трансфузионная терапия: переливание эритроцитарной массы, тромбоцитарной массы, изотонических растворов.
При присоединении инфекций показана антибиотикотерапия. На фоне лечения могут возникать тромботические осложнения, что требует антикоагулянтной терапии. Пациентам высокого риска в связи с вероятностью рецидива лейкоза применяют трансплантацию гемопоэтических стволовых клеток.
Профилактика лейкозов
Так как причины возникновения лейкозов не установлены, методов специфической профилактики до сих пор не существует.
Однако доказано, что между курением и риском развития острого лейкоза существует дозовая зависимость, которая особенно очевидна для лиц старше 60 лет.
Ряд исследователей предполагают, что около 20% случаев ОМЛ являются следствием курения.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

4. Клиническая онкогематология: руководство для врачей / Под ред. проф. М.А. Волковой (2-е изд.). – М.: ОАО Изд-во Медицина, 2007. – 1120 с.
8. Патофизиология: учебник / под ред. В.В. Новицкого, Е.Д. Гольдберга, О.И. Уразовой. – 4-е изд. – М.: ГЭОТАР – Медиа, 2010. – 848 с.
10. Патологическая физиология: учебник / Н.Н. Зайко, Ю.В. Быць, А.В. Атаман [и др.] / под ред. Н.Н. Зайко, Ю.В. Быця. – 3-е изд. – М.: МЕДпресс – информ, 2008. – 644 с.
14. Behkendt J.H., Ruiz A., Zahner H., Taubert A., Hermosilla C. Neutrophil extracellular trap formation as innate immune reactions against the apicomplexan parasite Eimeria bovis // Veterinary Immunology and Immunopathology. – 2010. – V. 133 (1). – Р. 1–8.
В этиологии ОМЛ и ОММЛ установлена роль радиации, воздействие ряда мутагенов, алкилирующих агентов, ингибиторов топоизомеразы 11, предсуществующих прелейкемических синдромов – болезни Маркиафава-Микели, Вакеза, миелодиспластичеких рефрактерных анемий.
Латентный период при ОМЛ составляет от 5 до 10 лет. ОМЛ – болезнь относительно молодых пациентов в возрасте от 15 до 40 лет.
Одновременно отмечаются анемия нормо- или гиперхромного типа, тромбоцитопения различной степени выраженности, нормальная или незначительно-ускоренная СОЭ, анизоцитоз, пойкилоцитоз. Количество лейкоцитов в периферической крови может быть различным, в зависимости от формы лейкоза. Характерной особенностью острого миелобластного и миеломонобластного лейкозов является отсутствие эозинофильно-базофильной ассоциации.
При ОМЛ (чаще при М1 и М2 подтипах) в цитоплазме бластов и более зрелых клеток появляются тельца Ауэра – палочковидные азурофильные гранулы красноватого цвета. Прогностической и диагностической особенностью М3 служит обязательная для всего атипического клона хромосомная мутация типа t 15–17 с экспрессией химерного белка PML-RAR, обуславливающего автономный рост злокачественного клона.
Развернутая стадия острого миелобластного и миеломонобластного лейкоза характеризуется выраженной лейкозной инфильтрацией селезенки, печени, легких, яичек, кожи, почек, периферических нервов и др.
Частота ремиссий при остром миелобластном и миеломонобластном лейкозах составляет в условиях современной терапии 60–80 %. Продолжительность ремиссии до двух лет. В молодом возрасте прогноз несколько лучше.
Основные клинические признаки ОМЛ:
1. Анемия (в 90 % наблюдения)
2. Тромбоцитопения (80-90 % наблюдения)
3. Рецидивирующие инфекции
4. Геморрагический синдром
5. Инфильтрация десен и развитие гингивита
6. Нейролейкемия – инфильтрация бластных мозговых оболочек и менингеальный синдром
7. Лейкостаз – синдром окклюзии сосудов агрегатами лейкоцитов при лейкемических формах лейкозов
8. Неспецифический синдром в виде потери веса, слабости, утомляемости, одышки, связанные с развитием анемии и аутоинтоксикации
9. Боли в костях и суставах
10. Органомегалия за счет инфильтрации органов лейкемическими клетками.
У взрослых эта форма лейкоза встречается в 3,8 % случаев, у детей крайне редко.
Особенностью острого промиелоцитарного лейкоза является резко выраженный геморрагический синдром, который часто бывает одним из первых проявлений болезни. Геморрагии возникают на местах травм, отмечаются носовые, маточные кровотечения, кровоизлияния в жизненно важные органы. В развитии геморрагий важная роль принадлежит самим лейкозным клеткам, содержащим на своей поверхности и в цитоплазматических гранулах избыток тромбопластина. Распад этих клеток, выход тромбопластина и лизосомальных протеаз во внеклеточную среду провоцируют развитие ДВС-синдрома.
В периферической крови и костномозговом пунктате преобладают клетки типа промиелоцитов, характеризующиеся выраженным полиморфизмом.
Течение заболевания отличается злокачественностью. Частота ремиссий в последнее время значительно возросла и, по данным разных авторов, превышает 80 %.
Острый лимфобластный лейкоз. Острый лимфобластный лейкоз значительно чаще встречается в детском и юношеском возрастах (85 % всех острых лейкозов), его пик приходится на 2–4 года, а у взрослых эта форма лейкоза встречается у 10–15 % больных.
Особенностью лимфобластоза у детей является массивное поражение всех групп лимфатических узлов, селезенки, вилочковой железы, нередко со значительным их увеличением. При распространении процесса пролифераты появляются в желудочно-кишечном тракте, почках, ЦНС, половых органах. Нередко они распространяются на перикард, плевру, ткань легких. Разрастание опухолевых клеток в костном мозге приводит к появлению сильных болей в костях – оссалгий.
Касаясь гематологической характеристики лимфобласто-зов, следует отметить преобладание в лейкоцитарной формуле лимфобластов на фоне высокого лейкоцитоза, возникновение лейкемического провала. Выражены анемия и тромбоцитопения, гранулоцитопения, а также гипоксемический ишемический синдромы, ИДС и рецидивирующие инфекции.
Изучение Т- и В-маркеров на бластных клетках острого лимфобластного лейкоза показало, что он представляет собой неоднородную группу. Выделяют следующие формы острого лимфобластного лейкоза: В-форма и пре-В-форма, Т-форма и пре-Т-форма. Наиболее часто острый лимфобластный лейкоз (в 75 %) случаев представлен пре-В-клонами (L1), в 20-25 % Т-клонами (L2).
В соответствии с иммунологической классификацией EGIL Европейской группы по изучению острых лейкозов (1995) В-линейные лейкозы разделяются на четыре подгруппы:
ВI (про В) ОЛЛ с экспрессией CD19+ и/или CD79+, CD22+ антигенов.
ВII (сommon) ОЛЛ с экспрессией CD10+ антигенов.
ВIII (пре В) ОЛЛ с экспрессией цитоплазматической µ-цепи +.
ВVI (зрелый В) ОЛЛ с экспрессией поверхостных моноклональных Ig M по ⱪ или ƛ-типу.
В 1–2 % наблюдений неопластические клоны представлены В-клетками.
Форма пре-В-лимфолейкоз имеет наилучший прогноз, при этом у 80–90 % пациентов при адекватном лечении возникает стойкая ремиссия (более 5 лет).
В случае развития лейкоза 3-го типа на фоне онкогенной трансформации В-клеток отмечается возможность нестойкой ремиссии на фоне адекватной терапии у 50 % пациентов.
При Т-клеточной форме вероятность стойкой ремиссии отмечена почти у 50 % пациентов.
Около 5 % детей и около 30 % взрослых людей с ОЛЛ имеют филадельфийскую хромосому, наличие которой определяет худший прогноз течения заболевания.
Острый мегакариобластный лейкоз. Острый мегакариобластный лейкоз относится к редким вариантам острых лейкозов, отличается злокачественностью течения, характерными особенностями морфологии лейкозных клеток, а также появлением недифференцированных бластов. С помощью электронной микроскопии в бластных клетках удается обнаружить миелопероксидазу, локализованную по специфическому для тромбоцитов типу, что и позволяет установить диагноз острого мегакариобластного лейкоза.
В периферической крови и костном мозге при указанной форме лейкоза отмечается невысокий процент бластных клеток, часто встречаются уродливые мегакариоциты, осколки ядер мегакариоцитов и скопления тромбоцитов. Уровень тромбоцитов в крови достигает высоких цифр (1 000 000–1 500 000 в 1 мкл и более). Одновременно отмечается подавление нормальных ростков миелопоэза. Прогноз неблагоприятный.
Острый макрофагальный лейкоз (макрофагальная саркома). Острый макрофагальный лейкоз относится к группе опухолевых заболеваний, которые чаще начинаются с внекостномозговых поражений. Если опухоль представлена бластными клетками, то чаще всего локализуется в лимфатической ткани; если опухоль состоит из дифференцированных клеток, – локализация в любом органе и ткани.
Субстратом опухоли являются макрофагальные бласты, а также более зрелые элементы – промакрофаги, макрофаги. В связи с гемофагоцитарной активностью клеток опухоли быстро прогрессируют гранулоцитопения, тромбоцитопения, анемия (своеобразная цитопения фагоцитарного потребления). Метастазируя в костный мозг, эта опухоль дает картину острого макрофагального лейкоза. Прогноз неблагоприятный.
Острый монобластный лейкоз. У взрослых эта форма острого лейкоза встречается в 6,3 % всех острых лейкозов, у детей – в 2,6 %. При монобластном лейкозе в периферической крови и костном мозге обнаруживаются крупные бластные клетки, цитохимические особенности которых свидетельствуют об их принадлежности к элементам моноцитарной природы. Иногда такие клетки встречаются только в костном мозге, а в периферической крови имеются более зрелые элементы.
Гематологическая картина характеризуется анемией, тромбоцитопенией и нейтропенией. С выраженной нейтропенией связаны осложнения, наиболее часто встречающиеся при острых монобластных лейкозах, – некротические изменения слизистой оболочки рта и глотки, а также развитие гингивита.
Частота полных ремиссий при этой форме лейкоза составляет 60 % и более.
Острый эритромиелоз (болезнь Ди Гульельмо). Частота эритромиелоза у взрослых составляет приблизительно 5 % случаев всех острых лейкозов, у детей острый эритромиелоз встречается крайне редко.
Картина периферической крови характеризуется анемией (чаще гиперхромной), лейкопенией и тромбоцито-пенией. В периферической крови обнаруживаются эритрокариоциты и эритробласты, количество ретикулоцитов составляет 1–3 %. В костномозговом пунктате содержится увеличенное количество клеток красного ряда, нередко дифференцировка опухолевых клеток сохранена до стадии оксифильных эритрокариоцитов или до эритроцитов. На более поздних стадиях болезни нарастает процент бластов в костном мозге, вплоть до полного вытеснения нормальных ростков кроветворения, а также увеличивается количество бластных клеток в периферической крови.
Читайте также:

